Слайд 2
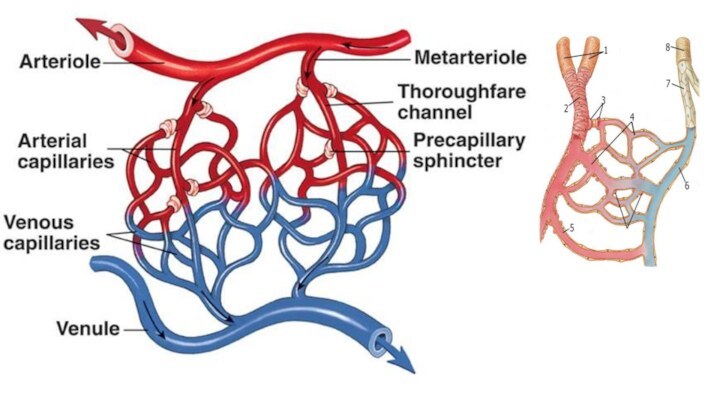
Структурно-функциональная единица микроциркуляции
образована комплексом: артериола
капилляры
венула
Основная цель кровообращения - транспорт кислорода и питательных веществ к тканям и удаление от них продуктов обмена реализуется в микроциркуляторном русле. Капилляр (лат. capillus - волос) - трубка диаметром до 30 мкм, длинной до 1 мм. Количество зависит от функции органа. От 0 в хрусталике и роговице, 2000 на 1мм2 скелетной мышцы до 4000 в миокарде.
В покое функционирует 20 % капилляров («дежурные»), мышечные сфинктеры на конце артериолы закрывают вход в остальные и кровь сбрасывается через артериоло-венулярные анастомозы, напрямую связывающих артериолы с венулами, благодаря этому происходит разгрузка капиллярного русла и ускорение кровотока в данной области тела. Когда сфинктеры открываются, включаются «сетевые» капилляры.
Слайд 4
Обменные процессы в капиллярах между кровью и межклеточным
пространством
осуществляются двумя способами:
путем диффузии
путем фильтрации и реабсорбции (обратное
всасывание).
Наибольшую роль в обмене жидкостью и веществами между кровью и межклеточным пространством играет диффузия - движение молекул от среды с высокой концентрацией в среду, где концентрация ниже. Водорастворимые неорганические вещества- натрий, калий, хлор , а также глюкоза, аминокислоты, кислород диффундируют из крови в ткани, а мочевина, углекислый газ и другие продукты обмена - в обратном направлении. Высокой скорости диффузии способствует наличие в стенках капилляров большого количества мельчайших пор.
Слайд 5
Скорость диффузии через общую обменную поверхность организма составляет
60 л в минуту.
Механизм фильтрации и реабсорбции, осуществляется благодаря
разности давления крови в капиллярах и онкотического давления белков плазмы. Гидростатическое давление в артериальном конце капилляра 35 мм рт. ст. на 0 мм рт .ст. выше, чем онкотическое давление 25 мм рт. ст., вода и растворенные в ней вещества поступают (фильтруются) из крови в ткани (образование тканевой жидкости). В венозном конце капилляра гидростатическое давление составляет 15 мм рт. ст., а онкотическое давление остается прежним. Поэтому тканевая жидкость вместе с растворенными в ней веществами всасывается обратно в капилляры. Таким образом, ток воды и растворенных в ней веществ в начальной части капилляра идет наружу, а в конечной его части - внутрь. Средняя скорость фильтрации во всех капиллярах организма составляет, или 20 л в сутки. Скорость реабсорбции равна 18 л в сутки
Венозная система
Закономерности распределения
вен.
Система верхней полой вены.
Система нижней полой вены.
Система воротной вены.
Анастомозы между системами вен.
Слайд 7
Топография вен в теле человека имеет закономерности:
1- 3.
Как у артерий.
4. В венах кровь течет против направления
силы тяжести и поэтому медленнее, чем в артериях. Баланс достигается тем, что венозное русло в своей массе значительно шире, чем артериальное.
5. Глубокие вены, сопровождают артерии в двойном количестве, то есть попарно (вены-спутницы), особенно там, где затруднен отток - на конечностях.
6. Глубокие вены идут вместе с артериями, лимфатическими сосудами и нервами, образуя сосудисто-нервные пучки.
7. Венозные анастомозы встречаются чаще и развиты лучше, чем артериальные.
8. Образуют сплетения вокруг органов, меняющих свой объем (малый таз и спинной мозг)
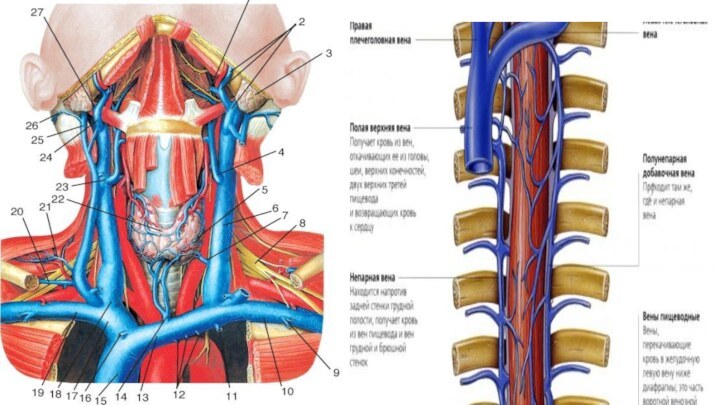
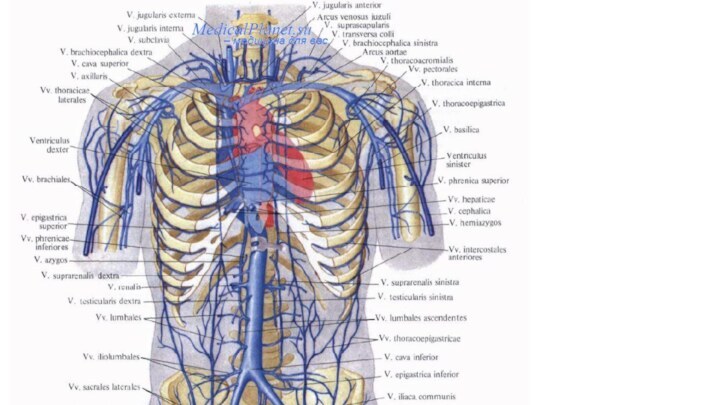
Верхняя полая вена
Вся венозная
кровь притекает к правой половине сердца по двум крупнейшим венозным стволам: верхней и нижней полым венам. Верхняя полая вена (vena cava superior) - непарный бесклапанный сосуд диаметром 2,5 см и длиной до 8 см. Образуется слиянием правой и левой плечеголовных вен, а затем принимает непарную вену. Каждая плечеголовная вена - результат слияния внутренней яремной и подключичной вен своей стороны. Основным сосудом, собирающим кровь из вен головы и шеи, является внутренняя яремная вена. Она начинается от яремного отверстия черепа, проходит на шее рядом с общей сонной артерией и блуждающим нервом и сливается с подключичной веной в плечеголовную вену
Слайд 11
Наружная яремная вена от угла нижней челюсти, направляется
вниз по передней поверхности грудино-ключично-сосцевидной мышцы до ключицы и
впадает в угол слияния подключичной и внутренней яремной вен. Собирает кровь из наружных областей головы и шеи.
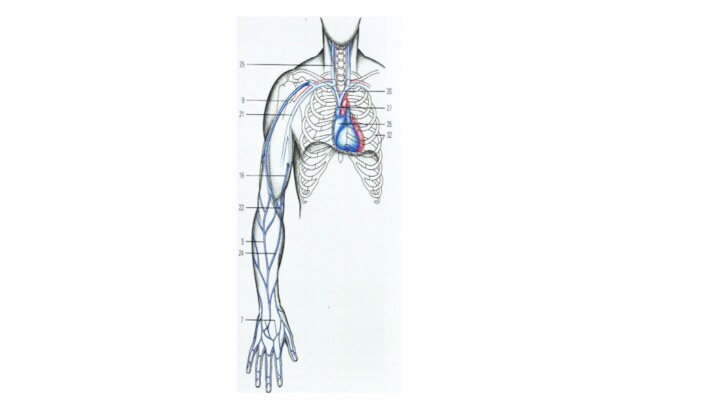
Подключичная вена собирает кровь от всех отделов верхней конечности. Вены верхней конечности делятся на поверхностные и глубокие. Наиболее крупными поверхностными венами являются латеральная и медиальная подкожные вены руки. Латеральная подкожная вена руки (головная вена - vena cephalica) начинается на тыле кисти со стороны большого пальца, идет по лучевой стороне передней поверхности предплечья и впадает в подмышечную вену.
Слайд 12
Медиальная подкожная вена руки (основная вена - vena
basilica) начинается со стороны мизинца, поднимается по локтевой стороне
предплечья на плечо, где впадает в одну из плечевых вен. В области локтевой ямки между латеральной и медиальной подкожными венами руки имеется анастомоз - промежуточная (срединная) вена локтя, служащая местом для внутривенных манипуляций.
Слайд 13
Глубокие вены верхней конечности по две сопровождают одноименные
артерии. Вены ладонных дуг образуют по две анастомозирующие между
собой локтевые и лучевые вены. По ходу этих вен на предплечье в них впадают вены от мышц и костей, а в области локтевой ямки они соединяются, образуя две плечевые вены. Последние принимают вены от мышц и кожи плеча, а затем в подмышечной ямке соединяются между собой в подмышечную вену, в которую вливаются вены от мышц плечевого пояса, а также частично от мышц груди и спины. У наружного края I ребра подмышечная вена переходит в подключичную вену. Все вены верхней конечности имеют клапаны.
Венозная кровь от стенок и органов грудной клетки (за исключением сердца) оттекает в непарную и полунепарную вены, являющиеся продолжением правой и левой восходящих поясничных вен.
Нижняя полая вена (vena cava inferior)
Самая крупная вена.
Диаметр ее равен 3,5 см, длина составляет около 20 см. Она проходит на задней стенке живота справа от брюшной аорты. Образуется на уровне IV-V поясничных позвонков путем слияния левой и правой общих подвздошных вен. Каждая общая подвздошная вена образуется в свою очередь из слияния внутренней и наружной подвздошных вен своей стороны. Нижняя полая вена направляется вверх, ложится в одноименную борозду печени, принимая печеночные вены. Затем она проходит через одноименное отверстие диафрагмы в грудную полость и впадает в правое предсердие.
По нижней полой вене оттекает кровь в правое предсердие от вен нижней половины тела: от живота, таза и нижних конечностей.
Слайд 18
Вены живота делятся на пристеночные и внутренностные. Пристеночные
вены живота соответствуют пристеночным артериям, отходящим от брюшной аорты
(поясничные вены, правые и левые, по четыре с каждой стороны, нижние диафрагмальные вены), и впадают в нижнюю полую вену. Внутренностные вены парных органов живота: яичковые у мужчин (яичниковые у женщин), почечные и надпочечниковые соответствуют одноименным артериям брюшной аорты и впадают в нижнюю полую вену (левые яичковая и яичниковая вены впадают в левую почечную вену). В нижнюю полую вену впадают и 2-3-4 печеночные вены. Внутренностные вены остальных непарных органов живота в нижнюю полую вену не впадают.
Слайд 19
Вены таза лежат рядом с артериями, имеют такие
же названия и также подразделяются на пристеночные и внутренностные.
Они впадают во внутреннюю подвздошную вену. К пристеночным венам относятся верхние и нижние ягодичные вены, запирательные вены, латеральные крестцовые вены и подвздошно-поясничные вены. Все они собирают кровь от мышц тазового пояса и бедра, частично от мышц живота и попарно сопровождают одноименные артерии.
К висцеральным венам относятся внутренняя половая вена, мочепузырные вены, нижние и средние прямокишечные вены, маточные вены. Вокруг органов малого таза они образуют венозные сплетения, анастомозирующие друг с другом: мочепузырное, прямокишечное, предстательное, влагалищное.
Наружная подвздошная вена идет параллельно одноименной артерии и принимает кровь из бедренной вены, продолжением которой она является.
Слайд 20
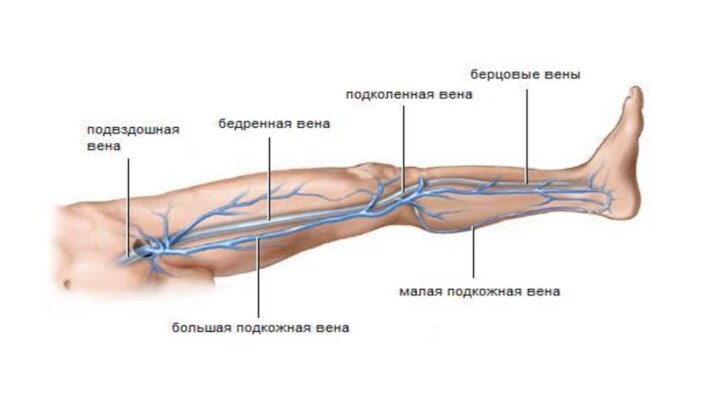
Вены нижней конечности делят на поверхностные и глубокие,
анастомозирующие друг с другом.
Поверхностные подкожные вены нижней конечности лежат
в подкожной клетчатке. Большая подкожная вена ноги (vena saphena magna) - самая длинная поверхностная вена, начинается в области тыла стопы и медиальной лодыжки, идет вверх по медиальной поверхности голени, бедра, принимая многочисленные поверхностные вены от кожи этих областей, и ниже паховой связки впадает в бедренную вену.
Малая подкожная вена ноги (vena saphena parva). начинается также с тыльной венозной сети стопы, огибает снизу и сзади латеральную лодыжку, поднимается посередине задней поверхности голени до подколенной ямки, где впадает в подколенную вену
Слайд 22
Глубокие вены нижней конечности сопровождают попарно одноименные артерии.
Задние и передние большеберцовые вены собирают кровь от костей,
мышц и фасций, и в верхней трети голени сливаются вместе, образуя подколенную вену. В задние большеберцовые вены впадают малоберцовые вены. Подколенная вена принимает ряд мелких коленных вен, а также малую подкожную вену ноги, затем переходит на бедро, становясь бедренной веной. Последняя поднимается вверх, проходит под паховой связкой и переходит в наружную подвздошную вену. На всем пути бедренная вена принимает вены, собирающих кровь от мышц и фасций бедра, тазового пояса, от тазобедренного сустава, нижних отделов передней брюшной стенки, наружных половых органов, а также большую подкожную вену ноги.
Поверхностные и глубокие вены нижней конечности имеют развитый клапанный аппарат и обильно анастомозируют друг с другом.
Слайд 23
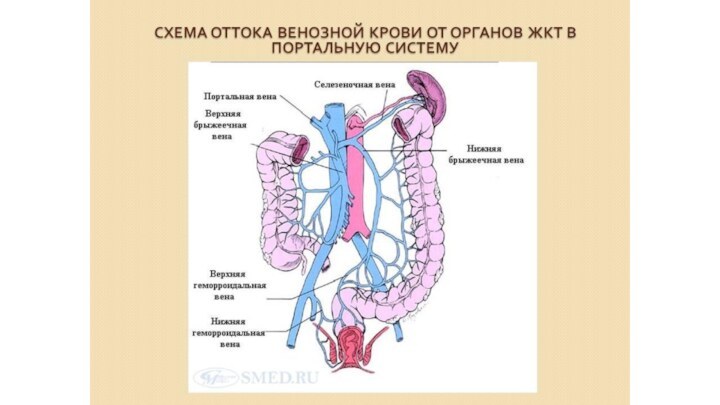
Воротная вена печени
(vena portae)
собирает кровь от всех непарных органов брюшной полости,
за исключением печени: от всего желудочно-кишечного тракта, где происходит всасывание питательных веществ, которые поступают по воротной вене в печень для обезвреживания и отложения гликогена, от поджелудочной железы, откуда поступает инсулин, регулирующий обмен сахара и от селезенки, откуда поступают продукты распада эритроцитов, используемые в печени для выработки желчи.
Воротная вена - крупный сосуд длиной 6 см, диаметром 2 см. Залегает в толще малого сальника рядом с печеночной артерией и общим желчным протоком. Она образуется путем слияния трех вен: селезеночной, верхней и нижней брыжеечных вен.
Слайд 25
В печени воротная вена дает правую и левую
ветви, потом сегментарные, а затем междольковые вены, которые дают
еще более мелкие вены в печеночных дольках рядом с капиллярами системы печеночной артерии и анастомозируют с ними, образуя венозную чудесную сеть. Оба вида капилляров печени открываются в центральные вены. Из них венозная кровь поступает в более крупные венозные сосуды печени, которые, сливаясь и укрупняясь, формируют 3-4 печеночные вены, по которым кровь оттекает в нижнюю полую вену. Таким образом, кровь, проходящая через печень, проходит на своем пути через две капиллярные сети: расположенную в стенке пищеварительного тракта и в других непарных органах, где берут начало притоки воротной вены, и образованную в паренхиме печени из капилляров ее долек. Воротная вена с ее разветвлениями может вмещать в печени около 0,6 л крови.
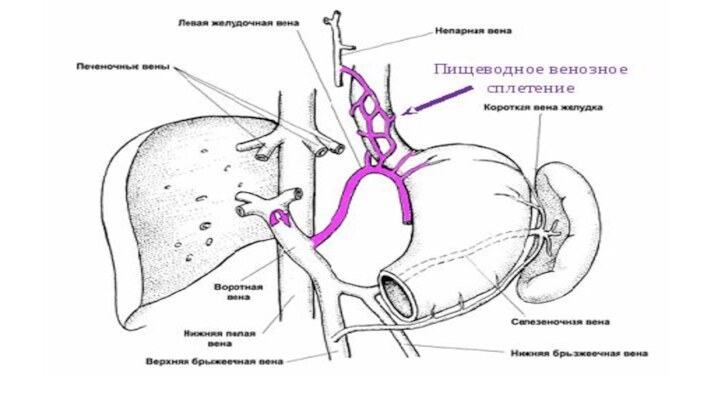
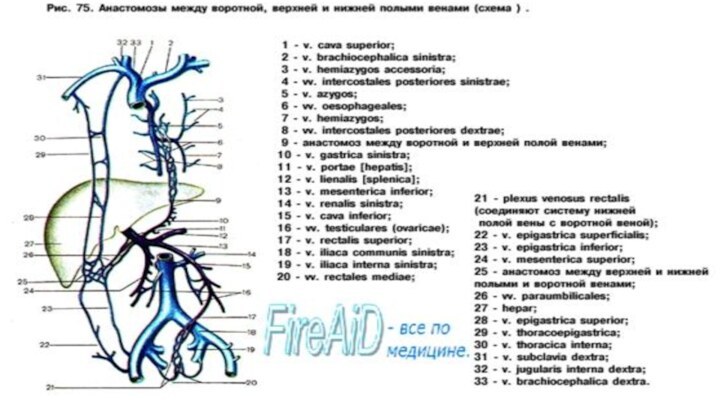
Венозные анастомозы
Между венами системы верхней полой, нижней полой
вен и воротной вены в разных местах тела имеются анастомозы (соустья), носящие название каво-кавальные, порто-кавальные и порто-кава-кавальные. Благодаря таким анастомозам обеспечивается окольный отток крови: при затруднении оттока крови по одному сосуду данной области усиливается ее отток по другим венозным сосудам.
каво-кавальные: через систему непарной вены и позвоночные венозные сплетения
порто-кавальные: через пищеводные и прямокишечные сплетения; порто-кава-кавальные: через околопупочные сплетения
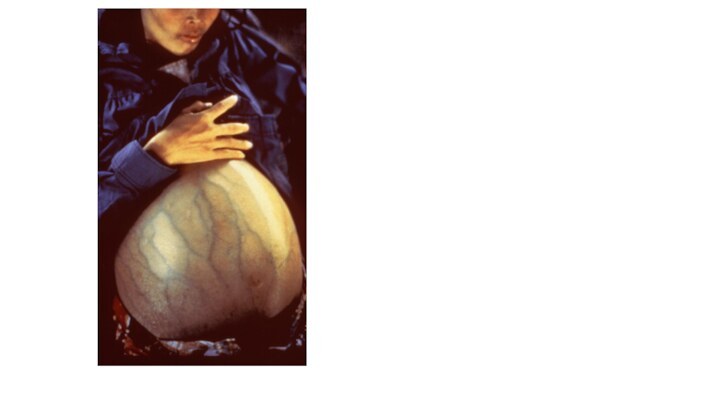
Цирроз печени рисует «голову Медузы»
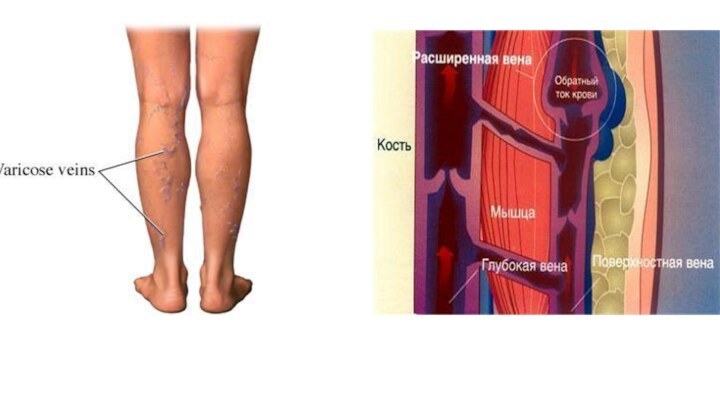
Варикоз - слабость клапанов перфорантных вен
Слайд 31
Факторы, обеспечивающие движение крови по венам:
Работа сердца, создает
разность давлений
Клапаны в венах
«мышечный насос» (сокращение скелетной мускулатуры)
Натяжение фасций
Сокращение
диафрагмы при вдохе
Присасывающее действие грудной клетки
Лимфатическая система
- это составная часть
сердечно-сосудистой системы, которая осуществляет проведение лимфы от органов и тканей в венозное русло и поддерживает баланс тканевой жидкости в организме. Лимфатическая система представляет собой систему лимфатических капилляров, сосудов, стволов и протоков. По пути следования лимфатических сосудов лежат лимфатические узлы (органы иммунной системы). Являясь частью микроциркуляторного русла, лимфатическая система осуществляет всасывание из тканей воды, коллоидных растворов, эмульсий, взвесей нерастворимых частиц и перемещение их в виде лимфы в общий кровоток.
Лимфатические капилляры являются начальным звеном системы. Они имеются во всех органах и тканях тела человека, кроме головного и спинного мозга, их оболочек, глазного яблока, внутреннего уха, эпителиального покрова кожи и слизистых оболочек, хрящей, паренхимы селезенки, костного мозга и плаценты.
Слайд 33
они начинаются слепыми мешковидными образованиями
их стенки тоньше и
более проницаемы, чем стенки кровеносных капилляров
диаметр их во много
раз больше диаметра кровеносных капилляров (до 200 мкм).
Лимфатические сосуды образуются при слиянии капилляров.
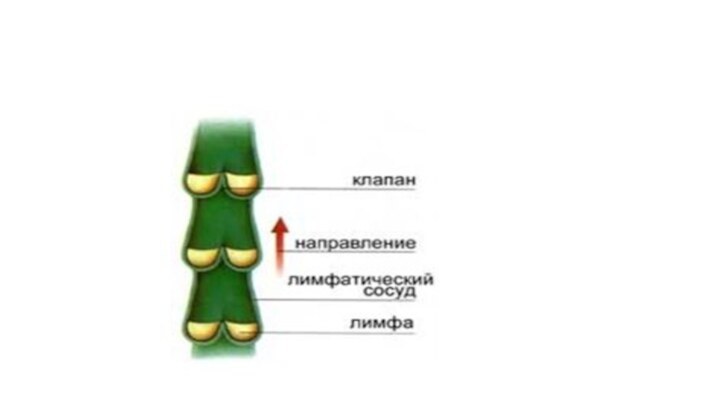
Они являются системой коллекторов, представляющих собой цепочки лимфангионов. Лимфангион - структурно-функциональная единица лимфатической системы.
Он содержит все необходимые элементы для осуществления самостоятельной пульсации и перемещения лимфы в соседний отрезок сосуда. Это два клапана, направляющие ток лимфы, мышечная манжетка, обеспечивающая сокращение, и богатая иннервация, позволяющая автоматически регулировать интенсивность работы всех элементов. Лимфатический сосуд похож на четки.
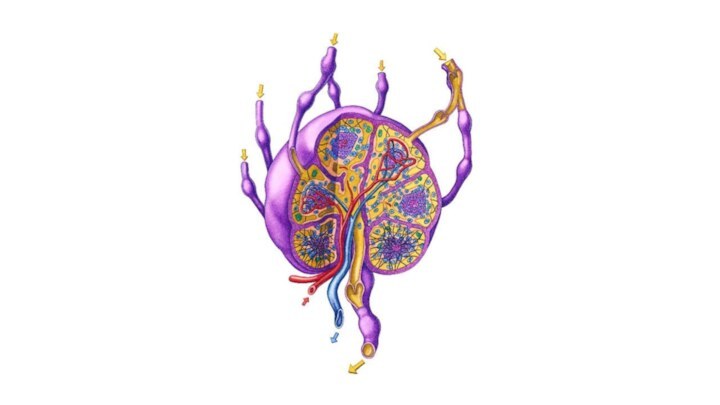
Лимфа проходит через несколько лимфатических узлов
- периферические органы иммунной системы, выполняющие функции биологических фильтров (в организме их около 1000). Лимфатические узлы имеют разную форму и размер, располагаются группами до 10 и более, реже по одному. Находятся под углом нижней челюсти, на шее, подмышкой, в локтевом сгибе, в средостении, брюшной полости, в паху, тазовой области, подколенной ямке. В лимфатический узел входят несколько (3-4) приносящих сосуда, выходят 1-2 выносящих сосуда, по которым лимфа оттекает от узла. Различают темное корковое вещество, и светлое мозговое. Капсула лимфатического узла и его трабекулы отделены от коркового и мозгового вещества щелевидными пространствами - синусами. Протекая по этим синусам, лимфа обогащается лимфоцитами и антителами (иммуноглобулинами), одновременно в этих синусах происходит фагоцитоз бактерий, задерживаются инородные частицы, попавшие в лимфатические сосуды из тканей (погибшие и опухолевые клетки, пылевые частицы).
При патологических состояниях лимфатические узлы могут
увеличиваться в размере, становятся более плотными и болезненными. Воспаление лимфатических сосудов - лимфангиит, воспаление лимфатических узлов - лимфаденит.
При закупорке лимфатических сосудов нарушается отток лимфы от тканей и органов, что приводит к отеку вследствие переполнения межтканевых пространств тканевой жидкостью («слоновость»).
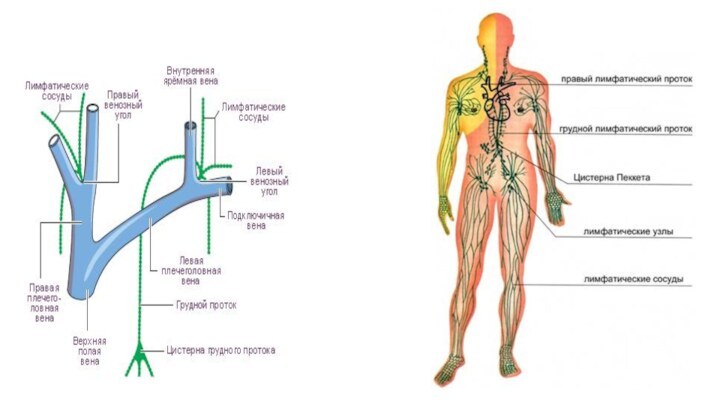
Лимфатические стволы образуют лимфатические протоки -
это крупные коллекторные лимфатические сосуды, по которым лимфа оттекает в венозные углы у основания шеи. Различают два наиболее крупных лимфатических протока.
Правый лимфатический проток собирает лимфу от правой половины головы и шеи, правой половины грудной клетки, правой верхней конечности
и впадает в правый венозный угол при слиянии правой внутренней яремной и подключичной вен. Это сосуд длиной 1 см, который в 80% случаев вместо одного устья имеет 2-3 и более стволиков.
Грудной лимфатический проток является основным, так как через него поступает лимфа от всех остальных частей тела, впадает в левый венозный угол при слиянии левой внутренней яремной и подключичной вен, имеет длину до 40 см.