- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Физиология беременности и перинатальная охрана плода. Особенности наблюдения беременных женщин в женской консультации
Содержание
- 2. Беременность – это очень важный период в
- 3. Происходят следующие изменения в организме беременной:
- 4. Адаптационные изменения в сердечно-сосудистой системыГемодинамика: прирост объема
- 5. АРТЕРИАЛЬНОЕ ДАВЛЕНИЕСистолическое и диастолическое артериальное давление уменьшаются.
- 6. МОС (минутный объем сердца) увеличивается начиная с
- 7. Изменения на ЭКГ:сдвиг электрической оси влевоизменение
- 8. Изменения со стороны гемостазаТромбоциты в норме во
- 9. СИСТЕМА ДЫХАНИЯДыхательная система находится в состоянии функционального
- 10. ПОЧКИУвеличивается почечный кровотокувеличение гломерулярной фильтрацииувеличение осмотического клиренса
- 11. ПЕЧЕНЬувеличение гликогена - может быть жировые отложения
- 12. ОРГАНЫ ПИЩЕВАРЕНИЯУвеличение аппетита в первые месяцы позже
- 13. НЕРВНАЯ СИСТЕМАРастущий плод - раздражитель рецепторного аппарата
- 14. ЭНДОКРИННАЯ СИСТЕМА Развивается желтое тело, плацента. Увеличение
- 15. КРИТИЧЕСКИЕ ПЕРИОДЫ РАЗВИТИЯ ПЛОДА - периоды во
- 16. Тератогенное действие оказывают мощные дозы факторов Факторы
- 17. Женская консультация (ЖК) является подразделением поликлиники,
- 18. ЗАДАЧИ ЖЕНСКОЙ КОНСУЛЬТАЦИИ:Оказание квалифицированной акушерско-гинекологической помощи населению
- 19. ЖЕНСКАЯ КОНСУЛЬТАЦИЯ ДОЛЖНА ОСУЩЕСТВЛЯТЬ:Организацию и проведение санитарно-профилактической
- 20. Важной задачей врача женской консультации является
- 21. Акушерско-гинекологический участок рассчитан на 6000 женщин.
- 22. СТРУКТУРА ЖЕНСКОЙ КОНСУЛЬТАЦИИРегистратура, Кабинеты врачей-гинекологов для приема
- 23. Санитарно-просветительную работу проводят врачи и
- 24. Одной из главных задач женской консультации является
- 25. ДИСПАНСЕРИЗАЦИЯ БЕРЕМЕННЫХ Срок взятия на учет –
- 27. ПРИНЦИПЫ ДИСПАНСЕРИЗАЦИИ БЕРЕМЕННЫХРанний охват беременных врачебным наблюдением
- 28. НАБЛЮДЕНИЕ БЕРЕМЕННЫХ В I половину беременности
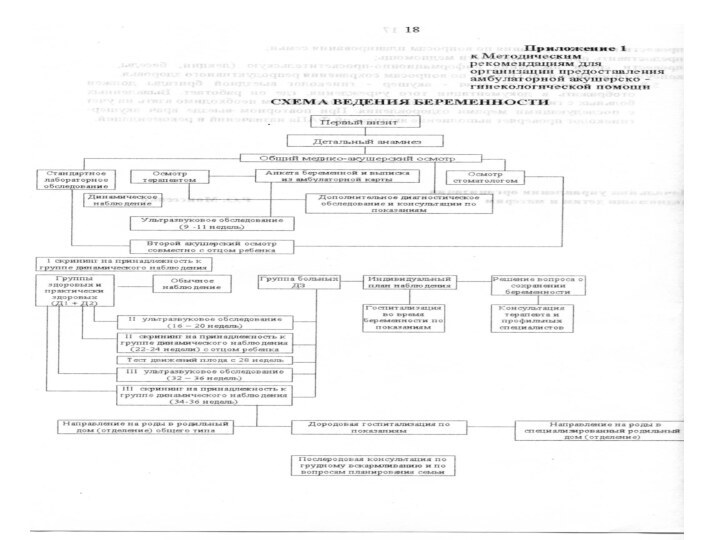
- 30. ОБСЛЕДОВАНИЕ БЕРЕМЕННЫХПаспортные данныеНаличие профессиональных вредностейСемейный анамнезАкушерско-гинекологический анамнезОбъективное исследованиеЛабораторные исследованияУЗИ.
- 31. ОБЪЕКТИВНОЕ ИССЛЕДОВАНИЕАнтропометрияОсмотрНаружное и внутреннее акушерское исследование (пальпация
- 32. ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ ПРИ ВЗЯТИИ БЕРЕМЕННОЙ НА УЧЕТ:
- 33. При наличии в анамнезе мертворождений, невынашивания
- 34. В дальнейшем лабораторные исследования проводят в
- 35. ОПРЕДЕЛЕНИЕ СРОКОВ ДОРОДОВОГО И ПОСЛЕРОДОВОГО ОТПУСКОВ
- 36. УЗИ ВО ВРЕМЯ БЕРЕМЕННОСТИПервое УЗИ – в
- 37. РАЦИОНАЛЬНОЕ ПИТАНИЕ БЕРЕМЕННОЙ
- 38. Питание в I половине беременности: Общая
- 39. Питание во II половине беременности:Из рациона исключают
- 40. Регулярное взвешивание беременнойВ оптимальных случаях во время
- 41. Нормы увеличения массы во время беременности с
- 42. Уясним для себя: Резкое
- 43. Что же можно?Кисломолочные продукты: сметана, творог, йогурты,
- 44. Рекомендуемый диетологами калораж с учетом
- 45. Как относиться к потреблению жидкости? Если нет
- 46. ГРУППЫ ПОВЫШЕННОГО РИСКА: С перинатальной патологией со
- 47. Согласно приказу №503, балльный скрининг факторов риска
- 48. Скачать презентацию
- 49. Похожие презентации
Беременность – это очень важный период в жизни женщины, который существенно изменяет психо-эмоциональный, социальный и физиологический её статус, но при этом не является патологическим состоянием.














































Слайд 4
Адаптационные изменения в сердечно-сосудистой системы
Гемодинамика: прирост объема крови
- гиперволемия, увеличение сердечного выброса, увеличение ЧСС, увеличение венозного
давления.Увеличение объема плазмы крови начинается увеличиваться с 10 недели беременности и постепенно увеличивается до конца беременности, максимально до 34 недели; к родам немного снижается до 40-48% по сравнению с объемом плазмы у небеременных женщин.
Он достигает 4 литров, а у небеременных женщин - 2.5 л.
Увеличение объема эритроцитов (в меньшей степени; с 10 недели беременности и увеличивается до конца беременности) до 25%.
При приеме железа объем эритроцитов увеличивается до 32% , без приема железа - 12%.
В норме для беременных характерно снижение гемоглобина.
Нижняя границы нормы для беременных 110 г/л гемоглобина.
Снижается гематокрит до 32-34%.
Слайд 5
АРТЕРИАЛЬНОЕ ДАВЛЕНИЕ
Систолическое и диастолическое артериальное давление уменьшаются. Систолическое
давление в меньшей степени; в основном во втором триместре
на 5-15 мм рт. ст. Самое низкое давление в 28 недель.Если уровень выше ,то это говорит о гестозе.
Во время родов идет повышение систолического и диастолического АД.
Изменения ЧСС. Для нормально протекающей беременности характерна физиологическая тахикардия. В норме ЧСС 60 - 80 ударов в минуту. При беременности 80-95 ударов в минуту.
ЦВД ( центральное венозное давление) значительно повышается в третьем триместре. В норме 2-5 см вод. ст., при беременности 10-12 см, особенно в венах нижних конечностей.
Синдром нижней полой вены - возникает при горизонтальном положении (сдавление маткой нижней полой вены).
Слайд 6 МОС (минутный объем сердца) увеличивается начиная с 10
недели, максимума достигает к 20 неделе и составляет 6-7
л/мин, при норме 1-1.5 л/мин. К родам снижается и приходит к норме.Сердечный выброс достигает максимума к 26-28 неделям на 32%,.
Критические сроки - 28-32 недели (максимально возрастает ОЦК и максимума достигает СВ).
Наибольшая интенсивность работы сердца определяется в родах, в схватках: ударный объем возрастает на 300-500 мл.
Также увеличивается интенсивность работы левого желудочка - на 50% (к 26-28 неделям).
На работу сердца оказываются влияние гормоны: эстрогены, кортизол, гормоны щитовидной железы.
Высокое стояние диафрагмы приводит к изменению положению сердца у 30% женщин.
У 50% женщин может выслушиваться систолический шум на верхушке сердца и на легочной артерии у 12%.
Слайд 7
Изменения на ЭКГ:
сдвиг электрической оси влево
изменение сегмента
ST и T
ротация сердца по часовой стрелке
Изменения на
ЭХГ:увеличение массы миокарда
увеличение размеров отделов сердца
Гематологические показатели:
Развивается метаболический ацидоз и дыхательный алкалоз.
Нарушение белкового состава крови.
Снижение онкотического давления крови - снижение содержания альбуминов до 25,
общий белок крови к концу беременности снижается до 60-62 г/л,
повышаются альфа и гамма глобулины, альбумино-глобулиновый коэффициент снижается до 0.84;
Снижается уровень мочевины, но есть гиперлипидемия
Гематологические показатели:
снижение гемоглобина ( третий семестр)
снижение гематокрита до 32-34% (повышение гематокрита говорит о гестозе).
Повышение лейкоцитов до 10-12 на 10 в девятой степени
увеличение СОЭ до 50-52 мм/час к концу беременности
увеличение нейтрофилов до 70%
увеличивается масса эритроцитов на 18%, изменяется размер и форма, объем и масса
Снижение железа в крови к третьему семестру в 2-3 раза
Слайд 8
Изменения со стороны гемостаза
Тромбоциты в норме во время
беременности не изменяются.
Снижение тромбоцитов говорит о начале гестоза.
Система коагуляции. С 3 недели беременности увеличивается 8, 7, 9 факторы.Повышается уровень фибриногена в плазме крови до 5 г/л
Фибринолитичекая активность снижается
Протромбиновый индекс повышается до 108%
( в норме 70-80)
Развивается состояние гиперкоагуляции.
Слайд 9
СИСТЕМА ДЫХАНИЯ
Дыхательная система находится в состоянии функционального напряжения.
учащение
дыхания на 10%
увеличение дыхательного объема к концу беременности на
30-40%увеличение МОД с 12 недели до 11 л/мин
увеличение альвеолярной вентиляции легких
увеличение ЖЕЛ в меньшей степени
Вследствие высокого стояния диафрагмы снижаются общая емкость легких
увеличивается работа дыхательных мышц.
Содержание кислорода в артериальной крови снижается
Слайд 10
ПОЧКИ
Увеличивается почечный кровоток
увеличение гломерулярной фильтрации
увеличение осмотического клиренса до
500-700 мл/мин
диурез снижается к концу беременности до 1200 мл
в
начале беременности диурез возрастает до 2 л что наблюдается до 32 неделиувеличение объема фильтрации до 40% (клубочковой).
В третьем триместре эти показатели возвращаются к норме. Почечный кровоток увеличивается на 10%
уровень креатинина ниже чем у небеременной женщины
снижение уровня мочевой кислоты
ортостатическая протеинурия и глюкозурия
Создаются условия для инфицирования.
Выявляются пиелонефриты беременных или же обострения хронического нефрита (лактационный).
Могут быть частые позывы на мочеиспускание.
Слайд 11
ПЕЧЕНЬ
увеличение гликогена - может быть жировые отложения в
печени
гипопротеинемия до 50 г/л
увеличение активности щелочной фосфатазы в крови
увеличение
прямого билирубинапрогестерон оказывает релаксирующее влияиние на сфинктр желчного пузыря: застой желчи, склонность к холестазу.
У 82% беременных выявляется патология почек или желчного пузыря.
Слайд 12
ОРГАНЫ ПИЩЕВАРЕНИЯ
Увеличение аппетита в первые месяцы позже становится
обычным
могут быть вкусовые извращения или прихоти, что связано с
гормональными изменениями ( изменяется секреторная функция ЖКТ, снижается кислотность желудочного сока), изжога, тошнота, рвота. Желудок смещается к верху и кзади , снижается его тонус, затрудняется эвакуация пищи.Гипотония нижнего отдела кишечника (запоры, геморрой).
Увеличивается всасывание в кишечнике микроэлементов, воды, питательных веществ.
Слайд 13
НЕРВНАЯ СИСТЕМА
Растущий плод - раздражитель рецепторного аппарата матки.
Происходит:
снижение возбудимости коры головного мозга
деятельность подкорки, ретикулярной формации ствола
головного мозга повышается к концу беременности и к родам, что подготавливает женщину к родам.В ранние сроки беременности происходят изменения вегетативной нервной системы: склонность к ваготонии - это состояние определяет клинические симптомы:
слюнотечение, тошнота, изменение вкуса
и обоняния.
Слайд 14
ЭНДОКРИННАЯ СИСТЕМА
Развивается желтое тело, плацента.
Увеличение массы
гипофиза засчет передней доли ( в 2-3 раза) -
лютеинизирующий гормон, лютеотрпоный гормон, ТТГ, АКТГ, СТГ. АКТГ - повышается активность надпочечников.Щитовидная железа в первый месяц подвергается гиперплазии и увеличивается, повышение функции; к концу беременности - снижение функции.
Потребность в кальции возрастает.
В корковом слое надпочечников увеличивается количество стероидных гормонов
гипокортицизм - пигментные пятна на лице, вокруг сосков, по белой линии живота, полосы беременности (stria gravidarum) - после беременности не исчезают, становятся бледнее.
Концентрация кортизола увеличивается в 10 раз с 8 недели и в 20 раз к концу беременности.
Слайд 15 КРИТИЧЕСКИЕ ПЕРИОДЫ РАЗВИТИЯ ПЛОДА - периоды во время
которых возможны различные осложнения беременности и возникновения опасности для
плода:Период имплантации ( первые 7-14 дней)
Период органогенеза и плацентации ( 14 день - 16 неделя). Опасно воздействие: температурного фактора, лекарственных веществ и др. Период возможного развития эмбриопатий ведущих к врожденным уродствам.
Плодовый (16-40 недель) формирование функциональных систем.
Слайд 16
Тератогенное действие оказывают мощные дозы факторов
Факторы воздействующие
на плод:
физические (температура, перегрузки, радиация и др.)
химические оказывают мутагенный
эффект ( алкоголь, никотин, наркотики). Употребление алкоголя в первый период ведет к аборту, во второй период к врожденным уродствам, в третий период к поражению ЦНС.Инфекционные агенты ( трансплацентарное инфицирование, или инфицирование через цервикальный канал. Гепатит, кишечные инфекции, туберкулез, ревматизм, нейроинфекции способствуют развитию эмбриопатий.
Неполноценное питание ( ведет к гипотрофии плода), гиповитаминоз А вызывает эмбриопатии, гибель эмбриона, плода.
Слайд 17
Женская консультация (ЖК)
является подразделением поликлиники, МСЧ
или родильного дома, оказывающим амбулаторную лечебно-поликлиническую, акушерско-гинекологическую помощь населению.
Слайд 18
ЗАДАЧИ ЖЕНСКОЙ КОНСУЛЬТАЦИИ:
Оказание квалифицированной акушерско-гинекологической помощи населению прикрепленной
территории;
Проведение лечебно-профилактических мероприятий, направленных на предупреждение осложнений беременности, послеродового
периода, предупреждение гинекологических заболеваний;Оказание женщинам социально-правовой помощи в соответствии с законодательством об охране здоровья матери и ребенка;
Внедрение в практику работы современных методов профилактики, диагностики и лечения беременных и гинекологических больных;
Внедрение передовых форм и методов амбулаторной акушерско-гинекологи-
ческой помощи.
Слайд 19
ЖЕНСКАЯ КОНСУЛЬТАЦИЯ ДОЛЖНА ОСУЩЕСТВЛЯТЬ:
Организацию и проведение санитарно-профилактической работы
среди женщин;
Профилактические осмотры женского населения;
Проведение работы по контрацепции для
предупреждения не планируемой беременности;Обеспечение преемственности в обследовании и лечении беременных, родильниц и гинекологических больных между женской консультацией и родильным домом, детской консультацией, другими лечебно-профилактическими учреждениями (консультация «Семья и брак», консультативно-диагностические центры, медико-генетические консультации).
Слайд 20 Важной задачей врача женской консультации является взятие
на учет беременных и осуществление лечебных мероприятий беременным, включенным
в группу риска.
Слайд 21
Акушерско-гинекологический участок рассчитан на
6000 женщин.
На каждом до 25%
женщин
находятся в репродуктивном
возрасте
(от 15 до 49 лет).
Режим работы женской консультации установлен с учетом безотказного обеспечения амбулаторной акушерско-гинекологической помощью женщинам в их не рабочее время.
Один день в неделю выделен врачу для оказания помощи и профилактических осмотров работниц прикрепленных промышленных предприятий, территориально расположенных на участке врача или для специализированного приема.
Слайд 22
СТРУКТУРА ЖЕНСКОЙ КОНСУЛЬТАЦИИ
Регистратура,
Кабинеты врачей-гинекологов для приема беременных,
родильниц, гинекологических больных,
Манипуляционная комната,
Физиотерапевтический кабинет,
Кабинеты терапевта,
стоматолога, венеролога, Кабинет юриста для консультаций по социально-правовым вопросам,
Кабинеты специализированного приема для женщин, страдающих бесплодием, невынашиванием беременности,
Кабинеты для консультаций по вопросам контрацепции, патологии пременопаузального, климактерического и постменопаузального периодов,
Лаборатория,
Кабинет УЗД.
Слайд 23 Санитарно-просветительную работу проводят врачи и акушерки
по плану. Основные формы этой работы: индивидуальные и групповые
беседы, лекции, ответы на вопросы с использованием аудио- и видеокассет, радио, кино, телевидения.Правовую защиту женщин осуществляют юрисконсульты женской консультации, которые вместе с врачами выявляют женщин, нуждающихся в правовой защите, читают лекции, проводят беседы по основам украинского законодательства о браке и семье, льготам трудового законодательства для женщин.
Слайд 24 Одной из главных задач женской консультации является выявление
предраковых заболеваний, профилактика онкологических заболеваний.
Виды профилактических осмотров: - комплексные,
- целевые,
- индивидуальные.
Профилактические осмотры женского населения проводят с 20-летнего возраста, два раза в год с обязательным цитологическим и кольпоскопическим обследованиями.
Слайд 25
ДИСПАНСЕРИЗАЦИЯ БЕРЕМЕННЫХ
Срок взятия на учет – до
12 недель беременности.
При первом посещении заполняют «Индивидуальную
карту беременной и родильницы», в которой записывают все данные опроса, обследования, назначения при каждом посещении. После клинического и лабораторного обследования (до 12 недель) определяют принадлежность каждой беременной к той или иной группе риска.
Для количественной оценки факторов риска следует пользоваться шкалой «Оценка пренатальных факторов риска в баллах» (приказ №503) по Coopland:
Слайд 27
ПРИНЦИПЫ ДИСПАНСЕРИЗАЦИИ БЕРЕМЕННЫХ
Ранний охват беременных врачебным наблюдением
Взятие
на учет
Своевременное (в течение 12-14 дней) обследование
Дородовый
и послеродовый патронаж Своевременная госпитализация женщины в течение беременности и до родов
Физиопсихопофилактическая подготовка к родам 100% беременных
Антенатальная профилактика рахита
Профилактика гнойно-септических осложнений
Слайд 28
НАБЛЮДЕНИЕ БЕРЕМЕННЫХ
В I половину беременности –
1 раз в месяц,
С 20 до
28 недель -2 раза в месяц, С 28 до 40 недель – 1 раз в неделю (всего 10-12 раз за время беременности).
При выявлении соматической
или акушерской патологии
частота посещений возрастает.
Слайд 30
ОБСЛЕДОВАНИЕ БЕРЕМЕННЫХ
Паспортные данные
Наличие профессиональных вредностей
Семейный анамнез
Акушерско-гинекологический анамнез
Объективное исследование
Лабораторные
исследования
УЗИ.
Слайд 31
ОБЪЕКТИВНОЕ ИССЛЕДОВАНИЕ
Антропометрия
Осмотр
Наружное и внутреннее акушерское исследование (пальпация живота,
использование 4 классических акушерских приемов по Леопольду, влагалищное исследование)
Аускультация
тонов сердца плода
Слайд 32
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ ПРИ ВЗЯТИИ БЕРЕМЕННОЙ НА УЧЕТ:
Общий анализ
крови;
Реакция Вассермана;
Определение антител к ВИЧ;
Группа крови и резус принадлежность
(у обоих супругов);Глюкоза крови;
Общий анализ мочи;
Анализ влагалищных выделений на микрофлору;
Анализ кала на яйца гельминтов.
Слайд 33
При наличии в анамнезе мертворождений,
невынашивания
следует определить:
- Содержание
гемолизинов в крови беременной,
- Установить группу крови
и резус-принадлежность крови мужа, особенно при определении резус-отрицательного типа крови у беременной или группы крови 0(I). - Кроме того, нужно произвести реакцию связывания комплемента с токсоплазменным антигеном.
Слайд 34
В дальнейшем лабораторные
исследования проводят в
следующие сроки:
Общий
анализ крови: 1 раз в
месяц, а
с 30 недель беременности – 1 раз в 2 недели;
Общий анализ мочи в I половине беременности ежемесячно, а затем – 1 раз в 2 недели;
Уровень глюкозы в крови – в 36-37 недель;
Коагулограмма – в 36-37 недель беременности;
RW и ВИЧ – в 30 недель и перед родами;
Бактериологическое (желательно) и бактериоскопическое (обязательно) исследования влагалищных выделений – в 36-37 недель;
ЭКГ – в 36-37 недель.
Слайд 35
ОПРЕДЕЛЕНИЕ СРОКОВ ДОРОДОВОГО И ПОСЛЕРОДОВОГО ОТПУСКОВ
В
соответствии с законодательством работающим женщинам независимо от стажа работы
предоставляется отпуск по беременности и родам продолжительностью 140 (70 календарных дней до родов и 70 – после родов) дней.В случае осложненных родов – 86 календарных дней.
При рождении 2 детей и более – 110 календарных дней после родов.
Слайд 36
УЗИ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Первое УЗИ – в сроке
9-11 недель – для исключения нарушений в системе мать-плацента;
Второе
УЗИ – в сроке 16-20 недель с целью диагностики врожденных пороков развития плода;Третье УЗИ – в сроке 32-36 недель для биометрии плода и выявления соответствия его физических параметров гестационному возрасту (признаки внутриутробной задержки развития плода).
Слайд 38
Питание в I половине беременности:
Общая энергетическая
ценность пищи должна колебаться в зависимости от роста, массы
и характера трудовой деятельности беременной.В первой половине беременности увеличение массы не должно превышать 2 кг.
При ожирении беременная до 20 недель должна сохранить прежнюю массу.
Энергетическая ценность диеты для беременных до 16 недель, страдающих ожирением, не должна превышать 5024 кДж, а после 16 недель – 6113 кДж.
Следует помнить, что полная
женщина может похудеть за неделю
не более чем на 1 кг, ибо чрезмерная
потеря массы отрицательно скажется
на состоянии ее здоровья.
Слайд 39
Питание во II половине беременности:
Из рациона исключают мясные
навары,
острые и жареные блюда, пряности, шоколад,
пирожные,торты, уменьшают количество
поваренной соли.
После 20 недель беременности женщине
ежедневно следует потреблять 120г мяса и
100г рыбы в отварном виде.
Излишек в рационе фруктов, особенно сладких, неминуемо приводит к развитию крупного плода в связи с большим количеством фруктового сахара, который быстро накапливается в организме.
В суточный рацион беременной должно обязательно входить подсолнечное масло (25-30г), содержащее незаменимые ненасыщенные жирные кислоты (линолевую, линоленовую и арахидоновую).
Рекомендуется ежедневно съедать до 500г овощей.
Слайд 40
Регулярное взвешивание беременной
В оптимальных случаях во время беременности
масса женщины увеличивается на 8-10 кг (на 2 кг
в течение первой половины и на
6-8 кг в течение второй, следовательно, на 350-400г в неделю).
Эти нормативы не являются эталоном для всех.
Для эффективного контроля необходимо точно знать массу тела женщины до беременности или до 12 недель.
Слайд 41 Нормы увеличения массы во время беременности с учетом
конституции женщины:
При первой беременности для женщин с астеническим телосложением
– 10-14 кг, с нормальным – 8-10 кг, при склонности к полноте – 2-6 кг; При второй беременности
соответственно 8-10 кг, 6-8 кг,
и 0-5 кг.
Слайд 42
Уясним для себя:
Резкое изменение
пищевых привычек сказывается на обмене веществ. Поэтому строгие ограничения
диеты во время беременности и при кормлении грудью не всегда оправданны.Нежелательны продукты, содержащие консерванты – промышленные мясные и рыбные консервы, молоко с длительным сроком хранения.
В «запретной зоне» продуктов также обильное потребление шоколада, копченые колбасы, крепкий черный кофе, мед.
Слайд 43
Что же можно?
Кисломолочные продукты: сметана, творог, йогурты, кефир
– полезны;
Свежеприготовленные соки;
Сладости и фрукты – в разумных пределах;
Обязательно
в рационе: мясо, рыба, овощи, не пережаривая до грубой корки;Слайд 44 Рекомендуемый диетологами калораж с учетом современного
образа жизни, рабочего режима и двигательной активности, т.е. условно
для студентки примерно 2300-3000 Ккал в день.
Слайд 45
Как относиться к потреблению жидкости?
Если нет медицинских
противопоказаний, пить жидкости
можно столько, сколько беременная
привыкла пить до того. Хотя в принципепитьевой режим – дело не лишнее.
Кормящим мамам не следует ограничивать себя в питье, обязательно потребление жидкости (чай, сок, молоко, вода…) за 30 минут до и через 30 минут после кормления.
Слайд 46
ГРУППЫ ПОВЫШЕННОГО РИСКА:
С перинатальной патологией со стороны
плода;
С акушерской
патологией;
С экстрагенитальной
патологией.Слайд 47 Согласно приказу №503, балльный скрининг факторов риска проводят
трижды:
I скрининг– 12-14
недель II скрининг – 22-24 недели
III скрининг – 34-36 недель беременности.