- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Рак ободочной и прямой кишки
Содержание
- 2. Рак прямой и ободочной кишкиРак прямой и
- 3. Анатомия
- 4. Гистологическая структура стенки толстой кишки
- 5. Рак прямой и ободочной кишки — одна
- 6. ЭпидемиологияВо многих экономически развитых странах мира, в
- 7. Предраковые состоянияК предраковым заболеваниям толстой кишки относят:
- 8. ПатогенезСтадийность полип – рак. Риск перерождения полипа
- 9. Рак толстой кишки развивается в соответствии с
- 10. КлассификацияПо типу роста:Экзофитный – 20%Эндофитный – 30%Смешанный
- 11. В настоящее время среди зарубежных хирургов широко
- 12. Классификация TNMСимвол Т содержит следующие градации:• ТХ
- 14. Символ N указывает на наличие или отсутствие
- 16. Гистологическая классификацияОпухоли ободочной кишки1. Аденокарцинома (высокодифференцированная, умеренно
- 17. КлиникаКлиническая картина рака ободочной кишки характеризуется следующими
- 18. КлиникаКишечные расстройства (запоры, поносы, чередование запоров с
- 19. Формы течения:Токсико-анемическая форма — чаще всего наблюдается
- 20. Обтурационная форма — чаще всего является проявлением
- 21. Клиника рака прямой кишкиРектосигмоидный отдел – кишечная
- 22. ДиагностикаАлгоритм диагностики рака толстой кишки:• анализ жалоб и
- 23. Скрининг У пациентов без факторов риска рекомендуют начинать
- 24. Дифференциальная диагностикаДифференциальную диагностику при колоректальном раке следуетпроводить
- 26. Ирригография. Рак сигмовидной кишки. Большая циркулярная опухоль (указана стрелками) вызывает дефект наполнения кишки (симптом «яблочного огрызка»)
- 27. Экзофитный рак правой половины ободочной кишки
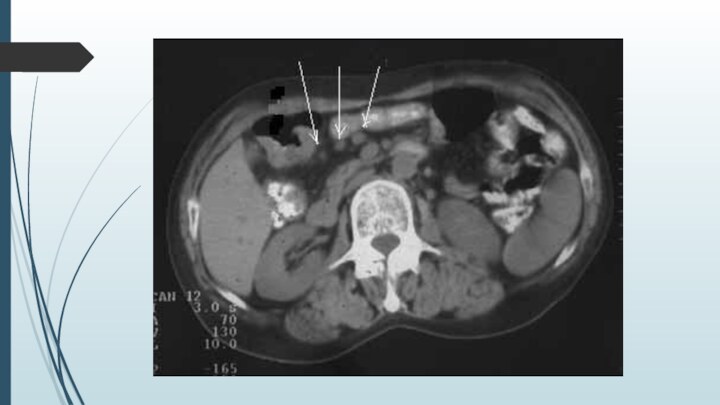
- 28. T4N1
- 33. ЛечениеПо объему оперативные вмешательства делятся на типичные,
- 34. При осложнениях опухоли, срочных или экстренных операциях
- 35. Восстановление естественного кишечного пассажа производится через 2—6 мес. по нормализации состояния больного.
- 36. Хирургическое лечение рака прямой кишкиБрюшно-промежностная экстирпация прямой
- 37. Экономные операцииТрансанальное иссечение опухоли или удаление опухоли
- 38. Комбинированное лечения рака прямой кишкиПредоперационная лучевая терапия
- 39. ПрогнозПрогноз при раке толстой кишки зависит от
- 40. Скачать презентацию
- 41. Похожие презентации
Рак прямой и ободочной кишкиРак прямой и ободочной кишки (рак толстой кишки, колоректальный рак) - злокачественная опухоль, развивающаяся из эпителиальных клеток толстой (прямой или ободочной) кишки.


































Слайд 5 Рак прямой и ободочной кишки — одна из
наиболее частых злокачественных опухолей. Распространённость заболевания выше в развитых
странах (наиболее часто отмечают в США, Канаде, Японии, в то время как его встречаемость в Индии, Китае, Вьетнаме примерно в 10—20 раз ниже).Ежегодно в мире диагностируют около 600 000 новых случаев рака толстой кишки. Пятилетняя выживаемость при колоректальном раке составляет примерно 60% в развитых странах и менее 40% в государствах с ограниченными ресурсами.
Благодаря высокой частоте обнаружения предопухолевых состояний и хорошей выживаемости в случае ранней диагностики, рак толстой кишки рассматривают как идеальную модель для скрининга. Только 60% больных с распространёнными опухолями выживают в течение 5 лет после постановки диагноза.
Эпидемиология
Слайд 6
Эпидемиология
Во многих экономически развитых странах мира, в том
числе и в России, отмечают резкий рост заболеваемости раком
толстой кишки.За последние 20 лет в структуре заболеваемости населения Российской Федерации рак толстой кишки переместился с шестого на четвёртое место у женщин и на третье у мужчин, уступая лишь раку лёгкого, желудка и молочной железы. В структуре онкологической заболеваемости по России за 2005 г. рак ободочной кишки находится на 4-м месте — 6,3%, рак прямой кишки занимает 5-е место — 5,0%.
Вероятность заболеть раком толстой кишки у человека в возрасте 50 лет за оставшуюся жизнь составляет 5%, вероятность умереть от него — 2,5%. К факторам риска развития данного онкологического заболевания относят:
хронические воспалительные заболевания кишечника (язвенный колит, болезнь Крона), полипы толстой кишки (особенно семейный полипоз);
рак толстой кишки у близких родственников в возрасте до 60 лет;
важный фактор риска заболевания — возраст: заболеваемость в возрасте 40 лет составляет 8 случаев на 100 000 населения, 60 лет — 150 случаев на 100 000 человек.
Поскольку рак толстой кишки часто возникает повторно, пациентов, получивших лечение по поводу этой болезни, рассматривают как группу риска возникновения второй опухоли в кишечнике. Новые полипы возникают в среднем у 50% этих лиц, и в 5% случаев они малигнизируются.
Слайд 7
Предраковые состояния
К предраковым заболеваниям толстой кишки относят:
единичные
и множественные аденомы (полипы) толстой кишки;
неспецифический язвенный колит;
болезнь Крона.
Предраковые заболевания прямой кишки:
Аденоматозный полип - (вероятность малигнизации 1%)
Ворсинчатая аденома - (вероятность малигнизации 8%)
Семейный ювенильный полипоз (вероятность малигнизации до 40%)
Семейный диффузный полипоз (вероятность малигнизации до 100%)
Синдромы Пейтца – Егерса, Гарднера,Линча.
Слайд 8
Патогенез
Стадийность полип – рак. Риск перерождения полипа толстой
кишки в рак составляет 1,1% при полипе размером менее
1 см, 7,7% при 1—2 см, 42% более 2 см соответственно, что в среднем равно 8,7%.Слайд 9 Рак толстой кишки развивается в соответствии с основными
законами роста и распространения злокачественных опухолей, т. е. относительная
автономность и нерегулируемость роста опухоли, утрата органо- и гистотипичного строения, уменьшение дифференцировки ткани.В то же время имеются и свои особенности. Так, рост и распространение рака толстой кишки происходят относительно медленнее, чем, например, рака желудка. Более длительный период опухоль находится в пределах органа, не распространяясь в глубине стенки кишки более чем на 2—3 см от видимой границы. Медленный рост опухоли нередко сопровождается местным воспалительным процессом, переходящим на соседние органы и ткани. В пределах воспалительного инфильтрата в соседние органы постоянно прорастают раковые комплексы, что способствует появлению так называемых местнораспространенных опухолей без отдаленного метастазирования.
В свою очередь отдаленное метастазирование так же имеет свои особенности. Наиболее часто поражаются лимфатические узлы и (гематогенно) печень, хотя наблюдаются поражения и других органов, в частности легкого.
Слайд 10
Классификация
По типу роста:
Экзофитный – 20%
Эндофитный – 30%
Смешанный –
50%
Классификация рака прямой кишки в зависимости от локализации:
Ректосигмоидный отдел
- 30%Ампулярный отдел - 60%
Анальный канал – 10%
Слайд 11 В настоящее время среди зарубежных хирургов широко используют
классификацию Dukes в модификации Aster и Coller, которая предполагает
выделение 6 стадий колоректального рака:А — опухоль не выходит за пределы слизистой оболочки;
В1 — опухоль прорастает мышечную, но не серозную оболочку и нет регионарных метастазов;
В2 — прорастание всех слоев стенки кишки, но без регионарных метастазов;
ВЗ — прорастание в соседние органы и ткани, но без регионарных метастазов;
С1 — поражение регионарных лимфатических узлов без прораста- ния стенки кишки;
С2 — прорастание серозной оболочки и наличие регионарных ме- тастазов;
D — наличие отдалённых метастазов.
Слайд 12
Классификация TNM
Символ Т содержит следующие градации:
• ТХ —
недостаточно данных для оценки первичной опухоли;
• Tis — преинвазивная
карцинома;• Т1 — опухоль инфильтрирует слизистую оболочку и подслизистый слой кишки;
• Т2 — опухоль инфильтрирует мышечный слой без ограничения подвижности стенки кишки;
• ТЗ — опухоль, прорастающая все слои стенки кишки с инфильтрацией или без инфильтрации параректальной клетчатки, но не распространяющаяся на соседние органы и ткани; для опухолей, расположенных в верхнеампулярном и ректосигмоидном отделах прямой кишки (покрытых брюшиной), последние распространяются до субсерозной оболочки (не прорастают серозную);
• Т4 — опухоль, прорастающая в окружающие органы и ткани
Слайд 14 Символ N указывает на наличие или отсутствие регионарных
метастазов:
• NX — недостаточно данных для оценки регионарных лимфатических
узлов;• N0 — поражения регионарных лимфатических узлов нет;
• N1 — метастазы в 1—3 регионарных лимфатических узлах;
• N2 — метастазы в 4 и более регионарных лимфатических узлах.
Символ М указывает на наличие или отсутствие отдалённых мета-
стазов:
• МО — без отдалённых метастазов;
• Ml — с наличием отдалённых метастазов.
Слайд 16
Гистологическая классификация
Опухоли ободочной кишки
1. Аденокарцинома (высокодифференцированная, умеренно дифференцированная,
низкодифференцированная). 70- 80%
2. Слизистая аденокарцинома (мукоидный, слизистый, коллоидный рак).
10-12%
3.
Перстневидноклеточный (мукоцеллюлярный) рак. До 3-4 %4. Недифференцированный рак.
5. Неклассифицируемый рак.
Опухоли прямой кишки
Все перечисленные выше варианты и дополнительно:
1. Плоскоклеточный рак (ороговевающий, неороговевающий) до 2%.
2. Железисто-плоскоклеточный рак.
3. Базальноклеточный (базалиоидный) рак — вариант клоакогенного рака.
Слайд 17
Клиника
Клиническая картина рака ободочной кишки характеризуется следующими основными
симптомами:
Боли в животе. Как начальный признак в 2-3 раза
чаще встречаются при расположении опухоли в правой половине ободочной кишки (восходящая ободочная кишка). По своему характеру болевые ощущения могут быть самыми разнообразными — от тупых, ноющих незначительных болей до сильных, приступообразных и даже нестерпимых. Появление таких болей свидетельствует о нарушении пассажа (прохождения) кишечного содержимого, развитии кишечной непроходимости, наблюдающейся чаще всего при левосторонней локализации опухоли (нисходящая ободочная кишка).Кишечный дискомфорт (потеря аппетита, отрыжка, иногда рвота, чувство тяжести в верхней половине живота). Эти симптомы чаще наблюдаются при поражении поперечно-ободочной кишки, правой ее половины, реже — при левосторонней локализации опухоли.
Слайд 18
Клиника
Кишечные расстройства (запоры, поносы, чередование запоров с поносами,
урчание и вздутие живота). Эти симптомы расстройства кишечного пассажа
чаще всего наблюдаются при левосторонней локализации опухоли. Конечным этапом нарушения кишечного пассажа является развитие частичной, а затем и полной кишечной непроходимости.Патологические выделения в виде крови, слизи, гноя во время акта дефекации — частое проявление рака дистальных отделов сигмовидной кишки.
Нарушение общего состояния выражается недомоганием, повышенной утомляемостью, слабостью, похуданием, лихорадкой (повышением температуры), бледностью кожных покровов и нарастающей анемией. Все эти общие симптомы заболевания связаны с интоксикацией организма, обусловленной распадающейся раковой опухолью и инфицированным кишечным содержимым. Токсико-анемический синдром является наиболее характерным для рака правой половины ободочной кишки. Он связан с функциональной особенностью (всасывательной способностью) слизистой этого отдела толстой кишки.
Слайд 19
Формы течения:
Токсико-анемическая форма — чаще всего наблюдается при
раке правой половины ободочной кишки, при котором на первый
план выступают признаки нарушения общего состояния на фоне прогрессирующей анемии и лихорадки. Такие больные значительное время обследуются в различных лечебных учреждениях по поводу анемии неясного происхождения, пока не появятся кишечные расстройства.Энтероколитическая форма — клиническая картина заболевания начинается с кишечных расстройств. Таким больным очень часто ставят различные диагнозы: колит, энтерит, энтероколит, а при наличии крови в кале или при жидком кале — диагноз дизентерии. Поэтому при наличии перечисленных симптомов всегда требуется тщательное исследование всей толстой кишки.
Диспепсическая форма — характерно наличие признаков желудочно-кишечного дискомфорта. При этой форме течения рака ободочной кишки зачастую ставят различные диагнозы: гастрит, язвенная болезнь, холецистит, гепатит и т.п, поэтому проводят обследование только верхних отделов желудочно-кишечного тракта. При дальнейшем прогрессировании заболевания присоединяются кишечные расстройства, и правильный диагноз устанавливают только после полного рентгенологического и эндоскопического исследований толстой кишки.
Слайд 20 Обтурационная форма — чаще всего является проявлением рака
левой половины ободочной кишки с симптомами прогрессирующей кишечной непроходимости.
Псевдовоспалительная
форма— в клинической картине заболевания на первое место выступают признаки воспалительного процесса в брюшной полости (боли в животе, повышение температуры, появление признаков раздражения брюшины, со стороны анализа крови — лейкоцитоз). Этот симптомокомплекс часто является проявлением течения рака ободочной кишки, осложненного гнойно-воспалительным процессом. Данная форма рака трудна для диагностики, так как в зависимости от локализации опухоли клиническая картина может симулировать острый аппендицит, холецистит, аднексит, пиелонефрит и другие воспалительные заболевания органов брюшной полости и малого таза.Опухолевая (атипичная) форма — при этой форме течения рака ободочной кишки заболевание начинается с того, что сам больной или врач при профилактическом осмотре на фоне полного благополучия пальпаторно находит в брюшной полости опухоль. Пальпаторное определение опухоли в животе — частое явление у больных раком ободочной кишки. Однако к опухолевой форме течения рака следует относить только те случаи, когда пальпаторное определение опухоли клинически преобладает, а другие признаки либо не выражены, либо столь незначительны, что не фиксируют внимание больного.
Слайд 21
Клиника рака прямой кишки
Ректосигмоидный отдел – кишечная непроходимость
Ампулярный
отдел – тенезмы, патологические примеси, боли (при прорастании опухоли
в окружающие органы), непроходимость (при больших размерах опухоли)Анальный канал – боли, изъязвления, свищи, непроходимость, недержание кала
Слайд 22
Диагностика
Алгоритм диагностики рака толстой кишки:
• анализ жалоб и анамнеза
(следует помнить, что у лиц старше 50 лет риск
возникновения рака толстой кишки очень высок);• клиническое исследование;
• пальцевое исследование прямой кишки;
• ректороманоскопия;
• клинический анализ крови;
• анализ кала на скрытую кровь;
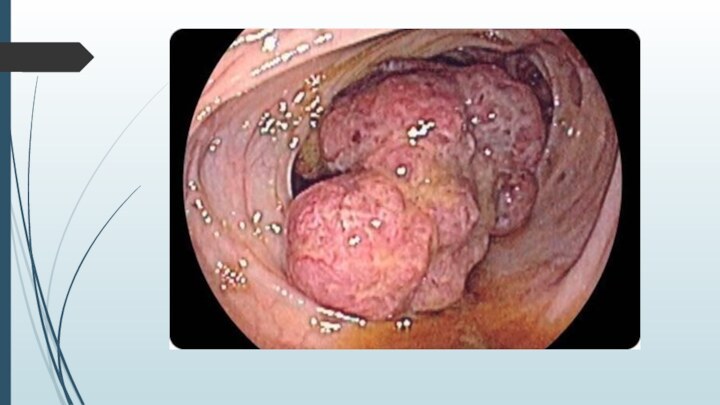
• колоноскопия;
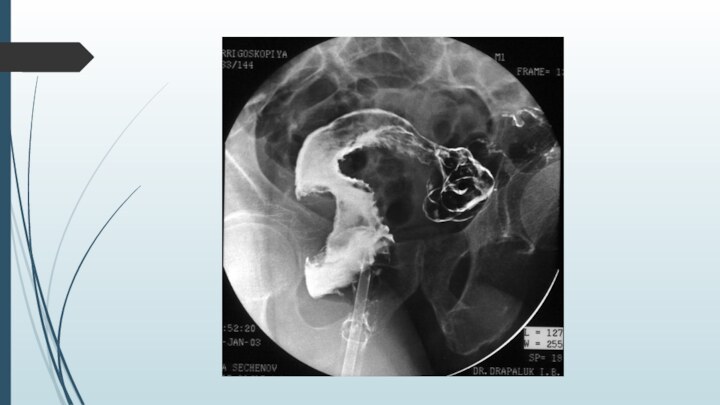
• ирригоскопия (при сомнительных данных колоноскопии или их отсутствии);
• ультразвуковое исследование органов живота и малого таза;
• эндоректальное ультразвуковое исследование;
• биопсия обнаруженной опухоли.
Слайд 23
Скрининг
У пациентов без факторов риска рекомендуют начинать профилактику
рака толстой кишки с 50 лет.
У пациентов с высоким
риском следует начинать профилактику как
можно раньше: регулярно проводить двойную пробу на скрытую кровь в кале, тщательно обследовать при необъяснимой анемии.Пациентам, которые с очень высокой вероятностью могут заболеть раком толстой кишки, профилактическую колоноскопию проводят с раннего возраста.
Если у родственников пациента был рак толстой кишки, то эндоскопическое исследование (или, по крайней мере, ректороманоскопию) и рентгеноконтрастное исследование толстой кишки целесообразно проводить каждые 3—5 лет, начиная с 35 лет.
Пациентам с семейным полипозом проводят эндоскопическое исследование кишки каждые 6 мес или выполняют её резекцию. Больным с язвенным колитом, болеющим более 10 лет, ежегодно выполняют колоноскопию с биопсией и оценивают возможность резекции толстой кишки.
Слайд 24
Дифференциальная диагностика
Дифференциальную диагностику при колоректальном раке следует
проводить между
следующими заболеваниями.
• Воспалительные заболевания толстой кишки: неспецифический яз-
венный колит
и болезнь Крона.• Дивертикулярная болезнь.
• Другие колоректальные опухоли: полипы, аденомы, карциноидные
опухоли, лимфомы, мезенхимальные опухоли, метастатические
опухоли других первичных локализаций.
• Геморрой.
• Опухоли малого таза: опухоли простаты, яичников, миомы матки. • Синдром раздражённой толстой кишки.
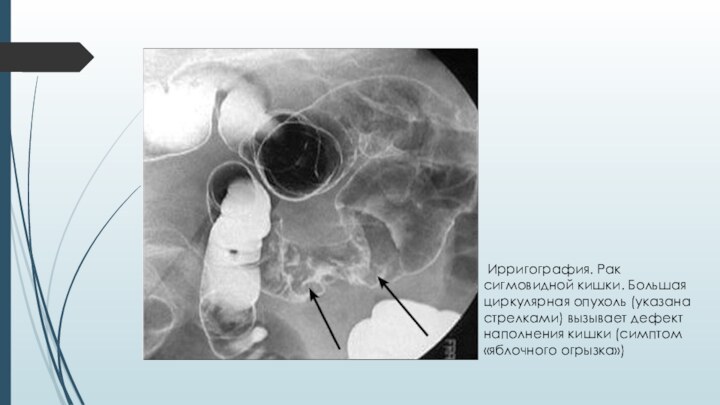
Слайд 26 Ирригография. Рак сигмовидной кишки. Большая циркулярная опухоль (указана
стрелками) вызывает дефект наполнения кишки (симптом «яблочного огрызка»)
Слайд 33
Лечение
По объему оперативные вмешательства делятся на типичные, комбинированные,
расширенные и сочетанные.
Типичные операции подразумевают объем резекции, необходимый для
данной локализации и стадии опухоли. Так, например, для рака средней трети сигмы в стадии I и II типичной операцией будет сегментарная резекция сигмовидной кишки, но для той же локализации в III стадии адекватной будет уже только левосторонняя гемиколэктомия.Комбинированными называются операции, при которых из-за распространения опухоли резецируется не только толстая кишка, но и какой-либо другой орган.
Расширенные резекции — увеличение по сравнению с типичным объемом резекции толстой кишки из-за распространения опухоли или наличия синхронных опухолей.
К сочетанным операциям относится удаление или резекция наряду с толстой кишкой каких-либо других органов из-за сопутствующих заболеваний (холецистэктомия, овариэктомия и т. п.).
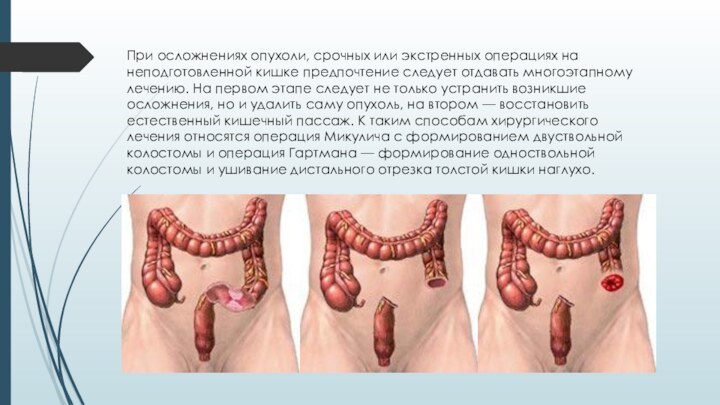
Слайд 34 При осложнениях опухоли, срочных или экстренных операциях на
неподготовленной кишке предпочтение следует отдавать многоэтапному лечению. На первом
этапе следует не только устранить возникшие осложнения, но и удалить саму опухоль, на втором — восстановить естественный кишечный пассаж. К таким способам хирургического лечения относятся операция Микулича с формированием двуствольной колостомы и операция Гартмана — формирование одноствольной колостомы и ушивание дистального отрезка толстой кишки наглухо.Слайд 35 Восстановление естественного кишечного пассажа производится через 2—6 мес.
по нормализации состояния больного.
Слайд 36
Хирургическое лечение рака прямой кишки
Брюшно-промежностная экстирпация прямой кишки
с наложение колостомы (расстояние от ануса до 6 см).
Брюшно-анальная
резекция прямой кишки с низведением сигмы в анальный канал (>6см).Передняя резекция прямой кишки (>6см).
Операция Гартмана (обструктивная резекция прямой кишки с наложением колостомы).
Слайд 37
Экономные операции
Трансанальное иссечение опухоли или удаление опухоли через
операционный эндоскоп.
Показаны при раннем высокодифференцированном раке.
Результаты не уступают результатам
обширных операций.
Слайд 38
Комбинированное лечения рака прямой кишки
Предоперационная лучевая терапия показана
при местнораспространенном рака (Т3-4); при поражении параректальной клетчатки и
регионарных ЛУ – послеоперационная ЛТ.Послеоперационная химиотерапия показана при Т3-4 и N1-2
При анальном раке результаты ЛТ не уступают результатом хирургического лечения.





























