- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Тема: Дифференциальная диагностика одонтогенных воспалительных заболеваний челюсти
Содержание
- 2. План:Актуальность;Дифференциальная диагностика:1)Одонтогенного переодонтита;2)Одонтогенного переостита;3)Одонтогенного Остеомелита;4)Флегмон;5)ГайморитаСписок используемой литературы
- 3. АктуальностьАктуальность состоит в том ,что для правильной
- 4. Классификация
- 5. ОСНОВНЫЕ ПРИНЦИПЫ ДИАГНОСТИКИ ХИРУРГИЧЕСКИХ БОЛЕЗНЕЙ ЧЕЛЮСТНО-ЛИЦЕВОЙОБЛАСТИОсновывается на
- 6. Диагностика болезни осуществляется на основании
- 7. Высокая интенсивность кровообращения в тканях (скорость кровотока,
- 8. Обширная группа одонтогенных воспалительных заболеваний, включающая периодонтиты,
- 9. -Воспалительный процесс одонтогенного происхождения может распространяться одномоментно
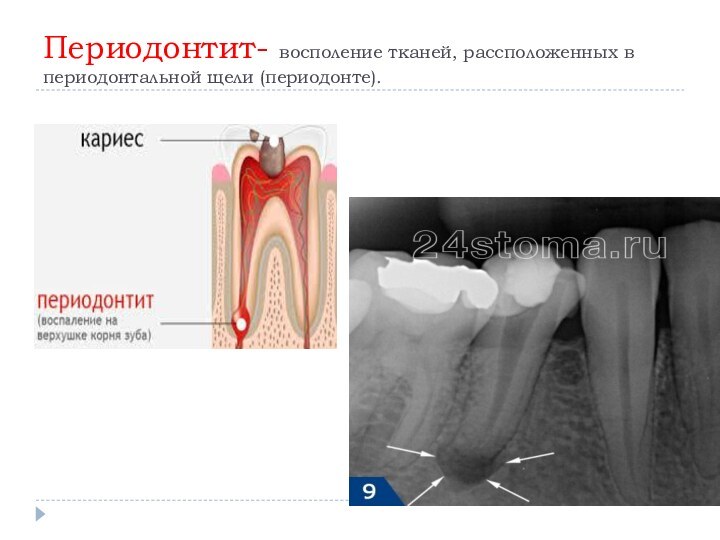
- 10. Периодонтит- восполение тканей, рассположенных в периодонтальной щели (периодонте).
- 11. Острый серозный периодонтит Боль ноющая постоянная нарастающая
- 12. Хронический фиброзный периодонтит Цвет зуба изменен Зондирование
- 13. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ПЕРИОДОНТИТА Периодонтит острый и в
- 14. Острый гайморитОбщее: сильная иррадиирующая боль. Различие: при
- 15. Одонтогенный периостит это воспаление надкостницы челюстных костей Классификация: (по клиническому течению)Острые:СерозныеГнойные2. Гнойные: ПростаяРарефицирующаяоссифицирующая
- 16. Острый периоститможет быть самостоятельной нозологической формой заболевания
- 17. Клиническая картина острого серозного периоститаОбщие реакции выражены
- 18. Острый гнойный одонтогенный периостит Жалобы: отмечается ухудшение
- 19. Диф.диагностикаОстрый гнойный периостит челюсти следует дифференцировать от:
- 20. Дифференциальная диагностикаОстрый периостит отличается от острого или обострившегося
- 21. Острый одонтогенный периостит следует дифференцировать с сиаладенитом подъязычных
- 22. Хронический одонтогенный периостит Чаще всего это первично-хроническое
- 23. Дифференциальная диагностика Дифференцируют хронический периостит с хроническим
- 24. Абсцесс (лат. abscessus — нарыв) —ограниченный очаг гнойного воспаления с расплавлением мягких тканей и образованием полости.
- 25. Причины развития абсцесса.Абсцесс возникает в результате:Распространения инфекции
- 26. Абсцесс вызывает стрептококковая и стафилококковая микрофлора, наиболее частой причиной
- 27. Клиника абсцесса.Зубная боль как при периодонтите.Надкусывание в пораженной зоне
- 29. Диагностика абсцесса.Диагностика абсцессов челюстно-лицевой области строится с
- 30. Выделяют Четыре местных признака, С учетом которых можно осуществить топическую диагностику
- 31. Первый местный признак - Это "причинный" зуб, который стал
- 33. Дифференциальная диагностика С острым гнойным периоститом одонтогенные абсцессы имеют
- 34. Общая диагностика абсцесса. Анализ крови – позволяет выявить
- 35. Одонтогенный остеомиелит челюстейОстрый остеомиелит — гнойное воспаление
- 36. ДиагностикаПри рентгенологическом исследовании зубов и челюстей в
- 37. Дифференциальная диагностикаОстрый гнойный периостит с острым остеомиелитом имеют
- 38. при гнойном периостите наблюдающийся в околочелюстных
- 39. К перечисленным признакам, отличающим гнойный периостит от
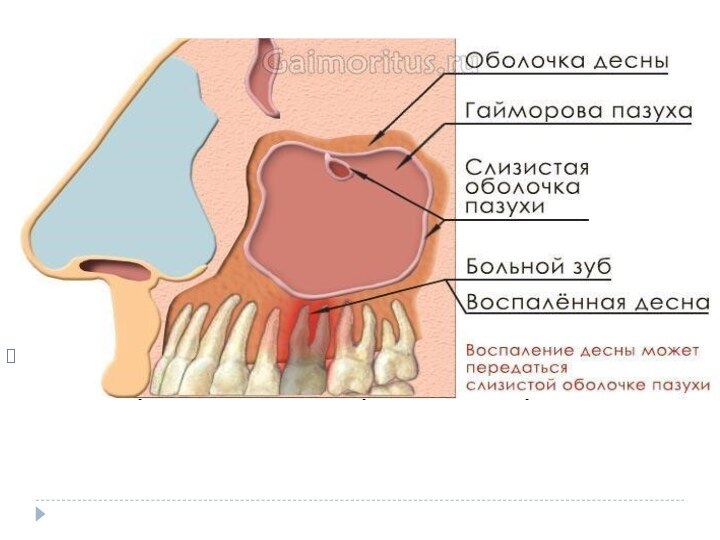
- 40. ГайморитВерхнечелюстной синусит - это воспаление слизистой оболочки верхнечелюстного
- 42. Дифференциальная диагностика Дифференциальную диагностику следует проводить
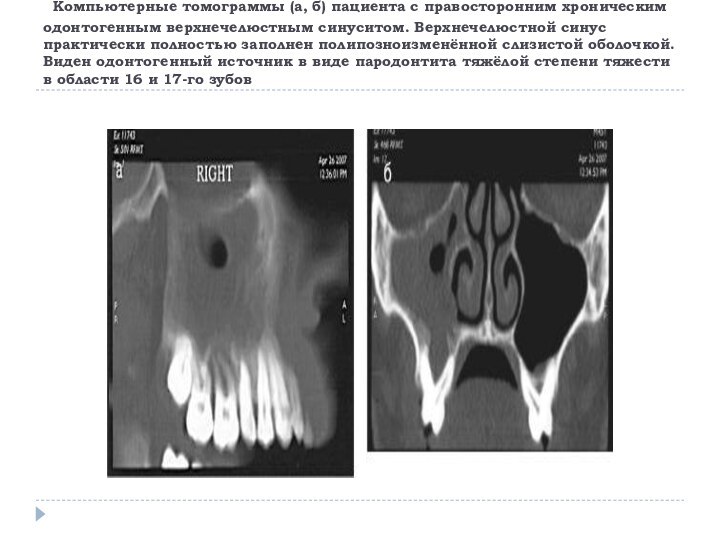
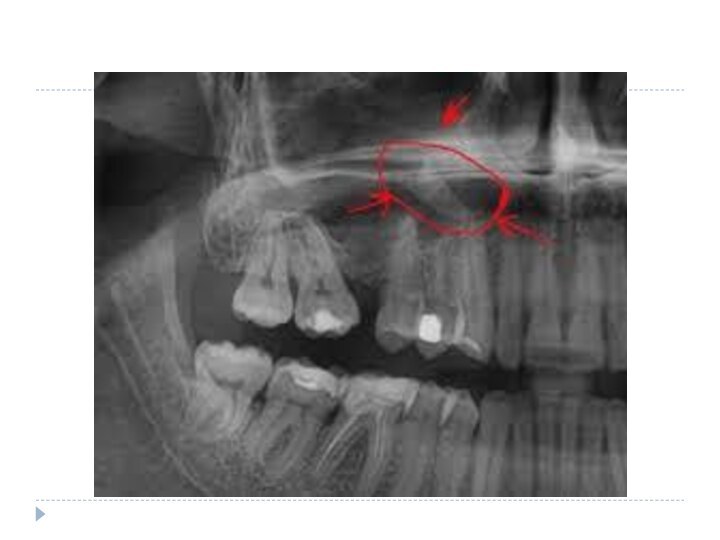
- 43. Компьютерные томограммы (а, б) пациента с правосторонним
- 44. 3 этап
- 47. Скачать презентацию
- 48. Похожие презентации

































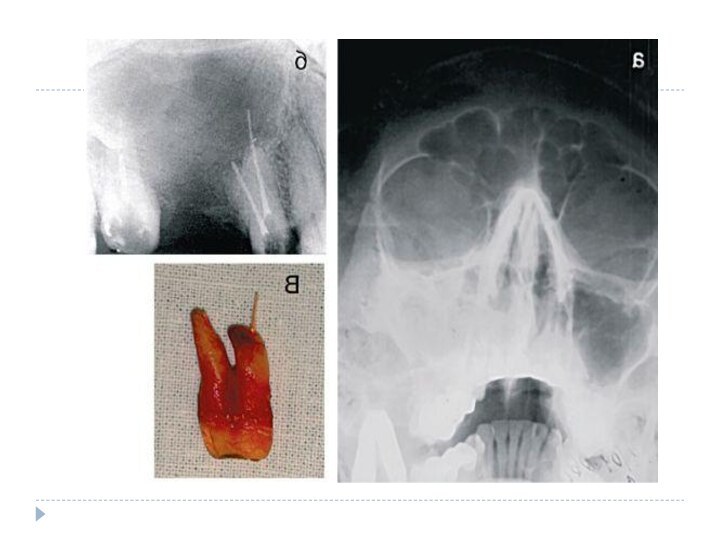


Слайд 2
План:
Актуальность;
Дифференциальная диагностика:
1)Одонтогенного переодонтита;
2)Одонтогенного переостита;
3)Одонтогенного Остеомелита;
4)Флегмон;
5)Гайморита
Список используемой литературы
Слайд 5
ОСНОВНЫЕ ПРИНЦИПЫ ДИАГНОСТИКИ ХИРУРГИЧЕСКИХ БОЛЕЗНЕЙ ЧЕЛЮСТНО-ЛИЦЕВОЙОБЛАСТИ
Основывается на общих
принципах теории познания (гносеологии) и использует методы исследования и
мышления, общие для всех наук. Ее задача в общем виде сводится к созданию врачом мысленной «картины» болезни, мысленного образа больного, которые были бы более точной и полной «копией» самого больного и его состояния. Другими словами, задача состоит в достижении тождества мысли врача и реального объекта исследования (больной и его болезнь).Слайд 6 Диагностика болезни осуществляется на основании ее симптомов, выявляемых
в процессе обследования больного, и строится на определенных методологических
принципах. Исходя из этого, диагностика как научный предмет включает в себя следующие основные разделы1) семиотику;
2) методы диагностического обследования больного;
3) методологические основы диагностики, определяющие теорию и методы диагноза.
Слайд 7 Высокая интенсивность кровообращения в тканях (скорость кровотока, объемный
кровоток),
недостаточность барьерной функции лимфатических узлов (незаконченный фагоцитоз),
незрелость
паренхиматозных органов (печень, почки), несовершенство иммунитета (до 7 лет),
высокая проницаемость гематоэнцефалитического барьера способствуют быстрому распространению инфекции, нагноению лимфоузлов, быстрой интоксикации и росту числа воспалений, вовлечению в процесс ЦНС (судороги и т.п.).
Слайд 8 Обширная группа одонтогенных воспалительных заболеваний, включающая периодонтиты, периоститы,
остеомиелиты и флегмоны, характеризуется рядом общих симптомов. В то
же время каждое заболевание, входящее в указанную группу, объединенную общим этиопатогенезом, имеет и свои, присущие ему признаки. Это обстоятельство определяет необходимость использования при их распознавании наиболее доказательного диагностического метода— дифференциальной диагностики заболевания.
Известно, что любой метод диагностики, в том числе и дифференциальный, осуществляется на основе существующей классификации болезни.
Однако, как отмечает Г. А. Васильев (1972), общепризнанной классификации одонтогенных воспалительных заболеваний до сих пор нет.
Одни исследователи [Александров Н. М., 1954; Вайсблат С. Н., 1938; Верлоцкий А. Е.; 1945; Лукьяненко В. И., 1968; Львов П. П., 1929; Лимберг А. А, 1935; Уваров В. М., 1956, и др.] все формы одонтогенных воспалительных заболеваний расценивают как остеомиелит.
Другие авторы [Брандсбург Б. Б., 1931; Лукомский И. Г., 1936, и др.] из группы одонтогенных воспалительных процессов выделяют периодонтиты и остеомиелиты, а периоститы относят к одной из фаз остеомиелита.
Третья, большая группа исследователей [Вернадский Ю. И., 1970; Войно-Ясенецкий В. Ф., 1946; Васильев Г. А, 1953; Евдокимов А. И., 1958; Соловьев М. М., 1979, и др.] считают, что периодонтиты, периоститы, остеомиелиты и флегмоны являются отдельными нозологическими формами одонтогенных воспалительных заболеваний.
По нашему мнению, наиболее приемлемой классификацией одонтогенных воспалительных процессов является объединенная классификация И. Е. Лукомского (периодонтиты) и А. И. Евдокимова (периоститы, остеомиелиты и флегмоны).
Эта обобщенная классификация, используемая также А. Е. Шаргородским (1976), имеет следующий вид.
Слайд 9 -Воспалительный процесс одонтогенного происхождения может распространяться одномоментно гематогенным,
лимфагенным путями и по протяжению.
Гематогенным путем – в
кровь с возможным развитием сепсиса. Лимфагенным путем – с возможным развитием лимфаденита и аденофлегмоны.
По протяжению – с развитием периостита, остеомиелита, а также абсцессов и флегмон, окружающих челюсть мягких тканей. При этом от зубов верхней челюсти воспалительный процесс может осложниться синуситом, флегмоной орбиты, тромбозом пещеристого синуса, менингитом, а также абсцессами и флегмонами подглазничной, щечно-скуловой, подвисочной, височной, околоушных и др. областей.
-От зубов нижней челюсти воспалительный процесс может распространиться на шею с развитием флегмоны шеи и медиастенита, а также окружающие нижнюю челюсть мягкие ткани с развитием подчелюстной, зачелюстной, окологлоточной, подподбородочной, околоушной и других флегмон.
Слайд 11 Острый серозный периодонтит Боль ноющая постоянная нарастающая Раздражители не влияют
на боли Зондирование безболезненное Слизистая оболочка переходной складки изменена Порог электровозбудимости свыше
100 мкАОстрый гнойный периодонтит самопроизвольные постоянные Боли локализованы в одном зубе Зондирование безболезненное Имеются изменения слизистой оболочки переходной складки Порог электровозбудимости свыше 100 мкА Имеются изменения на рентгенограмме Общее состояние значительно страдает
Острый очаговый пульпит
Боль самопроизвольная приступообразная
Раздражители усиливают боли
Зондирование болезненное
Слизистая оболочка переходной складки не изменена
Порог электровозбудимости 20-30 мкА
Острый гнойный диффузный пульпитБоли
Боли самопроизвольные приступообразные
Боли Иррадируют по тракту тройничного нерва
Зондирование болезненное
Слизистая оболочка переходной складки не изменена
Порог электровозбудимости 40-60 мкА
Изменений на рентгенограмме нет
Общее состояние не нарушено
Слайд 12 Хронический фиброзный периодонтит Цвет зуба изменен Зондирование безболезненное, часто определяется
вход в полость зуба Температурные пробы не выражены Порог электровозбудимости свыше
100 мкА Имеются изменения на рентгенограммеХронический гранулирующий периодонтит Боли вялые самопроизвольные Зондирование устьев каналов безболезненное Температурные раздражители не вызывают болевых ощущений Имеются изменения слизистой оболочки Порог электровозбудимости свыше 100 мкА Всегда выявляются рентгенологические изменения Страдает общее состояние
Хронический гранулематозный периодонтит
Болевые ощущения незначительные Цвет зуба изменен Зондирование входа в полость зуба безболезненное Реакции на раздражители нет Порог электровозбудимости выше 100 мкА Имеются ретгенологические изменения
Средний кариес
Цвет зуба не изменен
Зондирование слегка болезненное
Температурные пробы выражены
Порог электровозбудимости 2-6 мкА
Изменений на рентгенограмме не
Частичный гангренозный пульпит
Боли от горячего
Зондирование устьев каналов болезненное
Горячее усиливает болевые ощущения
Слизистая оболочка не изменена
Порог электровозбудимости 60 мкА
Изменения на рентгенограмме выявляются в 30-45% случаев Общее состояние не нарушено
Хронический простой пульпит
Имеются боли от воздействия раздражителей
Цвет зуба не изменен
Зондирование входа в полость зуба болезненное Температурные пробы вызывают боли
Порог электровозбудимости 20-30 мкА
Изменения на рентгенограмме встречаются в 10-25% случаев
Слайд 13 ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ПЕРИОДОНТИТА Периодонтит острый и в стадии обострения
дифференцируют с острым диффузным пульпитом, невралгией тройничного нерва, острым
гайморитом, острым остеомиелитом.Острый диффузный пульпит
Общее: сильная боль с иррадиацией по ходу соответствующих ветвей тройничного нерва. Различие: при остром и обострившемся периодонтите — постоянная боль, усиливающаяся при дотрагивании и накусывании на зуб, ощущение «выросшего» зуба. Перкуссия (вертикальная и горизонтальная) вызывает острую боль; при зондировании определяется сообщение кариозной полости с полостью зуба, отсутствие болезненности в полости зуба и корневых каналах; зуб патологически подвижен; пальпация болезненна в области проекции верхушки корня. На рентгенограмме при остром периодонтите изменений в периапикальных тканях нет или рисунок губчатого вещества кости смазан; при хроническом в стадии обострения — изменения, характерные для хронических форм периодонтита. При остром диффузном пульпите боль приступообразная с короткими интермиссиями, усиливающаяся при воздействии механических, химических и термических раздражителей. Перкуссия безболезненна или слегка болезненна; зондирование дна кариозной полости вызывает усиление боли; сообщения с полостью зуба нет; он неподвижен; пальпация в области проекции верхушки корня безболезненна. На рентгенограмме изменений в периапикальных тканях не обнаруживается.
Слайд 14
Острый гайморит
Общее: сильная иррадиирующая боль. Различие: при остром
гайморите боль локализуется в области премоляров и моляров верхней
челюсти, отмечаются тяжесть в половине лица, заложенность половины носа, выделения из него, головная боль. Перкуссия зубов слегка или умеренно болезненна; зубы могут быть интактными или запломбированными, неподвижными; пальпация вызывает болезненность в области передней стенки гайморовой полости. Электровозбудимость пульпы зубов снижена. На внутриротовой рентгенограмме изменений периапикальных тканей нет; при обзорной рентгенографии обнаруживаются воспалительные изменения в гайморовой полости.Острый остеомиелит
Общее: сильная иррадиирующая боль. Различие: боль локализуется в области нескольких зубов, имеются отек и гиперемия переходной складки и слизистой оболочки альвеолярного отростка в области этих зубов. Перкуссия зубов резко болезненна; они могут быть кариозными, интактными или запломбированными, патологически подвижными; пальпация вызывает болезненность в области проекции верхушек корней нескольких зубов. Электровозбудимость пульпы зубов снижена. На рентгенограмме изменений в периапикальных тканях не выявляется.
Хронические формы периодонтита дифференцируют с хроническим гангренозным пульпитом. Общее: кариозная полость, сообщающаяся с полостью зуба. Различие: зондирование пульпы в полости зуба или корневых каналах болезненно, зуб реагирует на температурные раздражители (теплое и горячее) медленно проходящей болью. Электроодонтометрия — 60—90 мкА. На
рентгенограмме изменений в периапикальных тканях, как правило, нет, но возможны изменения, характерные для хронического периодонтита.
Слайд 15
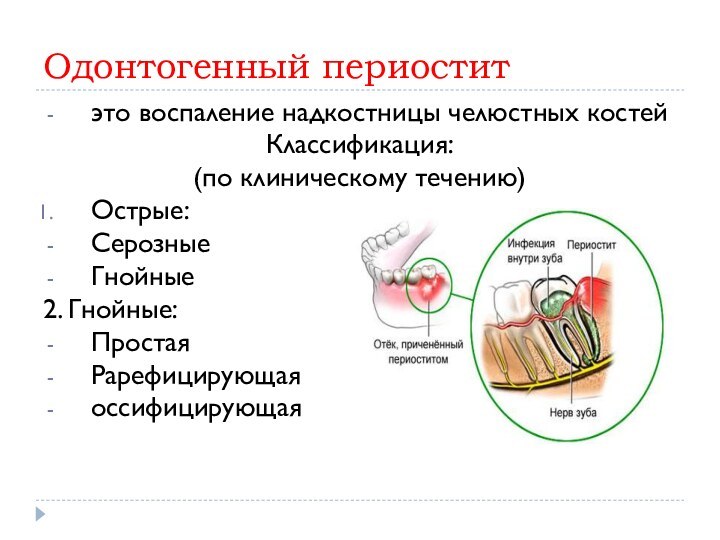
Одонтогенный периостит
это воспаление надкостницы челюстных костей
Классификация:
(по клиническому течению)
Острые:
Серозные
Гнойные
2. Гнойные:
Простая
Рарефицирующая
оссифицирующая
Слайд 16
Острый периостит
может быть самостоятельной нозологической формой заболевания или
сопровождать отдельные формы воспаления пульпы зуба, все формы острого
периодонтита, развиваться при нагноении корневой кисты, быть ведущим симптомом острого одонтогенного остеомиелита челюстных костей.
Слайд 17
Клиническая картина острого серозного периостита
Общие реакции выражены умеренно
Местно:
отек мягких тканей ЧЛО, увеличение л/у. В полости рта
имеется «причинный» зуб, болезненный при перкуссии, отек и гиперемия слизистой по переходной складке. Однако признаков флюктуации нет. На практике, подобное состояние чаще всего расценивают как пульпит или периодонтит с «периостальными явлениями».
Слайд 18
Острый гнойный одонтогенный периостит
Жалобы: отмечается ухудшение самочувствия,
слабость, повышается температура тела до 38°C, нарушается сон, аппетит,
появляется головная боль. Появляется боль в области «причинного» зуба, которые могут иррадиировать в висок, ухо и т. д., а также припухлость щеки.Об-но: Конфигурация лица изменена за счет отека околочелюстных мягких тканей. Отмечается увеличение регионарных лимфатических узлов и болезненность их при пальпации, может быть затрудненное и болезненное открывание рта.
В полости рта: гиперемия и отечность слизистой оболочки, сглаженность переходной складки в области 1-2 зубов, определяется флюктуация. «Причинный» зуб, может быть под пломбой или разрушенный, изменен в цвете, перкуссия «причинного» зуба положительна, а рядом стоящих зубов – безболезненна.
При рентгенографии альвеолярного отростка и тела челюсти характерные для острого периостита изменения не выявляются, кроме изменений в области верхушки «причинного» зуба
Слайд 19
Диф.диагностика
Острый гнойный периостит челюсти следует дифференцировать от:
острого
гнойного периодонтита,
острого остеомиелита,
абсцесса и флегмоны,
лимфаденита,
сиалоаденита,
синусита
и др. острых воспалительных заболеваний челюстно-лицевой области.
Слайд 20
Дифференциальная диагностика
Острый периостит отличается от острого или обострившегося хронического
периодонтита локализацией воспалительного очага и выраженностью воспалительной реакции. При
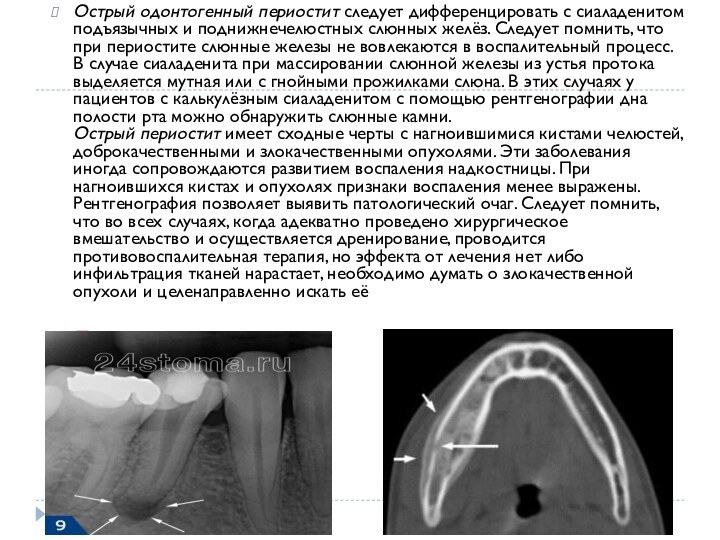
периодонтите воспаление локализуется в проекции верхушки корня причинного зуба, при периостите воспаление распространяется под надкостницу. При периодонтите в области надкостницы и мягких тканей со стороны преддверия полости рта можно определять небольшой реактивный отёк, а при периостите в этой области локализуется воспалительный инфильтрат и формируется поднадкостничный абсцесс. При остром остеомиелите, в отличие от периостита, воспалительный инфильтрат локализуется с двух сторон альвеолярного отростка, муфтообразно охватывая её (двусторонний периостит). При остеомиелите определяется подвижность нескольких зубов, расположенных в зоне поражения, и развивается симптом Венсана. Острый остеомиелит сопровождается более выраженной общей интоксикацией организма и болью.Слайд 21 Острый одонтогенный периостит следует дифференцировать с сиаладенитом подъязычных и
поднижнечелюстных слюнных желёз. Следует помнить, что при периостите слюнные
железы не вовлекаются в воспалительный процесс. В случае сиаладенита при массировании слюнной железы из устья протока выделяется мутная или с гнойными прожилками слюна. В этих случаях у пациентов с калькулёзным сиаладенитом с помощью рентгенографии дна полости рта можно обнаружить слюнные камни. Острый периостит имеет сходные черты с нагноившимися кистами челюстей, доброкачественными и злокачественными опухолями. Эти заболевания иногда сопровождаются развитием воспаления надкостницы. При нагноившихся кистах и опухолях признаки воспаления менее выражены. Рентгенография позволяет выявить патологический очаг. Следует помнить, что во всех случаях, когда адекватно проведено хирургическое вмешательство и осуществляется дренирование, проводится противовоспалительная терапия, но эффекта от лечения нет либо инфильтрация тканей нарастает, необходимо думать о злокачественной опухоли и целенаправленно искать еёПериодонтит Периостит
Слайд 22
Хронический одонтогенный периостит
Чаще всего это первично-хроническое заболевание,
причиной которого является хроническая одонтогенная инфекция и характеризуется вяло
текущим локализованным воспалением надкостницы.Жалобы: на утолщение челюсти, которые больные связывают с периодическими болями в зубе.
Об-но: Общее состояние не страдает. Поднижнечелюстные лимфатические узлы увеличены, уплотнены, но безболезненны.
В полости рта: плотное, безболезненное утолщение челюсти соответственно «причинному» зубу. Слизистая оболочка над образованием в стадии ремиссии цианотична или не изменена, «причинный» зуб разрушен или под пломбой, перкуссия его безболезненна.
На рентгенограмме: имеется «симптом луковицы» или избыточное костеобразование под надкостницей в виде полосок костной (остеоидной) ткани, расположенных параллельно краю челюсти или кортикальной пластинке.
имеется также изменение в области корней «причинного» зуба, структура костной ткани тела нижней челюсти, как правило, не нарушена.
Слайд 23 Дифференциальная диагностика Дифференцируют хронический периостит с хроническим одонтогенным остеомиелитом
челюсти. Хроническому остеомиелиту предшествует более выраженная острая стадия, утолщение
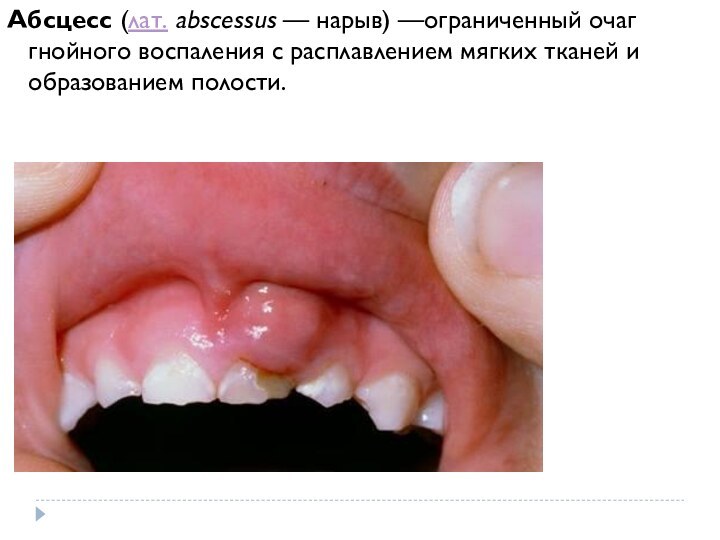
челюсти происходит как в вестибулярную, так и в оральную сторону, формируются свищи, определяется симптом Венсана. Кроме того, хронический остеомиелит характеризуется определённой рентгенологической картиной с выраженной деструкцией кости. При специфических воспалительных процессах (актиномикоз, туберкулёз, сифилис) отсутствует острая стадия заболевания, изменяются лимфатические узлы, положительны данные специфических исследований (кожная проба, реакция Вассермана и т.д.). Хронический периостит имеет сходство с некоторыми костными опухолями и опухолеподобными заболеваниями. Диагностике помогают данные анамнеза (острое воспаление в анамнезе), наличие причинного фактора, характерная для новообразований рентгенологическая картина, результаты морфологических исследований.Слайд 24 Абсцесс (лат. abscessus — нарыв) —ограниченный очаг гнойного воспаления с расплавлением мягких
тканей и образованием полости.
Слайд 25
Причины развития абсцесса.
Абсцесс возникает в результате:
Распространения инфекции вызванной
стрептококками и стафилококками,проникающая лимфагенным, гематогенным путем или по
протяжению.Может развиться в подкожной клетчатке, мышцах, костях, а также в органах или между ними.
Заболевания зубов и воспалительные процессы в челюстно-лицевой зоне.
Слайд 26 Абсцесс вызывает стрептококковая и стафилококковая микрофлора, наиболее частой причиной являются
заболевания зубов и воспалительные процессы в челюстно-лицевой зоне. Фурункулез, ангина, тонзиллит при хроническом
течении осложняются околочелюстными абсцессами. Повреждения кожи и слизистой в области рта, занос инфекции во время стоматологических процедур могут спровоцировать абсцесс околочелюстной зоны.Источник:Фурункулез, ангина, тонзиллит при хроническом течении осложняются околочелюстными абсцессами.
Повреждения кожи и слизистой в области рта, занос инфекции во время стоматологических процедур могут спровоцировать абсцесс околочелюстной зоны.
Околоверхушечные и перикоронарные очаги воспаления и пародонтальные карманы при обострениях могут спровоцировать абсцесс челюсти из-за резорбции костной ткани.
Слайд 27
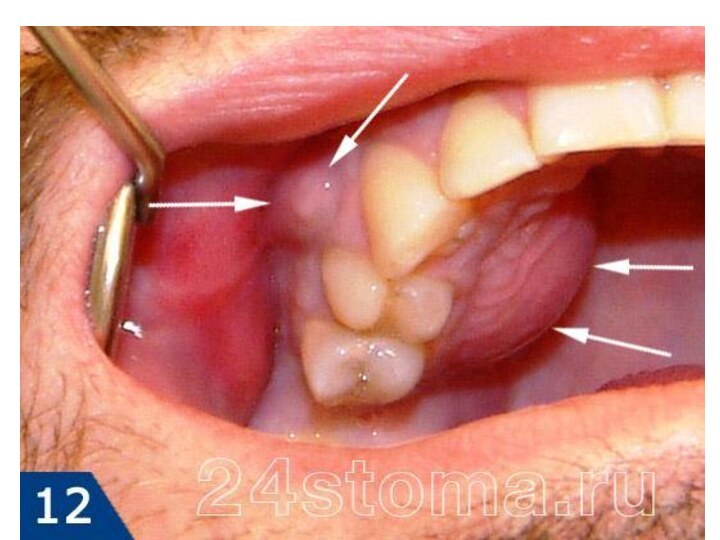
Клиника абсцесса.
Зубная боль как при периодонтите.
Надкусывание в пораженной зоне усиливает
болевые ощущения.
Отёк с формированием болезненного уплотнения.
Гиперемия и
выпячивание пораженного очага. Отмечается(иногда) асимметрия лица.
Разговор и прием пищи становятся резко болезненными, это характерно для свища на дне полости рта.
Отмечается гиперсаливация.
По мере увеличения припухлости, ухудшается общее состояние.
Слайд 29
Диагностика абсцесса.
Диагностика абсцессов челюстно-лицевой области строится с учетом
жалоб пациента, изучения анамнеза заболевания, физикальных данных и специальных
методов исследования.При этом важно установить характер источника инфицирования (одонтогенный или неодонтогенный), а также внимательно изучить все компоненты местной симптоматики - наружные и внутриротовые признаки имеющегося очага гнойной инфекции.
Слайд 30
Выделяют Четыре местных признака, С учетом которых можно осуществить топическую
диагностику
Слайд 31 Первый местный признак - Это "причинный" зуб, который стал источником
инфекции прилежащих к нему тканей. Его определяют с учетом
жалоб пациента, осмотра, результатов инструментального исследования полости рта и данных рентгенографии. Вторым местным признаком является определение выраженности воспалительного инфильтрата мягких тканей околочелюстной области.Третий местный признак - нарушение двигательной функции нижней челюсти:
1)нарушение открывания рта, выдвижения нижней челюсти вперед;
2)невозможность боковых ее перемещений.
С учетом индивидуального характера функций, выполняемых жевательными мышцами, можно на основании исследования степени их нарушений достаточно точно определить локализацию гнойновоспалительного очага.
Четвертый местный признак - затруднение глотания. Он появляется вследствие сдавления боковой стенки глотки формирующимся гнойником, когда на фоне умеренной боли в покое стенка резко увеличивается в размерах при попытке глотания.
Слайд 33
Дифференциальная диагностика
С острым гнойным периоститом одонтогенные абсцессы имеют следующие
общие симптомы в начале заболевания: жалобы на боли в
области определенного зуба характерны для острого или обострившегося хронического периодонтита, болезненность при перкуссии этого зуба. В процессе развития — уменьшение болей в зубе, послужившем «причиной» заболевания, и усиление их в области формирующихся гнойных очагов. При том и другом процессе отмечается отечность мягких тканей лица в зависимости от локализации гнойного очага.одинаковы и общие неспецифические симптомы, характеризующие реакцию организма на эти гнойные процессы: повышение температуры тела, изменения со стороны белой крови и др. Различия заключаются в локализации гнойных очагов. При остром гнойном периостите гнойный очаг локализуется более поверхностно в пределах альвеолярной части на нижней челюсти или альвеолярного отростка на верхней, чаще — с вестибулярной поверхности.
При одонтогенном абсцессе гнойный очаг располагается более глубоко, в толще мягких тканей, и поэтому переходная складка слизистой оболочки не выбухает и не дает ограниченного выпячивания, как это наблюдается при гнойном периостите; она только отечна, и при пальпации лишь в глубине можно определить инфильтрат.
Слайд 34
Общая диагностика абсцесса.
Анализ крови – позволяет выявить повышение
количества лейкоцитов крови, повышение СОЭ;
Ультразвуковое исследование – дает большое количество
информации о расположении абсцесса, его форме, капсуле;Рентгенологическое исследование – выявляет очаг затемнения с уровнем жидкости;
Магнитно-резонансная томография, компьютерная томография – эти высокоточные методы исследования позволяют обнаружить абсцесс во всех внутренних органах.
Слайд 35
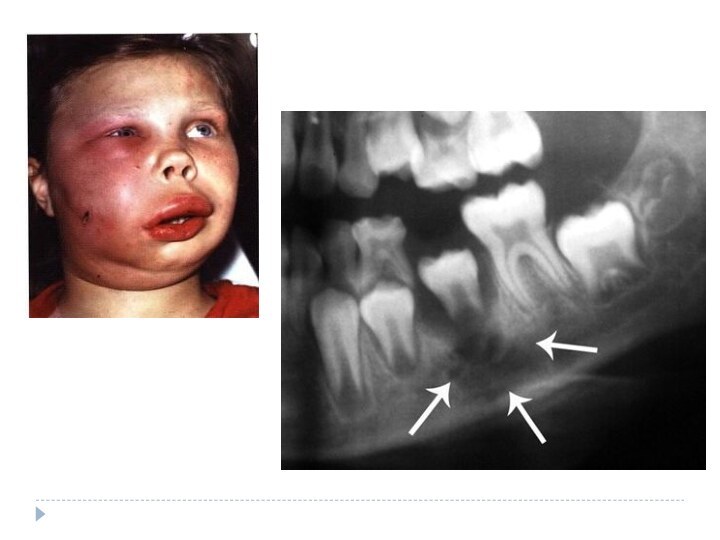
Одонтогенный остеомиелит челюстей
Острый остеомиелит — гнойное воспаление челюстной
кости (одновременно всех ее структурных компонентов) с развитием участков
остеонекроза.Характеризуется выраженной интоксикацией, клинико-лабораторными и рентгенологическими признаками гнойно-некротического воспаления костных структур челюсти и прилежащих к челюсти мягких тканей.
Слайд 36
Диагностика
При рентгенологическом исследовании зубов и челюстей в начале
заболевания можно обнаружить лишь картину верхушечного периодонта, без видимых
рентгенологических изменений со стороны челюстных костей.кость становится более прозрачной, исчезает трабекулярный рисунок, истончается корковый слой кости.
Эти симптомы вначале обусловлены развитием остеопороза, а затем и мелкоочаговой деструкцией кости.
Основными особенностями одонтогенного остеомиелита нижней челюсти являются более тяжелое клиническое течение заболевания вообще и более частые и разнообразные осложнения со стороны окружающих мягких тканей, которые могут обусловить развитие самостоятельных нагноительных процессов в различных областях лица и шеи на значительном удалении от первичного очага.
При постановке диагноза острого остеомиелита челюсти врач обязан принять срочные меры к госпитализации больного для проведения неотложного оперативного вмешательства, тем более при наличии осложнений.
Слайд 37
Дифференциальная диагностика
Острый гнойный периостит с острым остеомиелитом имеют следующие
общие симптомы. В большинстве случаев оба заболевания начинаются с
проявления острого (или обострившегося хронического) гнойного периодонтита в области зуба, явившегося входными воротами для инфекции. При этих заболеваниях отмечаются отечность мягких тканей альвеолярной части нижней челюсти или альвеолярного отростка верхней челюсти, болезненность при перкуссии группы зубов. Оба заболевания сопровождаются появлением отека мягких тканей лица в области локализации гнойного процесса. При обоих заболеваниях рано появляется реакция со стороны регионарного лимфатического аппарата: увеличение и болезненность соответствующей группы лимфатических узлов. Общее состояние больных при обоих заболеваниях бывает нарушенным, отмечаются также и общие реакции организма: повышается температура тела, наблюдаются изменения крови с увеличением содержания лейкоцитов, увеличением СОЭ, появлением в сыворотке крови С-реактивного белка.Отличием гнойного периостита от острого остеомиелита является следующее: при гнойном периостите наблюдаются воспалительные явления (гиперемия, отечность, инфильтрация мягких тканей альвеолярного отростка или альвеолярной части челюсти) с одной поверхности, а при остром остеомиелите — с двух.
При гнойном периостите отмечаются выраженная подвижность зуба, послужившего источником инфицирования, и болезненность при перкуссии соседних зубов, а в случае острого остеомиелита, помимо болезненности при перкуссии ряда зубов и подвижного зуба, явившегося входными воротами для инфекции, имеет место выраженная подвижность всего этого ряда зубов с выделением из-под десны гноя. Гнойный периостит, локализующийся на нижней челюсти, крайне редко сопровождается появлением симптома Венсана (только иногда при локализации воспалительного процесса на наружной поверхности нижней челюсти в области подбородочного отверстия), а при остром остеомиелите нижней челюсти этот симптом наблюдается гораздо чаще.
Слайд 38 при гнойном периостите наблюдающийся в околочелюстных тканях
коллатеральный отек характеризуется пастозностью тканей, отсутствием боли при пальпации
и гиперемии кожных покровов, которые можно легко взять в складку, а при остром остеомиелите в околочелюстных мягких тканях отмечается распространенный плотный, резко болезненный инфильтрат, кожные покровы над которым натянуты, блестящи, в складку не берутся.При гнойном периостите группы увеличенных и болезненных регионарных лимфатических узлов определяются в течение всего процесса заболевания (если, конечно, процесс не осложнится флегмонозным воспалением), а при остром остеомиелите увеличенные регионарные лимфатические узлы прощупываются только в начальной стадии заболевания. В дальнейшем из-за инфильтрации окружающей клетчатки их прощупать не удается.
состояние больных при гнойном периостите почти никогда не бывает тяжелым. Обычно оно остается удовлетворительным или, что реже, средней тяжести. Общие реакции (симптомы) также выражены умеренно. При остром остеомиелите состояние больных, как правило, средней тяжести или тяжелое. Общие реакции выражены более резко.
Слайд 39 К перечисленным признакам, отличающим гнойный периостит от острого
остеомиелита, можно добавить следующие: при гнойном периостите отмечается быстрое
купирование воспалительного процесса после вскрытия гнойника, удаления «причинного» зуба и прекращения выделения гноя из раны через 1—2 суток, а также быстрое снижение температуры тела после хирургического вмешательства. При остром остеомиелите общее состояние больного через 1—2 суток после вскрытия гнойника и удаления «причинного» зуба не улучшается, гноетечение нарастает, характер гноя меняется от желтого густоватого до грязно-серого жидкого. Температура тела после хирургического вмешательства не снижается, особенно если температурная кривая была типа гектической (при отсутствии гнойных затеков и метастатических очагов воспаления).Отличительным признаком гнойного периостита от острого остеомиелита, кроме перечисленных, является также отсутствие в гное, полученном из поднадкостничного абсцесса, костномозговых клеток.