Слайд 2
Обморок —внезапная кратковременная потеря сознания вследствие преходящих нарушений
мозгового кровообращения.
Причины обмороков у детей
Нарушение нервной регуляции
сосудов (ортостатические, синокаротидные, рефлекторные обмороки).
Кардиогенные обмороки (при тахиаритмиях и брадиаритмиях, парок-сизмальной тахикардии, пороках сердца).
Гипогликемические состояния. Инфекции, интоксикации.
Клиническая картина
Обмороку часто предшествуют тошнота, зевота, потливость, слабость, потемнение в глазах, головокружение, шум в ушах. В дальнейшем возникает потеря сознания, резкая бледность, снижение мышечного тонуса, расширение зрачков. Дыхание поверхностное. Пульс слабого наполнения, АД снижено, тоны сердца приглушены.
Слайд 4
Коллапс — более тяжёлая, чем обморок, форма острой

сосудистой недостаточности, характеризующаяся резким снижением сосудистого тонуса, уменьшением ОЦК,
симптомами гипоксии мозга и угнетением жизненно важных функций.
Причины коллапса у детей
Тяжёлое течение инфекционных заболеваний (грипп, пневмония, пиелонефрит, кишечные инфекции и др.).
Тяжёлая травма.
Острая кровопотеря.
Острая надпочечниковая недостаточность.
Клиническая картина
Выделяют 3 фазы коллапса: симптоматическую, ваготоническую и паралитическую.
Симптоматическая фаза: характерны возбуждение ребёнка, повышение мышечного тонуса, бледность и мраморность кожи, похолодание кистей и стоп, тахикардия, нормальное или повышенное АД.
Ваготоническая фаза: заторможенность, адинамия, снижение мышечного тонуса, серо-цианотичный оттенок кожи и слизистых оболочек акроцианоз, снижение АД, брадикардия, патологический тип дыхания олигурия.
Паралитическая фаза: характерно отсутствие сознания и угнетение рефлексов, появление на коже сине-багровых пятен, брадикардия,
брадипноэ, снижение АД до критических цифр, анурия.
Слайд 6
Шок-остро развивающийся патологический процесс, характеризующийся резким снижением тканевой

перфузии, тяжёлыми нарушениями деятельности ЦНС, кровообращения, дыхания и обмена
веществ.
Этиология:
В зависимости от причин возникновения различают следующие формы шока.
Гиповолемическии шок развивается в результате резкого уменьшения объёма ОЦК или обезвоживания при следующих патологических состояниях: травма, ожоги, кишечные инфекции, перитонит, кишечная непроходимость, полиурия.
Кардиогенныи шок возникает при резком снижении сердечного выброса в результате недостаточности насосной функции сердца или нарушения венозного притока к сердцу в результате септического процесса, тяжёлой травмы грудной клетки, перикардита, ТЭЛА, расслаивания аневризмы аорты и др.
Распределительный, или вазогенный шок связан с непосредственным воздействием поражающего фактора на сосудистую стенку и вызывающим депонирование крови в венозных бассейнах при сепсисе, анафилаксии, острой гормональной недостаточности, нейротоксикозе, коме различного генеза.
Слайд 7
Клиническая картина
Шок любой этиологии характеризуется фазностью развития расстройств
кровообращения.
- Компенсированная фаза: сознание ясное, часто ребёнок возбужден;
отмечают тахикардию, нормальное или повышенное АД, бледность или мраморность кожи, цианоз губ, конечности холодные на ощупь, центральное венозное давление снижено до 40-20 мм водн.ст.
- Фаза выраженного шока: ребёнок заторможен, систолическое АД ниже 80 мм рт.ст., пульс нитевидный, ЧСС может увеличиваться до 150% от возрастной нормы; отмечают резкую бледность кожи, тахипноэ, акроцианоз, олигурию, пульс слабый, центральное венозное давление составляет менее 20 мм водн. ст.
- Декомпенсированная фаза: характерны выраженные нарушения сознания вплоть до комы, мышечная гипотония, систолическое АД ниже 60 мм рт.ст., распространённый цианоз кожи и слизистых оболочек, нитевидный пульс, анурия; центральное венозное давление становится отрицательным.
Слайд 8
Лекарственная терапия при любом виде шока Увлажнённый 100%
кислород через маску или носовой катетер
Инфузии 0,9% р-ра
натрия хлорида, растворов декстрана, 5% р-ра альбумина из расчёта
20 мл/кг массы тела в час - при признаках декомпенсации кровообращения и низком центральном венозном давлении
Допамин в/в в дозе 6—8-10 мкг/кг массы тела в минуту - при артериальной гипотензии
20—40% р-р декстрозы в/в в дозе 2 мл/кг массы тела - коррекция гипогликемии
Слайд 9
Лекарственная терапия анафилактического шока
0,1% р-р эпинефрина в/м в
дозе 0,05—0,1 мл/год жизни
3% р-р преднизолона в/м в
дозе 5 мг/кг массы тела
1% р-р дифенгидрамина (димедрол) в/м по 0,05 мл/кг массы тела или 2% р-р хлоропирамина (супрастин) в/м по 0,1-0,15 мл/год жизни
Обкалывание места инъекции 0,1% р-ром эпинефрина в дозе ОД мл/год жизни,
разведённого в 5 мл 0,9% р-ра натрия хлорида, прикладывание льда
0,1% Р-Р эпинефрина в/в в дозе 0,05—0,1 мл/год жизни, разведённого в 10 мл 0,9% р-ра натрия хлорида
Преднизолон в дозе 2—4 мг/кг массы тела или гидрокортизон по 4—8 мг/кг массы тела или дексаметазон в дозе 0,3-0,6 мг/кг массы тела в/в
0,9% Р-Р натрия хлорида, раствор Рингера в/в в дозе 20 мл/кг массы тела в течение 20-30 мин, в дальнейшем растворы декстрана в/в по 10 мл/кг массы тела
0,2% р-р норэпинефрина в/в по 0,1 мл/год жизни
1% р-р фенилэфрина в/в в дозе 0,1 мл/год жизни
Слайд 10
Отёк лёгких — критическое состояние, обусловлено нарастающей левожелудочковой

недостаточностью, приводящей к гипертензии в малом круге кровообращения и
застою в лёгких.
Клиническая картина:
Приступ сердечной астмы чаще развивается в ночное время. Ребёнок беспокоен, жалуется на чувство нехватки воздуха, страх смерти, вынужденное положение больного в постели (сидит с опущенными ногами). Отмечают одышку, мучительный кашель. При аускультации выявляют жёсткое дыхание, сухие хрипы. Нарастает тахикардия. Длительность приступа составляет от нескольких минут до нескольких часов.
При развитии альвеолярной стадии состояние ребёнка критическое. Отмечают выраженный цианоз кожи и слизистых оболочек. При кашле происходит отделение пенистой розовой мокроты. Дыхание поверхностное, частое, с участием вспомогательной мускулатуры. При аускультации в лёгких выслушивают большое количество влажных разнокалиберных хрипов.
Тоны сердца глухие, часто развивается ритм галопа, пульс нитевидный. АД часто повышено, в тяжёлых случаях регистрируют гипотонию.
Слайд 11
Лечение
Следует придать больному положение сидя с опущенными

ногами, на ложить венозные жгуты на бёдра (на 15—20
мин).
Необходимо обеспечить свободную проходимость верхних дыхательных путей.
Лекарственная терапия отёка лёгких
Оксигенотерапия 100% кислородом
Нитроглицерин в дозе 0,5—1 таблетка под язык 1% р-р фуросемида в дозе 0,1—0,2 мл/кг массы тела в/м или в/в струйно
5% р-р диазепама в дозе 0,02—0,05 мл/кг массы тела в/м или в/в струйно или 1% р-р тримеперидина или морфина по 0,1 мл/год жизни в/м или в/в
Преднизолон в дозе 2-3 мг/кг массы тела в/в струйно
Допамин в дозе 3—6 мкг/кг массы тела в минуту в/в или добутамин в дозе 2,5-8 мкг/кг массы тела в минуту в/в
Поляризирующая смесь: 10% р-р декстрозы в дозе 5 мл/кг массы тела, калия и магния аспарагинат по 0,5— 1,0 мл/год жизни, инсулин растворимый в дозе 1 ЕД на 5 г декстрозы в/в капельно
Дигоксин в дозе насыщения 0,03 мг/кг массы тела в течение 3 сут в/в или внутрь
Нитроглицерин в дозе 0,1-0,7 мкг/кг массы тела в минуту в/в или нитропруссид натрия в дозе 0,5—2 мкг/кг массы тела в минуту в/в
0,25% р-р дроперидола в дозе 0,1 мл/кг массы тела в/в или в/м или 5% р-р азаметония бромида детям до 3 лет в дозе 1—3 мг/кг массы тела, старше 3 лет по 0,5-1 мг/кг
массы тела в/м
Слайд 12
СУДОРОЖНЫЙ СИНДРОМ
Этиология:
Инфекционные заболевания.
Менингит, менингоэнцефалит.
Нейротоксикоз на
фоне ОРВИ.
Фебрильные судороги.
Метаболические нарушения.
Гипогликемия.
Гипокальциемия.
Гипоксические
судороги.
Аффективно-респираторные.
При гипоксической энцефалопатии.
При дыхательной недостаточности.
При недостаточности кровообращения.
□ При коме III любой этиологии.
Слайд 13
Эпилепсия.
Структурные судороги (на фоне органических поражений ЦНС).

КЛИНИЧЕСКАЯ КАРТИНА
Клинические проявления судорожного синдрома зависят от причин
его возникновения.
Эпилептический приступ обычно начинается с крика ребёнка, после которого наступают потеря сознания и судороги. Тоническая фаза длится 10—20 с и проявляется напряжением мышц лица, разгибанием скелетных мышц, тризмом, отклонением глазных яблок в сторону. Бледность сменяется гиперемией лица, зрачки расширяются, дыхание отсутствует. Тоническая фаза сменяется клонической, длящейся от 30 с до нескольких минут; характеризуется короткими сокращениями различных групп скелетных мышц. В дальнейшем судороги урежаются, дыхание восстанавливается, мышцы расслабляются, больной находится в сопоре, рефлексы угнетены, часто возникают мочеиспускание и дефекация. Через 15—30 мин наступает сон или ребёнок приходит в сознание, не помня произошедшее.
Фебрильные судороги развиваются при быстром подъёме температуры тела до 38-39 °С, чаще при вирусной, чем при бактериальной инфекции. Судороги обычно простые: генерализованные тонические и клонико-тонические, нередко с потерей сознания. Они длятся 2-5 мин и прекращаются обычно до приезда врача.
Слайд 14
Судороги при менингите и энцефалите обычно сопровождают развёрнутую

клиническую картину с менингеальными симптомами (Кернига и Брудзинского), гиперэстезией,
очаговой симптоматикой, парезами, параличами, расстройствами чувствительности, симптомами поражения черепных нервов.
Аффективно-респираторные судороги, имеющие обычно клонико-тонический характер, часто провоцируются испугом, гневом, сильной болью на фоне плача. Эти судороги обусловлены гипокапнией вследствие гипервентиляции и сопровождаются задержкой дыхания на вдохе, цианозом, иногда кратковременной потерей сознания.
Гипокальииемические судороги (спазмофилия) развивается у детей в возрасте от 3—4 мес до 1,5 лет при снижении концентрации кальция в крови до 1,8 ммоль/л и ниже при рахите, гипофункции паращитовидных желез, при заболеваниях, сопровождающихся длительной диареей и рвотой, при целиакии. Выделяют явную и скрытую формы спазмофилии.
Явная форма проявляется тоническими судорогами лицевых мышц, мышц кистей и стоп, ларингоспазмом, переходящими в генерализованные тонические судороги с потерей сознания.
Слайд 15
Лечение Неотложную помощь при судорожном синдроме проводят по
общим принципам.
Укладывают ребёнка на плоскую поверхность, поворачивают его
голову набок,
обеспечивают пациенту доступ свежего воздуха.
Восстанавливают проходимость дыхательных путей.
Лекарственная терапия судорожного синдрома
Диазепам в дозе 0,3 мг/кг в/м
Магния сульфат в дозе 250 мг/год жизни или фуросемид в дозе 1—2 мг/кг массы тела в/в или в/м - при приступе эпилепсии
Хлорпромазин+прометазин в/м детям до 1 года по 0,25 мг/кг массы тела, старше 1 года по 2,5-3,75 мг/год жизни или метамизол натрия (анальгин) в/м детям до 1 года в дозе 5 мг/кг массы тела, старше 1 года по 50 мг/год жизни - при фебрильных судорогах
При отсутствии эффекта следует повторить в/в введение диазепама через 15-20 мин.
При возобновлении судорог показан натрия оксибат в дозе 50—100 мг/кг массы тела в/м или в/в медленно, разведённый в 10% р-ре декстрозы.
Слайд 16
Астматический статус.
Физическая активность отсутствует.
Речь отсутствует.
Состояние
сознания: спутанность, кома.
Дыхание: тахи- или брадипноэ.
Участие вспомогательных
мышц: парадоксальное дыхание.
«Немое лёгкое».
Тахи- или брадикардия.
Слайд 17
1) успокоить больного, помочь принять удобное положение, обеспечить доступ
свежего воздуха;
2) оксигенотерапия смесью кислорода с атмосферным воздухом;
3) при остановке дыхания
– ИВЛ;
4) ввести реополиглюкин внутривенно капельно в объеме 1000 мл;
5) ввести 10–15 мл 2,4 %-ного раствора эуфиллина внутривенно в течение первых 5–7 мин, затем 3–5 мл 2,4 %-ного раствора эуфиллина внутривенно капельно в инфузионном растворе или по 10 мл 2,4 %-ного раствора эуфиллина каждый час в трубку капельницы;
6) ввести 90 мг преднизолона или 250 мг гидрокортизона внутривенно струйно;
7) ввести гепарин до 10 000 ЕД внутривенно.
Примечания:
1. Прием седативных, антигистаминных, мочегонных средств, препаратов кальция и натрия (в том числе физраствора) противопоказан!
2. Многократное последовательное применение бронхолитиков опасно из-за возможности летального исхода.
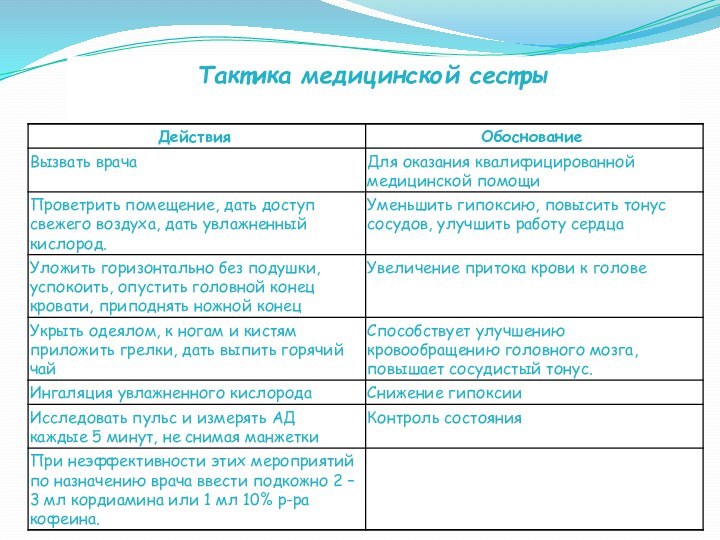
Тактика медицинской сестры
Слайд 18
Лихорадка – биологическая защитная реакция с регулируемым повышением
температуры. Гипертермический синдром – повышение температуры тела выше 39°
С, приводящее к резкому изменению гомеостаза и снижению приспособительных реакций организма.
Два клинических варианта:
1. «Холодная» (белая) лихорадка – с клиническими признаками централизации кровообращения: холодная кожа (особенно конечностей), бледность (с мраморностью или без нее), разница между аксиллярной и ректальной температуры более чем на 1° С.
2. «Теплая» (красная) лихорадка – без клинических признаков централизации периферического кровообращения. Кожа теплая (горячая на ощупь), может быть влажной, гиперемированной.
Слайд 19
1. При «холодной» лихорадке:
1.1. Внутримышечно литическая смесь:
1)

р-р метамизола натрия (анальгина) 50% – 0,1 мл/год жизни
внутримышечно;
2) р-р папаверина гидрохлорида 2% – 0,15-0,2 мл/год жизни внутримышечно.
1.2. Если через 30 мин температура не снижается – повторить предыдущие инъекции и добавить р-р прометазина (пипольфена) 2,5% – 0,15 мл/год жизни внутримышечно.
1.3. При выраженных признаках централизации кровообращения (разница между кожной и ректальной температурой более 1° С) и отсутствии эффекта – преднизолон 1-2 мг/кг массы тела внутримышечно.
Методы физического охлаждения при «белой» лихорадке противопоказаны.
2. При «теплой» лихорадке:
2.1. Парацетамол (ацетаминофен) через рот 10-15 мг/кг массы тела.
2.2. Физическое охлаждение: обдувание вентилятором, прохладная мокрая повязка на лоб, холод на область крупных сосудов, обтирание губкой, смоченной водой с температурой 30-32° С, в течение 5 мин каждые полчаса, 4-5 раз.
При неэффективности проведенной терапии в течение 30 мин переходят к схеме лечения «холодной» лихорадки (п. 1).
Слайд 20
Стенозирующий ларинготрахеит – воспаление слизистой оболочки гортани и
трахеи с явлениями стеноза гортани за счет отека в
подсвязочном пространстве. Клиническая картина стенозирующего ларинготрахеита характеризуется триадой симптомов: лающим кашлем, дисфонией, инспираторным стридором.
1 стадия стеноза (стадия компенсированного дыхания): наличие признаков дыхательной недостаточности при физической нагрузке, отсутствие признаков дыхательной недостаточности в покое.
2 стадия стеноза (стадия неполной компенсации дыхания): наличие признаков дыхательной недостаточности в покое.
3 стадия стеноза (стадия декомпенсации дыхания): к признакам дыхательной недостаточности присоединяются признаки сердечно-сосудистой недостаточности, а со стороны нервной системы – возбуждение или заторможенность.
4 стадия стеноза (терминальная): развитие гипоксической комы с дальнейшим нарушением витальных функций.
Слайд 21
1 стадия стеноза:
а) обеспечить доступ свежего прохладного воздуха;
б)

при отсутствии лихорадки отвлекающие процедуры: горчичники на икроножные мышцы,
теплая ножная или общая ванны (t. воды увеличивать постепенно от 37 до 40.С);
в) при отсутствии лихорадки теплые ингаляции с изотоническим р-ром NaCl;
г) теплое обильное питье;
д) ввести 2% папаверина гидрохлорида – 0,15 мл/год жизни внутримышечно;
е) при аллергической природе заболевания антигистаминные препараты: 2,5% р-р прометазина (пипольфена) – 0,1 мл/год жизни внутримышечно.
2 стадия стеноза:
а) обеспечить доступ свежего прохладного воздуха;
б) при отсутствии лихорадки отвлекающие процедуры: горчичники на икроножные мышцы, теплая ножная или общая ванны (t. воды увеличивать постепенно от 37 до 40.С);
в) при отсутствии лихорадки теплые ингаляции с изотоническим р-ром NaCl;
г) ввести 2% папаверина гидрохлорида – 0,15 мл/год жизни внутримышечно;
д) при аллергической природе заболевания антигистаминные препараты: 2,5% р-р прометазина (пипольфена) – 0,1 мл/год жизни внутримышечно;
е) преднизолон 2-3 мг/кг в/мышечно;
ж) 0,1% р-р эпинефрина (адреналина гидрохлорида) – 0,01 мл/кг подкожно (максимальная доза 0,3 мл) с интервалом 5 мин не более 3 раз.
з) госпитализация.
Слайд 22
3-4 стадии стеноза:
а) обеспечить доступ свежего прохладного воздуха;
б)
ввести 2% папаверина гидрохлорида – 0,15 мл/год жизни внутримышечно;
в)
при аллергической природе заболевания антигистаминные препараты: 2,5% р-р прометазина (пипольфена) – 0,1 мл/год жизни внутримышечно;
г) преднизолон не менее 5 мг/кг внутримышечно;
д) 0,1% р-р эпинефрина (адреналина гидрохлорида) – 0,01 мл/кг подкожно (максимальная доза 0,3 мл) с интервалом 5 мин не более 3 раз;
е) экстренная госпитализация