Слайд 2
Реаниматология (-возврат, повтор, -душа) - наука об оживлении
организма и
о восстановлении жизненных функций организма при их
угасании
Реанимация - комплекс мероприятий, направленных на оживление и восстановление функций организма
Слайд 3
История реанимации насчитывает века
Еще в 1543 году
Vesalius описывал искусственную вентиляцию легких с перемежающимся положительным давлением
Однако тот комплекс мероприятий, который может называться
сердечно-легочной реанимацией, сформировался в середине
ХХ века и до настоящего
времени не претерпел принципиальных изменений
Слайд 4
ПЕРВИЧНЫЙ ЭТАП
РЕАНИМАЦИОННОГО КОМПЛЕКСА
Оценка статуса сознания
Оценить наличие
травмы, особенно головы или шеи (при подозрении на наличие
травмы, перемещать пострадавшего только в случае абсолютной необходимости)
Похлопать или легко встряхнуть пострадавшего за плечи, при этом громко задавая вопрос типа "С Вами все в порядке?"
Слайд 5
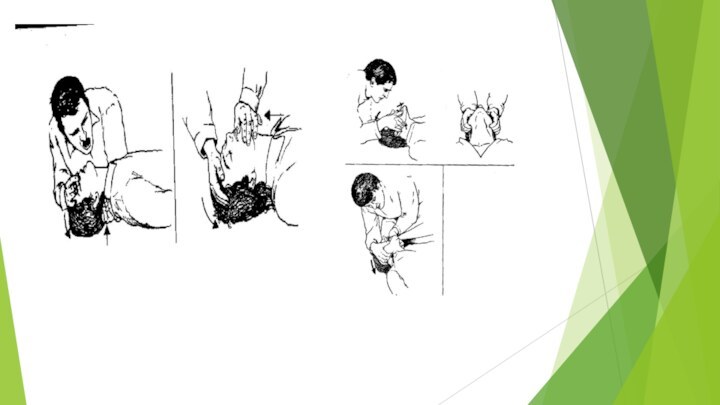
Оценка наличия самостоятельного дыхания
(Слышу, Вижу, Ощущаю)
Освободить ротоглотку от жидкого содержимого (указательным и средним пальцами, обернутыми в кусок ткани) и твердых инородных тел (указательным пальцем, согнутым в виде крючка)
Обеспечить проходимость верхних дыхательных путей при помощи запрокидывания головы (при подозрении на травму головы или шеи голову стараться не запрокидывать), выдвижения вперёд нижней челюсти и открывания рта пострадавшего (тройной приём Сафара)
Поместить ухо над ртом и носом пострадавшего
Одновременно оценить движения грудной клетки при вдохе и выдохе (вижу), наличие шума выдыхаемого воздуха (слышу) и ощущение от движения воздуха (ощущаю)
Помнить, что самостоятельное дыхание при обструкции верхних дыхательных путей или агональных судорожных вздохах неэффективно
Оценка должна занимать не более 3 - 5 секунд
Слайд 6
Оценка наличия самостоятельного кровообращения
Убедиться, что больной без сознания
Определить
пульсацию на сонной или бедренной артериях (предпочтительнее на сонной
- средний и указательный пальцы располагают на передней поверхности щитовидного хряща (кадык) пострадавшего, соскользните в сторону и осуществите легкое прижатие двумя пальцами в ямке между боковой поверхностью гортани и мышечным валиком на боковой поверхности шеи
Оценка должна занимать не более 5 - 10 с.
Слайд 7
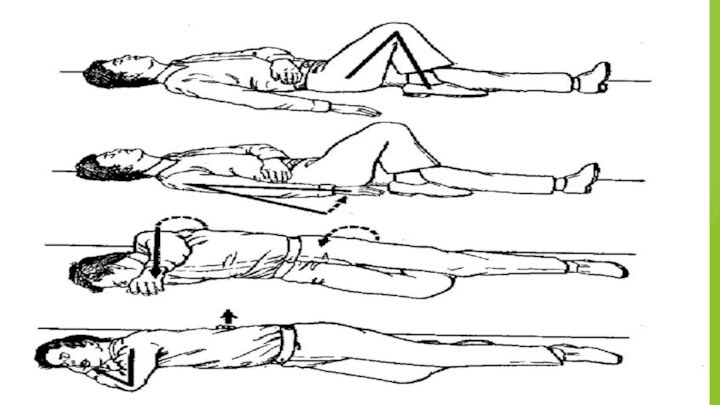
Позиция больного
при проведении реанимационных мероприятий
Поворачивать больного как
"единое целое", не допуская перемещения частей тела относительно друг
друга или их вращения
При проведении реанимационных мероприятий больной должен лежать на твердой ровной поверхности на спине, руки вытянуты вдоль тела
В отсутствие сознания, но при наличии самостоятельного дыхания и пульсации на крупных артериях больной может быть уложен в устойчивую позицию на боку (если не подозревается травма)
Слайд 9
Основные мероприятия по поддержанию жизни
Включают в себя обеспечение
проходимости верхних дыхательных путей, искусственное дыхание и поддержание циркуляции
крови
Начинают проводиться только после установления факта отсутствия сознания, самостоятельного дыхания, остановки кровообращения
Должны проводиться беспрерывно до восстановления функции
Без их выполнения все последующие более дифференцированные вмешательства неэффективны
Слайд 10
Логическая последовательность важнейших приёмов при проведения первичного реанимационного
комплекса
(правило АВСD)
Для простоты запоминания реанимационные мероприятия разделяют
на 4
группы,
обозначаемые буквами английского алфавита:
A (Air way open - "дать дорогу воздуху") – обеспечение проходимости дыхательных путей
В (Breath for victum - "воздух для жертвы") – проведение искусственной вентиляции лёгких
С (Circulation of blood - "кровообращение") – восстановление кровообращения, непрямой массаж сердца
D (Drugs therapy - медикаментозная терапия) – является прерогативой исключительно врачей
Слайд 11
ИСКУССТВЕННАЯ ВЕНТИЛЯЦИЯ ЛЁГКИХ
Обеспечить проходимость верхних дыхательных путей при

помощи запрокидывания головы и подъема подбородка или выдвигания вперед
нижней челюсти, тройного приёма Сафара, введения воздуховода (резинового или металлического или удаления инородных тел (слизи, гноя и т.д.);
Поддерживать проходимость верхних дыхательных путей при вдохе и, если возможно, при пассивном выдохе;
Применять способ "рот в рот" (или "рот в нос" при травме рта, невозможности открыть рот, невозможности его герметично обхватить);
Создать гермертизм между дыхательными путями пострадавшего и реаниматолога. Для этого реаниматолог своими губами захватывает губы пострадавшего, пальцами зажимает носовые ходы пострадавшего и делает вдох;
Вдувать 800 - 1200 мл (не менее 650-700) своего выдыхаемого воздуха (объём глубокого выдоха) в течение 1-2 с с частотой от 12 -14 до 18-20 раз в минуту - в средем 16 раз в 1 минуту (или один раз каждые 5 - 6 с);
Пассивный выдох должен быть полным (время не имеет значения);
Следующее вдувание воздуха можно делать, когда опустилась грудная клетка;
Необходимо определять эффективность искусственного дыхания - наличие движений грудной клетки при вдохе и выдохе, шум выдыхаемого воздуха и ощущение его движения;
При неэффективности одного или двух вдохов изменить положение головы и сделать еще один вдох, при неудаче прибегнуть к способам удаления инородного тела из верхних дыхательных путей.
Можно использовать аппаратные ручные методы дыхания – с помощью мешка Амбу или меха наркозного аппарата.
Слайд 13
НЕПРЯМОЙ МАССАЖ СЕРДЦА
При проведении реанимационных мероприятий больной

должен лежать на твердой ровной поверхности на спине, руки
вытянуты вдоль тела
Проводят прекардиальный удар, который в ряде случаев играет роль дефибрилляции, хотя целесообразность его применения обсуждается и сейчас. Удар должен быть средней силы наносится он по грудине
Проводить сжатие грудной клетки в передне-заднем направлении на 3,5-6 см (в отсутствие критерия эффективности массажа возможно немного больше) с частотой 80-100 сжатий в 1 минуту. Сила надавливания должна быть порядка 9-15 кг
Прилагать усилие строго вертикально на нижнюю треть грудины (на 2 поперечных пальца выше мечевидного отростка) при помощи скрещенных запястий распрямленных в локтях рук, не касаясь пальцами грудной клетки. Точкой опоры являются тенер и гипотенер правой (рабочей) руки. Основание левой руки опирается на тыл правой. Руки в локтевых суставах должны быть выпрямлены
Сжатие и прекращение сдавления должны занимать равное время, при прекращении сдавления руки от грудной клетки не отрывать
Определять эффективность непрямого массажа сердца - наличие пульсации на сонных или бедренных артериях при сжатии грудной клетки
Не прерывать непрямой массаж сердца на срок более 5 с.
Альтернативным методом реанимации является метод активной компрессии - декомпрессии с использованием Кардиопампа
Слайд 14
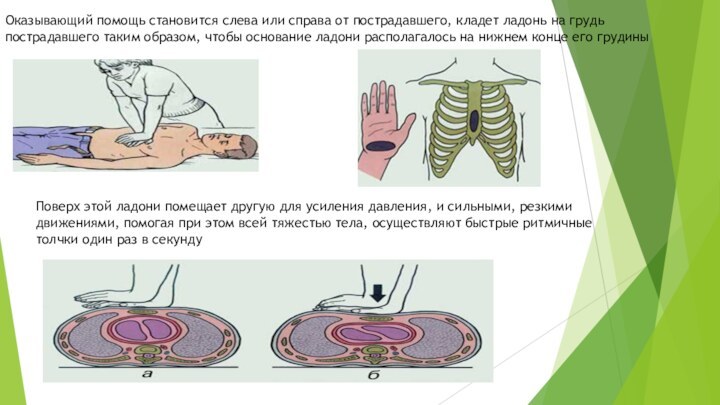
Оказывающий помощь становится слева или справа от пострадавшего,
кладет ладонь на грудь пострадавшего таким образом, чтобы основание
ладони располагалось на нижнем конце его грудины
Поверх этой ладони помещает другую для усиления давления, и сильными, резкими движениями, помогая при этом всей тяжестью тела, осуществляют быстрые ритмичные толчки один раз в секунду
Слайд 15
ОСЛОЖНЕНИЯ РЕАНИМАЦИОННЫХ МЕРОПРИЯТИЙ
Переломы рёбер
Перелом грудины (тела и
мечевидного отростка)
Повреждение внутренних органов – лёгких, печени, желудка
Попадание воздуха в желудок
Рвота и аспирация рвотных масс в дыхательные пути пострадавшего
Слайд 16
Реанимационные мероприятия прекращаются только при признании этих мер
абсолютно бесперспективными
или констатации биологической смерти, а именно:
При констатации
смерти человека на основании смерти головного мозга, в том числе на фоне неэффективного применения полного комплекса мероприятий, направленных на поддержание жизни
При неэффективности реанимационных мероприятий, направленных на восстановление жизненно важных функций в течение 30 минут
Слайд 17
Специализированные реанимационные мероприятия требуют использования реанимационного оборудования и
лекарственных средств, но не исключают, а лишь дополняют основные
Главным
из них является электрическая наружная дефибрилляция
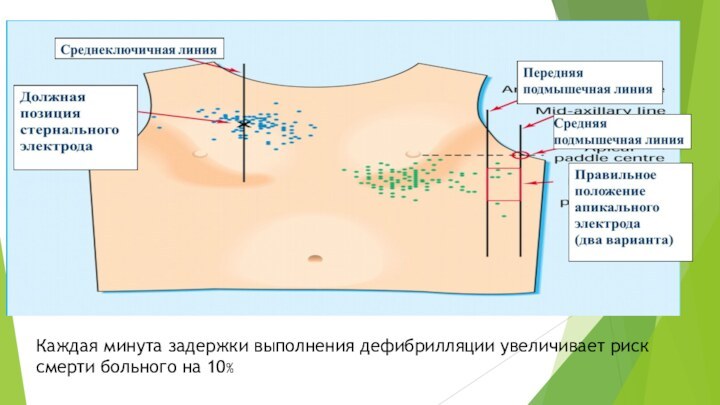
Важно, что каждая минута задержки выполнения дефибрилляции увеличивает риск смерти больного на 10%
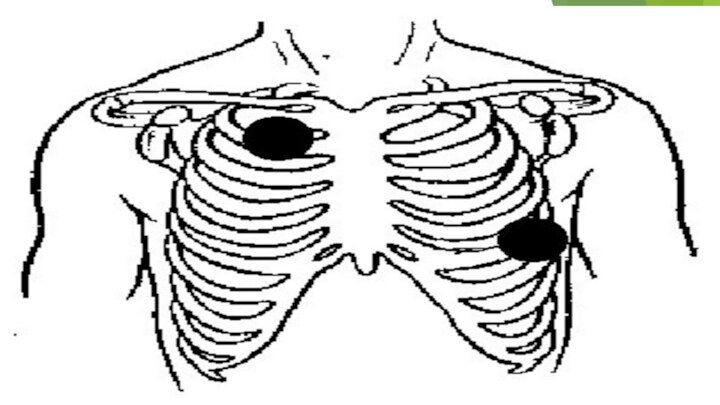
Надо обратить особое внимание на положение электродов дефибриллятора на грудной клетке
В современных моделях используются электроды, которые должны быть приложены к передней и передне-латеральной
поверхности грудной клетки
Слайд 19
Каждая минута задержки выполнения дефибрилляции увеличивает риск смерти
больного на 10%
Слайд 22
В случае успешно проведенных реанимационных мероприятий необходимо:
1. Убедиться
в адекватной вентиляции легких (проходимость дыхательных путей, симметричность дыхания
и экскурсии грудной клетки, оценить цвет кожных покровов)
2. Начать инфузию лидокаина со скоростью 2-3 мг/мин.
3. По возможности выявить патологическое состояние, приведшее к остановке кровообращения и начать лечение основного заболевания
Слайд 25
Клиника. Стадия І
Первые 6–8 часов характеризуется нестабильностью основных
функций организма. Снижается перфузии тканей в 4–5 раз, несмотря
на стабилизацию артериального давления, явления циркуляторной гипоксии, лактоацидоза, повышается содержание продуктов деградации фибриногена (ПДФ) и растворимых комплексов фибрин-мономеров (РКФМ).
Слайд 26
Клиника. Стадия ІI
10–12 часов – период временной стабилизации основных
функций организма и улучшением состояния больных. Сохраняются выраженные нарушения
перфузии тканей, лактоацидоз, имеется дальнейшее повышение уровня ПДФ и достоверно растет РКФМ, замедляется фибринолиз – признаки гиперкоагуляции. Это стадия «метаболических бурь» с явлениями выраженной гиперферментемии
Слайд 27
Клиника. Стадия ІII
Конец 1-х – 2-е сутки характеризуется
повторным ухудшением состояния больных по динамике клинических и лабораторных
данных. Развиваются гипоксемия, тахипноэ, тахикардия, артериальная гипертензия, у лиц молодого и среднего возраста — признаки синдрома острого легочного повреждения или острого респираторного дистресс-синдрома (СОЛП/ОРДС) с возрастающим шунтированием крови.
Максимально выражены признаки ДВС-синдрома: тромбинемия, гиперкоагуляция, нарастание уровня ПДФ на фоне прогрессирующего снижения фибринолизаи, ведет к развитию микротромбозов и блокированию микроциркуляции. Проявляются пораженияя почек, легких и печени, однако все они еще носят функциональный характер и при проведении адекватного
Слайд 28
Клиника. Стадия ІV
3-и – 4-е сутки это или
период стабилизации и последующего улучшения функций организма с выздоровлением
без осложнений; или период дальнейшего ухудшения состояния больных с нарастанием полиорганной недостаточности (СПОН) в связи с прогрессированием синдрома системного воспалительного ответа (ССВО). Характеризуется гиперкатаболизмом, развитием интерстициального отека ткани легких и мозга, углублением гипоксии и гиперкоагуляции с развитием признаков полиорганной недостаточности: кровотечений из органов ЖКТ, психозов с галлюцинаторным синдромом, вторичной сердечной недостаточности, панкреатитов и нарушений функций печени.
Слайд 29
Клиника. Стадия V
5–7-е сутки и более развивается только
при неблагоприятном течении ПРБ: прогрессирование воспалительных гнойных процессов (пневмонии,
нередко абсцедирующие, нагноение ран, перитониты у оперированных больных и пр.), генерализация инфекции — развитие септического синдрома, несмотря на раннее проведение адекватной антибиотикотерапии. На этом этапе поражение паренхиматозных органов носит уже дегенеративный и деструктивный характер.
Самый частый вариант течения ПРБ – постаноксическая энцефалопатия, которая в разной степени развивается у всех пациентов, перенесших остановку кровообращения
Слайд 30
Постаноксическая (постреанимационная) энцефалопатией
Поражение мозга, способное к прогредиентному
развитию после аноксического кратковременного воздействия. Это совокупность неврологических и
психических нарушений, наблюдаемых на всех этапах постаноксического периода, сформировавшихся на фоне реперфузии мозга после продолжительной остановки кровообращения.
Слайд 31
Выделяют 3 типа восстановления неврологического статуса в постаноксическом

периоде:
1. Восстановление происходит после непродолжительного (3 часа)
периода отсутствия сознания и характеризуется быстрой нормализацией адекватной психической деятельности в течении 24 часов после клинической смерти y большинства (70%) больных
2После выхода из острого патологического состояния у 50% больных развивается неврозоподобный синдром, кратковременные судороги, нейроциркуляторная дистония, рассеянная мелкоочаговая симптоматика (выпадение).
3 Задержанное восстановление функций ЦНС. Нарушение сознания (сомноленция, сопор, кома различной степени) может продолжаться в течение многих суток и зависит от развития отека головного мозга. Именно у пациентов с 3-м типом восстановления функций ЦНС развиваются выраженные неврологические проявления в отдаленном периоде (2–3 мес.). Наиболее частым проявлением (в 63,6%) является неврозоподобный синдром непсихотического характера в виде астении и раздражительной слабости. Из психических нарушений психотического характера наиболее часто встречаются интеллектуально-мнестические расстройства (15,6%).
Слайд 32
Патофизиология постаноксической энцефалопатии
Повреждение нейронов при ПРБ носит
многофакторный характер и развивается и в момент остановки кровообращения,
и в течение СЛР, и в период восстановления самостоятельного кровообращения:
период ишемии-аноксиив момент отсутствия кровообращения в период клинической смерти (no-flow);
период гипоперфузии-гипоксиипри искусственном поддержании кровообращения в процессе СЛР (low-flow), поскольку уровень сердечного выброса (СВ) достигает только 25% от исходного;
период реперфузии, состоящий из последовательно развивающихся фаз: no-reflow, следующей затем фазы гиперемии и последующей глобальной и мультифокальной гипоперфузии.
При этом подавляющее большинство процессов нейронального повреждения происходят не в момент остановки кровообращения или СЛР, а при реперфузии
Слайд 33
Стадии нарушения перфузии головного мозга после восстановления самостоятельного
кровообращения в постреанимационном периоде
Начальное развитие мультифокального отсутствия реперфузии (феномен
no-reflow).
Стадия транзиторной глобальной гиперемии развивается на 5–40-й минутах спонтанного кровообращения. Механизм ее развития связан с вазодилатацией сосудов головного мозга за счет повышения внутриклеточной концентрации Na+и аденозина и снижения внутриклеточного рН и уровня Са2+. Длительность ишемии головного мозга определяет длительность стадии гиперемии, которая в свою очередь носит гетерогенный характер в различных регионах головного мозга.
Слайд 34
Стадия пролонгированной глобальной и мультифокальной гипоперфузии развивается
от 2 до 12 часов постреанимационного периода. Скорость церебрального
метаболизма глюкозы снижается до 50%, однако глобальное потребление кислорода мозгом возвращается к нормальному (или более высокому) уровню. Вазоспазм, отек, сладжирование эритроцитов и чрезмерная продукции эндотелиинов, снижает до критического уровня церебральное венозное РО2(менее 20 мм рт.ст.), что отражает нарушение доставки и потребления кислорода.
Слайд 35
Данная стадия может развиваться по нескольким направлениям:
Нормализация церебрального кровотока и потребления кислорода тканью мозга, с
последующим восстановлением сознания.
Сохранение персистирующей комы, когда как общий мозговой кровоток, так и потребление кислорода остается на низком уровне.
Повторное развитие гиперемии головного мозга, ассоциированное со снижением потребления кислорода и развитием гибели нейронов.
Слайд 36
Современные принципы интенсивной терапии
Интенсивная терапия постреанимационного периода осуществляется
по следующим принципам: экстракраниальные и интракраниальные мероприятия.
Слайд 37
Интрацеребральные мероприятия
Фармакологические методы.На данный момент отсутствуют, с

точки зрения доказательной медицины
Физические
методы. Гипотермия наиболее многообещающий метод нейропротекторной защиты головного мозга.
Терапевтический эффект гипотермии обеспечивается реализацией следующих механизмов:
сохранение пула АТФ и улучшение утилизации глюкозы тканью мозга;
ингибирование деструктивных энзиматических реакций;
супрессия свободнорадикальных реакций и ингибирования аккумуляции продуктов липидной пероксидации;
уменьшение внутриклеточной мобилизации Са2+;
протекция пластичности липопротеинов цитоплазматических мембран;
снижение потребления О2в регионах головного мозга с низким кровотоком;
снижение внутриклеточного лактат-ацидоза;
ингибирование биосинтеза и продукции эксайтотоксичных нейротрансмиттеров;
снижение нейтрофильной миграции в зонах ишемии;
снижение риска развития цитотоксического и вазогенного отека головного мозга.
Выявлено, что снижение температуры тела на 1°С в среднем уменьшает скорость церебрального метаболизма на 6–7%.
По современным рекомендациям Европейского совета по реанимации 2005 года, пациентам без сознания, перенесшим остановку кровообращения, необходимо обеспечить проведение гипотермии тела до 32–34 °С в течение 12–24 часов.
Слайд 38
В ответ на нарушение (прекращение) кровообращения наиболее
значимые изменения развиваются в ЦНС. В основе большой чувствительности
этой системы к гипоксии лежит сочетание высокой энергоемкости процессов, происходящих в нервной ткани, и особенностей течения физиологических и биохимических реакций. Установлено, что в среднем уже через 4 мин после прекращения перфузии в нейронах и клетках глии возникают разной степени обратимости морфологические изменения. В зависимости от длительности и глубины гипоксии развивается различная неврологическая симптоматика, свидетельствующая о распространенности повреждения ЦНС.
Слайд 39
Несмотря на успешное восстановление функции кровообращения и
дыхания, отсутствие необратимых прогрессирующих изменений ЦНС, течение постреанимационной болезни
нередко заканчивается неблагоприятно. Это обусловлено присоединением осложнений, закономерно развивающихся в различные ее периоды. По своему характеру осложнения постреанимационной болезни могут быть связаны с основным заболеванием или травмой, которые привели к развитию клинической смерти, либо обусловлены развитием органной дисфункции, а также присоединением инфекции.
Слайд 40
Остановка Кровообращения
ОСТАНОВКА КРОВООБРАЩЕНИЯ, ТЕРМИНОЛОГИЯ
Терминальное состояние – критический уровень
расстройства жизнедеятельности организма, сопровождающийся резким снижением артериального давления, глубокими
нарушениями газообмена и метаболизма.
Терминальные состояния:
предагония – отсутствие пульса на периферических артериях, нарушения дыхания, цианоз или бледность, нарушения сознания;
агония – отсутствие сознания и рефлексов, неопределяемое АД, ослабление пульса на крупных артериях, нарушения ритма;
клиническая смерть.
Признаки остановки кровообращения:
отсутствие сердечной деятельности и пульсации на крупных артериальных стволах;
отсутствие сознания (через 5 сек);
отсутствие дыхания ( через 20 – 30 сек)
мидриаз ( через 40 – 60 сек)
Смерть:
Мозговая;
Биологическая;
Социальная.
Ресусцитация – появление признаков жизни без восстановления сознания.
Реанимация – полное функциональное восстановление организма, в т.ч. высшей нервной деятельности.
Слайд 41
Причины острой остановки кровообращения и дыхания:
Обструкция дыхательных путей:
депрессия ЦНС ( тяжелая черепно-мозговая травма, ОНМК, о. отравления);
кровь,
рвота, инородное тело;
травма;
инфекция, воспаление;
ларингоспазм;
бронхоспазм.
Неадекватность дыхания:
депрессия дыхательного центра;
снижение экскурсии грудной клетки;
неврологические заболевания (синдром Гийена – Баре);
слабость дыхательных мышц ( миорелаксанты);
рестриктивная патология грудной клетки (кифосколиоз)
Легочная патология:
пневматоракс, ХОБЛ.
Кардиальная патология:
первичная:
- ишемия;
- инфаркт миокарда;
- артериальная гипертензия;
- заболевания клапанов;
- лекарственные средства;
- электролитные нарушения.
вторичная:
- асфиксия;
- гипоксемия;
- кровопотеря;
- септический шок.
Слайд 42
Клинические предвестники острой остановки кровообращения
нарушение проходимости дыхательных путей;
дыхание:
- остановка дыхания;
- ЧДД
менее 6 или более 36 в мин.
кровообращение:
-ЧСС менее 40 или более 140 уд/мин;
- АДсист. ,< 90 мм.рт.ст.
ухудшение уровня сознания;
любые другие подозрения (массивная кровопотеря, воздушная эмболия и др.).
Слайд 43
ЭКГ – предвестники остановки кровообращения
частые (.>5 в мин.)
желудочковые экстрасистолы;
политопные желудочковые экстрасистолы;
ранние (R на T ) желудочковые
экстрасистолы;
парные и залповые желудочковые экстрасистолы;
желудочковая пароксизмальная тахикардия;
брадикардия;
блокады сердца.
Слайд 44
Виды остановки кровообращения
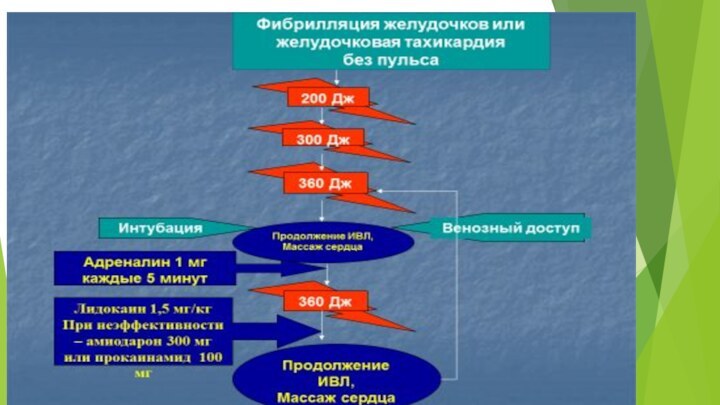
1. Фибрилляция желудочков (ФЖ) и желудочковая
тахикардия (ЖТ) без пульса.
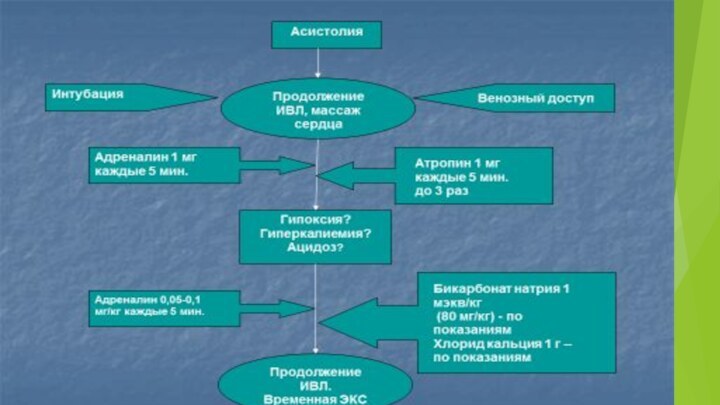
2. Асистолия.
3. Электромеханическая диссоциация.
Слайд 45
СЕРДЕЧНО – ЛЕГОЧНАЯ РЕАНИМАЦИЯ (СЛР
Алгоритм базисной СЛР:
1. Оценка
безопасности для оказывающего помощь.
2. Оценка сознания.
3. Если без сознания
– позвать на помощь.
4. Проверка проходимости дыхательных путей и наличия дыхания в течение 10 с. (правило «трех П» - послушать, почувствовать, посмотреть).
5. При отсутствии самостоятельного дыхания – позвонить «03».
6. Вернувшись к пациенту, выполнить 2 искусственных вдоха.
7. Оценка системы кровообращения в течение 10 с.
8. Пальпация магистральных артерий (сонная или бедренная).
9. Непрямой массаж сердца:
Соотношение вдохи: компрессии = 2 :15;
100 компрессий в минуту.
10. Продолжайте до прибытия реанимационной бригады.
Слайд 46
Фазы СЛР
ФАЗА 1. Элементарное поддержание жизни, экстренная оксигенация:
восстановление проходимости дыхательных путей ( вывести вперед нижнюю челюсть
и поднять подбородок, воздуховод, лицевая или ларингеальная маска, интубация трахеи);
искусственное дыхание ( рот в рот, рот в нос, мехом Амбу и др.);
искусственное кровообращение – массаж сердца (2 вдоха : 15 компрессий).
ФАЗА 2. Восстановление самостоятельного кровообращения:
ЭКГ –мониторинг;
введение фармакологических средств и инфузионных растворов;
дефибрилляция.
ФАЗА 3. Реанимация мозга и интенсивная терапия после реанимации:
выяснение причины острой остановки кровообращения и ее лечение;
мероприятия по восстановлению функций мозга;
интенсивная терапия в постреанимационном периоде
Слайд 47
ФИБРИЛЛЯЦИЯ ЖЕЛУДОЧКОВ
нерегулярная ЭКГ;
нет QRS – комплексов;
любая частота и
амплитуда;
неокоординированная электрическая активность;
крупно – и мелковолновая;
исключите артефакт ( движения
больного, электрические наводки).
ЖЕЛУДОЧКОВАЯ ТАХИКАРДИЯ БЕЗ ПУЛЬСА
Слайд 48
Действия: ФЖ и ЖТ без пульса лечатся одинаково
!!!
прекардиальный удар;
электрическая дефибрилляция:
- начальный разряд 200 кДж, если сохраняется
фибрилляция –
повторить последующие разряды по 360 кДж;
- разряды выполняют в одной серии: 200 – 200 – 360 кДж, не
тратя времени на проведение между разрядами;
- если дефибрилляция восстанавливает кровообращение, а
затем вновь возникают ФЖ или ЖТ, начните с 200 кДж.
после серии из 3 разрядов – СЛР в течение 1 мин;
оценка ритма;
адреналин 1 мг/ в/в или 2 мг интратрахеально каждые 3 мин;
сода 1 ммоль/кг в/в , если рН менее 7,1;
амиодарон 300 мг в/в , если ФЖ или ЖТ сохраняются после трех разрядов;
магния сульфат 2 г в/в (8 мл 25%-го раствора)
Слайд 49
ЭЛЕКТРОМЕХАНИЧЕСКАЯ ДИССОЦИАЦИЯ (ЭМД/ БПЭА
(беспульсовая электрическая активность сердца)
клинические признаки
острой остановки кровообращения;
наличие активности на ЭКГ;
возможные (потенциально обратимые) причины:
- гипоксия;
- гиповолемия;
- гипо – или гиперкалиемия и другие метаболические причины;
- гипотермия;
- пневмо – или гемоторакс (как правило, напряженный);
- тампонада сердца;
- тромбоэмболия легочной артерии;
- отравления.
Действия:
исключить и /или лечить потенциально обратимые причины;
адреналин 1 мг в/в или 2 мг интратрахеально каждые 3 мин;
атропин 3 мг в/в или 6 интратрахеально при ЧСС менее 60 уд/мин;
СЛР в течение 3 мин;
оценка ритма.
Слайд 50
ПРЕПАРАТЫ, ИСПОЛЬЗУЮЩИЕСЯ ПРИ СЛР
Адреналин 0,1% - по

1 мг в/в или 2 мг интратрахеально каждые 3
мин.
Свойства: повышает сердечный выброс, общее периферическое сопротивление, АД,
ЧСС, коронарный и мозговой кровоток, сократимость миокарда, автома-
тизм, потребление миокардом кислорода.
Атропин 0,1% -3 мг в/в или 6 мг интратрахеально при ЧСС менее 60 уд/мин.
Свойства: повышает автоматизм и проводимость.
Амиодарон -300 мг в\в при ФЖ и ЖТ.
Свойства: увеличивает продолжительность потенциала действия, рефрактерный пе-
риод в дополнительном пучке, предсердно-желудочковом узле и пучке Гиса.
Лидокаин 2% - по 1 мг/кг в/в струйно + по 0,5 мг/кг каждые 2-10 мин до общей дозы
3 мг/кг при ФЖ и ЖТ.
Свойства: снижает автоматизм и подавляет желудочковые аритмии, уменьшает про-
должительность 4-й фазы деполяризации.
Новокаинамид 10% - 1 г в/в капельно в течение часа при ФЖ и ЖТ.
Свойства: снижает автоматизм и проводимость, снижает продолжительность о и 4-й
фаздеполяризации, может быть использован при неэффективности амиодарона,
MgSO4 и лидокаина.
Сода – 1 ммоль/кг в/в капельно (1 ммоль = 1 мл 8,4% соды). Используется при дли-
тельнойСЛР, выраженном исходном метаболическом ацидозе (при pH менее
7,1), гиперкалиемии.
Магния сульфат 25% - 8 мл в/в струйно. Используется при гипомагнезиемии и реф-
рактерной ФЖ и ЖТ.
Кальция хлорид 10% - 5 мл в/в струйно. Используется при гиперкалиемии, гипокаль-
циемии, передозировке блокаторов кальциевых каналов, гипермагнезиемии
Слайд 51
Признаки эффективности СЛР
появление хороших передаточных пульсовых толчков на
крупных артериальных стволах в такт массажу;
сужение зрачков;
появление попыток самостоятельных
дыхательных движений;
изменение окраски кожи – порозовение
Слайд 52
Показания к открытому массажу сердца:
Показания к открытому массажу
сердца:
открытая грудная клетка;
подозрения на внутригрудную патологию;
ригидная грудная клетка;
множественные переломы
ребер;
повторные фибрилляции.
Слайд 53
Осложнения СЛР:
раздувание желудка;
разрыв легкого с развитием пневматоракса;
переломы ребер,
грудины;
разрыв печени;
эмболические осложнения.
Слайд 54
Основные принципы терапии постреанимационного периода
Слайд 55
1. Защита головного мозга – направлена на снижение
потребности мозга в кислороде:
бензодиазепины (диазепам, мидазолам);
наркотические
анальгетики (морфин)
барбитураты (?)
блокаторы кальциевых и натриевых каналов (?)
коррекция метаболизма:
карнитин, глиатилин, цитофлавин (?) ;
гипотермия до 32 град С – при негоспитальной ФЖ
2. Респираторная терапия – улучшение доставки к
мозгу кислорода:
ИВЛ;
оксигенотерапия.
Слайд 56
3. Коррекция церебральной гемо – ликвородинамики: поддержание адекваного
церебрального
перфузионного давления, снижение внутричерепного давления:
коррекция среднего АД (инфузия, адреномиметики);
дегидратация
(глицерин, маннитол, фуросимид, диакарб);
приподнятое положение головного конца кровати (до 30 град )
глюкокортикоиды: дексаметазон (? ) ;