- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Бесплодие: причины и методы лечения
Содержание
- 2. План:Введение.1. Определение бесплодия2. Причины бесплодия3. Мужское бесплодие4. Женское бесплодие5. Проблемы бесплодия6. Методы лечения Источники и литература:
- 3. Проблема бесплодия является в современном обществе одной
- 5. Бесплодным считается брак, в котором, несмотря на регулярную
- 6. Различают : первичное вторичное бесплодие мужское женское
- 7. Причины бесплодия- непроходимость или отсутствие маточных, или
- 8. Женское бесплодие — это неспособность женщины к зачатию в репродуктивном возрасте. Различают
- 9. Мужское бесплодие — неспособность зрелого мужского организма к оплодотворению. Различают
- 10. Классификация мужского бесплодия на основе этиологии заболевания
- 11. III. Непроходимость семявыносящего протокаВрожденная Воспалительного происхождения Связанная с
- 12. Диагностика бесплодия. Прежде всего, имеет значение анамнез: указания
- 13. -Гормональные исследования-определение уровня ФСГ -Посткоитальная проба Симеа—Xунера проводится
- 14. Цитомегаловирусная инфекцияОпределениеПути передачиБеременностьДиагностика и профилактикаЛечениеГерпетическая инфекцияОпределениеПути передачиБеременностьДиагностика и профилактикаЛечениеХламидийная инфекцияОпределениеПути передачиБеременностьДиагностика и профилактикаЛечение
- 15. Половые инфекции (заболевания передающиеся половым путем, ЗППП) —
- 16. Цитомегаловирусная инфекцияВозбудителем заболевания является Cytomegalovirus hominis, который
- 17. Цитомегаловирусная инфекция Пути передачиУчитывая, что вирус может
- 18. Цитомегаловирус в период беременности Опасность вируса для организма
- 19. Цитомегаловирус в период беременности Существует определенная зависимость между
- 20. Цитомегаловирусная инфекцияЛечение Основной упор нужно делать не
- 21. Герпетическая инфекция Герпетическая инфекция представляет собой группу
- 22. Герпес и беременность Диагностика и лечениеПри наличии
- 23. Герпес и беременность Первичный генитальный герпесЕсли будущая
- 24. Хламидийная инфекция Хламидиоз гениталий является самым распространенным
- 25. Патоморфологическая картина изменений: У женщин:- гиперемия и
- 26. Хламидиоз и беременностьОбострение хламидийной инфекции особенно опасно
- 27. Диагностика хламидиозаНаиболее информативным методом считается анализ крови
- 28. Цели лечения:1) эрадикация (микробиологическое излечение) C. trachomatis;2)
- 29. Метод лечения бесплодия определяется в зависимости от
- 30. Показания к ЭКО: Женское бесплодие: - абсолютное трубное бесплодие (отсутствие маточных труб или
- 31. Противопоказания к ЭКО: - соматические и психические заболевания, являющиеся противопоказаниями к вынашиванию
- 32. Экстракорпоралды ұрықтандыру әдісі (ЭКҰ) негізінде әйелдің аналық
- 33. 4-этап:Ұрықтандырмас бұрын сперманы өңдейді, яғни плазма, лейкоциттер,
- 34. ЗаключениеАнализ данных литературы и опыт работы позволяет сделать
- 35. Скачать презентацию
- 36. Похожие презентации































Слайд 2
План:
Введение.
1. Определение бесплодия
2. Причины бесплодия
3. Мужское бесплодие
4. Женское
бесплодие
Слайд 3 Проблема бесплодия является в современном обществе одной из
наиболее актуальных медико-социальных, психологических и демографических проблем, которая обусловлена
сочетанием социального, психического неблагополучия и, практически всегда физического нездоровья и психологического напряжения в семье. Ускоренный темп современной жизни, постоянные стрессы, наличие вредных привычек, экологические и социальные проблемы, состояние здоровья, делают эту проблему актуальной.Слайд 5 Бесплодным считается брак, в котором, несмотря на регулярную половую
жизнь в течение года без применения каких-либо контрацептивных средств,
беременность не наступает, при условии, что супруги находятся в детородном возрасте .Факторы риска
- возраст;
- вредные привычки (наркомания, алкоголизм, токсикомания, курение);
- избыточный вес;
- недостаточный вес;
- гиподинамия;
- гипердинамия;
- употребление оральных контрацептивов;
наследственность.
Слайд 6
Различают :
первичное
вторичное бесплодие
мужское
женское
комбинированное
(сочетание женского и мужского бесплодия или обусловленное несовместимостью супругов)
идиопатическое (неясной природы).
Если у пары и до брака ни у одного из партнеров никогда не было детей, говорят о первичном бесплодии. А если у женщины была хотя бы одна беременность, то независимо от того, чем она закончилась — родами, абортом, выкидышем, внематочной беременностью — последующее бесплодие считается «вторичным».
А еще, в зависимости от того, являются ли причины бесплодия врожденными или приобретенными, говорят о врожденном или приобретенном бесплодии. Также различают временное или постоянное бесплодие (в зависимости от причины).
Слайд 7
Причины бесплодия
- непроходимость или отсутствие маточных, или фаллопиевых
труб;
- спаечный процесс в малом тазу;
- эндокринные (гормональные) нарушения;
-
патология или отсутствие матки;- эндометриоз;
- иммунологическое бесплодие;
- хромосомная патология;
- психологическое бесплодие;
- бесплодие неясного генеза;
- сочетанное и комбинированное бесплодие.
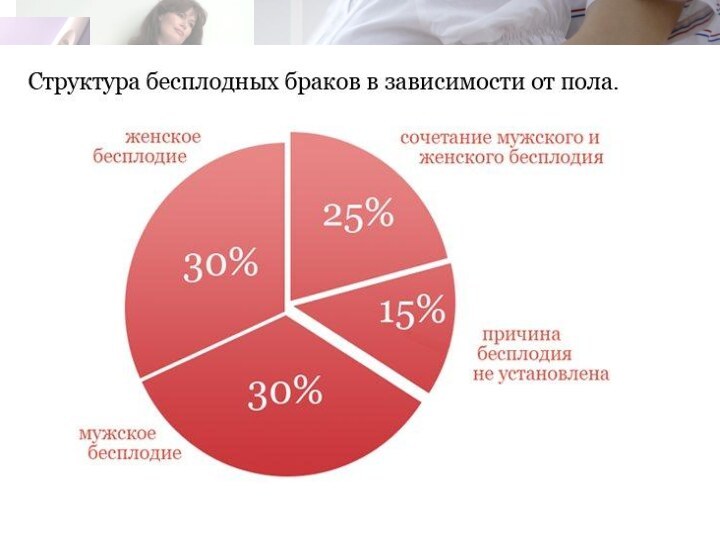
Слайд 8 Женское бесплодие — это неспособность женщины к зачатию в репродуктивном возрасте. Различают первичное, вторичное
и абсолютное женское бесплодие. Абсолютное женское бесплодие означает, что возможность беременности полностью исключена
(отсутствие матки, яичников и другие аномалии развития половых органов). Принято различать следующие причины женского бесплодия: расстройство овуляции — 35—40%; трубные факторы — 20—30%; различные гинекологические заболевания — 15—25%; иммунологические причины — 2%.Классификация эндокринного бесплодия от вида нарушения овуляции:
• ановуляция: аменорея, олигоменорея, нерегулярные менструации, регулярный цикл;
• недостаточность лютеиновой фазы.
Слайд 9 Мужское бесплодие — неспособность зрелого мужского организма к оплодотворению. Различают секреторное
и экскреторное мужское бесплодие: секреторное обусловлено нарушением сперматогенеза, экскреторное
— нарушением выделения спермы. Частота мужского бесплодия составляет 40—50%, а в сочетании с бесплодием у жены - 15-20%.Большое значение имеют условия окружающей среды, условия производства, связанные с химическими агентами (гербициды, пестициды, свинец, ртуть, кадмий), радиация, лекарственные вещества (цитотоксические средства, половые стероиды). Перенесенные урогенитальные инфекции в виде орхита (паротит, сифилис) и эпидидимита (гонорея, несиецифические уретриты) являются серьезной причиной бесплодия. Имеет значение вирус простого герпеса и хламидийная инфекция. Полагают, что хламидийную инфекцию можно считать как бы маркером мужского бесплодия. Известно, что сперма может переносить инфекцию и в женские половые органы.
Слайд 10
Классификация мужского бесплодия на основе этиологии заболевания
I. Нарушение
регуляции функции яичек
Нарушение секрепии ФСГ и ЛГ
Гиперпролактинемия
II. Первичные нарушения
в яичках
Идиопатические Варикоцеле Хромосомные (синдром Клайнфелтера) Крипторхизм Действие химических агентов и лекарств Орхиты (травматологические и воспалительные) Хронические заболевания Иммунологические Неподвижность сперматозоидов в результате отсутствия семенных нитей
Слайд 11
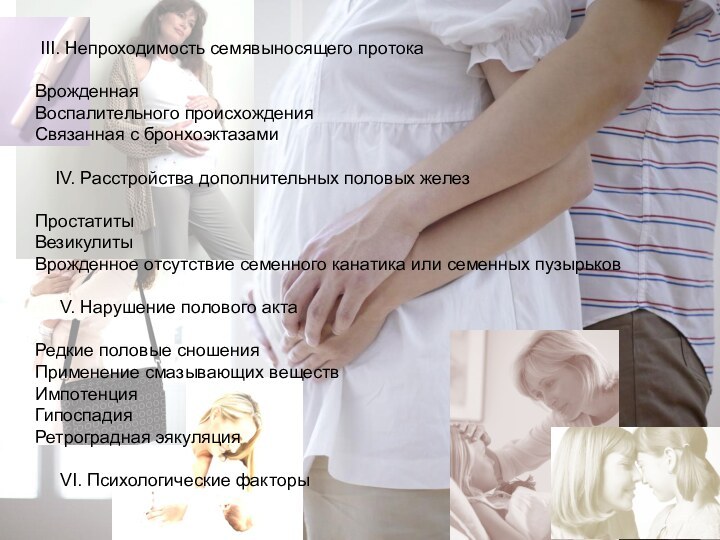
III. Непроходимость семявыносящего протока
Врожденная
Воспалительного происхождения
Связанная с бронхоэктазами
IV. Расстройства дополнительных половых
желез
Простатиты
Везикулиты
Врожденное отсутствие семенного канатика или семенных пузырьков
V. Нарушение полового акта
Редкие
половые сношения
Применение смазывающих веществ
Импотенция
Гипоспадия
Ретроградная эякуляция
VI. Психологические факторы
Слайд 12 Диагностика бесплодия. Прежде всего, имеет значение анамнез: указания на
хронические воспалительные заболевания половых и других органов и систем
(хронический тонзиллит, колит, пиелонефрит, аппендицит), особенности течения иослеабортных, послеродовых, послеоперационных периодов; наличие синдрома тазовых болей, боли при половом сношении, альгодис-менорея; характер предшествующей контрацепции и длительность ее применения; частота половых сношений, смена партнеров, воспалительные заболевания у партнеров, характер белей. Среди методов специального исследования применяют бактериологическое, кольпоскопию, гистеросальпингографию, рентгенокимог-рафию, кимографическую пертубацию, радиоизотопное сканирование, лапароскопию, микробиопсию маточных труб и др.Слайд 13 -Гормональные исследования-определение уровня ФСГ -Посткоитальная проба Симеа—Xунера проводится для определения
числа и подвижности сперматозоидов в цервикальной слизи.
Проба на
проникновение сперматозоидов в цервикальную слизь производится двумя способами.
1. На предметное стекло помещают каплю цервикальной слизи и раздавливают покровным стеклом. У края покровного стекла на расстоянии 2 мм помешают каплю спермы. Капиллярные силы затягивают сперму под покровное стекло. Область контакта слизи и спермы рассматривают под микроскопом и оценивают активность проникновения спермы в цервикальную слизь.
2. Проба в капилляре: стеклянные капилляры в специальном измерительном приборе заполняют цервикальной слизью и опускают одним концом в резервуар со спермой. Под микроскопом оценивают расстояние миграции сперматозоидов, плотность проникновения и длительность продвижения сперматозоидов.
Проба контакта спермы с цервикальной слизью (проба Кремера) проводится для выявления локальных антител у партнеров (в цервикальном канале или на сперматозоидах). При контакте спермы и цервикальной слизи под микроскопом вместо продвижения спермы отмечают феномен дрожания, колебания, подергивания сперматозоидов.
Слайд 14
Цитомегаловирусная инфекция
Определение
Пути передачи
Беременность
Диагностика и профилактика
Лечение
Герпетическая инфекция
Определение
Пути передачи
Беременность
Диагностика и
профилактика
Лечение
Хламидийная инфекция
Определение
Пути передачи
Беременность
Диагностика и профилактика
Лечение
Слайд 15 Половые инфекции (заболевания передающиеся половым путем, ЗППП) — группа
инфекционных болезней, вызываемых бактериями, вирусами, грибками и простейшими. Их объединяет возможность
передачи возбудителя при половом контакте. При этом могут поражаться как мочеполовая система, так и другие органы и ткани, или даже весь организм.
Слайд 16
Цитомегаловирусная инфекция
Возбудителем заболевания является Cytomegalovirus hominis, который попадая
в организм один раз, остается там навсегда. Цитомегаловирусная инфекция, которая
способна жить только в организме человека, способствует увеличению размеров нормальных клеток хозяина. Попадая в организм, вирус приводит к иммунной перестройке в организме. Для того чтобы появились симптомы заболевания, т.е. произошел переход от латентной формы к клинически выраженной форме, необходимы провоцирующие факторы.
Слайд 17
Цитомегаловирусная инфекция
Пути передачи
Учитывая, что вирус может находиться в
крови, семенной жидкости, секрете шейки матки, слюне, моче, молоке,
заражение может произойти следующими путями: • половым • воздушно-капельным • трансплацентарным • в процессе переливания крови • в процессе родов • через молоко инфицированной матери
Слайд 18
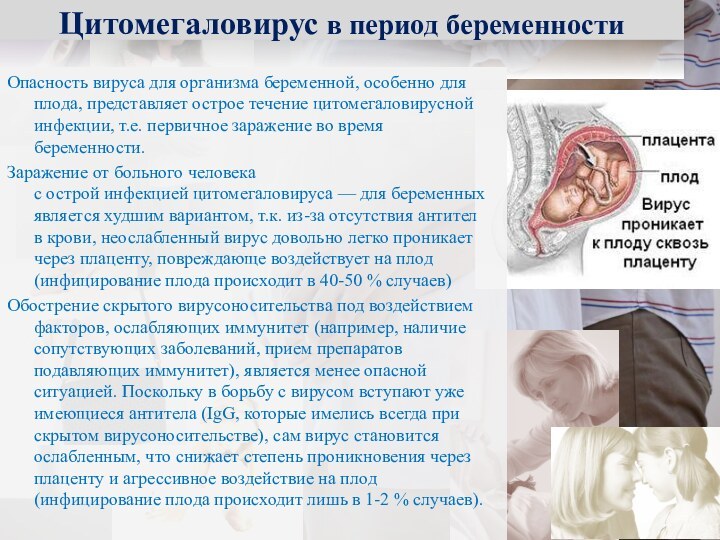
Цитомегаловирус в период беременности
Опасность вируса для организма беременной, особенно
для плода, представляет острое течение цитомегаловирусной инфекции, т.е. первичное
заражение во время беременности.Заражение от больного человека с острой инфекцией цитомегаловируса — для беременных является худшим вариантом, т.к. из-за отсутствия антител в крови, неослабленный вирус довольно легко проникает через плаценту, повреждающе воздействует на плод (инфицирование плода происходит в 40-50 % случаев)
Обострение скрытого вирусоносительства под воздействием факторов, ослабляющих иммунитет (например, наличие сопутствующих заболеваний, прием препаратов подавляющих иммунитет), является менее опасной ситуацией. Поскольку в борьбу с вирусом вступают уже имеющиеся антитела (IgG, которые имелись всегда при скрытом вирусоносительстве), сам вирус становится ослабленным, что снижает степень проникновения через плаценту и агрессивное воздействие на плод (инфицирование плода происходит лишь в 1-2 % случаев).
Слайд 19
Цитомегаловирус в период беременности
Существует определенная зависимость между степенью неблагоприятного
воздействия вируса на плод и сроком беременности. Так, например, при инфицировании
плода на ранних сроках беременности, существует большая вероятность самопроизвольного выкидыша или аномалии развития ребенка.При инфицировании в более поздние сроки, пороков развития плода не наблюдается, но довольно часто возникает многоводие при беременности, отмечаются преждевременные роды и так называемая «врожденная цитомегалия» новорожденного.
Ребенок с цитомегалией
Для ребенка с врожденной цитомегалией характерно наличие желтухи, увеличение размеров печени, селезенки, сниженный гемоглобин (анемия) и другие изменения в анализе крови, также отмечаются, тяжелые поражения центральной нервной системы, поражение глаз и слуха.
Обнаружение у ребенка IgG, в первые три месяца после родов, не считается признаком врожденной цитомегалии, если у его мамы имеет место скрытое вирусоносительство, т.к. эти антитела ему достались от мамы при рождении и через три месяца они у него исчезнут самостоятельно. Обнаружение же у ребенка IgM, служит доказательством наличия острой стадии цитомегаловирусной инфекции.
Слайд 20
Цитомегаловирусная инфекция
Лечение
Основной упор нужно делать не только на
иммуномодулирующие препараты, но и на специфическое противовирусное лечение. Конкретный
препарат и лечебную схему подбирает лечащий врач - гинеколог. Используемые препараты: 1) Препараты интерферона 2) Индукторы синтеза интерферона 3) Специфические противовирусные препараты 4) Неспецифические иммуномодуляторы Патогенетически обоснованным на всех этапах лечения генитального герпеса следует считать терапию сопутствующей урогенитальной инфекции: 1. Лечение должно начинаться после адекватного и грамотного-обследования, включающего выявление максимально возможного количества возбудителей. 2. Одновременно при необходимости должна проводится этиотропная антибактериальная терапия. 3. Оптимальным следует считать проведение комплексного лечения женщин с генитальной инфекцией с учетом фаз менструального цикла. 4. Лечение сексуальных партнеров требует обязательного использования барьерных методов контрацепции на период лечения.
Слайд 21
Герпетическая инфекция
Герпетическая инфекция представляет собой группу заболеваний, к которой
относятся: вирусы простого герпеса, вирус ветряной оспы, цитомегаловирус, вирус Эпштейна-Барр. Вирус
простого герпеса подразделяют на 2-е группы: вирус простого герпеса типа I и вирус простого герпеса типа II. К первой группе относится – поражение кожи лица и слизистых оболочек полости рта. Вирусы второй группы поражают гениталии, а так же могут приводить к воспалению оболочек и вещества головного мозга
Слайд 22
Герпес и беременность
Диагностика и лечение
При наличии тех или
иных признаков генитального герпеса при беременности необходимо срочно обратиться
за квалифицированной помощью к опытному лечащему врачу, который после тщательного осмотра для подтверждения или опровержения своих подозрений обязан назначить комплексное профессиональное обследование, что включает в себя анализы крови, гинекологические мазки на содержание или отсутствие воспаления (лейкоцитоза).Наиболее точная диагностика герпеса и других скрытых инфекций возможна в лабораториях, оснащенных оборудованием для проведения ПЦР (полимеразной цепной реакции). В различных вариантах этот метод позволяет не только обнаружить наличие вируса в образце, но и определить его активность.
Необходимо знать, что главный диагностический признак — герпетическая сыпь — отмечается лишь у трети больных. Для выявления таких форм герпеса необходимо обследование обоих половых партнеров. Женщинам, желающим иметь здоровое потомство, необходимо проводить тест на выявление вируса простого герпеса как до беременности, так и после наступления беременности.
Слайд 23
Герпес и беременность
Первичный генитальный герпес
Если будущая мать заражаетсягенитальным
герпесом при беременности, то плод может пострадать.
Дело в том,
что в этом случае в крови у матери отсутствуют антитела к вирусу простого герпеса — иммуноглобулины G и M, препятствующие действию вируса на плод. В случае первого появления генитального герпеса при беременности, вирус может проникать через плаценту и размножаться в тканях плода, что приводит к его гибели, выкидышу, врожденным уродствам, поражению головного мозга, печени, других органов плода, неразвивающейся беременности.Риск поражения плода при первичном генитальном герпесе равен 75%. В случае, если первый в жизни рецидив генитального герпеса случается за 30 дней до родов — рекомендуется родоразрешение путем кесарева сечения.
Слайд 24
Хламидийная инфекция
Хламидиоз гениталий является самым распространенным среди заболеваний,
передающихся половым путем. Во всем мире наблюдается рост заболеваний
хламидиозом среди молодых женщин, только что вступивших в период половой активности.Раннее вступление в половую жизнь, частая смена половых партнеров, применение оральных контрацептивов, снижающее опасение за возникновение беременности, а также большая мобильность населения объясняют высокую частоту заболеваний генитальным хламидиозом.
Слайд 25
Патоморфологическая картина изменений:
У женщин:
- гиперемия и отечность слизистой
оболочки наружного отверстия мочеиспускательного канала, инфильтрация стенок уретры, слизисто-гнойное
или гнойное уретральное отделяемое;- гиперемия и отечность слизистой оболочки вульвы, влагалища, слизисто-гнойные или гнойные выделения в заднем и боковых сводах влагалища;
- эндоцервикальные язвы, рыхлость и отек шейки матки, слизисто-гнойные или гнойные выделения из цервикального канала;
- гиперемия, отечность и болезненность в области протоков вестибулярных желез.
У мужчин:
- гиперемия и отечность слизистой оболочки наружного отверстия мочеиспускательного канала, инфильтрация стенок уретры;
- увеличение и болезненность придатков яичек и яичек при пальпации;
- увеличение и болезненность предстательной железы при пальпации.
Слайд 26
Хламидиоз и беременность
Обострение хламидийной инфекции особенно опасно при
беременности, поскольку может привести к различного рода осложнениям.
Возможные осложнения:
на ранних
сроках возможны выкидыши,на поздних сроках преждевременное отхождение околоплодных вод и преждевременные роды,
в родах высока вероятность инфицирования плода (конъюнктивиты, фарингиты, отиты и даже пневмонии).
Слайд 27
Диагностика хламидиоза
Наиболее информативным методом считается анализ крови на антитела
(иммуноглобулины) к хламидиям. Если обнаруживают небольшую концентрацию этих антител, то говорят
о хроническом носительстве хламидий. Если концентрация высокая — имеется обострение хламидиной инфекции.Диагноз «хламидиоз» правомерен при подтверждении его двумя принципиально различными методами диагностики: мазок (микроскопия) и кровь на антитела к хламидиям (метод биохимический). Лишь когда титр (концентрация) антител оказывается высоким и/или при наличии специфических для этой инфекции жалоб, показано курсовое лечение.
Цифры должны быть кратными, т.е. больше или меньше в два раза, от предыдущей ( IgA 1:40 и IgG 1:80). Сомнительными и отрицательными являются титры 1:5 и меньше. Повышенные цифры IgG говорят о том, что процесс имеет хроническую форму. В этом случае лечение показано при наличии определенных жалоб, или в том случае, если до этого, человек ни разу не лечился по поводу данной инфекции. Высокие цифры IgA, в основном, встречается при остром процессе (первичном заражении) или при обострении хронического, что нуждается в лечении.
Слайд 28
Цели лечения:
1) эрадикация (микробиологическое излечение) C. trachomatis;
2) клиническое
выздоровление (ликвидация соответствующих клинических симптомов);
3) предотвращение осложнений;
4) предупреждение инфицирования
других лиц.Тактика лечения
Немедикаментозное лечение:
Режим 2.
Стол №15 (общий)
Медикаментозное лечение
Азитромицин (препарат выбора)таблетки 250, 500 мг.
Доксициклин, таблетки 100 мг100 мгпо 100 мг два раза в день в течение применения.
Джозамицин Таблетки 500, 1000 мг500 мгпо 500 мг три раза в день в течение 7 дней.
Слайд 29 Метод лечения бесплодия определяется в зависимости от того,
что выявит обследование. Но ни один метод лечения не
дает 100% гарантии беременности. По данным некоторых исследований, около 50% супружеских пар, обращающихся по поводу бесплодия, в конечном счете, достигают беременности. Методы лечения бесплодия можно разделить на пять категорий: -изменение стиля жизни, -лекарственная терапия, -хирургические методы, -различные способы искусственного осеменения, -технологии оплодотворения.Методы лечения бесплодия:
ЭКО (Экстракорпоральное оплодотворение )
искусственное осеменение
хирургическое лечение.
Слайд 30
Показания к ЭКО:
Женское бесплодие:
- абсолютное трубное бесплодие (отсутствие маточных труб или их непроходимость);
- бесплодие, обусловленное эндометриозом
(при безуспешной медикаментозной терапии); - эндокринное бесплодие (при безуспешности гормонотерапии), - бесплодие неясной этиологии; - бесплодие, обусловленное цервикальным фактором
(при безуспешности лечения путем внутриматочной инсеминации); - абсолютное бесплодие, обусловленное отсутствием или функциональной неполноценностью яичников (дисгенезия гонад, преждевременная менопауза, ареактивные яичники), в этих случаях ЭКО и ПЭ будет включать использование донорских ооцитов.Мужское бесплодие:
- олигоастенозооспермия I-II степени.
Смешанное бесплодие (сочетание указанных форм женского и мужского бесплодия).
Слайд 31
Противопоказания к ЭКО:
- соматические и психические заболевания, являющиеся противопоказаниями к вынашиванию беременности (по
заключению профильных специалистов); - врожденные аномалии: повторное рождение детей с однотипными пороками развития; рождение ранее ребенка с хромосомными аномалиями;
доминантно-наследуемые заболевания одного из родителей; - наследственные болезни; - гиперпластические состояния матки и яичников; - пороки развития матки; - синехии полости матки.Методика ЭКО состоит из следующих этапов:
1.Стимуляция суперовуляции под контролем эндокринологического и эхографического мониторинга.
2. Аспирация преовуляторных фолликулов под контролем эхографии.
3. Культивирование яйцеклеток и эмбрионов.
4. Пересадка эмбрионов в полость матки.
Слайд 32 Экстракорпоралды ұрықтандыру әдісі (ЭКҰ) негізінде әйелдің аналық безінен
жетілген жұмыртқа жасушаны алып, ерінің спематозоидымен ұрықтандыру және түзілген
эмбрионды инкубаторда 48-72 сағат өсіріп, ананың жатырына көшіру болып табылады.1-этап:Етеккір циклының 2 күннен бастап аналық бездің бірнеше жұмыртқа жасушаны өсіріп шығуын ынталандыратын таблетка және екпе жасалады.
2-этап:УДЗ 8-14 күндері дәрігер фолликулдың аналық безде өсу-жетіліун бақылайды. Циклдың белгілі 10-16 күндерінде толық жетілген фолликулды пункциялау үшін инъекция жасалады.
3-этап:Инъекциядан 36 сағ.кейін әйелден барлық жұмыртқа жасушалары өте жіңішке инемен қынап арқылы алынады және дәл сол күні жұбайы ЭКҰ үшін спермасын өткізеді.
Слайд 33
4-этап:Ұрықтандырмас бұрын сперманы өңдейді, яғни плазма, лейкоциттер, сперманың
басқа элементтерінен тазартады. Алынған сперманы 1 реттік арнайы ыдысқа
салынған аналық жұмыртқаға қосады, құты сыртына ері мен әйелінің жеке мәліметтері жазылып, инкубаторға қояды. Инкубатор температура, ылғалдылық, газдыортаны басқа да қажет ооптималды параметрлерді қамтамасыз етеді.5- этап: 18 сағ. кейін инкубатодан құтыны алып ұрықтану жүзеге асқан не аспағанын анықтайды, егер ұрықтану жүзеге асса жұмыртқа жасушаны арнайы қоректік ортаға эмбрионға айналғанға дейін көшіріп салады.16-18 сағаттан кейін эмбрионды әйелдің жатырына көшіреді.
6-этап:Көшіру табысты орындалса 3 аптадан кейін УДЗ жүргізіп бекіген эмбриондарды(жүктілікті) анықтайды
Слайд 34
Заключение
Анализ данных литературы и опыт работы позволяет сделать вывод
о том, что вирусная и бактериальная инфекция, передаваемая половым путем, является
одним из основных факторов не вынашивания беременности. Частота обнаружения патогенных микроорганизмов при не вынашивании беременности составляет в среднем 67%, что делает эту проблему актуальной для обсуждения.Беременность — это долгий процесс, и состояние женщины может существенно изменяться со временем. Поэтому периодическое обследование в женской консцльтации необходимо повторять в течении всего срока.