Эндокардит
Эндокардит –
воспаление эндокарда (внутренней оболочки сердца).
Различают первичный (септический, фибропластический) и вторичный (инфекционный) эндокардиты.
Фибропластический париетальный эндокардит с эозинофилией – это редко встречающаяся патология, проявляющаяся выраженной сердечной недостаточностью, эозинофильным лейкоцитозом с поражением кожи и внутренних органов.
Патологическая анатомия
Париетальный эндокард желудочков сердца
становится резко утолщенным за счет фиброза, эластические волокна замещаются коллагеновыми, на поверхности эндокарда появляются тромботические массы. Кожа, миокард, печень, почки, легкие, головной мозг, скелетные мышцы, стенки сосудов и периваскулярная ткань инфильтрированы клетками, среди которых преобладают эозинофилы. Характерны тромбозы и тромбоэмболические осложнения в виде инфарктов и кровоизлияний. Селезенка и лимфатические узлы увеличены, гиперплазия лимфоидной ткани с инфильтрацией ее эозинофилами.
Слайд 5
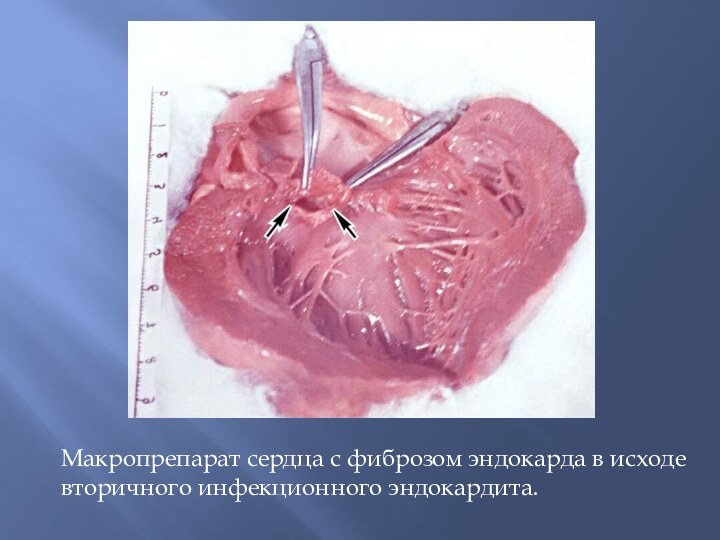
Макропрепарат сердца с фиброзом эндокарда в исходе вторичного
инфекционного эндокардита.
Слайд 6
Септический (инфекционный) подострый эндокардит
Миокардит
Миокардит –
воспаление миокарда, т. е. мышцы сердца.
Может быть вторичным, вследствие воздействия вирусов, бактерий, риккетсий и др.
Как самостоятельное заболевание проявляется идиопатическим миокардитом, когда воспалительный процесс протекает только в миокарде.
Патологическая анатомия
Сердце увеличено в размерах, дряблое, полости
растянуты. Мышцы на разрезе пестрые, клапаны интактны.
Слайд 11
Выделяют 4 морфологические формы:
1) дистрофический, или деструктивный, тип характеризуется
гидропической дистрофией и лизисом кардиоцитов;
2) воспалительно-инфильтративный тип представлен серозным отеком
и инфильтрацией стромы миокарда разнообразными клетками – нейтрофилами, лимфоцитами, макрофагами и др.; дистрофические изменения развиты умеренно;
3) смешанный тип – это сочетание двух вышеописанных типов миокардита;
4) сосудистый тип характеризуется преобладанием поражения сосудов васкулитами.
В других органах отмечается застойное полнокровие, дистрофические изменения паренхиматозных элементов, тромбоэмболии сосудов, инфаркты и кровоизлияния в легких, головном мозге, почках, кишечнике, селезенке и т. д.
Слайд 12
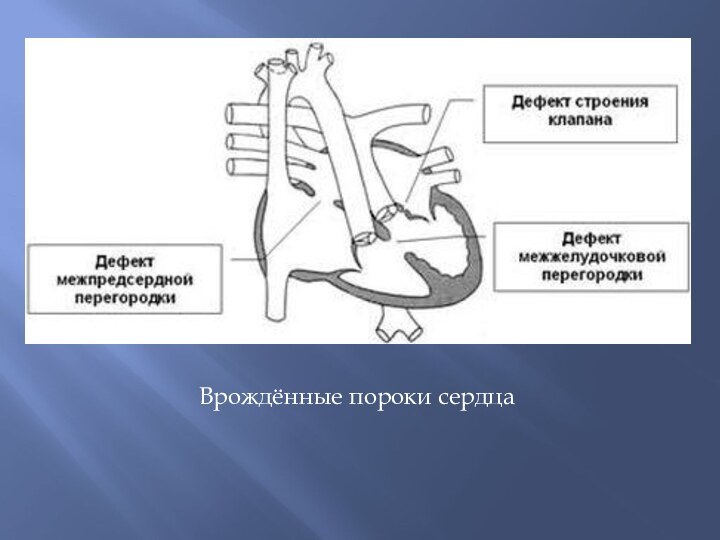
Порок сердца
Порок сердца – это стойкое необратимое нарушение
в строении сердца, нарушающее его функцию.
Различают приобретенные и
врожденные пороки сердца, компенсированные и декомпенсированные.
Порок может быть изолированным и сочетанным.
Слайд 14
Патологическая анатомия
Порок митрального клапана проявляется недостаточностью либо стенозом
или их сочетанием.
При стенозе в створках клапана появляются
сосуды, затем соединительная ткань створок уплотняется, они превращаются в рубцовые, иногда обызвествляются. Отмечаются склероз и петрификация фиброзного кольца. Хорды тоже склерозируются, становятся толстыми и укороченными. Левое предсердие расширяется и стенка его утолщается, эндокард склерозируется, становится белесоватым.
При недостаточности митрального клапана развивается компенсаторная гипертрофия стенки левого желудочка.
Слайд 15
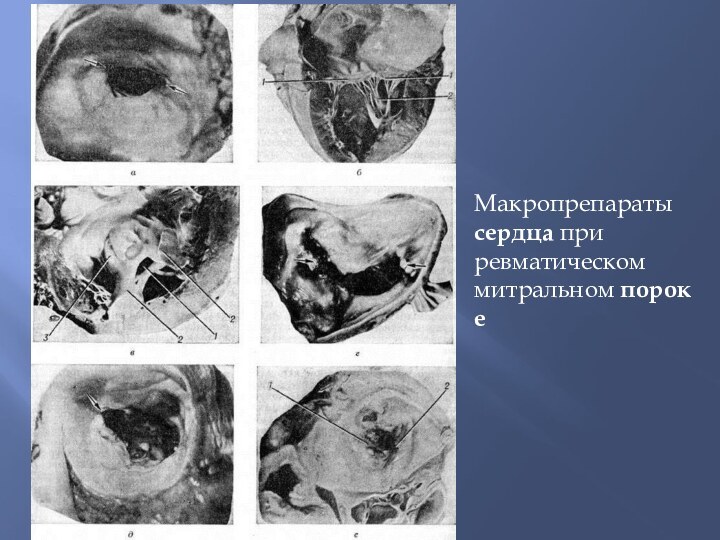
Макропрепараты
сердца при ревматическом митральном пороке
Слайд 16
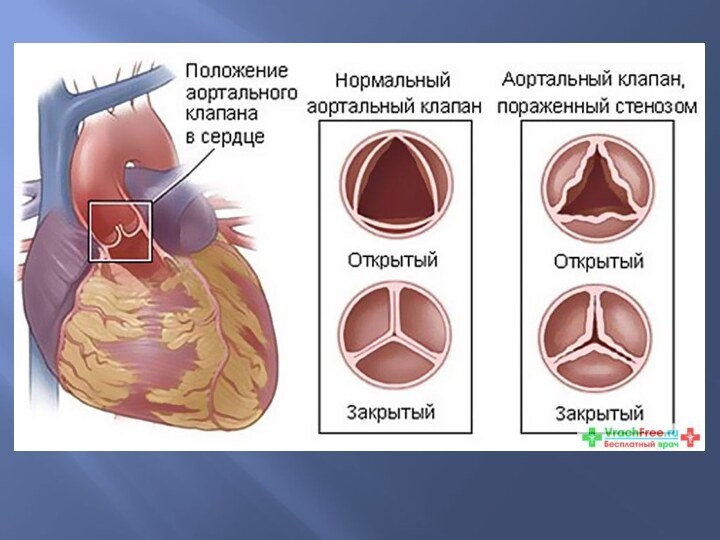
Порок аортального клапана.
Отмечается срастание створок клапана между
собой, в склерозированные створки откладывается известь, что приводит как
к сужению, так и к недостаточности.
Сердце гипертрофируется за счет левого желудочка.
Пороки трикуспидального клапана и клапана легочной артерии имеют такую же патологоанатомическую картину.
Слайд 18
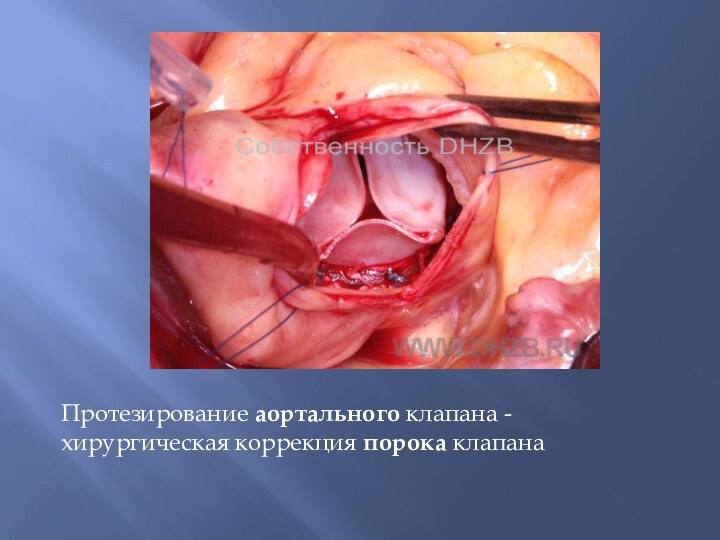
Протезирование аортального клапана - хирургическая коррекция порока клапана
Слайд 19
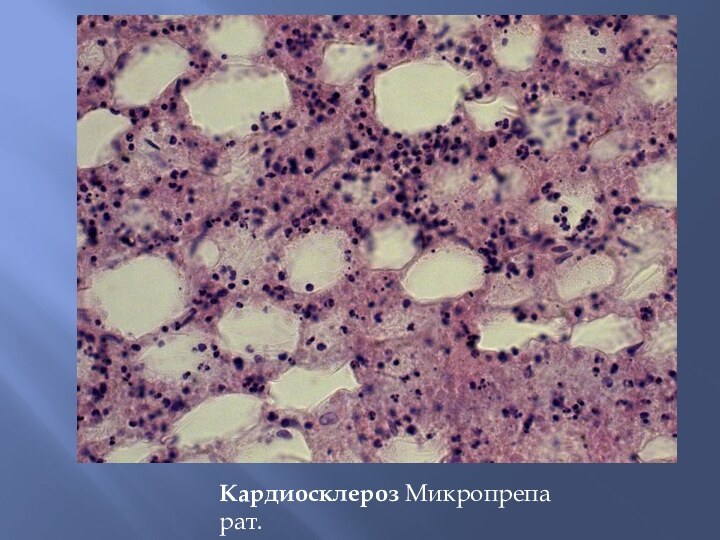
Кардиосклероз
Кардиосклероз – разрастание соединительной ткани в сердечной мышце.
Различают диффузный и очаговый (рубец после инфаркта миокарда) кардиосклероз.
Патологоанатомически очаговый кардиосклероз представлен белесоватыми полосками.
Диффузный кардиосклероз или миофиброз характеризуется диффузным утолщением и огрублением стромы миокарда за счет новообразования в ней соединительной ткани.
Слайд 22
Атеросклероз
Атеросклероз – хроническое заболевание, возникающее в результате нарушения
жирового и белкового обмена, характеризующееся поражением артерий эластического и
мышечно-эластического типа в виде очагового отложения в интиме липидов и белков и реактивного разрастания соединительной ткани.
Слайд 23
Этиология
Обменные (гиперхолестеринемия),
гормональные (при сахарном диабете, гипотиреозе),
гемодинамические
(повышение сосудистой проницаемости),
нервные (стресс),
сосудистые (инфекционное поражение, травмы)
и
наследственные факторы.
Слайд 24
Микроскопия
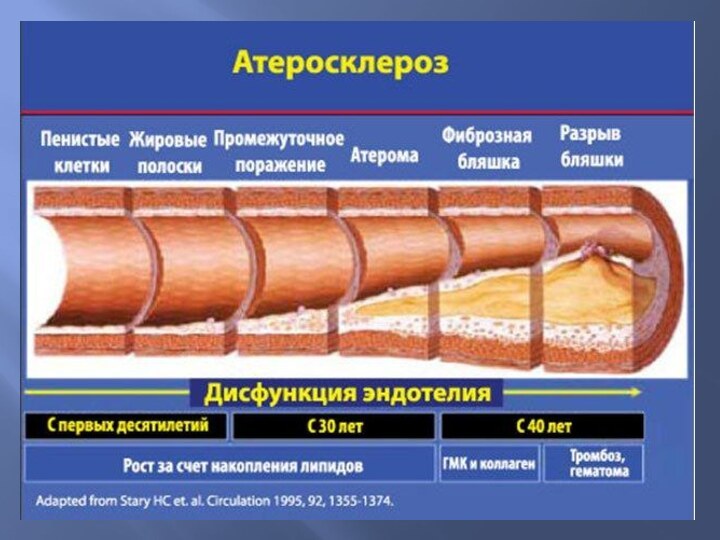
Микроскопически выделяют следующие виды атеросклеротических изменений.
1. Жировые пятна или
полоски – это участки желтого или желто-серого цвета, которые
склонны к слиянию. Они не возвышаются над поверхностью интимы и содержат липиды (окрашиваются суданом).
Слайд 25
2. Фиброзные бляшки – это плотные, овальные или округлые,
белые или бело-желтые образования, содержащие липиды и возвышающиеся над
поверхностью интимы. Они сливаются между собой, имеют бугристый вид и сужают сосуд.
3. Осложнение поражения возникает в тех случаях, когда в толще бляшки преобладает распад жиробелковых комплексов и образуется детрит (атеромы). Прогрессирование атероматозных изменений ведет к деструкции покрышки бляшки, ее изъязвлению, кровоизлияниям в толщу бляшки и образованию тромботических наложений. Все это приводит к острой закупорке просвета сосуда и инфаркту кровоснабжающегося данной артерией органа.
Слайд 26
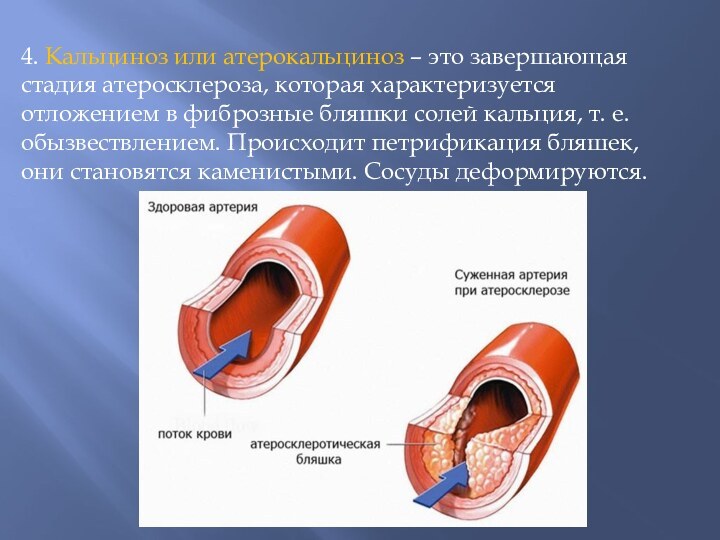
4. Кальциноз или атерокальциноз – это завершающая стадия атеросклероза,
которая характеризуется отложением в фиброзные бляшки солей кальция, т. е.
обызвествлением. Происходит петрификация бляшек, они становятся каменистыми. Сосуды деформируются.
Слайд 28
При микроскопическом исследовании также определяют и стадии морфогенеза
атеросклероза.
1. Долипидная стадия характеризуется повышением проницаемости мембран интимы и мукоидным
набуханием, накапливаются белки плазмы, фибриноген, гликозоаминогликаны. Образуются пристеночные тромбы, фиксируются липопротеиды очень низкой плотности, холестерин. Эндотелий, коллагеновые и эластические волокна подвергаются деструкции.
2. Липоидозная стадия характеризуется очаговой инфильтрацией интимы липидами, липопротеидами, белками. Все это накапливается в гладкомышечных клетках и макрофагах, которые называются пенистые или ксантомные клетки. Выражено визуализируются набухание и деструкция эластических мембран.
Слайд 29
3. Липосклероз характеризуется разрастанием молодых соединительных элементов интимы с
последующим ее созреванием и формированием фиброзной бляшки, в которой
появляются тонкостенные сосуды.
4. Атероматоз характеризуется распадом липидных масс, которые имеют вид мелкозернистой аморфной массы с кристаллами холестерина и жирных кислот. При этом имеющиеся сосуды могут тоже разрушаться, что приводит к кровоизлиянию в толщу бляшки.
Слайд 30
5. Стадия изъязвления характеризуется образованием атероматозной язвы. Ее края
подрытые и неровные, дно образовано мышечным, а иногда и
наружным слоем стенки сосуда. Дефект интимы может быть покрыт тромботическими массами.
6. Атерокальциноз характеризуется откладыванием в атероматозные массы извести. Образуются плотные пластинки – покрышки бляшки. Накапливаются аспарагиновая и глутаминовая кислоты, с карбоксильными группами которых связываются ионы кальция и осаждаются в виде фосфата кальция.
Слайд 31
Клинико-морфологически выделяют:
атеросклероз аорты, коронарных и мозговых сосудов,
атеросклероз артерий почек, кишечника и нижних конечностей.
Исходом являются:
ишемия,
некроз и склероз,а при атеросклерозе сосудов кишечника и нижних конечностей может развиться гангрена.
Слайд 33
Острая почечная недостаточность.
Слайд 35
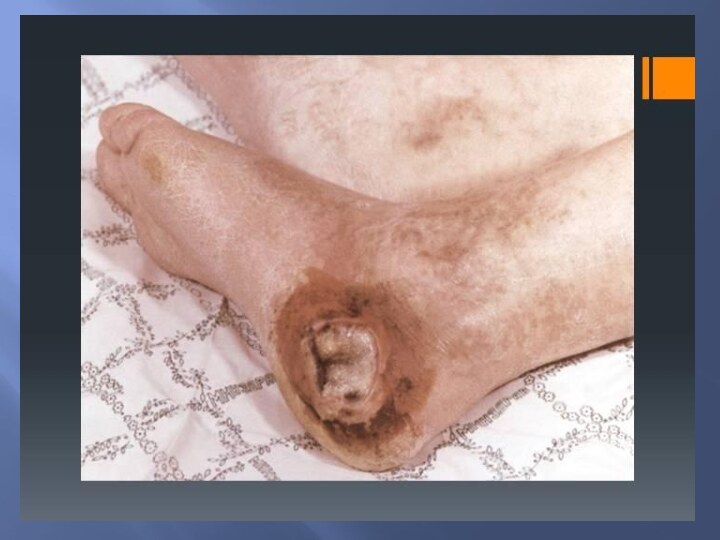
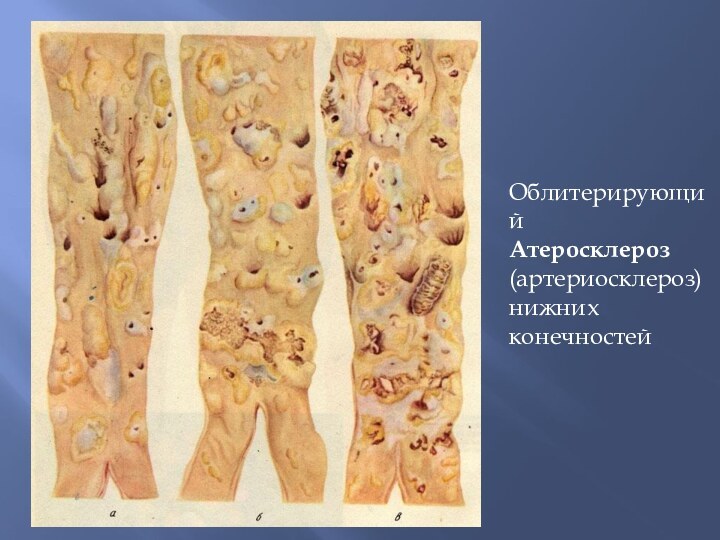
Облитерирующий
Атеросклероз
(артериосклероз) нижних конечностей
Слайд 36
Гипертоническая болезнь
Гипертоническая болезнь – хроническое заболевание, основным клиническим
признаком которого является стойкое повышение артериального давления.
Классификация.
По
характеру течения: злокачественная и доброкачественная гипертензия.
По этиологии: первичная и вторичная гипертензия.
Слайд 37
Клинико-морфологические формы:
сердечная, мозговая и почечная.
Механизмы
развития:
- нервный,
- рефлекторный,
- гормональный,
- почечный,
-
наследственный.
Слайд 38
Патологическая анатомия
При злокачественной гипертензии в результате спазма артериолы
базальная мембрана эндотелия гофрирована и деструктирована, ее стенки плазматически
пропитаны или фибриноидно некротизированы.
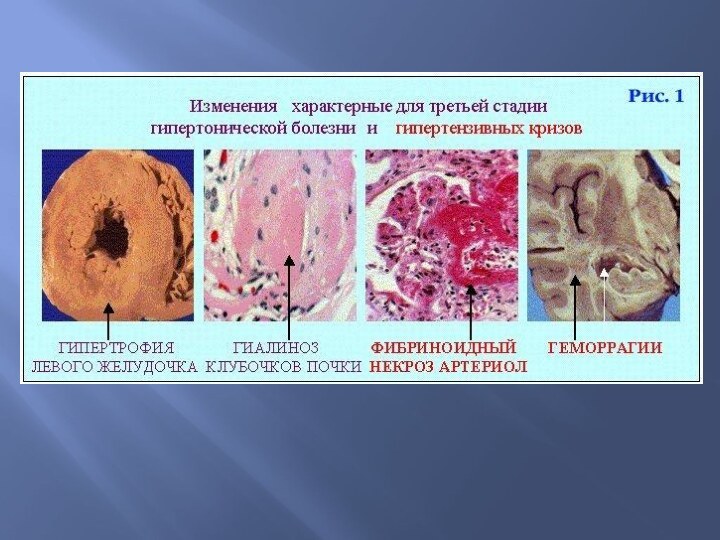
При доброкачественной гипертензии выделяют три стадии.
1. Доклиническая, когда лишь компенсаторно гипертрофирован левый желудочек.
2. Стадия распространенных изменений артерий. Стенки сосудов плазматически пропитаны и, как исход, имеют место гиалиноз или атеросклероз. Эластофиброз – гипертрофия и расщепление внутренней эластической мембраны и разрастание соединительной ткани.
3. Вторичные изменения органов развиваются по двум путям: либо медленно, приводя к атрофии паренхимы и склерозу органов, либо молниеносно – в виде кровоизлияний или инфарктов.
Слайд 40
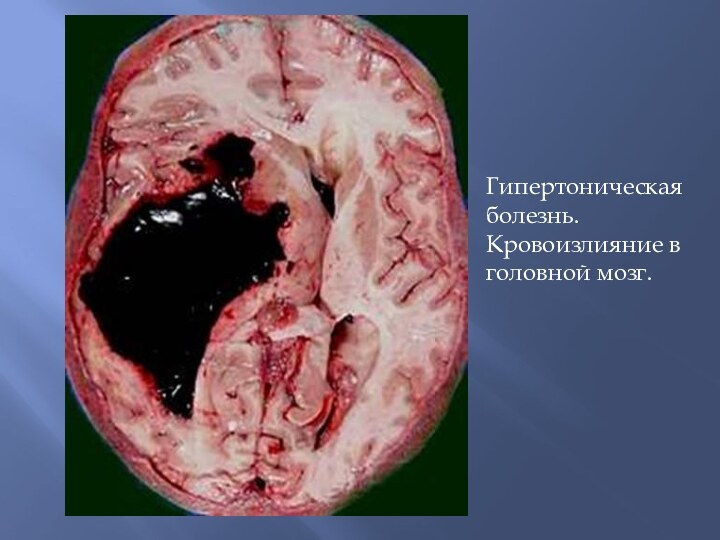
Гипертоническая болезнь. Кровоизлияние в головной мозг.
Слайд 41
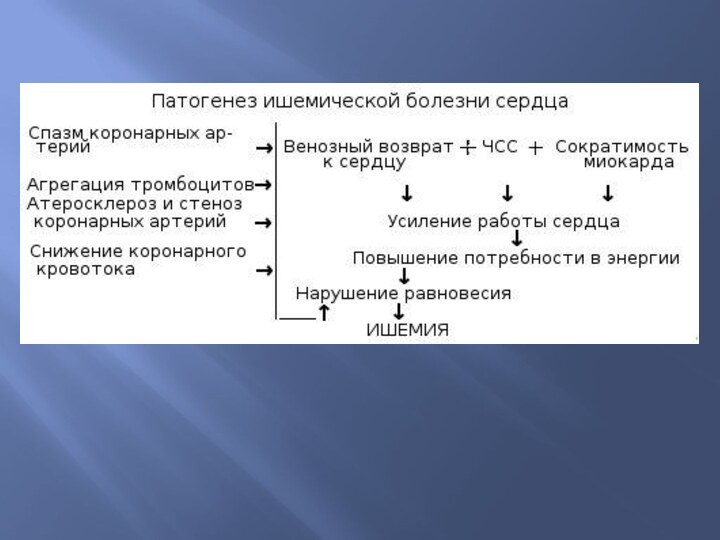
Ишемическая болезнь сердца
Ишемическая болезнь сердца – группа заболеваний,
обусловленных абсолютной или относительной недостаточностью коронарного кровотока.
Непосредственными причинами являются
длительный спазм, тромбоз, атеросклеротическая окклюзия, а также психо-эмоциональное перенапряжение.
Патогенетические факторы ишемической болезни такие же, как при атеросклерозе и гипертонической болезни.
Течение носит волнообразный характер с короткими кризами, на фоне хронической недостаточности коронарного кровообращения.
Инфаркт миокарда – это ишемический некроз сердечной мышцы.
Слайд 43
Классификация
По времени возникновения:
острейшая (первые часы),
острая (2–3
недели),
подострая (3–8 недель),
стадия рубцевания.
По локализации:
- в бассейне
передней межжелудочковой ветви левой венечной артерии,
- в бассейне огибающей ветви левой венечной артерии и основном стволе левой венечной артерии.
Слайд 45
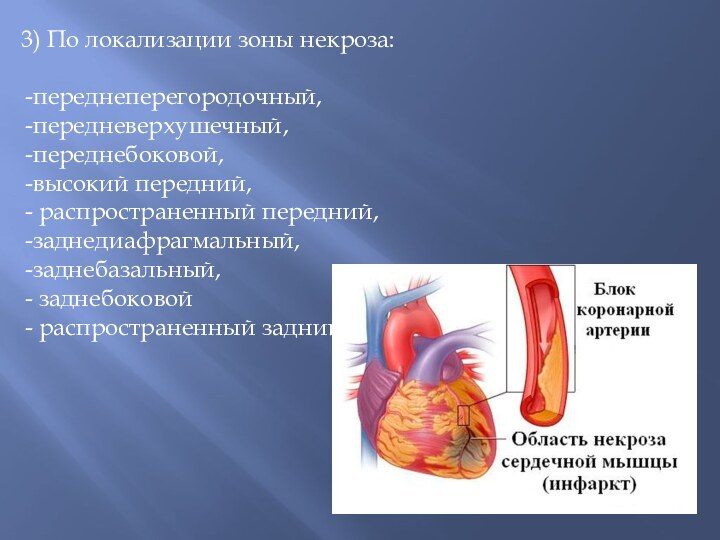
3) По локализации зоны некроза:
переднеперегородочный,
передневерхушечный,
переднебоковой,
высокий передний,
распространенный передний,
заднедиафрагмальный,
заднебазальный,
заднебоковой
распространенный
задний.
Слайд 46
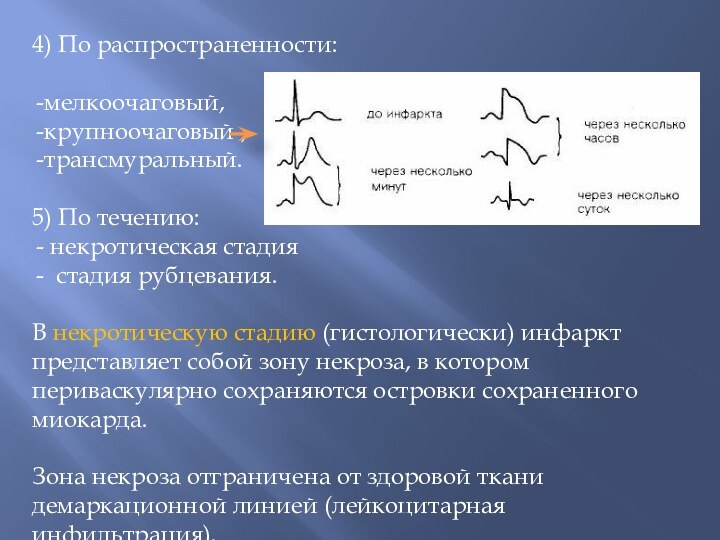
4) По распространенности:
мелкоочаговый,
крупноочаговый ,
трансмуральный.
5) По течению:
некротическая стадия
стадия рубцевания.
В некротическую стадию
(гистологически) инфаркт представляет собой зону некроза, в котором периваскулярно сохраняются островки сохраненного миокарда.
Зона некроза отграничена от здоровой ткани демаркационной линией (лейкоцитарная инфильтрация).
Слайд 48
О стадии рубцевания говорят тогда, когда на место
лейкоцитов приходят макрофаги и молодые клетки фибропластического ряда.
Новообразованная
соединительная ткань вначале рыхлая, затем она созревает и превращается в грубоволокнистую.
Таким образом, при организации инфаркта на его месте образуется плотный рубец.
Слайд 49
Цереброваскулярные нарушения
Цереброваскулярные заболевания – это заболевания, возникающие вследствие
острого нарушения мозгового кровообращения.
Фоном являются гипертоническая болезнь и
атеросклероз.
Различают транзиторную ишемическую атаку и инсульт.
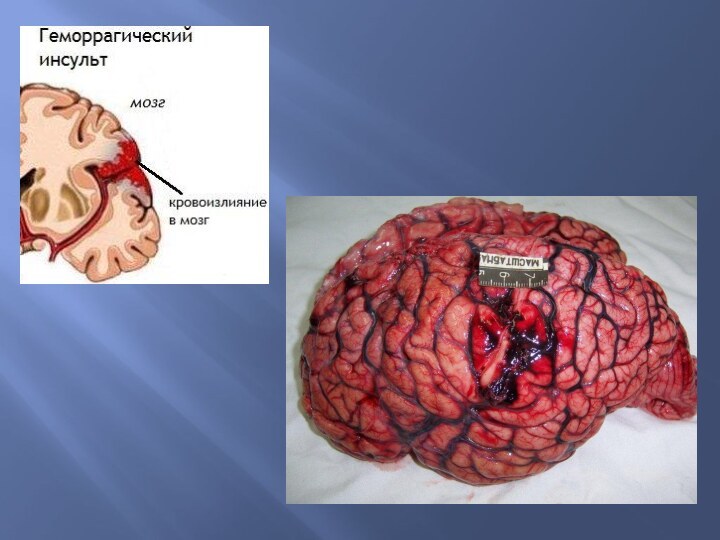
Инсульт может быть геморрагическим и ишемическим.
Слайд 50
При транзиторной ишемической атаке изменения носят обратимый
характер:
на месте мелких геморрагий могут определяться периваскулярные отложения
гемосидерина.
При геморрагическом инсульте происходит образование гематомы мозга.
В месте кровоизлияния ткань мозга разрушается, образуется полость, заполненная сгустками крови и размягченной тканью мозга (красное размягчение мозга).
Киста имеет ржавые стенки и буроватое содержимое.
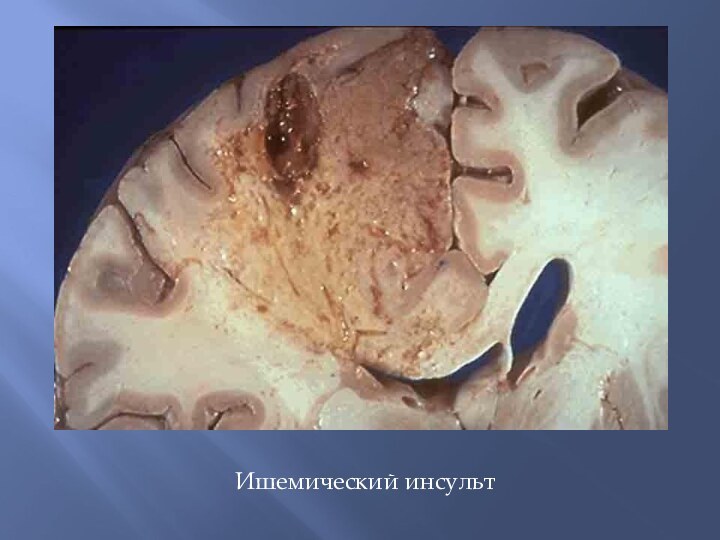
При ишемическом инсульте образуется очаг серого размягчения.
Слайд 53
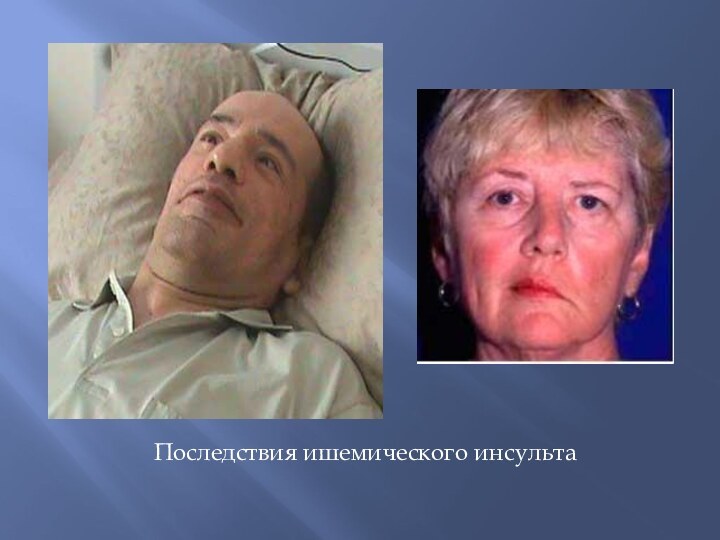
Последствия ишемического инсульта
Слайд 54
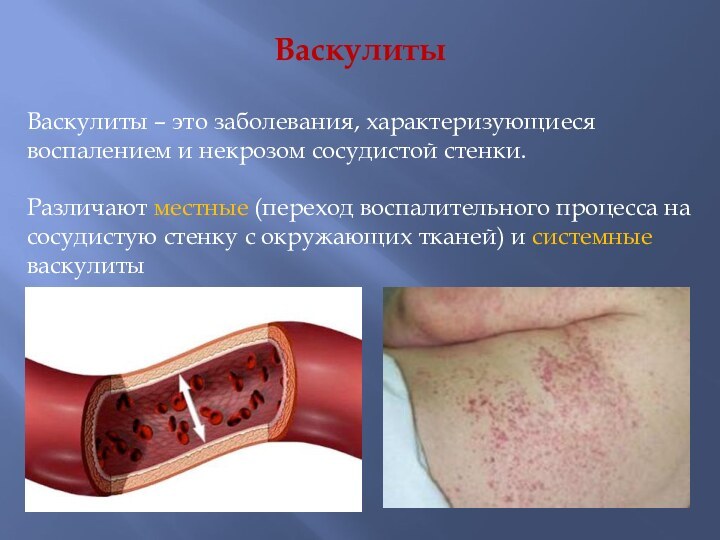
Васкулиты
Васкулиты – это заболевания, характеризующиеся воспалением и некрозом
сосудистой стенки.
Различают местные (переход воспалительного процесса на сосудистую
стенку с окружающих тканей) и системные васкулиты
Слайд 55
Классификация
По типу воспалительной реакции васкулиты делятся на:
некротические,
деструктивно-продуктивные,
грануломатозные.
2) По глубине поражения сосудистой стенки васкулиты делятся на:
эндоваскулит,
мезоваскулит,
периваскулит,
а при сочетании на:
эндомезоваскулит,
панваскулит.
3) По этиологии: на вторичные и первичные васкулиты.
Слайд 57
Первичные васкулиты делятся в зависимости от калибра сосуда
на:
1) преимущественное поражение аорты и ее крупных ветвей (неспецифический аортоартериит
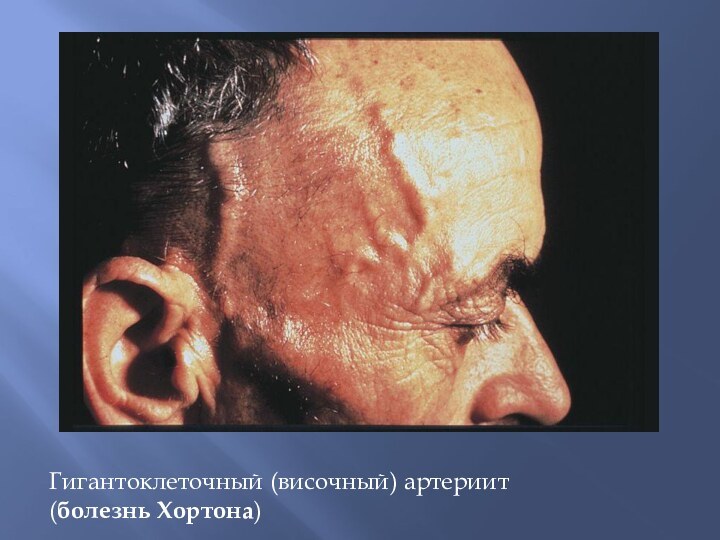
– болезнь Такаясу, височный артериит – болезнь Хортона);
2) поражение артерий мелкого и среднего калибра (узелковый периартериит, аллергический грануломатоз, системный некротизирующий васкулит, грануломатоз Вегенера, лимфатический синдром с поражением кожи и слизистых оболочек);
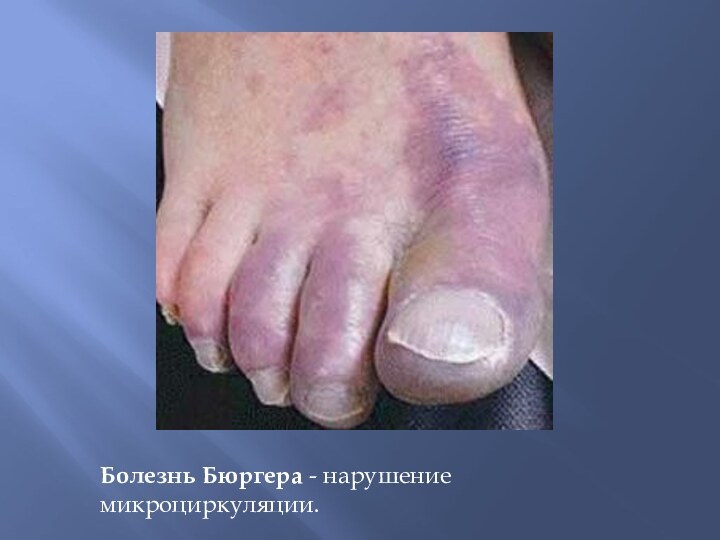
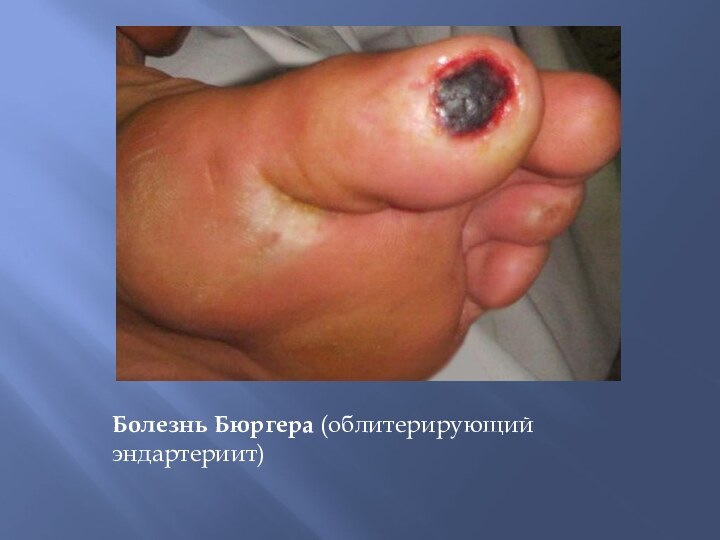
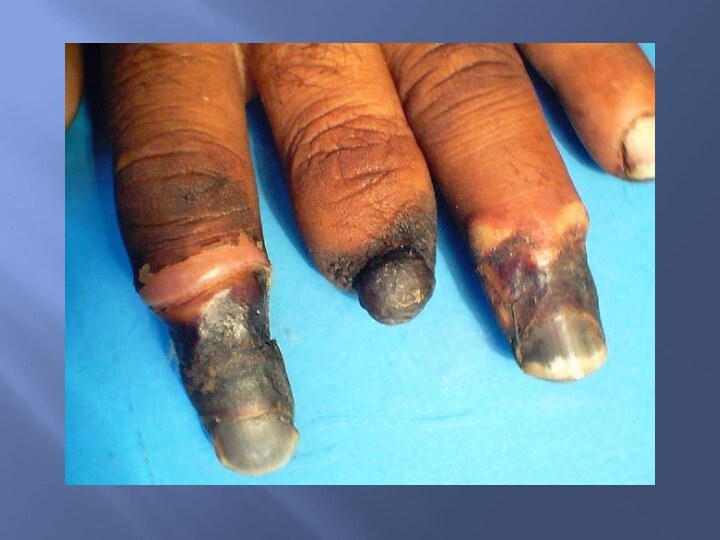
3) поражение артерий мелкого калибра (облитерирующий тромбангит – болезнь Бюргера);
4) поражение артерий различных калибров (смешанная неклассифицируемая форма).
Слайд 58
Гигантоклеточный (височный) артериит (болезнь Хортона)
Слайд 60
Болезнь Бюргера - нарушение микроциркуляции.
Слайд 61
Болезнь Бюргера (облитерирующий эндартериит)
Слайд 64
Вторичные васкулиты классифицируются по этиологическому агенту:
1) при инфекционных заболеваниях
(сифилитические, туберкулезные, риккетсиозные, септические и др.);
2) при системных заболеваниях соединительной
ткани (ревматические, ревматоидные и волчаночные);
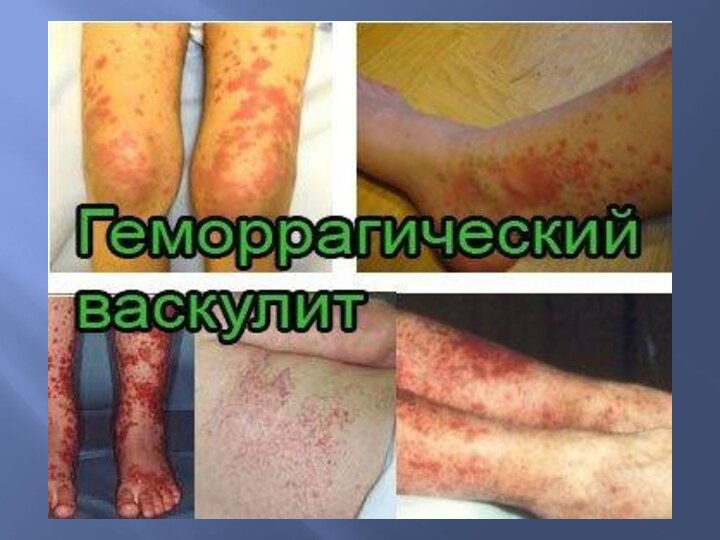
3) васкулиты гиперчувствительности (сывороточная болезнь, пурпура Шенлейна—Геноха, эссенциальная смешанная криоглобулинемия, злокачественные новообразования).
Слайд 65
Вследствие развития васкулита в органах и тканях происходят
следующие изменения :
– инфаркты,
постинфарктный крупноочаговый и мелкоочаговый склероз,
- атрофия паренхиматозных элементов,
гангрена,
кровоизлияния.
Общей патологической картиной для всех васкулитов являются воспалительные процессы во всех сосудах с последующим склерозированием или некротизированием.