Слайд 2
План:
Введение
Понятие о фармакокинетике ЛС
Основная часть
Влияние
на плод и новорожденного препаратов, применяемых во время родов
Влияние на организм матери препаратов, применяемых во время родов
Заключение
Слайд 3
КЛИНИЧЕСКАЯ ФАРМАКОКИНЕТИКА
Клиническая фармакокинетика - раздел клинической
фармакологии, изучающий пути введения, биотрансформацию, связь с белками крови,
распределение ЛС и выведение их из организма человека, в частности больного.
Главная задача клинической фармакокинетики - повышение эффективности и безопасности (снижение побочных эффектов) лекарственной терапии.
Слайд 4
К основным фармакокинетическим процессам относят всасывание, метаболизм
(биотрансформация), распределение и выведение. Эти процессы проходят с участием
различных белков: транспортных, белков плазмы крови, ферментов биотрансформации. От их функционирования зависит концентрация ЛС в плазме крови, а влияние на них различных факторов может в конечном счёте изменить фармакологический ответ.
Слайд 5
Клиническое значение основных фармакокинетических параметров
Слайд 6
ПУТИ ВВЕДЕНИЯ
Энтеральный путь введения: пероральный, сублингвальный, ректальный
Парентеральные
пути введения:
Инъекционные (внутриартериальный, внутривенный, внутрикожный, подкожный, внутримышечный, внутрисердечный,
внутрисуставный и др.)
Неинъекционные (ингаляционный, аппликационный, инстиляционный, электрофорез)
Слайд 7
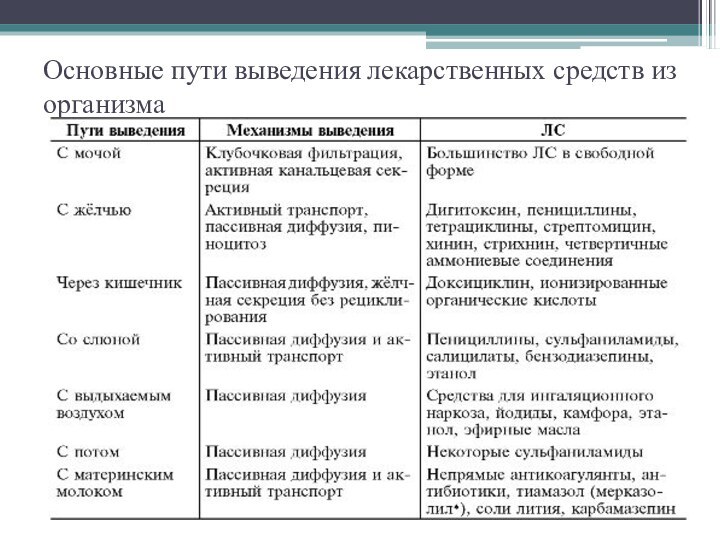
Основные пути выведения лекарственных средств из организма
Слайд 8
В течение родов около 1/3 плодов получают от
матери более 6 лекарственных веществ. Скорость проникновения препарата к
плоду зависит от физико-химических свойств самих лекарственных средств (липофильности, молекулярной массы и т.д.), состояния маточно-плацентарного и фетоплацентарного кровотока, ферментативной активности плаценты, состояния кровообращения у матери и плода, сокращения или расслабления матки (в момент сокращения матки вещество в меньшем количестве попадает к плоду), уровня альбуминов и кислого a1-протеина, связывающих препараты в плазме крови матери и плода, и других факторов. Сами лекарственные средства могут изменить гемодинамику у роженицы и повлиять на кинетику других веществ как у матери, так и у плода
Слайд 9
ВЛИЯНИЕ АНЕСТЕТИКОВ НА СОКРАТИТЕЛЬНУЮ АКТИВНОСТЬ МАТКИ И ТЕЧЕНИЕ
РОДОВ
Ингаляционные анестетики: Эквипотенциальные дозы галотана, энфлюрана и изофлюрана в
равной степени угнетают сократительную активность матки. Эти анестетики вызывают дозозависимую релаксацию матки. Вместе с тем в дозе < 0,5 МАК они не устраняют действие окситоцина на матку. Высокие дозы ингаляционных анестетиков вызывают атонию матки и увеличивают кровопотерю в родах. Закись азота не оказывает существенного влияния на сократимость матки и течение родов.
Неингаляционные анестетики: Опиоиды незначительно увеличивают продолжительность родов. Кетамин не оказывает существенного влияния на роды.
Слайд 10
ВЛИЯНИЕ АНЕСТЕТИКОВ НА СОКРАТИТЕЛЬНУЮ АКТИВНОСТЬ МАТКИ И ТЕЧЕНИЕ

РОДОВ
Регионарная анестезия: Влияние регионарной анестезии на сократимость матки и
течение родов носит сложный, противоречивый и преимущественно опосредованный характер. Прямой эффект возникает лишь при интоксикации местным анестетиком (например, при непреднамеренном внутрисосудистом введении) и состоит в тетании матки. Опосредованное влияние касается продолжительности родов и эффективности потуг. Существует традиционная точка зрения, согласно которой слишком раннее введение местного анестетика приводит к увеличению продолжительности родов, в то время как при введении местного анестетика после начала родов эффективность блокады невелика. Исследования показали, что эпидуральная и спинномозговая анестезия на уровне Th10-S5 не нарушают течение родов, если: (1) к моменту введения анестетика уже началась активная фаза родов; (2) к раствору местного анестетика не добавляют адреналин (это ограничение разделяется не всеми); (3) поддерживается нормальное АД, нет сдавления аорты и нижней полой вены. Кроме того, обусловленное регионарной анестезией ослабление сократительной активности матки достаточно просто устранить с помощью инфузии окситоцина.
Не существует однозначного мнения о том, увеличивает ли регионарная анестезия частоту применения выходных акушерских щипцов. Регионарная анестезия устраняет позыв к потугам, удлиняя второй период родов. Считают, что спинномозговая и эпидуральная анестезия подавляет рефлекторный выброс эндогенного окситоцина в ответ на расширение нижнего отдела родового канала (рефлекс Фергюссона). При правильной психопрофилактической подготовке роженица может тужиться, не ощущая схваток, и необходимость применения щипцов возникает очень редко.
Слайд 11
ВЛИЯНИЕ АНЕСТЕТИКОВ НА СОКРАТИТЕЛЬНУЮ АКТИВНОСТЬ МАТКИ И ТЕЧЕНИЕ
РОДОВ
Окситоцин: Окситоцин применяют в/в для индукции и стимуляции схваток
в родах, а также при атонии матки в послеродовом периоде. Период полувыведения 3-5 мин. Начальная доза для родостимуляции составляет 0,0005-0,008 ед/мин в/в. Побочные эффекты: внутриутробная гипоксия при гиперстимуляции, тетания матки, водная интоксикация. При быстром в/в введении окситоцин может вызвать распространенную вазодилатацию, транзиторную артериальную гипотонию и рефлекторную тахикардию.
Алкалоиды спорыньи: Метилэргоновин вызывает интенсивные и продолжительные сокращения матки, поэтому его применяют только при атонии матки в послеродовом периоде. Кроме того, метилэргоновин вызывает вазоконстрикцию, что может приводить к выраженному повышению АД, поэтому препарат вводят либо в дозе 0,2 мг в/м, либо в виде медленной в/в инфузии.
Слайд 12
ВЛИЯНИЕ АНЕСТЕТИКОВ НА СОКРАТИТЕЛЬНУЮ АКТИВНОСТЬ МАТКИ И ТЕЧЕНИЕ
РОДОВ
Магния сульфат: В акушерстве магния сульфат применяют для лечения
преждевременных родов (токолитическая терапия), а также для профилактики эклампсии. Магния сульфат вначале вводят в дозе 4 мг в/в медленно (в течение 20 мин), после чего переходят на инфузию со скоростью 2 г/ч. Терапевтическая концентрация магния в крови составляет 60-80 мг/л. Побочные эффекты: артериальная гипотония, блокады сердца, мышечная слабость, седативное действие.
β-адреномиметики: β2-адреномиметики (ритодрин и тербуталин) угнетают сократительную активность матки и поэтому применяются для лечения преждевременных родов. Адреналин в низких дозах стимулирует преимущественно β-адренорецепторы и поэтому теоретически может угнетать сократительную активность матки.
Слайд 13
Разделение лекарств по степени тератогенности (США)
КАТЕГОРИЯ А —
препараты с невыявленным тератогенным действием ни в клинике, ни
в эксперименте. Полностью исключить риск тератогенности никакие исследования не позволяют.
КАТЕГОРИЯ В — препараты, у которых отсутствовала тератогенность в эксперименте, однако клинических данных нет.
Категория С — препараты, оказывающие неблагоприятное действие на плод в эксперименте, но адекватного клинического контроля нет.
КАТЕГОРИЯ D — препараты, оказывающие тератогенное действие, но необходимость их применения превышает потенциальный риск поражения плода. Эти препараты назначают по жизненным показаниям. Женщина должна быть информирована о возможных последствиях для плода.
КАТЕГОРИЯ Х — препараты с доказанной тератогенностью в эксперименте и клинике. Противопоказаны при беременности.
Слайд 14
Препараты для анестезии
В нашей стране при родах из
наркотических анальгетиков преимущественно применяют промедол (тримеперидин), за рубежом —
сходный по структуре и фармакокинетике петидин (меперидин, лидол). Эти препараты оказывают как анальгетическое, так и спазмолитическое действие, что способствует раскрытию шейки матки. Промедол и петидин безопасны для матери и плода, но при патологии беременности, асфиксии в родах, недоношенности могут вызвать угнетение дыхания у плода и новорожденного. Для устранения этого эффекта используют антагонист наркотических анальгетиков — налорфин. Его вводят по 0,1-0,25 мг (0,2-0,5 мл 0,05% раствора) в вену пуповины.
Слайд 15
Препараты для анестезии
Попадание к плоду местных анестезирующих средств
зависит от области введения. Степень его выше при парацервикальной
анестезии и ниже при перидуральной и спинальной. В акушерстве чаще используются ксикаин, лидокаин и тримекаин, реже — новокаин.
Неингаляционные и ингаляционные средства общей анестезии легко проходят через плаценту, оказывая на ЦНС плода угнетающее действие. При использовании таких препаратов важны подбор дозы и соблюдение интервала между их введением и родоразрешением.
Слайд 16
Препараты, стимулирующие родовую деятельность
Окситоцин применяют при слабости родовой

деятельности, для стимуляции ее при преждевременном отхождении вод, гипотонических
маточных кровотечениях. Препарат может вызвать резкие схватки, ведущие к нарушению фетаплацентарного кровообращения и гипоксии плода. Возможно также повышение уровня билирубина в крови у новорожденных. Одновременно не следует назначать мочегонные средства из-за опасности развития судорог и снижения адаптации новорожденного к внеутробной жизни.
Питуитрин — препарат задней доли гипофиза, оказывающий стимулирующее действие на мускулатуру матки, сосудосуживающее и антидиуретическое действие. Применяется в акушерстве для возбуждения и усиления сократительной деятельности матки при первичной и вторичной ее слабости и при перенашивании беременности, при гипотонических кровотечениях в раннем послеродовом периоде, для ускорения инвалюции матки. При повторном введении, особенно женщинам с поздними токсикозами беременных, препарат может вызвать снижение сердечной деятельности и АД, нарушение коронарного кровотока. Снижение фетаплацентарного кровотока ведет к гипоксии плода. Возможна его внутриутробная гибель.
В качестве родостимулирующего средства в последние годы используется простагландин F2a (энзапрост). Обычно его назначают в минимальной дозе. Осложнения от применения простагландинов чаще встречаются у женщин, страдающих заболеваниями сердца, гипертонической болезнью, сахарным диабетом, эпилепсией, глаукомой. При внутриматочном введении препарата наступает гибель плода. При внутривенном введении и трансбуккальном применении заметного влияния простагландинов на плод не отмечено
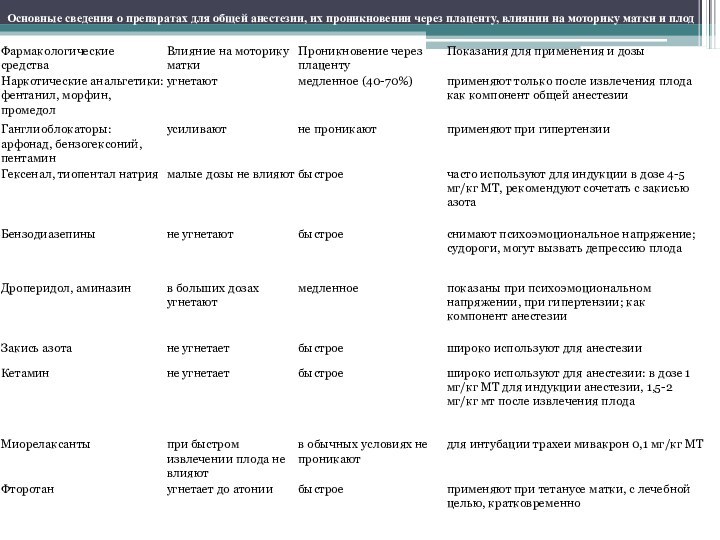
Слайд 18
Основные сведения о препаратах для общей анестезии, их
проникновении через плаценту, влиянии на моторику матки и плод