- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Пневмония
Содержание
- 2. Пневмонии – группа различных по
- 3. аспирация секрета ротоглотки;вдыхание аэрозоля, содержащего микроорганизмы;гематогенное распространение
- 4. Патогенетические механизмы– развитие инфекционного процесса;– нарушение проходимости
- 5. Классификация пневмонии [В. П. Сильвестров, П.И. Федотов,
- 6. Классификация пневмонии [В. П. Сильвестров, П.И. Федотов,
- 7. По степени тяжести:Легкая (обширность поражения 1—2 сегмента,
- 8. КЛАССИФИКАЦИЯ ПНЕВМОНИЙ Европейское общество пульмонологов и Американское
- 9. Примеры формулировки диагноза: Внебольничная крупозная нижнедолевая пневмония
- 10. Пневмония у больных в тесно взаимодействующих коллективах
- 11. Пневмонии у больных с тяжелыми соматическими заболеваниями:-
- 12. При внебольничных пневмониях наиболее частыми возбудителями являются:Streptococcus
- 13. Нозокомиальные (госпитальные) пневмонии характеризуются следующими особенностями:- Возникают
- 14. Классификация нозокомиальных пневмоний (Langer, 1987) I.
- 15. При госпитальных пневмониях наиболее частыми возбудителями являются:
- 16. Аспирационные пневмонии:- Возникают при наличии тяжелого алкоголизма,
- 17. Пневмонии у больных с иммунодефицитными состояниями имеют
- 18. Легочные проявления пневмонии: одышка;кашель;выделение мокроты (слизистая, слизисто-гнойная,
- 19. Внелегочные проявления пневмонии: лихорадка;ознобы и потливость;миалгии;головная боль;цианоз;тахикардия;herpes
- 20. Пневмококковая пневмония.Наиболее частый вариант среди пневмоний в
- 21. Микоплазменная пневмония.Составляет около 10% всех случаев пневмоний
- 22. Пневмонии, вызванные гемофильной палочкойВозникают обычно а фоне
- 23. Легионеллезная пневмонияОдна из форм легионеллезной инфекции составляет
- 24. Хламидиозные пневмонииСоставляют до 10% всех домашних пневмоний
- 25. Стафилококковая пневмонияСоставляет около 5% домашних пневмоний, значительно
- 26. Пневмонии, вызванные анаэробной инфекциейВозникают в результате анаэробных
- 27. Пневмонии, вызванные клебсиеллой (палочкой Фридлендера)Возникают обычно у
- 28. Пневмонии, вызванные кишечной палочкойЧасто возникают у больных
- 29. Пневмонии, вызванные синегнойной палочкойОдна из форм госпитальных
- 30. Грибковые пневмонииВозникают обычно у больных со злокачественными
- 31. Пневмоцистные пневмонииВызываются микроорганизмом Pneumocystis carinii, относящимся к
- 32. Вирусные пневмонииВозникают обычно в период вирусных инфекций
- 33. Пневмонии у лиц пожилого возрастаВ связи с
- 34. Факторы, предрасполагающие к развитию пневмоний у пожилых:–
- 35. Основные возбудители пневмонии у лиц пожилого возраста
- 36. Клиническими особенностями пневмоний у пожилых пациентов являются:–
- 37. Диагностика пневмонийЦель: подтвердить диагноз и определить возбудителяРентгенография
- 38. Атипичная пневмонияРазвивается, как правило, у детей и молодых лицВозбудители: Legionella; Mycoplasma; Chlamidia; Coxiella
- 39. Диагностический стандарт Жалобы Местные симптомы: кашель сухой
- 40. Диагностический стандарт Объективные критерии Рентгенография органов грудной
- 41. Внутрибольничная пневмонияСазонов. Рентгенография легких до дренирования.Сазонов. Рентгенография легких после дренирования.
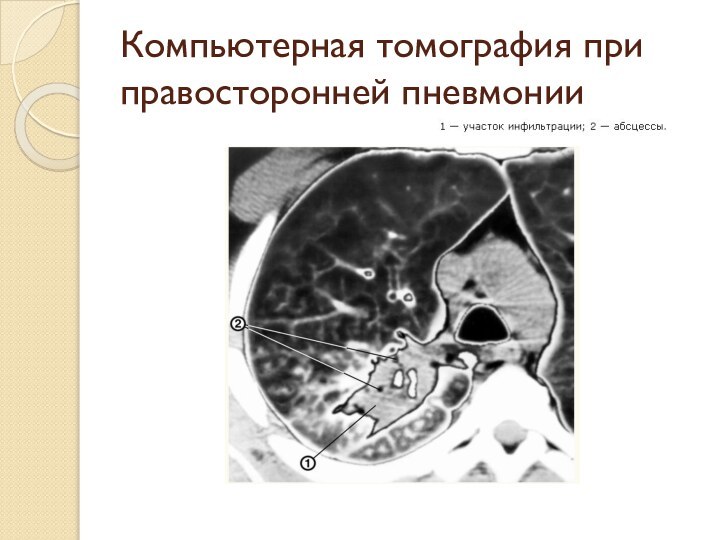
- 42. Компьютерная томография при правосторонней пневмонии
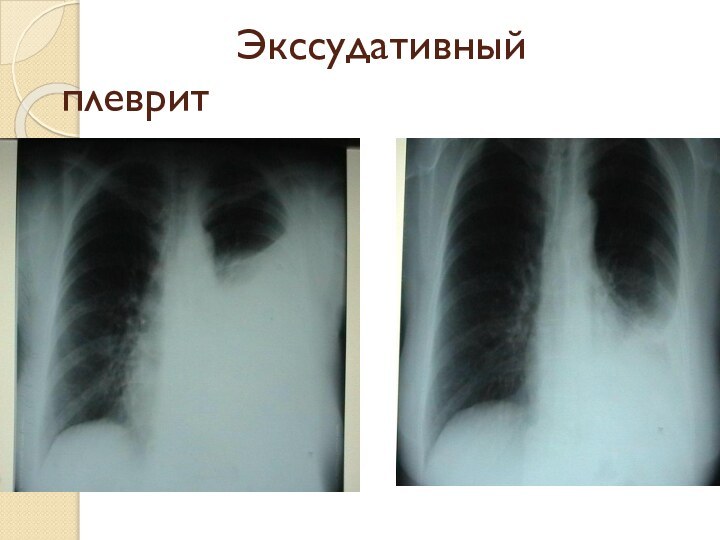
- 43. Экссудативный плеврит
- 44. Рак легкогоЦентральный рак верхнедолевого бронха
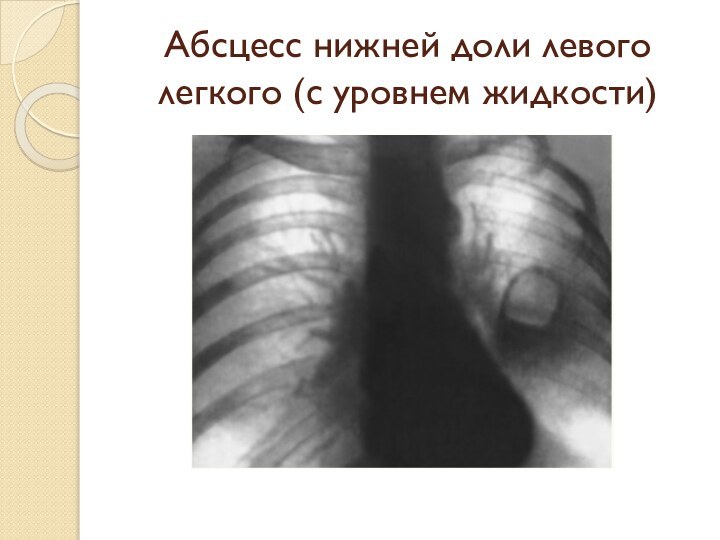
- 45. Абсцесс нижней доли левого легкого (с уровнем жидкости)
- 46. Легочные осложнения:– парапневмонический плеврит;– эмпиема плевры;– абсцесс
- 47. Внелегочные осложнения:– острое легочное сердце;– инфекционно-токсический шок;–
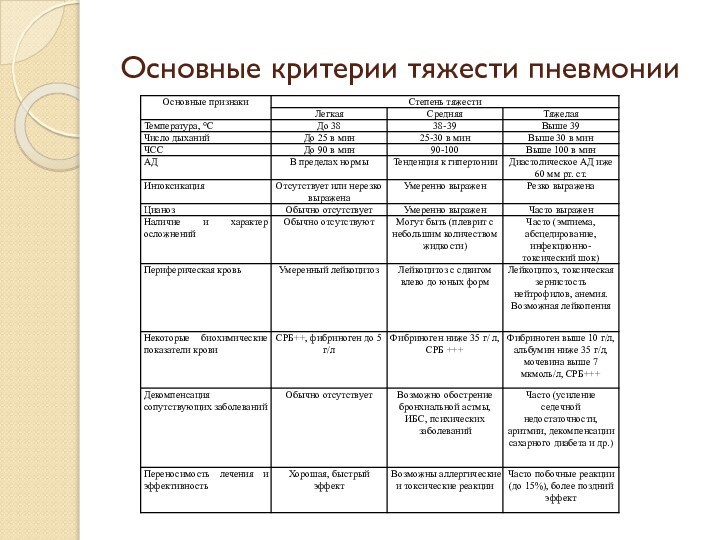
- 48. Основные критерии тяжести пневмонии
- 49. Терапия пневмоний складывается из:– Применения антибактериальных средств.–
- 50. Организация лечения на дому1-й визит врача к
- 51. Критерии внебольничной пневмонии, требующие госпитализации в стационар-
- 52. Критерии внебольничной пневмонии, требующие госпитализации в отделение
- 53. Антибактериальная терапия– учет соответствия назначаемого антибактериального средства
- 54. Оценивая возможные побочные эффекты и противопоказания к
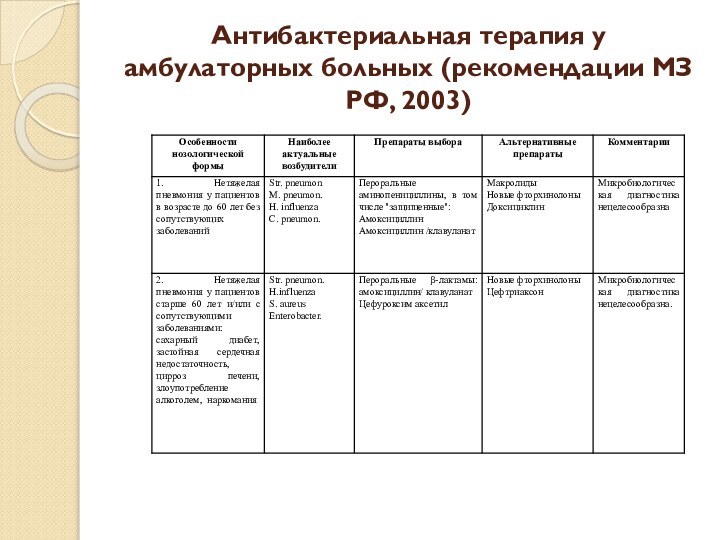
- 55. Антибактериальная терапия у амбулаторных больных (рекомендации МЗ РФ, 2003)
- 56. Критерии достаточности антибактериальной терапии пневмонии- Температура <
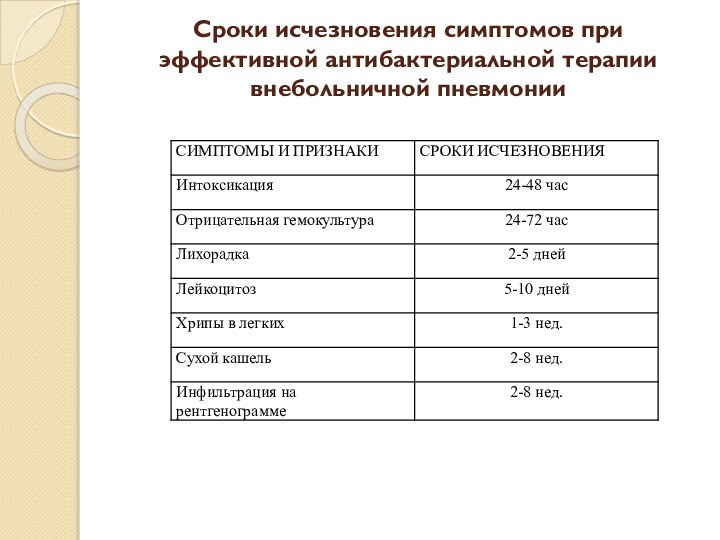
- 57. Сроки исчезновения симптомов при эффективной антибактериальной терапии внебольничной пневмонии
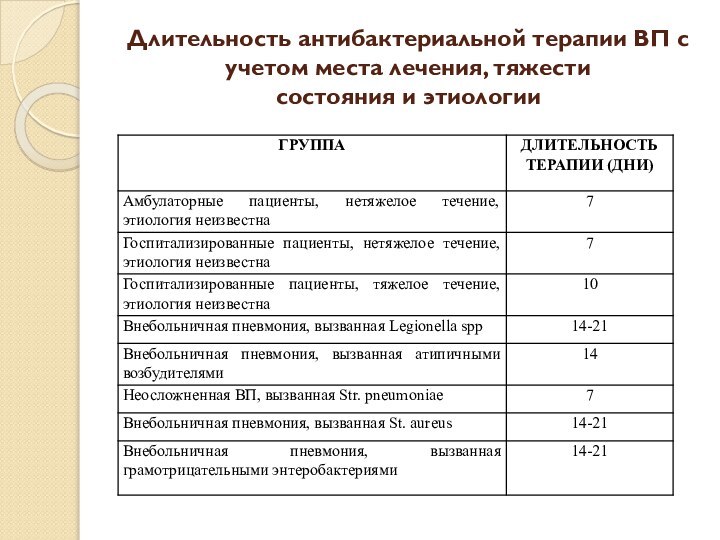
- 58. Длительность антибактериальной терапии ВП с учетом места лечения, тяжести состояния и этиологии
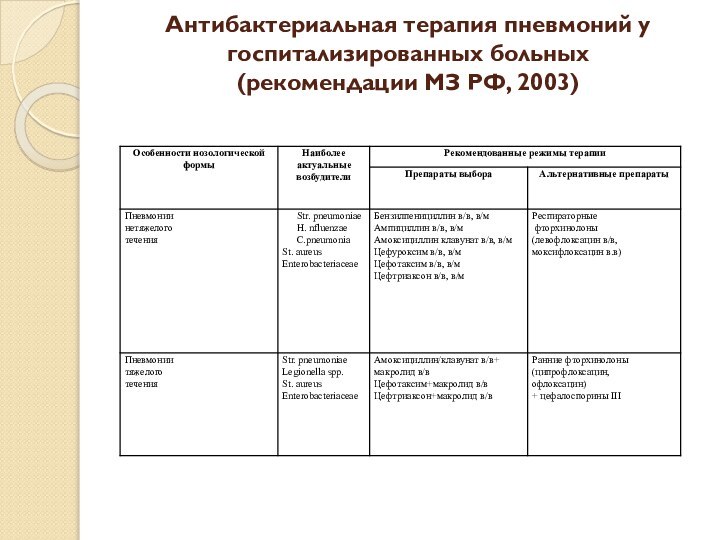
- 59. Антибактериальная терапия пневмоний у госпитализированных больных (рекомендации МЗ РФ, 2003)
- 60. Критерии эффективности антибактериальной терапии (оценка эффективности
- 61. Ошибки эмпирической антибактериальной терапии- Неверный выбор исходного
- 62. Бронхолитическая терапия Эуфиллин 2,4%-5-10 мл 2 раза
- 63. Дезинтоксикацияполивинилпирролидон (гемодез);физиологический раствор хлорида натрия в счетании
- 64. Иммунозаместителъная терапия · Нативная и/или свежезамороженная плазма
- 65. Симптоматическая терапияположение тела (обеспечение положения инфильтрата выше
- 66. Симптоматическая терапияТерапевтические мероприятия при со стороны сердечно-сосудистой
- 67. Физические методы воздействия:УВЧ на область очага в
- 68. Реабилитационная программа тренировку дыхательной мускулатуры (создание сопротивления
- 69. СТАНДАРТ МЕДИЦИНСКОЙ ПОМОЩИ БОЛЬНЫМ с ПНЕВМОНИЕЙ, ВЫЗВАННОЙ
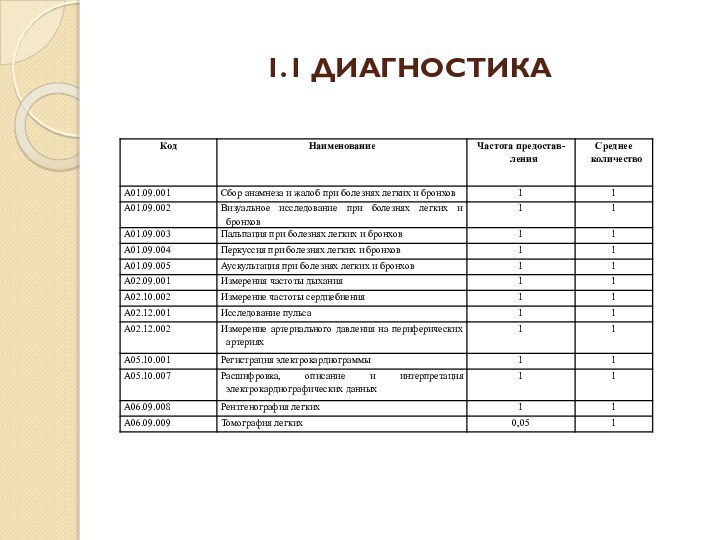
- 70. 1.1 ДИАГНОСТИКА
- 71. Скачать презентацию
- 72. Похожие презентации
Пневмонии – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.


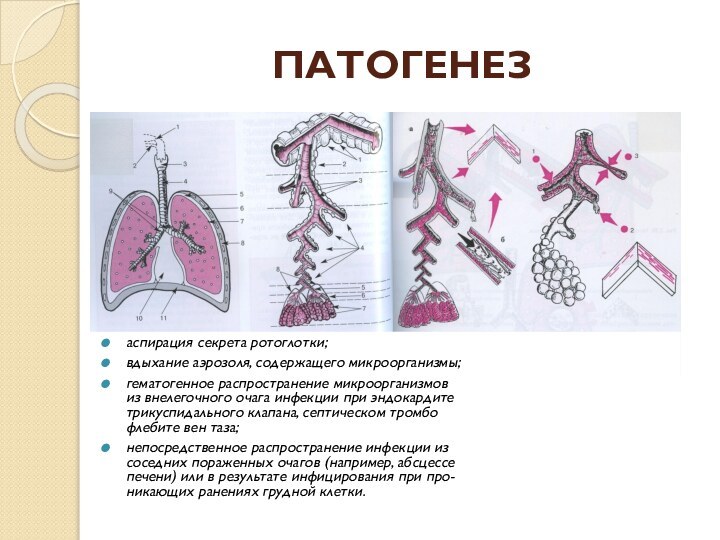
























































Слайд 3
аспирация секрета ротоглотки;
вдыхание аэрозоля, содержащего микроорганизмы;
гематогенное распространение микроорганизмов
из
внелегочного очага инфекции при эндокардите трикуспидального клапана, септическом тромбо флебите вен
таза;непосредственное распространение инфекции из соседних пораженных очагов (например, абсцессе печени) или в результате инфицирования при про- никающих ранениях грудной клетки.
ПАТОГЕНЕЗ
Слайд 4
Патогенетические механизмы
– развитие инфекционного процесса;
– нарушение проходимости сегментарного
бронха в очаге поражения (сегментарный бронхит);
– экссудация, миграция гранулоцитов
в очаг воспаления, высвобождение ими лизосомальных ферментов;– нарушение микроциркуляции в очаге поражения;
– нарушение в системе местной защиты легких (мукоцилиарный клиренс, гуморальное и клеточное звено);
– нарушение в системе клеточного и гуморального иммунитета;
– нарушение в системе антиоксидантной защиты.
Слайд 5 Классификация пневмонии [В. П. Сильвестров, П.И. Федотов, 1987; Н.В.
Путов, Г.Б. Федосеев, 1984]
По этиологии (с указанием возбудителя):
Бактериальная.
Микоплазменная, риккетсиозная
или хламидийная.Вирусная.
Грибковая.
Смешанная.
По патогенезу:
Первичная (появивишаяся в отсутствие заболеваний, спо собствующих ее возникновению).
Вторичная (появившаяся на фоне заболеваний, способству ющих ее возникновению).
По клинико-морфологическим признакам:
1.Паренхиматозная:
А)крупозная, долевая;
Б)очаговая (сегментарная, дольковая, бронхопневмония).
2.Интерстициальная.
Слайд 6 Классификация пневмонии [В. П. Сильвестров, П.И. Федотов, 1987; Н.В.
Путов, Г.Б. Федосеев, 1984]
По течению:
Острая (заканчивается выздоровлением или смертью
в сроки до 4 нед.).Затяжная (заканчивается выздоровлением или смертью в сроки более 4 нед.).
Хроническая (признается не всеми).
По стадиям:
Начальная (первая неделя).
Подострая (2-3-я нед.).
Стадия реконвалесценции (с 4-й нед.).
По локализации:
1. Правое легкое:
верхняя доля (1, 2, 3 сегменты);
средняя доля (4, 5 сегменты);
нижняя доля (6, 7, 8, 9, 10 сегменты).
2. Левое легкое:
верхняя доля (1—5 сегменты);
нижняя доля (6—10 сегменты).
3. Двустороннее поражение.
Слайд 7
По степени тяжести:
Легкая (обширность поражения 1—2 сегмента, ЧД
до 25 в мин., пульс до 90, температура тела до
38°С).Средняя (обширность поражения 1 доля или 1—2 сегмента с 2 сторон, ЧД до 30 в мин., пульс до 100, температура тела до 39°С, умеренный синдром интоксикации).
Тяжелая (обширность поражения более 1 доли или поли сегментарное, ЧД более 30 в мин, пульс более 100, темпе ратура тела 40°С и более, выраженный синдром интокси кации).
По наличию осложнений:
Неосложненная.
Осложненная (ДН, плеврит, абсцесс, острая сосудистая и сердечная недостаточность, инфекционно-токсический шок, сепсис, миокардит, эндокардит, токсический гепатит, ДВС- синдром, психоз и др.).
Классификация пневмонии [В. П. Сильвестров,
П.И. Федотов, 1987; Н.В. Путов, Г.Б. Федосеев, 1984]
Слайд 8 КЛАССИФИКАЦИЯ ПНЕВМОНИЙ Европейское общество пульмонологов и Американское торакальным общество
врачей
Внебольничная пневмония (приобретенная вне лечебного учреждения).
Нозокомиальная (внутрибольничная,
госпитальная) пневмония (приобретенная в лечебном учреждении).Аспирационная и абсцедирующая пневмония.
Пневмония у лиц с тяжелыми дефектами иммунитета (врожденный иммунодефицит, ВИЧ-инфекция, ятрогенная иммуносупрессия).
Слайд 9
Примеры формулировки диагноза:
Внебольничная крупозная нижнедолевая пневмония справа, острая
стадия, тяжелое течение. Выраженная ОДН II ст. Токсический гепатит.
Внебольничная
микоплазменная пневмония в S 9, 10 спра
ва, подострая стадия, средней степени тяжести. ДН I ст.Нозокомиальная верхнедолевая пневмония с абсцедирова- нием в S 3 справа, клебсиелезной этиологии, затянувшееся течение. Хронический гнойно-обструктивный бронхит,обострение. Эмфизема легких. ДН II ст. Хроническое декомпенсированное легочное сердце I ст.
Слайд 10 Пневмония у больных в тесно взаимодействующих коллективах –
наиболее частый вариант домашних пневмоний. Особенностями этой группы являются:
-
Возникают, главным образом, у ранее здоровых лиц, при отсутствии фоновой патологии.- Заболевание наиболее распространено в зимнее время года (большая частота инфекций вирусом гриппа А, респираторно-синтициальным вирусом) в определенных эпидемиологических ситуациях (вирусные эпидемии, вспышки микоплазменной инфекции, Q-лихорадки и т.д.).
- Факторами риска являются контакт с животными, птицами (орнитоз, пситтакоз), недавние путешествия за границу, контакты с стоячей водой, кондиционерами (легионеллезая пневмония).
- Основные возбудители: пневмококк, микоплазма, легионелла, хламидии, различные вирусы, гемофильная палочка.
Слайд 11
Пневмонии у больных с тяжелыми соматическими заболеваниями:
- Возникают
на фоне хронически обструктивных заболеваний легких, сердечной недостаточности любой
этиологии, сахарного диабета, цирроза печени, хронического алкоголизма. Наличие вышеуказанной патологии приводит к нарушениям в системе местной защиты легких, ухудшению мукоцилиарного клиренса, легочной гемодинамики и микроциркуляции, дефициту гуморального и клеточного иммунитета.- Часто возникают у лиц пожилого возраста.
- Основными возбудителями являются пневмококк, стафилококк, гемофильная палочка, Moraxella catharalis, другие грамотрицательные и смешанные микроорганизмы.
Слайд 12
При внебольничных пневмониях наиболее частыми возбудителями являются:
Streptococcus pneumoniae
Mycoplasma pneumoniae
Haemophilus influenzae
Influenza virus
Chlamidia pneumoniae
Legionella
spp. Staphylococcus aureus - редко
Грамотрицательная флора - редко
В 20-30% этиология пневмоний не устанавливается
Слайд 13
Нозокомиальные (госпитальные) пневмонии характеризуются следующими особенностями:
- Возникают через
2 и более дней пребывания в стационаре при отсутствии
клинико-рентгенологических признаков легочного поражения при госпитализации.- Являются одной из форм нозокомиальных (госпитальных) инфекций и занимают третье место после инфекции мочевых путей и раневой инфекции.
- Смертность от госпитальных пневмоний составляет около 20%.
- факторами риска являются уже сам факт пребывания больных в палатах интенсивной терапии, реанимационных отделениях, наличие искусственной вентиляции легких, трахеостомии, бронхоскопические исследования, послеоперационный период (особенно после торакоабдоминальных операций), массивная антибиотикотерапия, септические состояния.
- Основными возбудителями являются грамотрицательные микроорганизмы, стафилококк.
Слайд 14
Классификация нозокомиальных пневмоний (Langer, 1987)
I. Раннеприобретенные, возникшие
в первые 4 суток госпитализации или после интубации. Наиболее
частой причиной развития этой формы пневмонии являются микроорганизмы, изначально имевшиеся у пациента, еще до поступления в стационар. Эти микроорганизмы, как правило, отличаются незначительной степенью резистентности к антибактериальным лекарственным средствам.II. Поздноприобретенные пневмонии, возникшие позже 4-х суток со времени госпитализации или проведения интубации, при этом возбудитель заболевания чаще всего относится к собственно госпитальной микрофлоре, которую отличает высокие вирулентность и резистентность.
Слайд 15
При госпитальных пневмониях наиболее частыми возбудителями являются:
Грамположительная
флора:
Staphylococcus aureus
Streptococcus pneumoniae
Грамотрицательная флора:
Pseudomonas aeruginoza
Klebsiella pneumoniae
Echerichia coli
Proteus mirabilis
Legionella pneumophila
Hemophilus influenzae
Анаэробы
Вирусы
Aspergillus, Candida
Pneumocystis carini
Слайд 16
Аспирационные пневмонии:
- Возникают при наличии тяжелого алкоголизма, эпилепсии,
в коматозных состояниях, при остром нарушении мозгового кровообращения и
других неврологических заболеваниях, при нарушении глотания, наличии назогастрального зонда и т.д.- Основными возбудителями являются микрофлора ротоглотки (анаэробная инфекция), стафилококк, грамотрицательные микроорганизмы.
Слайд 17 Пневмонии у больных с иммунодефицитными состояниями имеют следующие
отличительные черты:
- Возникают у больных с первичными и вторичными
иммунодефицитами.- Основной контингент – больные с различными опухолевыми заболеваниями, гемобластозами, миелотоксическим агранулоцитозом, получающие химиотерапию, иммунодепрессивную терапию (например, в посттрансплантационном периоде), наркоманией, ВИЧ-инфекцией.
- Основными возбудителями являются грамотрицательные микроорганизмы, грибы, пневмоциста, цитомегаловирус, Nocardia.
Слайд 18
Легочные проявления пневмонии:
одышка;
кашель;
выделение мокроты (слизистая, слизисто-гнойная, «ржавая» и
т.д.)
боли при дыхании;
локальные клинические признаки (притупление перкуторного звука, бронхиальное
дыхание, крепитирующие хрипы, шум трения плевры);локальные рентгенологические признаки (сегментарные и долевые затемнения).
Слайд 19
Внелегочные проявления пневмонии:
лихорадка;
ознобы и потливость;
миалгии;
головная боль;
цианоз;
тахикардия;
herpes labialis;
кожная сыпь,
поражения слизистых (конъюнктивит);
спутанность сознания;
диаея;
желтуха;
изменения со стороны периферической крови (лейкоцитоз,
сдвиг формулы влево, токсическая зернистость нейтрофилов, повышение СОЭ).
Слайд 20
Пневмококковая пневмония.
Наиболее частый вариант среди пневмоний в тесно
взаимодействующих коллективах (30-70%). Возникает нередко во время эпидемий гриппа
у больных с хроническими заболеваниями легких. Характерны острое начало, появление «ржавой» мокроты, herpes labialis (30%), клинико-рентгенологические признаки долевого поражения, часто возникает парапневмонический плеврит, редко наблюдается абсцедирование. Так называемые «круглые» пневмонии (рентгенологически выявляемые круглые очаговые тени, трудно отличимые от опухоли) наиболее часто встречаются при пневмококковых пневмониях у детей и взрослых. Как правило, наблюдается хороший эффект т применения пенициллинов
Слайд 21
Микоплазменная пневмония.
Составляет около 10% всех случаев пневмоний в
тесно взаимодействующих коллективах. Практически не встречается среди госпитальных пневмоний.
Заболевают. Главным образом, дети дошкольного возраста и взрослые в период вспышек микоплазменных инфекций (осенне-зимний период). Характерны постепенное начало с наличием катаральных явлений, относительно малая выраженность клинико-рентгенологической легочной симптоматики и признаки внелегочных поражений (миалгии, конъюнктивиты, поражение миокарда, гемолитические анемии). Рентгенологически характерны усиление и сгущение легочного рисунка, пятнистые затемнения без анатомических границ, преимущественно в нижних отделах. Отсутствует эффект от пенициллинов и цефалоспоринов.
Слайд 22
Пневмонии, вызванные гемофильной палочкой
Возникают обычно а фоне хронических
обструктивных заболеваний легких, сердечной недостаточности, часто у курильщиков, у
лиц пожилого возраста, после неосложненных операций. Рентгенологически выявляются очагово-пятнистые затемнения. Отсутствует эффект от пенициллинов.
Слайд 23
Легионеллезная пневмония
Одна из форм легионеллезной инфекции составляет около
5% всех домашних и 2% госпитальных пневмоний. Факторами риска
являются: земляные работы, проживание вблизи открытых водоемов, контакт с кондиционерами (легионеллы составляют часть естественных и искусственных водных экосистем и в кондиционерах обитают в конденсируемой при охлаждении влаге), иммунодефицитные состояния. Характерны острое начало, тяжелое течение, относительная брадикардия, признаки внелегочного поражения (диарея, увеличение печени, желтуха, повышение уровня трансаминаз, мочевой синдром, энцефалопатия). Рентгенологически – долевые затемнения в нижних отделах, возможно наличие плеврального выпота. Деструкции легочной ткани редки. Отсутствует эффект от пенициллинов.
Слайд 24
Хламидиозные пневмонии
Составляют до 10% всех домашних пневмоний (по
данным серологических исследований США). Фактором риска является контакт с
птицами (голубеводы, владельцы и продавцы птиц). Возможны эпидемические вспышки в тесно взаимодействующих коллективах. Клинически характеризуется острым началом, непродуктивным кашлем, спутанностью сознания, ларингитом, болями в горле (у половины больных).
Слайд 25
Стафилококковая пневмония
Составляет около 5% домашних пневмоний, значительно еже
отмечается при гриппозных эпидемиях. Фактором риска является хронический алкоголизм,
может встречаться у пожилых больных. Обычно наблюдается строе начало, выраженная интоксикация, рентгенологически выявляется полисегментарная инфильтрация с множественными очагами распада (стафилококковая деструкция). При прорыве в плевральную полость развивается пневмоторакс. В крови – нейтрофильный сдвиг, токсическая зернистость нейтрофилов, анемия. Возможно развитие сепсиса с очагами септикопиемии (кожа, суставы, головной мозг).
Слайд 26
Пневмонии, вызванные анаэробной инфекцией
Возникают в результате анаэробных микроорганизмов
ротоглотки (бактероиды, актиномицеты и др.) обычно у больных алкоголизмом,
эпилепсией, с острыми нарушениями мозгового кровообращения, в послеоперационном периоде, при наличии назогастрального зонда, арушениях глотания (заболевания ЦНС, дерматомиозит и др.). енгенологически пневмонии локализуются обычно в заднем сегменте верхней доли и верхнем сегменте нижней доли правого легкого. Средняя доля поражается редко. Возможно развитие абсцесса легкого и эмпиемы плевры.
Слайд 27
Пневмонии, вызванные клебсиеллой (палочкой Фридлендера)
Возникают обычно у больных
хроническим алкоголизмом, сахарным диабетом, циррозом печени, после тяжелых операций,
на фоне иммунодепрессии. Характерны острое начало, тяжелая интоксикация, дыхательная недостаточность, желеобразная мокрота с запахом пригорелого мяса (непостоянный признак). Рентгенологически – часто поражение верхней доли с хорошо подчеркнутой междолевой бороздой выпуклостью книзу. Возможно развитие одиночного абсцесса.
Слайд 28
Пневмонии, вызванные кишечной палочкой
Часто возникают у больных сахарным
диабетом с наличием хронического пиелонефрита, эпицистомы, у больных сенильной
деменцией с недержанием мочи и кала (пациенты интерната для престарелых). Локализуются часто в нижних долях, склонны к развитию эмпиемы.
Слайд 29
Пневмонии, вызванные синегнойной палочкой
Одна из форм госпитальных пневмоний,
возникающих у тяжелых больных (злокачественные опухоли, операции, трахеостомы), обычно
находящихся в БИТ, реанимационных отделениях, подвергающихся искусственной вентиляции легких, бронхоскопии, другим инвазивным исследованиям, у больных муковисцидозом с наличием гнойного бронхита, бронхоэктазов.
Слайд 30
Грибковые пневмонии
Возникают обычно у больных со злокачественными опухолями,
гемобластозами, получающими химиотерапию, а также у лиц, длительно леченных
антибиотиками (часто рецидивирующие инфекции), иммунодепрессантами (системные васкулиты, трансплантация органов). Отсутствует эффект от пенициллиновых, цефалоспориновых и аминогликозидовых антибиотиков.
Слайд 31
Пневмоцистные пневмонии
Вызываются микроорганизмом Pneumocystis carinii, относящимся к классу
простейших (по некоторым данным к грибам). Встречается, главным образом,
у больных с первичными и вторичными иммунодефицитами, на фоне иммунодепрессивной терапии после трансплантации органов, у больных гемобластозами, при ВИЧ-инфекции. Характерно несоответствие между тяжестью состояния и объективными данными. Рентгенологически характерны двухсторонние прикорневые нижнедолевые сетчатые и сетчато-очаговые инфильтраты, склонные к распространению. Возможно образование кист.
Слайд 32
Вирусные пневмонии
Возникают обычно в период вирусных инфекций (эпидемии
гриппа А и др.). В клинической картине преобладают проявления
соответствующей вирусной инфекции (грипп, аденовирусная инфекция, инфекция респираторно-синтициальным вирусом). Физикальная и рентгенологическая симптоматика при вирусных пневмониях скудна. Наличие чисто вирусных пневмоний признается не всеми. Предполагается, что вирусы вызывают нарушения в системе местной защиты легких (Т-клеточный дефицит, нарушения фагоцитарной активности, повреждения реснитчатого аппарата), способствующие возникновению бактериальных пневмоний. Вирусные (или «поствирусные») пневмонии часто не распознаются, даже у больных, у которых наблюдается «затяжное» течение острых респираторно-вирусных инфекций, наблюдаются изменения в крови. Часто ставится диагноз: остаточные явления перенесенной ОРВИ.
Слайд 33
Пневмонии у лиц пожилого возраста
В связи с увеличением
продолжительности жизни проблема пневмоний в позднем возрасте приобретает особе
медицинское и социальное значение. В США а 1000 престарелых, проживающих в домашних условиях, заболеваемость пневмонией составляет 25-45 в год, среди находящихся в гериатрических учреждениях – 60-115 случаев, а частота госпитальных пневмоний составляет 250 на 1000. Приблизительно в 50% случаев пневмонии у пожилых приводят к летальному исходу и занимают четвертое место среди причин смерти у больных старше 65 лет.
Слайд 34
Факторы, предрасполагающие к развитию пневмоний у пожилых:
– сердечная
недостаточность;
– хронические обструктивные заболевания легких;
– заболевания ЦНС (сосудистые, атрофические);
–
онкологические заболевания;– сахарный диабет, инфекции мочевых путей (источник инфекции);
– недавние оперативные вмешательства;
– пребывание в стационаре, палатах интенсивной терапии;
– медикаментозная терапия (антибактериальные препараты, глюкокортикостероиды, цитостатики, антациды, Н2-блокаторы и др.);
– острые респираторные вирусные инфекции (грипп, респираторно-синтициальная инфекция);
– гиподинамия (особенно после операции), создающая «местные» условия для развития инфекции.
Слайд 36
Клиническими особенностями пневмоний у пожилых пациентов являются:
– малая
физикальная симптоматика, нередкое отсутствие локальных клинических и рентгенологических признаков
легочного воспаления, особенно у обезвоженных пожилых пациентов (нарушение процессов экссудации.– неоднозначная трактовка выявляемых хрипов (могут выслушиваться в нижних отделах у пожилых и без наличия пневмонии как проявление феномена закрытия дыхательных путей), участков притупления (трудно отличить пневмонию от ателектаза).
– частое отсутствие острого начала, болевого синдрома;
– частые нарушения со стороны ЦНС (спутанность сознания, заторможенность, дезориентация), наступающие остро и не коррелирующие со степенью гипоксии (могут быть первыми клиническими проявлениями пневмоний и нередко расцениваются как острые нарушения мозгового кровообращения);
– одышка как основной признак заболевания, не объясняемая другими причинами (сердечной недостаточностью, анемией и др.);
– изолированная лихорадка без признаков локального легочного воспаления (у 75% больных температура выше 37,5°С);
– ухудшение общего состояния, снижение физической активности, внезапная и не всегда объяснимая утрата навыков самообслуживания;
– необъяснимые падения, часто предшествующие проявлению признаков пневмонии (не всегда ясно, является ли падение одним из проявлений пневмонии или последние развиваются уже после падения);
– обострение и декомпенсация сопутствующих заболеваний (усиление или появление признаков сердечной недостаточности, нарушений ритма сердца, декомпенсация сахарного диабета, признаков дыхательной недостаточности и др.). Нередко указанная симптоматика выступает в клинической картине на первый план;
– длительное рассасывание легочного инфильтрата (до нескольких месяцев).
Слайд 37
Диагностика пневмоний
Цель: подтвердить диагноз и определить возбудителя
Рентгенография органов
грудной клетки
Анализ крови
Микроскопическое и бактериологическое исследование мокроты
Мочевина, креатинин
Пульсоксиметрия
*при подозрении
на атипичную пневмонию: серологическое исследование
Слайд 38
Атипичная пневмония
Развивается, как правило, у детей и молодых
лиц
Возбудители: Legionella; Mycoplasma; Chlamidia; Coxiella
Слайд 39
Диагностический стандарт
Жалобы
Местные симптомы: кашель сухой или с
мокротой, кровохарканье, боль в груднойклетке.
Общие симптомы: лихорадка выше
38°С, интоксикация. Физикалъные данные
Крепитации, мелкопузырчатые хрипы, притупление перкуторного звука, усилениеголосового дрожания.
Слайд 40
Диагностический стандарт
Объективные критерии
Рентгенография органов грудной клетки в
2 проекциях (назначается и принеполном наборе клинических симптомов).
Микробиологическое
исследование: окраска мазка по Граму
посев мокроты с количественным определением КОЕ/мл и чувствительности к антибиотикам.
Клинический анализ крови.
Слайд 41
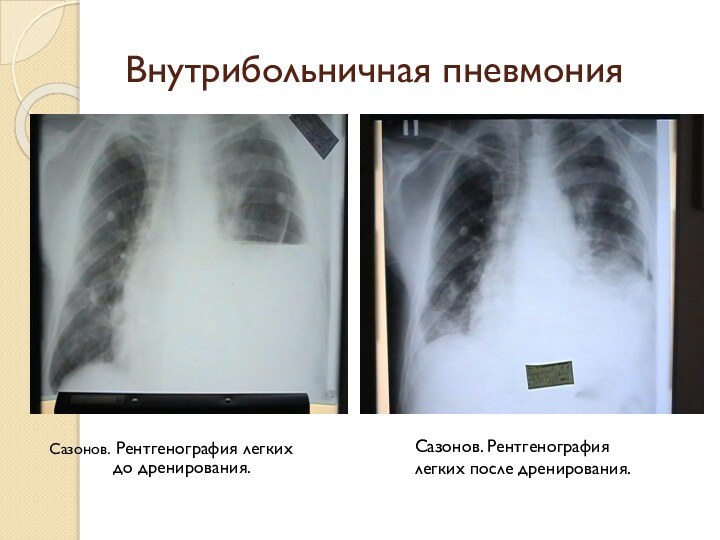
Внутрибольничная пневмония
Сазонов. Рентгенография легких до
дренирования.
Сазонов. Рентгенография легких после дренирования.
Слайд 44
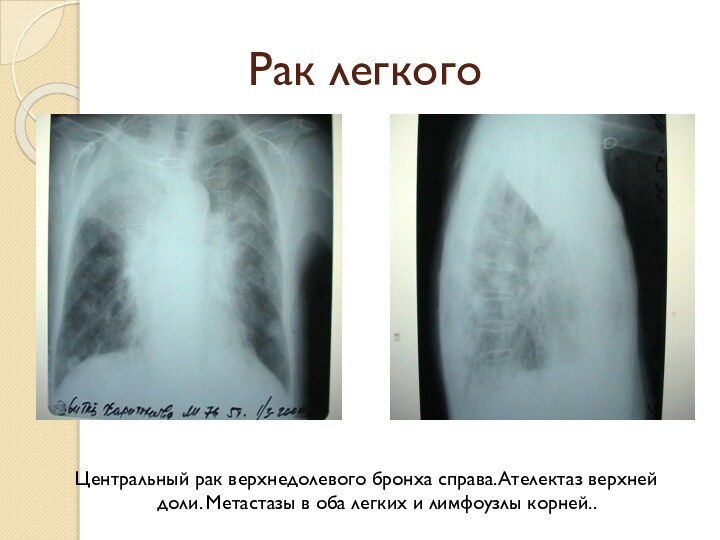
Рак легкого
Центральный рак верхнедолевого бронха справа.Ателектаз верхней
доли. Метастазы в оба легких и лимфоузлы корней..
Слайд 46
Легочные осложнения:
– парапневмонический плеврит;
– эмпиема плевры;
– абсцесс и
гангрена легкого;
– множественная деструкция легкого;
– бронхообструктивный синдром;
– острая дыхательная
недостаточность (дистресс-синдром) в виде консолидарного варианта (за счет массивного поражения легочной ткани, например при долевых пневмониях) и отечного (отек легких).
Слайд 47
Внелегочные осложнения:
– острое легочное сердце;
– инфекционно-токсический шок;
– неспецифический
миокардит, эндокардит, перикардит;
– сепсис (часто при пневмококковых пневмониях);
– менингит,
менингоэнцефалит;– ДВС-синдром;
– психозы (при тяжелом течении, особенно у пожилых);
– анемии (гемолитические анемии при микоплазменных и вирусных пневмониях, железоперераспределительные анемии)
Слайд 49
Терапия пневмоний складывается из:
– Применения антибактериальных средств.
– Мероприятий
(медикаментозных, физических), направленных на дренирование очага воспаления.
– Мероприятий, направленных
на уменьшение очага интоксикации.– В некоторых случаях из мероприятий, изменяющих иммунный статус и влияющих на воспаление.
– Улучшение микроциркуляции.
– Воздействия на перекисные процессы.
– Симптоматической терапии.
– Реабилитации.
Слайд 50
Организация лечения на дому
1-й визит врача к пациенту:
· постановка диагноза на основании клинических критериев
· определение степени
тяжести заболевания и показаний для госпитализации · если госпитализация не нужна, то назначение антибиотика и объективных методов обследования (рентгенография, микробиологический анализ мокроты, клинический анализ крови)
2-й визит (3-й день болезни):
· оценка рентгенографических данных и анализа крови
· клиническая оценка эффективности лечения (улучшение самочувствия, снижение или нормализация температуры, уменьшение болей в грудной клетке, уменьшение/прекращение кровохарканья и мокроты)
· при отсутствии эффекта от лечения или при утяжелении состояния - госпитализация
· при удовлетворительном состоянии - замена антибиотика и контроль эффективности лечения через 3 дня
3-й визит (6-й день болезни):
· оценка эффективности лечения по клиническим критериям
· при неэффективности лечения - госпитализация а нормализация состояния пациента — продолжение антибиотикотерапии в течение 3-5 дней с момента нормализации температуры а оценка микробиологических данных
· повторное исследование мокроты, крови и рентгенография 4-й визит (7-10-й день болезни):
· оценка эффективности лечения по клиническим критериям а заключительная оценка исследований крови, мокроты и рентгенограмм
· выписка.
Слайд 51
Критерии внебольничной пневмонии, требующие госпитализации в стационар
- Возраст
старше 70 лет
- Хронические, инвалидизирующие сопутствующие заболевания (застойная сердечная
недостаточность, ХПН, СД, алкоголизм, иммунодефициты)- Отсутствие эффекта от предшествующей антибактериальной терапии (в течение 3-х дней)
- Снижение уровня сознания
- Возможная аспирация
- Нестабильная гемодинамика
- ЧДД более 30 в минуту
- Сепсис
- Вовлечение в процесс нескольких долей
- Значительный плевральный выпот
- Образование полостей
- Лейкопения – менее 4 ∙10∙ 9/л
- Анемия – гемоглобин менее 90 г/л
- ОПН (мочевина более 7 ммоль/л)
Слайд 52 Критерии внебольничной пневмонии, требующие госпитализации в отделение интенсивной
терапии
ОДН
Признаки утомления диафрагмы
Потребность в ИВЛ
Нестабильная гемодинамика – шок:
Систолическое АД
менее 90 мм рт.ст.Диастолическое АД менее 60 мм рт.ст.
Потребность в вазопрессорах более 4 -х часов
Диурез менее 20 мл/час (при отсутствии гиповолемии)
ОПН, требующая гемодиализ
ДВС-синдом
Менингит
Кома
Слайд 53
Антибактериальная терапия
– учет соответствия назначаемого антибактериального средства предполагаемому
или выделенному возбудителю,
– оптимальная дозировка,
– оптимизация путей введения препарата
и других параметров фармакокинетики,– учет осложнений заболевания и сопутствующей патологии,
– профилактика возможных побочных эффектов от применения препаратов,
– обоснованная длительность лечения,
– учет стоимости препарата.
Слайд 54 Оценивая возможные побочные эффекты и противопоказания к назначению
антибиотиков, врач должен иметь в виду следующие положения:
правильно трактовать
указания а «непереносимость» антибиотиков в анамнезе (аллергические реакции на сходные по химической структуре различные антибиотики, ошибочная диагностика анафилактических реакций при кратковременных коллапсах);гиперчувствительные реакции на антибиотики обусловлены не только химической структурой (большинство антибиотиков не являются аллергенами или гаптенами), но также примесями, остающимися в препаратах после их приготовления;
при нарушениях со стороны желудочно-кишечного тракта (тошнота, рвота, нарушения стула и т.д.) нецелесообразно назначение антибиотиков внутрь;
при гиперчувствительности к пенициллину нецелесообразно назначение антибиотиков, содержащих β-лактамное кольцо (антистафилококковые и антипсевдомонадные пенициллины, цефалоспорины, имипенем);
при наличии сердечной, почечной и печеночной недостаточности, тиреотоксикоза, ожирения нарушается элиминация антибиотика из организма и повышается его концентрация в крови;
токсические проявления антибиотиков могут усиливаться при одновременном назначении некоторых других медикаментов (например, фуросемид потенцирует нефротоксическое влияние гентамицина).
Слайд 56
Критерии достаточности антибактериальной терапии пневмонии
- Температура < 37,5
С
- Отсутствие интоксикации
- Отсутствие дыхательной недостаточности (частота дыхания менее
20 в минуту)- Отсутствие гнойной мокроты
- Количество лейкоцитов в крови <10∙109/л, нейтрофилов < 80%, юных форм <6%
- Отсутствие отрицательной динамики на рентгенограмме.
Слайд 57 Сроки исчезновения симптомов при эффективной антибактериальной терапии внебольничной
пневмонии
Слайд 58 Длительность антибактериальной терапии ВП с учетом места лечения,
тяжести
состояния и этиологии
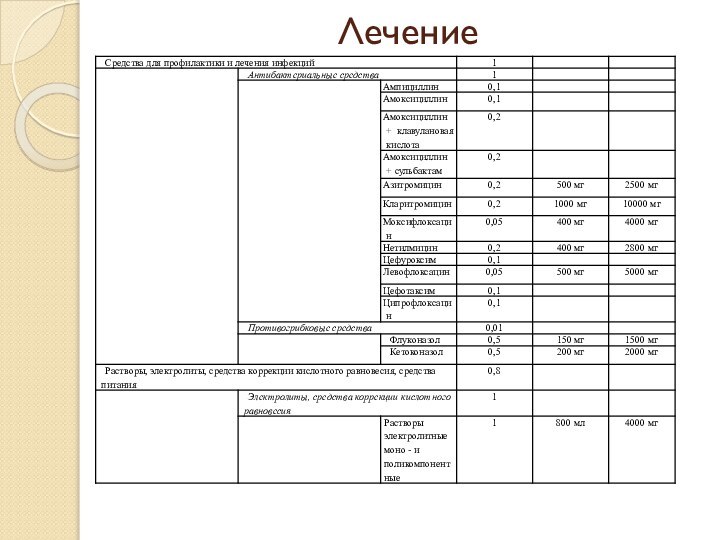
Слайд 59 Антибактериальная терапия пневмоний у госпитализированных больных (рекомендации МЗ
РФ, 2003)
Слайд 60 Критерии эффективности антибактериальной терапии (оценка эффективности антибактериальной терапии
должна проводиться через 48-72 часа)
- снижение интоксикации;
- снижение температуры;
-
отсутствие дыхательной недостаточности.- Общий анализ крови – на 2-3 день лечения и после окончания антибактериальной терапии.
- Биохимический анализ крови – контроль через 1 неделю при наличии изменений в первом исследовании или клиническом ухудшении.
- Исследование газов крови (при тяжелом течении) – ежедневно до нормализации показателей.
- Рентгенография грудной клетки – через 2-3 недели после начала лечения; при ухудшении состояния пациента – в более ранние сроки.
Слайд 61
Ошибки эмпирической антибактериальной терапии
- Неверный выбор исходного препарата.
-
Неправильный выбор этапа лечения.
- Нарушение правил введения препарата.
-
Необоснованность комбинированного применение препаратов.- Использование нерациональных сочетаний антибиотиков.
- Несоблюдение преемственности в лечении.
- Позднее начало лечения.
- Изменчивость антибактериальной активности препарата.
Слайд 62
Бронхолитическая терапия
Эуфиллин 2,4%-5-10 мл 2 раза
в сутки в/в капельно
Атровент 2-4 вдоха 4 раза в
сутки Беродуал 2 вдоха 4 раза в сутки
Кортикостероиды - см. кортикостероиды
Отхаркивающие (лазольван - 100 мг/сут, ацетилцистеин 600 мг/сут)
Слайд 63
Дезинтоксикация
поливинилпирролидон (гемодез);
физиологический раствор хлорида натрия в счетании с
5-10% раствором глюкозы;
плазмаферез
солевые растворы(физиологический, Рингера и т.д.) 1000-3000 мл.
Слайд 64
Иммунозаместителъная терапия
· Нативная и/или свежезамороженная плазма 1000
- 2000 мл за 3 суток
· Иммуноглобулин 6-10 г/сут
однократно в/в Коррекция микроциркуляторных нарушений
· Гепарин 20000 ед/сут
· Реополиглюкин 400 мл/сут
Коррекция диспротеинемии
· Альбумин 100 - 1002 мл/сут (в зависимости от показателей крови)
· Ретаболил 1 мл в 3 суток N 3
Кортикостероидная терапия
Преднизолон 60-90 мг в/в или эквивалентные дозы других препаратов ситуационно. Кратность и длительность определяются тяжестью состояния(инфекционно-токсический шок, инфекционно-токсическое поражение почек, печени, бронхиальная обструкция и т. д.).
Антиоксидантная терапия
· Аскорбиновая кислота - 2 г/сут per os
· Рутин - 2 г/сут per os
Антиферментные препараты
· Контрикал и др. 100 000 ед/сут в течение 1-3 суток при угрозеаб-сцедирования
Слайд 65
Симптоматическая терапия
положение тела (обеспечение положения инфильтрата выше здоровых
участков легочной ткани для естественного «обескровливания» инфильтрата и уменьшения
венозного кровотока через него;дыхание при положительном давлении в конце выдоха (улучшение бронхиальной проходимости и предупреждение микроателектазов);
оксигенотерапия (длительная низкопоточная оксигенация);
диуретики (при интерстициальном отеке легкого);
глюкокортикостероиды парентерально (пи интерстициальном отеке легкого);
бронхолитики;
ИВЛ (при тяжелой гипоксии, интоксикации, ацидозе, нарушениях сознания, нарастающей сонливости, неспособности отхаркивать мокроту).
Слайд 66
Симптоматическая терапия
Терапевтические мероприятия при со стороны сердечно-сосудистой системы
включают:
купирование инфекционно-токсического шока (плазмаферез, инфузии свежезамороженной плазмы, крупномолекулярных декстранов,
глюкокортикостероиды, прессорные амины);уменьшение легочной гипетензии (нитраты, эуфиллин, блокаторы кальциевых каналов, блокаторы ангиотензинпревращающего фермента);
лечение сердечной (миокардиальной) недостаточности (сердечные гликозиды, периферические вазодилятаторы, диуретики, препараты калия);
лечение нарушений сердечного ритма (препараты калия, калийсберегающие диуретики, антиаритмические препараты с учетом их фармакодинамики и побочных эффектов).
Слайд 67
Физические методы воздействия:
УВЧ на область очага в период
активного воспаления;
микроволновая СВЧ-терапия в период рассасывания инфильтрата (ускорение рассасывания);
индуктотермия
в период разрешения пневмонии;амплипульстерапия (улучшение дреажной функции пи затяжном течении);
электрофорез лекарственных препаратов (гепарин, хлорид кальция, лидаза) в период рассасывания;
тепловые средства (парафин, озокерит, грязи) при затяжном течении;
лазеротерапия.
Слайд 68
Реабилитационная программа
тренировку дыхательной мускулатуры (создание сопротивления на
выдохе);
дыхательную гимнастику, ручной массаж;
рефлексотерапию (иглорефлексотерапия, электропунктура, лазерная пунктура, чрезкожная
электронейростимуляция);воздействие искусственного микроклимата (гипоксические, гелий-кислородные смеси, аэроионизация, галлотерапия);
вибационно-импульсный массаж;
электромагнитное излучение миллиметрового диапазона в сочетании с лазерным излучением.
Слайд 69 СТАНДАРТ МЕДИЦИНСКОЙ ПОМОЩИ БОЛЬНЫМ с ПНЕВМОНИЕЙ, ВЫЗВАННОЙ sTREPTOCOCCUS
PNEUMONIAE; ПНЕВМОНИЕЙ, ВЫЗВАННОЙ HAEMOPHILUS INFLUENZAE [ПАЛОЧКОЙ АФАНАСЬЕВА-ПФЕЙФФЕРА]; БАКТЕРИАЛЬНОЙ ПНЕВМОНИЕЙ,
НЕ КЛАССИФИЦИРОВАННОЙ В ДРУГИХ РУБРИКАХ; ПНЕВМОНИЕЙ, ВЫЗВАННОЙ ДРУГИМИ ИНФЕКЦИОННЫМИ ВОЗБУДИТЕЛЯМИ, НЕКЛАССИФИЦИРОВАННОЙ В ДРУГИХ РУБРИКАХ; ПНЕВМОНИЕЙ БЕЗ УТОЧНЕНИЯ ВОЗБУДИТЕЛЯ; АБСЦЕССОМ ЛЕГКОГО С ПНЕВМОНИЕЙ (ПРИ ОКАЗАНИИ СПЕЦИАЛИЗИРОВАННОЙ ПОМОЩИ)1. МОДЕЛЬ ПАЦИЕНТА
Категория возрастная: дети, взрослые
Нозологическая форма: Пневмония, вызванная Streptococcus pneumoniae; Пневмония, вызванная Haemophilus influenzae [палочкой Афанасьева-Пфейффера]; Пневмония, вызванная Klebsiella pneumoniae; Пневмония, вызванная Pseudomonas (синегнойной палочкой); Пневмония, вызванная стафилококком; Пневмония, вызванная стрептококком группы B; Пневмония, вызванная другими стрептококками; Пневмония, вызванная Escherichia coli; Пневмония, вызванная другими аэробными грамотрицательными бактериями; Пневмония, вызванная, Другие бактериальные пневмонии; Бактериальная пневмония неуточненная; Пневмония, вызванная хламидиями; Пневмония, вызванная другими уточненными инфекционными агентами; Бронхопневмония неуточненная; Долевая пневмония неуточненная; Гипостатическая пневмония неуточненная; Другая пневмония, возбудитель не уточнен; Абсцесс легкого с пневмонией
Код по МКБ-10: J13, J14, J15.0, J15.1, J15.2, J15.3, J15.4, J15.5, J15.6, J15.8, J15.9, J16.0, J16.8, J18.0, J18.1, J18.2, J18.8, J85.1,
Фаза: острая
Стадия: тяжелое течение
Осложнение: вне зависимости от осложнений
Условие оказания: стационарная помощь





























