Слайд 5
Гормонально-метаболические изменения при беременности:
Усиление утилизации глюкозы и увеличение
массы жировой ткани в организме матери
Секреция плацентарных гормонов:
Хорионический гонадотропин
Плацентарный
лактогенный гормон
Прогестерон
Эстрогены (резкое повышение уровня в 3 триместре)
Высокий уровень ПЛГ приводит к мобилизации жиров из депо и снижению утилизации глюкозы, в связи с этим развивается инсулинорезистентность.
Слайд 6
Гемато-плацентарный барьер
Проникают:
1. Глюкоза – путем диффузии по градиенту
концентрации, утилизируется плодом активнее, чем в организме матери.
2. Кетоновые
тела
3. Аминокислоты - участвуют в биосинтезе инсулина у плода.
Не проникают:
1. Инсулин
2. Глюкагон
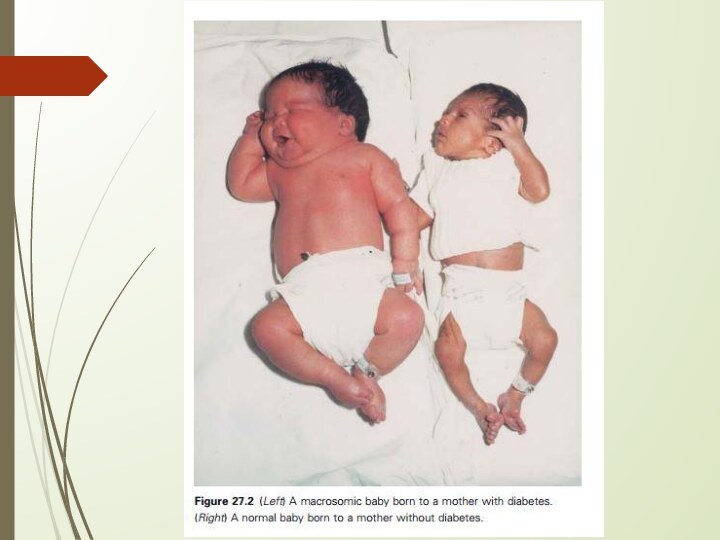
Гипергликемия вызывает гиперпродукцию инсулина у плода, гиперплазию В-клеток.
Вследствие гиперинсулинемии формируется макросомия плода.
Слайд 7
Беременность, развившаяся на фоне СД, сопровождается риском для
здоровья матери и плода.
Риск для матери с СД
Прогрессирование сосудистых
осложнений (ретинопатии, нефропатии, ИБС)
Более частое развитие гипогликемии, кетоацидоза
Более частые осложнения беремен-ности (поздний гестоз, инфекция, многоводие)
Риск для плода/ребенка
Высокая перинатальная смертность
Врожденные пороки развития
Неонатальные осложнения
Риск развития СД 1 типа в течение жизни:
около 2% – при СД 1 типа у матери
около 6% – при СД 1 типа у отца
30–35% – при СД 1 типа у обоих родителей
Повышенный риск развития кетоацидоза на фоне умеренной гипергликемии и низкой энергетической ценности употребляемых продуктов питания.
Слайд 8
Зачатие нежелательно при:
уровне HbA1c > 7%;
тяжелой нефропатии
с уровнем креатинина сыворотки > 120 мкмоль/л, СКФ
60 мл/мин, суточной протеинурией ≥ 3,0 г, неконтролируемой артериальной гипертензией;
пролиферативной ретинопатии и макулопатии до проведения ЛКС;
наличии острых и обострении хронических инфекционно-воспалительных заболеваний (туберкулез, пиелонефрит и т.д.).
Слайд 9
обучение в «школе диабета»;
информирование пациентки с СД
о возможном риске для матери и плода;
достижение идеальной
компенсации за 3–4 месяца до зачатия:
глюкоза плазмы натощак/перед едой < 6,1 ммоль/л;
глюкоза плазмы через 2 ч после еды < 7,8 ммоль/л;
HbA < 6,0%;
контроль АД (не более 130/80мм рт. ст.), при артериальной гипертензии – антигипертензивная терапия (отмена ингибиторов АПФ до прекращения применения контрацепции);
Слайд 10
Планирование беременности
определение уровня ТТГ и свободного Т4 +
АТ к ТПО у пациенток с СД 1 типа
(повышенный риск забо- леваний щитовидной железы);
фолиевая кислота 500 мкг в сутки; иодид калия 250 мкг в сутки – при отсутствии противопоказаний;
лечение ретинопатии;
лечение нефропатии;
отказ от курения.
эффективный метод контрацепции следует применять до тех пор, пока не будет проведено надлежащее обследование и подготовка к беременности.
Слайд 11
Ведение беременности у больных СД
Антенатальная оценка состояния плода
(УЗИ, кардиотокография по назначению акушера-гинеколога).
Соблюдение адекватной диеты: питание с
достаточным количеством углеводов для предупреждения «голодного» кетоза.
Суточная потребность в инсулине во второй половине беременности может резко увеличиваться, вплоть до 2–3 раз, в сравнении с исходной потребностью до беременности.
Ежедневный самоконтроль гликемии: не менее 7 раз в сутки (перед и через 1 час после приемов пищи, на ночь), при необходимости – в 3 и 6 ч.
Слайд 12
Ведение беременности у больных СД
Цели лечения по гликемии:
глюкоза плазмы натощак/перед едой/перед сном/3 ч
5,1 ммоль/л;
глюкоза плазмы через 1 час после еды < 7,0 ммоль/л;
HbA1c < 6,0%.
Контроль кетонурии, особенно при раннем гестозе и после 28–30 недель беременности (повышение потребности в инсулине и риска диабетического кетоацидоза).
Контроль HbA1c не реже 1 раза в триместр.
Фолиевая кислота 500 мкг в сутки до 12-й недели включительно; иодид калия 250 мкг в сутки в течение всей беременности – при отсутствии противопоказаний.
Слайд 13
Ведение беременности у больных СД
Осмотр офтальмолога (глазное дно
с расширением зрачка) – 1 раз в триместр, при
развитии пролиферативной ДР или выраженном ухудшении препролиферативной ДР – безотлагательная лазеркоагуляция.
Наблюдение акушера-гинеколога, эндокринолога или диабетолога (измерение массы тела, АД, общий анализ мочи, анализ мочи на микроальбуминурию):
до 34 недель беременности – каждые 2 недели;
после 34 недель – еженедельно.
Антибиотикотерапия при выявлении инфекции мочевыводящих путей (пенициллины в I триместре, пенициллины или цефалоспорины – во II или III триместрах).
Слайд 15
Во время беременности ПРОТИВОПОКАЗАНЫ:
любые таблетированные сахароснижающие препараты;
ингибиторы АПФ
и БРА;
ганглиоблокаторы;
антибиотики (аминогликозиды, тетрациклины, макролиды и др.);
статины.
Слайд 16
Диетотерапия
Исключение легкоусваиваемых углеводов
Дробное питание 5-6 раз в день
30-35
ккал/кг массы тела (при идеальной МТ).
Суточная норма в среднем
1800-2400 ккал:
50-55% - углеводы
20-25% - белки
20% - жиры
Достаточное количество клетчатки и белка
При наличии кетонурии добавляются легкоусваиваемые углеводы
Слайд 18
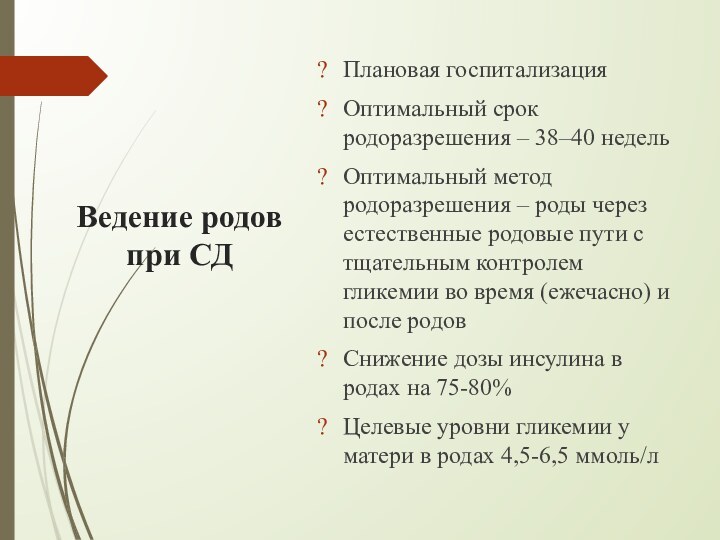
Ведение родов при СД
Плановая госпитализация
Оптимальный срок родоразрешения
– 38–40 недель
Оптимальный метод родоразрешения – роды через
естественные родовые пути с тщательным контролем гликемии во время (ежечасно) и после родов
Снижение дозы инсулина в родах на 75-80%
Целевые уровни гликемии у матери в родах 4,5-6,5 ммоль/л
Слайд 19
Абсолютные противопоказания для пролонгирования беременности
Диабетическая нефропатия с СКФ
менее 40 мл/мин, выраженной протеинурией и стойкой артериальной гипертензией.
Пролиферативная
ретинопатия без лечения.
ИБС
Автономная нейропатия с неукротимой рвотой.
Сохранение беременности нежелательно при:
HbA1C > 8,0%
Диабетический кетоацидоз на раннем сроке
Активная форма туберекулеза легких.
Слайд 22
Ведение послеродового периода при СД
Адаптация доз инсулина с
учетом быстрого снижения потребности уже в первые сутки после
родов с момента рождения плаценты (на 50% и более, возвращение к исходным дозам до беременности)
Грудное вскармливание (предупредить о возможном развитии гипогликемии у матери!)
Эффективная контрацепция минимум в течение 1,5 лет
Слайд 23
Гестационный сахарный диабет
Заболевание, характеризующееся гипергликемией, впервые выявленной во
время беременности, но не соответствующее критериям манифестного сахарного диабета.
Слайд 26
Факторы риска по развитию ГСД:
Избыточная масса тела (>20%
от идеальной МТ)
Наличие СД 2 типа у родственников
Нарушение толерантности
к глюкозе
Глюкозурия во время предшествующей или данной беременности
Крупный плод и/или многоводие в анамнезе
Быстрая прибавка в весе во время беременности
Мертворождение в анамнезе
Рождение ребенка весом более 4000 гр в анамнезе
Возраст женщины старше 30 лет
Слайд 27
Алгоритм диагностики нарушений углеводного обмена во время беременности.
Слайд 28
При первом обращении(до 24 недель):
Глюкоза венозной плазмы натощак
или
Глюкоза венозной плазмы в независимости от приема пищи или
Hb1C
24-28 недель беременности обязательно всем проведение ПГТТ с 75 гр глюкозы. Максимально возможный срок – 32 недели.
Противопоказания к ПГТТ:
Ранний токсикоз беременных
Острый воспалительный процесс
Строгий постельный режим
Диагностика нарушений углеводного обмена:
Слайд 29
Пороговые значения глюкозы венозной плазмы для диагностики ГСД
Слайд 30
Ведение ГСД:
Диетотерапия
Адекватные физические нагрузки
Контроль гликемии не менее 6
раз в сутки
Инсулинотерапия при наличии показаний.
Слайд 31
Показания к инсулинотерапии:
Невозможность поддержания целевых значений гликемии (два
и более нецелевых значения гликемии) в течение 1-2 недель
с помощью только диетотерапии.
Наличие признаков диабетической фетопатии по данным УЗИ, которая является косвенным свидетельством хронической гипергликемии.
Впервые выявленное и прогрессирующее многоводие.
Слайд 32
Крупный плод
Гепато-спленомегалия
Кардиомегалия
Утолщение подкожно-жирового слоя
Утолщение шейной складки
Двухконтурность головки
УЗ признаки
диабетической фетопатии:
Слайд 34
Тактика ведения пациентки с ГСД в послеродовом периоде
После
родов у всех пациенток с ГСД отменяется инсулинотерапия.
В
течение первых трех суток после родов необходимо обязательное измерение уровня глюкозы венозной плазмы с целью выявления возможного нарушения углеводного обмена.
Пациентки, перенесшие ГСД, являются группой высокого риска по его развитию в последующие беременности и СД 2 типа в будущем. Следовательно, эти женщины должны находиться под постоянным контролем со стороны эндокринолога и акушера-гинеколога
Необходимо информирование педиатров и подростковых врачей о необходимости контроля за состоянием углеводного обмена и профилактики СД 2 типа у ребенка, мать которого перенесла ГСД.
Слайд 35
Тактика ведения пациентки с ГСД в послеродовом периоде
Через
6–12 недель после родов всем женщинам с уровнем глюкозы
венозной плазмы натощак < 7,0 ммоль/л проводится ПГТТ с 75г глюкозы (исследование глюкозы натощак и через 2 ч после нагрузки) для реклассификации степени нарушения углеводного обмена.
Диета, направленная на снижение массы при ее избытке.
Расширение физической активности
Планирование последующих беременностей.