- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Системная красная волчанка
Содержание
- 2. Паспортные данныеИванова И.32 годаЧлен семьи военнослужащегоГоспитализирована **.**.2014г.
- 3. Жалобы и анамнез
- 4. ОБСУЖДЕНИЕ жалоб и анамнезаОБСУЖДЕНИЕ жалоб и анамнеза:
- 5. Объективный статус и его обсуждениеСостояние удовлетворительное. Сознание
- 6. Лабораторные исследованияАнализ периферической крови: гемоглобин 108 г/л(↓),
- 7. Инструментальные исследованияРентгенография органов грудной клетки очаговых изменений
- 8. ОБСУЖДЕНИЕ лабораторных и инструментальных исследований1. Изменения в
- 9. Принципы лечения - лечение должно быть максимально
- 10. Медикаментозное лечение пациента ГК-глюкокортикоиды, НПВП- нестероидные противовоспалительные
- 11. Обоснование и современные принципы медикаментозного леченияМедикаментозное лечение
- 12. Критерии диагностики cистемной красной волчанки. Сыпь
- 13. Дифференциальная диагностикаДифференциальный диагноз СКВ проводят со многими
- 14. Дифференциальная диагностика (2)4. Болезнь Стилла. Большие сложности
- 15. Скачать презентацию
- 16. Похожие презентации
Паспортные данныеИванова И.32 годаЧлен семьи военнослужащегоГоспитализирована **.**.2014г.













Слайд 5
Объективный статус и его обсуждение
Состояние удовлетворительное. Сознание ясное.
Нормостенической конституции. Удовлетворительного питания. Кожные покровы: эритематозные высыпания на
лице в области скул и спинки носа, тыльной поверхности кистей рук, в области шеи. В остальном кожные покровы бледно-розовые, обычной влажности, чистые. Пальпируются болезненные шейные, подмышечные, паховые лимфоузлы, размерами до 1,0 см. Температура тела 37,5°С. Незначительная сглаженность контуров лучезапястных, голеностопных суставов, суставов кистей рук, болезненность при их пальпации, ограничение в движениях из-за боли. Отеков нет. Пульс 84 удара в 1 мин., ритмичный. АД 145/90 мм рт. ст. Прекардиальная область визуально не изменена. Пальпаторно патологических пульсаций не определяется, верхушечный толчок обычных свойств. Перкуторно границы сердца не смещены. Аускультативно тоны сердца приглушены, акцентирован II тон над аортой, выслушивается слабый систолический шум над верхушкой, шум трения перикарда. Перкуторно над легкими ясный легочный звук, дыхание везикулярное, хрипов нет, выслушивается шум трения плевры. ЧД 17 в 1 мин. Живот при пальпации мягкий безболезненный. Печень, селезёнка не увеличены. Поколачивание по поясничной области безболезненное с обеих сторон.ОБСУЖДЕНИЕ объективного статуса:
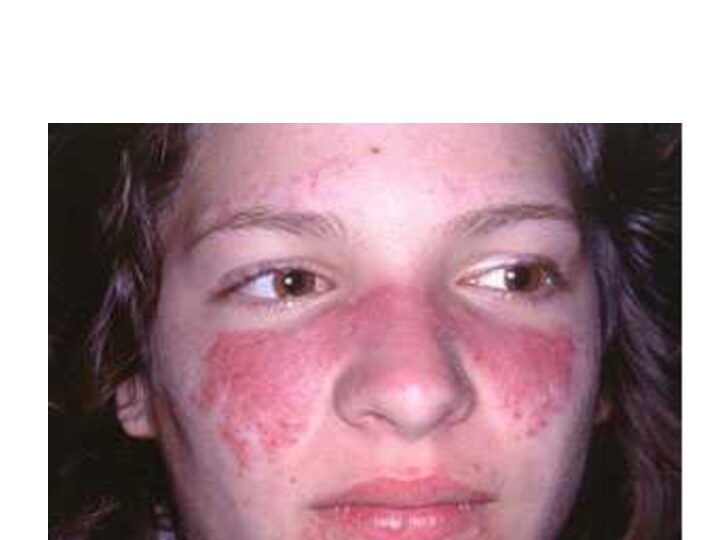
Дерматологические проявления заболевания характерны для большинства пациентов СКВ и имеют характерные черты. Наиболее типичны эритематозные высыпания на лице в области скуловых дуг и спинки носа («бабочка»). Сыпь может быть фоточувствительной, распространяться по всему лицу с переходом на волосистую часть головы, шею, грудь и конечности. Повышенное выпадение волос появляется довольно рано, поэтому на этот признак следует обращать внимание.
Лихорадка, характеризующая наравне с другими признаками активность патологического процесса. Важно помнить, что лихорадка выше 38,0 требует медикаментозного снижения и военнослужащие не могут оставаться на стационарном лечении в медицинском пункте части и должны быть направлены на госпитализацию в гарнизонный госпиталь.
Артрит (синовит) наиболее частый признак, наблюдающийся у 80-90 % больных СКВ, обычно в виде мигрирующих артралгий или артритов, реже в виде стойкого болевого синдрома с болевыми контрактурами. Поражаются преимущественно мелкие суставы кистей, лучезапястные, голеностопные суставы, но иногда и крупные.
Генирализованная лимфоаденопатия является следствием плазмоклеточной и макрофагальной реакции, явлений диспротеиноза, заключающихся в отложении белковых преципитатов в селезенке и лимфатических узлах.
Для СКВ характерен полисерозит, проявляющийся плевритом, перикардитом. В данном случае тахикардия может быть обусловлена как лихорадкой, так и явлениями кардита, что подтверждается аускультативно приглушенностью сердечных тонов, шумом трения перикарда. В ряде случаев возможно развитие миокардита, бородавчатого эндокардита. Аналогичный генез, по всей вероятности, имеют и изменения аускультативной картины в легких, свидетельствующие о наличии сухого плеврита.
Обращает внимание умеренная артериальная гипертензия. Следует отметить, что повышение АД через несколько лет после дебюта СКВ может свидетельствовать о вовлечении в патологический процесс почек и требует исключения люпус-нефрита, нередко развивающегося при данном заболевании.
Таким образом, полученные при исследовании объективного статуса данные свидетельствуют о наличии у пациента полиартрита, полисерозита, дерматита на фоне лихорадки.
Слайд 6
Лабораторные исследования
Анализ периферической крови: гемоглобин 108 г/л(↓), эритроциты
3, 5*1012/л(↓), ЦП 0,81, ретикулоциты 27‰(↑), лейкоциты 3,8,0*109/л(↓), сегментоядерных
59%, лимфоциты 8%(↓), моноцитов 7%, базофилов 1%, тромбоцитов 115* 109/л(↓), СОЭ 40 мм/час(↑).Биохимический анализ крови: общий билирубин – 19,5 мкмоль/л, АЛТ 30 ед/л, АСТ 25 ед/л, креатинин 223 мкмоль/л, холестерин 4,1 ммоль/л, глюкоза 4,0 ммоль/л. Белковые фракции сыворотки крови: альбумины 51% (↓), глобулины α1 – 4,0%, α2 – 10,3%(↑), β – 10%, γ – 24,7% (↑). Фибриноген 4,9 (↑) г/л. Иммунологический анализ крови: IgG-аКЛ – 68 GPL(норма до 25), IgM-аКЛ – 105 MPL (норма до 23), АНФ 1/128, гомогенного типа свечения, антитела к двухспиральной ДНК 30 Ед (норма до 20), положительный волчаночный антикоагулянт. С-реактивный белок ˃8 мг/л(↑). LE +. Реакция Вассермана, реакция Пауля-Буннеля – отрицательные. Анализ крови на маркеры гепатитов В и С – отрицательные.
Анализ мочи: относительная плотность – 1030, белок – 0,5 г, эритроциты 4-5 в п/зр, лейкоциты 3-4 в п/зр., цилиндры гиалиновые 2-3 в п/зр.
Слайд 7
Инструментальные исследования
Рентгенография органов грудной клетки очаговых изменений нет,
имеются плевро-диафрагмальные и плевро-перикардиальные спайки.
ЭКГ – ритм синусовый, ЧСС
– 88 уд в 1 мин., ЭОС не отклонена. ЭхоКГ: ЗСЛЖ 9,2 мм, МЖП – 9,0 мм, ЛЖ – 52 мм, ПЖ – 14,7 мм, ЛП – 38 мм, АО – 30,6 мм, АК – 22,4 мм, ФВ 68 %, ФУ – 29 %. Систолическая и диастолическая функции левого желудочка сохранены. Миокард не утолщен, полости сердца не расширены, кинетика миокарда сохранена. Митральная регургитация I степени. Вегетаций на клапанах нет. Расхождение листков перикарда за счет незначительного выпота.
УЗИ органов брюшной полости – умеренная спленомегалия, диффузная неоднородность паренхимы обеих почек
Слайд 8
ОБСУЖДЕНИЕ лабораторных и инструментальных исследований
1. Изменения в общеклиническом
анализе крови. Достаточно часто выявляется лейкопения, лимфопения, гипохромная анемия,
связанная с хроническим воспалительным процессом либо с гемолизом, сопровождающаяся ретикулоцитозом, тромбоцитопения. Ускорение СОЭ не является специфическим признаком, однако наблюдается в подавляющем большинстве случаев системных воспалительных процессов. Характерно выраженное ускорение СОЭ, варьирующее в зависимости от степени активности СКВ.2. Общий анализ мочи. Выявляют протеинурию, гематурию, лейкоцитурию, цилиндрурию различных степеней выраженности, коррелирующих с типом и активностью волчаночного нефрита.
3. Острофазовые реакции: Диспротеинемия (гиперальфа-2-альбуминемия, гипергаммаглобулинемия); гиперфибриногенемия, с-реактивный белок – свидетельствуют о наличии воспалительного процесса. В зависимости от выраженности изменений, они характеризуют активность воспалительного процесса
4. Иммунологические показатели. Более специфичным для СКВ является обнаружение антител к нативной (двуспиральнрй) ДНК. Антитела к двуспиральной ДНК выявляются у 50%, больных СКВ, к односпиральной -у 60-70% больных. Высокий титр АНФ и антител к ДНК при низком уровне комплемента свидетельствует об активноста СКВ. LE-клетки - полиморфноядерные нейтрофилы (реже эозинофилы или базофилы) с фагоцитированным ядром клетки или отдельными его фрагментами, образуются при наличии антител к комплексу «ДНК-гистон». Эти клетки обнаруживают в среднем у 70% детей с системной красной волчанкой.
5. В настоящее время эхокардиография является наиболее доступной неинвазивной методикой, позволяющей оценить как морфологическое, так и функциональное состояние сердца. Явления перикардита выявляются у 50-80% больных СКВ, возможно развитие миокардита, бородавчатого эндокардита, в ряде случаев поражается клапанный аппарат. У нашей пациентки при ЭхоКГ выявлены умеренно выраженная митральная регургитация, расхождение листков перикарда из-за наличия перикардиального выпота.
6. При обзорной рентгенографии органов грудной клетки выявлены плевро-диафрагмальные и плевро-перикардиальные спайки, что свидетельствует о наличии плеврита, как составляющей синдрома полисерозита.
7. При УЗИ органов брюшной полости: выявляется характерная для СКВ спленомегалия, изменения структуры паренхимы почек, наряду с мочевым синдромом, может свидетельствовать о наличии люпус-нефрита
6. ЗАКЛЮЧЕНИЕ
В клинической картине больного можно выделить несколько синдромов: синдром артрита, полисерозита (перикардит, плеврит), дерматита с характерной волчаночной «бабочкой», иммунного воспаления, синдром лихорадки.
Слайд 9 Принципы лечения - лечение должно быть максимально индивидуализированным в
зависимости от клинических проявлений и активности заболевания - динамика только
лабораторных показателей в большинстве случаев не является основание для коррекции терапии - важно отличать обострение СКВ от развития сопутствующей патологии и от осложнений проводимой терапии - следует помнить, что больные СКВ обычно имеют склонность к развитию аллергических реакций на многие антибактериальные лекарственные средства, в особенности на сульфаниламидыЦель лечения
Достижение клинико-лабораторной ремиссии заболевания
Предотвращение поражения жизненно важных органов и систем
Улучшение качества жизни
Медикаментозное лечение
Наиболее важными лекарственными средствами для лечения СКВ являются глюкокортикоиды, цитотоксические препараты, гидроксихлорохин, НПВС
Слайд 10
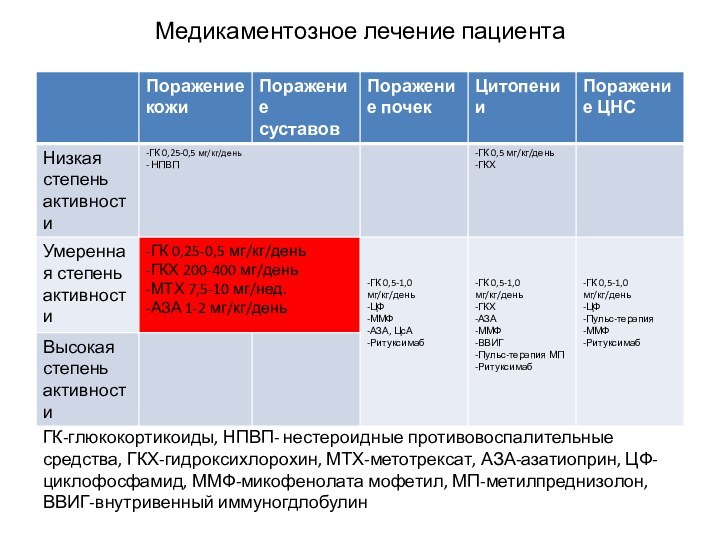
Медикаментозное лечение пациента
ГК-глюкокортикоиды, НПВП- нестероидные противовоспалительные средства,
ГКХ-гидроксихлорохин, МТХ-метотрексат, АЗА-азатиоприн, ЦФ-циклофосфамид, ММФ-микофенолата мофетил, МП-метилпреднизолон, ВВИГ-внутривенный иммуногдлобулин
Слайд 11
Обоснование и современные принципы медикаментозного лечения
Медикаментозное лечение больных
ОРЛ заключается в патогенетической терапии основного заболевания и возникающих
осложненийОснову лечения составляют гормоны глюкокортикоиды. Наиболее высокие дозы применяются при остром течении, обострении болезни и высокой активности. Средняя доза составляет 1–1,5 мг/кг/сут. (в пересчете на преднизолон). Начальную дозу подбирают так, чтобы снизить активность процесса, решая вопрос индивидуально. При III степени активности доза преднизолона составляет 60–40 мг, при II – 30–40 мг, при I – 15–20 мг. Если в первые два дня состояние больного не улучшилось, дозу увеличивают на 20–30 %. Лечение волчанки гормонами в максимальной дозе проводится до достижения клинического эффекта (4–6 недель), затем дозу уменьшают не более 1/2 таблетки преднизолона в неделю, до достижения поддерживающей. При неэффективности гормонов необходимо назначение цитостатических иммунодепрессантов. Часто применяется азатиоприн и циклофосфамид в дозе 1–2 мг/кг. Метотрексат 15 мг в неделю. Микофенолат мофетила 1,5–2 г/сут. Циклоспорин 2,5–4 мг/кг/сут. Курс лечения 6–8 недель, затем сохраняется поддерживающая доза в течение многих месяцев. Улучшение состояния при лечении цитостатиками наступает через 4–6 недель. Пульс-терапию метилпреднизолоном проводят по следующим показаниям: быстропрогрессирующий гломерулонефрит, молодой возраст, высокая иммунологическая активность. Помимо классической пульс-терапии (метилпреднизолон 15–20 мг/кг массы тела в/в ежедневно в течение 3 последовательных дней), пульс-терапию назначают повторно с интервалом в несколько недель. Пульс-терапия может быть усилена циклофосфамидом 1 г внутривенно на 2-й день лечения. После проведения пульс-терапии дозу преднизолона следует снижать медленно. Внутривенный иммуноглобулин G является препаратом нормального полиспецифического иммуноглобулина, полученного из сывороток не менее чем 5000 доноров. Стандартными препаратами являются сандоглобулин, октагам. Иммуноглобулин назначают как «последнее средство» по 0,5 г на 1 кг массы тела в течение 5 последующих дней. У больных с волчаночным нефритом назначение иммуноглобулина требует большой осторожности из-за опасности резкого прогрессирования почечной недостаточности. Встречаются аллергические реакции в виде озноба, сыпи, лихорадочной реакции, головокружения и тошноты. Абсолютным противопоказанием для применения внутривенного иммуноглобулина является дефицит иммуноглобулина A.
Плазмаферез у больных системной красной волчанкой показан как острое вмешательство при осложненной криоглобулинемии, гипервязком синдроме и тромбоцитопенической пурпуре. Плазмаферез может быть использован как дополнительное высокоэффективное средство при состояниях, непосредственно угрожающих жизни: молниеносный васкулит, полимиелорадикулоневрит, церебральная кома, геморрагический пневмонит. Оправдано подключение плазмафереза в случаях волчаночного нефрита, устойчивого к гормонам и цитотоксикам.
Слайд 12
Критерии диагностики cистемной красной волчанки.
Сыпь по типу
«бабочки» на лице Дискоидная сыпь Фоточувствительность Изъязвления слизистой рта
Артрит двух и более суставов Серозит (плеврит или перикардит) Почечная симптоматика (персистирующая протеинурия или цилиндрурия) Неврологические расстройства (судороги или психоз) Изменения крови (гемолитическая анемия или лейкопения, или лимфопения, или тромбоцитопения) Иммунологические нарушения (выявления LE-клеток или анти-ДНК-антитела, или анти-Sm-антитела, или ложноположительные реакции на сифилис) Антинуклеарные антителаПримечание. Можно говорить о системной красной волчанке в случае выявления у больного четырех или более критериев из 11 перечисленных как одновременно, так и последовательно на протяжении любого времени наблюдения.
(Из: Tan Е. М, Cohen A. S., Fries J. F. et al. The 1982 revised criteria for the classification of systemic lupus erythematosus. ArthritisRheum. 25:1271, 1992.)
Слайд 13
Дифференциальная диагностика
Дифференциальный диагноз СКВ проводят со многими заболеваниями,
протекающими с лихорадкой, суставным синдромом и различными полиорганными поражениями
(диффузные болезни соединительной ткани, ревматоидный и ревматический полиартрит, заболевания почек, протекающие с преимущественным поражением клубочков, заболевания крови, проявляющиеся аутоиммунными цитопениями, сепсис). Всегда должна быть исключена возможность волчанки, индуцированной лекарственными средствами.1. Ревматический полиартрит. Для ревматического полиартрита характерно асимметричное мигрирующее поражение крупных суставов, тогда как при СКВ поражаются чаще мелкие суставы кистей, лучезапястные суставы, возможно развитие сгибательных контрактур в результате одновременного поражения мышц и сухожильно-связочного аппарата. Для исключения ревматизма используются критерии Киселя - Джонса (наличие ревматических узелков, кольцевидной эритемы, хореи, мигрирующего полиартрита и кардита) и определение титра антистрептококковых антител. Для ревматического кардита характерно вовлечение в патологический процесс всех оболочек сердца, при этом поражение миокарда ранний и почти обязательный признак, на фоне которого развиваются эндокардит и перикардит. При люпус-кардите также поражаются зсе оболочки сердца, но наиболее частый и ранний признак - это перикардит. При высокой степени активности СКВ развивается бородавчатый эндокардит Либмана-Сакса, для которого характерно наложение тромботических масс на поверхность клапанов.
2. Ревматоидный артрит. Труден дифференциальный диагноз с РА, развивающимся у подростков и молодых женщин. В дебюте эти два заболевания имеют много общего. Так, при РА у подростков встречаются внесуставные проявления (серозиты, кардит). Не всегда в диагностике помогает определение РФ, АНФ, LЕ-клеток. В таких случаях необходимо учитывать большую стойкость суставного синдрома при РА, а при системном его течении -быстрое развитие эрозивно-деструктивных изменений.
3. Аутоиммунные тромбоцитопении. При выявлении у больных иммунных цитопении (тромбоцито-, лейко цитопении) необходимо исключить СКВ. При отсутствии других критериев волчанки решающее значение играют обнаружение LЕ-клеток, АНФ, антител к ДНК.
Слайд 14
Дифференциальная диагностика (2)
4. Болезнь Стилла. Большие сложности вызывает
дифференциальный диагноз СКВ с болезнью Стилла, встречающейся как у
детей, так и у взрослых. Болезнь Стилла отличается стойкой интермиттарующей лихорадкой, наличием розеолезной макулоподобной сыпи в местах давления, спленомегалией, вовлечением в процесс шейного отдела позвоночника, эрозивно-деструктивным процессом в лучезапястных суставах, лейкоцитозом, нестойкими и невысокими титрами АНФ.5. Хронический гломерулонефрит. Большие трудности возникают при проведении дифференциального диагноза между хроническим гломерулонефритом и СКВ в случаях, когда основным проявлением болезни является волчаночный нефрит. Важно найти даже маловыраженные системные проявления (субфебрильную лихорадку, артралгии, кожные проявления, полисерозит, цитопении) и учитывать время возникновения заболевания (связь с инсоляцией). Важное значение при дифференциальной диагностике имеет иммунофлюоресцентное исследование биоптата почки. Типичный волчаночный нефрит характеризуется наличием феномена "проволочной петли", т. е. отложением фибриноида в петлях клубочка, имеющего часто базофильный оттенок, гиалиновыми тромбами, формированием гематоксилиновых телец.
6. Волчанка индуцированная лекарственными средствами. Некоторые лекарственные средства способны вызывать развитие синдрома, напоминающего СКВ. Наиболее опасен с этой точки зрения новокаинамид, при применении которого у 50-75% больных через несколько месяцев лечения выявляются АНА, а у 20% больных возникает лекарственная волчанка. Гидралазин (апрессин) вызывает образование АНА у 25-30% лиц, а СКВ-подобные симптомы -у 10% больных. Лекарственную волчанку могут также вызвать изониазид, аминазин, Д-пеницилламин, метилдофа, оральные контрацептивы. Наиболее частые симптомы лекарственной волчанки: полиартралгии, реже артрит, кожная сыпь, плеврит, перикардит, общевоспалительные симптомы. Нефрит, поражение ЦНС не характерны. У всех больных с лекарственной волчанкой выявляют положительную реакцию на АНФ, LЕ-клетки (у 90% больных), возможны, анемия, лейкоците-, тромбоцитопения, ложноположительная реакция Вассе;рмана, полож;ательный прямой тест Кумбса. Характерны антитела к гистонам, но антитела к_двухспиральной ДНК и гипокомплементемия редки, что может быть критериями в дифференциальной диагностике с идиопатической СКВ. Отмена препарата приводит к улучшению уже через несколько дней или недель. Лицам с резко выраженными симптомами лекарственной волчанки показано лечение коротким курсом ГК в дозе 20-40 мг/сут. Клинические симптомы редко персистируют более 6 месяцев, однако серологические нарушения могут обнаруживаться в течение многих лет.