- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Тромбоэмболия легочной артерии
Содержание
- 2. Эпидемиология ТЭЛАЕжегодная частота 35-40 случаев на 100
- 3. Естественный прогноз ТЭЛАОбщая смертность 7-11%По данным регистра
- 4. Этиология ТЭЛАТриада Вирхова:ГиперкоагуляцияЗамедление кровотокаПовреждение сосудистой стенки
- 5. Гиперкоагуляция
- 6. Замедление кровотокаварикозное расширение венсдавление вены из вне
- 7. Факторы риска возникновения ТЭЛА
- 8. Источники легочной эмболии70-95% из илиоковального или илиофеморального
- 9. Локализация эмболов в лёгкихОба лёгких-65%, правое легкое
- 10. Патогенез легочной эмболииПерегрузка давлениемДисфункция ПЖ/Острая дилятация ПЖСмещение
- 11. Исходы ТЭЛАРазмер эмболаФоновые заболевания кардиореспираторной системыСмертностьCHEST. 2002;121(3):877-905. doi:10.1378/chest.121.3.877
- 12. Госпитальная летальность больных с ТЭЛА в зависимости
- 13. Классификация ТЭЛАПо вариантам развития:Острая форма: внезапное начало
- 14. Частота симптомов при ТЭЛА: Диспноэ (удушье) -
- 15. Клиническая картина массивной ТЭЛАКлассический синдром массивной ТЭЛА
- 16. Субмассивная и малая ТЭЛАСубмассивная ТЭЛА (более 50%
- 17. Случай массивной ТЭЛА с летальным исходомВ просвете
- 18. Тромб лежал свободно и не был подпаян
- 19. Микропрепарат легких при инфаркт-пневмонииhttp://www.thrombosisadviser.com
- 20. Критерии вероятности возникновения ТЭЛА (Revised GENEVA score)
- 21. Тромбоз глубоких вен (ТГВ)Тромбофлебит подкожных вен с
- 22. Тромбофлебит подкожных вен нижней конечностиТип: тромбоз дистальных
- 23. Клиника тромбофлебита подкожных венболь тянущего или жгучего
- 24. Тромбоз глубоких вен голени Отёчный синдром:Возникает через
- 25. Специфические симптомыС-м Хоманса - тыльное сгибание стопыС-м
- 26. Тромбоз илиофеморального сегмента Болевой синдромтупая боль в
- 27. Тромбоз илиофеморального сегмента Среднее течение распирание, напряжение
- 28. Тромбоз илиофеморального сегмента Тяжёлое течение острая распирающая,
- 29. Шкала Wells для оценки риска тромбоза глубоких
- 30. Риск-стратификация по госпитальной и 30-дневной смертности ТЭЛА*систолическое
- 31. ЭХОКГ Критерии перегрузки правых отделов сердца (≥
- 32. ЭКГпри ТЭЛА, неспецифична, характеризуется: синусовой тахикардией, фибрилляцией/трепетанием
- 33. Рентгенография грудной клеткиhttp://urgent.mif-ua.com/archive/issue-17473/article-17483/
- 34. Рентгенография грудной клетки
- 35. Мультиспиральная компьютерная томография
- 36. Лабораторные показателиД-димер. Обладает высокой отрицательной прогностической силой,
- 37. Диагностический алгоритм при ТЭЛА с высоким риском
- 38. Диагностический алгоритм при ТЭЛА с низки и средним риском
- 39. Лечение ТЭЛА с высоким риском (стабилизация гемодинамики
- 40. Лечение ТЭЛА с высоким риском (антикоагулянтная терапия)
- 41. Тромболитическая терапия при ТЭЛА высокого риска
- 42. Лечение ТЭЛА среднего и низкого риска смертиАнтикоагулянтная
- 43. Тромболитическая терапия ТЭЛА среднего риска высокой лёгочной
- 44. Хирургическое лечение ТЭЛАПоказания: у больных с ТЭЛА
- 45. Оперативные вмешательства при ТЭЛАЭмболэктомия в условиях временной окклюзии полых вен на работающем сердцеЭмболэктомия в условиях ИКhttp://www.allsurgery.ru/angio_hirurgiya/tromboemboliya_legochnyh_arterii.html
- 46. Оперативные вмешательства при ТЭЛАЭмболэктомия из левой ветви ЛАЭмболэктомия из правой ветви ЛАhttp://www.allsurgery.ru/angio_hirurgiya/tromboemboliya_legochnyh_arterii.html
- 47. Катетерная эмболэктомия из легочной артерии“Aspirex”“Greenfield”
- 48. Профилактика рецидивов ТЭЛАДлительная терапия АВК с МНО
- 49. Показания к имплантации кава-фильтра.1. Невозможность или неэффективность
- 50. Пликация нижней полой вены1. Распространение флотирующего тромба
- 51. Другие хирургические методыЭндоваскулярная тромбэктомия из нижней полой
- 52. Скачать презентацию
- 53. Похожие презентации


















































Слайд 2
Эпидемиология ТЭЛА
Ежегодная частота 35-40 случаев на 100 000
населения.
глубоких вен вызывают клиническую ТЭЛА, в 40% случаев бессимптомную ТЭЛА (Moser KM et al. 1994)
Слайд 3
Естественный прогноз ТЭЛА
Общая смертность 7-11%
По данным регистра ICOPER
(Cooperative Pulmonary Embolism Registry) 3-х месячная летальность больных с
ТЭЛА 17.4%.Госпитальная летальность больных с ТЭЛА и нестабильной гемодинамикой составила 31% (Management Strategies and Determinants of Outcome in Acute Pulmonary Embolism Trial (MAPPET)).
Госпитальная летальность гемодинамически стабильных больных с ТЭЛА до 4,1%
Риск повторного эпизода ТЭЛА 60%, ТГВ 20% в течении 3-х лет (Stein PD et al. 2004)
Слайд 4
Этиология ТЭЛА
Триада Вирхова:
Гиперкоагуляция
Замедление кровотока
Повреждение сосудистой стенки
Слайд 6
Замедление кровотока
варикозное расширение вен
сдавление вены из вне
опухоль
костные отломки
матка при беременности
разрушение клапанного аппарата
гиподинамия
замедление кровотока при
ХСН и ХЛСПовреждение эндотелия
внутрисосудистые катетеры, стенты
Системный воспалительный ответ при травмах и операциях
инфекция/сепсис
гипоксия
Повреждение эндотелия
Слайд 8
Источники легочной эмболии
70-95% из илиоковального или илиофеморального сегмента
5-20%
из ПП или ПЖ.
0.5-2% из системы верхней полой вены
Евдокимов
А.Г., Тополянский В.Д. 1999 г.7%
15%
20%
85%
Слайд 9
Локализация эмболов в лёгких
Оба лёгких-65%, правое легкое 20%,
левое 10%
Нижние доли в 4 раза чаще, чем верхние.
Ствол
и главные ветви ЛА 50%, долевые и сегментарные 22%, мелкие ветви 30%Шилов А.М. с соавт. 2003
Слайд 10
Патогенез легочной эмболии
Перегрузка давлением
Дисфункция ПЖ/Острая дилятация ПЖ
Смещение МЖП
влево
Уменьшение преднагрузки ЛЖ
Рестриктивное действие перикарда
Уменьшение УО ЛЖ
Шок/гипотензия
Ишемия ПЖ
Повышенное напряжение
миокарда ПЖСнижение перфузионного давления миокарда
Повышенное потребление кислорода
Шунтирование крови в легких и предсердиях.
«Мертвое пространство»
Уменьшение отношения V\Q
Гипоксия
Размер эмбола
Вазоконстрикция
Фоновые заболевания кардиореспираторной системы
Слайд 11
Исходы ТЭЛА
Размер эмбола
Фоновые заболевания кардиореспираторной системы
Смертность
CHEST. 2002;121(3):877-905. doi:10.1378/chest.121.3.877
Слайд 12 Госпитальная летальность больных с ТЭЛА в зависимости от
состояния гемодинамики
Casper W et al Am J Card. 1997
Слайд 13
Классификация ТЭЛА
По вариантам развития:
Острая форма: внезапное начало с
болью за грудиной, одышкой, падением
артериального давления, признаками острого легочного
сердца.2. Подострая форма: прогрессирующая дыхательная и правожелудочковая
недостаточность и признаки инфаркта легкого, кровохарканье.
3. Рецидивирующая форма: повторные эпизоды одышки, обмороки, признаки
инфаркта легкого.
По степени окклюзии легочной артерии:
1. Небольшая – менее 30% общей площади сечения сосудистого русла (одышка,
тахипноэ, головокружение, чувство страха).
2. Умеренная – 30-50% (боль в груди, тахикардия снижение артериального
давления, резкая слабость, признаки инфаркта легкого, кашель, кровохарканье).
3. Массивная – более 50% (острая правожелудочковая недостаточность,
обструктивный шок, набухание шейных вен).
4. Сверхмассивная – более 70% (внезапная потеря сознания, диффузный цианоз
верхней половины тела, остановка кровообращения, судороги, остановка дыхания).
Слайд 14
Частота симптомов при ТЭЛА:
Диспноэ (удушье) - 80%
Тахипное (ЧДД
более 20/мин) -70%
Плевральная боль - 52%
Тахикардия (ЧСС более 100
уд/мин) -26%Загрудинная (ангинозная) боль - 12%
Кашель - 20%
Синкопе - 19%
Признаки тромбоза глубоких вен - 15%
Кровохарканье - 11%
Цианоз – 11%
Лихорадка (более 38ºС) – 11%
Слайд 15
Клиническая картина массивной ТЭЛА
Классический синдром массивной ТЭЛА (коллапс,
загрудинные боли, цианоз верхней половины туловища, тахипное и набухание
шейных вен) встречается только в 15% случаев.Цианоз и одышка могут отсутствовать вследствие возникновения при массивной ТЭЛА синдрома малого сердечного выброса ЛЖ (гипотензия, тахикардия, бледность кожных покровов с акроцианозом).
Основной клинический признак массивной ТЭЛА: гипотензия и шок (5-10% всех случаев ТЭЛА).
Слайд 16
Субмассивная и малая ТЭЛА
Субмассивная ТЭЛА (более 50% всех
случаев ТЭЛА) не проявляется гипотензией, за исключением признаков острой
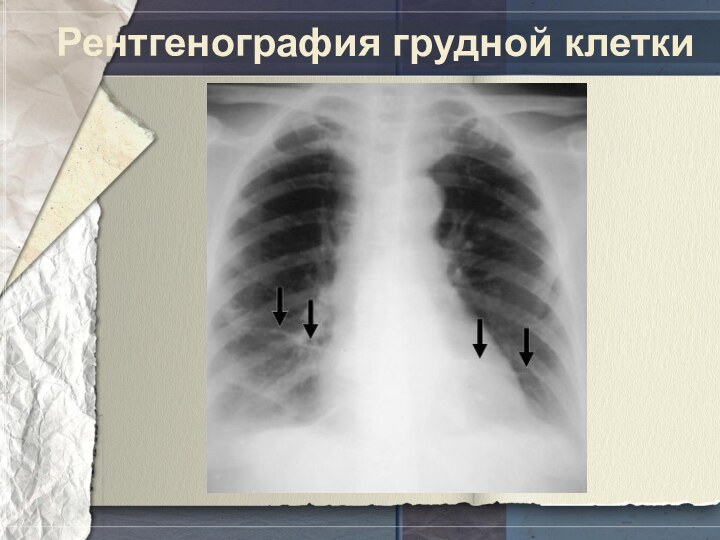
дисфункции правых отделов сердца.Малая ТЭЛА будут доминировать: дыхательная недостаточность и клиника инфракт-пневмонии (кашель, кровохарканье, плевральные боли, лихорадка). Рентгенологическая картина: плевральный выпот, клиновидные ателектазы (лучше выявляются при компьютерной томографии) формируются позже.
Слайд 17
Случай массивной ТЭЛА с летальным исходом
В просвете главных
артерий скрученные жгуты тромба.
На месте бифуркации одной из сегментарных
артерий был обнаружен этот тромб, который никак не был связан с большими тромбами.http://forens-gallery.ru/pmwiki.php/Pathology/Tela2802
Слайд 18 Тромб лежал свободно и не был подпаян к
крупным артериям. При попытке его вытащить выяснилось, что во
многих сегментарных артериях остались висеть рыхлые тромбы, которые легко отрывались от основного жгута.При попытке разложить тромб на столике выяснилось, что он состоит из двух фрагментов, причём первый, более длинный в левой стороне как бы сложен вдвойне и склеен. Второй (внизу снимка) явно толще по диаметру и отличается по цвету. Оба были соединены друг с другом красноватым пластинчатым тромбом, который легко оборвался.
http://forens-gallery.ru/pmwiki.php/Pathology/Tela2802
Случай массивной ТЭЛА с летальным исходом
Слайд 20
Критерии вероятности возникновения ТЭЛА (Revised GENEVA score)
Низкая вероятность
0-3 баллов (риск ТЭЛА -8%)
Средняя вероятность 4-10 баллов (риск
ТЭЛА -29%) Высокая вероятность ≥ 11 баллов (риск ТЭЛА – 74%).
Слайд 21
Тромбоз глубоких вен (ТГВ)
Тромбофлебит подкожных вен с ТГВ
ног
ТГВ голени.
ТГВ илиофеморального сегмента.
Синдром нижней полой вены.
Синдром верхней полой
вены.
Слайд 22
Тромбофлебит подкожных вен нижней конечности
Тип: тромбоз дистальных отделов
большой и малой подкожной вены. Риск ТЭЛА – отсутствует.
Тип:
тромбоз достигает сафено-феморального соустья (БПВ) или сафено-поплительного соустья (МПВ) не переходя на бедренную или подколенную вену. Риск ТЭЛА – отсутствует.Тип: тромб через соустье проникает в глубокую венозную систему. Риск ТЭЛА – высокий
Тип: тромб не достигает устья но через коммуникантные вены переходит в глубокую венозную систему. Риск ТЭЛА – зависит от характера тромба
Тип: любой тип тромбоза подкожных вен в сочетании с симультанным тромбозом глубокую венозной системы той же или контралатеральной конечности. Риск ТЭЛА – высокий
Слайд 23
Клиника тромбофлебита подкожных вен
боль тянущего или жгучего характер
по ходу вены, усиливающаяся при резких движениях, мешающая при
ходьбекожная гиперестезия
гиперемия
пастозность или отёк в области лодыжек или н/3 голени
местное повышение температуры, гиперэстезия. гиперемия
шнуровидный, болезненный тяж, возможно с очагами уплотнения или размягчения, паховая лимфоаденопатия
восп. изменения крови, лихорадка.
Показания к госпитализации:
высокая локализация: в/3 бедра при тромбофлебите БПВ, в/3 голени при тромбофлебите МПВ
восходящий тромбофлебит несмотря на проводимую терапию
ТГВ
ТЭЛА
Слайд 24
Тромбоз глубоких вен голени
Отёчный синдром:
Возникает через 2-3
дня после тромбоза, возможно расширение сети подкожных вен.
Разница в
окружности конечностей более 3 см.Болевой синдром:
острая боль в икроножных мышцах, усиливающаяся при движении в голеностопных суставах, ходьбе
гипералгезия при пальпации
кожная гиперестезия
Слайд 25
Специфические симптомы
С-м Хоманса - тыльное сгибание стопы
С-м Бисхарда
- при надавливании пальцем в области внутренней поверхности пятки
или внутренней лодыжки отмечается усиление болей;С-м Мозеса - болезненность при сдавливании средней трети голени в переднезаднем направлении при отсутствии боли при сдавлении с боков
С-м Ловенберга - появление боли при повышении давления в манжетке, наложенной на с/3 голени до 80-100 мм рт. ст. (в норме - до 160).
С-м Опитца-Раминетца- накладывают манжетку от аппарата для измерения давления выше коленного сустава. Нагнетают воздух грушей до 45—50 мм рт. ст.
Слайд 26
Тромбоз илиофеморального сегмента
Болевой синдром
тупая боль в пояснично-крестцовой
области, острая по передне-внутренней поверхности бедра в икроножных мышцах
Легкое
течениедискомфорт и боль только при движении в покое проходят
цианоз дистальных отделов после ходьбы
отек возникает за 2-3 суток, разница до 3-4 см
чувство напряжения в ноге поэтому не возникает
Слайд 27
Тромбоз илиофеморального сегмента
Среднее течение
распирание, напряжение в
вертикальном положении, в поясничной области, по ходу магистральных вен
и паховой областисохраняются в покое, ослабевают при приподнятом положении ноги
диффузный цианоз до паховой складки, усиливается в вертикальном положении.
пальпация в паховой области и магистральных вен резко болезненна.
отек возникает за 1 сутки, разница до 5-8 см.
Слайд 28
Тромбоз илиофеморального сегмента
Тяжёлое течение
острая распирающая, пульсирующая
боль в ягодичной области с иррадиацией в конечность, паховую
область, подвздошную областьактивные движения ограничены но возможны.
вынужденное положение: отведенная. приподнятая и умеренно согнутая в тазбедренном и коленном суставе
отек возникает за неск. часов
разница до 10 см
стойкий диффузный цианоз, мраморность кожи конечности, ягодичной области. передней брюшной стенки
петехии и экхимозы
Слайд 29
Шкала Wells для оценки риска тромбоза глубоких вен
Низкая
вероятность 0 баллов (риск 3%)
Средняя вероятность 1-2 баллов (риск
17%)Высокая вероятность ≥ 3 баллов (риск 75%).
Слайд 30
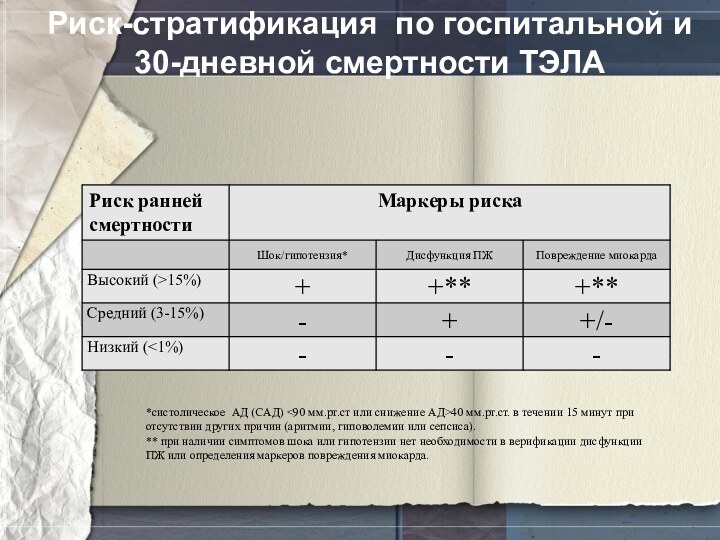
Риск-стратификация по госпитальной и 30-дневной смертности ТЭЛА
*систолическое АД
(САД) 40 мм.рт.ст. в течении
15 минут при отсутствии других причин (аритмии, гиповолемии или сепсиса).** при наличии симптомов шока или гипотензии нет необходимости в верификации дисфункции ПЖ или определения маркеров повреждения миокарда.
Слайд 31
ЭХОКГ
Критерии перегрузки правых отделов сердца (≥ 1
из 4-х признаков):
тромб правых отделов сердца
диастолический размер ПЖ (парастернальная
позиция) >30 мм или отношение ПЖ/ЛЖ>1систолическое уплощение МЖП
время ускорения на трёхстворчатом клапане < 90 мс или градиентом давления на трёхстворчатом клапане >30 мм.рт.ст., при отсутствие гипертрофии ПЖ.
Возможны также следующие признаки:
симптом МакКоннела: нормо и/или гиперкинезия апикального сегмента свободной стенки ПЖ несмотря на гипокинезию и/или акинезию оставшейся части свободной стенки ПЖ.
симптом 60/60: время ускорения фракции выброса ПЖ < 60 мс и градиент давления на трёхстворчатом клапане ≤ 60 мм.рт.ст.
Слайд 32
ЭКГ
при ТЭЛА, неспецифична, характеризуется:
синусовой тахикардией, фибрилляцией/трепетанием предсердий.
синдромом
SI-QIII-TIII (глубокий S в I отведении, Q и отрицательный
T в III отведении).элевацией ST в II III aVF V1-4 без реципрокных изменений в V5-6
перегрузкой правого предсердия и развитием полной/неполной блокады п.н.п. Гиса.
Слайд 36
Лабораторные показатели
Д-димер.
Обладает высокой отрицательной прогностической силой, иными
словами отрицательный результат в количественном тесте (чувствительность 95%, специфичность
40%), исключает наличие ТЭЛА.Отрицательный результат концентрация Д-димера менее 0,4 мкг/мл (референтные нормы для лаборатории АО «ННКЦ»)
Повышенная концентрация Д-димера не имеет диагностической ценности из-за низкой специфичности.
Маркеры повреждения миокарда.
Не имеют при ТЭЛА дифференциально-диагностической ценности (т.к. повышаются при ТЭЛА и при остром коронарном синдроме), но характеризуют повреждение миокарда
Тропонин Т.
норма: менее 0,03 мг/л; средний риск: 0,03-0,1 мг/мл; высокий риск: 0,1-2,0 мг/мл.
Креатинфосфокиназа (КФК):
общая: норма менее 170 нг/мл (женщины), 195 нг/мл (мужчины).
МВ-фракция: норма менее 2,88 нг/мл (женщины), 4,94 нг/мл (мужчины).
Миоглобин: норма менее 58 нг/мл (женщины), 72 нг/мл (мужчины).
Слайд 39
Лечение ТЭЛА с высоким риском (стабилизация гемодинамики
)
1. Кислородотерапия
через назальные катетеры или искусственная вентиляция лёгких (ИВЛ) при
отсутствии спонтанного дыхания.2. Болевой синдром - наркотически анальгетики морфин 1%-1,0 мл в/в, или фентанил 0,005% 1-2 мл в/в возможно в сочетании с дроперидолом 0,25% 1-2 мл
3. Добутамин со скоростью 2.5-5 мкг/кг/мин. Начало действия ч/з 1-2 минуты, длительность эффекта - 5 минут, или дофамин 2-10 мкг/кг/мин (300-700 мкг/мин)
4. Шок/гипотензия - норадреналин 2-4 мг в 500 мл 5% декстрозы в/в капельно или адреналин 1 мг. в/в каждые 3-5 минут
5. Инфузионная терапия - ограниченно (не более 500 мл. жидкости)
Слайд 40
Лечение ТЭЛА с высоким риском (антикоагулянтная терапия)
Антикоагулянтная терапия: нефракционированный гепарин (НФГ) в/в болюсно 80
Ед/кг, далее поддерживающая инфузия с учётом удлинения АЧТВ/АПТВ.АЧТВ/АПТВ следует измерять через 4-6 часов после болюса и далее через 3 часа после каждого увеличения дозы НФГ; ежедневно после достижения терапевтической величины АЧТВ/АПТВ.
Слайд 41
Тромболитическая терапия при ТЭЛА высокого риска
Тромболитическая терапия (оптимально до 72 часов после эмболизации, возможный
эффект до 14 суток) показана, при отсутствии противопоказанийстрептокиназа 250 000 МЕ в течении 30 минут в/в, далее 100 000 МЕ/час в течении 12-24 часов.
урокиназа 4 400 МЕ/кг в течении 10 минут, далее 4 400 МЕ/кг/час в течении 12-24 часов.
рекомбинатный тканевой активатор плазминогена 100 мг в течении 2 часов или 0,6 мг/кг в течении 15 минут (максимальная доза 50 мг)
Слайд 42
Лечение ТЭЛА среднего и низкого риска смерти
Антикоагулянтная терапия
(минимально 5 дней).
Эноксапарин 1,0 мг/кг каждые 12 часов
или 1,5 мг/кг 1 раз в сутки, п/кФондапаринукс 5 мг (масса тела <50 кг), 7,5 мг (масса тела 50-100 кг), 10 мг (масса тела >100 кг). п/к
У пациентов с высоким риском кровотечения и нарушением функции почек рекомендовано использовать НФГ под контролем АЧТВ/АПТВ в 2-2.5 раза выше нормы.
После терапии НМГ/НФГ рекомендовано перевод больного на антагонисты витамина К (варфарин)
Слайд 43
Тромболитическая терапия ТЭЛА среднего риска
высокой лёгочной гипертензии >50
мм.рт.ст.
признаках дисфункции ПЖ по данным ЭХОКГ или СКТ.
признаках повреждения
миокарда ПЖ (высокий уровень тропонина Т).
Слайд 44
Хирургическое лечение ТЭЛА
Показания: у больных с ТЭЛА с
высоким риском летальности
при наличии абсолютных противопоказаний или неэффективности
системного тромболизиса., критических расстройствах гемодинамики, когда отсутствует время для проявления эффекта тромболитика.
Эндоваскулярная эмболэктомия или фрагментация тромба в проксимальном отделе ЛА - является альтернативой хирургической эмболэктомии, показания те же.
Слайд 45
Оперативные вмешательства при ТЭЛА
Эмболэктомия в условиях
временной окклюзии
полых вен
на работающем сердце
Эмболэктомия в условиях ИК
http://www.allsurgery.ru/angio_hirurgiya/tromboemboliya_legochnyh_arterii.html
Слайд 46
Оперативные вмешательства при ТЭЛА
Эмболэктомия из левой ветви ЛА
Эмболэктомия
из правой ветви ЛА
http://www.allsurgery.ru/angio_hirurgiya/tromboemboliya_legochnyh_arterii.html
Слайд 48
Профилактика рецидивов ТЭЛА
Длительная терапия АВК с МНО 2,5
(2-3) показана всем больным перенёсшим ТЭЛА и ТГВ при
отсутствии противопоказаний. Длительность: при устранимых ФР ТЭЛА - 3 мес.; при спонтанной ТЭЛА минимально 3 мес., при повторном эпизоде ТЭЛА - длительная (возможно пожизненная) терапия АВК.При ТЭЛА на фоне онкологической патологии препарат выбора – НМГв течении 3-6 мес., в дальнейшем выбор препарата (АВК или НМГ) будет зависеть от течения основного заболевания.
Слайд 49
Показания к имплантации кава-фильтра.
1. Невозможность или неэффективность проведения
адекватной антикоагулянтной терапии.
2. Протяжённый (более 4 см.) флотирующий тромб
с узким основанием (риск фатальной ТЭЛА).3. Рецидивирующая ТЭЛА у больных с высокой легочной гипертензией
У больных молодого возраста, при устранимых ФР, возможна установка временного кава-фильтра (до 30 сут).
Слайд 50
Пликация нижней полой вены
1. Распространение флотирующего тромба на
супраренальные отдел НПВ, при невозможности выполнения эндоваскулярной тромбэктомии.
2. Сочетание
эмболоопасного тромба с беременностью поздних сроков.3. Сочетание операбельные опухолей брюшной полости и забрюшинного пространства, требующих оперативного лечения при наличии эмболопасногог тромбоза.
4. Окклюзия НПВ и её притоков и также бедренных вен, препятсвующих имплантации кава-фильтра.
5. Неправильная позиция установленного ранее кава-фильтра. исключающее возможность повторной имплантации.
Слайд 51
Другие хирургические методы
Эндоваскулярная тромбэктомия из нижней полой и
подвздошных вен
показана при эмболоопасных тромбах интра- и супраренального отделов
нижней полой вены Паллиативная тромбэктомия
флотирующий и протяжённый тромбоз (более 4 см.) бедренных или подвздошных вен при нецелесообразности или невозможности провести им плантацию кава-фильтра





























