Слайд 2
Пневмония -
острое инфекционное (преимущественно бактериальное) заболевание,
характеризующееся
очаговым поражением респираторных отделов легких с внутриальвеолярной экссудацией, выявляемым
при физикальном и рентгенологическом обследованиях,
сопровождающееся выраженными в различной степени лихорадочной реакцией и интоксикацией
Слайд 4
Внебольничная пневмония -
острое заболевание,
возникшее во внебольничных
условиях, или диагностированное в первые 48 ч от момента
госпитализации,
сопровождающееся симптомами инфекции нижних дыхательных путей (лихорадка, кашель, выделение мокроты, боль в грудной клетке, одышка и т.д.) и
рентгенологическими признаками «свежих» очагово-инфильтративных изменений в легких
при отсутствии очевидной диагностической альтернативы
Слайд 5
Нозокомиальная пневмония -
пневмония, которая развивается у пациента
не ранее чем через 48 ч от момента госпитализации,
не вызванная инфекцией, находившейся на момент поступления в инкубационном периоде
Слайд 6
Пневмонии, связанные с оказанием медицинской помощи
отдельно выделяются в
последние годы в зарубежной литературе
по условиям возникновения являются внебольничными,
однако СПЕКТР ВОЗБУДИТЕЛЕЙ И ИХ ПРОФИЛЬ АНТИБИОТИКОРЕЗИСТЕНТНОСТИ схож с возбудителями нозокомиальных пневмоний
Слайд 7
Эпидемиология пневмонии
заболеваемость пневмонией в РБ составляет в среднем
10,0-13,8 на 1000 населения, увеличиваясь среди лиц старше 50
лет до 17,0 на 1000 населения
в США ежегодно регистрируется около 4 млн. случаев внебольничной пневмонии
затраты на лечение ВБП в США составляют около 10 млрд. долларов в год
пневмония занимает первое место в структуре смертности от инфекционных заболеваний в США
Слайд 9
Основные причины развития пневмонии:
1. снижение эффективности защитных механизмов
макроорганизма
и/или
2. массивность дозы проникаемых в нижние отделы дыхательных путей
микроорганизмов и/или их повышенная вирулентность
Слайд 10
Основной патогенетический механизм развития пневмоний:
аспирация секрета ротоглотки с
содержащимися в нем колонизирующими микроорганизмами (актуален для S.pneumoniae, H.influenzae,
Гр- бактерий, анаэробов)
микроаспирация (часто)
макроаспирация (редко при наличии предрасполагающих факторов – ОНМК, хронический алкоголизм, повторная рвота)
Слайд 11
Другие более редкие патогенетические механизмы развития пневмоний:
Ингаляция микробного
аэрозоля (Mycoplasma pneumoniae, Chlamydophila pneumoniae, Legionella pneumoniae и др.)
Гематогенная
диссеминация из экстрапульмонарного очага инфекции
Непосредственное распространение инфекции с прилежащих очагов патологии (внутрипеченочный или поддиафрагмальный абсцесс и т.п.)
Реактивация латентной инфекции (Pneumocystis jiroveci в случае выраженного ИДС)
Слайд 12
Этиология внебольничной пневмонии (ВБП):
Streptococcus pneumoniae – «король ВБП»,
30-50% всех случаев
Атипичные микроорганизмы (Chlamydophila pneumoniae, Mycoplasma pneumoniae, Legionella
pneumophila) – до 30% всех случаев
Другие редкие возбудители ВБП – 3-5% всех случаев:
Haemophilus influenzae
Staphylococcus aureus
Klebsiella pneumoniae, еще реже – другие Гр- бактерии семейства Enterobacteriaceae
Слайд 13
Этиология ВБП определяется рядом факторов: возрастом больных, тяжестью
заболевания, наличием сопутствующей патологии (факторов риска) и т.д.
У взрослых,
переносящих ВБП, часто выявляется смешанная инфекция (в одном КИ практически у каждого второго из 346 обследованных пациентов с пневмококковой этиологией заболевания обнаруживались серологические признаки активной инфекции, вызываемой микоплазмами или хламидиями)
Слайд 14
Основные возбудители ВБП у амбулаторных пациентов:
Слайд 15
Основные возбудители ВБП у госпитализированных пациентов:
Слайд 16
Факторы риска и возможные возбудители ВБП
алкоголизм: S.pneumoniae, анаэробы,
Гр- бактерии (чаще K.pneumoniae)
ХОБЛ/курение: S.pneumoniae, H.influenzae, M.catarrhalis, Legionella spp.
декомпенсированный
СД: S.pneumoniae, S.aureus
пребывание в домах престарелых: S.pneumoniae, представители сем-ва Enterobacteriaceae, H.influenzae, S.aureus, C. pneumoniae, анаэробы
Слайд 17
Факторы риска и возможные возбудители ВБП
эпидемия гриппа: S.pneumoniae,
S.aureus, S.pyogenes, H.influenzae
развитие ВБП на фоне бронхоэктазов, муковисцидоза: P.aeruginosa,
B.cepacia, S.aureus
контакт с кондиционерами, увлажнителями воздуха, системы охлаждения воды: L.pneumophila
несанированная полость рта, предполагаемая массивная аспирация: анаэробы
Слайд 18
«Пирамида» инфекций нижних дыхательных путей (Macfarlane J.T. Lower
respiratory tract infection and pneumoniae in the community)
Слайд 19
Диагностика пневмонии – субъективные жалобы
подозрение на пневмонию должно
возникать при лихорадке в сочетании с жалобами на кашель,
одышку, отделение мокроты, боли в грудной клетке
у пожилых пациентов респираторные жалобы могут отсутствовать, а в клинике будут превалировать симптомы общего характера: сонливость днем и бессонница ночью, спутанность сознания, утомляемость, сильное потоотделение по ночам, тошнота, рвота, признаки обострения или декомпенсации сопутствующих заболеваний внутренних органов
Слайд 20
Диагностика пневмонии – объективные данные
классические объективные признаки пневмонии:
укорочение перкуторного тона над пораженным участком легкого
локально выслушиваемое бронхиальное
дыхание
фокус звучных мелкопузырчатых хрипов или крепитации
усиление бронхофонии и голосового дрожания
при интерстициальных пневмониях характерно наличие сухих и влажных хрипов без признаков уплотнения легочной ткани
у 20% пациентов объективные признаки ВБП могут отличаться от типичных или отсутствовать вообще
Слайд 21
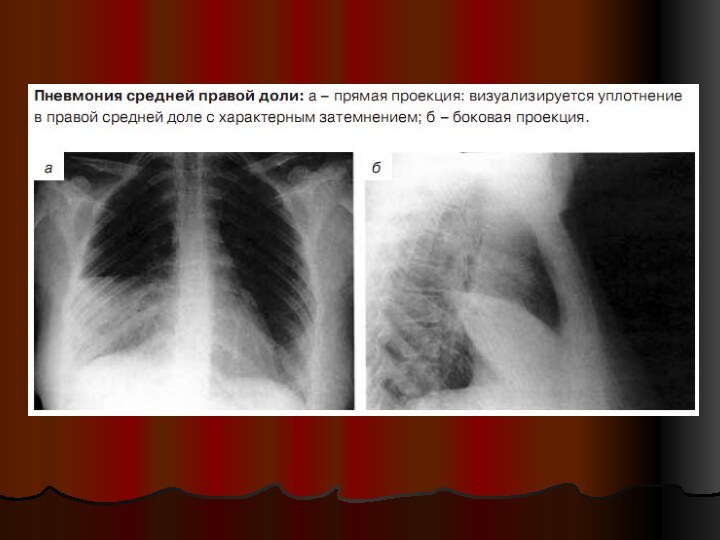
Диагностика пневмонии – инструментальное обследование
практически всегда для подтверждения
диагноза требуется проведение рентгенографии органов грудной клетки, т.к. многочисленными
исследованиями показана невысокая чувствительность и специфичность объективного клинического обследования в диагностике ВБП
в типичных случаях ВБП критерий диагноза- обнаружение очагово-инфильтративных или интерстициальных изменений в легких
в ряде случаев изменения на рентгенограмме могут отсутствовать несмотря на наличие клинических и физикальных признаков пневмонии
Слайд 22
Возможные причины клинико-рентгенологической диссоциации:
глубокая нейтропения с невозможностью развития
локализованной острой воспалительной реакции в легочной ткани
ранние стадии заболевания
(по стетоакустическим данным распознать пневмонию можно за 24-48 ч до появления легочного инфильтрата на рентгенограмме)
в случае пневмоцистной пневмонии у ВИЧ-инфицированных патологические изменения на рентгенограмме отсутствуют у 10-20% больных
В случае сомнений при наличии очевидной клинической симптоматики пневмонии и отсутствии изменений на рентгенограмме показано выполнение компьютерной томографии (наиболее чувствительна для выявления интерстициальных изменений легких)
Слайд 23
Диагностика пневмонии – микробиологическое исследование
материалом чаще всего служит
свободно откашливаемая мокрота
результативность микробиологического исследования зависит от правил забора
материала (оптимально до начала антибактериальной терапии) и условий его транспортировки
на первом этапе исследования мокрота окрашивается по Граму; при наличии менее 25 полиморфно-ядерных лейкоцитов и более 10 эпителиальных клеток (при просмотре не менее 10 полей зрения с увеличением Х 100) культуральное исследования нецелесообразно, т.к. образец контаминирован содержимым ротовой полости
Слайд 24
Диагностика пневмонии – микробиологическое исследование
микроскопия мокроты может дать
ориентиры при выборе антибактериальной терапии (ланцетовидные Гр+ диплококки –
S.pneumoniae, слабо окрашенные Гр- коккобациллы – H.influenzae и т.д.)
на втором этапе исследования осуществляется посев мокроты для выделения конкретных возбудителей и определения профиля антибиотикорезистентности
тяжелобольным пациентам до начала антибактериальной терапии необходимо также производить посевы венозной крови (2 образца из 2 разных вен, не менее 10 мл крови на каждый образец)
!!! Несмотря на важность получения лабораторного материала до назначения АБ, микробиологическое исследование не должно служить причиной задержки антибактериальной терапии (особенно у тяжелых пациентов)
Слайд 25
Для целого ряда микроорганизмов не характерно участие в
развитии бронхолегочного воспаления:
Streptococcus viridans
Staphylococcus epidermidis и др. коагулазонегативные стафилококки
Enterococcus
spp.
Neisseria spp.
Candida spp. и др.
Выделение данной группы микроорганизмов из мокроты свидетельствует О КОНТАМИНАЦИИ МАТЕРИАЛА флорой ВДП, а не об этиологической значимости этих возбудителей в развитии пневмонии !!!
Слайд 26
Диагностика пневмонии – лабораторные данные
лейкоцитоз периферической крови более
10-12 Х 109/л указывает на высокую вероятность бактериальной инфекции,
а лейкопения ниже 3 Х 109/л или лейкоцитоз выше 25 Х 109/л является неблагоприятным прогностическим признаком
обнаруживаемые отклонения при биохимическом исследовании крови, указывающие на поражение определенных органов/систем, имеют прогностическое значение
в ряде исследований показано, что наиболее высокая концентрация С-реактивного белка отмечается у пациентов с тяжелой пневмококковой или легионеллезной пневмонией
Слайд 27
Критерии диагноза
Диагноз ВБП является определенным при наличии у
больного рентгенологически подтвержденной очаговой инфильтрации легочной ткани и минимум
двух клинических признаков из числа следующих:
острая лихорадка в начале заболевания выше 38 *С
кашель с мокротой
физикальные признаки (фокус крепитации и/или мелкопузырчатые хрипы, жесткое бронхиальное дыхание, укорочение перкуторного звука)
лейкоцитоз выше 10 Х 109/л и/или палочкоядерный сдвиг (выше 10%)
Слайд 28
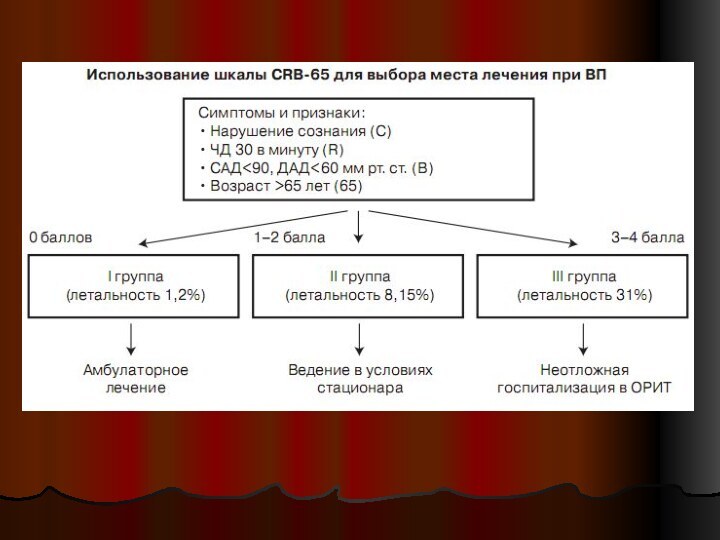
Выбор места лечения больных ВБП
разделение больных ВБП на
стационарных и амбулаторных принципиально важно из-за различных подходов к
диагностическому обследованию и тактике антимикробной химиотерапии
30-50% пациентов, госпитализируемых по поводу ВБП, характеризуются как прогностически «благоприятные» и с успехом могут лечиться в домашних условиях
в настоящее время существует ряд клинико-лабораторных шкал, которые на основании оценки тяжести ВБП и прогноза дают рекомендации по выбору места лечения
Слайд 29
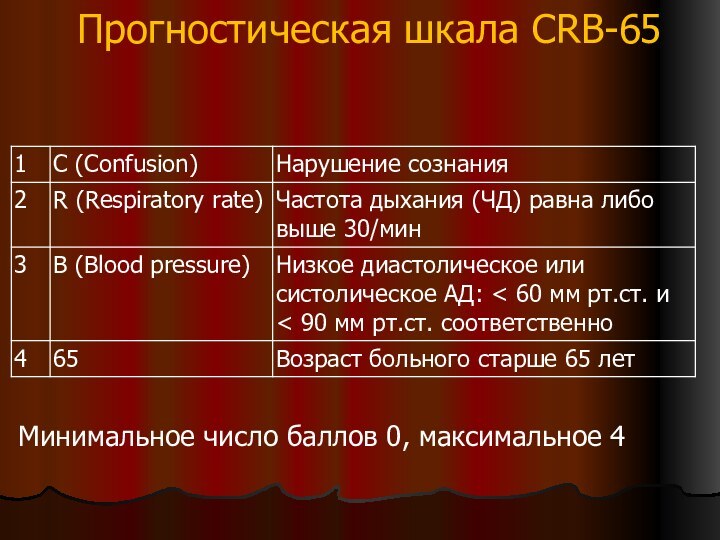
Прогностическая шкала CRB-65
Минимальное число баллов 0, максимальное 4
Слайд 31
Ведение пациентов с ВБП в амбулаторных условиях
Диагностический минимум:
анамнез
заболевания
физикальное обследование пациента
рентгенография органов грудной клетки оптимально в двух
проекциях
общий анализ крови
Слайд 33
По клиническим, гематологическим, рентгенологическим данным и с помощью
общепринятых микробиологических методов, как правило, нельзя достоверно установить этиологию
ВБП
Эмпирический выбор антибиотиков, основанный на наиболее вероятной чувствительности наиболее вероятных возбудителей, составляет основу терапии
Слайд 34
Антибиотикорезистентность основных возбудителей ВБП
S.pneumoniae – основная проблема
– резистентность к бета-лактамам и макролидам
полирезистентный пневмококк –
S.pneumoniae, резистентный к трем и более классам антбиотиков
резистентность пневмококка к пенициллину как правило сопровождается ко-резистентностью к цефалоспоринам I-II поколений, тетрациклинам и ко-тримоксазолу
Слайд 35
Антибиотикорезистентность основных возбудителей ВБП
ПЕГАС (1999-2005 г.г.)
– многоцентровое исследование антибиотикорезистентности пневмококка в России:
уровень резистентности к
пенициллину не превышает 10%, при этом большинство штаммов умеренно-резистентны
уровень резистентности к ЦС III (цефтриаксону, цефотаксиму) не выше 2%
резистентность к 14- и 15-членным макролидам (эритромицин, кларитромицин, азитромицин) 6-9%, к 16-членным (джозамицин, спирамицин, мидекамицин) и линкозамидам не превышает 4,5%
Слайд 36
Антибиотикорезистентность основных возбудителей ВБП
ПЕГАС (1999-2005 г.г.)
– многоцентровое исследование антибиотикорезистентности пневмококка в России:
высокая резистентность пневмококка
характерна для ко-тримоксазола (нечувствительны 40,7% штаммов) и тетрациклинов (нечувствительны 29,6% штаммов)
ко-тримоксазол и тетрациклины не должны использоваться в качестве препаратов выбора для эмпирической терапии ВБП в связи с высокой резистентностью к ним основного возбудителя
Слайд 37
Антибиотикорезистентность основных возбудителей ВБП
ПЕГАС (1999-2005 г.г.)
– многоцентровое исследование антибиотикорезистентности пневмококка в России:
не зарегистрирована резистентность
пневмококка к:
респираторным фторхинолонам (левофлоксацину, моксифлоксацину)
ванкомицину
линезолиду
резистентность к хлорамфениколу (левомицетину) не превышает 8,6%
резистентность к амоксициллину не превышает 0,5%, к амоксициллину клавуланату - 0,3%
все пенициллинорезистентные пневмококки сохраняли 100% чувствительность к амоксициллину клавуланату
Слайд 38
Антибиотикорезистентность основных возбудителей ВБП
ПЕГАС II (2003-2005 г.г.) –
многоцентровое исследование антибиотикорезистентности H.influenzae в России:
основной механизм резистентности –
продукция бета-лактамаз, гидролизующих аминопенициллины
резистентность к аминопенициллинам не превысила 4,7%
не выявлено штаммов, устойчивых к амоксициллину клавуланату, цефалоспоринам II-IV, карбапенемам, фторхинолонам
Слайд 39
Среди пациентов с ВБП, которые могут получать лечение
амбулаторно, выделяют 2 группы, различающиеся между собой по этиологической
структуре и тактике АБТ
Слайд 40
I группа – пациенты с нетяжелой ВБП в
возрасте до 60 лет без сопутствующей патологии
наиболее частые
возбудители: S.pneumoniae, M.pneumoniae, C.pneumoniae
препараты выбора: амоксициллин или макролидные АБ (кларитромицин, азитромицин) внутрь
альтернативные препараты: респираторные фторхинолоны (левофлоксацин, гемифлоксацин, моксифлоксацин) внутрь
!!! Несмотря на то, что in vitro аминопенициллины не активны в отношении «атипичных» возбудителей ВБП, в ходе клинических исследований не выявлено различий в эффективности этих антибиотиков, а также отдельных представителей класса макролидов или респираторных фторхинолонов, спектр действия которых включает как типичные, так и «атипичные» патогены
Слайд 41
II группа – пациенты с нетяжелой ВБП 60
лет и старше и/или с сопутствующими заболеваниями и факторами
риска
Хронические заболевания и факторы риска, влияющие на этиологию и прогноз ВБП:
хроническая обструктивная болезнь легких
сахарный диабет
застойная сердечная недостаточность
хроническая почечная недостаточность
цирроз печени
алкоголизм, наркомания
дефицит массы тела
Слайд 42
II группа – пациенты с нетяжелой ВБП 60
лет и старше и/или с сопутствующими заболеваниями и факторами
риска
наиболее частые возбудители: S.pneumoniae, H.influenzae, C.pneumoniae, S.aureus, сем-во Enterobacteriaceae
препараты выбора: комбинированная терапия амоксициллин/клавуланат или амоксициллин/сульбактам внутрь + макролид (азитромицин, кларитромицин) внутрь
альтернативные препараты: монотерапия респираторными фторхинолонами (левофлоксацин, моксифлоксацин, гемифлоксацин) внутрь
Слайд 43
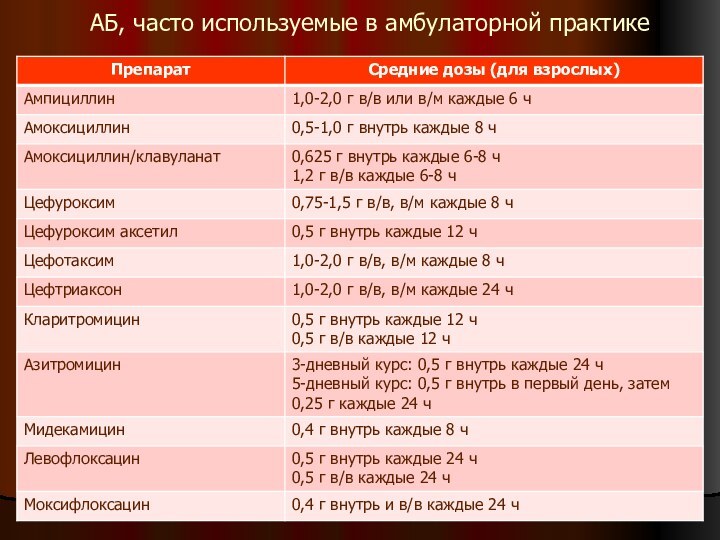
АБ, часто используемые в амбулаторной практике
Слайд 44
Ведение пациентов с ВБП в амбулаторных условиях
парентеральные АБ
при лечении ВБП амбулаторно не имеют доказанных преимуществ перед
пероральными
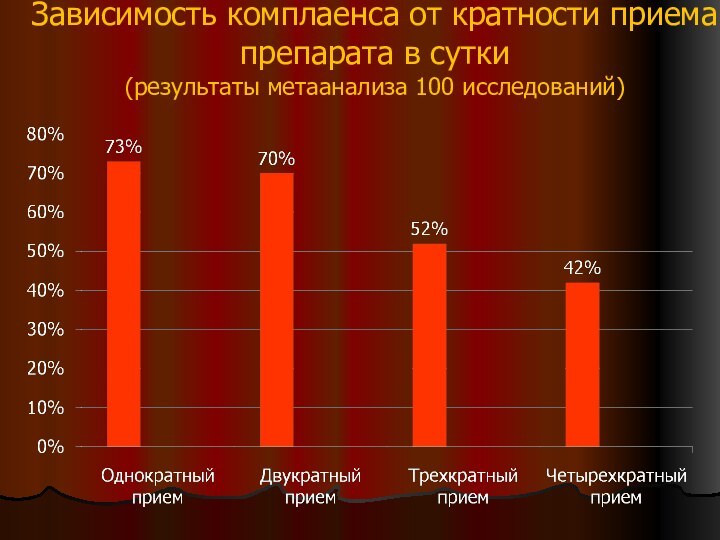
парентеральные АБ должны применяться лишь при предполагаемой низкой комплаентности при приеме пероральных препаратов или при отказе от госпитализации или невозможности ее своевременно осуществить
первичная оценка эффективности терапии должна проводится через 48-72 ч от начала терапии (критерии эффективности: снижение температуры, уменьшение симптомов интоксикации и др. клинических проявлений заболевания)
при неэффективности лечения следует пересмотреть тактику антибактериальной терапии и повторно оценить целесообразность госпитализации пациента
при нетяжелой ВБП средние сроки АБТ 7-10 дней (АБТ завершается при стойкой нормализации температуры тела в течение 3-4 дней)
Слайд 45
у госпитализированных пациентов подразумевается более тяжелое течение ВБП,
поэтому целесообразно начинать терапию с парентеральных антибиотиков
через 3-4 дня
лечения при нормализации температуры тела, уменьшения интоксикации и других симптомов заболевания возможен переход с парентерального на пероральное применение АБ до завершения полного курса терапии (ступенчатая терапия)
!!! При тяжелой ВБП назначение АБ должно быть неотложным – отсрочка в их назначении на 4 ч и более существенно ухудшает прогноз заболевания, увеличивает летальность и длительность пребывания в стационаре (Houck P.M et al. Timing of antibiotic administration and outcomes for Medicare patients hospitalized with community-acquired pneumoniae. Clin Infect Dis 2003; 36: 389-95)
Слайд 46
I группа – нетяжелая ВБП у госпитализированных пациентов

наиболее частые возбудители: S.pneumoniae, H.influenzae, C.pneumoniae, S.aureus, сем-во Enterobacteriaceae
препараты
выбора: комбинированная терапия
бензилпенициллин в/в, в/м ± макролид внутрь
ампициллин в/в, в/м ± макролид внутрь
амоксициллин/клавуланат в/в ± макролид внутрь
цефуроксим в/в, в/м ± макролид внутрь
цефотаксим или цефтриаксон в/в, в/м ± макролид внутрь
По данным ряда исследований наличие в стартовом режиме терапии препарата, активного в отношении «атипичных» микроорганизмов, улучшает прогноз и сокращает продолжительность пребывания пациентов в стационаре, что делает оправданным применение комбинированной терапии бета-лактам + макролид
альтернативные препараты: монотерапия
респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в
азитромицин в/в (в качестве монотерапии может использоваться лишь при отсутствии факторов риска антибиотикрезистентных пневмококков, Гр- энтеробактерий и инфекции, вызванной Ps.aeruginosa)
Слайд 47
II группа – тяжелая ВБП у госпитализированных пациентов
наиболее частые возбудители: S.pneumoniae, Legionella spp., S.aureus, сем-во Enterobacteriaceae
препараты
выбора: комбинированная терапия
амоксициллин/клавуланат в/в + макролид в/в
цефотаксим в/в + макролид в/в
цефтриаксон в/в + макролид в/в
альтернативные препараты: комбинированная терапия
респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в + цефалоспорины III поколения в/в
При наличии факторов риска инфекции, вызванной Pseudomonas aeruginosa (бронхоэктазии, прием системных ГКС, терапия антибиотиками широкого спектра действия свыше 7 дней в течение последнего месяца, истощение) препаратами выбора являются цефтазидим, цефепим, цефоперазон/сульбактам, тикарциллин/клавуланат, пиперациллин/тазобактам, карбапенемы (меропенем, имипенем)
Слайд 48
Ведение пациентов с ВБП в стационарных условиях
первичная оценка
эффективности терапии должна проводится через 48 ч после начала
лечения, а в случае тяжелого течения заболевания – спустя 24 ч (критерии эффективности: снижение температуры, уменьшение симптомов интоксикации и дыхательной недостаточности)
при неэффективности лечения (сохранение высокой лихорадки и интоксикации или прогрессирование симптомов заболевания) следует пересмотреть тактику антибактериальной терапии
при нетяжелой ВБП средние сроки АБТ 7-10 дней (АБТ завершается при стойкой нормализации температуры тела в течение 3-4 дней)
при тяжелой ВБП рекомендуется 10-дневный курс АБТ
при наличии данных о микоплазменной или хламидийной этиологии ВБП антибактериальная терапия продлевается до 14 дней
при ВБП стафилококковой этиологии или ВБП, вызванной грамотрицательными энтеробактериями, а также при легионеллезной ВБП, длительность АБТ должна составлять от 14 до 21 дня
Слайд 49
Типичные ошибки при антибиотикотерапии ВБП: ошибки выбора препарата
аминогликозиды

– гентамицин и другие аминогликозиды неактивны в отношении пневмококка
и атипичных микроорганизмов
ампициллин внутрь – обладает низкой биодоступностью при приеме внутрь, перорально используют амоксициллин
цефалоспорины I поколения (цефазолин и др.) – малоактивны в отношении большинства возбудителей респираторных инфекций, по антипневмококковой активности уступают аминопенициллинам и большинству цефалоспоринов более поздних поколений; пенициллинорезистентные пневмококки перекрестно устойчивы к цефалоспоринам I поколения; активность в отношении H.influenzae клинически не значима; чувствительны к бета-лактамазам, которые продуцируют практически 100% штаммов M.catarrhalis
ко-тримоксазол – высокая резистентность к данному препарату S.pneumoniae и H.influenzae, частые кожные аллергические реакции, наличие более безопасных препаратов
ципрофлоксацин и другие фторхинолоны II поколения – обладает низкой активностью в отношении S.pneumoniae и атипичных патогенов, при необдуманном использовании формирует резистентность к фторхинолонам всех поколений, в том числе и респираторным
Слайд 50
Типичные ошибки при антибиотикотерапии ВБП
позднее начало антибактериальной терапии:
назначение антибиотиков позже 4 ч после установления диагноза внебольничной
пневмонии ведет к увеличению смертности
частая смена АМП в процессе лечения, "объясняемая" опасностью развития резистентности
Существуют четкие показания для замены АМП:
клиническая неэффективность, о которой можно судить через 48-72 ч терапии
развитие серьезных НР, требующих отмены АМП
высокая потенциальная токсичность АМП (например, аминогликозидов), ограничивающая длительность их применения
продолжение антибиотикотерапии при сохранении отдельных рентгенологических и/или лабораторных изменений вплоть до их полного исчезновения
Основным критерием отмены антибиотиков является регресс клинических симптомов. Сохранение отдельных лабораторных и/или рентгенологических изменений не является абсолютным показанием к продолжению антибиотикотерапии
Слайд 51
Затяжная ВБП
у большинства больных ВБП к исходу 3-5
дней после начала эффективной АБТ нормализуется температура тела и
регрессируют другие клинические проявления заболевания, при этом рентгенологическое выздоровление, как правило, отстает от клинического
если на фоне улучшения клинической картины к исходу 4-ой недели от начала заболевания не удается достичь полного рентгенологического разрешения очагово-инфильтративных изменений в легких, следует говорить о затяжной или неразрешающейся (медленно разрешающейся) ВБП
Слайд 52
Факторы риска развития затяжной ВБП:
возраст старше 65 лет
алкоголизм
наличие
сопутствующих инвалидизирующих заболеваний внутренних органов (ХОБЛ, застойная сердечная недостаточность,
почечная недостаточность, злокачественные новообразования, сахарный диабет и др.)
тяжелое течение ВБП
мультилобарная инфильтрация
высоковирулентные возбудители заболевания (L.pneumophila, S.aureus, грамотрицательные энтеробактерии)
курение
клиническая неэффективность стартовой терапии (сохраняющиеся лейкоцитоз и лихорадка)
вторичная бактериемия
вторичная резистентность возбудителей к антибиотикам
Слайд 53
Алгоритм обследования больного с синдромом затяжной внебольничной пневмонии:
при
наличии факторов риска затяжного течения заболевания – контрольное рентгенографическое
обследование через 4 недели. В случае сохраняющейся пневмонической инфильтрации показано дополнительное обследование больного (КТ, фибробронхоскопия и др.)
при отсутствии факторов риска затяжного течения заболевания больной нуждается в дополнительном обследовании
Слайд 54
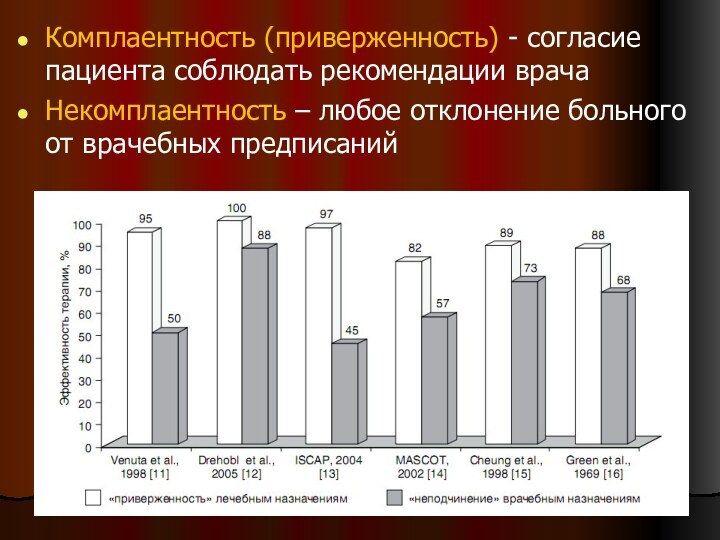
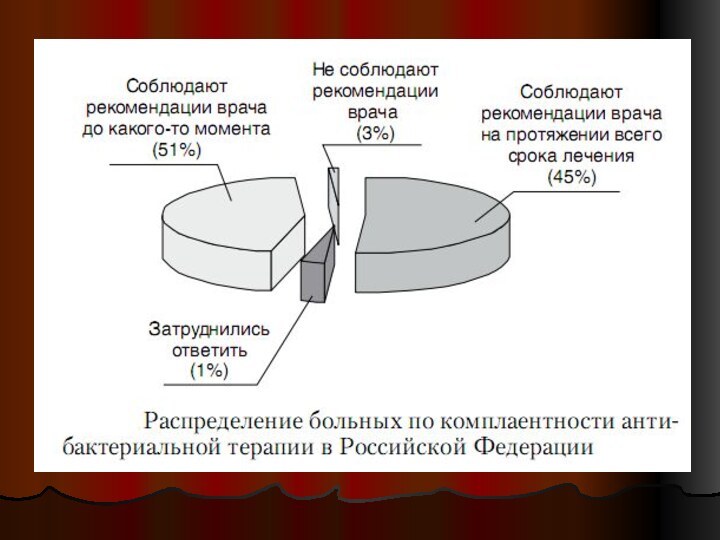
Комплаентность (приверженность) - согласие пациента соблюдать рекомендации врача
Некомплаентность
– любое отклонение больного от врачебных предписаний