- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Заболевания крови
Содержание
- 2. Гемофилия относится к коагулопатиям с непосредственным нарушением
- 3. 1. Гемофилия А /классическая гемофилия/ обусловлена дефицитом
- 4. Частота гемофилии в различных странах колеблется от
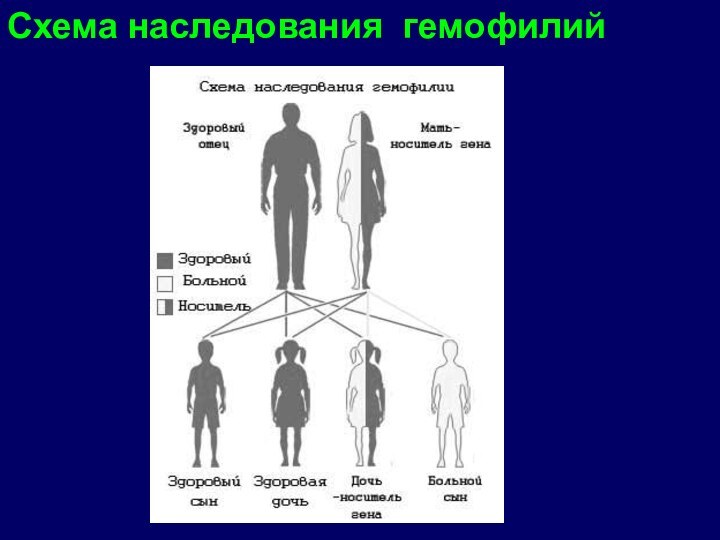
- 5. заболевания. Схема наследования гемофилий
- 6. 1. Наследственная – является следствием наследуемого дефекта
- 7. Потомки королевы Виктории страдали гемофилией. Считается, что
- 8. Клинические формы заболевания: 1.Латентная форма - кровоточивость
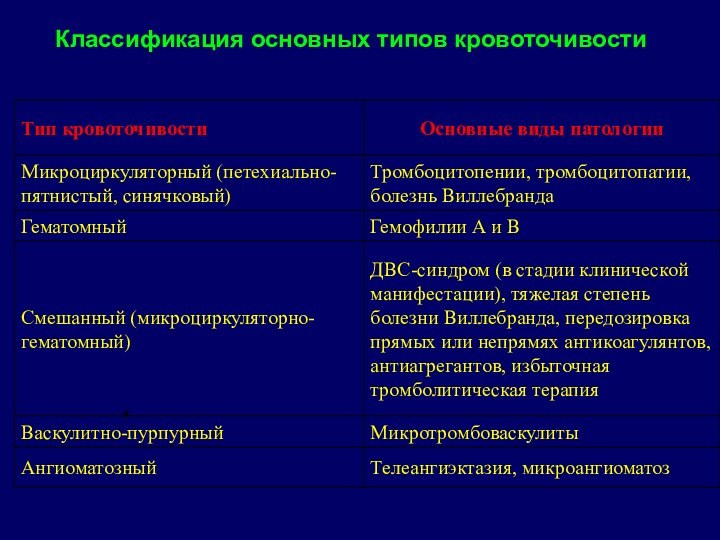
- 9. Классификация основных типов кровоточивости8
- 10. Основное клиническое проявление – периодически повторяющиеся эпизоды
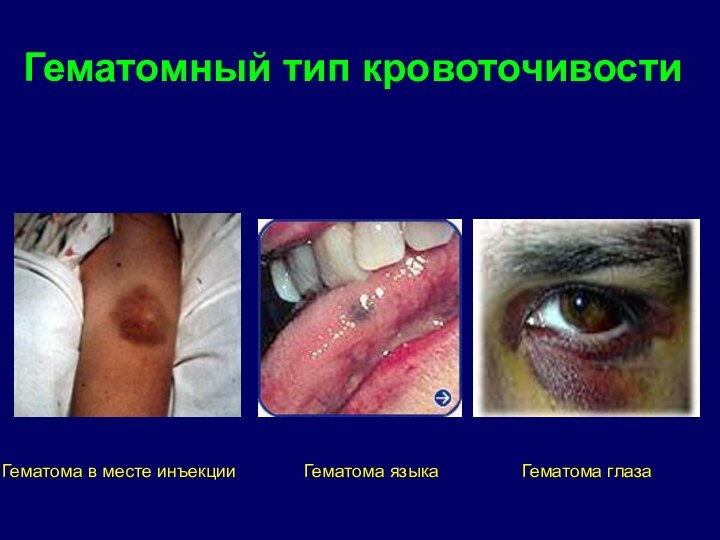
- 11. Гематомный тип кровоточивостиГематома в месте инъекцииГематома языкаГематома глаза
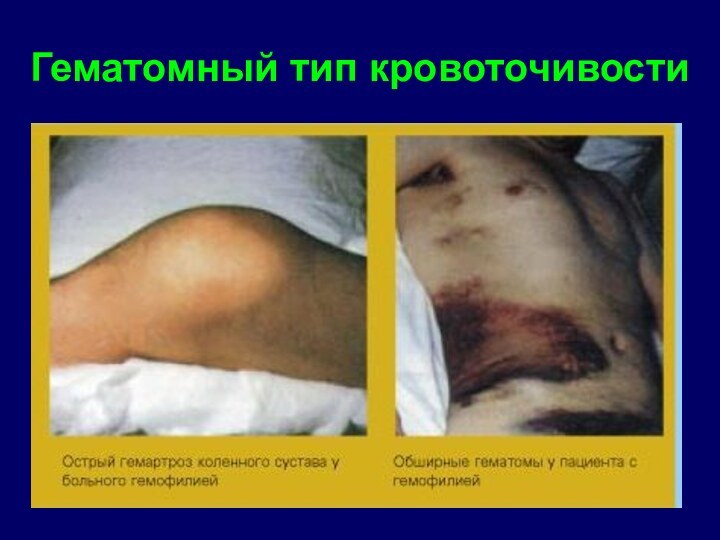
- 12. Гематомный тип кровоточивости
- 13. Наиболее часто поражаются суставыЭтапность суставного поражения: Гемартроз
- 14. Гемартрит - присоединение воспаления синовиальных оболочек к
- 15. Клиника гемофилии Коленный сустав молодого пациента, страдающего
- 16. Кровотечения при гемофилии бывают длительные.Подкожные гематомы образуются
- 17. Классификация гемофилии по тяжести кровотеченияТяжесть кровотечения строго
- 18. АнамнезОсмотрВопрос окончательно решается при оценке гемостазиограммы, которая
- 19. Принципы лечения гемофилии Замещение дефицитного фактораУстранение последствий кровоизлияний
- 20. Лечение гемофилииПрепаратом выбора является концентрат фактора VIII.Если
- 21. Лечение гемартрозов Лечение проводится введением криопреципитата фактора
- 22. БОЛЕЗНЬ ВИЛЛЕБРАНДАБолезнь Виллебранда встречается примерно с частотой
- 23. БОЛЕЗНЬ ВИЛЛЕБРАНДА Клинические проявления обычно минимальны, пока
- 24. ГЕММОРАГИЧЕСКИЙ ВАСКУЛИТ – геморрагический иммунный микротромбоваскулит или
- 25. Геморрагический васкулит – полиэтиологическое заболевание, развитию которого
- 26. Иммунный комплекс антиген – антитело (ЦИК)повреждение эндотелиальных
- 27. Характерна системность поражения кровеносных сосудов. Поражаются микрососуды
- 28. Формы васкулита (в зависимости от обширности поражения
- 29. Острота заболевания определяется тяжестью процесса, активностью длительностью
- 30. это заболевание характеризуется васкулитно - пурпурным типом
- 31. Клиника геморрагического васкулита
- 32. кожный синдромПри злокачественном синдроме с молниеносным течением
- 33. 2. Полиартрит - суставной синдром. наблюдается отек
- 34. 3. Абдоминальный синдром Может появиться на фоне
- 35. Дифференциальный диагноз абдоминального синдрома аппендицитинвагинация кишечника перитонит,
- 36. 4. Почечный синдром это острый гломерулонефрит, развившийся
- 37. В гемостазиограмме состояние гиперкоагуляции, значительное снижение антикоагулянтных
- 38. Важное значение для оценки тяжести и варианта
- 39. Больные нуждаются в строгом постельном режиме не
- 40. Базисным методом терапии ГВ является гепаринотерапия. Назначается
- 41. После выписки из стационара за больным наблюдает
- 42. Тромбоцитопеническая пурпура (ТПП) относится к геморрагическим болезням
- 43. Приобретенная - иммунный - наиболее частый, на его
- 44. В зависимости от патогенеза, т. е. механизма
- 45. 2 - Трансиммунная форма антитромбоцитарные аутоантитела
- 46. В развитии ИТП решающее значение имеет иммунопатологический
- 47. Определенную роль в развитии ИТП играет селезенка.
- 48. Как правило, заболеванию непосредственно предшествуют различные: инфекции:
- 49. Заболевание иногда начинается исподволь, но чаще остро.
- 50. У некоторых больных число кровоизлияний настолько велико,
- 51. По степени тяжести различают легкую (" сухая"
- 52. Снижение числа тромбоцитов в периферической крови (иногда
- 53. При подозрении на ТПП больной госпитализируется.
- 54. Начальное лечение идиопатической тромбоцитопенической пурпуры (рекомендации Американского общества ематологов, 1997 г.)
- 55. Лечение ТПП предусматривает купирование геморрагического синдрома и
- 56. Положительный эффект дают чередующиеся курсы препаратов, стимулирующих
- 57. Эффект терапии обычно проявляется в первые дни
- 58. ПРОГНОЗ, как правило, благоприятный. После выписки из
- 59. Интерактивные вопросыС дефицитом какого фактора свертывания, связана
- 60. Интерактивные вопросы2. Какой тип кровоточивости характерен для болезни Шенлейна - ГенохаГематомныйВаскулитно-пурпурный петехиальный
- 61. Интерактивные вопросы3. В каком направлении изменяется гемостаз при геморрагическом васкулитегипокоагуляциягиперкоагуляция
- 62. Интерактивные вопросы4. В патогенезе почечного синдрома при болезни Шенлейна – Геноха в основе лежит:пиелонефритГломерулонефритНефротический сидром
- 63. Интерактивные вопросы5. Для восполнения количества тромбоцитов при ТПП переливание тромбоцитарной массы:необходимоневозможно
- 64. Случай из практикиБольной В. 16 лет поступил
- 65. Больной М.,18 лет. Месяц назад перенес острое
- 66. Литература Диагностика и контролируемая терапия нарушений гемостаза,
- 67. Скачать презентацию
- 68. Похожие презентации










































 100*109/л), среднетяжелую ("">
100*109/л), среднетяжелую ("">















Слайд 3
1. Гемофилия А /классическая гемофилия/
обусловлена дефицитом фактора
VIII антигемофильного глобулина (АГГ)
составляет 70 - 80 % от
всех случаев заболевания,2. Гемофилия В /болезнь Кристмаса, рождественская болезнь/
связана с дефицитом фактора IX.
составляет 6 -13% от всех случаев заболевания
На дефицит этих двух факторов свертывания приходится 96 - 98 % всех наследственных коагулопатий.
3. Гемофилия С (Б-нь Розенталя)
связана с дефицитом ХI фактора.
Ген гемофилии С фиксируется на U хромосоме, заболевание аутосомное, болеют девочки и мальчики, встречается в гетеро- и гомозиготной формах. Гомозиготная форма протекает тяжело.
Виды гемофилий
Слайд 4 Частота гемофилии в различных странах колеблется от 6,6
до 18 на 100 000 жителей мужского пола.
Гены
регулирующие синтез факторов VIII и IX, локализуются в X - хромосоме Ген, обуславливающего биосинтез антигемофильного фактора рецессивен.
Кондукторы заболевания женщины, имеющие вторую нормальную Х - хромосому, как правило, не страдают кровоточивостью, так как активность патологической хромосомы замаскирована доминантными генами, находящимися в здоровой хромосоме.
Однако активность фактора VIII у женщин кондукторов снижена наполовину по сравнению с нормой, и у них может наблюдаться кровоточивость во время родов, при операциях, травмах.
У женщин гомозигот возникает неприкрытая гемофилия в тяжелой форме. Причиной гемофилии могут быть количественные и качественные изменения факторов свертывания крови
У мужчин же это заболевание проявляется, т.к. в пораженной хромосоме нет генов, обуславливающих биосинтез факторов VIII и IX, так же как и в U хромосоме.
Слайд 6
1. Наследственная – является следствием наследуемого дефекта хромосомы.
2.
Спонтанная - является следствием вновь возникшей мутации.
В настоящее
время известно, что мутации при сперматогенезе в 30 раз выше, чем при овогенезе. Поэтому мутация генов в Х - хромосоме может с большей вероятностью первоначально произойти в организме отца, нежели матери.Формы гемофилий
Слайд 7 Потомки королевы Виктории страдали гемофилией. Считается, что болезнь
была передана династии Викторией (1819-1901), которая произвела на свет
девятерых детей.
Слайд 8
Клинические формы заболевания:
1.Латентная форма
- кровоточивость возникает
только при обширных травмах и больших хирургических вмешательствах и
то не во всех случаях. При отсутствии данных ситуаций человек может и не подозревать о болезни.2. Легкие формы
- как правило, геморрагические проявления отсутствуют. Кровотечения могут возникнуть при травмах или хирургических вмешательствах.
3. Выраженные формы
Наблюдаются спонтанные кровотечения из слизистой оболочки ротовой и носовой полости. Иногда при легком воздействии возникают неадекватные синяки и гематомы, возможны острые гемартрозы, у некоторых девочек в пубертатном периоде отмечаются обильные меноррагии, которые с возрастом уменьшаются.
Слайд 10
Основное клиническое проявление –
периодически повторяющиеся эпизоды кровоточивости
и повышенной чувствительности к травмам.
Гемофилия характеризуется, прежде всего,
гематомным типом кровоточивости - большими межмышечными, внутримышечными гематомами, повторяющимися острыми кровоизлияниями в суставы, на фоне которых возникают хронические артриты. Наблюдаются возрастные особенности характера кровоточивости.
Так, у новорожденных бывают обширные кефалогематомы, поздние кровотечения из пупочного канатика, подкожные и внутрикожные кровоизлияния.
У большинства детей не наблюдается геморрагий, пока они не начинают ползать и ходить.
При прорезывании зубов, из лунки удаленного зуба у больных детей отмечаются кровотечения.
После 3-х лет присоединяются кровоизлияния в разные суставы.
Характерна сезонность обострения: с марта по май и в ноябре декабре.
Клиника гемофилии
Слайд 13
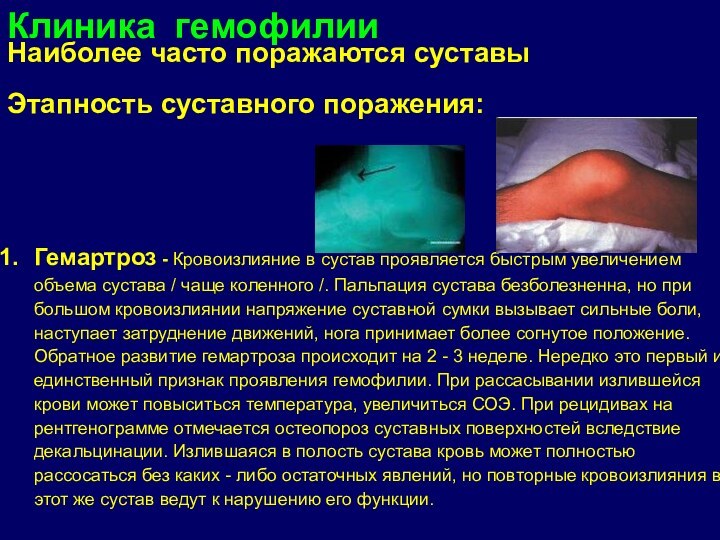
Наиболее часто поражаются суставы
Этапность суставного поражения:
Гемартроз -
Кровоизлияние в сустав проявляется быстрым увеличением объема сустава /
чаще коленного /. Пальпация сустава безболезненна, но при большом кровоизлиянии напряжение суставной сумки вызывает сильные боли, наступает затруднение движений, нога принимает более согнутое положение. Обратное развитие гемартроза происходит на 2 - 3 неделе. Нередко это первый и единственный признак проявления гемофилии. При рассасывании излившейся крови может повыситься температура, увеличиться СОЭ. При рецидивах на рентгенограмме отмечается остеопороз суставных поверхностей вследствие декальцинации. Излившаяся в полость сустава кровь может полностью рассосаться без каких - либо остаточных явлений, но повторные кровоизлияния в этот же сустав ведут к нарушению его функции.Клиника гемофилии
Слайд 14 Гемартрит - присоединение воспаления синовиальных оболочек к кровоизлиянию
в сустав - приводит к хроническому процессу в суставе
который остается припухшим и не уменьшается в объеме. Определяется зыбление при пальпации. При ограничении подвижности сустава развиваются атрофия и слабость мышц. На рентгенограмме видна деформация суставных концов, помимо остеопороза, наблюдаются метафизарные поперечные полосы склероза, напоминающие рахитические изменения. Эпифиз большеберцовой кости утолщается, к этим изменениям подсоединяется подвывихАнкилоз - /неподвижность сустава/. Гемофильный анкилоз может наступить, если не лечить сустав. Последний анкилозируется в порочном положении, в результате больной становится инвалидом.
Клиника гемофилии
Этапность суставного поражения:
Слайд 15
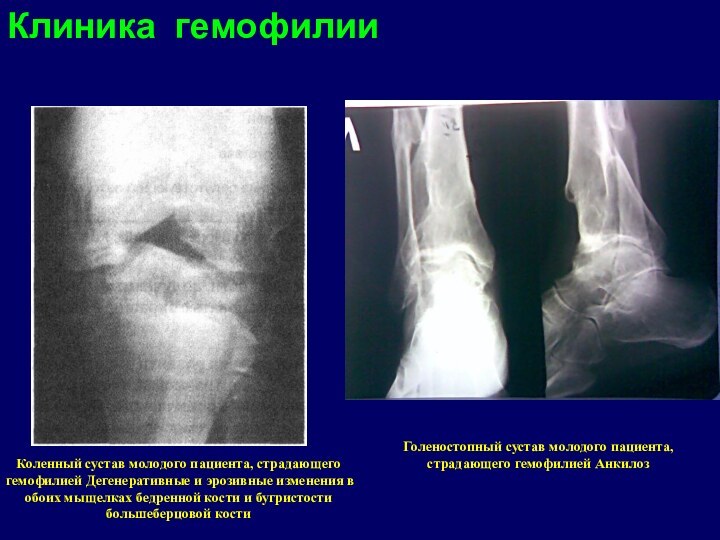
Клиника гемофилии
Коленный сустав молодого пациента, страдающего гемофилией
Дегенеративные и эрозивные изменения в обоих мыщелках бедренной кости
и бугристости большеберцовой костиГоленостопный сустав молодого пациента, страдающего гемофилией Анкилоз
Слайд 16
Кровотечения при гемофилии бывают длительные.
Подкожные гематомы образуются различной
величены безболезненные " опухоли ", которые рассасываются долго /
до 2х месяцев / с цветением от сине - фиолетовой до желтой окраски. Кожные кровотечения могут длиться до 16 дней и более.Кровотечение из слизистых оболочек встречается 3/4 больных гемофилией. Наиболее частые кровотечения из носа и десен.
Кровотечения из желудочно - кишечного тракта бывают в связи с травмой живота, при наличии почечных камней могут быть и спонтанные почечные кровотечения.
Внутримышечные гематомы возникают после ушибов и наблюдаются главным образом при тяжелой форме гемофилии. Они могут ежегодно рецидивировать в одной и той же области, сопровождаться лихорадкой, недомоганием, желтушностью, уробилинурией, анемией.
Ушиб глаза может вызвать ретроорбитальное кровотечение, экзофтальм, сдавление нерва и слепоту.
Клиника гемофилии
Слайд 17
Классификация гемофилии по тяжести кровотечения
Тяжесть кровотечения строго коррелирует
со степенью дефицита фактора VIII или IX в плазме
больногоа/ крайне тяжелая форма - с уровнем фактора VIII или IX в плазме 0-1%;
б/ тяжелая форма - с уровнем фактора VIII или IX в плазме 1 - 2%;
в/ форма средней тяжести - с уровнем фактора VIII или IX в плазме 2 - 5%;
г/ легкая форма - с уровнем фактора VIII или IX в плазме выше 5%, но с возможностью возникновения тяжелых и даже смертельных кровотечений при травмах и хирургических вмешательствах, проводимой без достаточной заместительной терапии криопреципитатом VIII или IХ фактора.
Норма VIII в плазме крови 56-110%.
Слайд 18
Анамнез
Осмотр
Вопрос окончательно решается при оценке гемостазиограммы, которая обнаруживает
гипокоагуляцию вследствие резкого нарушения протромбинообразования.
Тесты, характеризующие первую фазу
свертывания крови /образование внутреннего, кровяного тромпластина или протромбиназы/. Увеличивается время свертывания крови по Ли - Уайту, более 10 минут.
АПТВ - активированное парциальное тромбопластиновое время. Широко в клинике используется определение АПТВ (норма - 35 - 45) , при гипокоагуляции удлиняется ( при гемофилии - АПТВ больше 45").
Диагностика гемофилии
Слайд 19
Принципы лечения гемофилии
Замещение дефицитного фактора
Устранение последствий кровоизлияний
Слайд 20
Лечение гемофилии
Препаратом выбора является концентрат фактора VIII.
Если имеется
риск развития кровотечения то требуется концентрация фактора VIII в
плазме более 30%,Расчет необходимого количества фактора VIII:
1 ед. на 1 кг массы тела = повышение активности примерно на 2%.
С момента окончания трансфузии полураспад фактора VIII происходит за 4 ч. Половина этого количества соответственно вводится каждые 4-6 ч для поддержания безопасного для жизни уровня.
В 1 мл нативной плазмы содержится 1 ед. фактора VIII.
Криопреципитатные концентраты содержат 9,6 ед. фактора VIII в 1 мл.
Слайд 21
Лечение гемартрозов
Лечение проводится введением криопреципитата фактора VIII
20
ЕД/кг - при легкой травме, без клинических проявлений;
30
- 50 ЕД/кг - при остром гемартрозе Длительность лечения 3 - 5 дней
Для уменьшения кровотечения можно поднять конечность, приложить лед, подвесить с помощью подвязок и иммобилизировать ( с помощью бинтов и шин ).
Фонофорез с гидрокартизоном, курсами по 10 сеансов, 3 - 4 курса в год.
Для предотвращения атрофии и контрактур необходимо рано начать лечебную физкультуру.
Артроцентеза по возможности избегают.
Слайд 22
БОЛЕЗНЬ ВИЛЛЕБРАНДА
Болезнь Виллебранда встречается примерно с частотой 1:1000.
Заболевание обычно наследуется по аутосомно-доминантному типу, но может отмечаться
и рецессивное наследование. Характеризуется аномальным фактором Виллебранда и снижением активности прокоагулянтного фактора VIII С, который корректирует аномальное формирование фибринного свертка при гемофилии А.
Для больных характерно увеличение длительности кровотечения, но это имеет меньшее значение, чем снижение концентрации фактора VIII С.
У одного и того же больного в разное время может быть то увеличенная, то нормальная длительность кровотечения.
Слайд 23
БОЛЕЗНЬ ВИЛЛЕБРАНДА
Клинические проявления обычно минимальны, пока травма или
операция не сделают их значимыми. Распространение спонтанных кровоизлияний часто
ограничивается кожей и слизистыми оболочками. Относительно часты носовые кровотечения и меноррагии. Нередки серьезные кровотечения после небольших операций. Клинически тяжелые формы наблюдаются редко.Лечение направлено на коррекцию продолжительности кровотечения и содержания в крови фактора VIII R:WF(фактора Виллебранда).
Эффективен только криопреципитат — 10-40 ед./кг каждые 12ч. Эта терапия должна начинаться за день до операции, и ее длительность должна быть 5-10 дней.
Слайд 24
ГЕММОРАГИЧЕСКИЙ ВАСКУЛИТ –
геморрагический иммунный микротромбоваскулит или /болезнь
Шенлейна - Геноха/ -
Это имунное заболевание в основе
которого лежит множественный микротромбоваскулит, поражающий сосуды кожи и внутренних органов / капилляры, артериолы, венулы/. Самое распространенное геморрагическое заболевание в детском возрасте.
Слайд 25
Геморрагический васкулит –
полиэтиологическое заболевание, развитию которого способствуют
аллегизирующие факторы:
1. Стрептококковая и респираторная вирусная инфекция, (наибольшая
заболеваемость в холодную пору года)2. Прививки
3. Пищевая и лекарственная аллергия (часто - цитрусовые, земляника, клубника, шоколад; инициаторами аллергических проявлений могут быть яйца, мясо, рыба, грибы, икра, фасоль и др. продукты)
Все эти факторы выступают в роли антигенов, принимающих участие в формировании антигенной части комплекса антиген - антитело.
Слайд 26
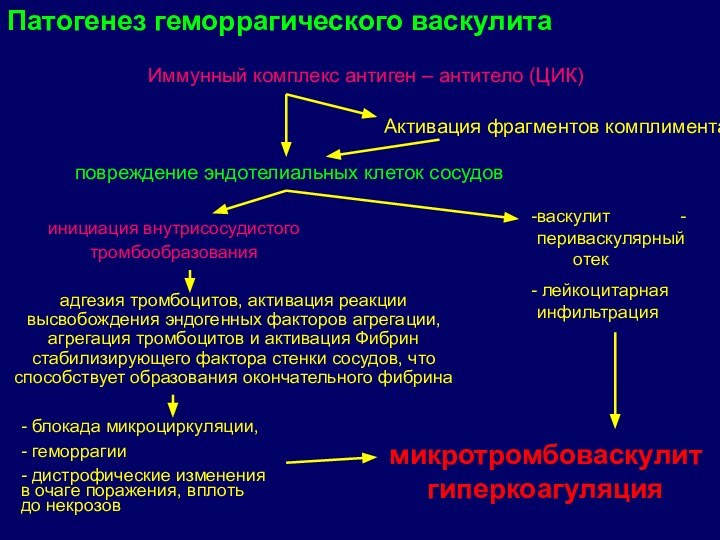
Иммунный комплекс антиген – антитело (ЦИК)
повреждение эндотелиальных клеток
сосудов
Активация фрагментов комплимента
инициация внутрисосудистого
тромбообразования
- блокада микроциркуляции,
- геморрагии
-
дистрофические изменения в очаге поражения, вплоть до некрозовваскулит - периваскулярный отек
лейкоцитарная инфильтрация
адгезия тромбоцитов, активация реакции высвобождения эндогенных факторов агрегации, агрегация тромбоцитов и активация Фибрин стабилизирующего фактора стенки сосудов, что способствует образования окончательного фибрина
микротромбоваскулит гиперкоагуляция
Патогенез геморрагического васкулита
Слайд 27
Характерна системность поражения кровеносных сосудов.
Поражаются микрососуды кожи,
суставов, желудочно - кишечного тракта и почек, где на
фоне геморрагических инфарктов эпителия, слизистой оболочки и подслизистого слоя развиваются обширные некротические и язвенные изменения.В почках часть капиллярных петель подвергается тромбозу и фибриноидному некрозу. Может развиться подострый и хронический гломерулонефрит с исходом в сморщенную почку и азотемию, однако чаще всего по исчезновению клинических признаков острого гломерулонефрита клубочки почек приобретают нормальную структуру.
Клиника геморрагического васкулита
Слайд 28 Формы васкулита (в зависимости от обширности поражения сосудов)
невисцеральная
висцеральная
смешанная
Основные клинические синдромы
кожный
кожно - суставной
абдоминальный
почечный
сочетанный
Клиника
геморрагического васкулита
Слайд 29
Острота заболевания определяется
тяжестью процесса,
активностью
длительностью течения.
По тяжести каждая из клинических форм может быть
легкой,
средней тяжести
тяжелой.
Фазы - активная и стихания - могут чередоваться, в этом заключается волнообразность течения васкулита.
Течение болезни считается
острым до 1,5 - 2 мес.,
подострым 2 - 6 мес.,
хр. рецидивирующим - 6 мес. и более.
Клиника геморрагического васкулита
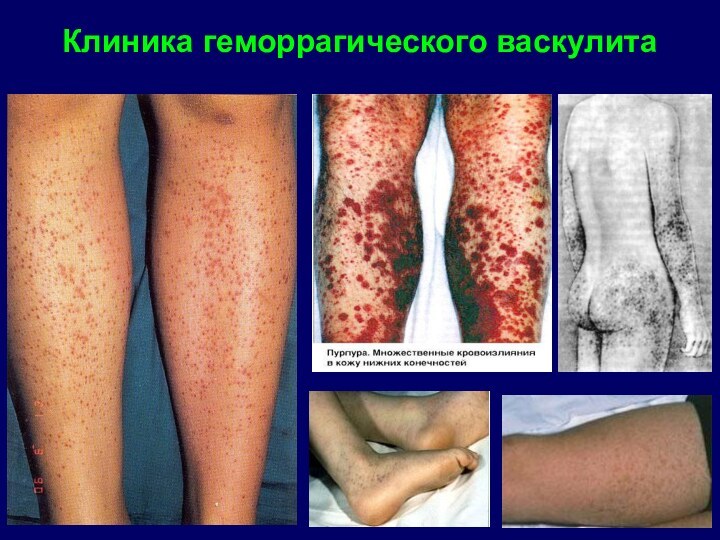
Слайд 30 это заболевание характеризуется васкулитно - пурпурным типом кровоточивости
с наиболее частым проявлением геморрагии на коже
1. кожный
синдромэлементы сыпи слегка приподняты и строго отграничены,
не исчезают при надавливании.
появляются высыпания симметрично,
преимущественно на разгибательных поверхностях голеней и рук, на ягодицах.
Для детей одновременно с высыпаниями характерно возникновение ангионевротического отека на кистях и стопах, губах, ушах, в области глаз и волосистой части головы.
Клиника геморрагического васкулита
Слайд 32
кожный синдром
При злокачественном синдроме с молниеносным течением не
бывает кровотечений из слизистых оболочек, но весьма характерны экхимозы
на коже, которые с невероятной быстротой появляются и распространяются сначала симметрично на ногах, затем по всему телу, окраска их может быть красновато - черной или синей, на коже образуются кровянистые уплотнения, кровянисто - серозные пузыри.Такие внезапные высыпания на коже могут сопровождаться лихорадкой, прострацией, судорогами, так как наблюдается поражение сосудов головного мозга, при этом больной может погибнуть в течении нескольких часов от геморрагических инфарктов мозга.
Клиника геморрагического васкулита
Слайд 33
2. Полиартрит - суставной синдром.
наблюдается отек в
области крупных сосудов /особенно часто в коленных и голеностопных/,
сопровождается летучими болями разной интенсивности.
Клиника геморрагического васкулита
Слайд 34
3. Абдоминальный синдром
Может появиться на фоне кожного
или кожно- суставного синдрома,
Проявляется кровоизлияниями в стенку кишечника
или в брюшину, отеком и дискинезией желудочно - кишечного тракта. Приступообразные боли типа кишечной колики возникают внезапно, могут локализоваться вокруг пупка, в правом подреберье, подложечной или правой подвздошной областях.
Геморрагии на слизистой оболочке кишечника и желудка проявляются кровавой рвотой, меленой или свежей кровью в стуле, а также ложными позывами и учащенным стулом или , наоборот, задержкой его.
Синдром, как правило сопровождается лихорадкой, повышением числа лейкоцитов в периферической крови и повышением СОЭ, при больших кровопотерях может развиться анемия, коллапс.
В гемограмме определяется гипертомбоцитоз и гиперкоагуляция. При тяжелых формах васкулита боли в животе настолько сильные, что больные принимают вынужденное положение, лежа на боку с поджатыми к животу ногами.
Клиника геморрагического васкулита
Слайд 35
Дифференциальный диагноз абдоминального синдрома
аппендицит
инвагинация кишечника
перитонит,
острый
панкреатит
язва желудка
холецистит
глистная инвазия.
Абдоминальные боли могут повторяться в течении
дня, нескольких дней, недели и более. Клиника геморрагического васкулита
Слайд 36
4. Почечный синдром
это острый гломерулонефрит, развившийся на
фоне кожного, кожно - суставного или других синдромов.
Поражение
почек может протекать и по типу хр. гломерулонефрита.В любом случае наблюдается
- микро и макрогематурия,
- протенурия,
- цилиндрурия.
Иногда развивается нефротический синдром
Артериальная гипертензия редко.
Признаки нефрита исчезают через несколько недель или месяцев, у части больных они не исчезают вовсе, быстро прогрессируя с исходом в уремию в первые два года заболевания. В любом случае поражение почек при ГВ делают угрожающим прогноз заболевания.
Клиника геморрагического васкулита
Слайд 37
В гемостазиограмме состояние гиперкоагуляции,
значительное снижение антикоагулянтных свойств
сокращение тромбинового времени
ускорение нейтрализации / или функциональное неиспользование
/ добавленного извне гепарина - повышение толерантности плазмы к гепарину.начальные признаки коагулопатии потребления, о чем свидетельствует гиперкоагуляция на первой фазе сокращения времени свертывания крови по Ли - Уайту.
отмечается угнетение фибринолитической системы:
- низкий процент спонтанного фибринолиза,
- значительное увеличение плотности кровяного сгустка.
Такой тип гемостазиограммы характерен для гиперкоагуляционной фазы ДВС - синдрома.
ГВ может осложняться ДВС - синдромом. Но ГВ отличается от ДВС - синдрома мелкоочаговостью, пристеночностью, нормальным или повышенным содержанием в плазме фибриногена, отсутствием тромбоцитопинии потребления и других проявлений.
Слайд 38 Важное значение для оценки тяжести и варианта течения
процесса имеют следующие исследования.
1. Количественные определение содержания фактора
Виллебранда в плазме. Его уровень при ГВ закономерно повышается / в 1,5 - 3,0 раза /, степень повышения соответствует тяжести и распространенности поражения микрососудов эндотелий сосудов - единственное место синтеза фактора Виллебранда.
2. Определение содержания в плазме циркулирующих иммунных комплексов При ГВ уровень комплексов в плазме, как правило, повышен, 3. Гиперфибриногенемия, повышенное содержание в плазме А2 и Г-глобулинов, а также А1 - кислого гликопротеина отражает остроту и тяжесть болезни.
4. Определение в сыворотке криоглобулинов - тест позволяющий распознать " криноглобулинемическую форму болезни " 5. Определение антитромбина III и степени гепаринорезистентности плазмы имеет значение для подбора необходимой дозы гепарина и устранения из крови больного белков " острой фазы ", мешающих терапевтическому действию этого препарата.
Слайд 39 Больные нуждаются в строгом постельном режиме не менее
3-х недель.
Назначается щадящая диета с устранением аллергенных продуктов.
Из рациона исключаются острые продукты, шоколад, цитрусовые, клубника, экстрактивные и жаренные блюда. Разрешается молочные и овощные супы, каши, картофельное пюре со сливочным маслом, кефир, белый хлеб. Оправданно обильное питье отваров шиповника, черной смородины, овощных отваров и соков. На второй неделе + мясо, затем омлет. На третьей неделе - можно давать и мясные бульоны. Пищевой дневник ведется тщательно, с отбором продуктов, не аллергенных для данного больного. Расширение диеты при стойкой клинической картине.
В качестве энтеросорбентов могут быть рекомендованы:
полифепан 1г/кг,
тиоверол 1/2 - 1 чайная ложка 1-2 раза в день,
энтеросорб, смекта и другие препараты.
Длительность лечения 10-14 дней
Лечение геморрагического васкулита
Слайд 40
Базисным методом терапии ГВ является гепаринотерапия.
Назначается гепарин
по 150 - 200 ЕД, в тяжелых случаях 200
- 400 ЕД/кг массы тела в сутки, разделенный на 4 инъекции, через каждые 6 часов подкожно по методике Йена - Весслера в переднюю брюшную стенку ниже пупочной линии.Без антитромбина III гепарин неэффективен.
Для повышения уровня антитромбиня III и плазминогена /он необходим для фибринолиза/ переливается 150 - 200 мм свежезамороженной плазмы /СЗП/ / 1 - 1,5 мл/кг, коротким курсом.
Рекомендуется дезагреганты - курантил по 1 - 3 драже в день 7 - 14 дней.
Преднизолонотерапия при среднетяжелых и тяжелых формах заболевания - 0,5мг/кг-1мг/кг.
При ГВ используют антигистаминовые препараты: кларитин и другие.
При отсутствии эффекта от ранее проводимой терапии проводят плазмоферез.
Лечение геморрагического васкулита
Слайд 41 После выписки из стационара за больным наблюдает гематолог.
Диспансерное наблюдение длится 2 - 5 лет с обязательной
санацией хронических очагов инфекции, ЛФК, аэротерапией, рациональным питанием.Лечение геморрагического васкулита
Слайд 42
Тромбоцитопеническая пурпура (ТПП)
относится к геморрагическим болезням с
нарушением тромбоцитарного звена гемостаза и обусловлена уменьшением тромбоцитов крови
ниже мин. нормы - 150*109/л.Заболеваемость ТПП составляет 1,5-2 на 100000 детского населения.
Болезнь может возникать в любом возрасте, но чаще в преддошкольном и школьном.
После 10 лет выявляется отчетливое преобладание девочек, в 2-3 раза болеют чаще мальчиков.
Слайд 43
Приобретенная
- иммунный - наиболее частый, на его долю
приходится 4\5 всех ТПП
- идиопатическая тромбоцитопеническая пурпура
\ИТП\, которая заменяет ряд широко распространенных терминов : болезнь Верльгофа, эссенциальная ТПП - неиммунный - может быть обусловлен:
недостаточным образованием тромбоцитов повышенным их потреблением \ДВС- синдром, гемангиомы повышенным разрушением \при травмах, спленомегмлии\
Наследственная (врожденная) - связан со структурной неполноценностью тромбоцитов, приводящей к укорочению продолжительности их жизни.
Тромбоцитопеническая пурпура (ТПП)
Слайд 44 В зависимости от патогенеза, т. е. механизма выработки
антитромбоцитарных антител различают следующие формы иммунной ТПП :
1
- Изоиммунная \аллоиммунная\ форма. Этиопатогенез ее во многом идентичен гемолитической болезни новорожденных, но несовместимость и иммунологический конфликт касаются тромбоцитарных антигенов, полученных ребенком от отца и отсутствующих у матери.
Обычно мать не имеет тромбоцитарного антигена PLAI \ в популяции таких людей 2-5%\, а у ребенка он есть.
В сенсибилизированном организме матери появляются антитромбоцитарные антитела \АТ\, проникающие через плаценту матери и вызывающие тромбоцитолиз у плода.
Изоиммунная форма встречается у 1 из 5000-10000 новорожденных.
В более старшем возрасте возможно возникновение этой формы ТПП при гемотрансфузиях.
Слайд 45
2 - Трансиммунная форма
антитромбоцитарные аутоантитела матери,
больной ИТП, проникают через плаценту к плоду, вызывая у
него ТП.Эта форма заболевания наблюдается у 30-50-% новорожденных, родившихся от матерей, страдающих ИТП.
3 - Гетероиммунная форма
связана с образованием АТ в ответ на изменение антигенной структуры тромбоцитов по типу гаптена под воздействием факторов, повреждающих тромбоцит. Эта форма ТПП у детей встречается наиболее часто.
4 - Аутоиммунная форма
АТ вырабатываются против собственных неизмененных тромбоцитов. Начальные пусковые звенья появления АТ остаются неясными.
Слайд 46
В развитии ИТП решающее значение имеет иммунопатологический процесс,
в частности синтез антитромбоцитарных АТ.
Тромбоциты под воздействием АТ
гибнут.При ИТП продолжительность жизни тромбоцитов сокращается с 7-10 дней до нескольких часов, продукция же их в костном мозге остается нормальной или даже возрастает \т. е. гиперрегенераторная ТП.
АТ могут быть направлены и против мегакариоцитов, тогда этот росток представляется опустошенным \гипорегенераторная ТП\.
Иммунный генез ИТП подтверждается обнаружением тромбоцитарных АТ, высоким уровнем Ig G на поверхности тромбоцитов, обнаружением в крови больных сенсибилизированных к аутотромбоцитам лимфоцитов.
Патогенез тромбоцитопенической пурпуры
Слайд 47
Определенную роль в развитии ИТП играет селезенка.
В
ней происходит повышенная деструкция тромбоцитов, кроме того, селезенка является
местом продукции антитромбоцитарных АТ (образуются главным образом селезеночным пулом лимфоцитов).В патогенезе кровоточивости при ТПП ведущей является тромбоцитопения; имеют значение участие тромбоцитов в гемостазе и их ангиотрофическая функция. Сосудистый эндотелий, лишенный тромбоцитарной подкормки (в норме ежедневно 10-15% циркулирующих тромбоцитов поглощаются им) становится порозным, повышенно проницаемым, что приводит к возникновению спонтанных геморрагий.
Патогенез тромбоцитопенической пурпуры
Слайд 48 Как правило, заболеванию непосредственно предшествуют различные: инфекции: вирусные,
бактериальные,
профилактические прививки,
введение гаммаглобулина,
прием лекарств,
перегревание на
солнце, переохлождение.
Время, прошедшее после воздействия провоцирующих факторов до развития пурпуры, в среднем составляет 2 недели.
У 1\3 больных ИТП начинается без видимой причины.
Клиника тромбоцитопенической пурпуры
Слайд 49
Заболевание иногда начинается исподволь, но чаще остро.
Клинически
ТПП проявляется геморрагическим синдромом;
петехеально-пятнистый или микроциркуляторный тип кровоточивости:
неболезненные пятнистые кровоизлияния негематомного типа на коже и слизистых- экхимозы, петехии, кровотечения со слизистых.
Наиболее постоянен кожный геморрагический синдром, для него характерно:
1 - спонтанность возникновения геморрагий и неадекватность их степени внешнего воздействия при травмах; 2 - полиморфность - наряду с экхимозами разной величины и формы- размеры экхимозов варьируют от 0,5 до10 см. и более в диаметре - имеются мелкоточечные петехии; 3 – полихромность- одновременно обнаруживаются на коже экхимозы разной окраски в зависимости от времени их появления: от ярких пурпурных до сине-зеленых и желтых; 4 – несимметричность - излюбленной локализации кожного геморрагического синдрома нет.
Клиника тромбоцитопенической пурпуры
Слайд 50 У некоторых больных число кровоизлияний настолько велико, что
кожа приобретает сходство со шкурой леопарда.
Появление геморрагий в
области головы считается серьезным симптомом, указывающим на возможность кровоизлияния в мозг. Типичны носовые кровотечения, нередко упорные, обильные, возможны также десневые, маточные, желудочно-кишечные, почечные, кровотечение при удалении зубов
За исключением признаков повышенной кровоточивости, в остальном состояние больного не страдает.
Клиника тромбоцитопенической пурпуры
Слайд 51
По степени тяжести различают
легкую (" сухая" пурпура,
тромбоциты >100*109/л),
среднетяжелую (" влажная" пурпура, тромбоциты 100-50*109/л)
тяжелую
тромбоциты -менее 50*109/л, наблюдаются длительные, обильные кровотечения, приводящие к анемизации, выраженный кожный геморрагический синдром, Выделение таких форм несколько условно, т.к. степень тромбоцитопении не всегда соответствует степени кровоточивости.
Классификация тромбоцитопенической пурпуры
Слайд 52 Снижение числа тромбоцитов в периферической крови (иногда вплоть
до полного их исчезновения),
Число лейкоцитов в пределах нормы,
Анемия при отсутствии значительной кровопотери не проявляется.
Число мегакариоцитов в костном мозге в пределах нормы ( 54-114 в 1 мкл ) или увеличено.
При ТПП удлиняется время кровотечения (предпочтительнее определять методом Борхгревинка-Ваалера - первичное время кровотечения в норме 10-12 мин; метод Дьюка менее точен).
Резко нарушается ретракция кровяного сгустка, иногда она не наступает вовсе (в норме индекс ретракции 60-75%).
Положительны пробы на ломкость капилляров ( проба жгута, щипка, баночная).
Диагностика тромбоцитопенической пурпуры
Слайд 53
При подозрении на ТПП больной госпитализируется.
При
количестве тромбоцитов ниже 30*109/л (критический уровень) могут быть спонтанные
кровоизлияния и угрожающие жизни кровотечения, поэтому больные требуют особого внимания при транспортировке (санитарный транспорт, горизонтальное положение).Режим постельный, в дальнейшем режим предусматривает ограничение травмирующих игр и занятий.
Питание должно соответствовать возрастным потребностям в пищевых инградиентах.
Лечение тромбоцитопенической пурпуры
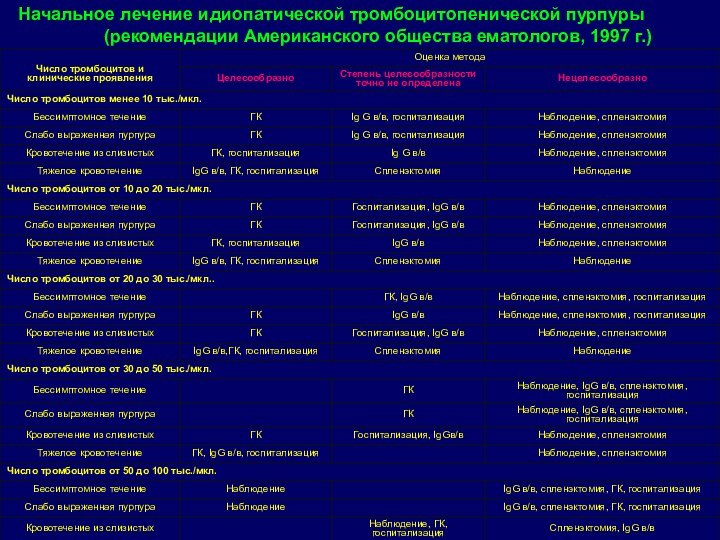
Слайд 54 Начальное лечение идиопатической тромбоцитопенической пурпуры (рекомендации Американского общества
ематологов, 1997 г.)
Слайд 55 Лечение ТПП предусматривает купирование геморрагического синдрома и влияние
на иммуннопатологический процесс.
В лечении используют консервативные и хирургические
(спленэктомия) методы, которые следует рассматривать как единое этапное лечение.Лечение начинают с глюкокортикоидов, чаще с преднизолона (1,5-2 до 4-8 мг\кг\сут мг\кг\сут внутрь в течение недели с последующим их снижением. ).
При отсутствии эффекта от лечения преднизолоном применяют курсами дексаметазон ( 0,6 мг\кг\сут в теч. 4 дней каждые 28 дней) с исследованием тромбоцитов на 5, 18, 28 день от начала лечения, можно провести до б таких курсов.
Хороший эффект достигается при лечении внутривенными иммунноглобулинами «Сандоглобулин»
Лечение тромбоцитопенической пурпуры
Слайд 56 Положительный эффект дают чередующиеся курсы препаратов, стимулирующих адгезивно-агрегационную
активность тромбоцитов - дицинон, адроксон, лития сукцинат,
Тромбомасса не
показана, т.к. возможно усугубление тромбоцитолиза. При глубокой анемизации на фоне кровопотерь можно перелить отмытые эритроциты (8-10 мл\кг.)
Местно применяют гемостатическую губку
Лечение тромбоцитопенической пурпуры
Слайд 57 Эффект терапии обычно проявляется в первые дни лечения.
Вначале исчезает геморрагический синдром, затем начинается увеличение числа тромбоцитов.
Первые порции тромбоцитов почти целиком уходят на "подкормку" эндотелия. Даже при относительно быстром эффекте гормональную терапию рекомендуется проводить в исходной дозе в течение 3-4 недель с последующим постепенным снижением дозы (каждые 5-7 дней по 5 мг )до полной отмены .Лечение тромбоцитопенической пурпуры
Слайд 58 ПРОГНОЗ, как правило, благоприятный. После выписки из стационара больной
находится на Д - учете в поликлинике у гематолога
в течение 5 лет.На 1-м году после выписки больной осматривается 1раз в 1-2 месяца, на 2-м 1раз в 3 месяца, затем 1 раз в полугодие.
После всякой перенесенной инфекции обязателен контроль тромбоцитов.
В течение 1 года после выздоровления проф. прививки противопоказаны, в дальнейшем вопрос решается индивидуально (в зависимости от эпидпоказаний и разрешения иммунолога при нормальном тромбоцитов).
При стойкой ТП, гормональной терапии школьникам показана учеба на дому, щадящий от травм режим.
Лечение тромбоцитопенической пурпуры
Слайд 59
Интерактивные вопросы
С дефицитом какого фактора свертывания, связана гемофилия
В
с дефицитом фактора VIII
с дефицитом фактора IX.
с дефицитом
фактора X. с дефицитом фактора XI.
с дефицитом фактора XII.
Слайд 60
Интерактивные вопросы
2. Какой тип кровоточивости характерен для
болезни Шенлейна - Геноха
Гематомный
Васкулитно-пурпурный
петехиальный
Слайд 61
Интерактивные вопросы
3. В каком направлении изменяется гемостаз
при геморрагическом васкулите
гипокоагуляция
гиперкоагуляция
Слайд 62
Интерактивные вопросы
4. В патогенезе почечного синдрома при
болезни Шенлейна – Геноха в основе лежит:
пиелонефрит
Гломерулонефрит
Нефротический сидром
Слайд 63
Интерактивные вопросы
5. Для восполнения количества тромбоцитов при
ТПП переливание тромбоцитарной массы:
необходимо
невозможно
Слайд 64
Случай из практики
Больной В. 16 лет поступил в
приемное отделение с жалобами на быстрое увеличение в объеме
левого коленного сустава, безболезненного, движения в этом суставе не затруднены. Данная жалоба появилась впервые в жизни 3 дня назад. Из анамнеза известно, что у больного с 1,5-2 лет, когда он стал ходить, при падениях, незначительных ушибах появлялись гематомы различной локализации, формы, величины. При экстракции зуба в возрасте 8 лет было сильное кровотечение, которое достаточно долго не останавливалось, несмотря на проводимые врачами мероприятия.Обьективно: состояние средней тяжести, кожные покровы бледные, на некоторых участках кожи наблюдаются неболезненные пятнистые кровоизлияния гематомного типа разной величины и формы, по окраске – от сине-фиолетовых до желтых. Лимфоузлы не увеличены, t-ра тела 36,6С. Левый коленный сустав увеличен в объеме, безболезненый при пальпации.
Общий анализ крови: Эритроциты-5,6x10*12/л Гемоглобин-132 г/л Лейкоциты-5,9x10*9/л Эозинофилы-2% Сегментоядерные-64% Лимфоциты-24% Моноциты-10%, СОЭ-6 мм/час
Время свертывания крови по Ли-Уайту: 16 минут.
R-графия левого коленного сустава: остеопороз суставных поверхностей
Слайд 65 Больной М.,18 лет. Месяц назад перенес острое респираторное
заболевание. Принимал тетрациклин. При этом отмечал боль в коленных
суставах с припуханием, геморрагические высыпания на коже голеней, которые исчезли после отмены тетрациклина. Через 2 недели в связи с субфебрилитетом возобновил прием тетрациклина, после чего состояние резко ухудшилось: повысилась температура до 38,5°, появились сливные геморрагические высыпания на голенях, бедрах, ягодицах, головная боль. Через 2 дня присоединились резкие схваткообразные боли в животе. Стул до 30 раз с примесью крови. Повторная рвота цвета "кофейной гущи".Объективно: бледен, истощен. На коже множественные сливные геморрагические высыпания. Коленные и голеностопные суставы увеличены в объеме, движения болезненны. Живот втянут, резкая болезненность при пальпации, имеются симптомы раздражения брюшины.
Общий анализ крови: Hb - 80 г/л, лейкоциты – 27,6×109, палочкоядерные - 17%, СОЭ 54 мм/ч.
Общий анализ мочи: уд. вес 1015, белок 0,9 г/л, эритроциты 50-60 в поле зрения.
Случай из практики
Слайд 66
Литература
Диагностика и контролируемая терапия нарушений гемостаза, Баркаган З.С.,
Момот А.П., «Ньюдиамед», москва 2001 год
Долгов В.В., Свирин П.В.
Лабораторная диагностика нарушений гемостаза. М., 2005. Момот А.П. Патология гемостаза принципы и алгоритмы клинико-лабораторной диагностики. СПб., 2006.
Назаренко Г.И., Кишкун А.А. Клиническая оценка результатов лабораторных исследований. М., 2006.
Папаян Л.П. Новое в представлении процесса свертывания крови // Трансфузиология. 2004. Т. 5, № 3. С. 7-22.
Сидельникова В.М., Кирющенков П.А. Гемостаз и беременность. — М.: Триада-Х, 2004.
Шитикова А.С. Тромбоцитарный гемостаз. СПб.: ГМУ, 2000.
Hemostasis and Thrombosis. Basic Principles and Clinical Practice. Editors: Robert W. Colman and others. 2001.
Hemostasis and Thrombosis 2nd Edition. T.G. DeLoughery. Landes Bioscience p.218. 2004.
www.coagulometers.ru
www.trombozu.net