Слайд 2
План лекции
1. Опрелости
2. Везикулопустулез
3. Пузырчатка
4. Омфалит
5.Сепсис новорожденных
Слайд 3
Особенности кожных покровов детей грудного и раннего возраста
1)
относительная незрелость кожных покровов (тонкость и ранимость эпидермиса, слабо
развитый соединительный компонент дермы,.);
2) склонность к легкой травматизации кожных покровов;
3) несовершенство терморегуляторной и иммунной функции кожи .
Совокупность перечисленных особенностей предрасполагает детей к развитию опрелостей
Слайд 4
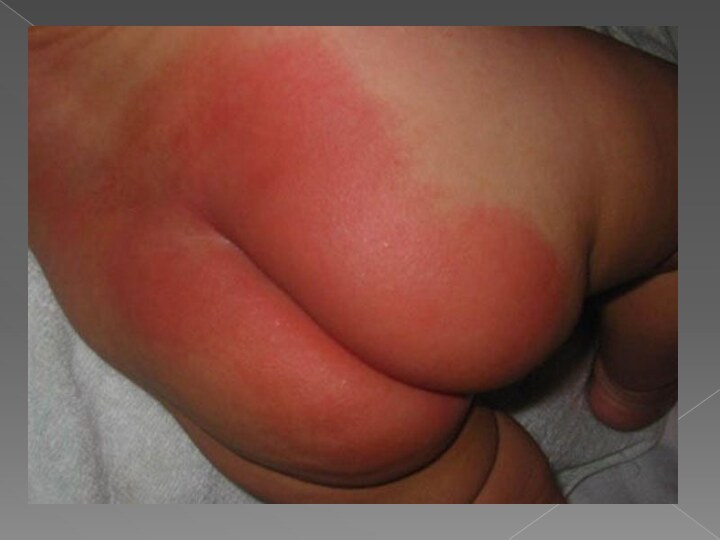
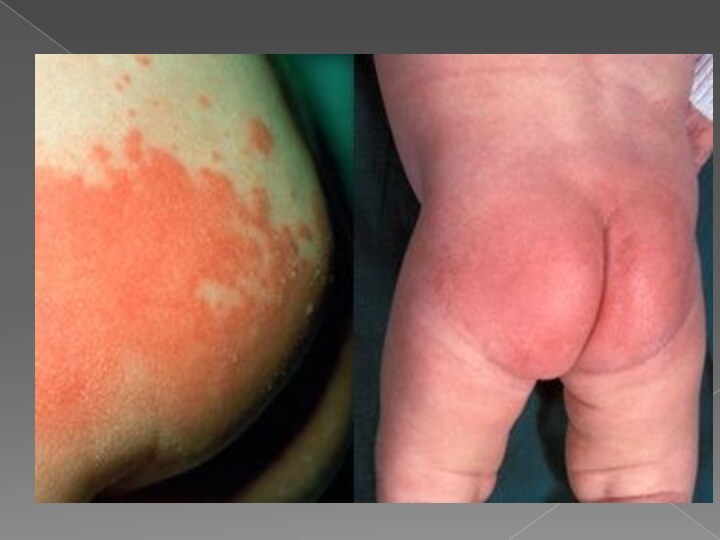
Опрелости (пеленочный дерматит)
Пеленочный дерматит (ПД) описан свыше 120
лет назад.
Он представляет собой раздражение кожных покровов ягодичной
области и/или внутренней поверхности бедер у детей грудного — раннего возраста, вызванное физическими, химическими и микробными факторами окружения.
ПД — частая патология у детей первых месяцев и лет жизни, что объясняется особенностями кожи младенцев, а также дефектами в уходе за ними.
Слайд 6
Предрасполагающие факторы:
1.повышенная температура в районе будущего повреждения
кожи;
2. высокая влажность в области возникновения опрелостей;
3. раздражающее
действие аммиака и мочевых кислот.
4. Экссудативо-катаральная аномалия конституции (диатез)
5.Инфицирование грибковой флорой
Слайд 8
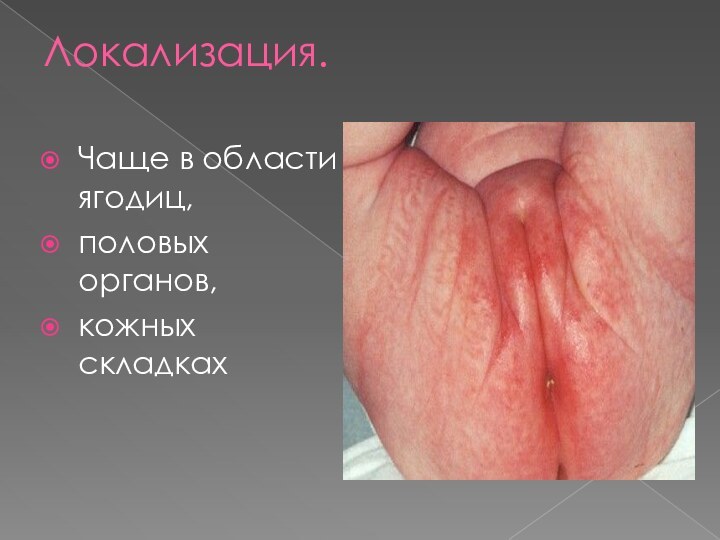
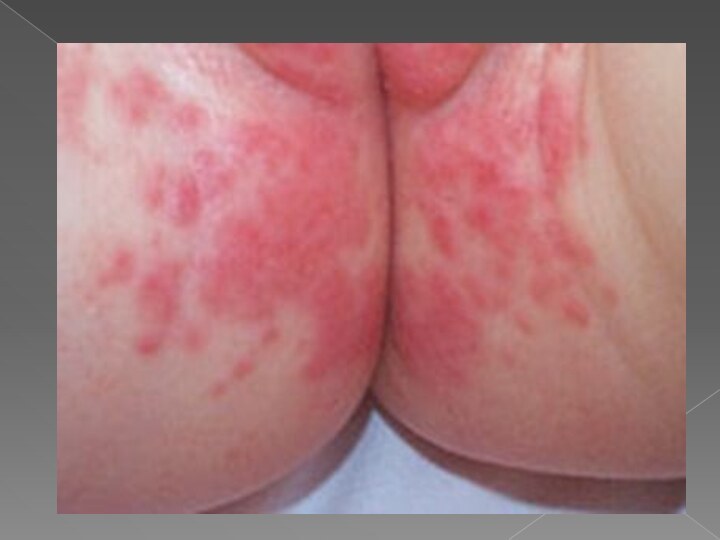
Локализация.
Чаще в области ягодиц,
половых органов,
кожных складках
Слайд 9
Различают 3 степени опрелостей
1-умеренное покраснение кожи
2- яркая краснота
с большими эрозиями
3-Яркая краснота и мокнутие в результате слившихся
эрозий
Опрелости с нарушениями целостности кожи могут быстро инфицироваться!!!
Слайд 11
Лечение
1. Опрелости I-ой стадии требуют восстановления адекватного ухода.
Важно как можно чаще давать коже малыша «дышать»
подгузники
и пеленки – регулярно менять (каждые 2-3 часа).
После каждой смены подгузников ребенка следует подмывать проточной водой.
После каждого подмывания тщательно обсушить кожу; особое внимание следует уделять складкам на коже.
Полезно в течение дня по несколько раз устраивать воздушные ванны, оставляя обнаженным на 15-20 минут. Надевать подгузник можно только на полностью сухую кожу, предварительно обработанную специальным детским кремом.
Слайд 12
2 стадия
1. Адекватный уход (все перечисленное в 1йстадии)
2.
Прменение «болтушеу» с подсушивающими веществами (тальк)
Применение мазей и кремов,
обладающие антибактериальными, противогрибковыми и антиаллергическими свойствами.(Деситин, Драполен, Бепантен , Судокрем).
Купать ребенка при опрелостях II-ой стадии в растворе перманганата калия но очень слабом и процеженном, чтобы не спровоцировать химический ожог.
Если нет склонности к аллергии, показаны также сидячие ванночки с настоями трав – череды, календулы, ромашки, коры дуба. Приготовив ванночку (оптимальная температура воды – около 36 градусов), ребенка опустить в воду на 5-8 минут, после чего вынуть и насухо протереть кожу, особенно, складочки.
опрелости III-ей стадии очень сложно поддаются лечению, требуют участия грамотного специалиста. Именно поэтому очень важны лечение и профилактика опрелостей I-ой и II-ой стадий.
Слайд 13
Профилактика опрелостей
1. придерживаться правил личной гигиены: регулярно менять
грудничку подгузники, а при смене их малыша постоянно подмывать.
Подгузники следует выбирать по размеру, чтобы не допустить натирания и раздражения кожи.
2. Для стирки детского белья используются специальные средства, предназначенные для ухода за детьми. После стирки белье нужно тщательно ополаскивать, а перед использованием – гладить с двух сторон.
3.Очень важны в качестве профилактики воздушные ванны: ежедневно кроху можно оставлять голышом на 15-20 минут
Отдать предпочтение клеенкам на тканевой основе
Слайд 14
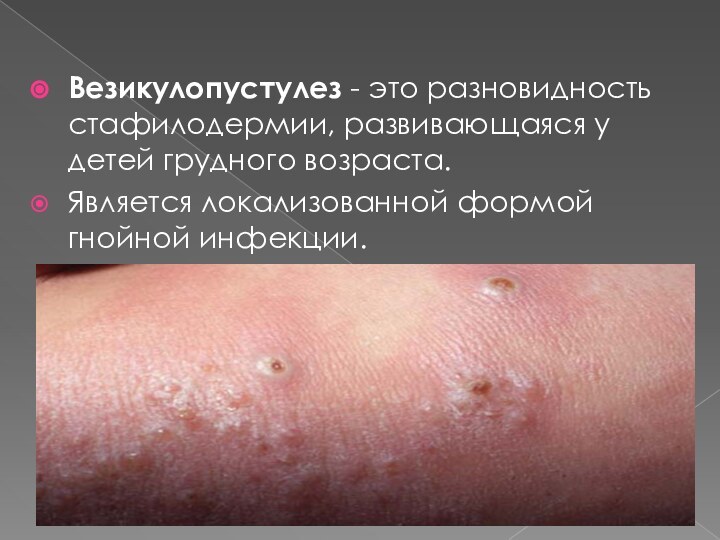
Везикулопустулез - это разновидность стафилодермии, развивающаяся у детей грудного
возраста.
Является локализованной формой гнойной инфекции.
Слайд 15
Этиология- разные штаммы стафилококков.
Заболевание характеризуется появлением множественных разной
величины пустул (гнойных пузырьков), наполненных беловато-желтым содержимым, с ярко-красным
окаймлением и отеком.
Слайд 16
Вначале образуются пустулы в устьях потовых желез, которые
обычно располагаются в подмышечных и паховых складках, на волосистой
части головы и на туловище.
Пустулы имеют склонность к слиянию, могут располагаться на больших территориях кожи и образовывать глубокие поражения.
Такое течение бывает у ослабленных детей.
Слайд 17
Количество пустул может быть различным.
При небольших высыпаниях состояние
ребенка обычно не нарушено.
При несвоевременном лечении и снижении иммунитета
может привести к генерализации инфекции.
Слайд 18
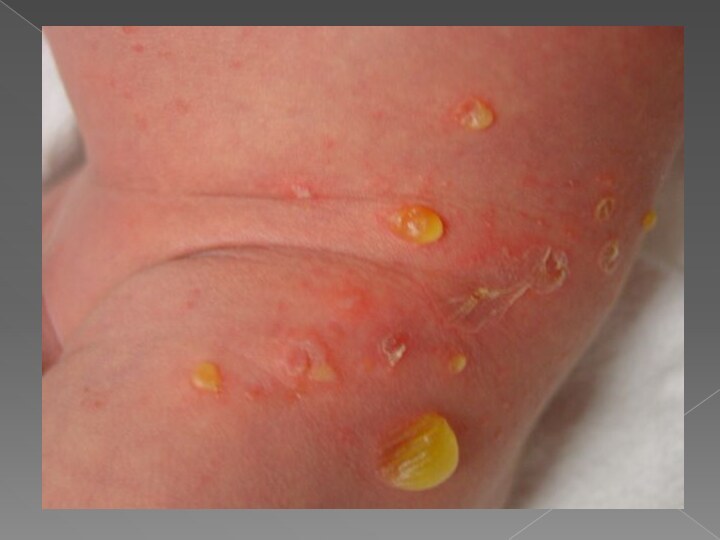
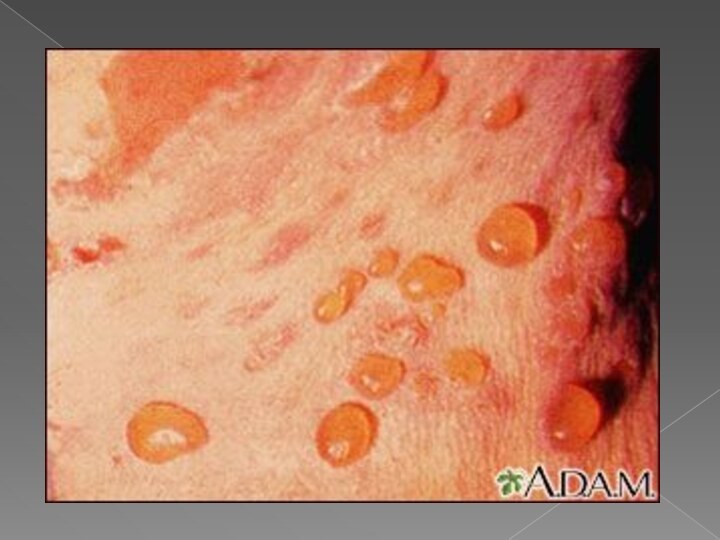
Пузырчатка новорожденных
Пузырчатка новорожденных - острое контагиозное заболевание, клинически характеризующееся
очень быстрым образованием пустул и распространением по кожному покрову
новорожденных.
Этиология.
Возбудитель - золотистый стафилококк.
Слайд 20
Клиника и течение.
Болезнь начинается в первые дни жизни
новорожденного или спустя 7-10 дней.
Характеризуется появлением на коже поверхностных,вялых
пузырей различной величины с красным ободком у основания. Пузыри могут располагаться на любом участке тела за исключением ладоней и стоп. Количество высыпаний может быть от единичных до множественных. Элементы склонны к быстрому распространению и слиянию.
Затем содержимое мутнеет, становится гнойным.
Высыпания происходят толчками, поэтому сыпь полиморфна:одни пузыри вскоре подсыхают, другие, отслаивая эпидермис ,увеличиваются в размерах, третьи вскрываются, обнажая эрозированную поверхность
У ослабленных, недоношенных детей заболевание быстро распространяется ,сопровождаясь беспокойством, плохим сном, повышением температуры до 38-39° С, потерей аппетита, лейкоцитозом, эозинофилей в крови и повышенной СОЭ.
В этих случаях возможны различные осложнения: отиты, пневмония, флегмона и даже сепсис
Слайд 22
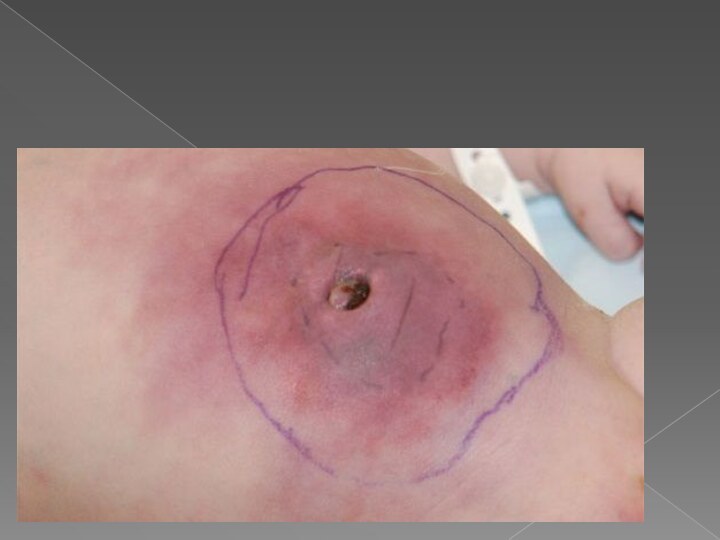
Омфалит у новорожденных
Омфалит - воспаление пупочной области;
может

быть катаральным и гнойным.
В обычных условиях пупочная ранка
до 14-го дня жизни покрывается эпителием.
При наличии воспаления эпителизация затягивается, пупочное кольцо становится отечным и гиперемированным. Из пупочной ранки сочится серозно-гнойное отделяемое.
Иногда процесс переходит на окружающую кожу и пупочные сосуды (вену и артерии), которые становятся утолщенными и прощупываются в виде жгутов. Пупочная область несколько выступает над остальной поверхностью живота. Может нарушаться общее состояние, повышаться температура тела, плохая прибавка массы тела,появлением признаков воспалительной реакции периферической крови. При распространении воспаления по пупочным сосудам возможны развитие тромбоза пупочных вен и генерализация процесса с переходом его в сепсис. Омфалит может также закончиться флегмоной брюшной стенки и перитонитом. При наличии выделений из пупочной ранки и затянувшейся отслойки пуповинного остатка могут появиться грануляции грибовидной формы на дне пупочной ранки - фунгус.
Слайд 24
Лечение состоит в ежедневной обработке пупочной ранки 3%
раствором перекиси водорода с последующим подсушиванием 70% спиртом, 1-2%
спиртовым раствором бриллиантового зеленого или 3 - 5% раствором перманганата калия.
При гнойных выделениях накладывают повязку с гипертоническим раствором, а при значительной инфильтрации ткани - повязки с мазью Вишневского.
Для ускорения эпителизации пупочной ранки рекомендуется ультрафиолетовое облучение, а при глубоких воспалительных процессах - УВЧ. При нарушении общего состояния ребенка и угрозе генерализации инфекционного процесса, особенно у недоношенных и ослабленных другими заболеваниями, показаны антибиотики в средних для новорожденных дозах, растворы глюкозы, плазма, кровь, иммунноглобулин.
Фунгус прижигают нитратом серебра (ляпис).
Слайд 25
Сепсис-генерализованная форма бактериальной инфекции,протекающая на фоне первичного или
приобретенного иммунодефицита.
Слайд 26
Этиология.
Чаще стрептококк, стафилококк. Возможны и синегнойная палочка, клебсиелла,
кандида и прочие.
Предрасполагающие факторы
Факторы, нарушающие (снижающие) противоинфекционные свойства естественных
барьеров —
многодневная катетеризация пупочной и центральных вен,
интубация трахеи, ИВЛ;
тяжелые острые респираторные вирусные заболевания при смешанном инфицировании;
врожденные дефекты и обширные аллергические или другие поражения кожи (ожоги, травматизация кожи в родах
или при больших хирургических вмешательствах, обширной обработке хлоргексидином, 95% спиртом и др.); дисбактериозы кишечника.
Слайд 27
Факторы, снижающие иммунитет новорожденного —
дефекты питания беременной ,
осложненное течение антенатального периода и родов, приводящее к асфиксии,
внутричерепной родовой травме;
вирусные заболевания, развившиеся как до, так и на фоне бактериальных инфекций;
наследственные иммунодефицитные состояния;
галактоземия и другие наследственные аномалии обмена веществ.
Слайд 28
Факторы, увеличивающие риск массивной бактериальной обсемененности ребенка и
риск инфицирования госпитальной флорой,
безводный промежуток более 12 ч
(особенно при наличии у матери хронических очагов инфекции);
неблагоприятная санитарно-эпидемиологическая обстановка в родильном доме или больнице,;
тяжелые бактериальные инфекционные процессы у матери в момент или после родов.
Недоношенность
Слайд 29
Патогенез.
Входными воротами могут быть: пупочная ранка, травмированные
кожные покровы и слизистые оболочки (на месте инъекций, катетеризации,
интубаций, зондов и др.), кишечник, редко — легкие и очень редко — среднее ухо, мочевыводящие пути, глаза. Когда входные ворота инфекции не установлены, диагностируют криптогенный сепсис.
Источниками инфекции могут быть мать, персонал, другой больной ребенок.
Путями передачи инфекции — родовые пути матери, руки персонала, инстру
ментарий, аппаратура, предметы ухода.
Кровь у больного сепсисом является не только транспортером бактерий,
но и местом их размножения, т.е. она утрачивает способность уничтожать микробы. Этим септицемия и отличается от бактериемии.
Сутью септического процесса является неспособность организма уничтожать микробы, связанная прежде всего с иммунодефицитным состоянием
Слайд 30
Течение
Молниеносное -1-1 дней
Острое-4-8 недель
Затяжное –более 8 недель течение
Слайд 31
Клиническая картина. Абсолютных клинических симптомов, характерных лишь для
сепсиса, нет.
Особенно характерен внешний вид больного — так называемый
септический хабитус: быстро истощаемое беспокойство, подстанывания или вялость,адинамия;
серо-бледный колорит кожи, часто с желтизной, геморрагиями, гнойничками, участками склеремы;
изменение тургора тканей;
вздутый живот с отечностью передней брюшной стенки внизу живота и хорошо видимой венозной ее сетью;
срыгивания, часто с желчью, рвота, неустойчивый стул, анорексия; заостренные черты «сердитого» или амимичного лица, отсутствие прибавки массы тела; периодические подъемы температуры тела.
Несмотря на активную антибактериальную и другую комплексную терапию, симптомы токсикоза держатся или даже нарастают по интенсивности, умеренно увеличиваются в размерах печень и селезенка.
Чем раньше от момента рождения начинается сепсис, тем тяжелее он протекает.
Слайд 32
Лабораторные признаки
Лейкоцитоз или лейкопения с нейтрофилезом или
нейтропения, лимфоцитопения
Тромбоцитопения.
Анемия.
Повышение уровня С-реактивного протеина или других острофазовых
белков.
Бактериемия.
Гипергликемия более 6,5 ммоль/л на фоне адекватной инфузионной терапии (глюкоза 5-6 мг/кг/мин).
Гиперкалиемия более 7,0 ммоль/л.
СОЭ более 10 мм/ч.
Слайд 33
Бактериологическое исследование
Бактериологические посевы необходимо делать повторно из любого
«материала», который может быть получен у больного — крови,
мочи, гноя, слизи из зева, стула, цереброспинальной жидкости (если делается люмбальная пункция) и др.
Все посевы желательно делать до начала антибиотикотерапии
Кровь необходимо высевать не менее 2 раз в количестве не менее 1 мл и отношении кровь\среда для посева — 1:10. Засеянная среда должна быть сразу же помещена в термостат.
Диагноз сепсиса можно считать бактериологически подтвержденным, если из материала, взятого из двух разных мест, высевается один и тот же микроб или ассоциация микробов.
Слайд 34
Лечение.
Больной ребенок должен быть госпитализирован в отдельный бокс

специализированного отделения.
Кормить желательно грудью или грудным свежесцеженным молоком. Количество
кормлений увеличивают на 1—2. При тяжелом состоянии из бутылочки или через зонд. При отсутствии материнского молока кормить целесообразно кислыми смесями, содержащими живую молочнокислую флору.
Организация оптимального ухода предусматривает обязательное участие матери в выхаживании больного, поддержание положительного эмоционального статуса, профилактику перекрестного инфицирования, охлаждения, систематический туалет слизистых оболочек и кожи, регулярное проветривание и обеззараживание воздуха бокса. Резко увеличивает эффективность лечения пребывание больного в стерильных боксах.
Антибактериальная химиотерапия
До получения результатов бактериологического обследования обычно используют комбинации ампициллина с аминогликозидами (тобрамицин )
или цефалоспоринов с карбенициллином, аминогликозидами.
Каждые 7-10 дней антибиотики меняют (при отсутствии эффекта - через 2 дня).
Слайд 35
Дезинтоксикационная терапия осуществляется обычно путем инфузий на фоне
назначения мочегонных (чаще фуросемида).
плазмаферез, гемосорбция
Слайд 36
Иммунокорригирующая терапия в начальный период и период разгара
— заместительная, т.е. создание пассивного иммунитета,— введение препаратов направленного
действия при установленном возбудителе.
При стафилококковом сепсисе переливают антистафилококковую плазму или вводят внутримышечно антистафилококковый иммуноглобулин в течение 7—10 дней подряд.
При грамотрицательной флоре переливают антисинегнойную или антипротейную, антиклебсиеллезную плазмы течение 3—5 дней ежедневно.
Слайд 37
Диспансерное наблюдение в поликлинике. После выписки больного из
стационара он в течение 3 лет должен находиться под
диспансерным наблюдением педиатра, невропатолога, иммунолога и других специалистов в зависимости от характера течения болезни.
Профилактические прививки проводят не ранее чем через полгода после выздоровления.
Слайд 38
Профилактика гнойно-септических заболеваний
Должна начинаться до рождения ребенка!
1. Выявление
очагов хроническиой инфекйии у беременных с последующей их санацией.
2.
Правильное ведение родов( Предупрежение травматизации и инфицирования)
3. Строгое соблюдение санитарно-гигиенического и противоэпидемического режимов в роддомах.
4. Соблюдение гигиены дома.