Слайд 2
.
В настоящее время насчитывают более 160 видов микобактерий.
По патогенным свойствам род Mycobacterium подразделяют на:
Патогенные микобактерии:
вызывающие туберкулез – Mycobacterium tuberculosis complex (M. tuberculosis, M. bovis, M. africanum, M. microti) и лепру - M. leprae
Условно-патогенные (вызывают микобактериозы): M. avium-intracellulare complex, M. fortuitum, М. scrofulaceum, M. kansasii, M. xenopi, M. marinum, M. chelonei, M. ulcerans и др.
Сапрофиты: M. smegmatis, M. phlei, M. vaccae, M. gordonae, M. terrae и др.
.
Слайд 3
Микобактерии - палочковидные бактерии (0,2-0,7 х 1,0-10 мкм),
иногда ветвящиеся, нитевидные и мицелиоподобные с гомогенной или зернистой
цитоплазмой
Грамположительны, неподвижны, спор не образуют, имеют микрокапсулу.
Аэробы. Содержат в клеточной стенке большое количество липидов, миколовых кислот и арабиногалактан.
Плохо воспринимают анилиновые красители, окрашиваются по Цилю-Нельсену и флюорохромами (аурамин).
Устойчивы к кислотам, спирту, щелочам. Все виды делятся на медленно растущие (появление видимого роста после 7 дней) и быстро растущие (появление видимого роста до 7 дней).
Некоторые виды микобактерий (M.leprae) не культивируются. 23 медленно растущих вида и 5 быстро растущих видов микобактерий связаны с патологией человека.
95% инфекций вызываются патогенными (M.tuberculosis, M.leprae) и
условно-патогенными микобактериями (M.avium-intracellulare, M.kansasii, M.marinum, M.fortuitum, M.chelonae, M.abscessus и др.) - возбудителями микобактериозов.
Слайд 4
Классификация культивируемых микобактерий, обнаруживаемых в клинических образцах (медленно
растущие)
Возбудители туберкулеза
M. tuberculosis
M. africanum
M. bovis
Нехромогенные
M. avium
complex
M. haemophilum
M. malmoense
M. shimoidei
M. genavense
M. celatum
M. ulcerans
M. terrae complex
M. triviale
M. gastri
Хромогенные (образующие пигмент на свету)
M. kansasii
M. marinum
M. simae
M. asiaticum
M. xenopi
M. gordonae
M. scrofulaceum
M. szulgai
M. flavescens
Слайд 5
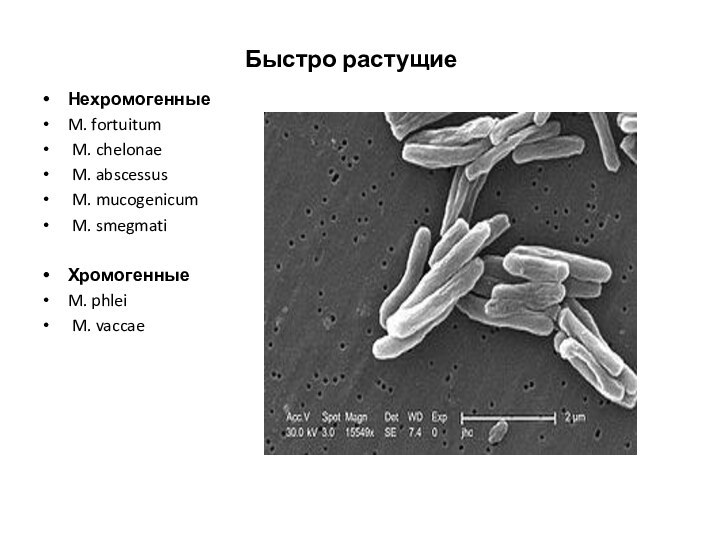
Быстро растущие
Нехромогенные
M. fortuitum
M. chelonae
M. abscessus
M.
mucogenicum
M. smegmati
Хромогенные
M. phlei
M. vaccae
Слайд 6
.
Туберкулез – хроническая инфекция с длительным периодом выделения
возбудителя, многообразием клинических проявлений, поражением различных органов и систем,
что создает своеобразие эпидемического процесса и отличает ее от других инфекционных болезней
.
Слайд 7
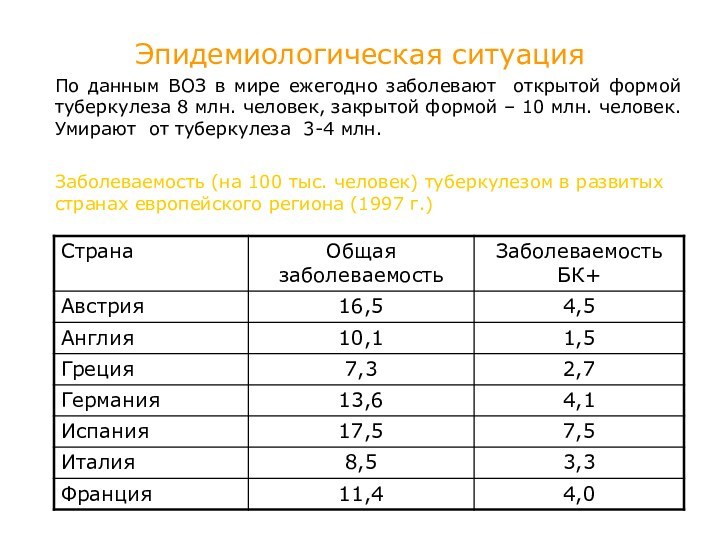
Эпидемиологическая ситуация
По данным ВОЗ в мире ежегодно
заболевают открытой формой туберкулеза 8 млн. человек, закрытой формой
– 10 млн. человек. Умирают от туберкулеза 3-4 млн.
Заболеваемость (на 100 тыс. человек) туберкулезом в развитых странах европейского региона (1997 г.)
Слайд 8
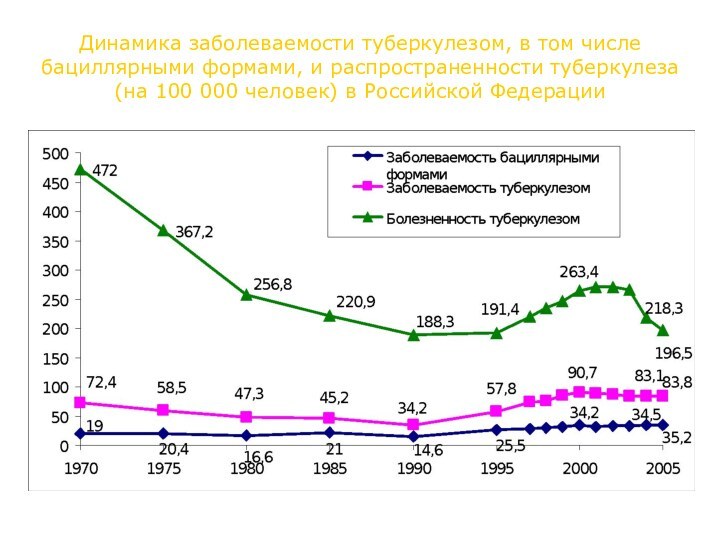
Динамика заболеваемости туберкулезом, в том числе бациллярными формами,
и распространенности туберкулеза
(на 100 000 человек) в Российской
Федерации
Слайд 9
Эпидемиологическая ситуация в РФ (2005)
Туберкулез является основной причиной
смерти от инфекционных и паразитарных заболеваний в России (87,2%)
С 1992 года увеличение заболеваемости туберкулезом в 2,5 раза
Заболеваемость – 83,8 на 100 тыс., распространенность – 196,5 на 100 тыс. населения
Увеличение показателя заболеваемости детей - 16,4 на 100 тыс. детского населения
3290 пациентам диагноз туберкулеза установлен посмертно
Значительный рост больных с рецидивами туберкулеза – 12,3% от общего числа впервые выявленных больных, в 2004 г. – 6,6% соответственно
Мигранты, лица БОМЖ, освобожденные из мест лишения свободы - заболеваемость - 1561 на 100 тыс.
Слайд 10
Эпидемиология (продолжение)
Основной источник инфекции – больной туберкулезом органов
дыхания
Пути передачи – воздушно-капельный, реже алиментарный, контактный
микобактерий туберкулеза очень
устойчивы во внешней среде. В проточной воде они могут сохранять жизнеспособность до 1 года, в почве и навозе — 6 мес., на различных предметах — до 3 мес., в библиотечной пыли — 18 мес., в высушенном гное и мокроте— до 10мес. При кипячении палочка Коха погибает через 5 мин, в желудочном соке— через 6ч, при пастеризации— через 30мин
прямой солнечный свет убивает микобактерии в течение полутора часов, а ультрафиолетовые лучи за 2-3 минуты. Дезинфектанты, содержащие хлор, убивают микобактерии в течение 5 часов.
Слайд 11
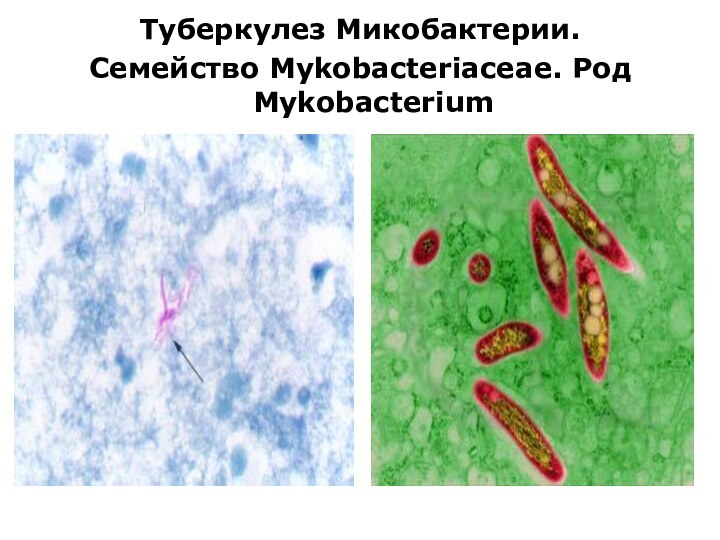
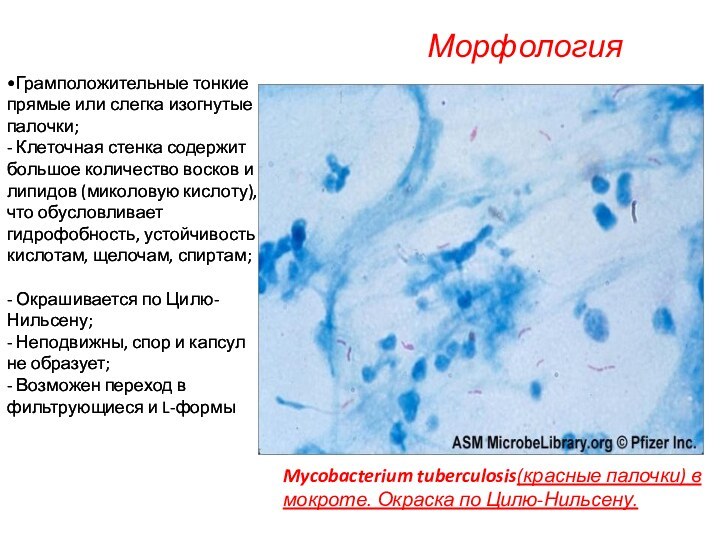
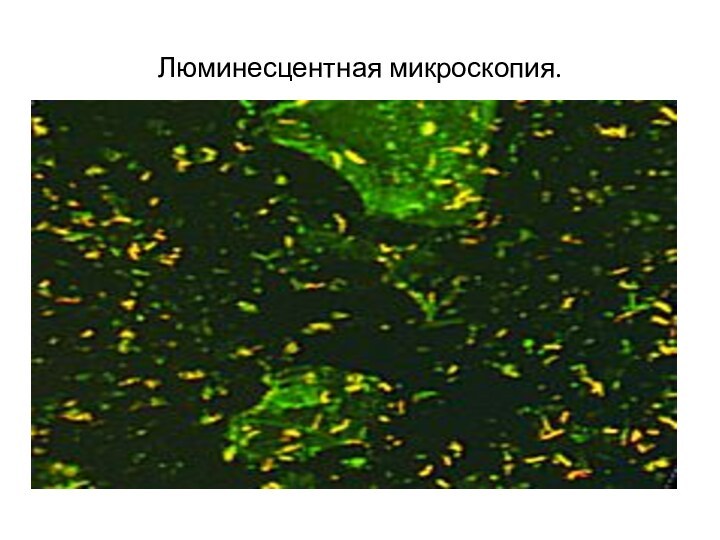
Морфология
Mycobacterium tuberculosis(красные палочки) в мокроте. Окраска по Цилю-Нильсену.
Грамположительные
тонкие прямые или слегка изогнутые палочки;
- Клеточная стенка содержит
большое количество восков и липидов (миколовую кислоту), что обусловливает гидрофобность, устойчивость к кислотам, щелочам, спиртам;
- Окрашивается по Цилю-Нильсену;
- Неподвижны, спор и капсул не образует;
- Возможен переход в фильтрующиеся и L-формы
Грамположительные тонкие прямые или слегка изогнутые палочки;
- Клеточная стенка содержит большое количество восков и липидов (миколовую кислоту), что обусловливает гидрофобность, устойчивость к кислотам, щелочам, спиртам;
- Окрашивается по Цилю-Нильсену;
- Неподвижны, спор и капсул не образует;
- Возможен переход в фильтрующиеся и L-формы
Слайд 12
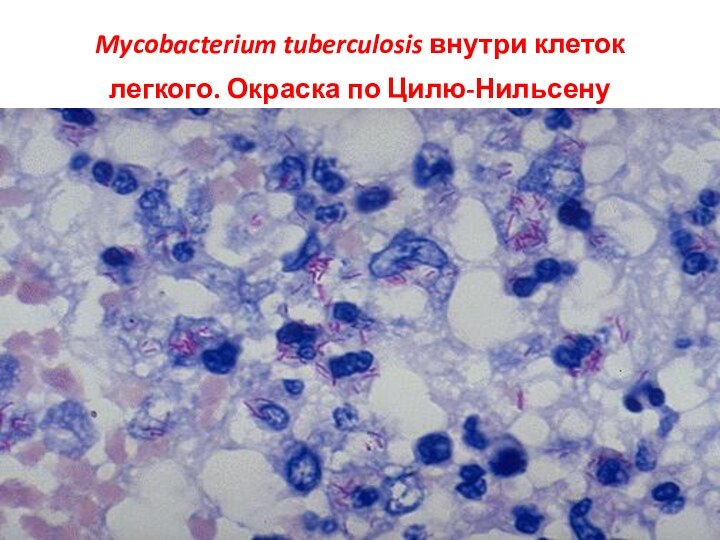
Mycobacterium tuberculosis внутри клеток легкого. Окраска по Цилю-Нильсену
Слайд 13
Культуральные свойства
Аэробы ( при 5-10% СО2 быстрее) ;
Растут
на средах, содержащих яйца, глицерин, картофель, аспарагин, витамины, соли;
Чаще всего применяют яичную среду Левенштейна-Йенсена и синтетическую среду Сотона;
растут медленно (рост обнаруживается через 2-3 недели и позднее);
Колонии сухие, морщинистые, сероватые;
Обладают биохимической активностью, позволяющей дифференцировать виды
Основной тест – ниациновая проба (накопление в жидкой среде никотиновой кислоты)
Среда Левенштейна-Йенсена и рост микобактерий.
Слайд 14
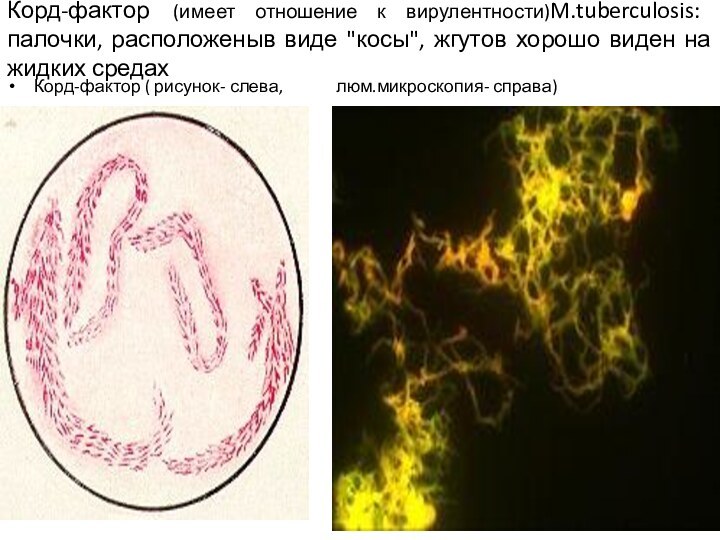
Корд-фактор (имеет отношение к вирулентности)M.tuberculosis: палочки, расположеныв виде
"косы", жгутов хорошо виден на жидких средах
Корд-фактор ( рисунок-
слева, люм.микроскопия- справа)
Слайд 15
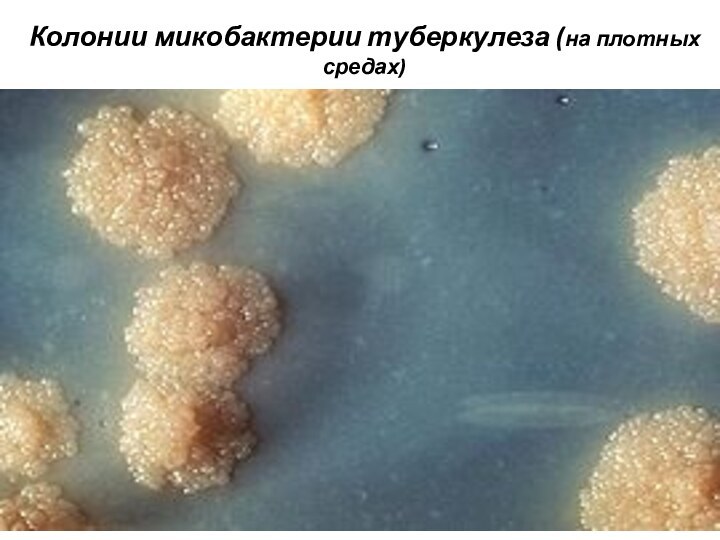
Колонии микобактерии туберкулеза (на плотных средах)
Слайд 17
Палочка Коха
Отличительная особенность Mycobacterium Tuberculosis –
способность к синтезу значительного количества никотиновой кислоты (ниацина), что
используют для ее дифференциальной диагностики с прочими микобактериями (ниациновый тест),
Возбудитель также способен быстро вырабатывать устойчивость к многим антибактериальным средствам.
.
Слайд 18
Патогенез поражений и клинические проявления.
Наиболее часто заражение происходит
посредством:
- ингаляции аэрозоля, содержащего микобактерии,
- либо при употреблении контаминированных
продуктов (возможно проникновение через кожу и слизистые).
Ингалированные микобактерии:
- фагоцитируют альвеолярные и легочные макрофаги и транспортируют их в регионарные лимфатические узлы,
- фагоцитарные реакции носят незавершенный характер и возбудитель переживает в цитоплазме макрофагов.
Способность снижать активность фагоцитов обуславливают сульфатиды, усиливающие токсическое действие корд – фактора, и ингибирующие фагосомо-лизосомальное слияние.
Воспалительный ответ обычно не выражен, что в значительной степени опосредовано способностью корд-фактора, тормозить миграцию полиморфно-ядерных фагоцитов.
.
Слайд 19
Антигены микобактерий
Группоспецифический антиген - белковый
Видоспецифический
– полисахаридный
Главный антиген, на который развивается
иммунный ответ – туберкулин - гликопротеид
Слайд 20
Факторы патогенности
Фактор адгезии - корд – фактор =
сложный эфир трегаллозы и двухостатков миколовой кислоты;
Антифагоцитарные: факторы –
воска (особенно воск Д),сульфаты и некоторые другие соединения, препятствующие слиянию фаго- и лизосомы;
Сульфолипиды подавляют активность лизосомальных ферментов;
Фосатидная и восковая фракции липидов вызывают сенсибилизацию организма;
Ацетон-растворимые липиды усиливают иммуносупрессивные свойства микобактерий и модифицируют мемраны клетки хозяина;
Липиды обеспечивают устойчивость к комплементу, свободным радикалам фагоцитов
Основной фактор –туберкулин – обладает токсическими и аллергическими свойствами
Слайд 21
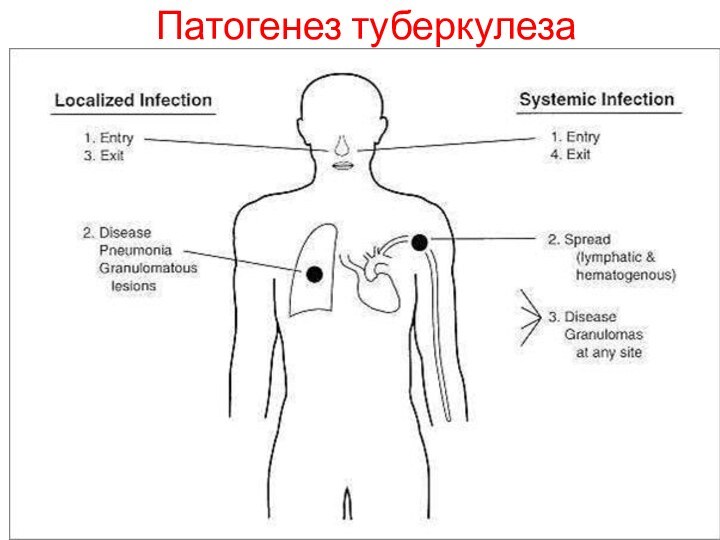
Патогенез туберкулеза
Взаимодействие Mycobacterium tuberculosis с организмом человека начинается
при попадании возбудителя в легкие
После адгезии с помощью
корд-фактора захватываются альвеолярными макрофагами;
Далее (макрофаги либо сдерживают размножение микобактерий, либо нет), определяются соотношением между бактерицидной активностью макрофагов и вирулентностью микобактерий.
После размножения внутри макрофага микобактерии его разрушают
Моноциты, выходящие из кровотока под влиянием факторов хемотаксиса, захватывают освобождаемые из разрушенных макрофагов микобактерий
Макрофаги переносят микобактерии в ближайшие лимфоузлы, где они долго сохраняются в виду незавершенного фагоцитоза
Таким образом, первоначальное попадание возбудителя в легкие или другие органы вызывает развитие малого или неспецифического воспаления с макрофагальной инфильтрацией
Слайд 23
Патогенез (продолжение)
Через 2-4 недели после заражения начинается
следующий этап взаимодействия микобактерий с макроорганизмом. При этом наблюдаются:
два процесса
реакция повреждения ткани по типу ГЗТ(специфическая воспалительная реакция) и
реакция активации макрофагов.
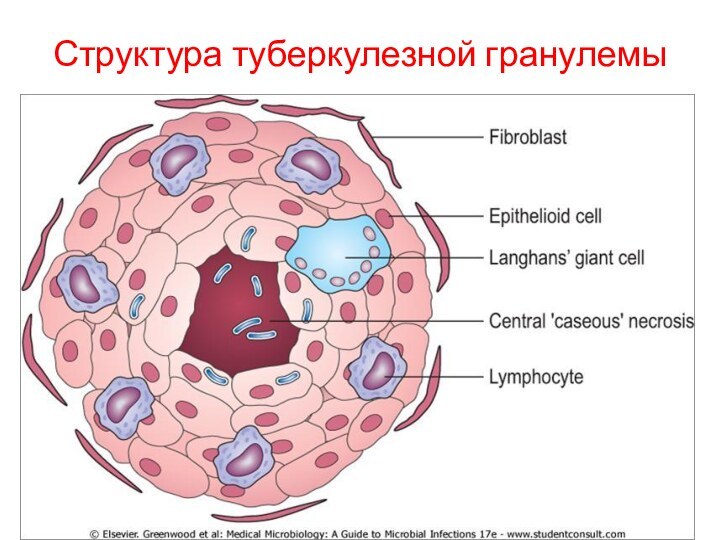
С развитием иммунитета и накоплением в первичном очаге большого количества активированных макрофагов формируется туберкулезная гранулема .
Гранулемы состоят из лимфоцитов и активированных макрофагов, то есть эпителиоидных и гигантских клеток .
Развитие реакции повреждения ткани приводит к образованию в центре гранулемы очага казеозного некроза
В случае заживления очага некротические массы уплотняются, обызвествляются в результате отложения солей кальция, вокруг очага формируется соединительно-тканная капсула – очаг Гона
Но микобактерии в виде L-форм сохраняют в таком очаге жизнеспособность долгие годы
При снижении резистентности макроорганизма происходит активация очага с развитием вторичного туберкулеза
Слайд 24
Структура туберкулезной гранулемы
Слайд 25
Патогенез (продолжение)
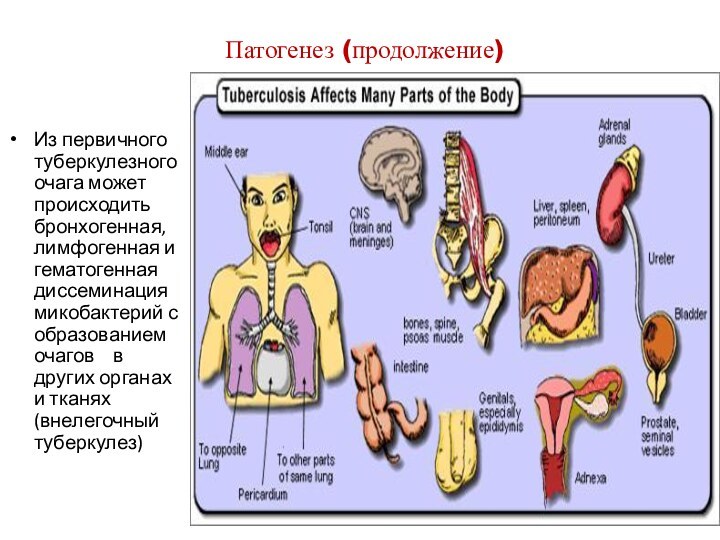
Из первичного туберкулезного очага может происходить
бронхогенная, лимфогенная и гематогенная диссеминация микобактерий с образованием очагов
в других органах и тканях (внелегочный туберкулез)
Слайд 26
В более редких случаях, у ослабленных
подростков и взрослых, а также у пациентов с иммунодефицитами,
наблюдается диссеминированный (милиарный) туберкулез, характеризующийся образованием гранулем в различных органах.
развитие генерализованных поражений часто происходит после прорыва содержимого гранулемы в кровоток.
Общие проявления аналогичны таковым при вторичном туберкулезе, но к ним часто присоединяются поражения мозга и его оболочек, прогноз такой формы наиболее неблагоприятный.
Многообразие форм обусловило сложность его классификации.
Слайд 27
Клинические проявления
Различают три клинические формы заболевания:
Первичная туберкулезная интоксикация
у детей и подростков
Туберкулез органов дыхания включая первичный комплекс,
поражение внутренних лимфатических узлов, плевры, верхних дыхательных путей, очаговый, инфильтративный, кавернозный, фиброзно-кавернозный, цирротический туберкулез легких, туберкулему и др.
Туберкулез других органов и систем , включая поражения мозговых оболочек, глаз, суставов и костей, кишечника и брюшины, кожи и подкожной клетчатки. Органов моче-половой системы и т.д.
Слайд 28
Комплексная диагностика туберкулеза
Прямые методы (выявление МБТ)
Бактериоскопия - с
окраской по Ziehl-Neelsen или с помощью флуорохромных красителей
Культуральный –
посев на плотные питательные среды – Левенштейна-Йенсена и Финна II
ПЦР
гистология
Косвенные методы
Лучевая диагностика
Туберкулинодиагностика
Клинические данные и др
Слайд 29
Лабораторная диагностика
Клинический материал: гной, мокрота, кровь, бронхиальный экссудат,
спиномозговая жидкость, плевральная жидкость, моча и др.
Методы:
Бактериоскопический : прямая
окраска мазка мокроты по методу Циля-Нильсена или мазка после обогащения (концентрирования методами флотации или гомогенизации)
Слайд 30
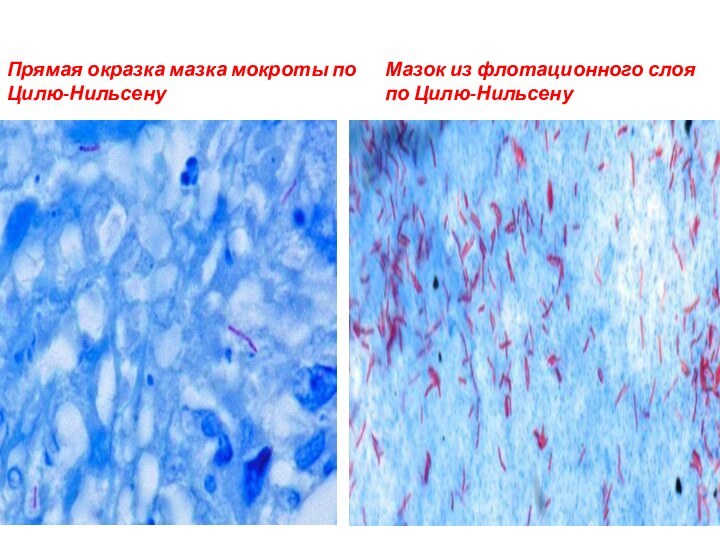
Прямая окразка мазка мокроты по Цилю-Нильсену
Мазок из флотационного
слоя по Цилю-Нильсену
Слайд 31
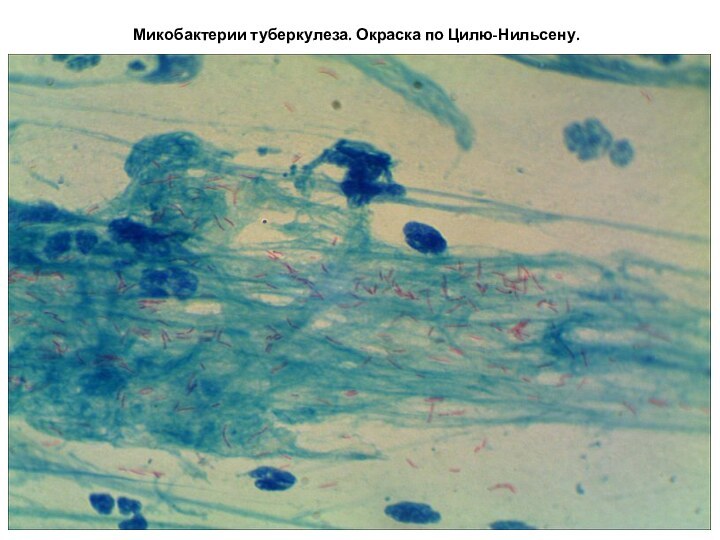
Микобактерии туберкулеза. Окраска по Цилю-Нильсену.
Слайд 32
Окраска по Циль–Нильсену:
1. Готовят обычным способом фиксированный мазок

из исследуемого материала (мокрота больного или чистая культура).
2. На
фиксированный мазок кладут фильтровальную бумагу и на нее наливают раствор карболового фуксина. Предметное стекло зажимают в пинцет Корне и препарат в течение 4-х минут нагревают над пламенем горелки (по мере испарения жидкости раствор красителя добавляется).
3. Через 4 минуты (по окончанию прогревания) фильтровальную бумагу осторожно снимают с препарата и на мазок на 30 секунд наносится 5 – 10% раствор серной или соляной кислоты приготовленный на 95% этиловом спирте.
4. Через 30 секунд препарат осторожно промывают струей холодной воды и дополнительно докрашивают раствором метиленовой сини.
Механизм окраски кислотоустойчивых микроорганизмов по Циль – Нильсену можно объяснить следующим образом: во время нагревания препарата воск, входящий в состав оболочки, размягчается, и благодаря этому краситель проникает в бактериальную клетку. Остывая, этот воск удерживает краситель, поэтому спирт, с кислотой вымывают краситель только из клеток, не обладающих кислотоустойчивостью.
Растворы для окраски по Циль – Нильсену:
1. Раствор А – основной фуксин – 0,3г, этилдовый спирт 95% - 10,0мл.
2.Раствор Б–фенол(расплавленные кристаллы –5,0г,дистиллированная вода–95мл.
3. Раствор метиловой сини Леффлера или бриллиантовой зелени.
Растворы А и Б смешивают (карболовый фуксин). Смесь хорошо сохраняется.
Слайд 33
Состав и описание набора для окраски Циль-Нильсен:
Реактив 1: Основной фуксин.
Малиновая жидкость без запаха.
Реактив 2: Дифференцирующий раствор для основного фуксина.
Светлая прозрачная
жидкость без запаха.
Реактив 3. Метиленовый синий.
Синяя жидкость без запаха.
Реактив 4: Подкисляющий реагент.
Белая прозрачная жидкость с запахом уксуса.
Слайд 34
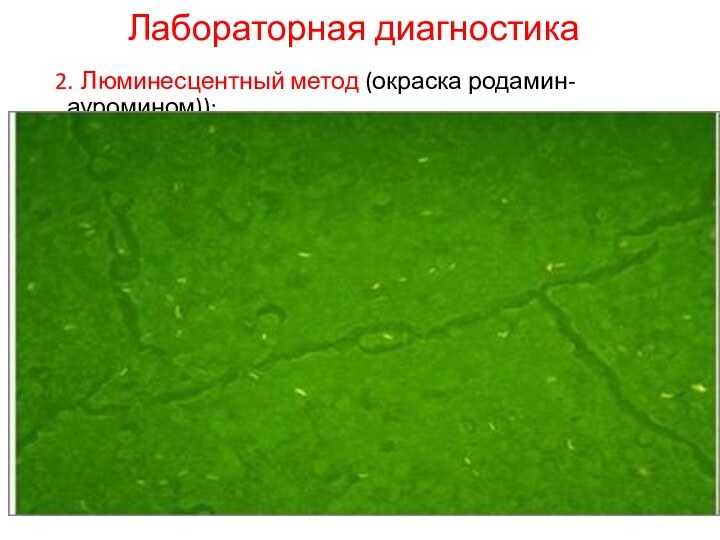
Лабораторная диагностика
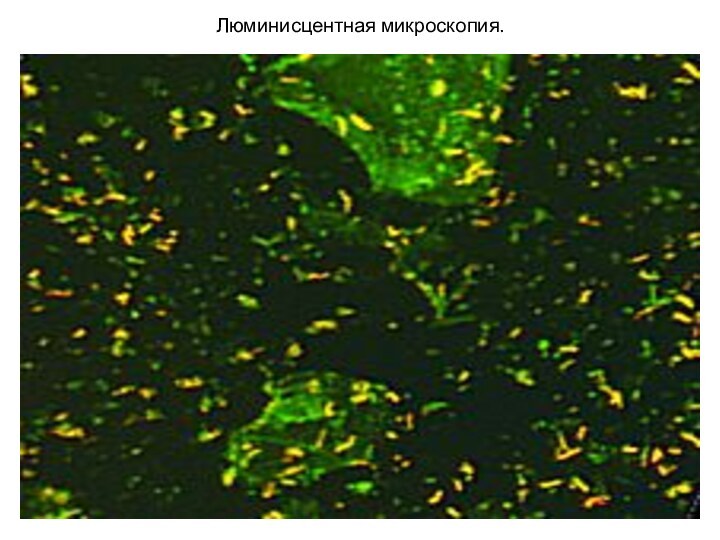
2. Люминесцентный метод (окраска родамин-ауромином));
Слайд 36
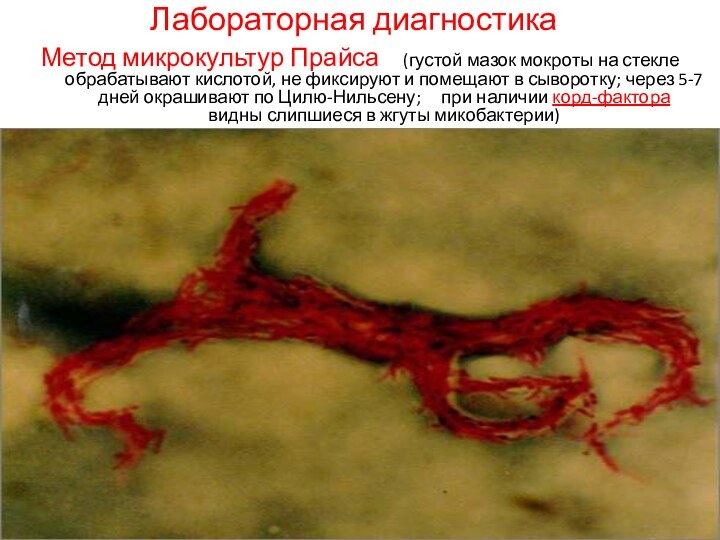
Лабораторная диагностика
Метод микрокультур Прайса (густой мазок мокроты
на стекле обрабатывают кислотой, не фиксируют и помещают в
сыворотку; через 5-7 дней окрашивают по Цилю-Нильсену; при наличии корд-фактора видны слипшиеся в жгуты микобактерии)
Слайд 37
Лабораторная диагностика
Бактериологический (культуральный) метод используется для проверки эффективности
лечения (2-8 недель необходимы для роста колоний на среде
Левенштейна-Йенсена и еще некоторое время для оценки эффекта препаратов, вводимых в среду роста);
Серологический метод (РСК, ИФА, радиоиммунный и др.);
Биологический метод (заражение морских свинок и кролика с последующим выделением чистой культуры возбудителя);
Туберкулиновая проба Манту (см.далее);
Молекулярно-генетический метод (ПЦР)
Слайд 38
продолжение
Молекулярно-генетический метод: ПЦР; метод генной дактилоскопии возбудителя -
Саузерн-блот-гибридизация с использованием инсерционного элемента (IS) в качестве зонда.
Специфическая
профилактика.
Применяется живая вакцина BCG (БЦЖ), впервые полученная Кальметом и Гереном из бычьего типа туберкулезной палочки путем многократных пересевов на картофельно-глицериновой среде с желчью. Вакцину вводят ребенку внутрикожно на 2-5 день после рождения и далее в сроки календаря прививок. Ослабленным детям вводят менее реактогенную вакцину BCG-М.
Слайд 39
Кожно-аллергическая проба Манту
Внутрикожное введение высокоочищенного туберкулина (PPD= Purified
Protein Derivative)
вызывает у инфицированных микобактериями людей
местную воспалительную реакцию в
виде инфильтрата
и покраснения (реакция ГЗТ).
Неинфицированные люди никакой реакции на введение туберкулина не дают. Эту пробу применяют для выявления инфицированных, сенсибилизированных людей.
Слайд 40
Профилактика туберкулеза – вакцинация и ревакцинация БЦЖ
1914 г.
– исследователи из Франции A. Calmette и J. Guerin
после 13 лет пассажей M. bovis на картофельной среде с глицерином и бычьей желчью получили аттенуированный штамм BCG
Вакцинация ВСG проводится в 64 странах, в 118 странах рекомендована ВОЗ
Осложнения вакцинации – БЦЖ-иты:
Наличие слабой вирулентности вакцинного штамма
Проведение вакцинации
нарушение техники внутрикожного введения препарата
нарушение показаний к проведению прививки
сопутствующая патология у ребенка до прививки и в период развития прививочной реакции
Слайд 41
Схема диагностического обследования на туберкулез (Визель А.А., Гурылева

М.Э., 1999 г.)
Распрос
а) жалобы: слабость, головная боль, повышение
температуры тела, ночные поты, постоянное подкашливание, кашель с мокротой, кровохарканье, боль в грудной клетке, постепенно нарастающая одышка, снижение массы тела
б) анамнез: контакт с больными туберкулёзом, перенесённый туберкулёз, остаточные туберкулёзные изменения в лёгких, психические и физические травмы, гиперинсоляция (интенсивное ультрафиолетовое облучение), применение медицинских банок, лечение стероидными гормонами и иммунодепрессантами. Сопутствующие заболевания: сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки, пневмокониозы, алкоголизм, хронические заболевания органов дыхания.
Физикальное обследование: напряжение и/или болезненность мышц верхнего плечевого пояса, ограничение в подвижности половины грудной клетки при дыхании, притупление перкуторного звука, различная высота стояния диафрагмы или различная подвижность нижних краёв лёгких; различные локальные аускультативные феномены (при диссеминированном туберкулёзе — двусторонние).
Туберкулиновая чувствительность: переход реакции на пробу Манту из отрицательной в положительную в течение последнего года, резко положительная реакция, везикуло-некротическая реакция. При тяжёлом состоянии — отрицательная реакция.
Лабораторные исследования: увеличение СОЭ до 16-40 мм/ч при незначительном лейкоцитозе или его отсутствии, лимфопения, моноцитоз, умеренный нейтрофильный сдвиг лейкоцитарной формулы влево. Выявление микобактерий в мазке мокроты, при исследовании с использованием флотации и при посеве.
Рентгенологическое исследование: наличие диссеминации с преобладающей или исключительной локализацией в верхних отделах лёгких. Локальные поражения I, II, VI сегментов (очаги, инфильтраты, особенно инфильтраты с распадом, полости без уровня жидкости, фокусы). Одностороннее или асимметричное изменение корней лёгких, наличие кальцинатов, подтянутость корней вверх.
Бронхологическое исследование: признаки активного туберкулёза бронха, рубцы, деформация бронхов, неспецифический регионарный эндобронхит, наличие бронхо-нодулярных фистул.
Слайд 42
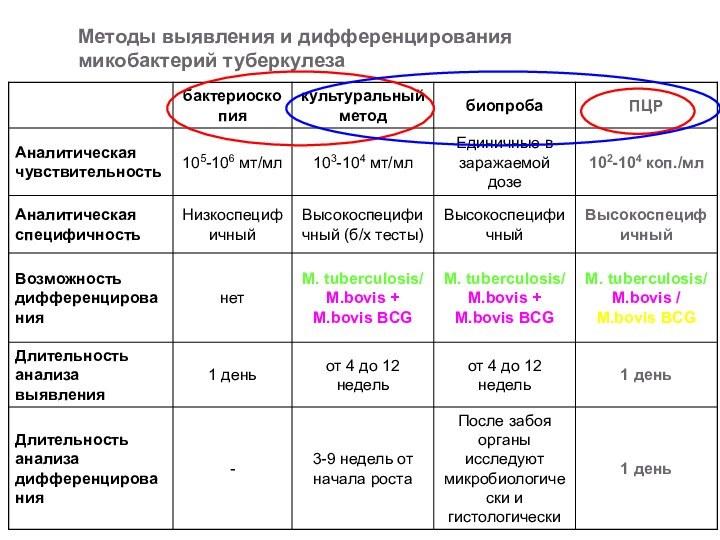
Методы выявления и дифференцирования микобактерий туберкулеза
Слайд 43
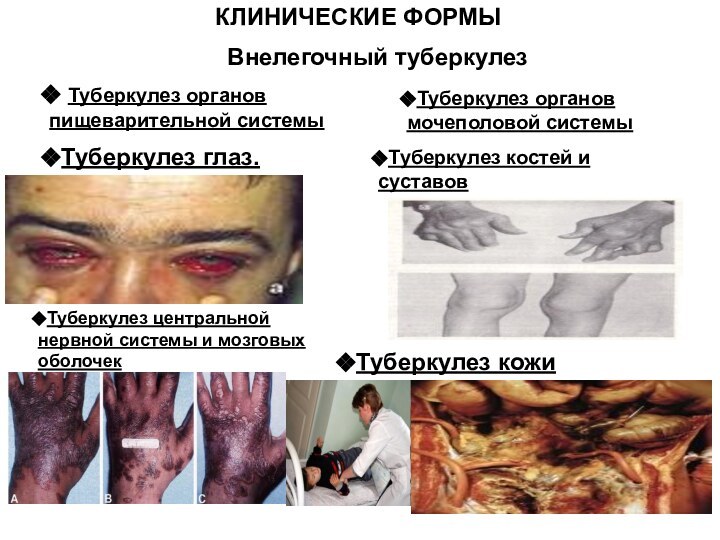
КЛИНИЧЕСКИЕ ФОРМЫ
Туберкулез глаз.
Внелегочный туберкулез
Туберкулез органов пищеварительной системы
Туберкулез органов мочеполовой системы
Туберкулез центральной нервной системы и мозговых
оболочек
Туберкулез костей и суставов
Туберкулез кожи
Слайд 44
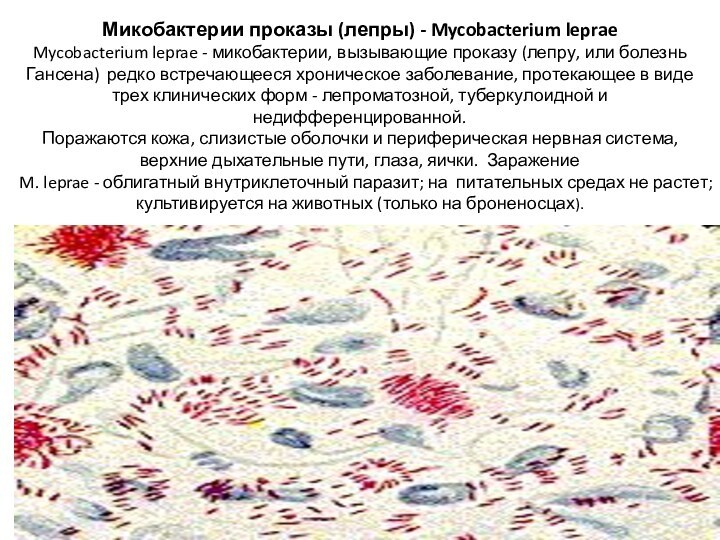
Микобактерии проказы (лепры) - Mycobacterium leprae
Мycobacterium leprae -
микобактерии, вызывающие проказу (лепру, или болезнь Гансена) редко встречающееся
хроническое заболевание, протекающее в виде трех клинических форм - лепроматозной, туберкулоидной и недифференцированной. Поражаются кожа, слизистые оболочки и периферическая нервная система, верхние дыхательные пути, глаза, яички.
Заражение происходит от человека к человеку воздушно-капельным и контактным путем.
M. leprae - облигатный внутриклеточный паразит; на питательных средах не растет; культивируется на животных (только на броненосцах).
Слайд 45
Микобактерии проказы (лепры) - Mycobacterium leprae
Mycobacterium leprae -
микобактерии, вызывающие проказу (лепру, или болезнь Гансена) редко встречающееся
хроническое заболевание, протекающее в виде трех клинических форм - лепроматозной, туберкулоидной и недифференцированной.
Поражаются кожа, слизистые оболочки и периферическая нервная система, верхние дыхательные пути, глаза, яички. Заражение
M. leprae - облигатный внутриклеточный паразит; на питательных средах не растет; культивируется на животных (только на броненосцах).
Слайд 46
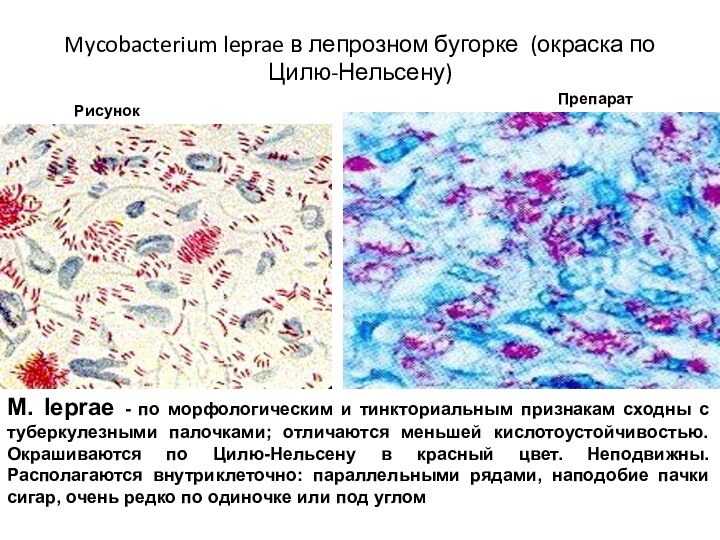
Mycobacterium leprae в лепрозном бугорке (окраска по Цилю-Нельсену)
Рисунок
Препарат
M.
leprae - по морфологическим и тинкториальным признакам сходны с
туберкулезными палочками; отличаются меньшей кислотоустойчивостью. Окрашиваются по Цилю-Нельсену в красный цвет. Неподвижны. Располагаются внутриклеточно: параллельными рядами, наподобие пачки сигар, очень редко по одиночке или под углом
Слайд 47
Микробиологическая диагностика
Бактериоскопический метод: в мазках из соскоба
кожи, препаратах из лепром, окрашенных по Цилю-Нельсену, обнаруживают внутриклеточно
параллельно расположенные кислотоустойчивые палочки. Возбудитель выявляется, обычно, только при лепроматозной форме болезни.
Кожно-аллергическая проба путем внутрикожного введения лепромина (суспензии убитых микобактерий лепры, полученных из лепром больного человека или броненосца): ранняя реакция развивается через 48 ч. (реакция Фернандеса), поздняя реакция – через 3-4 недели (реакция Мицуды). При лепроматозной форме реакция Мицуды обычно отрицательная, а при туберкулоидной – резко положительная (диаметр более 5 мм).
Биологическая проба – заражение броненосцев.