- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Кровоснабжение головного мозга.Ишемический инсульт. Этиология. Патогенетические подтипы, клиника, диагностика Лечение.
Содержание
- 2. КРОВОСНАБЖЕНИЕ ГОЛОВНОГО МОЗГАМозг состоит из клеточных элементов,
- 3. КРОВОСНАБЖЕНИЕ ГОЛОВНОГО МОЗГАБесперебойная доставка с кровью энергетических
- 4. В норме в регуляции кровотока принимают участие
- 5. Кровоснабжение головного мозга осуществляется двумя парами магистральных
- 7. КАРОТИДНЫЙ БАССЕЙНОСА начинается слева от дуги аорты,
- 8. Внутренняя сонная артерияВнутренняя сонная артерия является ветвью общей сонной
- 9. Магистральные артерии головного мозга:1 - дуга аорты;
- 10. Артерии наружной и внутренней поверхностей полушарий большого
- 11. Позвоночные артерииПозвоночные артерии берут начало от подключичных артерий,
- 13. Связь двух артериальных систем (внутренних сонных и
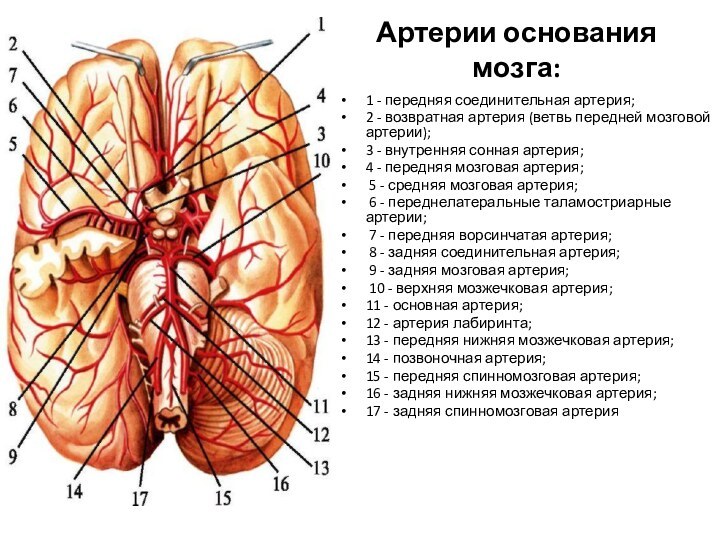
- 14. Артерии основания мозга: 1 - передняя соединительная артерия;2 -
- 15. Передняя мозговая артерия кровоснабжает кору большого мозга и
- 16. Средняя мозговая артерия обеспечивает кровоснабжение • коры большого мозга
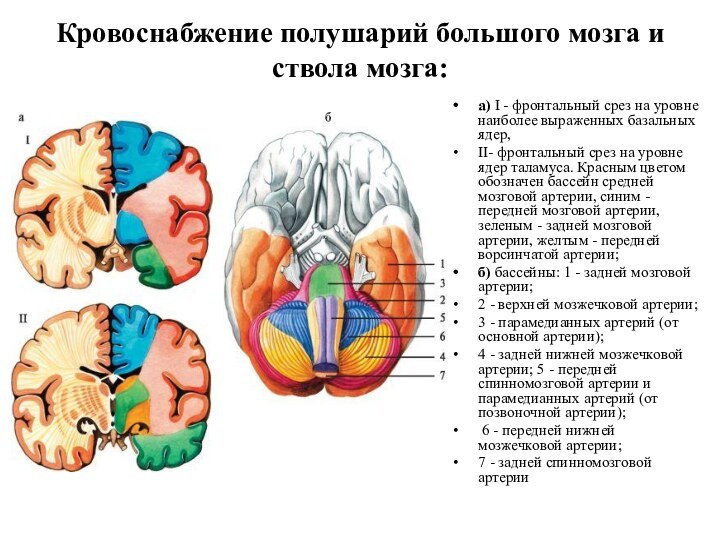
- 17. Кровоснабжение полушарий большого мозга и ствола мозга:
- 18. Средняя мозговая артерияНа основании мозга средняя мозговая
- 19. Задняя мозговая артерия васкуляризует:кору большого мозга и субкортикальное
- 20. Кровоснабжение ствола большого мозга и мозжечка обеспечивается
- 21. Задняя нижняя мозжечковая артерия васкуляризует: • верхнебоковые отделы продолговатого
- 22. Артерии вертебробазилярной системы:а - основные сегменты позвоночной артерии
- 23. Сосуды основания мозга (схема): 1 - мозговая
- 24. Характерным отличием кровоснабжения мозга является отсутствие привычной
- 25. Между сосудистой стенкой и мозговой тканью имеются
- 26. Синдромы поражения отдельных сосудистых бассейнов
- 27. При нарушении кровотока в передней мозговой артерии
- 28. При нарушении кровообращения в бассейне средней мозговой артерии наблюдаются
- 29. При нарушении кровообращения в бассейне задней мозговой артерии возникают:
- 30. • периферическая гемианопсия, обусловленная поражением задних отделов зрительных
- 31. При нарушении кровообращения в бассейне позвоночной артерии возникают: затылочная
- 32. При поражении задней нижней мозжечковой артерии наблюдаются:• головокружение, тошнота, рвота,
- 33. Венозный оттокОтток крови из мозга осуществляется по системе
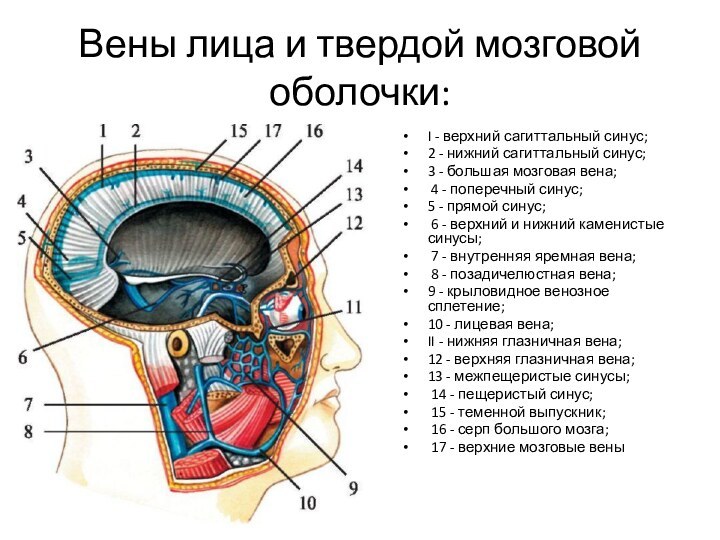
- 34. Вены лица и твердой мозговой оболочки:I - верхний
- 35. Поверхностные мозговые веныПоверхностные мозговые вены - верхние и нижние - собирают кровь
- 36. Система венозных синусов насчитывает 21 синус (8 парных
- 37. На основании черепа расположена густая сеть синусов,
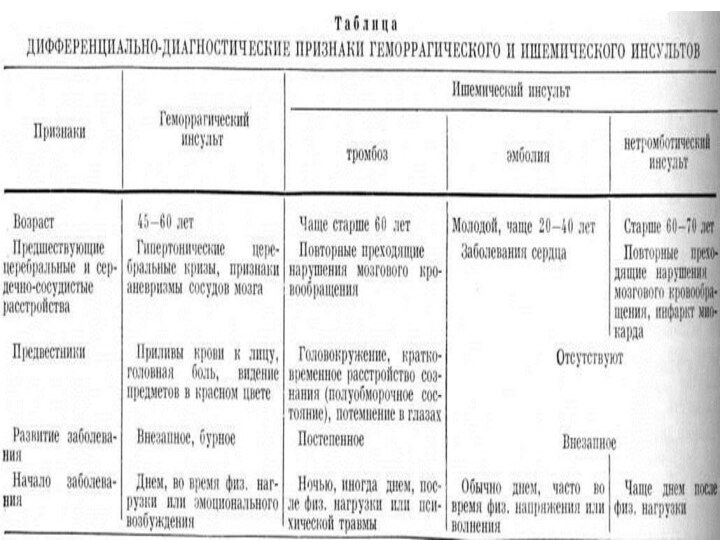
- 39. Ишемический инсульт
- 40. Ишеми́ческий инсу́льт — нарушение мозгового кровообращения с повреждением
- 41. В основе определения нозологической формы заболевания лежат
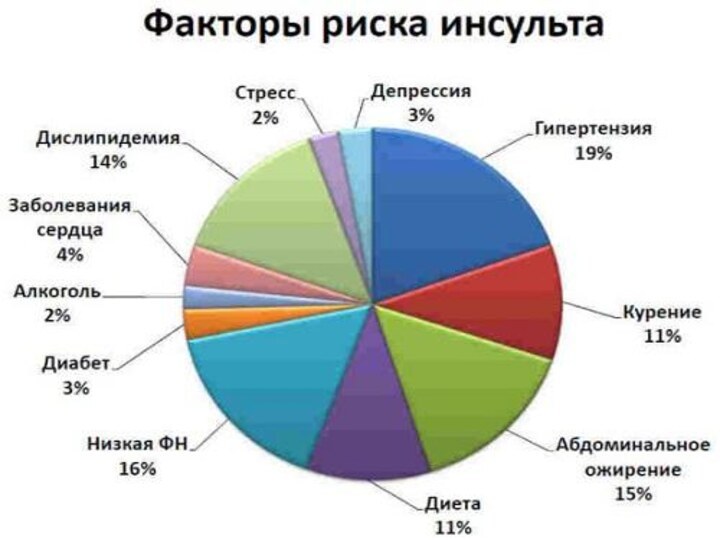
- 42. Этиология Принято выделять целую группу причинных факторов,
- 46. Патогенез
- 47. Патогенез острейшей стадии определяет тяжесть, длительность болезни,
- 48. Нейроны – клетки мозга, расположенные в пенумбре сохраняют
- 52. Острый ишемический инсультОстрый характеризуется внезапным дебютом, редко
- 53. Обширный ишемический инсультПроксимальные окклюзии крупных артерий мозга
- 54. Клиническая симптоматика обширных ишемического инсульта левого/правого полушарий
- 55. Лакунарный ишемический инсультОтсутствуют перфузионные расстройства в ядре
- 56. Классификация по этиопатогенетическим подтипамВыделяется пять этиопатогенетических подтипов ишемического инсульта:Атеротромботический инсультКардиоэмболический инсультЛакунарный инсультГемодинамический инсультГемореологический инсульт
- 58. Атеротромботический инсультЭто острая недостаточность кровообращения мозга, которая
- 59. Лакунарный инсульт. В данном случае поражаются мелкие
- 61. Ишемический инсульт может локализоваться в каротидном бассейне.
- 63. Кроме этого, ишемический инсульт может быть в
- 64. Задняя мозговая артерия. Инфаркт в этой области
- 67. Симптомы ишемического инсультаОпределяют близкие больного, по его
- 70. Симптомы острого нарушения мозгового кровообращения (ОНМК) –
- 72. Симптомы ишемического инсульта, определяемые в стационареИсключают имитирующие
- 85. Скачать презентацию
- 86. Похожие презентации
КРОВОСНАБЖЕНИЕ ГОЛОВНОГО МОЗГАМозг состоит из клеточных элементов, требующих для своей жизнедеятельности непрерывного притока кислорода. Функционирование нейронов мозга требует значительных затрат энергии, которую мозг получает через сеть кровоснабжения.



































































Слайд 3
КРОВОСНАБЖЕНИЕ ГОЛОВНОГО МОЗГА
Бесперебойная доставка с кровью энергетических субстратов,
кислорода, глюкозы и удаление продуктов метаболизма является обязательным условием
поддержания активности ЦНС — головного и спинного мозга.В этой связи мозговое кровообращение обладает высокой степенью надежности и имеет многоуровневую систему дублирующих структур и механизмов регуляции.
Запасы субстратов энергетического метаболизма (глюкозы и кислорода) в тканях головного мозга весьма незначительны, поэтому прекращение либо существенное снижение мозгового кровотока неминуемо проявляется нарушением функционирования ЦНС.
Клинические симптомы возникают при снижении уровня кровотока ниже 25 мл на 100 г/мин, а при его падении ниже 20 мл на 100 г/мин наступают необратимые изменения, приводящие к гибели нервной ткани в течение нескольких минут.
Слайд 4 В норме в регуляции кровотока принимают участие четыре
механизма:
1) нейрогенный — активация симпатической нервной системы приводит
к сужению сосудов мозга; 2) миогенный — основанный на феномене Остроумова–Бейлисса, заключающемся в том, что у здорового человека происходит снижение тонуса и расширение артерий при падении АД и повышение тонуса и сужение артерий при повышении АД. Это проявляется независимостью уровня мозгового кровотока от уровня системного АД в диапазоне 60–180 мм рт. ст.;
3) гуморальный — попадание в кровь гормонов мозгового вещества и коры надпочечников (адреналин, кортизол, альдостерон) приводит к сужению сосудов мозга;
4) метаболический — изменение просвета сосудов в зависимости от содержания углекислого газа и кислорода в крови (увеличение концентрации СО2 в капиллярах головного мозга вызывает резкое снижение тонуса гладкой мускулатуры и дилатацию сосудов, уменьшение парциального давления О2 проявляется расширением сосудов, увеличение — их сужением).
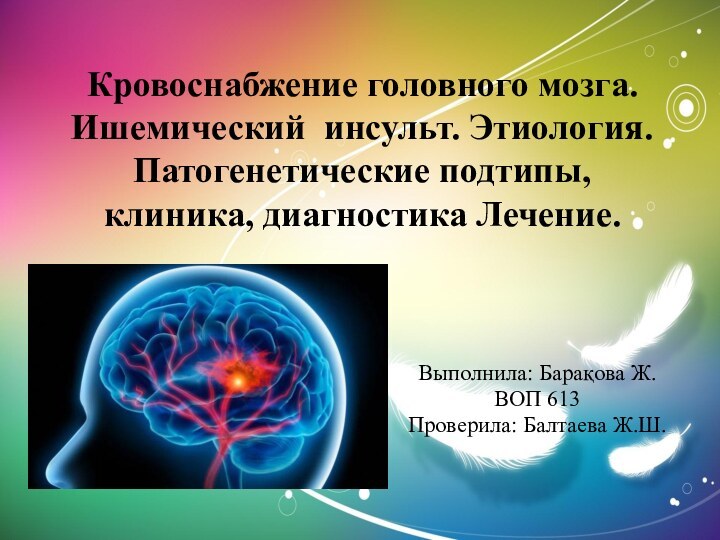
Слайд 5 Кровоснабжение головного мозга осуществляется двумя парами магистральных сосудов
головы — двумя сонными и двумя позвоночными артериями, которые
широко анастомозируют между собой концевыми ветвями, образуя на основании мозга виллизиев круг (большой артериальный круг мозга).Эти артерии являются истоками сосудистых бассейнов: парного — каротидного и непарного — вертебробазилярного.
Сонные артерии обеспечивают около 70–85 % притока крови к мозгу, ПА — около 15–30 %.
Слайд 7
КАРОТИДНЫЙ БАССЕЙН
ОСА начинается слева от дуги аорты, справа
от брахиоцефального ствола и на уровне щитовидного хряща разделяется
на располагающуюся поверхностно НСА и располагающуюся глубже ВСА.У здоровых людей НСА не принимает участия в кровоснабжении головного мозга — она имеет значение только для коллатерального кровообращения при сосудистых катастрофах.
НСА кровоснабжает верхнюю часть передних отделов шеи и лица и лобно-височные отделы черепа.
Слайд 8
Внутренняя сонная артерия
Внутренняя сонная артерия является ветвью общей сонной артерии, которая
слева отходит непосредственно от аорты, а справа - от
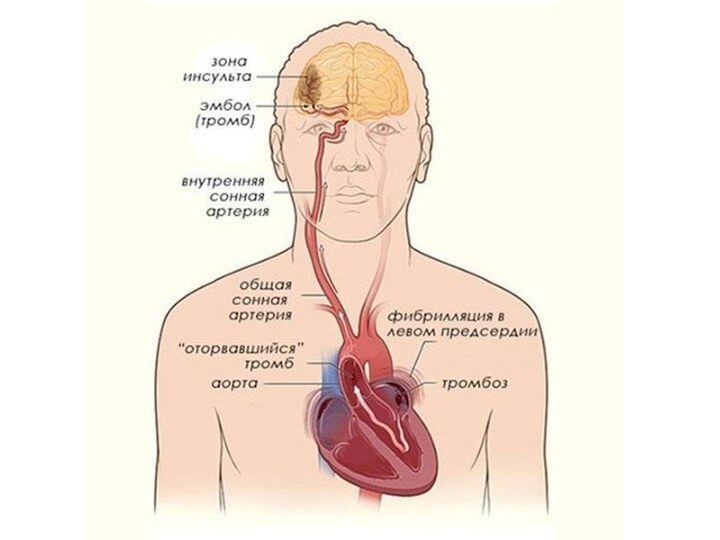
правой подключичной артерии. В связи с таким расположением сосудов в системе левой сонной артерии поддерживаются оптимальные условия кровотока. В то же время при отрыве тромба из левой области сердца эмбол значительно чаще попадает в ветви левой сонной артерии (прямое сообщение с аортой), чем в систему правой сонной артерии. Внутренняя сонная артерия проникает в полость черепа через одноименный канал (Can. caroticus), из которого выходит по обе стороны турецкого седла и зрительного перекреста. Конечными ветвями внутренней сонной артерии являются средняя мозговая артерия, идущая по латеральной (сильвиевой) борозде между теменной, лобной и височной долями, и передняя мозговая артерия.
Слайд 9
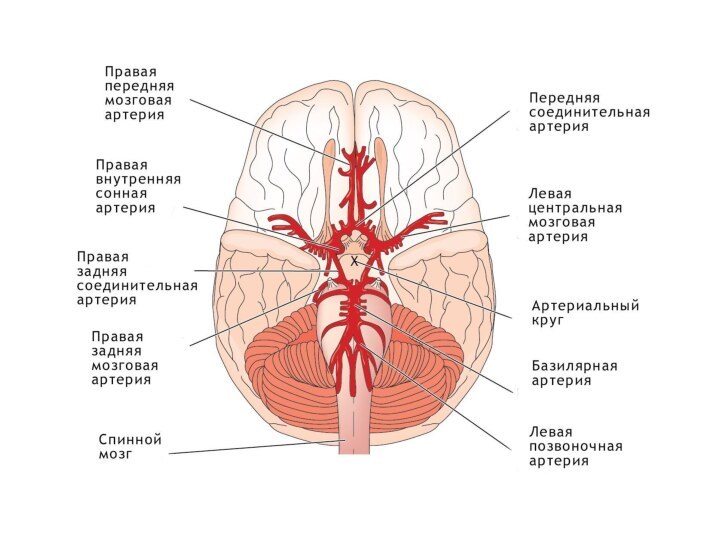
Магистральные артерии головного мозга:
1 - дуга аорты;
2
- плечеголовной ствол;
3 - левая подключичная артерия;
4
- правая общая сонная артерия;5 - позвоночная артерия;
6 - наружная сонная артерия;
7 - внутренняя сонная артерия;
8 - базилярная артерия;
9 - глазная артерия
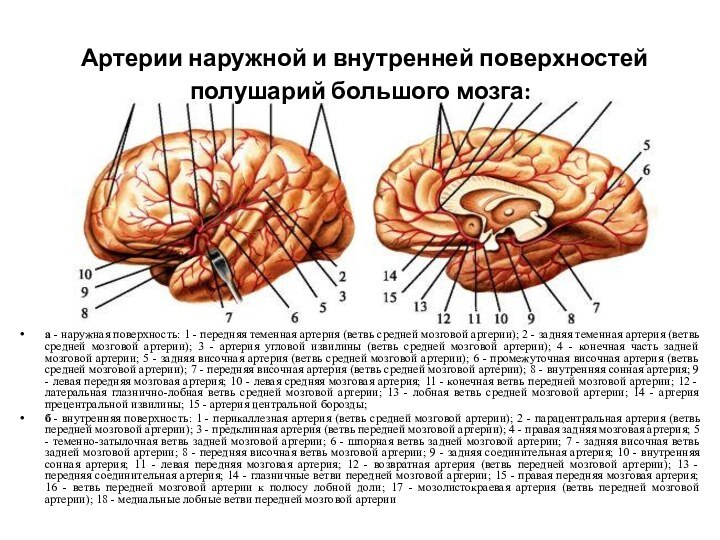
Слайд 10
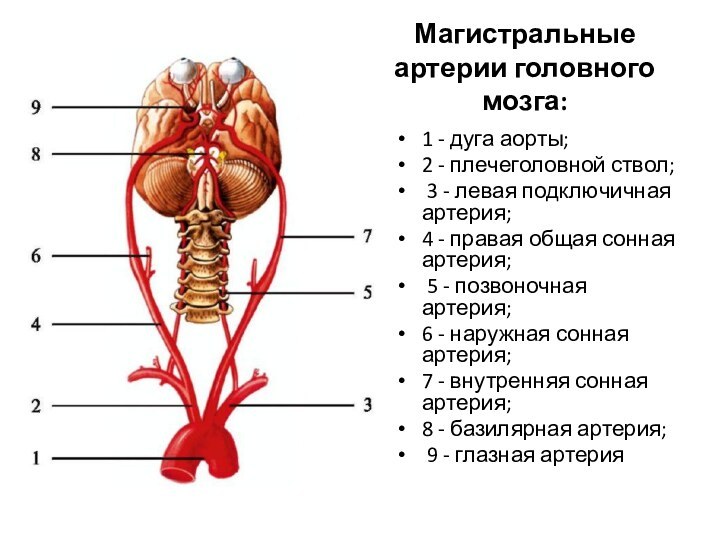
Артерии наружной и внутренней поверхностей полушарий большого мозга:
а -
наружная поверхность: 1 - передняя теменная артерия (ветвь средней
мозговой артерии); 2 - задняя теменная артерия (ветвь средней мозговой артерии); 3 - артерия угловой извилины (ветвь средней мозговой артерии); 4 - конечная часть задней мозговой артерии; 5 - задняя височная артерия (ветвь средней мозговой артерии); 6 - промежуточная височная артерия (ветвь средней мозговой артерии); 7 - передняя височная артерия (ветвь средней мозговой артерии); 8 - внутренняя сонная артерия; 9 - левая передняя мозговая артерия; 10 - левая средняя мозговая артерия; 11 - конечная ветвь передней мозговой артерии; 12 - латеральная глазнично-лобная ветвь средней мозговой артерии; 13 - лобная ветвь средней мозговой артерии; 14 - артерия прецентральной извилины; 15 - артерия центральной борозды;б - внутренняя поверхность: 1 - перикаллезная артерия (ветвь средней мозговой артерии); 2 - парацентральная артерия (ветвь передней мозговой артерии); 3 - предклинная артерия (ветвь передней мозговой артерии); 4 - правая задняя мозговая артерия; 5 - теменно-затылочная ветвь задней мозговой артерии; 6 - шпорная ветвь задней мозговой артерии; 7 - задняя височная ветвь задней мозговой артерии; 8 - передняя височная ветвь мозговой артерии; 9 - задняя соединительная артерия; 10 - внутренняя сонная артерия; 11 - левая передняя мозговая артерия; 12 - возвратная артерия (ветвь передней мозговой артерии); 13 - передняя соединительная артерия; 14 - глазничные ветви передней мозговой артерии; 15 - правая передняя мозговая артерия; 16 - ветвь передней мозговой артерии к полюсу лобной доли; 17 - мозолистокраевая артерия (ветвь передней мозговой артерии); 18 - медиальные лобные ветви передней мозговой артерии
Слайд 11
Позвоночные артерии
Позвоночные артерии берут начало от подключичных артерий, входят
в канал поперечных отростков шейных позвонков, на уровне I
шейного позвонка (C\) покидают этот канал и проникают через большое затылочное отверстие в полость черепа. При изменении шейного отдела позвоночника, наличии остеофитов возможно сдавление позвоночной артерии ПА на этом уровне. В полости черепа ПА располагаются на основании продолговатого мозга. На границе продолговатого мозга и моста мозга ПА сливаются в общий ствол крупной базилярной артерии. У переднего края моста базилярная артерия разделяется на 2 задние мозговые артерии.Слайд 13 Связь двух артериальных систем (внутренних сонных и позвоночных
артерий) осуществляется благодаря наличию артериального круга большого мозга (так называемого виллизиева круга). Две
передние мозговые артерии анастомозируют с помощью передней соединительной артерии. Две средние мозговые артерии анастомозируют с задними мозговыми артериями с помощью задних соединительных артерий (каждая из которых является ветвью средней мозговой артерии).Таким образом, артериальный круг большого мозга образуют артерии:
• задние мозговые (системапозвоночных артерий);
• задняя соединительная (система внутренней сонной артерии);
• средняя мозговая (система внутренней сонной артерии);
• передняя мозговая (система внутренней сонной артерии);
• передняя соединительная (система внутренней соннойартерии).
Функция виллизиева круга - поддержание адекватного кровотока в головном мозге: при нарушении кровотока в одной из артерий происходит компенсация благодаря системе анастомозов.
Слайд 14
Артерии основания мозга:
1 - передняя соединительная артерия;
2 - возвратная артерия
(ветвь передней мозговой артерии);
3 - внутренняя сонная артерия;
4 - передняя мозговая артерия;
5 - средняя мозговая артерия;
6 - переднелатеральные таламостриарные артерии;
7 - передняя ворсинчатая артерия;
8 - задняя соединительная артерия;
9 - задняя мозговая артерия;
10 - верхняя мозжечковая артерия;
11 - основная артерия;
12 - артерия лабиринта;
13 - передняя нижняя мозжечковая артерия;
14 - позвоночная артерия;
15 - передняя спинномозговая артерия;
16 - задняя нижняя мозжечковая артерия;
17 - задняя спинномозговая артерия
Слайд 15
Передняя мозговая артерия кровоснабжает
кору большого мозга и субкортикальное
белое вещество медиальной поверхности лобной и теменной долей части
нижней (базальной) поверхности лобной доли;верхние отделы прецентральной и постцентральной извилин;
обонятельный тракт;
передние 4/5 мозолистого тела;
головку и наружную часть хвостатого ядра;
передние отделы чечевицеобразного (лентикулярного) ядра;
переднюю ножку внутренней капсулы.
Корковые ветви передней мозговой артерии спускаются по наружной поверхности полушарий, анастомозируя с ветвями средней мозговой артерии. Таким образом, средняя часть предцентральной и постцентральной извилин (проекция рук) васкуляризуется сразу из двух бассейнов.
Слайд 16
Средняя мозговая артерия обеспечивает кровоснабжение
• коры большого мозга и
подкоркового белого вещества большей части наружной поверхности больших полушарий;
• колена
и передних 2/3 задней ножки внутренней капсулы;• части хвостатого и чечевицеобразного ядер;
• зрительной лучистости (пучка Грациоле);
• центра Вернике височной доли;
• теменной доли;
• средней и нижней лобных извилин;
• задненижнего отдела лобной доли;
• центральной дольки.
Слайд 17
Кровоснабжение полушарий большого мозга и ствола мозга:
а) I -
фронтальный срез на уровне наиболее выраженных базальных ядер,
II- фронтальный
срез на уровне ядер таламуса. Красным цветом обозначен бассейн средней мозговой артерии, синим - передней мозговой артерии, зеленым - задней мозговой артерии, желтым - передней ворсинчатой артерии;б) бассейны: 1 - задней мозговой артерии;
2 - верхней мозжечковой артерии;
3 - парамедианных артерий (от основной артерии);
4 - задней нижней мозжечковой артерии; 5 - передней спинномозговой артерии и парамедианных артерий (от позвоночной артерии);
6 - передней нижней мозжечковой артерии;
7 - задней спинномозговой артерии
Слайд 18
Средняя мозговая артерия
На основании мозга средняя мозговая артерия
отдает несколько глубинных веточек, сразу внедряющихся в вещество мозга
и васкуляризующих колено и передние 2/3 задней ножки внутренней капсулы, часть хвостатого и чечевицеобразного ядер. Одна из глубоких ветвей - артерия чечевицеобразного ядра и полосатого тела, относящаяся к системе таламостриарных артерий, служит одним из основных источников кровоизлияния в базальные ядра и внутреннюю капсулу.Другая веточка - передняя ворсинчатая артерия нередко отходит непосредственно от внутренней сонной артерии и обеспечивает васкуляризацию сосудистых сплетений, а также может принимать участие в кровоснабжении хвостатого и чечевицеобразного ядер, двигательной зоны внутренней капсулы, зрительной лучистости (пучка Грациоле), центра Вернике височной доли.
В латеральной борозде от средней мозговой артерии отходит несколько артерий. Передняя, промежуточная и задняя височные артерии васкуляризуют височную долю, передняя и задняя теменные артерии обеспечивают питание теменной доли, к лобной доле направляется широкий общий ствол, распадающийся на глазнично-лобную ветвь (васкуляризует среднюю и нижнюю лобные извилины), артерию предцентральной борозды (заднее-нижний отдел лобной доли) и артерию центральной борозды (кровоснабжает центральную дольку).
Средняя мозговая артерия васкуляризует не только кору большого мозга, но и значительную часть белого вещества, в том числе под
корой верхнего отдела центральной дольки, относящегося к бассейну передней мозговой артерии, и внутреннюю капсулу. Поэтому закупорка глубокой центральной веточки средней мозговой артерии вызывает равномерную гемиплегию с поражением и лица, и руки, и ноги, а поражение поверхностной предцентральной ветви - неравномерный гемипарез с преимущественным поражением мышц лица и руки.
Слайд 19
Задняя мозговая артерия васкуляризует:
кору большого мозга и субкортикальное белое
вещество затылочной доли, заднего отдела теменной доли, нижней и
задней частей височной доли;• задние отделы зрительного бугра;
• гипоталамус;
• мозолистое тело;
• хвостатое ядро;
• часть зрительной лучистости (пучка Грациоле);
• субталамическое ядро (льюисово тело);
• четверохолмие;
• ножки мозга.
Слайд 20 Кровоснабжение ствола большого мозга и мозжечка обеспечивается позвоночными
артериями, базилярной и задними мозговыми артериями
Базилярная артерия (так называемая основная)
принимает участие в васкуляризации моста мозга и мозжечка. Кровоснабжение мозжечка осуществляется тремя парами мозжечковых артерий, две из которых отходят от основной артерии (верхняя и передняя нижняя), а одна (задняя нижняя) является наиболее крупной ветвью позвоночной артерии.Позвоночные артерии образуют базилярную артерию, отдают две веточки, сливающиеся в переднюю спинномозговую артерию, две задние спинномозговые артерии, не сливающиеся и идущие раздельно по бокам задних канатиков спинного мозга, а также две задние нижние мозжечковые артерии. Позвоночные артерии васкуляризуют:
• продолговатый мозг;
• заднее-нижние отделы мозжечка;
• верхние сегменты спинного мозга.
Слайд 21
Задняя нижняя мозжечковая артерия васкуляризует:
• верхнебоковые отделы продолговатого мозга (веревчатые
тела, вестибулярные ядра, ядро поверхностной чувствительности тройничного нерва, двойное
ядро ствола спиноталамического пути);• задненижний отдел мозжечка.
Слайд 22
Артерии вертебробазилярной системы:
а - основные сегменты позвоночной артерии (V1-V4):
1 - подключичная артерия; 2 - общая сонная артерия;
3 - наружная сонная артерия; 4 - основная артерия; 5 - задняя мозговая артерия; 6 - затылочная артерия; б - кровоснабжение ствола мозга и мозжечка: 7 - основная артерия, мостовые ветви; 8 - внутренняя сонная артерия; 9 - задняя соединительная артерия; 10 - средняя мозговая артерия; 11 - передняя мозговая артерия; 12 - скорлупа; 13 - внутренняя капсула; 14 - хвостатое ядро; 15 - таламус; 16 - задняя мозговая артерия; 17 - верхняя мозжечковая артерия; 18 - лабиринтная артерия;в - поперечный срез моста; кровоснабжение: 19 - основная артерия; 20 - медиальные ветви; 21 - медиолатеральные ветви; 22 - латеральные ветви
Слайд 23
Сосуды основания мозга (схема):
1 - мозговая часть внутренней
сонной артерии;
2 - средняя мозговая артерия;
3 -
передняя мозговая артерия; 4 - передняя соединительная артерия;
5 - задняя соединительная артерия;
6 - задняя мозговая артерия;
7 - основная артерия;
8 - верхняя мозжечковая артерия;
9 - передняя нижняя мозжечковая артерия;
10 - задняя нижняя мозжечковая артерия;
11 - позвоночная артерия
Слайд 24 Характерным отличием кровоснабжения мозга является отсутствие привычной «воротной»
системы. Ветви артериального круга большого мозга не входят в
мозговое вещество (как это наблюдается в печени, легких, почках, селезенке и других органах), а расстилаются по поверхности мозга, последовательно отдавая многочисленные тонкие веточки, отходящие под прямым углом. Подобное строение, с одной стороны, обеспечивает равномерное распределение кровотока по всей поверхности больших полушарий, а с другой - создает оптимальные условия васкуляризации для коры большого мозга. Этим же объясняется отсутствие в веществе мозга сосудов крупного калибра - преобладают мелкие артерии, артериолы, капилляры. Наиболее разветвленная сеть капилляров обнаруживается в области гипоталамуса и в субкортикальном белом веществе.Крупные мозговые артерии на поверхности мозга проходят в толще паутинной оболочки, между ее париетальным и висцеральным листками. Положение этих артерий фиксировано: они подвешены на трабекулах паутинной оболочки и, кроме того, поддерживаются своими веточками на определенном расстоянии от мозга. Смещение мозга относительно оболочек (например, при травме головы) приводит к развитию субарахноидального кровоизлияния за счет растяжения и надрыва «связующих» веточек.
Слайд 25 Между сосудистой стенкой и мозговой тканью имеются внутримозговые
периваскулярные пространства Вирхова-Робена, которые сообщаются с субарахноидальным пространством и
являются внутримозговыми ликвороносными путями. Закупорка устья пространства Вирхова-Робена (в местах входа в мозг сосудов) нарушает нормальную циркуляцию спинномозговой жидкости и может приводить к возникно- вению явлений внутричерепной гипертензии (рис. 8.7).Внутримозговая капиллярная система отличается рядом особенностей:
• капилляры мозга не имеют клеток Роже, обладающих сократительной способностью;
• капилляры окружены лишь тонкой эластической оболочкой, нерастяжимой в физиологических условиях;
• функции транссудации и всасывания выполняют прекапилляры и посткапилляры, причем различия скорости кровотока и внутрисосудистого давления создают в прекапилляре условия для транссудации жидкости, а в посткапилляре - для всасывания.
Таким образом, усложненная система прекапилляр - капилляр - посткапилляр обеспечивает равновесие процессов транссудации и всасывания без помощи лимфатической системы.
Слайд 27
При нарушении кровотока в передней мозговой артерии наблюдаются:
• неравномерный
контралатеральный гемипарез и контралатеральная гемигипестезия с преимущественным поражением ноги
(верхний
отдел центральной дольки) на противоположной очагу стороне. Парез руки быстрее восстанавливается, при классическом варианте отмечается монопарез и моногипестезия нижней конечности;• на парализованной ноге могут отмечаться негрубые нарушения чувствительности;
• контралатеральные очагу хватательный и аксиальные рефлексы (растормаживаются подкорковые автоматизмы);
• гомолатеральная гемиатаксия (нарушение корковой коррекции движений по лобно-мостомозжечковому пути);
• гомолатеральная апраксия (корковые зоны праксиса и мозолистое тело), при монопарезе ноги может выявляться апраксия руки на той же стороне;
• изменение психики - так называемая лобная психика (апатоабулический, расторможенно-эйфорический или смешанный варианты);
• гиперкинезы мышц лица и руки (поражение переднего отдела хвостатого и чечевицеобразного ядер) гомолатерально;
• нарушение обоняния (обонятельный тракт) гомолатерально;
• расстройство мочеиспускания по центральному типу при двустороннем поражении.
Слайд 28 При нарушении кровообращения в бассейне средней мозговой артерии наблюдаются следующие
симптомы:
• контралатеральная очагу гемиплегия/гемипарез (равномерная при поражении глубоких ветвей средней
мозговой артерии и неравномерная при закупорке корковых ветвей);• контралатеральная очагу гемианестезия/гемигипестезия;
• угнетение сознания;
• поворот головы и взора в сторону очага (поражение адверсивного поля);
• моторная афазия (центр Брока лобной доли), сенсорная афазия (центр Вернике височной доли) или тотальная афазия;
• двусторонняя апраксия (при поражении нижнего полюса левой теменной доли);
• нарушение стереогноза, анозогнозия, нарушение схемы тела (верхние отделы правой теменной доли);
• контралатеральная гемианопсия.
При закупорке передней ворсинчатой артерии развивается клинический синдром в виде гемиплегии, гемианестезии, гемианопсии,
таламических болей, грубых вазомоторных нарушений с отеком пораженных конечностей.
Слайд 29
При нарушении кровообращения в бассейне задней мозговой артерии возникают:
• контралатеральнпя гомонимная
гемианопсия, половинная или квадрантная (поражение внутренней поверхности затылочной доли,
шпорной борозды клина, язычной борозды);• зрительная агнозия (наружная поверхность левой затылочной доли);
• таламический синдром: контралатеральные очагу гемианестезия, гемиатаксия, гемианопсия, таламические боли, трофические и эмоциональные нарушения и патологические установки конечностей (например, таламическая рука);
• амнестическая афазия, алексия (поражение смежных областей теменной, височной и затылочной долей слева);
• атетоидные, хореиформные гиперкинезы гомолатерально;
• альтернирующие синдромы поражения среднего мозга (синдромы Вебера и Бенедикта);
• нистагм;
• симптом Гертвига-Мажанди;
Слайд 30 • периферическая гемианопсия, обусловленная поражением задних отделов зрительных трактов
(полная половинная гомонимная гемианопсия на противоположной стороне с выпадением
реакции зрачков со «слепых» половин сетчаток);• корсаковский синдром;
• вегетативные нарушения, расстройства сна. Острая закупорка базилярной артерии вызывает:
• параличи конечностей (геми-, тетраплегии);
• расстройства чувствительности с одной или обеих сторон по проводниковому типу;
• поражение черепных нервов (II, III, V, VII), чаще в виде альтернирующих стволовых синдромов, часто имеется расхождение оптических осей глазных яблок по горизонтали или по вертикали (дисфункция медиального продольного пучка);
• изменение мышечного тонуса (гипотония, гипертония, децеребрационная ригидность, горметония);
• псевдобульбарный паралич;
• нарушения дыхания.
Постепенная закупорка базилярной артерии (тромбоз) характеризуется медленным развертыванием клинической картины. Вначале
появляются преходящие симптомы: головокружение, пошатывание при ходьбе, нистагм, парезы и гипестезии конечностей, асимметрия лица, глазодвигательные расстройства.
Слайд 31
При нарушении кровообращения в бассейне позвоночной артерии возникают:
затылочная головная
боль, головокружение, шум, звон в ушах, нистагм, фотопсии, ощущение
«тумана» перед глазами;• нарушения дыхательной и сердечно-сосудистой деятельности;
• контралатеральная гемиплегия и гемианестезия туловища и конечностей;
• гомолатеральное нарушение поверхностной чувствительности на лице;
• бульбарный синдром;
• корешковый синдром на шейном уровне.
Может наблюдаться альтернирующий синдром Валленберга- Захарченко, характерный для закупорки задней нижней мозжечковой артерии.
Слайд 32
При поражении задней нижней мозжечковой артерии наблюдаются:
• головокружение, тошнота, рвота, икота;
• гомолатеральное
нарушение поверхностной чувствительности на лице (поражение спинномозгового пути V
нерва), снижение роговичного рефлекса;• гомолатеральный бульбарный парез: осиплость голоса, расстройства глотания, снижение глоточного рефлекса;
• нарушение симпатической иннервации глаза - синдром Бернара- Горнера (поражение нисходящих волокон к цилиоспинальному центру) на стороне поражения;
• мозжечковая атаксия;
• нистагм при взгляде в сторону очага поражения;
• контралатерально легкий гемипарез (поражение пирамидного пути);
• болевая и температурная гемианестезия на туловище и конечностях (спиноталамический путь) контралатерально очагу.
Слайд 33
Венозный отток
Отток крови из мозга осуществляется по системе поверхностных
и глубоких мозговых вен, которые впадают в венозные синусы
твердой мозговой оболочки
Слайд 34
Вены лица и твердой мозговой оболочки:
I - верхний сагиттальный
синус;
2 - нижний сагиттальный синус;
3 - большая
мозговая вена;4 - поперечный синус;
5 - прямой синус;
6 - верхний и нижний каменистые синусы;
7 - внутренняя яремная вена;
8 - позадичелюстная вена;
9 - крыловидное венозное сплетение;
10 - лицевая вена;
II - нижняя глазничная вена;
12 - верхняя глазничная вена;
13 - межпещеристые синусы;
14 - пещеристый синус;
15 - теменной выпускник;
16 - серп большого мозга;
17 - верхние мозговые вены
Слайд 35
Поверхностные мозговые вены
Поверхностные мозговые вены - верхние и нижние - собирают кровь из
коры полушарий большого мозга и субкортикального белого вещества. Верхние
впадают в верхний сагиттальный синус, нижние - в поперечный синус и другие пазухи основания черепа. Глубокие вены обеспечивают отток крови из подкорковых ядер, внутренней капсулы, желудочков мозга и сливаются в одну большую мозговую вену, которая впадает в прямой синус. Вены мозжечка впадают в большую мозговую вену и синусы основания черепа.Из венозных синусов кровь оттекает по внутренним яремным венам, позвоночным венам, затем по плечеголовным венам и впадает в верхнюю полую вену. Кроме того, для обеспечения оттока крови определенное значение имеют диплоические вены черепа и эмиссарные вены, соединяющие синусы с наружными венами черепа, а также мелкие вены, выходящие из черепа вместе с черепными нервами.
Характерными особенностями вен мозга являются отсутствие в них клапанов и обилие анастомозов. Разветвленная венозная сеть мозга, широкие синусы обеспечивают оптимальные условия для оттока крови из замкнутой черепной полости. Венозное давление в полости черепа практически равно внутричерепному. Этим обусловлено повышение внутричерепного давления при венозном застое и, напротив, нарушение венозного оттока при внутричерепной гипертензии (опухоли, гематома, гиперпродукция цереброспинальной жидкости и т.п.).
Слайд 36 Система венозных синусов насчитывает 21 синус (8 парных и
5 непарных). Стенки синусов образованы листками отростков твердой мозговой
оболочки. На срезе синусы имеют довольно широкий просвет треугольной формы. Наиболее крупным является верхний сагиттальный синус. Он идет по верхнему краю серпа большого мозга, получает кровь из поверхностных мозговых вен и широко связан с диплоическими и эмиссарными венами. В нижнем отделе серпа большого мозга располагается нижний сагиттальный синус, анастомозирующий с верхним сагиттальным синусом с помощью вен серпа большого мозга. Оба сагиттальных синуса связаны с прямым синусом, находящимся в месте соединения серпа большого мозга и намета мозжечка. Спереди в прямой синус впадает большая мозговая вена, несущая кровь из глубоких отделов мозга. Продолжением верхнего сагиттального синуса под мозжечковым наметом является затылочный синус, идущий к большому затылочному отверстию. В месте прикрепления мозжечкового намета к черепу идет парный поперечный синус. Все указанные синусы соединяются в одном месте, образуя общее расширение - синусный сток (confluens sinuum). У пирамид височной кости поперечные синусы делают изгиб вниз и дальше под названием сигмовидных синусов вливаются во внутренние яремныевены. Таким образом, кровь из обоих сагиттальных, прямого и затылочного синусов сливается в синусный сток, а оттуда по поперечным и сигмовидным синусам попадает во внутренние яремные вены.
Слайд 37 На основании черепа расположена густая сеть синусов, принимающих
кровь от вен основания мозга, а также от вен
внутреннего уха, глаз и лица. По обе стороны от турецкого седла расположены пещеристые синусы, которые с помощью клиновидно-теменных синусов, идущих вдоль малого крыла клиновидной, так называемой основной, кости анастомозируют с верхним сагиттальным синусом. Кровь из пещеристых синусов по верхним и нижним каменистым синусам вливается в сигмовидные синусы и далее во внутреннюю яремную вену. Пещеристые, а также нижние каменистые синусы обеих сторон анастомозируют позади турецкого седла с помощью межпещеристого синуса и венозного базилярного сплетения.Связь синусов основания черепа с глазными венами, венами лица (угловые вены, крыловидное венозное сплетение) и внутреннего уха может обусловить распространение инфекции (например, при отите, фурункулах верхней губы, век) на пазухи твердой мозговой оболочки и вызвать синусит и синус-тромбоз. Наряду с этим при закупорке пещеристых или каменистых синусов нарушается венозный отток по глазным венам и возникает отек лица, век, окологлазной клетчатки. Изменения на глазном дне, возникающие при внутричерепной гипертензии, обусловлены нарушением венозного оттока из полости черепа и, следовательно, затруднением поступления крови из глазной вены в пещеристый синус.
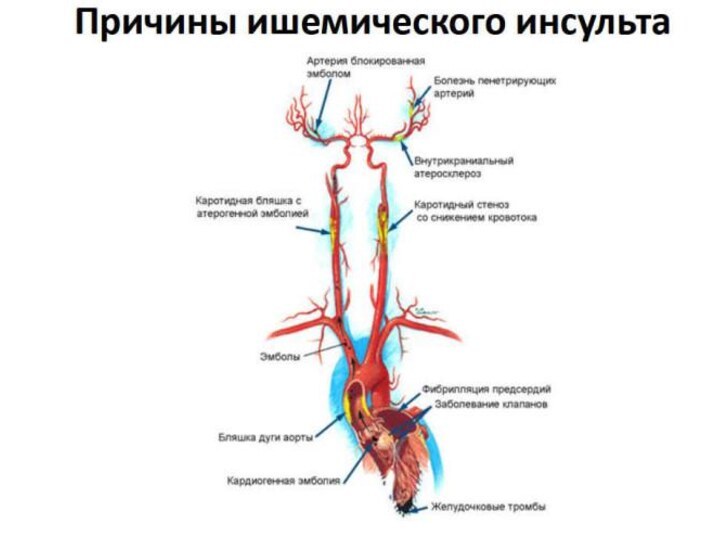
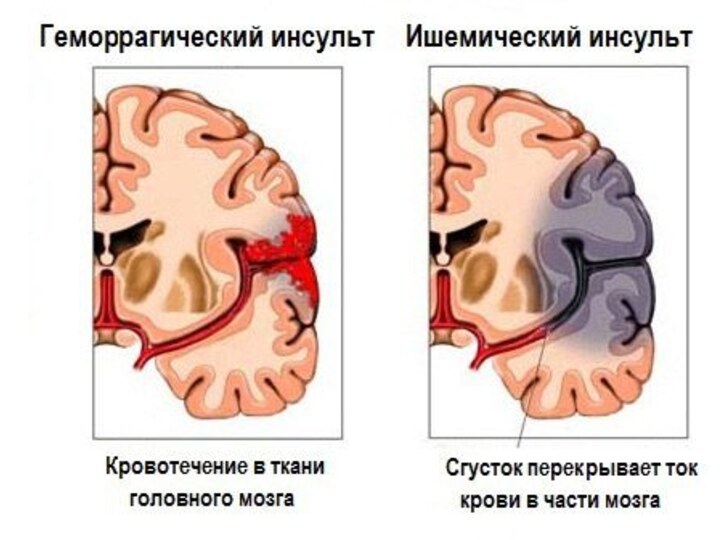
Слайд 40 Ишеми́ческий инсу́льт — нарушение мозгового кровообращения с повреждением ткани мозга,
нарушением его функций вследствие затруднения или прекращения поступления крови
к тому или иному отделу. Сопровождается размягчением участка мозговой ткани — инфарктом мозга. Может быть обусловлен недостаточностью кровоснабжения определённого участка головного мозга по причине снижения мозгового кровотока, тромбоза или эмболии, связанных с заболеваниями сосудов, сердца или крови. Является одной из основных причин смертности среди людей.Слайд 41 В основе определения нозологической формы заболевания лежат три
самостоятельные патологии, характеризующие локальное расстройство кровообращения, обозначаемые терминами ''Ишемия'',
''Инфаркт'', ''Инсульт'':Ишемия – дефицит кровоснабжения в локальном участке органа, ткани.
Причины ишемии является нарушение прохождения крови в сосудах, обусловленные (спазмом, сдавливанием, холестериновыми бляшками, закупорка тромбами, эмболами). Последствие ишемии – инфаркт (омертвение) участка ткани вокруг сосуда и его бассейна (сосудистых ответвлений), перед местом остановки крови.
Инсульт – это нарушение кровотока в головном мозге при разрыве/ишемии одного из сосудов, сопровождается гибелью мозговой ткани.
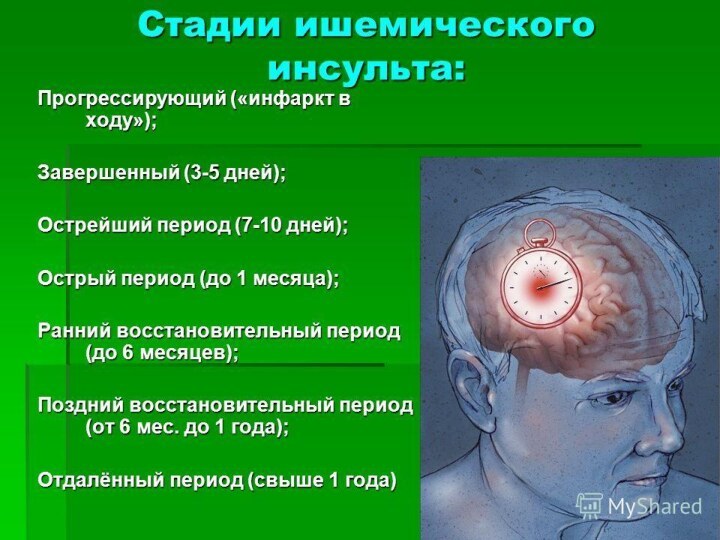
Выделяют пять основных периодов завершенного ишемического инсульта:
острейший;
острый;
ранний восстановительный;
поздний восстановительный;
отдаленный.
Слайд 42
Этиология
Принято выделять целую группу причинных факторов, в
результате которых развивается ишемический инсульт. Однако наиболее частой причиной
развития этого патологического процесса принято считать церебральный атеросклероз и кардиогенную эмболию (образование эмболов в сердечно-сосудистой системе), то есть атеротромботический инсульт или кардиоэмболический инсульт встречаются чаще всего.В некоторых случаях ишемические изменения могут приводить к инфаркту мозга (гибель нейронов), но при этом клинические проявления отсутствуют. В данном случае речь об инсульте не идет, это так называемый мнимый инфаркт мозга. Поэтому ишемическим инсультом называется клинический синдром, в основе которого лежит инфаркт головного мозга, имеющий различные проявления. Сюда относится также и малый инсульт, то есть инфаркт головного мозга с минимальными клиническими проявлениями.
Исходя из механизмов развития патологического процесса в головном мозге при ишемическом инсульте, наиболее социально-значимыми причинными факторами принято считать:
ожирение;
сахарный диабет;
атеросклероз;
возраст;
курение и другие.
Все они приводят к нарушению микроциркуляции из-за закупорки питающих сосудов, а также к нарушению текучести крови. Поражение может происходить как на уровне спинного мозга, так и головного. Так развивается ишемический инсульт.
Слайд 47 Патогенез острейшей стадии определяет тяжесть, длительность болезни, стратегию,
тактику лечения, прогноз исхода болезни (смерть, инвалидизация, частичное или
полное выздоровление).''Ишемический каскад''
''Ишемический каскад'' (ИК) в острейшей стадии вызывает гипоксию тканей, ацидоз, нарушение липидного, углеводного обмена, снижение синтеза нейромедиаторов. Развитие ИК сопровождается формированием ядра инфаркта, апоптозом клеток мозга и развитием вторичного диффузного отека мозга.
Два взаимосвязанных направления ишемического каскада:
Образование очага инфаркта. Обусловлено снижением реологических свойств крови, турбуленцией кровотока, агрегацией эритроцитов, тромбоцитов, образованием эмболов/тромбов. Остановка кровотока приводит к апоптозу клеток, формированию очага инфаркта, который через некоторое время преобразуется в ядро инфаркта, с полутенью – пенумброй или перифокальной зоной вокруг ядра.
Сосудистые реакции кровеносных сосудов мозга на изменение регионарного мозгового кровотока сопровождаются, очаговым отеком цитотоксического типа в виде фильтрационного перифокального отека, либо рефлекторного расширения сосудов – ''не восстановленный кровоток''. Нарушение АТФ-зависимого натриевого насоса приводит к повреждению гемато-энцефалического барьера, вазогенному отеку вторичного типа и диффузному отеку полушария мозга.
Слайд 48 Нейроны – клетки мозга, расположенные в пенумбре сохраняют структурную
целостность, не выполняют функции, однако имеют потенциал к самовосстановлению.
Поэтому одна из задач терапии острейшего периода – восстановить деятельность нейронов, расположенных в пенумбре.Варианты завершения патогенеза острейшего периода ишемического инфаркта:
положительная динамика – снижение общемозговой и очаговой неврологической симптоматики (до 16 баллов по шкале NIHSS);
стабилизация – отсутствие отчетливой положительной динамики;
отрицательная динамика – отчетливое ухудшение состояния (более 16 баллов по шкале NIHSS).
Смерть (остановка дыхания/сердца).
Дальнейший патогенез разнообразен, зависит показателей состояния патогенеза больного.
Основные факторы, которые влияют на тяжесть патогенеза:
величина поврежденной артерии головного мозга и вовлечение в патогенез её бассейна;
состояние больного (возраст, предшествующие хронические болезни);
время начала реанимационных мероприятий после первых симптомов;
локализация инфаркта и глубина повреждения нервных связей;
состояние психоэмоциональной сферы человека накануне заболевания.
Слайд 52
Острый ишемический инсульт
Острый характеризуется внезапным дебютом, редко постепенным
нарастанием клинических проявлений. Симптомы отмечаются с одной стороны, сознание,
обычно, нормальное или слегка нарушено.Основные неврологические нарушения, выявляемые в острый период:
дисфазия – нарушение речи;
дизартрия – искаженное произношение отдельных слов;
гемианопия – выпадение половины поля зрения;
слабость;
атаксия – нарушение координации движений, чувства равновесия;
потеря чувствительности одной из сторон тела.
Слайд 53
Обширный ишемический инсульт
Проксимальные окклюзии крупных артерий мозга характеризуются
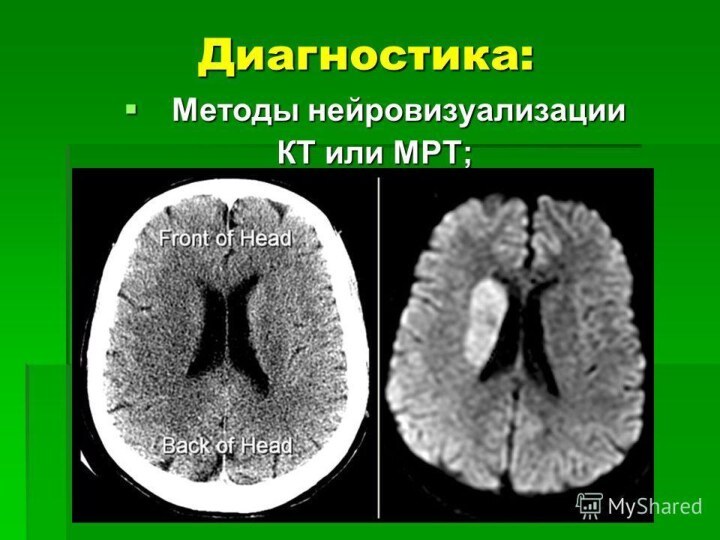
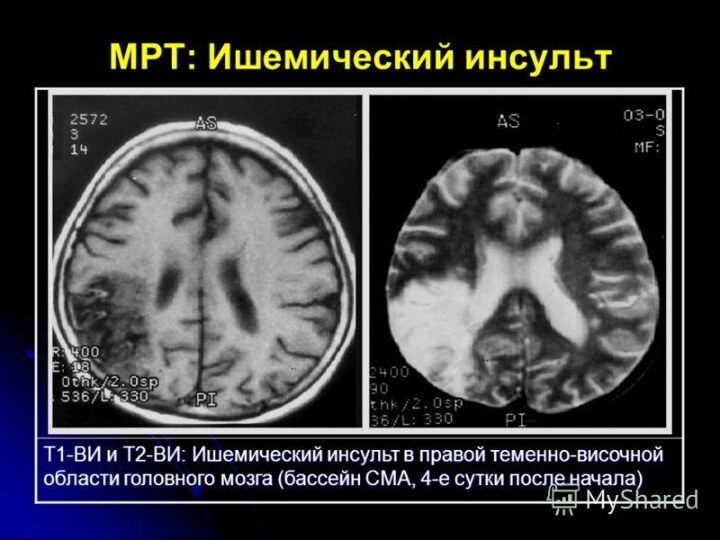
обширными зонами перфузионных расстройств. Обширные инсульты – обобщенное наименование
массивных инфарктов мозга. Возникают при недостаточности коллатерального кровоснабжения крупных артерий. Массивность определяется на основании объема инфаркта и величины неврологического дефицита, следствия инсульта, определяемых КТ или МРТ методами.Слайд 54 Клиническая симптоматика обширных ишемического инсульта левого/правого полушарий мозга
обусловлена снижением мозгового кровообращения, гипоксией мозга. При этом развивается
патологический процесс с выраженным нарушением на противоположной стороне тела.Общемозговые симптомы:
нарушения сознания различной степени,
рвота,
резкая головная боль
вестибулярные нарушения (головокружением, шаткость походки).
Очаговые неврологические симптомы
расстройства движения (парезы и параличи)
нарушения глотания
зрения
речи
когнитивные нарушения
которые зависят от локализации очага и сосудистого бассейна поражения.
Слайд 55
Лакунарный ишемический инсульт
Отсутствуют перфузионные расстройства в ядре и
пенумбре ишемии. Этот вид ишемии не визуализируется в первые
сутки. Отсутствуют общемозговые расстройства.Характеризуется высоким артериальным давлением в дебюте. Патогенез лакунарной ишемии (ЛИ) разнообразен и определяется, в порядке убывания частоты встречаемости патогенетических подтипов лакунарного инсульта:
гипертонией в анамнезе больного с лакунарной ишемией;
атеросклеротическими изменениями в сосудах;
эмболией перфорантных артерий мозга.
Определение патогенетического подтипа ЛИ выявляют клиническими методами, МР- диффузией (вариант МРТ), доплеровским мониторированием артерий головного мозга, лабораторными исследованиями крови.
Слайд 56
Классификация по этиопатогенетическим подтипам
Выделяется пять этиопатогенетических подтипов ишемического
инсульта:
Атеротромботический инсульт
Кардиоэмболический инсульт
Лакунарный инсульт
Гемодинамический инсульт
Гемореологический инсульт
Слайд 58
Атеротромботический инсульт
Это острая недостаточность кровообращения мозга, которая возникает
из-за образования тромба, там, где находится атеросклеротическая бляшка, сосуд
закупоривается. Такая ситуация возникает на фоне ИБС или гипертензии. Данный тип инфаркта обычно происходит рано утром или во время сна. Головной мозг может поражаться в разных масштабах. Состояние может проявиться внезапно в виде острых эпизодов или переходов от ухудшения к улучшению.Кардиоэмболический инсульт
При этом закупорка артерий, которые питают мозг, возникает из-за эмболов сердечного происхождения. Данный тип отличается максимальной выраженностью в самом начале заболевания. Причины могут крыться в следующем: острый инфаркт миокарда, мерцательная аритмия, сердечная недостаточность хронического типа, искусственный клапан сердца, заболевания клапанного аппарата. Кроме этого, фоном данного типа инфаркта является перенапряжение, эмоциональное или физическое.
Слайд 59
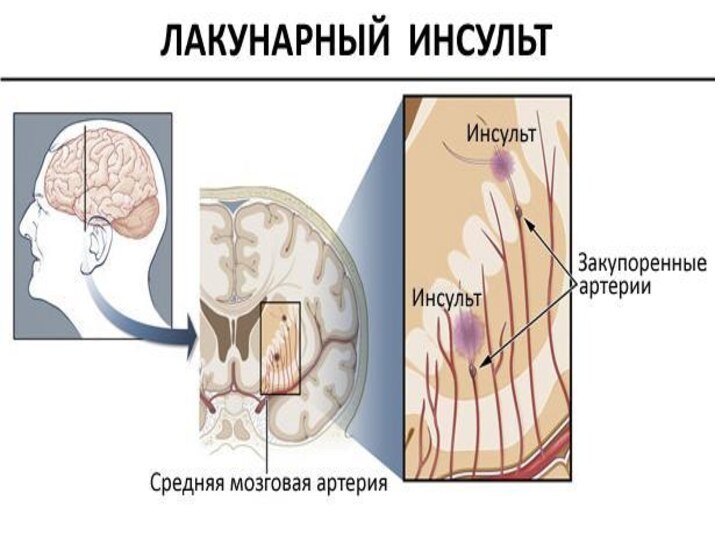
Лакунарный инсульт.
В данном случае поражаются мелкие артерии,
которые снабжают глубокие структуры мозга головы. Сопровождается этот тип
повышенным артериальным давлением. Не наблюдаются общемозговые симптомы, а также нарушения высшей нервной деятельности. Причинами являются васкулит, гипертензия, сахарный диабет и атеросклероз. Болезнь не протекает более трех недель и может не обнаружиться даже при компьютерной томографии.Гемодинамический инсульт.
Это когда острая недостаточность кровообращения происходит из-за резкого снижения давления. Такое состояние большей частью наблюдается у пожилых людей, у которых выражен атеросклероз сосудов. Давление может понижаться вследствии быстрого перехода из одного положения тела в другое. Приступ может начаться как постепенно, так и внезапно. Причинами гемодинамического инсульта являются сосудистый коллапс, поражение сердца, уменьшение объема циркулирующей крови, а также комбинация данных факторов с сосудистой патологией.
Гемореологический инсульт.
Недостаточность кровообращения возникает из-за выраженного нарушения текучести крови. Этому способствует выраженная сердечная недостаточность, использование противозачаточных средств в таблетках, неправильный прием мочегонных средств, употребление в больших количествах кофе и спиртных напитков вместе с курением.
Слайд 61 Ишемический инсульт может локализоваться в каротидном бассейне. Здесь
выделяют три области.
Внутренняя сонная артерия. Она чаще всего поражается
атеросклеротическим процессом. Стеноз и тромбоз обычно проявляются в части бифуркации каротид, в области сифона или в синусе этой артерии. Окклюзия может развиться и в наружной сонной артерии и в общей, однако такое случается редко. Если окклюзия будет находиться на шее, то полная закупорка или стеноз могут не вызвать инфаркт мозга, так как в данной ситуации будет осуществлено заместительное кровообращение.Передняя мозговая артерия. Наблюдается спастический гемипарез противоположных конечностей, при этом парез будет развиваться главным образом в дистальном отделе ноги и проксимальном отделе руки. Могут наблюдаться следующие явления: задержка мочи, рефлексы сгибательного типа, орального автоматизма и хватательный рефлекс, расстроенная чувствительность на ноге, которую парализовало, развитие моторной афазии, дизартрии и афонии, снижение критики, нарушения психики, снижение памяти. Нарушения психики сильно выражены в случае двусторонних очагов инфарктов. Чаще всего имеют место небольшие инфаркты, при которых поражаются ветви передней артерии мозга.
Средняя мозговая артерия. Данный вид встречается наиболее часто. Если произошла окклюзия основного ствола данной артерии, то наблюдается обширный инфаркт, из-за которого развиваются гемигипестезия, гемиплегия и гемианопсия. Если поражается левая средняя мозговая артерия, начинается афазия, а при поражении правой средней артерии — анозогнозия.
Слайд 63 Кроме этого, ишемический инсульт может быть в вертебробазилярном
бассейне. Здесь выделяется пять областей.
Позвоночная артерия. Здесь наблюдаются синдромы
Бабинского-Нажотта, Валленберга-Захарченко и так далее. Если поражаются ветви позвоночной артерии, которые питают мозжечок и мозг, чаще всего наблюдается синдром Валленберга-Захарченко, который обусловлен поражением самой крупной ветви артерии.Базилярная артерия. Ее острая окклюзия несет с собой быстрое угнетение сознания, развитие спастического тетрапареза, двустороннее поражение черепных нервов. Неблагоприятный прогноз имеет место в том случае, если поражаются каудальные отделы ствола. Самое тяжелое состояние длится от двух до пяти суток.
Инфаркт мозжечка. Это происходит при закупорке мозжечковых или позвоночной артерий. Большей частью этому состоянию подвержены люди средних лет, а также пожилые лица, кроме того в большинстве случаев это мужчины. Симптомы: головокружение, чаще всего резкое, рвота, расстройства координации, менингеальные симптомы, гипотония мышц.
Слайд 64 Задняя мозговая артерия. Инфаркт в этой области связан
с окклюзией артерии, ее ветвей, а также с поражением
позвоночной или основной артерии. Клинические синдромы в данной области отличаются большим разнообразием симптомов. Например, если произошел левосторонний инфаркт, то наблюдается сенсорная афазия или не грубая алексия. Также присутствует амнестический синдром, который затрагивает кратковременную память. Тревожно-депрессивный синдром будет выражен при эмоциональных нарушениях. В случае же поражения центральных ветвей развивается синдром Дежерина-Русси, а именно дизестезия, гемианестезия с гиперпатией и сильные боли там, где нарушена чувствительность.Область Таламуса. Таламус — это образование овоидной формы, которое состоит из нескольких групп серого вещества в ядрах.
Слайд 67
Симптомы ишемического инсульта
Определяют близкие больного, по его внешнему
виду, поведению, реагированию на раздражения:
нарушения сознания (от легкой заторможенности
до комы);снижения/потери болевой чувствительности участков тела;
снижения/потери двигательных, голосовых функций;
головная боль, рвота.
Слайд 70 Симптомы острого нарушения мозгового кровообращения (ОНМК) – повод
для госпитализации человека.
Симптомы ОНМК определяет врач реанимационной бригады скорой
помощи. Использует тест ''Лицо-Рука-Речь'', в случае комы пациента – тест ШКГ (шкала комы Глазго). Клинические выводы врач подтверждает результатами измерения артериального давления (до 80% выявляют повышенное давление), электрокардиограммой (используется для дифференциации похожих заболеваний).При подтверждении ОНМК, больного немедленно доставляют в стационар. Чем быстрее больной будет доставлен в стационар для экстренной терапии, тем больше шансов на благоприятный исход!





























