- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Лечение ишемического инсульта
Содержание
- 2. Стратегия лечения ишемического инсульта в остром периоде складывается из следующих позиций:
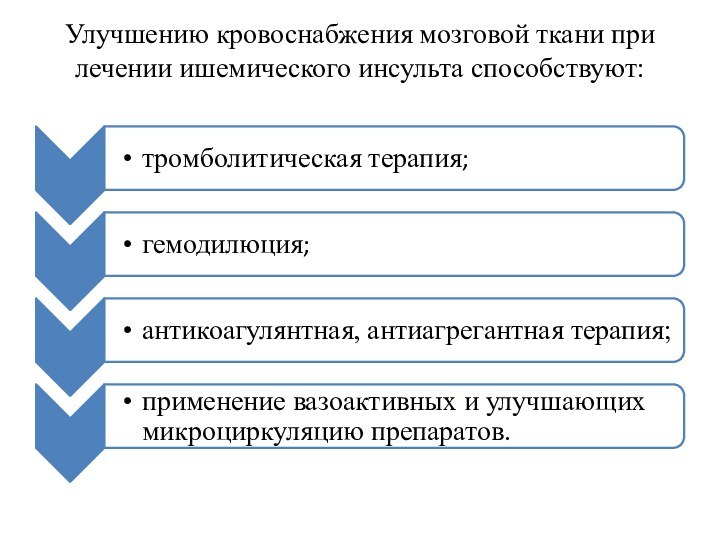
- 4. Улучшению кровоснабжения мозговой ткани при лечении ишемического инсульта способствуют:
- 5. Тромболитическая терапия Восстановление кровообращения в пораженном бассейне,
- 6. Противопоказания к тромболитической терапии:обширный очаг поражения;угнетение сознания
- 7. Гемодилюция Для улучшения кровоснабжения мозговой ткани значима
- 8. Антикоагулянтная терапия В большинстве случаев лечения ишемического
- 9. Противопоказания к антикоагулянтной терапии:
- 10. Антиагрегантная терапия С первых дней ишемического инсульта,
- 11. Большие рандомизированные исследования показали, что аспирин, назначенный
- 12. Мета-анализ четырех крупных исследований, включавших 22 656
- 13. Нейропротекция и терапия, улучшающая восстановительные регенераторно-репаративные процессыНейропротекция
- 14. Препаратом первичной нейропротекции служит глицин — универсальный
- 15. В настоящее время на основании метаанализа проведенных
- 16. Каротидная эндартерэктомияКаротидная эндартерэктомия – это оперативное вмешательство,
- 17. Перед операцией обычно проводятся специальные исследования: Дуплексное
- 18. Решение о проведении хирургической операции зависит не
- 19. Лечение и профилактика осложненийОсложнения – наиболее частая
- 20. Для предотвращения отека мозгаголову пациента и верхнюю
- 21. Для быстрого снижения внутричерепного давления назначают краткодействующие
- 22. СудорогиК неврологическим осложнениям МИ, помимо отека мозга,
- 23. Соматические осложнения инсультаК соматическим осложнениям инсульта, которые
- 24. Пневмония. Смертность в остром периоде инсульта обусловлена
- 25. Инфекция мочевыводящих путейчастое осложнение, которое обнаруживается у
- 26. Скачать презентацию
- 27. Похожие презентации
Стратегия лечения ишемического инсульта в остром периоде складывается из следующих позиций:
























Слайд 5
Тромболитическая терапия
Восстановление кровообращения в пораженном бассейне, реканализация обтурированного
сосуда всегда представлялись заманчивой и перспективной терапевтической стратегией. Однако
у данного метода лечения есть свои плюсы и минусы, а также ограничения к применению. Использование тромболитиков эффективно только в первые часы ишемического процесса (до 3 ч, а оптимально до 1,5 ч). Кроме того, при применении тромболитиков нельзя полностью исключить возможность геморрагических осложнений, что значительно ухудшает прогноз заболевания. Особое значение придают эндогенным тромболитикам, которые, в отличие от веществ, синтезируемых в сосудистых стенках, действуют только на свежие тромбы. Экзогенные тромболитики (например, стрептокиназа и урокиназа) при ишемическом инсульте противопоказаны вследствие частых геморрагических осложнений и кратковременного действия. Использование эндогенных тромболитиков оптимально при тромбозе артерий среднего диаметра.Наиболее изучен и рекомендован для проведения тромболизиса тканевой активатор плазминогена алтеплаза.
Слайд 6
Противопоказания к тромболитической терапии:
обширный очаг поражения;
угнетение сознания больного;
внутричерепное
кровоизлияние по данным КТ;
геморрагические синдромы и кровотечения (например, из
ЖКТ, мочевыводящих путей) в последние 3 недели;тромбоцитопения с содержанием тромбоцитов меньше 100 000/мкл, терапия гепарином натрия в последние 48 ч, применение антикоагулянтов для приема внутрь в настоящее время либо в анамнезе (протромбиновое время больше 15 с);
операции или травмы в последние 14 дней;
недавняя пункция артерии;
недавняя поясничная пункция;
необходимость агрессивной лекарственной терапии для снижения систолического АД меньше 185 мм или диастолического АД меньше 110 мм;
гипогликемия или гипергликемия меньше 2,7 ммоль/л, больше 22 ммоль/л соответственно;
перикардит после инфаркта миокарда;
эпилептические приступы в начале инсульта;
артериовенозная мальформация.
Слайд 7
Гемодилюция
Для улучшения кровоснабжения мозговой ткани значима гемодилюция. Гемодилюцию
обычно проводят внутривенным введением низкомолекулярных декстранов, например декстрана —
реополиглюкина. Реополиглюкин вводят внутривенно по 250 мл в течение 1-2 ч, курс терапии составляет, как правило, 3-5 сут. В процессе лечения контролируют гематокрит, содержание электролитов и состояние сосудистой системы. Основной критерий эффективности — снижение гематокрита до 35%.
Слайд 8
Антикоагулянтная терапия
В большинстве случаев лечения ишемического инсульта терапия
антикоагулянтами нецелесообразна (за исключением низких доз гепарина натрия для
профилактики тромбоза глубоких вен). Показаниями к антикоагулянтной терапии в первые дни лечения ишемического инсульта служат:коагулопатии;
подозрение на тромбоз мозговых вен или синусов;
аневризма экстракраниальных артерий, сопровождающаяся клиническими проявлениями;
стенозы экстраили интракраниальных артерий, сопровождающиеся клиническими проявлениями ТИА, рецидивирующей на фоне терапии антиагрегантами.
Применяют гепарин натрия по 2500 ЕД под кожу 4-6 раз/сутки 2-5 дней или внутривенно в суточной дозе 10 000-24 000 ЕД с переходом на терапию непрямыми антикоагулянтами. Также используют надропарин кальция. Непрямые антикоагулянты (например, аценокумарол, этилбискумацетат) назначают за 2 дня до конца курса лечения ишемического инсульта прямыми антикоагулянтами, дозу которых тем временем постепенно снижают. В процессе антикоагулянтной терапии обязателен лабораторный контроль коагулограммы, времени свертывания крови.
Слайд 10
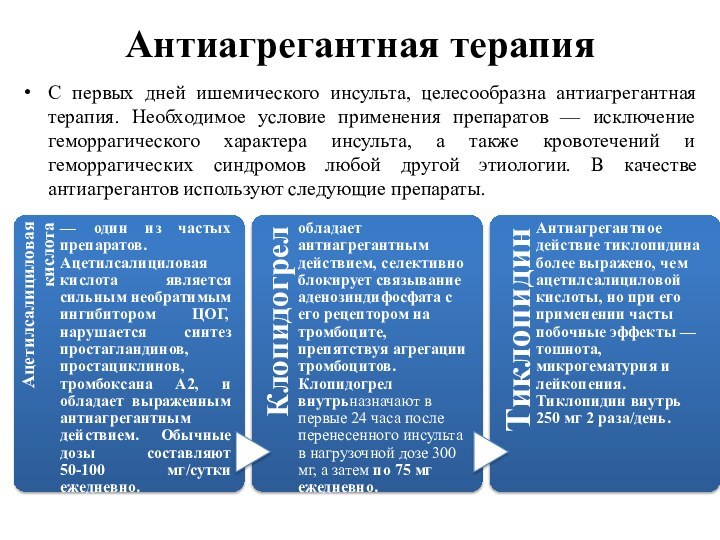
Антиагрегантная терапия
С первых дней ишемического инсульта, целесообразна антиагрегантная
терапия. Необходимое условие применения препаратов — исключение геморрагического характера
инсульта, а также кровотечений и геморрагических синдромов любой другой этиологии. В качестве антиагрегантов используют следующие препараты.Слайд 11 Большие рандомизированные исследования показали, что аспирин, назначенный в
дозе 100-300 мг в течение 48 часов от начала
инсульта, снижает смертность и повторные инсульты. Не рекомендуется назначение аспирина перед проведением тромболизиса и в течение 24 часов после него.Слайд 12 Мета-анализ четырех крупных исследований, включавших 22 656 пациентов
с высоким риском сосудистых осложнений, показал, что дериваты тиенопиридинов
умеренно, но более эффективны, чем аспирин, в предотвращении серьезных сосудистых событий у пациентов с высоким риском их развития (и особенно у пациентов ишемическим инсультом). Однако существует неопределенность относительно размера этого дополнительного преимущества. Применение тиенопиридинов связано с меньшим количеством желудочно-кишечных кровотечений, по сравнению с аспирином, но с большим количеством кожной сыпи и диареи. Причем риск развития кожной сыпи и диареи значительно больше при приеме тиклопидина, чем клопидогреля. Тиклопидин сочетается с повышенной вероятностью развития нейтропении и тромбоцитопенической пурпуры
Слайд 13
Нейропротекция и терапия, улучшающая восстановительные регенераторно-репаративные процессы
Нейропротекция —
важнейшее направление в лечении ишемического инсульта. Нейропротективная терапия отражает
разнообразие механизмов повреждения мозговой ткани и позволяет воздействовать на этапы ишемического каскада. Нейропротективная терапия применима на догоспитальном этапе при дебюте клинических проявлений, что позволяет ограничить объем инфарктного очага, увеличить период «терапевтического окна», уменьшить возможность реперфузионного повреждения, таким образом, уменьшить выраженность и длительность неврологического дефицита и улучшить прогноз заболевания.Выделяют два направления нейропротективной терапии: первичная и вторичная. Задача первичной нейропротекции состоит в блокаде реакций глутамат-кальциевого каскада — механизма некроза нейронов. Такую нейропротективную терапию надо проводить в ранние сроки: с первых минут и до 3 сут (особенно интенсивно в первые 12 ч). Цель вторичной нейропротекции — уменьшение выраженности последствий ишемии. Вторичную нейропротекцию начинают с 3 ч от начала ишемии и продолжают как минимум 7 сут.
Слайд 14 Препаратом первичной нейропротекции служит глицин — универсальный конъюгат
низкомолекулярных токсических соединений. Глицин ограничивает токсическое действие возбуждающих аминацидергических
нейротрансмиттеров (аспартата, глутамата), способствует связыванию альдегидов, высвобождаемых при церебральной ишемии. Глицин назначают в дозе 1 г 2 раза/сутки сублингвально. В восстановительном и резидуальном периоде глицин применяют по 0,1-0,2 г 3-4 раза.Препараты метаболического действия применяют в остром и восстановительном периоде лечения ишемического инсульта. Эти препараты традиционно применяют в отечественной неврологической практике, однако необходимы дальнейшие исследования их эффективности в соответствии требованиям доказательной медицины.
Слайд 15 В настоящее время на основании метаанализа проведенных многоцентровых
исследований получены данные положительного влияния нейротрофических препаратов (церебролизина) и
цитиколина на функциональный исход ишемического инсульта. Невзирая на отсутствие убедительных данных многоцентровых исследований об эффективности нейропротекторов, во многих клиниках Европы, в том числе России, Украины, продолжают применять различные нейропротекторы, особенно когда идет речь о корковых очагах или у больных с афатическими нарушениями. Основываясь на результатах проведенных небольших исследований, в лечение больных ишемическим инсультом могут быть включены высокие дозы пирацетама (например, луцетама) — 6-12 г в сутки в течение 10 дней, а затем 4,8 г в сутки 1-2 месяца, или церебролизина — 20-50 мл внутривенно капельно в течение 10-14 дней, семакс 10% по 2 капли 3-6 раз в сутки в течение 14 дней, а затем 1% по 2 капли 3-6 раз в сутки в течение 2 месяцев.
Слайд 16
Каротидная эндартерэктомия
Каротидная эндартерэктомия – это оперативное вмешательство, направленное
на удаление внутренней стенки сонной артерии, пораженной атеросклеротической бляшкой
при сужении и разрушении артерии. Результатом операции является восстановление нарушенного кровотока в сонной артерии.Риск инсульта на той же стороне мозга, на которой имеется симптоматический стеноз сонной артерии, тем выше, чем более выражен стеноз. При прогрессировании стеноза артерия дистальнее участка поражения спадается, и риск инсульта максимален при появлении симптомов стеноза. Учитывая, что риск инсульта при проведении хирургических операций не превышает приблизительно 7%, каротидная эндартерэктомия является оправданным (хотя и дорогостоящим) способом лечения больных со стенозом >70% просвета артерии (по данным американского исследования NASCET – North American Symptomatic Carotid Endarterectomy Trial) или >80% (по данным европейского исследования). Однако больные должны мириться с некоторым риском самой операции ради долгосрочного благоприятного эффекта почти полного устранения высокого риска ипсилатерального ишемического инсульта
Слайд 17
Перед операцией обычно проводятся специальные исследования:
Дуплексное ультразвуковое
сканирование
Компьютерная томография головы
Ангиография
Эти методы исследования помогают
определить уровень и степень нарушения кровотока в сосудах шеи и головы, скорость кровотока, наличие бляшек и некоторые другие параметры мозгового кровообращения. Показания к операции каротидной эндартерэктомии
Данная операция показана больным с тяжелым сужением просвета сонных артерий, особенно перенесших транзиторные ишемические атаки, имеющих удовлетворительное общее состояние. Относительными противопоказаниями могут служить:
обширный инсульт
распространенная опухоль
высокое кровяное давление
нестабильная стенокардия
инфаркт миокарда за последние 6 месяцев
застойная сердечная недостаточность
признаки прогрессивного заболевания мозга, такого как болезнь Альцгеймера
Слайд 18 Решение о проведении хирургической операции зависит не только
от степени стеноза артерии, но и от баланса других
факторов, определяющих риск для больного при проведении операции и при отсутствии хирургического лечения. Еще следует выяснить, не будут ли ангиопластика и шунтирование столь же эффективны и надежны, как эндартерэктомия, и в настоящее время проводятся соответствующие иссле дования
Слайд 19
Лечение и профилактика осложнений
Осложнения – наиболее частая причина
смерти в остром периоде ишемического инсульта, их диагностируют у
60-95% больных. Осложнения делятся на неврологические (отек головного мозга, судороги) и другие (соматические), к которым относятся пневмония, инфекция мочевыводящих путей, тромбоз глубоких вен, тромбоэмболия легочной артерии, пролежни.
Слайд 20
Для предотвращения отека мозга
голову пациента и верхнюю часть
туловища необходимо приподнять на 20-30 см и разместить больного
так, чтобы избежать сжатия яремных вен. Необходимо нормализовать температуру тела, контролировать АД, купировать болевой синдром, стремиться к нормоволемии, не применять внутривенного введения глюкосодержащих и гипотонических растворов. Основными методами, с которых начинается лечение отека мозга являются осмотерапия и гипервентиляция. Цель осмотерапии – повышение осмолярности плазмы до 300-320 мосм/л. Среди осмодиуретиков используют глицерин, маннитол, Лазикс. Дексаметазон и другие кортикостероиды не доказали своей эффективности в качестве средств лечения отека мозга при инсультах, хотя исследования продолжаютсяСлайд 21 Для быстрого снижения внутричерепного давления назначают краткодействующие барбитураты,
такие как тиопентал, которые вводят болюсно. Эффективность барбитуратов непродолжительна,
их применение требует мониторинга внутричерепного давления, ЭЭГ и гемодинамических параметров, так как часто развивается артериальная гипотензия и снижается сердечная деятельность. Для быстрого и эффективного снижения внутричерепного давления может быть использована гипервентиляция. Ее действие около 2-3 часов, и она может быть полезна как поддерживающая мера перед хирургическим вмешательством. Как и при осмотерапии, если нормовентиляция возобновляется слишком быстро, могут наблюдаться эффекты рикошета. При неэффективности вышеперечисленных методов лечения отека мозга может быть применена гипотермия. Умеренная гипотермия (33-36 °С) значительно снижает смертность у больных со злокачественными инфарктами средней мозговой артерии, о чем свидетельствуют данные проведенного исследования. К побочным эффектам гипотермии относятся тромбоцитопения, брадикардия, пневмония, однако данные проведенных исследований основывались на небольшом количестве больных, поэтому требуются дальнейшие исследования с включением большего числа пациентов для определения показаний и противопоказаний к проведению гипотермии. При неэффективности медикаментозных методов лечения, гипервентиляции и гипотермии, нарастающем отеке мозга (как правило, у больных со злокачественным инфарктом средней мозговой артерии) необходимо рассматривать вопрос о декомпрессионной хирургии. Цель декомпрессионного метода состоит в предотвращении распространения отека мозга в боковые желудочки, диэнцефалон, средний мозг, снижении внутричерепного давления, повышении перфузионного давления, сохранении мозгового кровотока за счет предотвращения сжатия коллатеральных сосудов. Хирургическое лечение отека мозга (гемикраниоэктомия) при злокачественных инфарктах средней мозговой артерии позволило снизить смертность с 80 до 40%. Раннее применение этого метода (в течение первых суток от начала инсульта), по некоторым данным, может еще более существенно снизить смертность. Декомпрессия задней черепной ямки при инфарктах мозжечка является методом первого выбора, он позволяет снизить смертность с 80% при консервативном лечении до 30%. В настоящее время проводятся многоцентровые исследования, которые позволят окончательно оценить эффективность хирургических методов в лечении отека мозга.
Слайд 22
Судороги
К неврологическим осложнениям МИ, помимо отека мозга, относят
судороги, которые встречаются у 4-7% больных. Как правило, они
возникают в первые сутки от начала инсульта у пациентов с большими инфарктами с вовлечением коры головного мозга, а также при ишемических инсультах, обусловленных эмболией. Для лечения эпилептических приступов используют диазепам 10-20 мл внутривенно. При его неэффективности – фенитоин 15 мг/кг внутривенно или внутрь, карбамазепин, вальпроат натрия (сироп) через зонд. В дальнейшем противосудорожную терапию назначают лишь при повторных приступах.
Слайд 23
Соматические осложнения инсульта
К соматическим осложнениям инсульта, которые часто
развиваются в остром периоде, относят пневмонию, инфекцию мочевыводящих путей,
тромбоз глубоких вен, тромбоэмболию легочной артерии, пролежни.Необходимо с первых же часов развития инсульта проводить пассивную гимнастику, массаж рук и ног. Ежедневный уход за тяжелобольными должен включать повороты с боку на бок каждые 2 часа, ежедневные протирания тела камфорным спиртом, клизмы (не реже, чем через день), туалет полости рта и носоглотки каждые 4-6 часов.