- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Наиболее часто встречающиеся заболевания кожи, волос и ногтей
Содержание
- 2. Пиодермии(от греч. Pyon – гной, derma –
- 3. Этиология и патогенез пиодермийВозникновение нагноения кожи под
- 4. Чаще всего пиодермии развиваются вследствие трансформации сапрофитирующих
- 5. Классификация наиболее часто встречающихся форм пиодермии.
- 6. КлиникаСтафилодермии. Различают следующие разновидности стафилодермий: остиофолликулит, фолликулит, сикоз,
- 7. Остиофолликулит - расположенная в устье волосяного фолликула небольшая
- 9. Стафилококковый сикоз - множественные, кучно расположенные на синюшно-красной
- 10. Фурункул - гнойно-некротическое воспаление волосяного фолликула и окружающих
- 11. Карбункул - плотный глубокий инфильтрат багрово-красного цвета с
- 12. Гидраденит - гнойное воспаление апокринных потовых желез. В
- 13. Стрептодермии.Основным морфологическим элементом стрептодермий является фликтена -
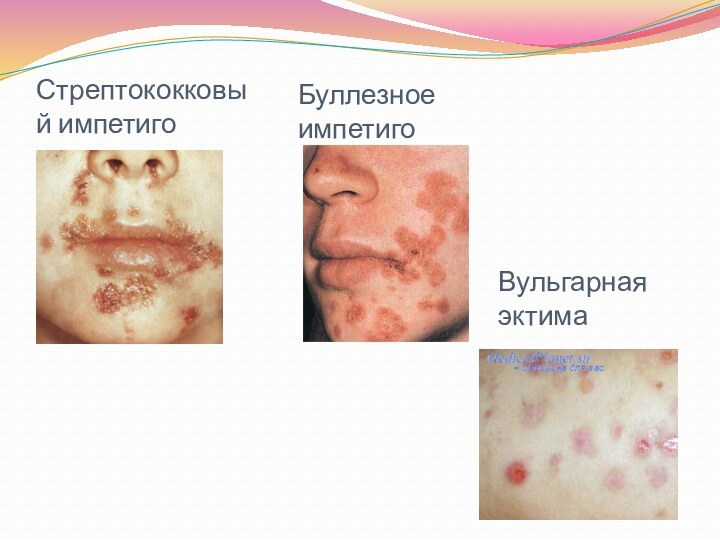
- 15. Стрептококковое импетиго - контагиозное заболевание, поражающее детей и
- 16. Буллезное импетиго - наиболее тяжелый вариант стрептококкового импетиго;
- 17. Вульгарная эктима - единственная глубокая форма стрептодермии; развивается
- 18. Стрептококковый импетигоБуллезное импетигоВульгарная эктима
- 19. Лечение пиодермий этиологическое, патогенетическое, симптоматическое; начинают с выбора
- 20. Сначала врач состригает волосы вокруг очага инфекции
- 21. Профилактика пиодермий Самый лучший способ предотвратить пиодермию
- 22. Вирусные заболевания кожиВирусные заболевания кожи среди взрослого
- 23. Причины вирусных заболеваний кожи Развитие вирусных заболеваний
- 24. Опоясывающий лишай (опоясывающий герпес) Опоясывающий лишай вызывается
- 26. Лечение опоясывающего лишая Лечение тем эффективнее, чем
- 27. Рекомендации. Избегать переохлаждения. Принимать поливитамины («Декамевит», «Ундевит»
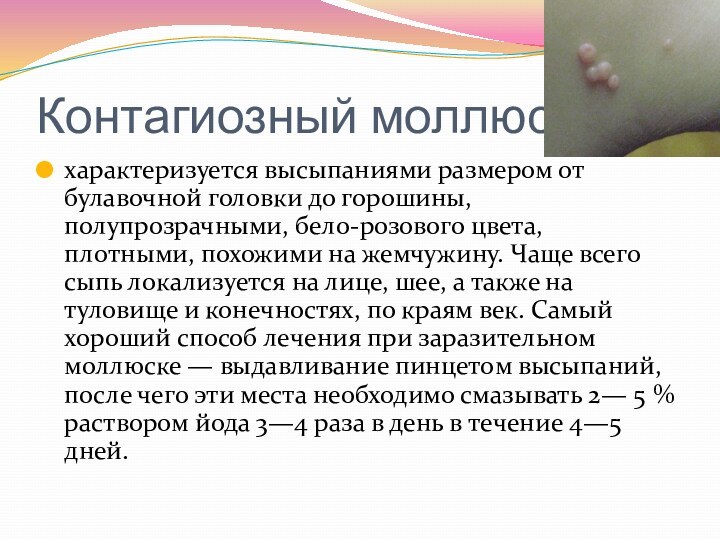
- 28. Контагиозный моллюск характеризуется высыпаниями размером от булавочной
- 29. Лечение контагиозного моллюска Лечение заключается в удаление
- 31. Бородавкивстречаются главным образом у детей и подростков.
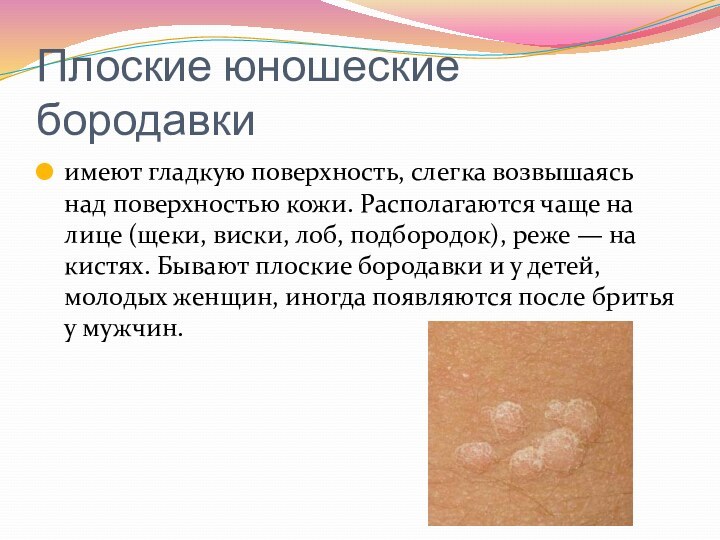
- 32. Плоские юношеские бородавки имеют гладкую поверхность, слегка
- 33. Основные методы удаления бородавок Наиболее часто применяются
- 34. 1. В область вокруг бородавки или под
- 35. Профилактика бородавок • Строгое выполнение правил личной гигиены.
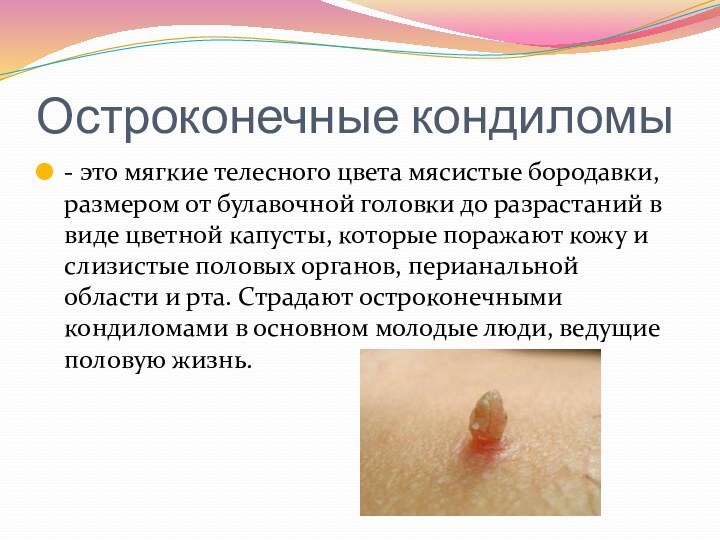
- 36. Остроконечные кондиломы- это мягкие телесного цвета мясистые
- 37. Лечение кондилом Остроконечные кондиломы подлежат удалению.Для удаления
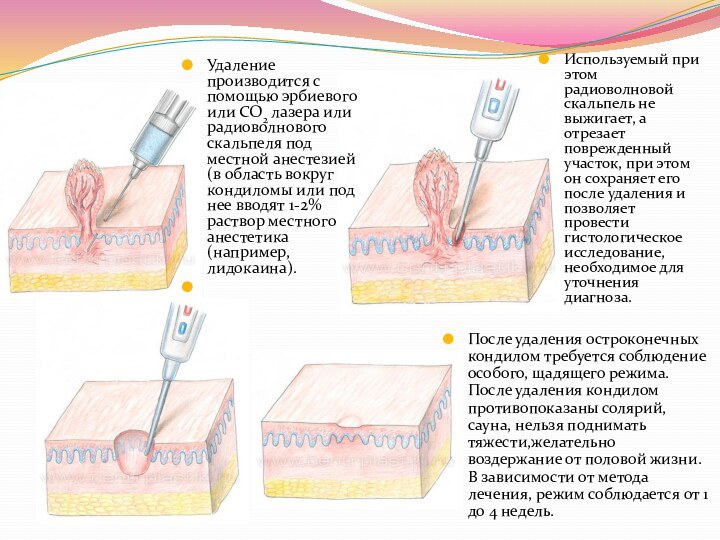
- 38. Удаление производится с помощью эрбиевого или CO2 лазера
- 39. Простой пузырьковый лишай (так называемая простуда). Вирус
- 41. РекомендацииОт заражения бородавками предохраняет соблюдение гигиены рук
- 42. Микозы(от др.-греч. μύκης — «гриб») — болезни, вызываемые паразитическими грибами. развиваются в результате
- 43. Возбудители микозов — растительные паразиты, которых насчитывают
- 44. Клиническая классификация грибковых заболеваний I. Кератомикозы •
- 45. Основные причины микоза Микоз отличается своей легкой передаваемостью,
- 46. Основные симптомы и признаки микоза. Доказано, что
- 47. ЛечениеРазумеется, что однозначного способа лечения микоза не существует, ибо
- 48. Отрубевидный лишайГлавный признак — мелкие пятна на коже
- 49. КандидозПроявления кандидоза зависят от локализации процесса.Существует деление
- 50. МикроспорияПохожа на поверхностную трихофитию, в различие от
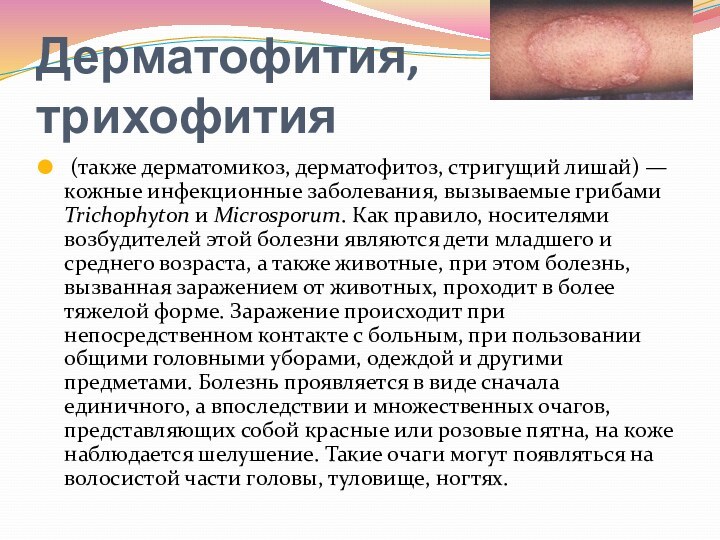
- 51. Дерматофития, трихофития (также дерматомикоз, дерматофитоз, стригущий лишай) — кожные
- 52. Эпидермофития (дерматомикоз) — это заболевание, которое вызывает
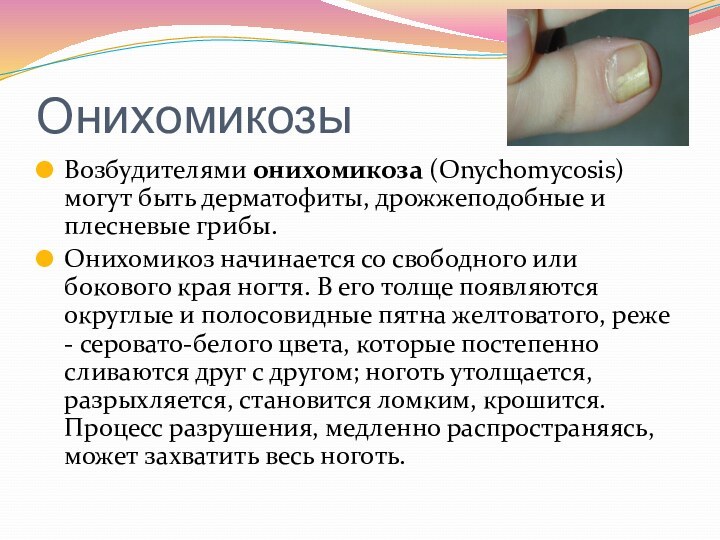
- 53. ОнихомикозыВозбудителями онихомикоза (Onychomycosis) могут быть дерматофиты, дрожжеподобные и плесневые
- 54. Формы пораженияНаблюдается несколько форм поражения ногтей при
- 55. ЛечениеМожно выделить несколько вариантов лечебного процесса, в
- 56. Факторы, влияющие на развитие онихомикоза: механические травмы
- 57. Зудящие дерматозыЗудящие дерматозы являются группой гетерогенных заболеваний,
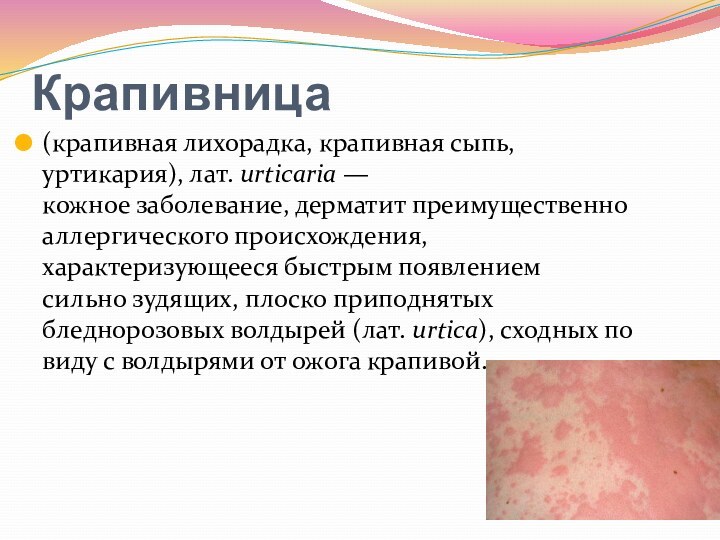
- 58. Крапивница (крапивная лихорадка, крапивная сыпь, уртикария), лат. urticaria — кожное заболевание, дерматит преимущественно аллергического
- 59. Лечениекрапивницы в первую очередь заключается в определении
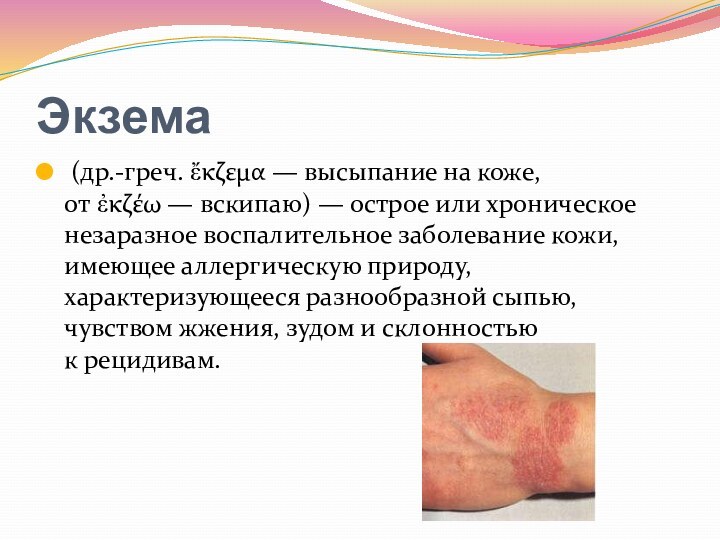
- 60. Экзема (др.-греч. ἔκζεμα — высыпание на коже, от ἐκζέω — вскипаю) — острое или хроническое
- 61. Возникновению экземы способствуют разнообразные внешние (механические, химические, термические и др.)
- 62. Себорейная экзема развивается у больных себореей на так называемых себорейных
- 63. Лечение зависит от причины и формы экземы,
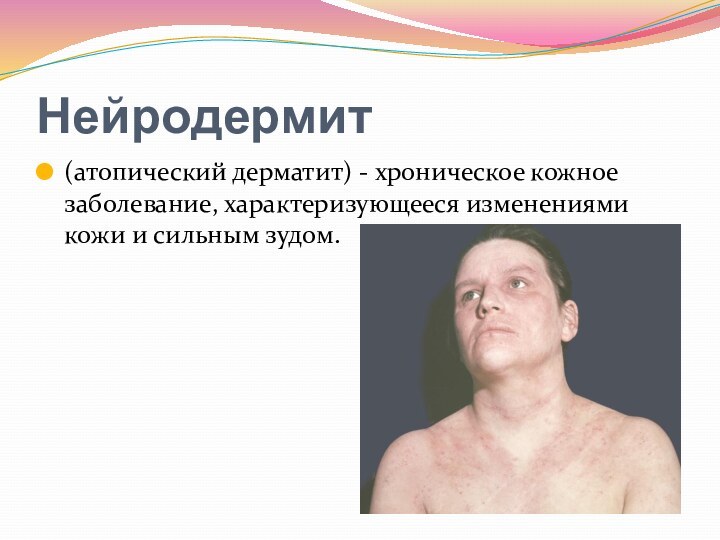
- 64. Нейродермит (атопический дерматит) - хроническое кожное заболевание, характеризующееся изменениями кожи и сильным зудом.
- 65. В клинической картине заболевания можно выделить 3
- 66. Аллергический дерматит — заболевание кожи, возникающее при непосредственном контакте
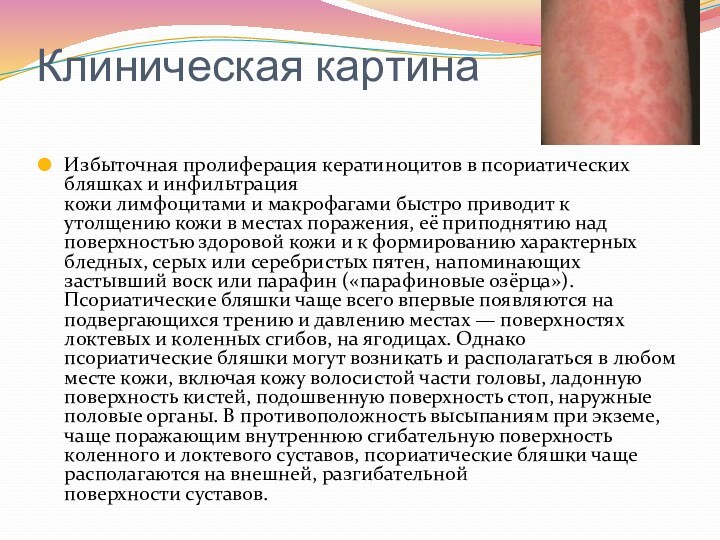
- 67. Клиническая картина Избыточная пролиферация кератиноцитов в псориатических бляшках и
- 68. ЛечениеИсследования псориаза в последнее десятилетие привели к
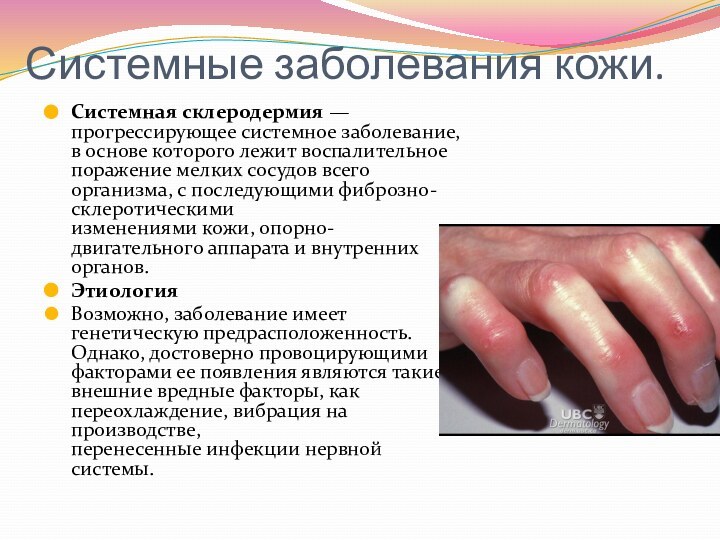
- 69. Системные заболевания кожи. Системная склеродермия — прогрессирующее системное
- 70. КлиникаНаиболее специфичным признаком склеродермии является поражение кожи
- 71. Лечение Специфического лечения не существует. Предпринимались попытки
- 72. Дерматомиозит (ДМ)син. болезнь Вагнера, болезнь Вагнера-Унферрихта-Хеппа — тяжелое прогрессирующее
- 73. Клиника Клинические проявления многообразны, они обусловлены генерализованным
- 74. Лечение Основа лечение — глюкокортикоиды, по показаниям цитостатики (метотрексат, циклофосфамид, азатиоприн)
- 75. Системная красная волчанка (СКВ, болезнь Либмана-Сакса) (лат. system lupus
- 77. Симптомы Больные обычно жалуются на необоснованные подъёмы
- 78. Лечение системной красной волчанки Глюкокортикостероиды (преднизолон или др.)Цитостатические иммунодепрессанты
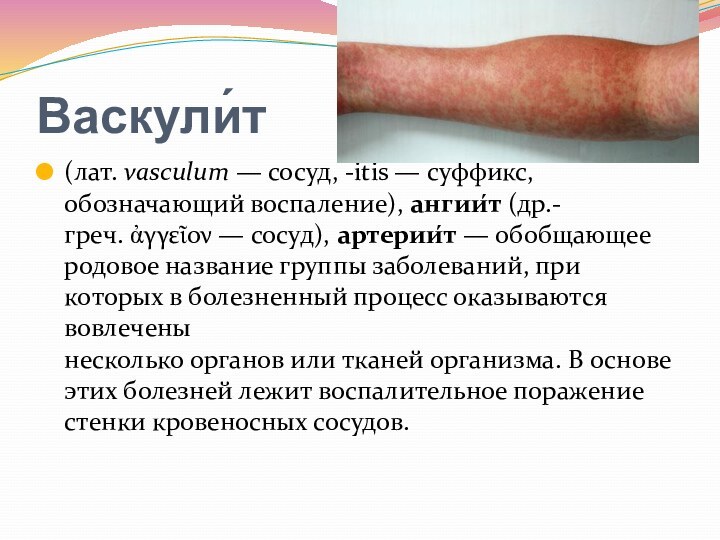
- 79. Васкули́т (лат. vasculum — сосуд, -itis — суффикс, обозначающий воспаление), ангии́т (др.-греч. ἀγγεῖον — сосуд), артерии́т — обобщающее родовое название
- 80. Васкулиты кожи — это неоднородная группа заболеваний,
- 81. ЛечениеЛечение больных васкулитами комплексное. Важно начать лечение
- 82. НовообразованияНовообразования кожи делятся на несколько основных видов: доброкачественные, предраковые и злокачественные.
- 83. Доброкачественные Фиброма — чаще всего это гладкие единичные
- 84. Пограничные (предраковые) Кератома— в большинстве своем
- 85. Злокачественные Меланома— опухоль, в которую перерождаются
- 86. КЕРАТОДЕРМИИ (син. кератоз ладонно-подошвенный) - группа болезней
- 87. Лечение кератодермий: ретиноиды (тигазон, неотигазон и др.)
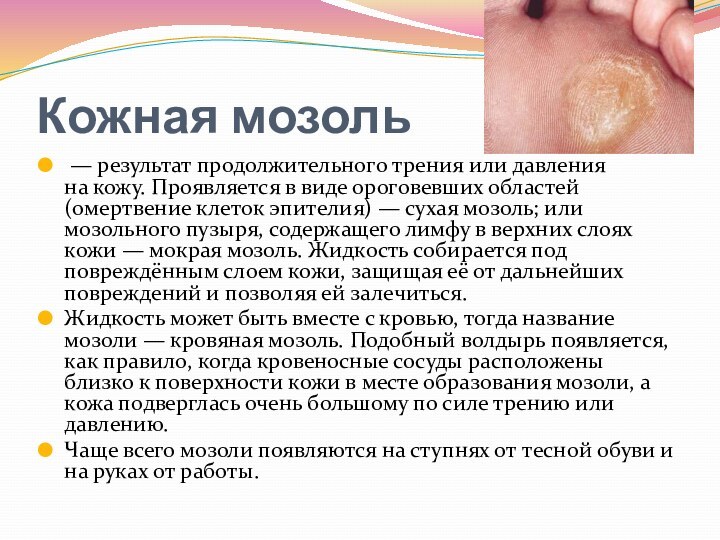
- 88. Кожная мозоль — результат продолжительного трения или давления на кожу. Проявляется
- 89. Способы лечения Мозоль обычно проходит сама, но
- 90. Омозолелость – ограниченное утолщение рогового слоя кожи, развившееся
- 91. Лечение Необходимо ежедневно распаривать мозоли в мыльно-содовой
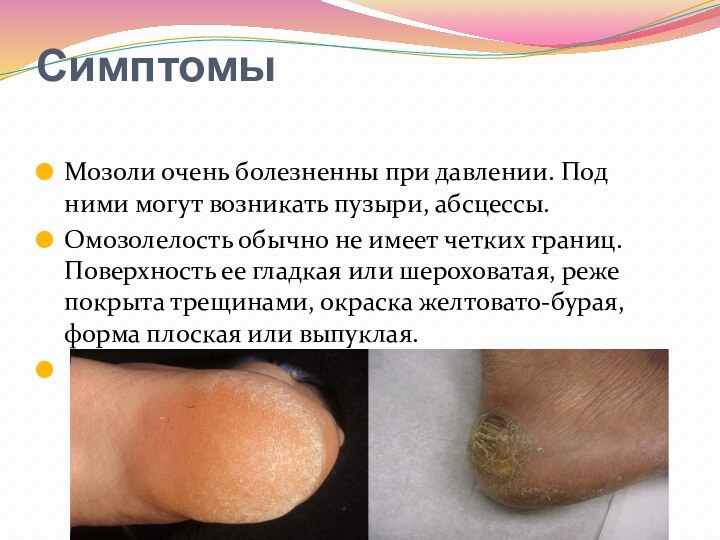
- 92. Симптомы Мозоли очень болезненны при давлении. Под
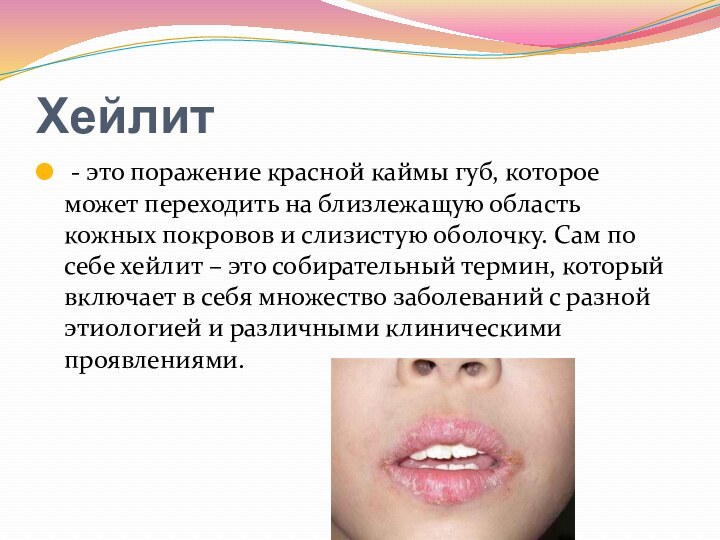
- 93. Хейлит - это поражение красной каймы губ, которое
- 94. Причины возникновения хейлитов различны. Хейлит может развиться
- 95. Аллергический контактный, или актиническийЗаболевание возникает на основе
- 96. В лечении эксфолиативного хейлита главным методом является
- 97. Алопе́ция(лысость, от др.греч. ἀλωπεκία через лат. alopecia — облысение, плешивость) — патологическое выпадение волос, приводящее
- 99. Причины развития андрогенетическая алопеция лежат на генном уровне и заключаются
- 100. Так как в женском организме тестостерон и
- 101. Диффузная алопеция Диффузная алопеция характеризуется сильным равномерным
- 102. Очаговая алопеция Очаговая (гнездная) алопеция представляется в
- 103. Рубцовая алопеция Общей чертой различных форм рубцовой
- 104. Трансплантация волос Существуют 2 вида операций по
- 105. Скачать презентацию
- 106. Похожие презентации












































































Слайд 3
Этиология и патогенез пиодермий
Возникновение нагноения кожи под влиянием
стафилококков и стрептококков объясняется воздействием на нее различных продуктов
метаболизма, выделяемых пиогенными кокками в процессе их жизнедеятельности (экзотоксин, энтеротоксины, ферменты и др.). На коже здорового человека постоянно находится множество микроорганизмов, количество которых зависит от:возраста человека,
состояния потовых и сальных желез,
условий труда и быта,
соблюдения правил гигиены кожи
иммунологической реактивности организма.
Слайд 4 Чаще всего пиодермии развиваются вследствие трансформации сапрофитирующих кокков
в патогенные, в связи с чем подавляющее большинство гнойничковых
поражений кожи неконтагиозны.Развитию глубоких, хронических, рецидивирующих разновидностей пиококкового процесса чаще способствуют нарушения в макроорганизме, прежде всего хронические заболевания внутренних органов:
сахарный диабет,
болезни пищеварительного тракта,
печени,
крови,
нарушения витаминного баланса,
тяжелые заболевания, приводящие к истощению.
Слайд 6
Клиника
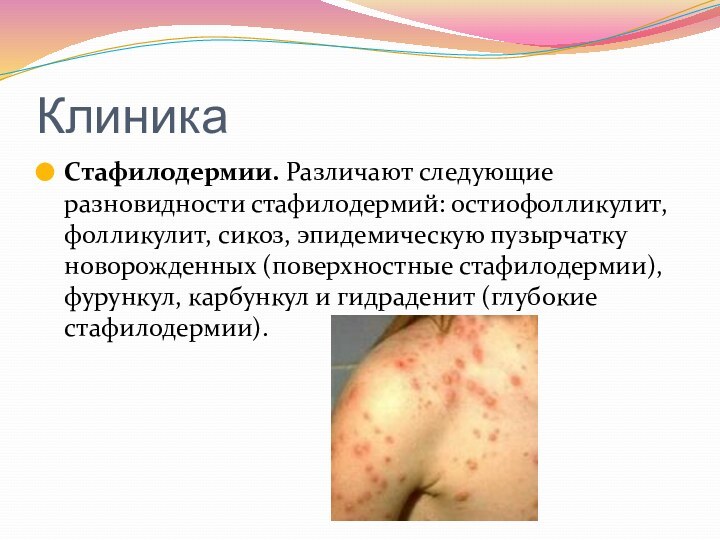
Стафилодермии. Различают следующие разновидности стафилодермий: остиофолликулит, фолликулит, сикоз, эпидемическую
пузырчатку новорожденных (поверхностные стафилодермии), фурункул, карбункул и гидраденит (глубокие
стафилодермии).
Слайд 7
Остиофолликулит
- расположенная в устье волосяного фолликула небольшая пустула
с плотной покрышкой, из центра которой выстоит волос; по
периферии пустула окаймлена узким ободком гиперемии. При распространении нагноения в глубь фолликула остиофолликулит трансформируется в фолликулит, который клинически отличается от первого наличием инфильтрата в виде воспалительного узелка, расположенного вокруг волоса. Остиофолликулиты и фолликулиты могут быть единичными и множественными. Они локализуются на любом участке кожного покрова, где имеются длинные или хорошо развитые пушковые волосы. При инволюции образуется гнойная корочка, по отпадении которой обнаруживается синюшно-розовое пятно, со временем исчезающее.
Слайд 9
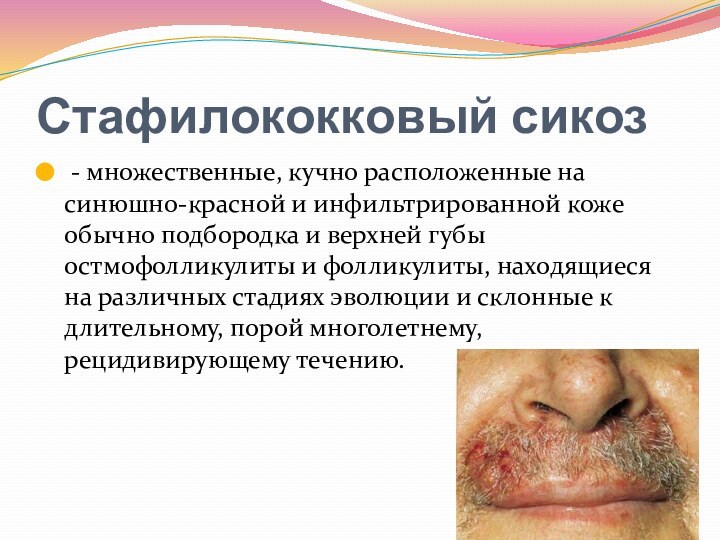
Стафилококковый сикоз
- множественные, кучно расположенные на синюшно-красной и
инфильтрированной коже обычно подбородка и верхней губы остмофолликулиты и
фолликулиты, находящиеся на различных стадиях эволюции и склонные к длительному, порой многолетнему, рецидивирующему течению.
Слайд 10
Фурункул
- гнойно-некротическое воспаление волосяного фолликула и окружающих его
тканей; клинически представляет собой островоспалительный узел с пустулой на
верхушке. При вскрытии обнажается некротический стержень, по отторжении которого образуется язва, заживающая рубцом. Субъективно - боль. Фурункулы могут быть одиночными и множественными, течение их - острым и хроническим. Иногда присоединяются лимфадениты и лимфангиты, лихорадка. При локализации на лице, особенно в носогубном треугольнике, возможны менингеальные осложнения.
Слайд 11
Карбункул
- плотный глубокий инфильтрат багрово-красного цвета с явлениями
резко выраженного перифокального отека, возникающий в результате некротически-гнойного воспаления
кожи и подкожной жировой клетчатки. Через образующиеся отверстия выделяется густой гной, смешанный с кровью. По отторжении некротических масс образуется глубокая язва, заживающая грубым рубцом. Субъективно - мучительные боли. Общее состояние, как правило, нарушено. Карбункулы возникают у ослабленных и истощенных лиц на затылке, спине и пояснице. Крайне опасны карбункулы лица.
Слайд 12
Гидраденит
- гнойное воспаление апокринных потовых желез. В коже
(обычно подкрыльцовых впадин) формируется островоспалительный узел, при вскрытии которого
выделяется гной. Впоследствии процесс подвергается рубцеванию. Отмечается болезненность. Возможны общие нарушения, особенно при множественных гидраденитах, образующих массивные конгломераты. Гидраденит чаще встречается у полных женщин, страдающих потливостью.
Слайд 13
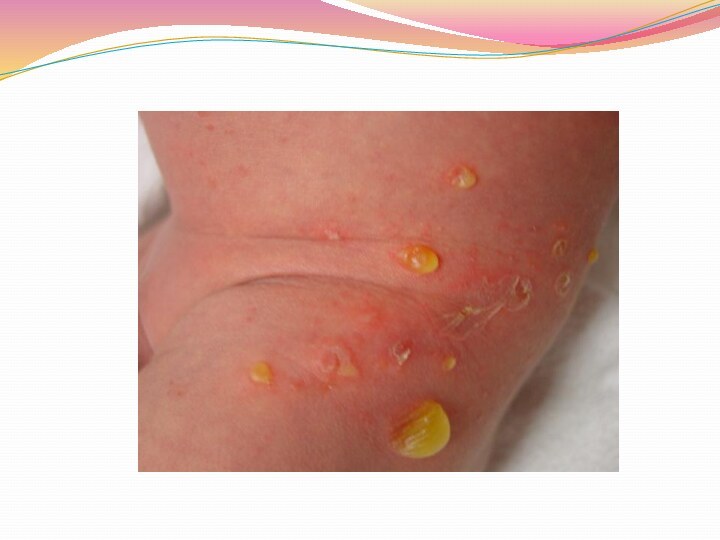
Стрептодермии
.Основным морфологическим элементом стрептодермий является фликтена - полость
в эпидермисе с тонкой и дряблой покрышкой, заполненная серозно-гнойным
или гнойным содержимым, расположенная на гладкой коже и не связанная с сально-волосяным фолликулом. Различают стрептококковое импетиго, буллезное импетиго и вульгарную эктиму.
Слайд 15
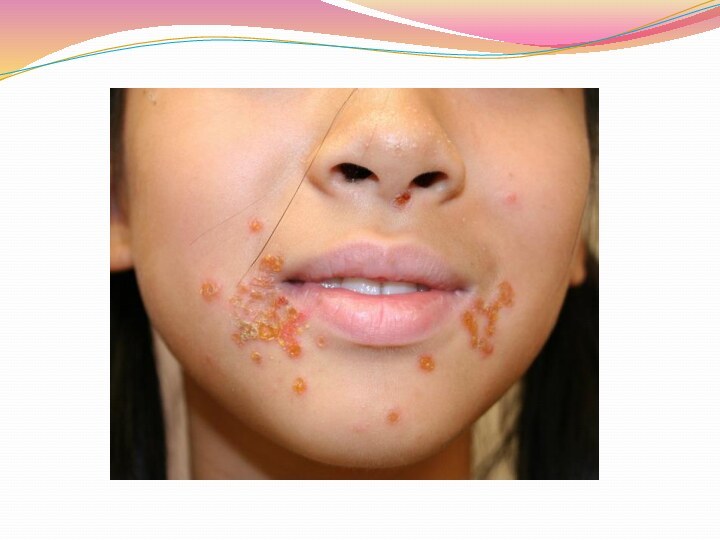
Стрептококковое импетиго -
контагиозное заболевание, поражающее детей и молодых
женщин. Характеризуется высыпанием фликтен, окаймленных ободком гиперемии. Нередко покрышка
фликтен разрывается с образованием поверхностных эрозий розово-красного цвета, отделяющих обильный экссудат. Экссудат, как и содержимое фликтен, быстро подсыхает с образованием медово-желтых корок, по отпадении которых обнаруживаются розовые пятна, вскоре исчезающие. При прогрессировании фликтены становятся множественными, могут сливаться в обширные очаги, покрытые массивными корками. Отмечается умеренный зуд или легкое жжение. Общее состояние обычно не нарушается.
Слайд 16
Буллезное импетиго
- наиболее тяжелый вариант стрептококкового импетиго; развивается
обычно у взрослых на стопах, голенях и кистях. Отличается
крупными напряженными пузырями, имеющими серозный или серозно-кровянистый экссудат и толстую покрышку. Кожа вокруг них воспалена. Могут присоединяться лимфангиты, лимфадениты, общие нарушения, изменения в гемограммах.
Слайд 17
Вульгарная эктима
- единственная глубокая форма стрептодермии; развивается чаще
у взрослых на голенях, ягодицах, бедрах и туловище. Возникает
крупная глубоко расположенная фликтена с гнойным или гнойно-геморрагическим содержимым, подсыхающим в толстую корку, под которой обнаруживается язва. Заживление поверхностным, реже втянутым рубцом. Количество эктим варьирует от единичных до множественных. У ослабленных лиц они приобретают затяжное течение.
Слайд 19
Лечение пиодермий
этиологическое, патогенетическое, симптоматическое; начинают с выбора антибиотиков
на основании данных бактериологического исследования и теста на чувствительность
к ним, при необходимости на фоне терапии сопутствующих заболеваний.Слайд 20 Сначала врач состригает волосы вокруг очага инфекции и
в нем. Бритва не используется потому, что так можно
перенести патогенную микрофлору на здоровую кожу.Запрещаются любые водные процедуры, даже мытье – любые контакты с водой могут усугубить заболевание, особенно в его острой фазе.
Кожа вокруг очага поражения обрабатывается дезинфектами и растворами анилиновых красителей.
Питание на время болезни должно быть правильным, лучше всего перейти на растительно-молочную диету, исключить из меню алкоголь, а также ограничить употребление простых углеводов и соли.
Слайд 21
Профилактика пиодермий
Самый лучший способ предотвратить пиодермию – это
соблюдать личную гигиену.
Соблюдение санитарных норм на производстве и
своевременная обработка микротравм и травм также позволяет избежать этого заболевания.
Больные сахарным диабетом должны еще больше следить за состоянием кожи и не допускать возникновения микротравм – при сахарном диабете даже маленькая царапина часто служит причиной глубокой пиодермии.
Слайд 22
Вирусные заболевания кожи
Вирусные заболевания кожи среди взрослого населения
встречаются с частотой 3-4%, у детей распространенность этих же
болезней несколько выше и составляет около 10%.
Слайд 23
Причины вирусных заболеваний кожи
Развитие вирусных заболеваний кожи может
происходить вследствие: • первичного инфицирования вирусом поврежденной кожи или слизистой оболочки
при прямом контакте больного и здорового человека, реже при контакте здорового человека с предметами, зараженными вирусами; • локального распространения вируса в коже при реактивации латентной вирусной инфекции, находящейся в нервной системе; • заноса вирусов в кожу при системных вирусных заболеваниях (виремии).
Слайд 24
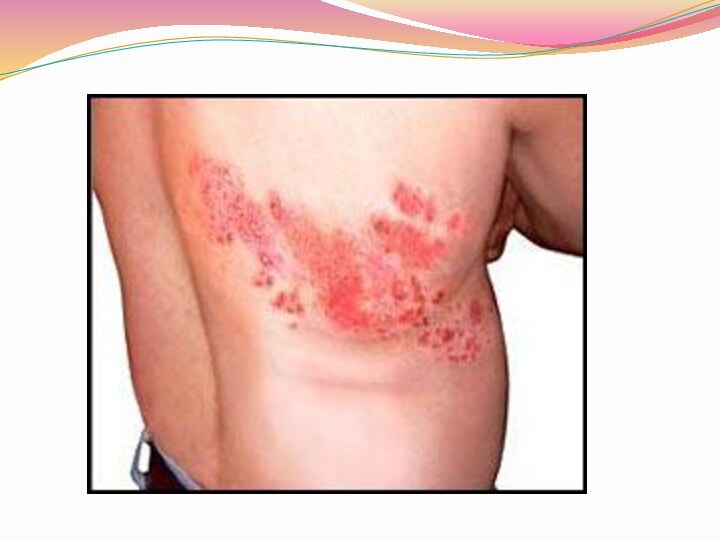
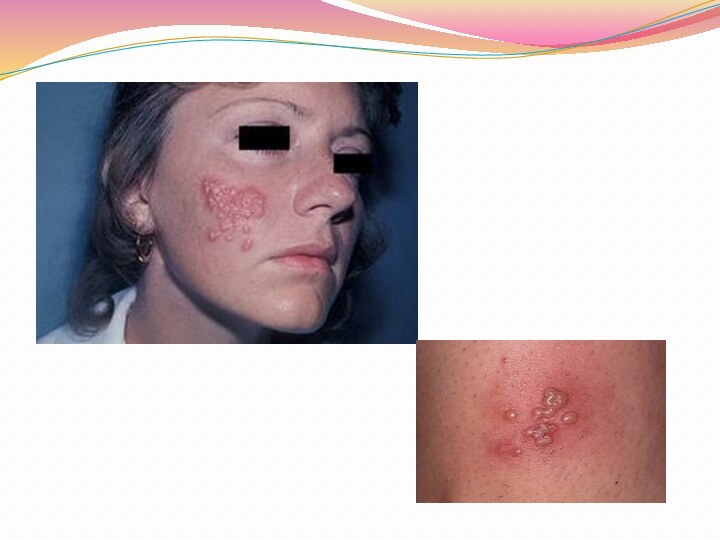
Опоясывающий лишай (опоясывающий герпес)
Опоясывающий лишай вызывается вирусом, сходным
с вирусом ветряной оспы. Инфекция наблюдается чаще у взрослых,
чем у детей. Дети, заражаясь при контакте с больными взрослыми, заболевают ветряной оспой. Заболевание начинается с повышения температуры и сильных болей в местах локализации высыпаний: как правило, на лице, грудной клетке, пояснице. На поверхности кожи появляются группы пузырьков, наполненных серозным или геморрагическим, иногда гнойным содержимым. Если человек перенес опоясывающий лишай, у него на всю жизнь выработан иммунитет, который обеспечивает невосприимчивость организма к этому заболеванию.
Слайд 26
Лечение опоясывающего лишая
Лечение тем эффективнее, чем раньше оно
начато. Назначают противовирусные препараты. Симптоматические средства: инъекции витаминов группы
B, болеутоляющие средства (анальгин, баралгин, темпалгин). При присоединении вторичной пиодермии проводится антибиотикотерапия (азитромицин, метациклин).Местная терапия заключается в соблюдении рационального режима (запрещается мытье, кожу вокруг очагов протирают 2% салициловым спиртом) и применении противовирусных препаратов локального действия и симптоматических препаратов: мази зовиракс, теброфен.
Слайд 27
Рекомендации.
Избегать переохлаждения. Принимать поливитамины («Декамевит», «Ундевит» и
др.) в течение месяца по 2 драже 3 раза
в день. Принимать большие дозы аскорбиновой кислоты. Закапывать в нос тимоген (1 ампула в день в течение 10 дней). Смазывать пузырьки растворами «Фукорцин», бриллиантовая зелень; если образовались корки — оксалиновой, бонафтоновой мазями; хороший эффект дает прополисная мазь (10%) на сливочном масле. При сильных болях принимать анальгин, баралгин и другие обезболивающие средства.
Слайд 28
Контагиозный моллюск
характеризуется высыпаниями размером от булавочной головки
до горошины, полупрозрачными, бело-розового цвета, плотными, похожими на жемчужину.
Чаще всего сыпь локализуется на лице, шее, а также на туловище и конечностях, по краям век. Самый хороший способ лечения при заразительном моллюске — выдавливание пинцетом высыпаний, после чего эти места необходимо смазывать 2— 5 % раствором йода 3—4 раза в день в течение 4—5 дней.
Слайд 29
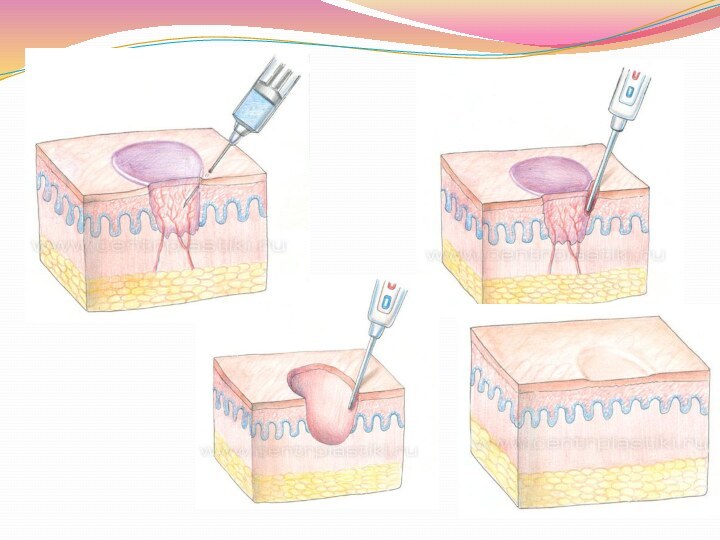
Лечение контагиозного моллюска
Лечение заключается в удаление элементов с
помощью различных способов: • криодеструкция жидким азотом (контагиозный моллюск удаляется воздействием
низкой температуры); • электрокоагуляция (контагиозный моллюск удаляется воздействием высокой температуры); • удаление моллюска лазером; • прижигание химическими препаратами; • удаление радиоволновым способом (контагиозный моллюск удаляется радиоволновым скальпелем).
Слайд 31
Бородавки
встречаются главным образом у детей и подростков. Бородавки,
расположенные около ногтя, на подошвах, очень болезненны. Реже одиночные
бородавки бывают на лице (вокруг рта), губах, на слизистой полости рта (язык, нёбо). Обыкновенные бородавки имеют вид плоских, возвышающихся над кожей узелковых плотных высыпаний, поверхность которых покрыта небольшими сосочками. Они различны по размеру — от величины чечевицы до горошины и более. Нередко несколько бородавок сливаются в одну. По цвету бородавки бывают светлыми (цвет нормальной кожи) и желтоватого, грязновато-серого или более темного цвета.
Слайд 32
Плоские юношеские бородавки
имеют гладкую поверхность, слегка возвышаясь
над поверхностью кожи. Располагаются чаще на лице (щеки, виски,
лоб, подбородок), реже — на кистях. Бывают плоские бородавки и у детей, молодых женщин, иногда появляются после бритья у мужчин.
Слайд 33
Основные методы удаления бородавок
Наиболее часто применяются два метода
удаления бородавок – это криотерапия и удаление с помощью
радиоволнового скальпеля. Если проводится криотерапия, то бородавки, возникшие на коже пациента, обрабатываются жидким азотом – веществом, которое позволяет охлаждать объекты до очень низких температур. А именно, до -187 градусов. После такой сильной заморозки бородавки, на ее месте через некоторое время образуется характерный пузырь. Вскоре он вскрывается, на его месте образуется рана, которая заживает в течение 2-3 недель, затем на этом месте образуется рубец. Данный метод удаления бородавок почти безболезнен (есть только несильные неприятные ощущения). Недостаток этого метода - сложно контролировать глубину удаления, и поэтому оставшийся рубец может достаточно большим или бородавка может быть не до конца удалена.Слайд 34 1. В область вокруг бородавки или под
нее вводят 1-2% раствор местного анестетика (например, лидокаина).
2. С помощью радиоволнового скальпеля иссекают бородавку в пределах здоровой кожи.
Сразу после удаления образуется достаточно глубокая ранка (на всю глубину удаленной бородавки).
Сразу после удаления бородавки на ранку накладываю стерильную салфетку или специальный стерильный гель, и пациент уходит домой. Дома пациент самостоятельно ухаживает за ранкой.
Удаление бородавок радиоволновым способом
Слайд 35
Профилактика бородавок
• Строгое выполнение правил личной гигиены. После посещения
общественных мест мыть руки с мылом. • При возникновении на коже
ран и порезов обрабатывать их спиртовым раствором, йодом или зелёнкой. • При работе с чистящими средствами, с повреждающими кожу факторами пользоваться перчатками. • Носить обувь из натуральной кожи или тканевую, избегать ношение синтетической обуви, особенно для детей и подростков. • Нормализовать питание, есть пищу, богатую витаминами. Избегать стрессов, организовать свою жизнь. • При контакте с человеком, у которого уже есть бородавки, необходимо выполнять правила личной гигиены – часто мыть руки с мылом, ограничить пользование общими предметами.
Слайд 36
Остроконечные кондиломы
- это мягкие телесного цвета мясистые бородавки,
размером от булавочной головки до разрастаний в виде цветной
капусты, которые поражают кожу и слизистые половых органов, перианальной области и рта. Страдают остроконечными кондиломами в основном молодые люди, ведущие половую жизнь.
Слайд 37
Лечение кондилом
Остроконечные кондиломы подлежат удалению.
Для удаления кондилом могут
применяться: • криодеструкция жидким азотом (удаление путем воздействия низкой температурой); • электрокоагуляция (удаление
кондилом путем воздействия высокой температуры); • лазерная терапия (удаление кондилом с помощью лазера); • прижигание химическими препаратами (удалению кондилом способствуют различные сильнодействующие вещества, которые наносятся на очаг воспаления или вводят с помощью инъекций); • удаление кондилом радиоволновым способом (удаление кондилом радиоволновым скальпелем.Слайд 38 Удаление производится с помощью эрбиевого или CO2 лазера или
радиоволнового скальпеля под местной анестезией (в область вокруг кондиломы
или под нее вводят 1-2% раствор местного анестетика (например, лидокаина).Используемый при этом радиоволновой скальпель не выжигает, а отрезает поврежденный участок, при этом он сохраняет его после удаления и позволяет провести гистологическое исследование, необходимое для уточнения диагноза.
После удаления остроконечных кондилом требуется соблюдение особого, щадящего режима. После удаления кондилом противопоказаны солярий, сауна, нельзя поднимать тяжести,желательно воздержание от половой жизни. В зависимости от метода лечения, режим соблюдается от 1 до 4 недель.
Слайд 39
Простой пузырьковый лишай
(так называемая простуда). Вирус пузырькового
лишая живет только в организме человека, внедряясь в первые
годы его жизни. Около 60% инфицированных людей могут оставаться носителямиЗаражение пузырьковым лишаем чаще всего приводит к доброкачественному, хроническому заболеванию, которое обостряется при инфекционных болезнях. Высыпания при этом появляются главным образом в уголках рта, у носоротовых складок, на ягодицах.
Характерно появление одной или нескольких групп близко расположенных пузырьков на слегка покрасневшем и отечном основании, обычно пузырьки поверхностные, величиной не более чечевицы. Высыпания сопровождаются зудом, жжением. Содержимое пузырьков быстро мутнеет, высыхает, и они покрываются корочкой. Заболевание может развиться и на слизистых.
Слайд 41
Рекомендации
От заражения бородавками предохраняет соблюдение гигиены рук и
ног, отсутствие травм, а также своевременное лечение. Обыкновенные бородавки
иногда исчезают самопроизвольно. Для лечения можно использовать свежий сок чистотела, настойку туи, смолу корневищ подофилла щитовидного (подофиллин), которыми обрабатывают бородавки, тщательно оберегая здоровую кожу от воздействия этих средств.
Слайд 42
Микозы
(от др.-греч. μύκης — «гриб») — болезни, вызываемые паразитическими грибами. развиваются в результате внедрения
в нее патогенных грибов. При обитании вне организма человека
или животного грибы могут сохранять свою жизнеспособность и заразительность в течение нескольких лет. Поэтому возможно заражение не только от больного человека, но и путем непрямого контакта — через предметы обихода, зараженные чешуйками, кусочками ногтей или обломками волос, содержащих элементы гриба.
Слайд 43
Возбудители микозов
— растительные паразиты, которых насчитывают около
100 000 видов. Грибы составляют обширную группу низших растений,
лишенных хлорофилла, поэтому для поддержания существования им требуются готовые органические вещества. Питание осуществляется двумя способами:• сапрофитический — питание за счет мертвых остатков (пример: обычные лесные грибы); отчасти к ним относятся дрожжеподобные грибы рода кандида;
• паразитический — питание за счет соков живых растений и животных (примером являются дерматофиты).
Слайд 44
Клиническая классификация грибковых заболеваний
I. Кератомикозы
• Разноцветный
лишай
• Узловатая трихоспория (пьедра)
II. Дерматофитии (дерматомикозы)
•
Эпидермофития паховая • Руброфития (микоз, обусловленный красным трихофитоном)
• Эпидермофития стоп (микоз, обусловленный интердигитальным трихофитоном)
• Трихофития (антропонозная, зоонозная)
• Микроспория (антропонозная, зоонозная)
• Фавус
III. Кандидоз
• Поверхностный кандидоз слизистых оболочек, кожи, ногтевых валиков и ногтей
• Хронический генерализованный (гранулематозный) кандидоз
• Висцеральный кандидоз различных органов
IV. Глубокие (висцеральные и системные) микозы
• (гистоплазмоз, кокцидиоидомикоз, бластомикозы, криптококкоз, геотрихоз, споротрихоз, хромомикоз, риноспоридиоз, аспергиллез, пенициллиноз, мукороз)
V. Псевдомикозы
• (эритразма, подмышечный трихомикоз, актиномикоз, микромоноспороз, мицетомы, нокардиоз)
Клиническая классификация дерматомикозов (МКБ-10)
• Микоз волосистой части головы (Tinea capitis)
• Микоз гладкой кожи (Tinea corporis)
• Микоз крупных складок (Tinea cruris)
• Микоз кистей и стоп (Tinea pedis et manuum)
• Микоз ногтей (онихомикоз)
Слайд 45
Основные причины микоза
Микоз отличается своей легкой передаваемостью, другими словами
- заразностью. Наиболее частым считается передача микоза внутри семьи.
Примерно каждый пятый человек способен заразить микозом.Среди основных способов передачи микоза можно выделить следующие:
1) Постоянный контакт с больным микозом человеком. 2) Через обувь. 3) Через полотенца, мочалки и прочие туалетные принадлежности. 4) Приборы для маникюра - один из главных переносчиков микоза. 5) Общественные бани, сауны, туалеты. 6) Микротравмы кожи способствуют распространению микоза. 7) Повышенная потливость или влажность кожи.
Слайд 46
Основные симптомы и признаки микоза.
Доказано, что вероятность наличия
микоза повышается с возрастом, таким образом, вероятность заразиться подобным грибковым
заболеванием от человека 60 лет намного выше, нежели от молодого человека.Признаками тревоги и подозрения на микоз могут служить следующие факторы:
1) Шелушение кожи. 2) Раздражение в складках между пальцев. 3) Появление всевозможных опрелостей. 4) Зуб и отслаивание кожи на стопах. 5) Появление болезненных пузырьков(вздутий) на стопах. 6) Явные изменения в структуре ногтей. 7) Появление пятен на ногтях(чаще всего желтоватого оттенка). 8 ) Отслаивание ногтей или их шелушение. 9) Некоторые виды микоза способны поразить глубокие слои кожи и даже внутренние органы.
Все это может быть связано со снижением иммунитета, с длительным приемом всевозможных антибиотиков, а также с хроническими заболеваниями.
Слайд 47
Лечение
Разумеется, что однозначного способа лечения микоза не существует, ибо способы
лечения зависят от множества факторов, например, таких, как:
1) Срок
протекания болезни.
2) Вид грибка микоза.
3) Степень развития заболевания.
4) Степень распространения заражения грибковой инфекцией.
5) Аллергия на медикаменты.
6) Хронические заболевания.
7) Наличие сопутствующих заболеваний.
Основным способом лечения микоза является медикаментозный(ТОЛЬКО ПОСЛЕ КОНСУЛЬТАЦИИ С ВРАЧОМ!!!)
На сегодняшний день наиболее эффективными препаратами для борьбы с микозом являются: флуконазол, дифлукан, ламизил, орунгал, термикон.
Все эти средства направлены на уничтожение грибковой инфекции.
Однако в некоторых(в запущенных) случаях болезни микоза возможно даже полное удаление ногтей.
Кстати, не забудьте про обязательный лабораторный контроль в процессе терапии.
Слайд 48
Отрубевидный лишай
Главный признак — мелкие пятна на коже с
четкими границами. Пятна часто темные, красновато-коричневого цвета. Самые частые
участки поражения — спина, подмышки, плечи, грудь, шея. Пораженные зоны не темнеют на солнце (кожа может показаться светлее, чем окружающая здоровая).Размножаясь в эпидермисе, грибок вызывает нарушения в работе меланоцитов (клеток, отвечающих за выработку пигмента меланина). Именно благодаря меланину под действием солнечных лучей тело приобретает загар. Вырабатываемая грибком азелаиновая кислота уменьшает способность меланоцитов синтезировать пигмент, в результате чего появляются гипопигментированные участки.
Слайд 49
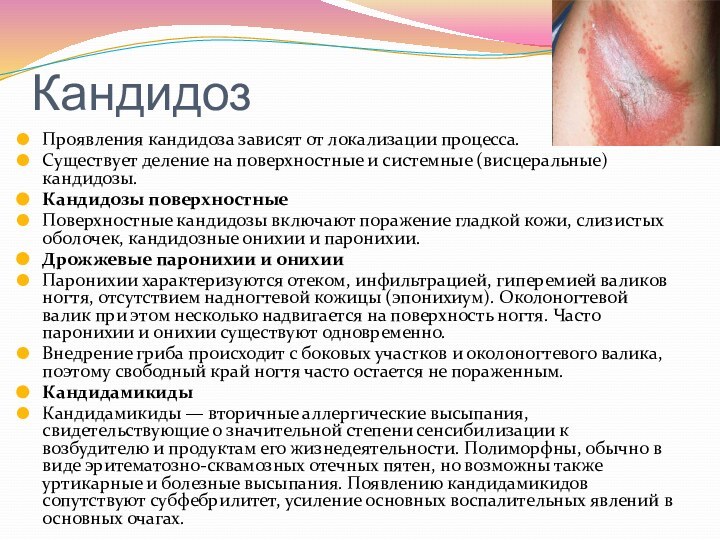
Кандидоз
Проявления кандидоза зависят от локализации процесса.
Существует деление на
поверхностные и системные (висцеральные) кандидозы.
Кандидозы поверхностные
Поверхностные кандидозы включают поражение
гладкой кожи, слизистых оболочек, кандидозные онихии и паронихии.Дрожжевые паронихии и онихии
Паронихии характеризуются отеком, инфильтрацией, гиперемией валиков ногтя, отсутствием надногтевой кожицы (эпонихиум). Околоногтевой валик при этом несколько надвигается на поверхность ногтя. Часто паронихии и онихии существуют одновременно.
Внедрение гриба происходит с боковых участков и околоногтевого валика, поэтому свободный край ногтя часто остается не пораженным.
Кандидамикиды
Кандидамикиды — вторичные аллергические высыпания, свидетельствующие о значительной степени сенсибилизации к возбудителю и продуктам его жизнедеятельности. Полиморфны, обычно в виде эритематозно-сквамозных отечных пятен, но возможны также уртикарные и болезные высыпания. Появлению кандидамикидов сопутствуют субфебрилитет, усиление основных воспалительных явлений в основных очагах.
Слайд 50
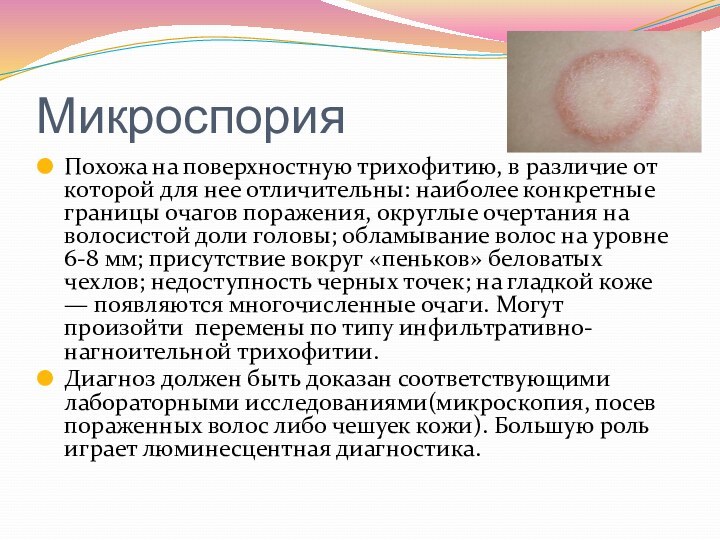
Микроспория
Похожа на поверхностную трихофитию, в различие от которой
для нее отличительны: наиболее конкретные границы очагов поражения, округлые
очертания на волосистой доли головы; обламывание волос на уровне 6-8 мм; присутствие вокруг «пеньков» беловатых чехлов; недоступность черных точек; на гладкой коже — появляются многочисленные очаги. Могут произойти перемены по типу инфильтративно-нагноительной трихофитии.Диагноз должен быть доказан соответствующими лабораторными исследованиями(микроскопия, посев пораженных волос либо чешуек кожи). Большую роль играет люминесцентная диагностика.
Слайд 51
Дерматофития, трихофития
(также дерматомикоз, дерматофитоз, стригущий лишай) — кожные инфекционные
заболевания, вызываемые грибами Trichophyton и Microsporum. Как правило, носителями возбудителей этой болезни
являются дети младшего и среднего возраста, а также животные, при этом болезнь, вызванная заражением от животных, проходит в более тяжелой форме. Заражение происходит при непосредственном контакте с больным, при пользовании общими головными уборами, одеждой и другими предметами. Болезнь проявляется в виде сначала единичного, а впоследствии и множественных очагов, представляющих собой красные или розовые пятна, на коже наблюдается шелушение. Такие очаги могут появляться на волосистой части головы, туловище, ногтях.
Слайд 52
Эпидермофития
(дерматомикоз) — это заболевание, которое вызывает грибок
эпидермофитон. Болезнь заразна, передается исключительно контактным путем. Заболеть можно
после прямого соприкосновения с больным или в результате пользования его полотенцем, одеждой, другими вещами.Эпидермофития поражает ногти и все складки, которые есть на коже. Заболевание часто локализуется в подмышечных впадинах, под складками груди или живота, иногда в паху или на сгибах рук и ног. У мужчин чаще всего болезнь проявляется в паху, у женщин – в подмышках или под грудью.
Слайд 53
Онихомикозы
Возбудителями онихомикоза (Onychomycosis) могут быть дерматофиты, дрожжеподобные и плесневые грибы.
Онихомикоз
начинается со свободного или бокового края ногтя. В его
толще появляются округлые и полосовидные пятна желтоватого, реже - серовато-белого цвета, которые постепенно сливаются друг с другом; ноготь утолщается, разрыхляется, становится ломким, крошится. Процесс разрушения, медленно распространяясь, может захватить весь ноготь.
Слайд 54
Формы поражения
Наблюдается несколько форм поражения ногтей при онихомикозе:
- нормотрофический,
при котором сохраняется нормальная конфигурация ногтей, но они становятся
тусклыми, с желтоватым оттенком у свободного края, с утолщением в углах ногтевой пластинки за счет скопления роговых масс; - гипертрофический - утолщение ногтя по всей поверхности за счет подногтевого гиперкератоза, ногти становятся тусклыми, грязно-серого цвета, разрыхленные у свободного края; - атрофический - ногти значительно разрушены, как бы изъедены со свободного края, ногтевое ложе частично обнажено, покрыто наслоением рыхлых и сухих крошащихся масс; - поражение по типу онихолизиса - ногтевые пластинки отделяются от ногтевого ложа, становятся тусклыми, иногда грязно-серого цвета, у основания сохраняется нормальная окраска ногтя.
Слайд 55
Лечение
Можно выделить несколько вариантов лечебного процесса, в зависимости
от характера поражения и общего состояния пациента.
назначение только системного
антимикотика; (применение тербинафина, либо итраконазола не требует использования наружных антифунгальных средств).использование только наружных антифунгальных средств (что применяется либо при краевом поражении ногтевой пластинки, либо при наличии противопоказаний к назначению системного антимикотика).
использование последовательно хирургического удаления ногтевых пластинок и приема системных антимикотиков.
сочетание (последовательное либо одновременное приема САМ с наружными кератолическими средствами либо с противогрибковыми лаками.
хирургическое лечение с последующей наружной а/фунгальной терапией (при наличии противопоказаний к приему САМ). Местная терапия является заведомо неэффективной при вовлечении в процесс матрикса ногтя, при тотальном поражении ногтевых пластинок, при поражении ногтей на кистях и стопах, при наличии поражения более 2-3х ногтей.
Слайд 56
Факторы, влияющие на развитие онихомикоза:
механические травмы ногтевой пластинки;
наличие
химических профессионально-вредных факторов (постоянный контакт с водой, синтетическими моющими
средствами, обезжиривающими средствами, вследствие чего может происходить определенное размягчение ногтевых пластинок);ношение обуви из синтетических материалов (создание влажной и теплой среды, благоприпятствующей для роста и размножения грибов);
индивидуальные особенности потоотделения (при преобладании симпатического типа вегетативной системы – наличие холодных, влажных кистей и стоп);
ношение тесной, узкой обуви и связанное с этим развитие деформации стопы;
анатомические особенности стопы (узость межпальцевых промежутков и связанная с этим плохая аэрация стопы);
наличие нарушений обмена веществ (например, сахарного диабета);
периферические нейропатии и невриты (синдром Рейно);
нарушение венозного или артериального кровообращения (варикозная болезнь, облитерирующий эндартериит);
иммунодефицитные состояния различного прохождения;
скорость отрастания ногтевых пластинок.
Слайд 57
Зудящие дерматозы
Зудящие дерматозы являются группой гетерогенных заболеваний, так
как туда входят атопический дерматит, крапивница, чесотка, псориаз, аллергический
контактный дерматит, себорейный дерматит и т.д. Зачастую именно аллергическая реакция провоцирует возникновение зудящего дерматоза.
Слайд 58
Крапивница
(крапивная лихорадка, крапивная сыпь, уртикария), лат. urticaria — кожное заболевание, дерматит преимущественно аллергического происхождения,
характеризующееся быстрым появлением сильно зудящих, плоско приподнятых бледнорозовых волдырей (лат. urtica), сходных по
виду с волдырями от ожога крапивой.
Слайд 59
Лечение
крапивницы в первую очередь заключается в определении и
устранении аллергена, вызвавшего крапивницу. Проще всего это сделать с
острой крапивницей.Обычно, первой и последующей помощью при лечении назначают антигистаминные препараты, среди которых широко практикуются лосьоны, успокаивающие зуд, различные кремы, мази, холодные компрессы и пр. Если крапивница развилась на фоне какой-то болезни, и их взаимосвязь доказана анализами – в таких случаях параллельно занимаются лечением данного заболевания.
Слайд 60
Экзема
(др.-греч. ἔκζεμα — высыпание на коже, от ἐκζέω — вскипаю) — острое или хроническое незаразное воспалительное заболевание кожи,
имеющее аллергическую природу, характеризующееся разнообразной сыпью, чувством жжения, зудом и склонностью к рецидивам.
Слайд 61 Возникновению экземы способствуют разнообразные внешние (механические, химические, термические и др.) и
внутренние (заболевания печени, почек, желудочно-кишечного тракта, эндокринной, нервной систем
и др.) факторы. По этиологии (то есть в зависимости от причины), локализации (расположению) и характеру кожных проявлений различают несколько форм экземы.
Слайд 62
Себорейная экзема
развивается у больных себореей на так называемых себорейных местах.
Они локализуются преимущественно на участках кожи, богатых сальными железами:
волосистой части головы, ушных раковинах, в области грудины, между лопатками, в носощёчных и носогубных складках. Очаги поражения представляют собой бляшки, образованные из эритематозно-шелушащихся пятен со сливными милиарными папулами желтовато-бурого цвета. Эти высыпания сливаются между собой и образуют кольцевидные, гирляндообразные очертания.
Слайд 63
Лечение
зависит от причины и формы экземы, для
чего рекомендуется обращение к врачу-дерматологу, и в ряде случаев,
обследование. В настоящее время, в терапии экземы широко употребляются наружные формы кортикостероидных гормонов, например гидрокортизоновая мазь. Также иногда назначают успокаивающие средства (препараты валерианы, транквилизаторы), витамины (B1, B6, C и др.), десенсибилизирующие препараты и др., диету, курортотерапию; местно примочки, пасты, мази, противозудные средства. При микробной экземе временно применяются антибиотиковые мази, пока инфекция не будет удалена как раздражитель, однако эти мази противопоказаны при грибковых инфекциях. Для временного снятия зуда также используют антигистаминные препараты. Часто экзема сопутствует грибковым инфекциям (особенно кандидозу), в таких случаях одновременно назначают противогрибковое лечение.
Слайд 64
Нейродермит
(атопический дерматит) - хроническое кожное заболевание, характеризующееся изменениями
кожи и сильным зудом.
Слайд 65 В клинической картине заболевания можно выделить 3 возрастных
периода: первый - до 2 лет, второй - с
2 до 14 лет и третий - старше 14 лет.В первом периоде заболевание носит острый характер с появлением на коже сильно зудящих участков покраснения, отечных, мокнущих, покрывающихся корочками, локализованных на лице и передней поверхности конечностей. Ведущими факторами, вызывающими обострения в этом периоде, являются пищевые.
Во втором периоде заболевание проявляется мучительным зудом, очаги становятся более сухими - возникают мелкие, блестящие, шелушащиеся, мало отличающиеся от цвета кожи узелки, тесно прилегающие друг к другу. по сравнению с 1-м периодом меняется их локализация - они локализуются на коже конечностей, особенно в области локтевых, коленных сгибов, лучезапястных суставов, тыла кистей, на боковых поверхностях шеи, реже на туловище. На лице, особенно вокруг рта, глаз, появляются участки покраснения кожи и шелушение; в углах рта и на губах часто образуются трещины; губы покрываются чешуйками, корками.
У взрослых (третий период) процесс носит распространенный характер. Часто не удается определить факторы, провоцирующие обострения процесса. Клинически преобладает сухость, уплотнение кожи, усиление пигментации.
Слайд 66
Аллергический дерматит
— заболевание кожи, возникающее при непосредственном контакте с
кожей веществ, способных спровоцировать аллергическую реакцию замедленного типа.
Этиология
Аллергенами могут быть медикаменты, косметические и парфюмерные средства, краски, металлы, натуральные
и искусственные полимеры, промышленные средства и т. д.
Несмотря на то, что аллерген контактирует с ограниченным участком кожи, возникает сенсибилизация всего организма.
Больные далеко не всегда могут заподозрить причину своего заболевания, тем более что клинические проявления возникают через несколько суток после начала сенсибилизации.Клиническая картина
На месте контакта с аллергеном кожа краснеет, отекает, возникают папулы и микровезикулы. Часть микровезикул вскрывается, образуя небольшие участки мокнутия, которое бывает кратковременным и нерезко выраженным. Очаги поражения не имеют чётких границ, элементы сыпи появляются одновременно. При повторных воздействиях аллергенов дерматит может трансформироваться в экзему с развитием поливалентной сенсибилизации.
Лечение
Прежде всего следует устранить фактор, вызвавший заболевание. Если клиническая картина дерматита выражена неярко, то, устранив контакт с раздражителем или аллергеном, можно ограничиться наружным лечением кортикостероидными мазями, кремами, аэрозолями первого поколения. В более тяжёлых случаях назначают десенсибилизирующие препараты.
Слайд 67
Клиническая картина
Избыточная пролиферация кератиноцитов в псориатических бляшках и инфильтрация кожи лимфоцитами и макрофагами быстро
приводит к утолщению кожи в местах поражения, её приподнятию
над поверхностью здоровой кожи и к формированию характерных бледных, серых или серебристых пятен, напоминающих застывший воск или парафин («парафиновые озёрца»). Псориатические бляшки чаще всего впервые появляются на подвергающихся трению и давлению местах — поверхностях локтевых и коленных сгибов, на ягодицах. Однако псориатические бляшки могут возникать и располагаться в любом месте кожи, включая кожу волосистой части головы, ладонную поверхность кистей, подошвенную поверхность стоп, наружные половые органы. В противоположность высыпаниям при экземе, чаще поражающим внутреннюю сгибательную поверхность коленного и локтевого суставов, псориатические бляшки чаще располагаются на внешней, разгибательной поверхности суставов.
Слайд 68
Лечение
Исследования псориаза в последнее десятилетие привели к появлению
новых, высокоэффективных и узконаправленных (таргетных) средств и методов лечения
тяжёлых форм псориаза. Некоторые из этих средств и методов уже получили соответствующие разрешения FDA на применение при псориазе, некоторые другие находятся в фазе III клинических испытаний. Эти новые средства и методы используют последние данные о том, как иммунокомпетентные клетки (Т-клетки, дендритные клетки и макрофаги) инфильтрируют кожу больных псориазом, как они взаимодействуют при помощи химических сигналов (цитокинов) друг с другом, как происходит ангиогенез в коже, что именно вызываетвоспаление и повышенную пролиферацию кератиноцитов кожи. В основном, уже имеющиеся новые и ещё разрабатываемые средства лечения псориаза следуют одной из двух главных стратегий: анти-Т-клеточная стратегия и анти-цитокиновая стратегия[
Слайд 69
Системные заболевания кожи.
Системная склеродермия — прогрессирующее системное заболевание,
в основе которого лежит воспалительное поражение мелких сосудов всего
организма, с последующими фиброзно-склеротическими изменениями кожи, опорно-двигательного аппарата и внутренних органов.Этиология
Возможно, заболевание имеет генетическую предрасположенность. Однако, достоверно провоцирующими факторами ее появления являются такие внешние вредные факторы, как переохлаждение, вибрация на производстве, перенесенные инфекции нервной системы.
Слайд 70
Клиника
Наиболее специфичным признаком склеродермии является поражение кожи в
виде ее утолщения и уплотнения, которые наблюдаются у подавляющего
большинства больных. Выраженность и распространенность уплотнения кожи различаются у отдельных больных, но уплотнение кожи при склеродермии всегда начинается с пальцев кистей, а в дальнейшем может распространяться дальше на конечности и туловище.Одновременно с пальцами кистей часто наблюдается поражение кожи лица, в результате которого сглаживаются носогубные и лобные складки, истончается красная кайма губ, вокруг которых появляются радиальные морщинки.
При длительном наблюдении отмечается стадийность поражения кожи: отек, уплотнение, истончение. Уплотнение кожи имеет склонность к прогрессированию в первые 3–5 лет болезни. В более поздние сроки болезни кожа становится менее плотной и уплотнение остается только на пальцах кистей.
Часто признаком склеродермиии служит интенсивное окрашивание кожи, ограниченное или распространенное, с участками гипо- или депигментации («соль с перцем»).
Слайд 71
Лечение
Специфического лечения не существует. Предпринимались попытки лечить склеродермию
самыми разными средствами, включая кортикостероиды, салицилаты, хелатные агенты, хлорохин,
радиацию, диметилсульфоксид, парааминобензойную кислоту, пеницилламин и цитостатики. Сколько-нибудь заметного эффекта добиться не удалось. Хирургическое иссечение пораженных участков кожи при очаговой склеродермии не приводит к остановке патологического процесса. При тяжелых системных поражениях можно попытаться применить кортикостероиды, пеницилламин или цитостатики. Для лечения очаговых поражений местно применяли кортикостероиды. Для предупреждения или сведения к минимуму обездвижущих контрактур уже на ранних стадиях очаговой склеродермии показана интенсивная лечебная физкультура.
Слайд 72
Дерматомиозит
(ДМ)син. болезнь Вагнера, болезнь Вагнера-Унферрихта-Хеппа — тяжелое прогрессирующее системное
заболевание соединительной ткани, скелетной и гладкой мускулатуры с нарушением
её двигательной функции, кожных покровов в виде эритемы и отёка сосудов микроциркулятоного русла с поражением внутренних органов, нередко осложняющееся кальцинозом и гнойной инфекцией. У 25-30 % больных кожный синдром отсутствует. В этом случае говорят о полимиозите (ПМ).
Слайд 73
Клиника
Клинические проявления многообразны, они обусловлены генерализованным поражением микроциркуляторного
русла, но ведущими являются кожный и мышечный синдром.
Кожные изменения
Классическими
кожными проявлениями являются симптом Готтрона и гелиотропная сыпь.Симптом Готтрона — появление красных и розовых, иногда шелушащихся узелков и бляшек на коже в области разгибательных поверхностей суставов (чаще межфаланговых, пястнофалагновых, локтевых и коленных). Иногда симптом Готтрона представлен только неярким покраснением, впоследствии полностью обратимым.
Гелиотропная сыпь — представляет собой лиловые или красные кожные высыпания на верхних веках и пространстве между верхним веком и бровью (симптом «лиловых очков»), часто в сочетании с отеком вокруг глаз. Сыпь может располагаться также на лице, на груди и шее (V-образная), на верхней части спины и верхних отделах рук (симптом «шали»), животе, ягодицах, бедрах и голенях. Часто на коже у больных появляются изменения по типу ветки дерева (древовидное ливедо) бордово-синюшного цвета в области плечевого пояса и проксимальных отделов конечностей.
Ранним признаком заболевания могут быть изменения ногтевого ложа, такие как покраснение околоногтевых валиков и разрастание кожи вокруг ногтевого ложа. Кожные проявления при ДМ чаще предшествуют поражению мышц в среднем несколько месяцев или даже лет. Изолированное поражение кожи в дебюте встречается чаще, чем поражение мышц и кожи одновременно.
Слайд 74
Лечение
Основа лечение — глюкокортикоиды, по показаниям цитостатики (метотрексат, циклофосфамид, азатиоприн) и препараты,
направленные на устранение нарушений микроциркуляции, обмена веществ, поддержание функций
внутренних органов, предотвращение осложнений заболевания и терапии.
Слайд 75
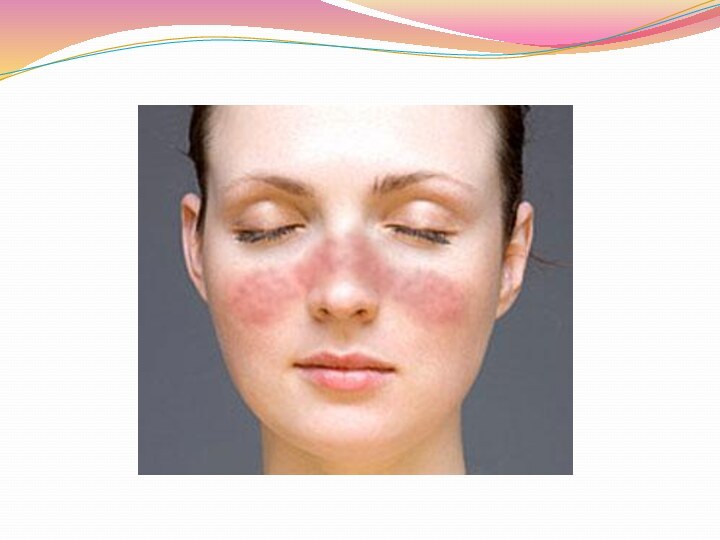
Системная красная волчанка
(СКВ, болезнь Либмана-Сакса) (лат. system lupus erythematosis) —
диффузное заболевание соединительной ткани, характеризующееся системным иммунокомплексным поражением соединительной ткани
и её производных, с поражением сосудов микроциркуляторного русла. Системное аутоиммунное заболевание, при котором вырабатываемые иммунной системой человека антитела повреждают ДНК здоровых клеток, преимущественно повреждается соединительная ткань с обязательным наличием сосудистого компонента.Название болезнь получила из-за своего характерного признака — сыпи на переносице и щеках (поражённый участок по форме напоминает бабочку), которая, как считали в Средневековье, напоминает места волчьих укусов.
Слайд 77
Симптомы
Больные обычно жалуются на необоснованные подъёмы температуры, слабость,
головные боли, боли в мышцах, быструю утомляемость. Разумеется, эти
симптомы не патогномоничны, но сочетание с другими, более специфическими, увеличивает вероятность того, что больной страдает СКВ.Дерматологические проявления
Кожные проявления имеются у 65 % больных СКВ, возникают одними из первых, однако только у 30—50 % отмечается «классическая» макулопапулезная сыпь на щеках в форме бабочки, а также на руках и туловище У многих пациентов обнаруживается дискоидная волчанка — толстые красные чешуйчатые пятна на коже. Гнёздная алопеция и ульцерация полости рта и носа, влагалища — также в числе возможных проявлений СКВ. Иногда появляются трофические язвы, а также ломкость ногтей и выпадение волос.
Слайд 78
Лечение системной красной волчанки
Глюкокортикостероиды (преднизолон или др.)
Цитостатические иммунодепрессанты (азатиоприн, циклофосфан
или др.)
Блокаторы ФНО-α
(Инфликсимаб, Адалимумаб, Этанерцепт). (Считается наиболее перспективным)
Экстракорпоральная детоксикация
(плазмаферез, гемосорбция, криоплазмосорбция)Пульс-терапия высокими дозами глюкокортикостероидов и/или цитостатиков
Нестероидные противовоспалительные препараты
Симптоматическое лечение
Слайд 79
Васкули́т
(лат. vasculum — сосуд, -itis — суффикс, обозначающий воспаление), ангии́т (др.-греч. ἀγγεῖον — сосуд), артерии́т — обобщающее родовое название группы заболеваний,
при которых в болезненный процесс оказываются вовлечены несколько органов или тканей организма. В
основе этих болезней лежит воспалительное поражение стенки кровеносных сосудов.Слайд 80 Васкулиты кожи — это неоднородная группа заболеваний, и
клинические проявления их чрезвычайно разнообразны. Однако существует целый ряд
общих признаков, объединяющих эти дерматозы:1) воспалительный характер изменений кожи; 2) симметричность высыпаний; 3) склонность к отеку, кровоизлияниям и некрозу; 4) первичная локализация на нижних конечностях; 5) эволюционный полиморфизм; 6) связь с предшествующими инфекционными заболеваниями, приемом лекарств, переохлаждением, аллергическими или аутоиммунными заболеваниями, с нарушением венозного оттока; 7) острое или обостряющееся течение.
Слайд 81
Лечение
Лечение больных васкулитами комплексное. Важно начать лечение как
можно раньше и следить за вовлечением внутренних органов и темпом прогрессирования болезни.
Удаление
антигенов. Прекращают прием препаратов, способных вызывать васкулиты. Применяют плазмаферез и другие методы экстракорпоральной гемокоррекции.Иммуносупрессивная терапия применяется при лечении васкулитов, не связанных с наличием известных антигенов. Применяются кортикостероиды (в виде монотерапии), цитостатики (препараты выбора при гранулематозе Вегенера) добавляют к кортикостероидам при невозможности уменьшения дозы последних без ухудшения состояния больного.
Дополнительно назначаются препараты, улучшающие микроциркуляцию и реологические свойства крови.
Слайд 82
Новообразования
Новообразования кожи делятся на несколько основных видов: доброкачественные,
предраковые и злокачественные.
Слайд 83
Доброкачественные
Фиброма — чаще всего это гладкие единичные образования, напоминающие
опухоль, в диаметре не более 1 см. Эти плотные
кожные выступы красно-коричневого оттенка чаще встречаются у людей молодого возраста, а также у женщин. Спровоцировать их воспаление может любая механическая травма, в результате чего может появиться кровоточащая язва.Гемангиома представляет собой врожденную или приобретенную сосудистую опухоль, которая может возникнуть у людей совершенно разного возраста, но чаще всего бывает у детей. В зависимости от глубины расположения сосудов и имеет множество разновидностей: плоская, звездчатая, ветвистая. Лечат такие образования различными способами: с помощи криотерапии, лазерной или фотодеструкции.
Лимфангиома — врожденная опухоль, которая состоит из спаенных между собой лимфатических сосудов. Она имеет разную величину. Главная ее особенность — гипертрофия тканей, которые поражены. Из припухлостей, напоминающих узелки может выделяться лимфа. Методы лечения: криодеструкция, лазерное и хирургическое удаление.
Слайд 84
Пограничные (предраковые)
Кератома— в большинстве своем это доброкачественные образования,
образующиеся преимущественно после 45-50 лет. Предраковой считается старческая кератома,
которая появляется у пожилых людей. Формируется она с небольшого пятнышка бледно-коричневого цвета, плотного по текстуре, поверхность которого может незначительно шелушиться.Ксеродерма — наследственное кожное заболевание, проявляется в раннем детстве (до 5 лет) и прогрессирует в течение жизни. Это пограничная предраковая опухоль обусловлена повышенной чувствительностью кожи к ультрафиолетовому излучению. Признаками разных стадий являются: атрофия тканей, неравномерная пигментация. При данном заболевании поражается также и хрящевая ткань, которая сильно деформируется чаще на таких участках, как носовые ходы, ушные раковины. Врачи советуют обязательно использовать солнцезащитные кремы. Профилактика: избегать пребывания на солнце.
Кожный рог — новообразование, чаще всего образующееся в пожилом возрасте. Представляет собой возвышение над поверхностью кожного покрова, которое имеет разную длину и форму цилиндра. Состоит из роговых масс. Первичной называют такую разновидность кожного рога, которая возникает внезапно, безо всяких причин. Вторичное заболевание может проявиться на фоне какого-то хронического воспалительного процесса, а также других новообразований, таких, как бородавки, родинки.
Все эти виды новообразований требуют тщательного контроля, периодического диагностирования на предмет перерождения в раковые опухоли.
Слайд 85
Злокачественные
Меланома— опухоль, в которую перерождаются врожденные или приобретенные
пигментные пятна. Чаще всего возникает у женщин старше 40
лет, как правило со светлыми волосами и голубыми глазами. Локализация — конечности, шея, голова. Перерождению невусов и бородавок в меланому способствуют механические и термические травмы, длительная инсоляция. Главный признак — увеличение в размерах родинки, ослабление ее пигмента, образование розового венчика или корочки вокруг нее.Базалиома (базально-клеточный рак) — новообразование, которое поражает базальный слой кожи. Факторами, способствующими формированию опухоли, служат: генетическая предрасположенность, длительное воздействие ультрафиолета, ионизирующего излучения, а также бензола, угольной и табачной смол, толуола. Локализуется базилиома на открытых участках тела: в области лица — на лбу, щеках, висках, подбородке; на плечах, спине. Метастазирует очень редко. Выглядит как небольшой узелок, который может периодически изъязвленный и самостоятельно заживать.
Плоскоклеточный рак (спиналиома) — эпителиальная опухоль, которая может распадаться, вследствие чего на коже возникают изъязвления. Ранняя форма характеризуется появлением красной бляшки с чешуйками небольшого размера. Причиной становятся УФ-излучения, канцерогены, некоторые типы папиломовирусной инфекции. Чаще возникает у пожилых людей на любом участке кожи, однако, наиболее распространен в верхней части лица, на нижней губе, тыльной стороне кистей, а также на слизистых оболочках. В некоторых случаях метастазирует в региональные лимфатические узлы.
Саркома Капоши — злокачественное заболевание, развивающееся из клеток внутренней оболочки кровеносных сосудов. Точные причины неизвестны, возможно, заболевание связано с онкогенным вирусом. Начинается с возникновения папул фиолетового цвета, как правило, на нижних конечностях. Они довольно быстро прогрессируют и становятся множественными. Такие очаги начинают темнеть и уплотняться. Часто они изъязвляются. Если заболевание выявлено на ранней стадии, то узлы еще довольно мягкие.
Болезнь Педжета— небольшие мокнущие образование соска молочной железы с большим количеством серозных выделений. Со временем могут возникнуть такие признаки, как втягивание соска и образования уплотненного фиброзного возвышения.
Слайд 86
КЕРАТОДЕРМИИ
(син. кератоз ладонно-подошвенный) - группа болезней ороговения
наследственного и приобретенного генеза. Характеризуются избыточным рогообразованием преимущественно в
области ладоней и подошв.По характеру клинической картины кератодермии могут быть диффузными и локализованными. Кератодермия может быть одним из симптомов ряда синдромов и заболеваний.
Слайд 87
Лечение кератодермий:
ретиноиды (тигазон, неотигазон и др.) - по
0,5 мг/кг в сутки,
аевит;
наружно:
кератолитические мази,
крем «Скинорен»,
солевые ванны,
20% димексид,
лазеротерапия.
При климактерической
кератодермии - 0,05% эстрадиоловый крем.При кератодермии Папийона-Лефевра лечение начинают с санации полости рта.
Слайд 88
Кожная мозоль
— результат продолжительного трения или давления на кожу. Проявляется в
виде ороговевших областей (омертвение клеток эпителия) — сухая мозоль; или
мозольного пузыря, содержащего лимфу в верхних слоях кожи — мокрая мозоль. Жидкость собирается под повреждённым слоем кожи, защищая её от дальнейших повреждений и позволяя ей залечиться.Жидкость может быть вместе с кровью, тогда название мозоли — кровяная мозоль. Подобный волдырь появляется, как правило, когда кровеносные сосуды расположены близко к поверхности кожи в месте образования мозоли, а кожа подверглась очень большому по силе трению или давлению.
Чаще всего мозоли появляются на ступнях от тесной обуви и на руках от работы.
Слайд 89
Способы лечения
Мозоль обычно проходит сама, но её также
можно удалить раствором салициловой кислоты или хирургическим путём. Не рекомендуется протыкать
"мокрую" мозоль. При её повреждении необходимо продезинфицировать пораженный участок.В основе терапии находятся кератолитические свойства многих химических веществ. Применение приводящих к такому эффекту методов или препаратов размягчает ткани мозоли, что позволяет легко устранить её с помощью подручных средств или специальных инструментов.
Слайд 90
Омозолелость
– ограниченное утолщение рогового слоя кожи, развившееся на
месте повторных механических раздражений (давления, трения), способствующих локальному нарушению
кровообращения и усилению кератинизации.Причины
Омозолелость возникает преимущественно на ладонях, пятках. Часто развивается на подошвах при пользовании неудобной обувью, при плоскостопии.
Характерное расположение омозолелостей отмечается у лиц определенных профессий, например у плотников и слесарей – на ладонях и пальцах рук.
Слайд 91
Лечение
Необходимо ежедневно распаривать мозоли в мыльно-содовой ванне (2–3
чайные ложки соды и 20–30 г мыла на 1
л воды), затем соскабливать размягченные роговые массы и мазать эти места кератомическими мазями. В лейкопластыре вырезают отверстие и наклеивают на кожу так, чтобы закрыть здоровую кожу вокруг мозоли. Затем накладывают на мозоль мазь (например, смесь 10%-й салициловой и молочных кислот) на 1 сутки и сверху наклеивают другой сплошной лейкопластырь.Процедуры проводят до тех пор, пока не отойдут все роговые наслоения. Иногда омозолелости и мозоли удаляют хирургическим путем. Внутрь назначают концентрат витамина А. При рецидивах применяется новокаиновая блокада.
Слайд 92
Симптомы
Мозоли очень болезненны при давлении. Под ними могут
возникать пузыри, абсцессы.
Омозолелость обычно не имеет четких границ. Поверхность
ее гладкая или шероховатая, реже покрыта трещинами, окраска желтовато-бурая, форма плоская или выпуклая.
Слайд 93
Хейлит
- это поражение красной каймы губ, которое может
переходить на близлежащую область кожных покровов и слизистую оболочку.
Сам по себе хейлит – это собирательный термин, который включает в себя множество заболеваний с разной этиологией и различными клиническими проявлениями.
Слайд 94
Причины возникновения хейлитов различны.
Хейлит может развиться в результате
авитаминозов, причем чаще всего причиной хейлита является авитаминоз витамина
B2. Кроме того, хейлит может быть вызван метеорологическими условиями, аллергенами различной природы, патогенными микроорганизмами, грибками.
Слайд 95
Аллергический контактный, или актинический
Заболевание возникает на основе аллергических
реакций на различные вещества при их контакте с красной
каймой губ. Может быть вызван такими этиологическими факторами как вещества, входящие в состав губной помады, пластмассы протезов, зубной пасты, иногда от контакта с металлом.Если заболевание резко выражено, то на губах видны мелкие пузырьки. После них образуются трещинки и эрозии. Губы краснеют, шелушатся.
Грандулярный
Это заболевание обусловлено приобретенной или врожденной гетеротопией и гипертрофии малых слюнных желез, или их инфицированием. Грандулярный хейлит может быть первичным и вторичным. Развивается увеличение секреции, инфицирование, мацерация губ и гиперплазия желез, симптомы росы – капли слюны на губах.
Слайд 96
В лечении
эксфолиативного хейлита главным методом является воздействие
на психоэмоциональное состояние. Невропатолог или психоневролог после консультации назначает
транквилизаторы или успокоительные средства. Проводится лазерная и ультразвуковая, гормональная терапия, иногда лучевая, назначается витаминотерапия. Используют увлажняющую гигиеническую помаду.Грандулярный хейлит лечат противовоспалительными мазями – тетрациклиновой, оксолиновой, эритромициновой. В редких случаях прибегают к вылущиванию слюнных желез и их электрокоагуляции и лазерной абляции. После излечения показаны меры по нормализации микрофлоры полости рта и поддержания нормальной увлажненности губ.
При терапии атопического хейлита важно устранить факторы раздражения. Местно применяют противозудные, противоаллергические и противовоспалительные, чаще гормоносодержащие мази. Внутрь назначают антигистаминные средства. Необходимо соблюдать гипоаллергенную диету.
Метеорологический хейлит лечится гормональными мазями, защитными помадами и кремами. Показан прием витаминов групп РР, С и В. Важно следить за сокращением вредных климатических воздействий.
Слайд 97
Алопе́ция
(лысость, от др.греч. ἀλωπεκία через лат. alopecia — облысение, плешивость) — патологическое выпадение волос, приводящее к
их поредению или полному исчезновению в определенных областях головы
или туловища. К наиболее распространенным видам алопеции относится андрогенетическая (androgenetic), диффузная или симптоматическая (effluviums), очаговая или гнездная (areata), рубцовая (scarring).[
Слайд 99
Причины развития
андрогенетическая алопеция лежат на генном уровне и заключаются в
повреждающем воздействии на волосяные фолликулы активной формы мужского полового гормона тестостерона — дигидротестостерона, образующегося под
влиянием фермента 5-альфа-редуктазы, находящегося в волосяных фолликулах. Дигидротестостерон, проникая в клетки фолликулов, вызывает дистрофию последних и, соответственно, дистрофию производимых ими волос. Волосы на голове остаются, но они становятся тонкими, короткими, бесцветными (пушковые волосы) и уже не могут прикрыть кожу головы — образуется лысина. Через 10-12 лет после проявления алопеции устья фолликулов зарастают соединительной тканью, и они уже не могут производить даже пушковые волосы.Слайд 100 Так как в женском организме тестостерон и 5-альфа-редуктаза
присутствуют тоже, то развитие андрогенетической алопеции у женщин в
принципе такое же, как у мужчин, различаясь в основном клинической картиной.Чувствительность волосяных фолликулов к дигидротестостерону зависит большей частью от набора генов человека, то есть, определяется наследственностью. Считается, что склонность к потере волос в 73-75 % случаев наследуется по материнской линии, в 20 % — по отцовской, и лишь 5-7 % предрасположенных к андрогенетической алопеции являются первыми в роду. В последнее время удалось определить, какие особенности в ДНК человека с большой вероятностью могут вызывать потерю волос, и эти данные уже используются на практике для определения склонности к наследственному облысению как мужчин, так и женщин
Слайд 101
Диффузная алопеция
Диффузная алопеция характеризуется сильным равномерным выпадением волос
по всей поверхности волосистой части головы у мужчин и
женщин в результате сбоя циклов развития волос. Так как диффузная алопеция является следствием нарушений в работе всего организма, её иногда называют симптоматической. По распространенности диффузная алопеция занимает второе место после андрогенетической алопеции. Женщины подвержены ей в большей степени, чем мужчины.Выделяют телогеновую и анагеновую форму диффузной алопеции. При более часто встречающейся телогеновой форме после спровоцировавшей алопецию причины до 80 % волосяных фолликулов досрочно уходят в фазу телогена (покоя), прекращая производить волосы.
Телогеновую форму алопеции могут вызвать:
нервные стрессы;
гормональные нарушения, например, в результате болезни щитовидной железы, беременности, приема неудачных гормональных противозачаточных средств;
длительное применение антибиотиков, нейролептиков, антидепрессантов и целого ряда других лекарств;
хирургические операции, острые инфекционные и тяжелые хронические заболевания;
диеты с недостатком жизненно важных для организма элементов.
Анагеновая форма диффузной алопеции возникает при воздействии на организм, и волосяные фолликулы в частности, более сильных и быстродействующих факторов, в результате чего волосяные фолликулы не успевают «спрятаться» в фазе покоя, и волосы начинают выпадать сразу из фазы роста (анагена). Такими факторами обычно бывают радиоактивное излучение, химиотерапия, отравление сильными ядами.
Слайд 102
Очаговая алопеция
Очаговая (гнездная) алопеция представляется в виде одного
или нескольких округлых очагов облысения разных размеров, располагающихся на
волосистой части головы, в области бровей, бороды, ресниц или туловища. При развитии болезни очаги, увеличиваясь, могут сливаться друг с другом, образовывая области поражения произвольной формы.Если в результате прогрессирования болезни на волосистой части головы происходит полное её облысение, алопеция называется тотальной. Иногда происходит полное выпадение волос на всём теле — тогда алопеция называется универсальной.
По разным данным частота проявления очаговой алопеции среди всех видов облысения составляет от 0,5 % до 2 %.
Для очаговой алопеции характерно быстрое развитие и часто самопроизвольное окончание заболевания с полным восстановлением волос. Однако примерно в 30 % случаев болезнь либо постоянно прогрессирует, либо длится в виде циклов выпадения-восстановления волос.
Причины и механизм развития очаговой алопеции изучены плохо. Считают, что такими причинами могут быть нарушения в иммунной системе, генетическая предрасположенность к заболеванию, стрессы, плохая экология, физические травмы и острые заболевания.
Для лечения очаговой алопеции не существует ни специальных лекарств, ни одобренных методов лечения. Наиболее распространённым методом лечения алопеции является применение кортикостероидов в различных формах (в виде кремов, инъекций, оральных препаратов) или препаратов, стимулирующих выделение собственных кортикостероидов. Однако будучи способными стимулировать рост волос в зонах поражения, кортикостероиды не излечивают саму болезнь и не могут предотвратить появление новых очагов облысения
Слайд 103
Рубцовая алопеция
Общей чертой различных форм рубцовой алопеции является
необратимое повреждение волосяных фолликулов и появление на их месте
соединительной (рубцовой) ткани. В структуре видов облысения рубцовая алопеция составляет 1-2 %.Причиной рубцовой алопеции могут быть инфекции (вирусные, бактериальные, грибковые), вызывающие воспалительные реакции вокруг волосяных перитрихов, на месте которых в результате появляется соединительная ткань. Если лечение инфекции произведено своевременно, волосы могут сохраниться.
Рубцовая алопеция часто возникает в результате физических травм — ранений, тепловых или химических ожогов.
Для лечения сформировавшейся алопеции существует только один метод — хирургический. Либо места облысения удаляются, если они не слишком большие, либо в эти места трансплантируются здоровые фолликулы из областей, не затронутых алопецией.
Слайд 104
Трансплантация волос
Существуют 2 вида операций по пересадке волос.
Первый
вид это стрип-метод, в котором для пересадки используют лоскут
кожи вырезанный из донорской зоны на затылочной части. Лоскут разрезается на графты (графт содержит 1-3 луковицы волос) и пересаживается.Самым современным способом пересадки является бесшовный (фолликулярный) метод, при котором волосяные луковицы извлекаются из донорской зоны по одной специальным инструментом. В данном случае, при недостаточном количестве волос на затылочной части головы, донорской зоной могут являться подбородок, грудь, ноги, паховая область.
На сегодняшний день пересадка волос является единственный эффективным способом восстановления волос и лечения облысения. Приживаемость пересаженных волос более 95%.





























