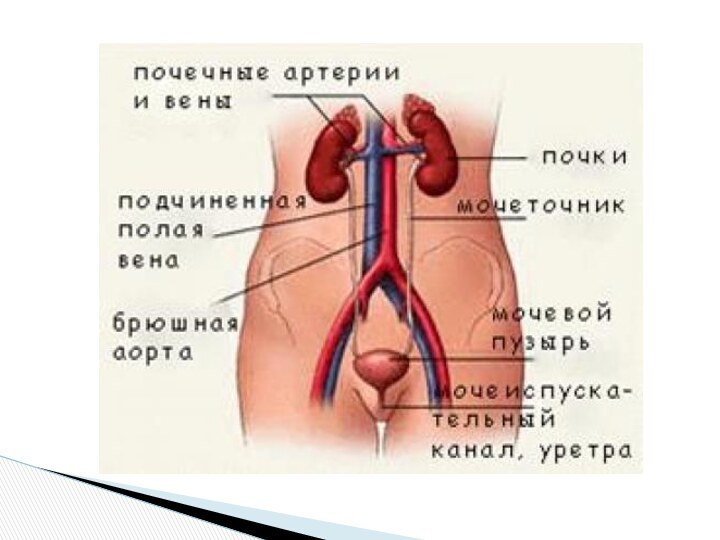
Слайд 3
Боли при поражении почек и мочевыводящих путей могут
возникать в результате:
а) растяжения почечной капсулы вследствие воспалительного или
застойного набухания ткани почки.
Характер болей:
тупые,
ноющие,
постоянные,
боли в поясничной области без иррадиации.
Синдром висцеральных “почечных” болей
Слайд 4
Нозология:
острый гломерулонефрит,
абсцесс околопочечной клетчатки,
“застойная почка” при
недостаточности кровообращения,
хронический пиелонефрит
хронический гломерулонефрит.
Слайд 5
б) растяжения лоханки при воспалительном отеке с нарушением
оттока мочи.
Характер болей:
интенсивные,
постоянные,
чаще односторонние,
без иррадиации.
Синдром
висцеральных “почечных” болей
Слайд 6
в) острой ишемии почки.
Характер болей:
резкие,
остро возникшие,
постоянные,
без иррадиации,
стихающие через несколько часов или дней.
Нозология:
острый пиелонефрит.
Слайд 7
Нозология: тромбоз почечной артерии или ее ветвей.
г) нарушения
оттока мочи при остром спазме гладкой мускулатуры мочеточника, обтурации
конкрементом, сгустком крови, либо перегибе мочеточника и др. - почечная колика.
Слайд 8
Приступы внезапных очень сильных болей в животе, иногда
в пояснице, после тряской езды, длительной ходьбы, употребления алкоголя,
острой пищи, переохлаждения; боли иррадиируют вниз по мочеточникам в половые органы.
Дизурические расстройства (учащенное, болезненное мочеиспускание, иногда олигурия).
Тошнота, рвота, вздутие живота, задержка стула.
Больной не может найти себе места, постоянно меняет положение.
Боли в мочеточниковых точках, симптом “поколачивания” положителен.
Опорные признаки:
Слайд 9
Макро- или микрогематурия (после приступа).
УЗИ и рентгенологическое
исследование (обзорная рентгенограмма или пиелография) - выявляется конкремент, анатомическое
изменение в мочевыделительных и близлежащих органах, нарушающих отток мочи.
Хромоцистоскопия - замедление выделения краски из устья мочеточника на пораженной стороне.
Опорные признаки:
Слайд 10
мочекаменная болезнь,
массивная гематурия (при остром нарушении кровообращения
в почках, остром гломерулонефрите, опухолях почек, поликистозе и туберкулезе
почек, травме).
Причины:
Слайд 11
желчной колики,
кишечной колики,
панкреатических болей.
Отличать от синдромов:
Слайд 12
Варианты нарушения образования и выделения мочи включают различные
по этиологии и патогенезу
симптомы
Слайд 13
Полиурия — увеличение суточного количества мочи свыше 1500-2000
мл. Полиурия может быть физиологическим явлением и наблюдаться у
здоровых людей при приеме большого количества жидкости, после нервно-психического возбуждения, у больных при схождении отеков, приеме диуретиков и др.
Полиурия
Слайд 14
а) почечная (хронический пиелонефрит, гломерулонефрит),
б) внепочечная (несахарный диабет,
поражение гипофиза, надпочечников, сахарный диабет).
Патогенетические варианты полиурии
Слайд 15
Олигурия - уменьшение количества выделенной почками мочи. Условно
принято говорить об олигурии, когда суточное количество мочи не
превышает 300-500 мл.
Олигурия
Слайд 16
Различают олигурию почечного и внепочечного генеза:
Слайд 17
Почечная олигурия всегда сопровождается “мочевым” синдромом:
эритроцитурия,
лейкоцитурия,
протеинурия,
цилиндрурия.
Слайд 18
Олигоанурия - уменьшение суточного количества мочи меньше 300
мл.
Анурия - полное прекращение поступления мочи в мочевой пузырь.
В отличие от острой задержки мочеиспускания при анурии мочевой пузырь пуст. Моча не вырабатывается и не выделяется почками или не поступает в мочевой пузырь из-за препятствия по ходу верхних мочевых путей.
Слайд 19
В зависимости от причины различают:
аренальную,
преренальную,
ренальную
субренальную анурию.
Слайд 20
Аренальная (ренопривная) анурия –
у новорожденных при аплазии
почек.
Преренальная анурия - результат прекращения или недостаточного притока крови
к почке (при далеко зашедшей сердечной недостаточности, тромбозе почечных сосудов, тромбозе нижней полой вены, при обильных кровотечениях, шоке и других патологических состояниях, приводящих к падению систолического артериального давления ниже 50 мм рт.ст.
Слайд 21
Ренальная анурия - возникает при патологических процессах в
самой почке: острый гломерулонефрит, нефроангиосклероз, тубулоинтерстициальный нефрит, хронический гломерулонефрит
и пиелонефрит - вторично сморщенная почка, артериальная гипертензия - первично сморщенная почка, отравления ядами, побочное действие лекарств, ожоги и т.д. Преренальная и ренальная анурия относятся к секреторной анурии - почки не вырабатывают мочу.
Слайд 22
Субренальная (экскреторная) анурия - при наличии препятствия к
оттоку (экскреции) мочи из почек (обтурация обоих мочеточников камнями,
сгустками крови, гноем, сдавление мочеточников опухолью).
Слайд 23
Никтурия - перемещение основного диуреза с дневных часов
на ночные. Для истинной никтурии характерна дневная олигурия.
Никтурия
Слайд 24
сердечная недостаточность, хронический гломерулонефрит, нефросклероз, цирроз печени, несахарный
диабет.
Отличие никтурии сердечного и почечного происхождения: если строгий постельный
режим и ограничение приема жидкости приводит к обратному перемещению основного диуреза на дневные часы, следует думать о сердечном происхождении никтурии, в противном случае - о почечном.
Причины:
Слайд 25
Дизурия - расстройство мочеиспускания (учащенное, болезненное, затрудненное).
Ишурия -
невозможность опорожнения мочевого пузыря.
Поллакиурия - учащенное мочеиспускание. Встречается при
заболеваниях мочеполовых органов (камень юкставезикулярного отдела, цистит, аденома предстательной железы, камни, опухоли, туберкулез мочевого пузыря, цистальгия) или имеет экстраурогенитальное происхождение (сахарный и несахарный диабет).
Слайд 26
- комплекс лабораторных признаков, характеризующийся появлением или увеличением
содержания в моче белка и различными изменениями состава мочевого
осадка
Синдром нарушения состава мочи (мочевой синдром)
Слайд 27
Протеинурия.
Лейкоцитурия.
Эритроцитурия.
Цилиндрурия.
Бактериурия.
Клисталлурия.
Опорные признаки:
Слайд 28
Протеинурия - повышенное содержание белка в моче.
Один из
наиболее частых симптомов почечных заболеваний. В нормальной моче белок
отсутствует или его содержание не превышает 0,03 г/л (30 мг/сутки).
Слайд 29
Различают
почечную (истинную)
внепочечную (ложную) протеинурию.
Виды протеинурии
Слайд 30
При почечной протеинурии белок проникает в мочу непосредственно
из крови через поврежденный эндотелий почечных клубочков (гломерулонефрит, нефросклероз,
амилоидоз и др.), а также при нарушении почечной гемодинамики. В пользу почечного происхождения протеинурии говорит и цилиндрурия. Под селективной протеинурией понимают избирательную способность почечной мембраны пропускать белки с низкой молекулярной массой. Появление в моче белков с высокой молекулярной массой называется неселективной протеинурией, указывает на отсутствие избирательности почечного фильтра и выраженное его поражение.
Слайд 31
При повышенном распаде белка, гемолизе и при многих
урологических заболеваниях имеет место ложная (внепочечная) протеинурия , где
источником белка в моче является примесь лейкоцитов, эритроцитов, уротелия. У новорожденных в первые недели жизни наблюдается физиологическая протеинурия (до 0,2 - 0,3 г/л).
Слайд 32
Умеренная - 1 г/сутки, средняя - от 1
до 3 г/сутки, выраженная - более 3 г/сутки.
В последние
годы все большее значение приобретает определение микроальбуминурии - выделения с мочой минимального количества альбуминов (30-300 мг/сут.). Микроальбуминурия, определение которой требует применения высокочувствительных методов, является первым симптомом диабетической нефропатии, реакции отторжения почечного трансплантата.
Степени протеинурии:
Слайд 33
Лейкоцитурия - выделение повышенного количества лейкоцитов с мочой.
Источником лейкоцитурии могут быть паренхима почек, почечные лоханки, мочеточники,
мочевой пузырь, уретра или прилегающие органы мужской половой системы: предстательная железа, семенные бугорки. Следует помнить, что лейкоцитурия может быть обусловлена примесью к моче лейкоцитов из наружных половых органов при вульвовагините, плохом гигиеническом уходе за гениталиями.
Слайд 34
Лейкоцитурия наблюдается у большинства больных острым и хроническим
пиелонефритом, циститом. Реже она возникает из-за повреждения клубочков почки.
Степень лейкоцитурии при пиелонефрите во многом зависит от путей проникновения инфекции.
Слайд 35
Количество лейкоцитов в осадке мочи при лейкоцитурии:
в общем
анализе - > 5-6 в поле зрения (у женщин),
> 0-1 в поле зрения (у мужчин)
- по Каковскому-Аддису — > 2 000 000 в сутки
- по Амбурже — > или равно 5.103 за минуту
- по Нечипоренко — > 4000 в мл.
Слайд 36
Эритроцитурия - (микрогематурия) наличие эритроцитов в осадке мочи.
В отличие от гематурии (макрогематурии), при которой кровь в
моче видна невооруженным глазом, при эритроцитурии примесь в моче крови выявляется только микроскопически. Эритроцитурия является симптомом многих заболеваний почек и мочевых путей. При гломерулонефрите, туберкулезе почек эритроцитурия может быть первым признаком заболевания. Однократная умеренная эритроцитурия может быть случайным, временным явлением при физической нагрузке, злоупотреблении острой пищей, алкоголем. Стойкая эритроцитурия требует детального урологического обследования.
Слайд 37
Количество эритроцитов в осадке мочи при гематурии:
- в
общем анализе в норме - быть не должно !!!
-
по Каковскому - Аддису до 1 500 000 в сутки
- по Амбурже до 1 000 в минуту
- по Нечипоренко до 1 000 в мл.
Слайд 38
Цилиндрурия - выделение с мочой образований цилиндрической формы,
представляющих собой слепки канальцев. Цилиндры образуются в дистальном отделе
нефрона. Основой цилиндра является уропротеин Тамма- Хорсфола, секретируемый эпителием восходящего колена петли Генле и агрегированные плазменные белки.
Слайд 39
Цилиндры бывают:
белковые (гиалиновые, восковидные)
содержащие различные
включения (клетки, детрит, жир).
Слайд 40
Гиалиновые цилиндры (состоят исключительно из белка Тамма- Хорсфолла,
который секретируется эпителием восходящего колена петли Генле) являются наиболее
частым видом цилиндров при патологии почек, а также могут обнаруживаться у здоровых людей (не более 100 в 1 мл мочи), особенно в утренней концентрированной порции, после физической нагрузки, дегидратации.
Восковидные цилиндры (состоят из белка Тамма - Хорсфолла и агрегированных плазменных белков) образуются при длительном стазе в канальцах, встречаются при хронических нефропатиях, могут наблюдаться при тубулярном некрозе, остром гломерулонефрите.
Слайд 41
Эритроцитарные цилиндры (состоят из белка Тамма- Хорсфолла и
эритроцитов) выявляются преимущественно при гематуриях, связанных с гломерулярным поражением
(гломерулонефриты, васкулиты), но могут обнаруживаться и при интерстициальном нефрите, инфаркте почки, тубулярном некрозе.
Лейкоцитарные цилиндры (содержат полиморфно-ядерные гранулоциты, но могут включать и другие типы лейкоцитов: эозинофилы, лимфоциты) обнаруживаются при остром и обострении хронического пиелонефрита, редко - при гломерулонефритах (лейкоцитарно-лимфоцитарные).
Слайд 42
Жировые цилиндры (состоят из белка Тамма- Хорсфолла и
липидных включений) выявляются только при выраженной протеинурии - при
нефротическом синдроме различной этиологии.
Зернистые цилиндры (состоят из белка Тамма- Хорсфолла, преципитированных сывороточных протеинов и остатков дегенерированных клеток) - признак серьезного органического поражения почек, они выявляются при пиело- и гломерулонефрите, нефротическом синдроме.
Слайд 43
Бактериурия. В моче здорового человека, собранной стерильно, бактерии
не должны содержаться, либо число их весьма незначительно вследствие
возможного загрязнения мочи. Сам факт обнаружения бактерий - бактериурия - еще не говорит о воспалительном процессе в мочевых органах. Решающую роль приобретает их количественное определение. Признаком бактериурии считается обнаружение при микроскопии свежей нецентрифугированной мочи 1 бактерии в поле зрения (400-кратное увеличение микроскопа) или наличие более 100 000 микробных тел в 1 мл мочи.
Слайд 44
Кристаллурия - “неорганизованный осадок” мочи состоит из солей,
выпавших в осадок в виде кристаллов (кристаллурия) и аморфных
масс. Характер солей зависит от коллоидного состава мочи, ее рН и других свойств. При кислой реакции мочи обнаруживаются мочевая кислота, ураты, щавелевокислая известь (оксалаты). При щелочной реакции мочи в ней находят мочекислый аммоний, углекислый кальций, трипельфосфаты, аморфные фосфаты, нейтральную фосфорнокислую известь.
Мочевой синдром наблюдается при многих заболеваниях почек и мочевыводящих путей и имеет характерные особенности при пиелонефрите, гломерулонефрите и других нозологических формах.
Слайд 45
- внезапное появление или резкое усиление (при хронических
заболеваниях) клинико-лабораторных признаков поражения почек.
Нефритический синдром
Слайд 46
1. Появление или нарастание отеков.
2. Олигурия.
3. Появление или
увеличение протеинурии, гематурии, азотемии.
4. Возникновение или нарастание диастолической артериальной
гипертензии.
Появление нефритического синдрома свидетельствует о высокой (или возросшей) активности патологического процесса.
Нозология: острый и хронический гломерулонефрит
Опорные признаки:
Слайд 47
- комплекс признаков, который развивается вследствие повышенной проницаемости
почечных клубочков, главным образом, для белков кровяной плазмы и
характеризуется высокой протеинурией, нарушением белкового, липидного и водно-солевого обмена с гипопротеинемией, диспротеинемией, гиперлипидемией и массивными отеками, часто достигающими степени анасарки и водянки полостей.
Нефротический (отечно-альбуминурический) синдром
Слайд 48
Опорные признаки:
1. Отеки.
2. Массивная протеинурия (более 3,5 г/сутки).
3.
Гипопротеинемия и диспротеинемия (резкое снижение уровня содержания в крови
альбуминов и повышение альфа- и гаммаглобулинов.
4. Гиперлипидемия и гиперхолестеринемия.
Отличать от: отеков у беременных, при энтеропатиях с повышенной потерей белка (кишечной лимфангиэктазии, синдроме спру, опухоли тонкого кишечника, болезни Уиппла), сердечной недостаточности.
Нозология: острый (около 5% больных) и хронический гломерулонефрит, диффузные заболевания соединительной ткани, затяжной септический эндокардит, малярия, амилоидоз, диабетический гломерулосклероз.
Слайд 49
- наблюдает при многих заболеваниях почек и разнообразных
по этиологии поражениях почечных сосудов.
Синдром артериальной гипертензии (почечной)
Слайд 50
Патогенетические варианты почечной артериальной гипертензии:
- ренопаренхимные,
-
реноваскулярные
Слайд 51
Опорные признаки: соответствуют ранее описанному синдрому артериальной гипертензии
и включают:
стойкое повышение АД (преимущественно диастолического),
гипертрофия левого желудочка,
акцент II
тона над аортой;
Этот синдром нередко сочетается с другими синдромами и симптомами поражения почек (мочевым, нефротическим и др.)
Слайд 52
- остро возникшее и быстро нарастающее, потенциально обратимое
нарушение функций почек (фильтрационной, экскреторной, секреторной), обусловленное ишемическим, токсическим
или иммунным поражением и протекающее с нарушением кислотно-щелочного состояния, водно-электролитного баланса и повышением концентрации азотистых шлаков в крови.
Острая почечная недостаточность (ОПН)
Слайд 53
Опорные признаки:
1. Олигурия, вплоть до анурии (следует помнить,
что примерно у 20% больных ОПН протекает без олигурии
или даже на фоне полиурии).
2. Возможно появление “богатого” мочевого осадка - белок и форменные элементы в большом количестве.
3. Значительное увеличение содержания азотистых шлаков в крови (в первую очередь, креатинина, индикана) гиперкалиемия, возможна анемия, нейтрофильный лейкоцитоз, увеличение СОЭ.
4. В первые дни общее состояние изменяется мало (несмотря на высокую азотемию), затем нарушается аппетит, появляется общая слабость, головная боль, тошнота, судороги.
5. Нередко бывают: геморрагический синдром, артериальная гипертензия (в 3-й фазе ОПН), отек легких.
Слайд 54
1) преренальная (50-75% всех случаев ОПН): все виды
шока, уменьшение объема циркулирующей крови (кровотечения, потеря воды и
электролитов при обильной рвоте, поносе, ожогах, быстром накоплении асцита и т.д.); ухудшение микроциркуляции в почках вследствие вазоконстрикции, гемолиза, внутрисосудистого свертывания крови (септический эндокардит, травматический шок, посттрансфузионные осложнения и др.)
2) почечная (ренальная): острый гломерулонефрит, интерстициальный нефрит, миоглобинурия (синдром компрессии и раздавливания и др.), нефротоксическое действие ряда веществ (соли тяжелых металлов, рентгеноконтрастные препараты, нестероидные противовоспалительные препараты, сульфаниламиды, некоторые антибиотики: неомицин, рифампицин, гентамицин).
Патогенетические варианты ОПН и нозология:
Слайд 55
3) постренальная:
а) механическая - связанная с закупоркой
мочевыводящих путей камнями, свертками крови, клеточным детритом, воспалительным отеком,
стриктурами и т.д.),
б) функциональная - связанная с нарушением нервной регуляции тонуса мочеточников при патологии ЦНС, диабетической нейропатии, беременности, применении ганглиоблокаторов и т.д.).
Слайд 56
1. Начальная.
2. Олигоанурическая (азотемическая).
3. Восстановления диуреза.
4. Выздоровления.
Фазы ОПН:
Слайд 57
- постепенное, неуклонно прогрессирующее, необратимое снижение функции почек,
приводящее к нарушению гомеостаза организма.
Хроническая почечная недостаточность (ХПН)
Слайд 58
Опорные признаки:
1. Азотемия с ацидозом, в сыворотке крови
повышение содержания калия, фосфатов, сульфатов, органических кислот, снижение уровня
кальция и белка.
2. Полиурия в начальной стадии, олигоанурия в терминальной, никтурия, гипоизостенурия.
3. Анемия.
4. Артериальная гипертензия.
5. Слабость, головные боли, снижение аппетита, тошнота, рвота, зуд кожи.
Слайд 60
Первая стадия ХПН начинается при гибели около 70%
нефронов, это период адаптации организма к новым условиям функционирования,
мобилизации всех компенсаторных механизмов. Клинические признаки мало выражены и неспецифичны. У больных могут появляться жажда, никтурия, слабость, быстрая утомляемость, сухость и шелушение кожи, нарушение сна
Слайд 62
Вторая стадия ХПН - это гибель до 90%
нефронов. Она характеризуется выраженным нарушением функции почек и отчетливыми
экстраренальными признаками почечной недостаточности, поражением всех органов и систем, однако без глубокого нарушения их функций. Развиваются синдромы поражения миокарда, диспепсии, анемии, уремического легкого. Появляется кожный зуд.
Слайд 64
В третьей стадии функционирует менее 10% нефронов; это
период органических поражений всех органов и систем и их
декомпенсации. Полиурия сменяется анурией, возможно развитие уремического перикардита, уремического отека легких, уремической комы.
Слайд 65
Нозология:
поражение клубочкового аппарата почки (хронический гломерулонефрит, подострый
злокачественный гломерулонефрит);
поражение канальцев и интерстиция (тубулоинтерстициальный нефрит, пиелонефрит);
диффузные болезни соединительной ткани;
болезни обмена веществ (диабет, амилоидоз, подагра);
врожденные заболевания почек (синдром Фанкони и Альпорта, поликистоз);
первичные поражения сосудов, артериальная гипертензия;
обструктивные нефропатии.
Слайд 66
(токсикоз беременных) - синдром, развивающийся во второй половине
беременности после 32 недели или в первые 7 дней
после родов, связанный с дисбалансом сосудорасширяющих (простагландины Е) и сосудосуживающих (ренин) веществ, вырабатываемых маткой и плацентой, и повышением чувствительности сосудов к прессорным стимуляторам в результате образования ингибиторов Na-K- АТФазы.
Преэклампсия и эклампсия
Слайд 67
Опорные признаки преэклампсии:
1. Повышение АД
2. Отеки.
3. Протеинурия.
4. Могут
наблюдаться головные боли, нарушение зрения, неприятные ощущения в эпигастрии,
тошнота и рвота.
Слайд 68
При нормально протекающей беременности АД в первой половине
несколько снижается (систолическое на 10-15 мм рт.ст., диастолическое -
на 5-10 мм рт.ст.), а к родам возвращается к уровню, бывшему до беременности. Критическим уровнем АД у беременной следует считать 140/90 мм рт.ст. или превышение уровня, бывшего до беременности, систолического на 30 мм рт.ст., диастолического - на 15 мм рт.ст. Для артериальной гипертензии при нефропатии беременных характерны: асимметрия АД на верхних конечностях (разница превышает 10 мм рт.ст.), повышение периферического сопротивления при нормальном сердечном выбросе, ортостатические реакции. Гипертензия носит пароксизмальный характер.
Слайд 69
Отеки при нефропатии беременных обычно генерализованные, лучше заметны
на лице и руках. Появляются параллельно с артериальной гипертензией.
Неселективная
протеинурия (от следов до 10 г/сутки) при нефропатии беременности появляется через 3-6 недель после развития артериальной гипертензии и не сопровождается гематурией и цилиндрурией.
Головная боль, нарушение зрения, тошнота, рвота связаны с развивающимся отеком головного мозга.