- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему экг
Содержание
- 3. Содержание 1. Введение 2. Определение 3. Эпидемиология 4. Этиология 5.
- 4. Введение Крона болезнь
- 5. ОпределениеБолезнь Крона – хроническое рецидивирующее заболевание желудочно
- 6. Болезнь Крона — неспецифический воспалительный гранулематозный процесс,
- 7. Эпидемиология Заболевание впервые описал Crohn в 1932
- 8. Этиология Этиология болезни Крона неизвестна. Наиболее
- 9. Факторы риска болезни Крона - Возраст. Болезнь
- 11. Патогенез В патогенезе болезни Крона ведущая роль отводится
- 12. Классификация БК (М.Х. Левитан и др., 1974)
- 13. Типы по локализации Илеоколит — наиболее распространённая
- 15. По степени тяжести: Легкая (пациенты, не нуждающиеся
- 16. Основные клинические синдромы БК: 1. Синдром
- 17. Общие симптомы болезни Крона: - боли
- 18. Другие симптомы: - Глаза. Воспаление в глазах иногда
- 19. Клиническая картина Клиническая картина зависит от локализации
- 20. Острая форма болезни Крона Острая форма болезни
- 21. Хроническая форма болезни Крона Хроническая форма болезни
- 22. Тонкокишечная локализация Клиническую симптоматику этой формы можно
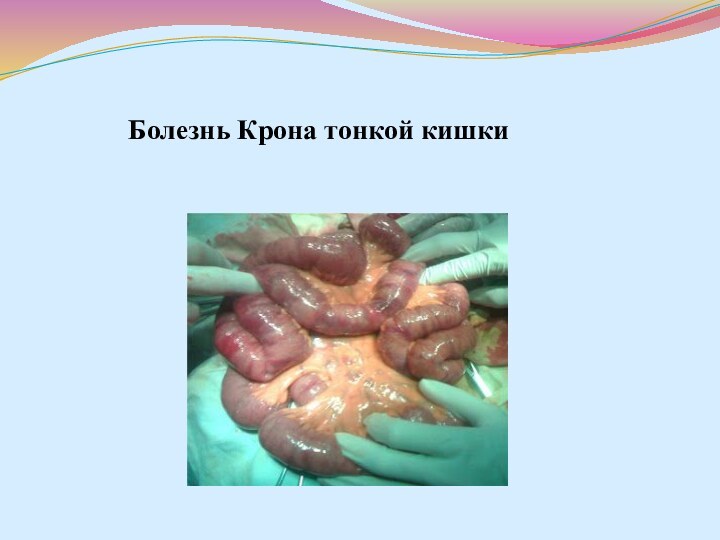
- 24. Болезнь Крона тонкой кишки
- 25. Местные симптомы: 1. Периодические, а позже постоянные
- 26. С учетом вышеописанной симптоматики целесообразно выделять четыре
- 27. • абдоминальные свищи и абсцессы — обнаруживаются
- 28. Локализация в толстой кишке (гранулематозный колит) Основные
- 29. 5. У 80% больных отмечаются анальные трещины.
- 30. Сочетанное поражение тонкой и толстой кишки Эта
- 31. Локализация в верхних отделах желудочно-кишечного тракта Изолированные
- 32. Внекишечные проявления Внекишечные проявления болезни Крона Walfish
- 33. 3. Поражения, непосредственно связанные с патологией самого
- 34. Цели диагностики --Верификация диагноза.--Определение локализации патологического процесса.--Своевременное выявление осложнений.
- 35. Программа обследования Общий анализ крови, мочи. Копрологический
- 36. Лабораторные и инструментальные данные 1. OAK: анемия,
- 37. 6. ФЭГДС: позволяет выявить поражение верхних отделов
- 38. 7. Эндоскопическое исследование кишечника (ректороманоскопия, колоноскопия). Ректороманоскопия
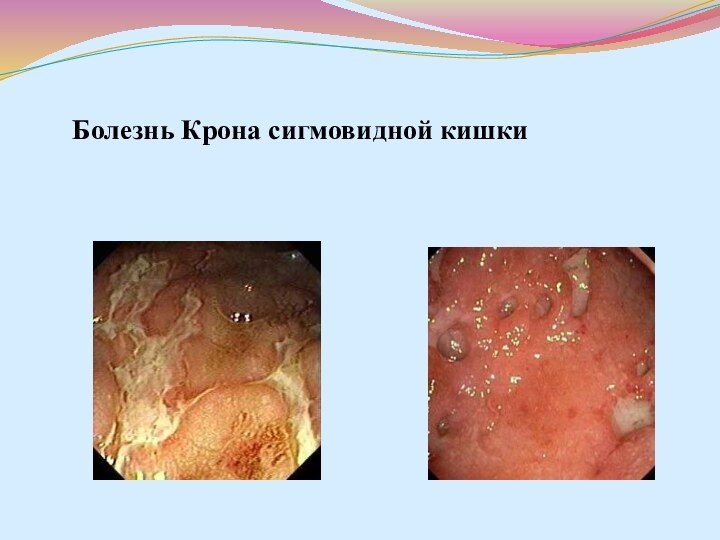
- 41. Болезнь Крона сигмовидной кишки
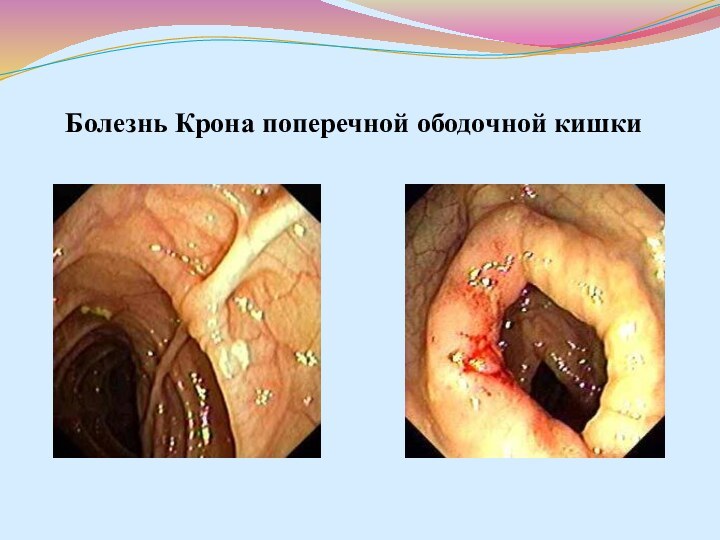
- 42. Болезнь Крона поперечной ободочной кишки
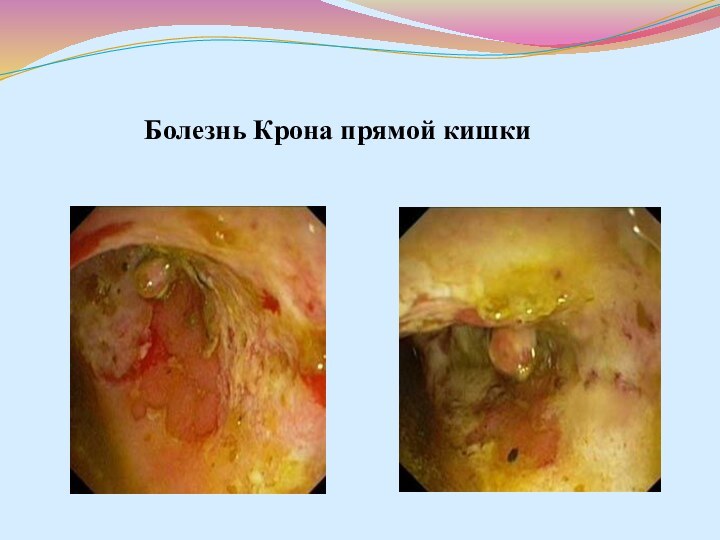
- 43. Болезнь Крона прямой кишки
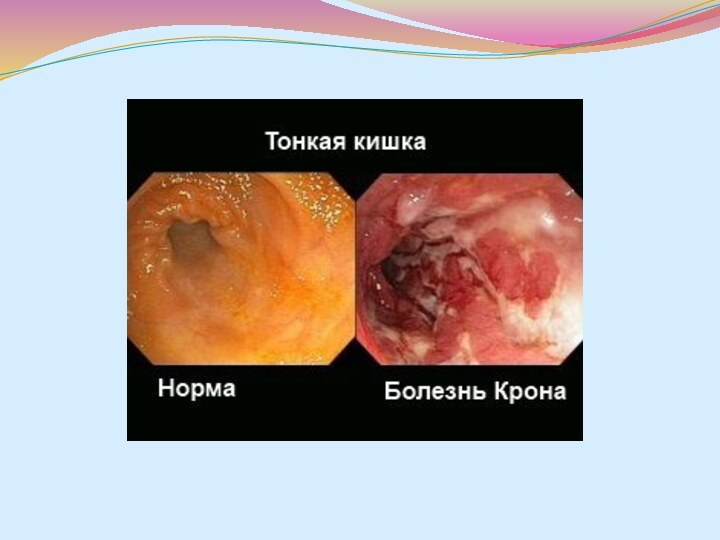
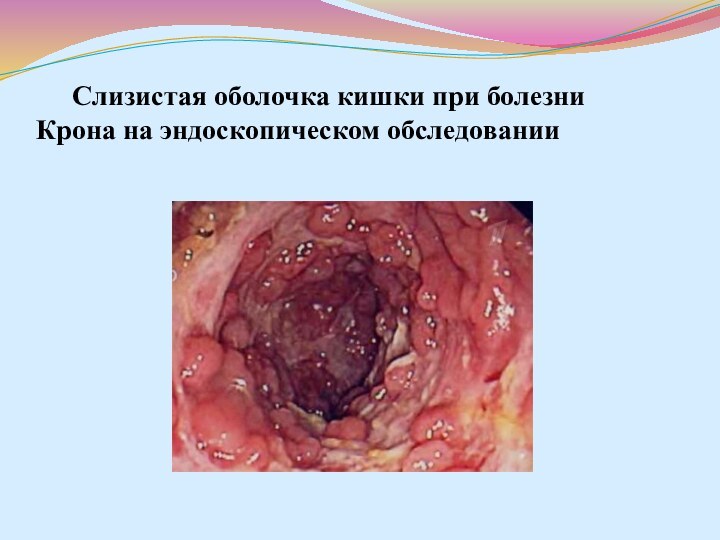
- 44. Слизистая оболочка кишки при болезни Крона на эндоскопическом обследовании
- 45. а. Фиброэндоскопическое исследование толстой кишки при
- 46. 8. Микроскопическое исследование биоптатов слизистой оболочки: биопсия
- 47. 9. Рентгенологическое исследование кишечника: ирригоскопия производится при
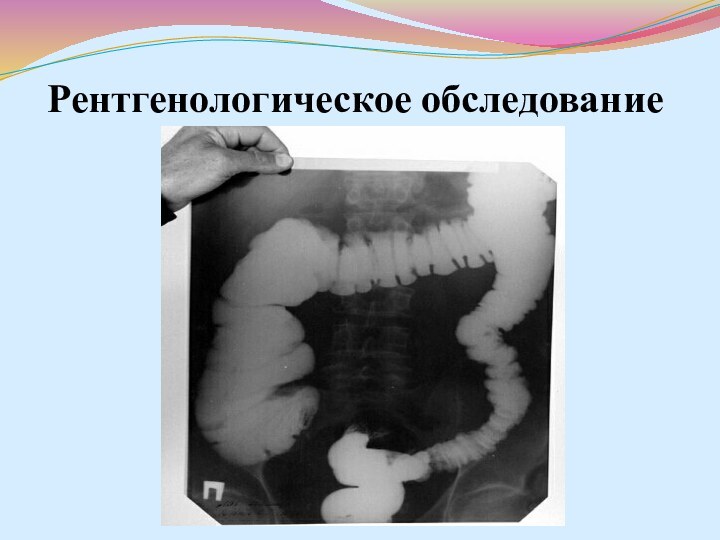
- 48. Рентгенологическое обследование
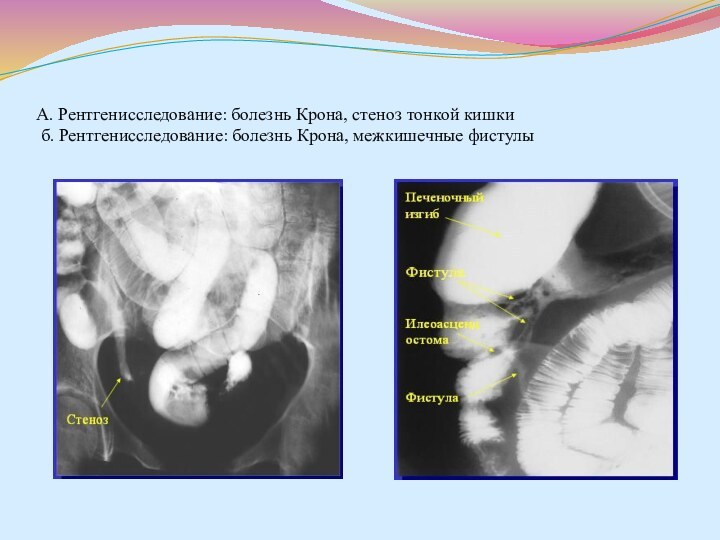
- 49. А. Рентгенисследование: болезнь Крона, стеноз тонкой кишки б. Рентгенисследование: болезнь Крона, межкишечные фистулы
- 50. 10. Лапароскопия: проводится преимущественно с целью дифференциальной
- 51. Патоморфология Самый ранний макроскопический признак повреждения при
- 52. Гранулемы находят приблизительно в 30—40 % при
- 53. Патологический процесс при болезни Крона чаще всего
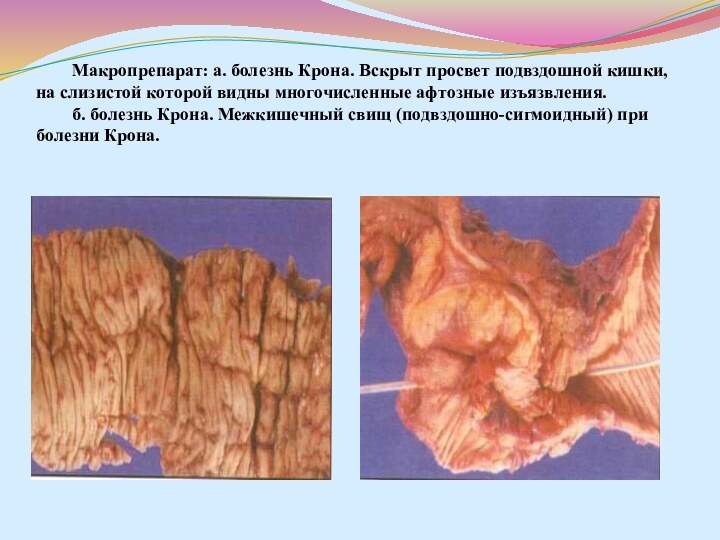
- 54. Макропрепарат: а. болезнь Крона. Вскрыт просвет подвздошной
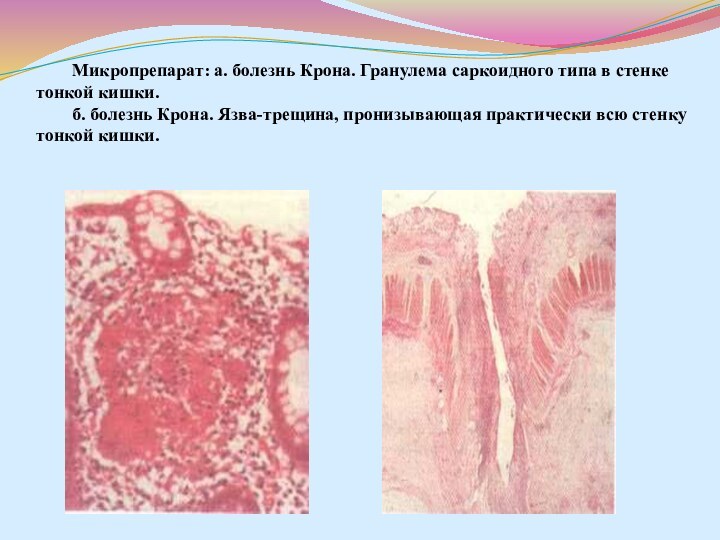
- 55. Микропрепарат: а. болезнь Крона. Гранулема саркоидного типа
- 56. Дифференциальный диагноз Клинические симптомы болезни Крона чрезвычайно
- 57. ОСТРЫЙ ИНФЕКЦИОННЫЙ КОЛИТ. Причиной его чаще всего
- 58. ТУБЕРКУЛЕЗ КИШЕЧНИКА. Излюбленной локализацией туберкулеза кишечника является
- 59. ИШЕМИЧЕСКИЙ КОЛИТ. Обычно наблюдается у пациентов пожилого
- 60. При болях в правом нижнем квадранте живота
- 64. Осложнения БК:перфорация толстой кишки;токсическая дилатация толстой кишки;кишечное
- 65. Прогноз болезни Крона Перспективы для болезни Крона
- 66. Цели лечения Купирование обострений заболевания.Поддержание ремиссии заболевания.Предупреждение развития осложнений
- 67. Оценка эффективности леченияИсчезновение симптомов, нормализация эндоскопической картины
- 68. Лечебная программа при
- 69. 1. Лечебное питание Характер диеты при болезни
- 70. 2. Лечение синдрома нарушенного всасывания Лечение синдрома
- 71. 3. Базисная патогенетическая терапия 3.1. Лечение препаратами,
- 72. 3.2. Лечение глюкокортикоидами Глюокортикоиды оказывают противовоспалительное, иммунодепрессантное,
- 73. 3.3. Лечение негормональными иммунодепрессантами Негормональные иммунодепрессанты оказывают
- 75. 4. Симптоматическое лечение Антибиотики широкого спектра действия
- 76. 5. Хирургическое лечение Показаниями к хирургическому лечению
- 77. Сульфасалазин и его аналоги (салазопирин, салазопиридазин, салазодиметоксин). Препарат
- 78. Кортикостероиды. Кортикостероиды используются для лечения умеренной и тяжелой
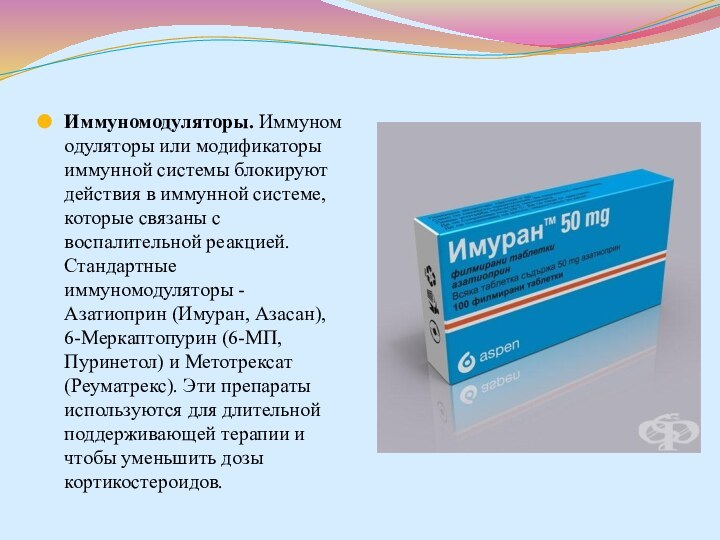
- 79. Иммуномодуляторы. Иммуномодуляторы или модификаторы иммунной системы блокируют действия
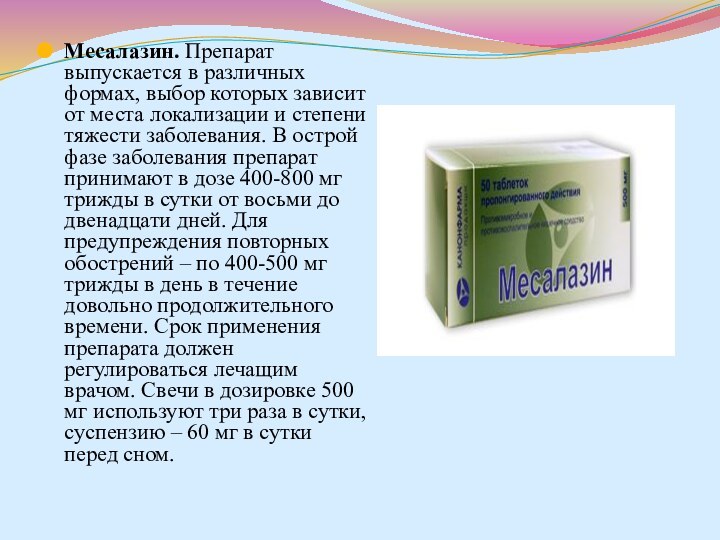
- 80. Месалазин. Препарат выпускается в различных формах, выбор которых
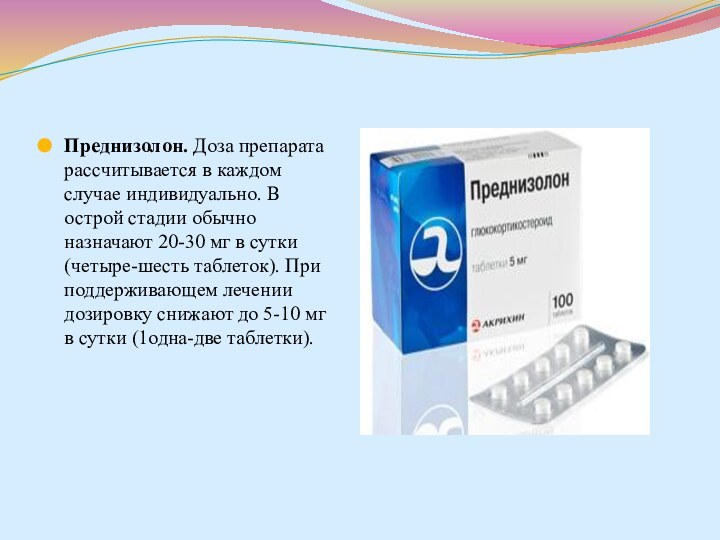
- 81. Преднизолон. Доза препарата рассчитывается в каждом случае индивидуально.
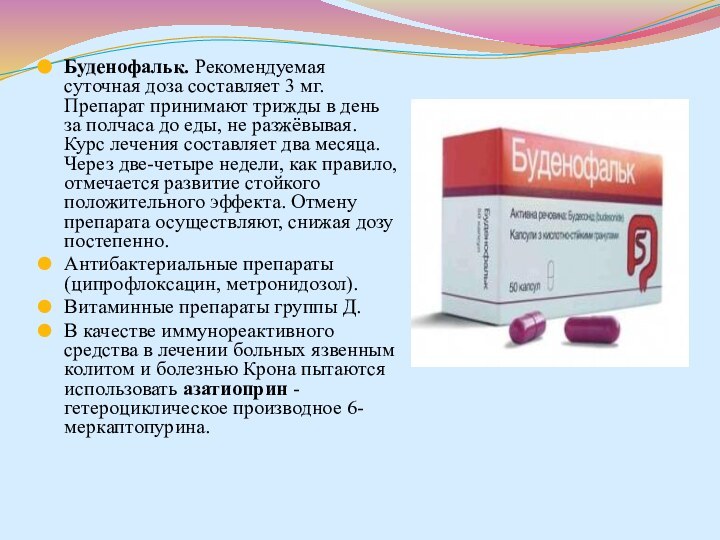
- 82. Буденофальк. Рекомендуемая суточная доза составляет 3 мг. Препарат
- 83. Лечение осложнений. Кровотечение при болезни Крона редко
- 84. При лечении воспалительных инфильтратов и на начальном
- 85. Скачать презентацию
- 86. Похожие презентации
Содержание 1. Введение 2. Определение 3. Эпидемиология 4. Этиология 5. Патогенез 6. Классификация 7. Клиническая картина 8. Диагностика 9. Патологическая анатомия 10. Осложнения 11. Лечение 13. Список литературы


























































Слайд 3
Содержание
1. Введение
2. Определение
3. Эпидемиология
4. Этиология
5. Патогенез
6. Классификация
7. Клиническая
картина
Слайд 4
Введение
Крона болезнь (В.В. Crohn, американский
врач, родился в 1884 г.) — хроническое неспецифическое воспаление
какого-либо участка желудочно-кишечного тракта, характеризующееся гранулематозными изменениями, изъязвлениями, утолщением стенки и сужением просвета пораженного отдела, образованием инфильтратов и свищей. В подавляющем большинстве случаев поражается тонкая кишка, особенно терминальный отдел подвздошной кишки (терминальный илеит), несколько реже — одновременно тонкая и толстая кишка; встречается также изолированное поражение толстой кишки; крайне редко процесс локализуется в пищеводе, желудке. Поражения различных отделов желудочно-кишечного тракта при болезни Крона соответственно называют также гранулематозным энтеритом, гранулематозным колитом, гранулематозным эзофагитом, гранулематозным гастритом.
Слайд 5
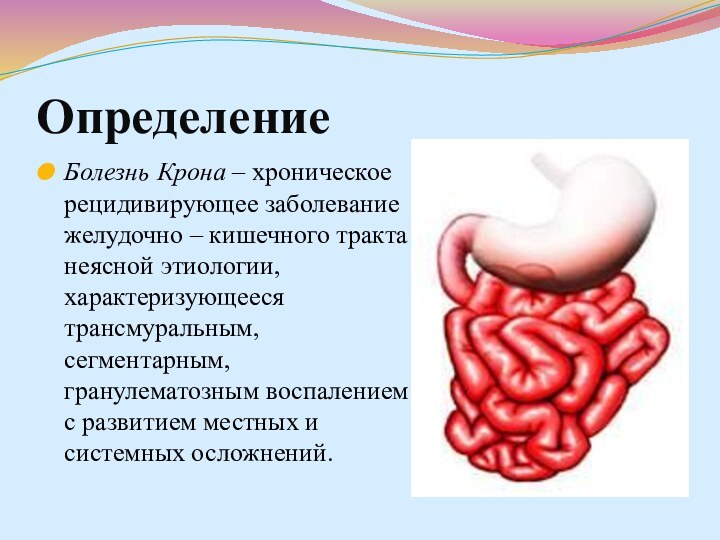
Определение
Болезнь Крона – хроническое рецидивирующее заболевание желудочно –
кишечного тракта неясной этиологии, характеризующееся трансмуральным, сегментарным, гранулематозным воспалением
с развитием местных и системных осложнений.Слайд 6 Болезнь Крона — неспецифический воспалительный гранулематозный процесс, поражающий
различные отделы желудочно - кишечного тракта, но преимущественно тонкий
и толстый кишечник, характеризующийся сегментарностью, рецидивирующим течением с образованием воспалительных инфильтратов, глубоких продольных язв, наружных и внутренних свищей, стриктур, перианальных абсцессов.
Слайд 7
Эпидемиология
Заболевание впервые описал Crohn в 1932 г. Частота
возникно- вения (первичная заболеваемость) составляет 2-4 случая на 100
000 жителей в год, распространенность (численность больных) — 30-50 больных на 100 000 жителей. Заболевание встречается в любом возрасте, но чаще в молодо- сти. Первый пик заболеваемости наблюдается в возрасте от 12 до 30 лет, второй — около 50 лет. Болезнь Крона чаще встречается среди евреев по сравнению с общей популяцией.
Слайд 8
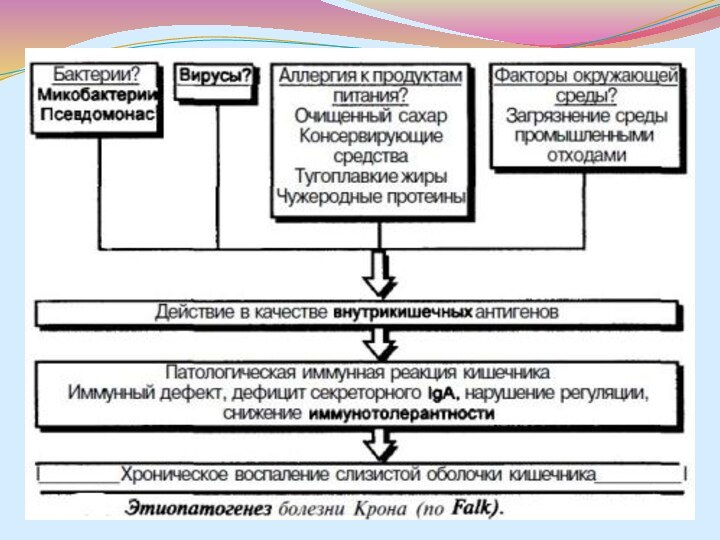
Этиология
Этиология болезни Крона неизвестна. Наиболее широко об-
суждается инфекционная природа заболевания. Предполагается связь болезни Крона с
вирусами, хламидиями, иерсиниями, нару шениями микробиоценоза кишечника (уменьшение количества бифидобактерий при одновременном увеличении числа патогенных энтеробактерий, анаэробных микроорганизмов, потенциально патогенных штаммов кишечной полочки). Однако первопричинная роль какого-либо инфекционного фактора в возникновении болезни Крона остается в настоящее время недоказанной. В последнее время большое внимание в развитии заболевания уделяется особенностям питания (недостаточное содержание растительной клетчатки в рационе и частое использование химических консервантов и красителей). Определенную роль играют генетические факторы. Приблизительно в 17% случаев болезнь Крона выявляется среди ближайших родственников больного.
Слайд 9
Факторы риска болезни Крона
- Возраст. Болезнь Крона может возникнуть
в любом возрасте, но наиболее часто она диагностируется у
людей в возрасте 15-35 лет. Около 10% больных - дети до 18 лет;- Пол. Мужчины и женщины одинаково подвержены риску развития болезни Крона;
- Семейный анамнез. 20-25% больных болезнью Крона имеют в семьях близкого родственника с этим заболеванием;
- Расовая и этническая принадлежности. Болезнь Крона более распространена среди белых, хотя показатели заболеваемости растут также и среди других рас;
- Курение. Курение увеличивает риск развития болезни Крона и может ухудшить течение заболевания (с другой стороны, курение, вероятно, уменьшает риск язвенного колита. Однако ввиду опасности курения - оно никогда не должно быть использовано для защиты от язвенного колита);
- Аппендэктомия. Удаление аппендикса (аппендэктомия) может быть связано с повышенным риском развития болезни Крона, но снижением риска язвенного колита.
Слайд 11
Патогенез
В патогенезе болезни Крона ведущая роль отводится аутоим-
мунным механизмам. Предполагается, что при этом заболевании развивается аутоиммунный
процесс, вырабатываются антитела класса IgG к желудочнокишечному тракту (прежде всего к толстому кишечнику) и появляются лимфоциты, сенсибилизированные к антигенам слизистой оболочки толстой кишки. В итоге развивается воспалительный процесс в пищеварительном тракте с появлением язв, некрозов, выраженной интоксикации, кишечных кровотечений и других симптомов заболевания. Для болезни Крона характерны также частые внекишечные проявления, обусловленные аутоиммунными механизмами. Большую роль в развитии болезни Крона играет также дефицит в кишечнике секреторного IgA.
Слайд 12
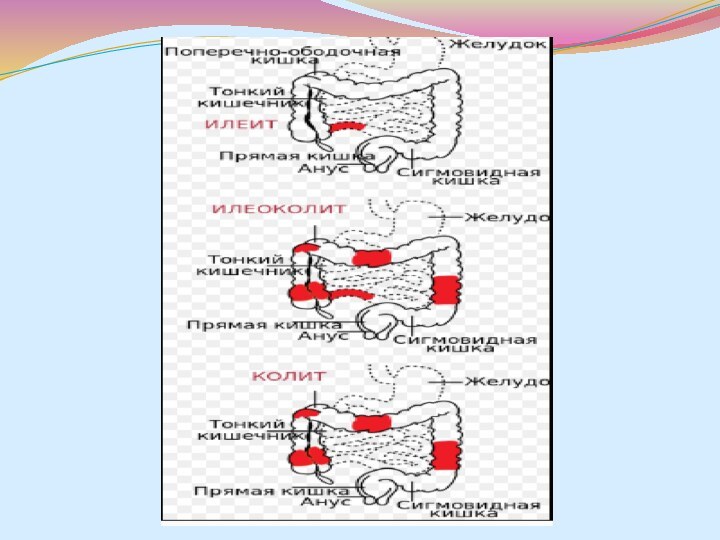
Классификация БК (М.Х. Левитан и др., 1974)
По локализации
патологического процесса
Энтерит (илеит)
Энтероколит (илеоколит)
Колит
Верхние отделы ЖКТ
По тяжести клинических проявлений
Легкая
формаСреднетяжелая форма
Тяжелая форма
По течению болезни
Острое
хроническое
Слайд 13
Типы по локализации
Илеоколит — наиболее распространённая форма, поражение
подвздошной и толстой кишки.
Илеит — изолированное поражение подвздошной кишки.
Желудочно-дуоденальная
форма — с поражением желудка и двенадцатиперстной кишки.Еюноилеит — в процесс вовлечены тощая и подвздошная кишка.
Болезнь Крона толстой кишки — изолированное поражение толстого кишечника.
Слайд 15
По степени тяжести:
Легкая (пациенты, не нуждающиеся в стационарном
лечении и энтеральном питании, без признаков дегидратации и интоксикации,
со снижением массы тела <10%):• диарея меньше 4 раз в сутки,
• нормальная температура тела,
• отсутствие тахикардии,
• легкая анемия (гемоглобин не ниже 100 г/л),
• СОЭ ниже 30 мм/час.
Средней тяжести:
• промежуточная форма между тяжелой и легкой формами (пациенты, не ответившие на терапию легкой стадии, либо пациенты с гипертермией, снижением массы тела >10%, тошнотой, рвотой, абдоминальными инфильтратами без признаков кишечной обструкции);
Тяжелая:
• диарея больше 6 раз в сутки с макроскопическим выделением крови,
• лихорадка выше 37,50С,
• тахикардия выше 90 ударов в минуту,
• анемия (снижение гемоглобина меньше 75% от нормы),
• повышение СОЭ выше 50 мм/час,
• наличие кишечных осложнений (абсцессы, кишечная непроходимость, кровотечения, высокие интестинальные свищи) или тяжелых внекишечных осложнений,
• отсутствие эффекта от стероидной терапии;
Слайд 16 Основные клинические синдромы БК: 1. Синдром поражения кишечника: - диарея
с кровью, слизью, гноем; - боли в животе; - болезненность живота
при пальпации; 2. Интоксикационный синдром: - слабость и адинамия; отсутствие аппетита и похудание; - повышение температуры тела; - депрессия, раздражительность; 3. Синдром системных проявлений: - полиартрит; - узловая эритема; - поражение кожи; - поражение глаз; - поражение печени и внепеченочных желчных кислот; - поражение слизистой оболочки полости рта; - нефротический синдром; - аутоиммунный тиреоидит; - аутоиммунная гемолитическая анемия.
Слайд 17
Общие симптомы болезни Крона:
- боли в
животе - как правило, в нижнем правом углу; - диарея; -
потеря веса; - кровотечение из прямой кишки; - лихорадка (высокая температура тела); - тошнота и рвота; - поражения кожи; - боли в суставах.
Слайд 18
Другие симптомы:
- Глаза. Воспаление в глазах иногда является ранним
признаком болезни Крона. Заболевания сетчатки могут иметь место, но
редко. Люди с артритом и его осложнениями могут иметь повышенный риск проблем со зрением.- Суставы. Воспаление кишечника вызывает артрит и скованность в суставах. Спина часто поражена. Пациенты с болезнью Крона также имеют опасность аномального утолщения и расширения на концах пальцев рук и ног.
- Язвы во рту. Раны и язвы являются общими, и, когда они происходят, остаются. Ротовые инфекции также распространены у людей с болезнью Крона.
- Кожные заболевания. У пациентов с болезнью Крона могут развиться кожные отеки, опухоли или другие поражения кожи – язвы (в том числе рук и ног), далекие от толстой кишки.
Люди с болезнью Крона имеют повышенный риск развития псориаза.
Слайд 19
Клиническая картина
Клиническая картина зависит от локализации и
распространенности процесса, от варианта течения — острое или хроническое.
Слайд 20
Острая форма болезни Крона
Острая форма болезни Крона
наблюдается реже. Как правило, при этом патологический процесс локализуется
в терминальном отрезке подвздошной кишки. Характерными клиническими при- знаками острой формы болезни Крона являются:• нарастающие боли в правом нижнем квадранте живота;
• тошнота, рвота;
• понос, нередко с примесью крови;
• метеоризм;
• повышение температуры тела, часто с ознобом;
• утолщенный болезненный терминальный отрезок подвздошной кишки;
• лейкоцитоз, увеличение СОЭ.
Слайд 21
Хроническая форма болезни Крона
Хроническая форма болезни Крона
встречается наиболее часто. Ее проявления различны в зависимости от
локализации воспалительного процесса.
Слайд 22
Тонкокишечная локализация
Клиническую симптоматику этой формы можно разделить
на группу общих и местных симптомов.
Общие симптомы обусловлены интоксикацией
и синдромом мальабсорбции и включают: слабость, недомогание, снижение работоспособности, повышение температуры тела до субфебрильной, похудание, отеки (за счет потери белка), гиповитаминоз (кровоточивость десен, трещины в углах рта, пеллагрозный дерматит, ухудшение сумеречного зрения), боли в костях и суставах (обеднение солями кальция), трофические нарушения (сухость кожи, выпадение волос, ломкость ногтей), недостаточность надпочечников (пигментация кожи, гипотония), щитовидной железы (заторможенность, одутловатость лица), половых желез (нарушение менструации, импотенция), паращитовидных желез (тетания, остеомаляция, переломы костей), гипофиза (полиурия с низкой плотностью мочи, жажда).
Слайд 25
Местные симптомы:
1. Периодические, а позже постоянные тупые
боли (при поражении 12-перстной кишки — в правой эпигастральной
области, тощей кишки — в левой верхней и средней части живота, подвздошной кишки — в правом нижнем квадранте живота).2. Стул полужидкий, жидкий, пенистый, иногда с примесью слизи, крови. 3. При стенозировании кишки — признаки частичной кишечной непроходимости (схваткообразные боли, тошнота, рвота, задержка газов, стула). 4. При пальпации живота — болезненность и опухолевидное об- разование в терминальном отделе подвздошной кишки, при поражении остальных отделов — боли в околопупочной облас-ти.
5. Формирование свищей внутренних, открывающихся в брюшную полость (межпетлевых, между подвздошной и слепой кишкой, желчным и мочевым пузырем), и наружных, открывающихся в поясничную и паховую области. 6. Возможны кишечные кровотечения (мелена).
Слайд 26 С учетом вышеописанной симптоматики целесообразно выделять четыре основных
типа регионарного энтерита (Walfish, 1992):
• воспалительный — характеризуется
болью в правом нижнем квадранте живота и болезненностью при пальпации этой области (особенно ileum terminalis), что при выраженной симпто-матике напоминает острый аппендицит; • обструктивный — развивается при стенозировании кишечника, появляется симптоматика рецидивирующей частичной непро- ходимости с сильными спастическими болями в животе, его вздутием, запором и рвотой;
• диффузный еюноилеит — характеризуется болями в правой подвздошной области, болезненностью при пальпации в околопупочной и правой подвздошной области; иногда симптоматикой
частичной кишечной непроходимости; постепенно развивается снижение массы тела и даже выраженное истощение;
Слайд 27 • абдоминальные свищи и абсцессы — обнаруживаются обычно
на поздних стадиях болезни, сопровождаются лихорадкой, болями в животе,
общим истощением. Свищи могут быть: --кишечно-кишечными, --кишечно-мочепузырными, --кишечно-забрюшинными, --кишечно-кожными.
Слайд 28
Локализация в толстой кишке (гранулематозный колит)
Основные клинические
симптомы:
1. Боли в животе схваткообразного характера, возникающие после
еды и перед дефекацией. Возможны также постоянные боли при движениях, наклонах туловища (обусловлены развитием спаечного процесса). Боли локализуются по ходу толстого кишечника (в боковых и нижних отделах живота). 2. Выраженная диарея (жидкий или кашицеобразный стул до 10-12 раз в сутки с примесью крови). У некоторых больных бывают выраженные позывы к дефекации ночью или под утро.
3. Бледность, сухость кожи, снижение ее тургора и эластичности.
4. При осмотре живота выявляется снижение тонуса мышц передней брюшной стенки, пальпация по ходу толстой кишки сопровождается значительной болезненностью. Сигмовидная кишка чаще всего определяется в виде жгута, что объясняется инфильтрацией ее стенки.
Слайд 29 5. У 80% больных отмечаются анальные трещины. Особенности,
отличающие их от обычных трещин: различная локализация, часто множественный
характер, значительно меньшая болезненность, вялость грануляций, отсутствие ригидных Рубцовых краев, спазма сфинктера.6. При пальцевом исследовании в случае вовлечения в процесс стенок анального канала пальпируются отечные ткани, часто можно определить снижение тонуса сфинктера. После извлечения пальца наблюдается зияние ануса и подтекание кишечного содержимого, обычно гнойно-кровянистого характера. При наличии трещин и свищей, особенно с обширными гнойными ишиоректальными затеками, возможна полная деструкция волокон жома.
7. Важный диагностический признак — свищи, связанные с кишечником, и инфильтраты брюшной полости. Свищи прямой кишки при болезни Крона даже при длительном существовании редко сопровождаются рубцеванием и чаще всего бывают окружены инфильтрированными тканями с полиповидно измененной, инфильтрированной слизистой оболочкой в области внутреннего отверстия и вялыми «губовидно-выступающими» наружу грануляциями вокруг наружного отверстия.
Слайд 30
Сочетанное поражение тонкой и толстой кишки
Эта форма
болезни Крона проявляется сочетанием симптомов, присущих терминальному илеиту, и
симптомов поражения толстой кишки. Г. А. Григорьева (1994) указывает, что при локализации патологического процесса в подвздошной кишке и правых отделах толстой кишки преобладают боли в правой половине живота и субфебрильная температура тела; у части больных наблюдаются симптомы мальабсорбции. При диффузном поражении толстой кишки в сочетании с поражением терминального отдела подвздошной кишки в клинической картине доминирует симптоматика тотального колита
Слайд 31
Локализация в верхних отделах желудочно-кишечного тракта
Изолированные поражения
верхних отделов желудочно-кишечного тракта при болезни Крона встречаются очень
редко, часто имеется сочетание этой локализации с поражением тонкой и тол- стой кишки. Клиническая картина болезни Крона с локализацией патологического процесса в пищеводе, желудке, 12-перстной кишке на начальных этапах напоминает клинику, соответственно, хронического эзофагита, хронического гастрита, дуоденита. При поражении желудка и 12-перстной кишки клинические проявления могут быть сходны с клиникой язвенной болезни желудка и 12-перстной кишки (язвенно-подобный синдром), причем в рвотных массах часто бывает примесь крови. По мере прогрессирования заболевания присоединяются слабость, субфебрильная температура тела, похудание, анемия.
Слайд 32
Внекишечные проявления
Внекишечные проявления болезни Крона Walfish (1992)
подразделяет на три основные группы.
1. Проявления, соответствующие активности
патологического процесса в кишечнике, обусловленные иммунобиологическими процессами и активацией микробной флоры: периферический артрит, эписклерит, афтозный стоматит, узловатая эритема, гангренозная пиодермия. Эти осложнения наблюдается чаще при поражении толстого кишечника. 2. Проявления, которые предположительно генетически связаны с генотипом HLA B27: анкилозирующий спондилоартрит, сакроилеит, увеит, первичный склерозирующий холангит.
Слайд 33 3. Поражения, непосредственно связанные с патологией самого кишечника:
• почечные камни, возникающие в связи с нарушением об-
мена мочевой кислоты, ощелачивания мочи и избыточного всасывания в кишечнике оксалатов; • синдром мальабсорбции;
• желчные камни, образующиеся в связи с нарушением реабсорбции желчных солей в подвздошной кишке;
• вторичный амилоидоз, развивающийся на фоне длительного воспалительного и гнойного процесса.
Слайд 34
Цели диагностики
--Верификация диагноза.
--Определение локализации патологического процесса.
--Своевременное выявление осложнений.
Слайд 35
Программа обследования
Общий анализ крови, мочи.
Копрологический
анализ: макроскопическая оценка, копроцитограмма, бактериологическое исследование, анализ кала на
наличие простейших.БАК: определение содержания общего белка, белковых фракций, аминотрансфераз, билирубина, железа, натрия, калия, кальция, мочевой кислоты.
УЗИ органов брюшной полости и почек.
ФЭГДС.
Ректороманоскопия, колоноскопия с биопсией и микроскопическим исследованием биоптатов.
Ирригоскопия.
Иммунологический анализ крови: определение содержания в крови иммуноглобулинов, циркулирующих иммунных комплексов, количества В- и Т-лимфоцитов, субпопуляций Т-лимфоцитов, ревматоидного фактора, волчаночных клеток.
Слайд 36
Лабораторные и инструментальные данные
1. OAK: анемия, лейкоцитоз,
увеличение СОЭ. Эти изменения наиболее выражены в активной фазе
болезни.2. ОАМ: без существенных изменений. В активной фазе возможно появление протеинурии, микрогематурии.
3. БАК: снижение содержания альбумина, железа, увеличение 02- и у-глобулинов, аланиновой аминотрансферазы, иногда билирубина.
4. Иммунологический анализ крови: увеличение количества иммуноглобулинов, циркулирующих иммунных комплексов, сни- жение количества Т-лимфоцитов-супрессоров.
5. Копрологический анализ: макроскопически определяются примеси крови и слизи, при отсутствии явно видимой крови — повышенное количество эритроцитов, всегда положительная реакция на скрытую кровь (р. Грегерсена) и растворимый белок (р. Трибуле), много эпителиальных клеток и лейкоцитов.
Слайд 37 6. ФЭГДС: позволяет выявить поражение верхних отделов желудочнокишечного
тракта. Поражение пищевода наблюдается крайне редко, проявляется картиной воспаления
слизистой оболочки пищевода, иногда его изъязвлением. Диагноз уточняется с помощью гистологического исследования биоптатов слизистой оболочки пищевода. Поражение желудка наблюдается всего лишь у 5-6.5% больных, причем наиболее характерно изолированное поражение антрального отдела желудка или сочетанное поражение желудка и начального отдела 12-перстной кишки. Однако возможно не первоначальное поражение желудка, а вовлечение его в патологический процесс при далеко зашедшем поражении кишечника (терминальная стадия болезни). Поражение желудка проявляется инфильтративным воспалительным процессом с изъязвлением в центре. Диагноз уточняется с помощью гистологического исследования биоптатов слизистой оболочки желудка.Слайд 38 7. Эндоскопическое исследование кишечника (ректороманоскопия, колоноскопия). Ректороманоскопия информативна
в тех случаях, когда в патологический процесс вовлечена прямая
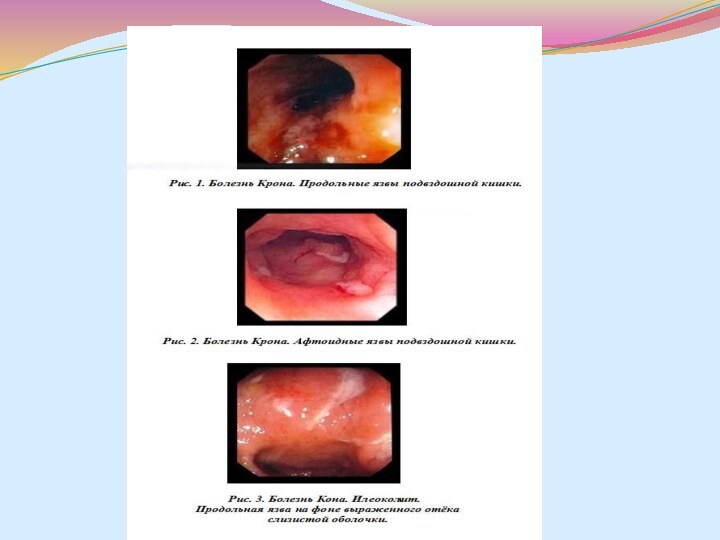
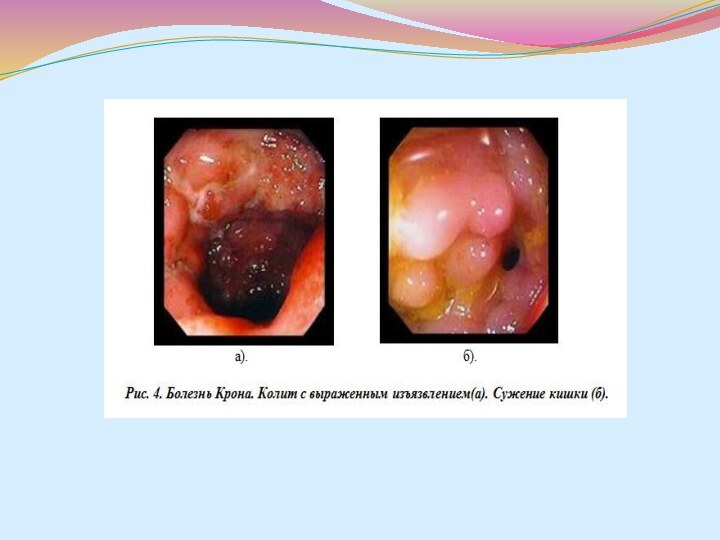
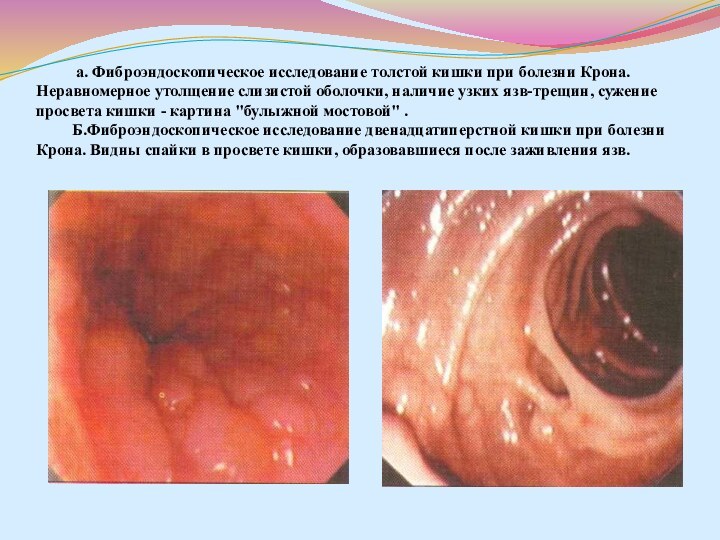
кишка (у 20% больных). Наиболее значима фиброколоноскопия с биопсией слизистой оболочки кишечника. Эндоскопическая картина зависит от периода и активности процесса. В начальной стадии заболевания на фоне тусклой (не блестящей) слизистой оболочки видны эрозии-афты, окруженные белесоватыми грануляциями. На стенках кишки в просвете ее видны слизь и гной. По мере прогрессирования заболевания и нарастания активности процесса слизистая оболочка неравномерно утолщается, приобретает белесоватый вид, появляются большие язвы (поверхностные или глубокие), чаще продольно расположенные, отмечается сужение просвета кишки (картина «булыжной мостовой»). В период наибольшей активности воспалительный процесс распространяется на все слои кишечной стенки, включая серозную оболочку, и образуются свищи. В дальнейшем на месте язв-трещин образуются рубцовые сужения.Слайд 45 а. Фиброэндоскопическое исследование толстой кишки при болезни
Крона. Неравномерное утолщение слизистой оболочки, наличие узких язв-трещин, сужение
просвета кишки - картина "булыжной мостовой" . Б.Фиброэндоскопическое исследование двенадцатиперстной кишки при болезни Крона. Видны спайки в просвете кишки, образовавшиеся после заживления язв.Слайд 46 8. Микроскопическое исследование биоптатов слизистой оболочки: биопсия должна
проводиться так, чтобы в биоптат попал участок подслизистого слоя,
потому что при болезни Крона процесс начинается именно в нем и далее распространяется трансмурально. Микроскопически выявляются следующие особенности патологического процесса: • в наибольшей степени поражается подслизистый слой, в меньшей степени — слизистая оболочка; • воспалительно-клеточный инфильтрат представлен лимфоцитами, плазматическими клетками, гистиоцитами, эозинофилами, на фоне которых определяются саркоидоподобные гранулемы с гигантскими клетками Лангганса.Слайд 47 9. Рентгенологическое исследование кишечника: ирригоскопия производится при отсутствии
ректального кровотечения. Характерными признаками болезни Крона являются: • сегментарность
поражения толстой кишки; • наличие нормальных участков кишки между пораженными сегментами; • неровный контур кишки; • продольные язвы и рельеф слизистой, напоминающий «булыжную мостовую»; • сужение пораженных участков кишки в виде «шнура»; Рентгенологическое исследование тонкой кишки наиболее целесообразно проводить с введением бария через зонд за связку Трейца (П. Я. Григорьев, А. В. Яковенко, 1998). Рентге- нологические признаки поражения тонкой кишки те же, что и толстого кишечника.Слайд 49 А. Рентгенисследование: болезнь Крона, стеноз тонкой кишки б.
Рентгенисследование: болезнь Крона, межкишечные фистулы
Слайд 50 10. Лапароскопия: проводится преимущественно с целью дифференциальной диагностики.
Пораженные отделы кишечника, прежде всего терминальный отдел подвздошной кишки,
выглядять гиперемированными, утонченными, отечными; отмечаются также уплотнение и увеличение мезентериальных лимфатических узлов.
Слайд 51
Патоморфология
Самый ранний макроскопический признак повреждения при болезни Крона
— крошечное изъязвление слизистой оболочки (афта). Воспалительный процесс постепенно
распространяется на все слои стенки кишки особенно выражен в подслизистой основе. В результате появляется другой характерный признак — утолщение стенки и сужение пораженного органа или его сегмента, наличие четких границ, глубоких трещин слизистой оболочки и свищей; часто появляется инфильтрат в брюшной полости, доступный пальпации. Рельеф слизистой оболочки нередко приобретает своеобразный вид булыжной мостовой за счет инфильтрации стенки кишки лимфоидными клетками и пересечения ее глубокими трещинами и линейным язвами.Главная особенность гистологической картины болезни Крона — типичное трансмуральное поражение стенки кишечника. Воспаление может распространяться на серозную оболочку и соседние ткани и органы, формируя свищи и спайки.
Другая характерная особенность болезни — формирование неказеозных саркоидоподобных эпителиоидных гранулем с клетками Пирогова — Ланханса.
Слайд 52 Гранулемы находят приблизительно в 30—40 % при гистологическом
исследовании биопсийного материала. При исследовании операционного материала гранулемы обнаруживаются
гораздо чаще, в том числе и в лимфатических узлах брыжейки.Присутствие гранулем патогномонично для болезни Крона, но их отсутствие не дает оснований для ее исключения. Гистологическое исследование позволяет видеть выраженную инфильтрацию собственной пластинки слизистой оболочки и подслизистой основы лимфоидными клетками, толстостенные сосуды с явлениями васкулита.
В процесс может вовлекаться брыжейка, которая становится отечной и утолщенной. Лимфатические узлы брыжейки увеличиваются и содержат большое количество воспалительных клеток, свидетельствующих о хроническом воспалении. Трансмуральное воспаление, глубокие язвы, отек и фиброзные изменения стенки кишки создают условия для нарушения проходимости, свищей и абсцессов. Пораженные сегменты тонкой кишки резко отграничены от смежных нормальных кишечных петель, соответствуя понятию «регионарный энтерит».
Слайд 53 Патологический процесс при болезни Крона чаще всего находится
в терминальном отделе тонкой кишки (илеоцекальная область), хотя может
располагаться в любом отделе пищеварительного тракта — от ротовой полости до заднего прохода. Изолированное поражение подвздошной кишки наблюдается приблизительно в 35 % случаев, подвздошной и толстой кишок — в 45 %; болезнь Крона толстой кишки наблюдается приблизительно в 20 %. Изолированное поражение аноректальной области наблюдается только у 3 % больных. Могут одновременно поражаться несколько участков желудочно-кишечного тракта.Слайд 54 Макропрепарат: а. болезнь Крона. Вскрыт просвет подвздошной кишки,
на слизистой которой видны многочисленные афтозные изъязвления. б. болезнь
Крона. Межкишечный свищ (подвздошно-сигмоидный) при болезни Крона.Слайд 55 Микропрепарат: а. болезнь Крона. Гранулема саркоидного типа в
стенке тонкой кишки. б. болезнь Крона. Язва-трещина, пронизывающая практически
всю стенку тонкой кишки.
Слайд 56
Дифференциальный диагноз
Клинические симптомы болезни Крона чрезвычайно многообразны и
правильный диагноз в большинстве случаев устанавливают несколько лет спустя,
после начала болезни.Молодой возраст больного, постоянные боли в правой подвздошной области, диарея, лихорадка и потеря массы тела, особенно пальпируемая в этой зоне инфильтрация и перианальные изменения делают диагноз болезни Крона весьма вероятным. Дифференциальный диагноз с болезнью Крона следует проводить у всех больных с перианальными свищами и трещинами, а также с лихорадкой, узловатой эритемой и артритами неустановленной этиологии.
У больных с острой формой болезни следует исключить иерсиниоз и другие острые кишечные и паразитарные заболевания. При острой форме с тяжелым течением дифференциальный диагноз следует проводить с некротическим энтеритом, вызванным Cl. perfringens, и эозинофильным гастроэнтеритом. Многообразие клинических проявлений болезни Крона ведет к тому, что приходится проводить дифференциальный диагноз с большим количеством заболеваний, например с аппендикулярным инфильтратом, дивертикулитом слепой кишки, туберкулезом, грибковыми поражениями илеоцекальной зоны, амебиазом и бактериальными инфекциями (сальмонеллез, шигеллез, кампилобактероз, иерсиниоз). Если болезни предшествовало лечение антибиотиками, то следует исключить псевдомембранозный колит. Для этого требуется провести посев кала на Cl. difficile. Необходимо также иметь в виду возможность лимфомы тонкой кишки и поражение верхней брыжеечной артерии или вены. Сходные с болезнью Крона рентгенологические признаки могут быть при раке слепой кишки, карциноиде и лимфосаркоме, радиационном энтерите и туберкулезном илеотифлите.
Слайд 57 ОСТРЫЙ ИНФЕКЦИОННЫЙ КОЛИТ. Причиной его чаще всего являются
Salmonella, Shigella или Campylobacterjeuni. Как правило, заболевание имеет острое
начало, возникает в определенных эпидемиологических районах, во время путешествий; сопровождается повышением температуры тела, тошнотой и рвотой. Отмечаются схваткообразные боли в животе, жидкий водянистый стул с примесью слизи и крови, тенезмы. При шигеллезе возможно развитие синдрома Рейтера с артритом, конъюнктивитом и уретритом, обычно это встречается через 1—4 недели от начала диареи у больных с фенотипом HLA-B27. В диагностике решающее значение имеет микроскопия свежих фекальных масс и бактериологическое исследование кала, а также ректороманоскопия с биопсией слизистой прямой кишки.ИЕРСИНИОЗ. Yersinia enterocolitica является возбудителем острого энтероколита. В воспалительный процесс вовлекается терминальный отдел подвздошной и толстая кишки. Клинические и рентгенологические симптомы напоминают болезнь Крона. Кроме того, имеются и внекишечные проявления — узловая эритема и полиартрит. При эндоскопии кишечника выявляются афтозные язвы слизистой. Возможно хроническое течение процесса, перфорации язв кишечника и перитонит. Окончательный диагноз устанавливается на основании микробиологических анализов крови, кала, а также серологических тестов.
Слайд 58 ТУБЕРКУЛЕЗ КИШЕЧНИКА. Излюбленной локализацией туберкулеза кишечника является илеоцекальная
область — туберкулезный илеотифлит. Однако поражаться могут все отделы
желудочно-кишечного тракта. Клинические проявления и рентгенологическая картина поражения схожи с болезнью Крона. При колоноскопии характерны гранулематозные поражения кишки или язвенные дефекты. Характерны стриктуры кишки, как и при болезни Крона. У половины больных рентгенологических признаков туберкулеза легких не определяется. Туберкулиновая проба положительна также лишь в 50% случаев. Основными диагностическими критериями являются: определение микобактерии и гистологическая картина биоптатов кишки; присутствие гранулем с наличием гигантских клеток Пирогова-Лангханса и казеозным некрозом в центре.АМЕБИАЗ. Entamoeba histolytica распространена во всем мире, однако заболевание чаще встречается в Средней Азии и тропических странах с плохими санитарными условиями. Амебную дизентерию всегда нужно иметь в виду в случае диареи у больного, находившегося в тропиках, однако заболевание может развиться и у человека, никогда не покидавшего зону с умеренным климатом. Распространение происходит орально-фекальным путем от человека к человеку. Заразная форма Entamoeba histolytica — циста — может существовать во влажной среде в течение нескольких месяцев, особенно при температуре ниже 20°. Инфицированный человек экскретирует в сутки до 45 млн. цист. Клинические проявления нарастают от легкой диареи и дискомфорта в животе до кровавого поноса. Возможны молниеносные формы болезни. Основные диагностические мероприятия: микроскопия свежих фекальных масс, в ряде случаев серологические тесты, а также эндоскопическое исследование толстой кишки. Определяется умеренная гиперемия слизистой, а также дискретные язвы. Гистологическое исследование колонобиоптатов позволяет выявить амебу. В случаях хронического течения амебиаза возможно образование абсцесса в печени, перфораций и стриктур кишки.
Слайд 59 ИШЕМИЧЕСКИЙ КОЛИТ. Обычно наблюдается у пациентов пожилого возраста,
имеющих в анамнезе патологию сердечно-сосудистой системы. Характерно острое начало
заболевания, появление кровянистого жидкого стула, болей в животе, изменения в прямой кишке отсутствуют. Наиболее постоянная локализация патологического процесса в левом изгибе толстой кишки и в нисходящей ободочной кишке, что обусловлено анатомо-физиологическими особенностями кровоснабжения органа. Наиболее уязвимым местом толстой кишки является левый изгиб, расположенный в зоне смежного кровоснабжения бассейнов двух брыжеечных артерий (верхней и нижней). Способствуют правильному распознаванию заболевания рентгенологические признаки (симптом пальцевых вдавлений, псевдодивертикулы), гистологическое исследование колонобиоптатов (геморрагии, гемосидеринсодержащие макрофаги, тромбированные сосуды). Важным диагностическим методом является ангиография. Ишемический колит по течению может быть острым или хроническим. Выделяют две его формы: обратимую (преходящая ишемия) и необратимую с формированием стриктуры или гангрены стенки кишки.Слайд 60 При болях в правом нижнем квадранте живота следует
иметь в виду, что сходные с терминальным илеитом или
илеотифлитом симптомы могут наблюдаться при болезнях смежных органов. Так, у женщин следует исключить внематочную беременность, кисту и опухоль яичников.В острых случаях проводят дифференциальный диагноз с острым аппендицитом. В отличие от аппендицита при болезни Крона имеется более продолжительный анамнез с предшествующими обострениями.
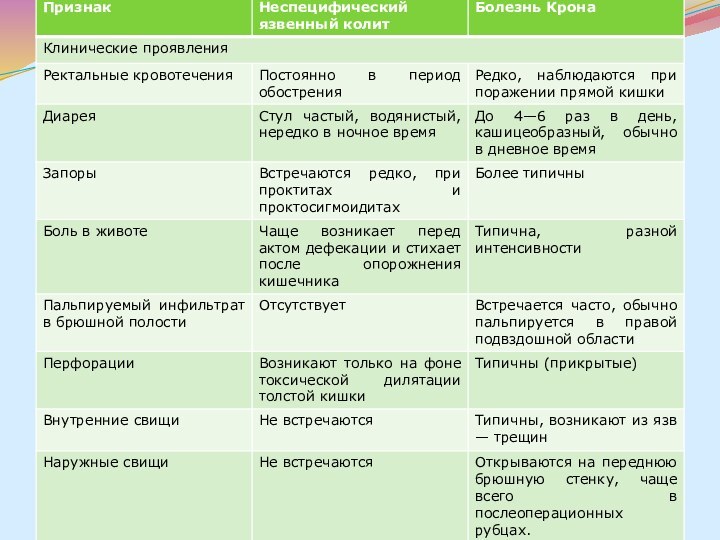
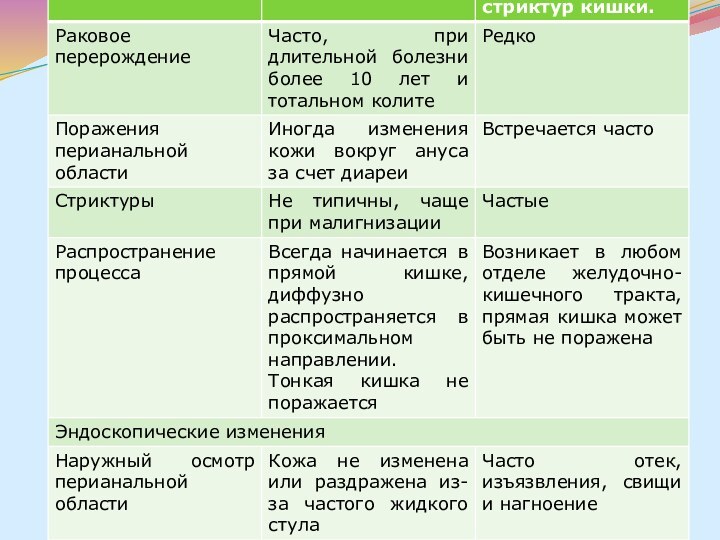
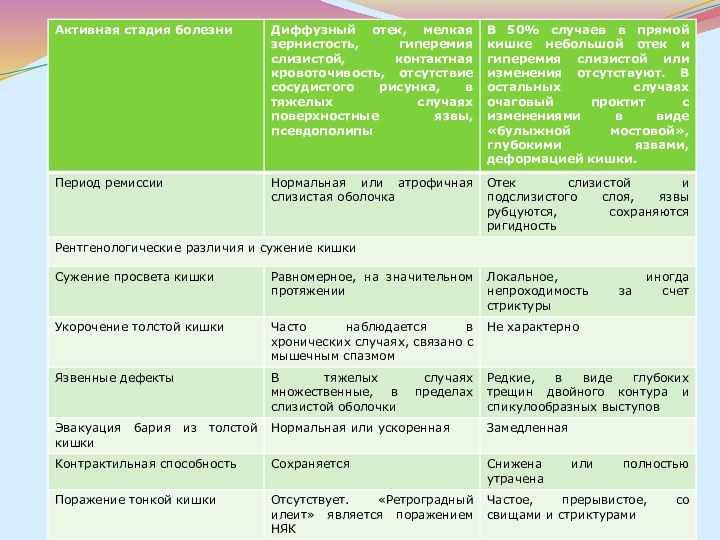
Большие трудности представляет в ряде случаев дифференциальная диагностика неспецифического язвенного колита и болезни. Основные дифференциально-диагностические, клинические, эндоскопические и рентгенологические признаки НЯК и БК, предложенные М.Х.Левитаном, В.Д.Федоровым, Л.Л.Капуллером, представлены в таблице.
Слайд 64
Осложнения БК:
перфорация толстой кишки;
токсическая дилатация толстой кишки;
кишечное кровотечение;
стриктуры
толстой кишки;
воспалительные инфильтраты;
рак толстой кишки;
инфильтраты и абсцессы;
образование свищей;
кишечная непроходимость.
Слайд 65
Прогноз болезни Крона
Перспективы для болезни Крона колеблются в широких
пределах. Болезнь Крона может варьироваться от доброкачественной (например, при
болезни Крона происходит ограничение функций вокруг ануса у пожилых людей) или это может быть чем-то очень серьезным. Некоторые пациенты могут испытывать только один эпизод, а другие страдают непрерывно. Около 13-20% больных имеют хроническую болезнь Крона.Хотя рецидивы, как правило, бывают, все же у некоторых пациентов периоды без признаков заболевания могут длиться в течение многих лет или десятилетий. Болезнь Крона не может быть излечена до конца даже при помощи хирургии. Болезнь Крона редко является непосредственной причиной смерти, и большинство людей может жить c ней нормально и долго.
Слайд 66
Цели лечения
Купирование обострений заболевания.
Поддержание ремиссии заболевания.
Предупреждение развития осложнений
Слайд 67
Оценка эффективности лечения
Исчезновение симптомов, нормализация эндоскопической картины и
лабораторных показателей свидетельствуют об эффективности терапии.
Оценку эффективности начатой терапии
проводят в течение нескольких недель. Результаты лечения оцениваются по срокам исчезновения симптомов (частота стула, боли в животе, анорексия, диспепсия, пальпаторная болезненность живота, лихорадка, тахикардия), данным лабораторных показателей (гемоглобин, эритроциты, СОЭ, С-реактивный белок, альбумин, электролиты).Эффективность аминосалицилатов оценивают на 14-21-й день терапии, кортикостероидов - на 7-21-й день, азатиоприна - через 2-3 мес.
Слайд 68
Лечебная программа при болезни Крона
1. Лечебное питание.
2. Лечение
синдрома нарушенного всасывания, коррекция нарушений
обмена веществ, электролитного и поливитаминного
дисбаланса и кишечной оксалатурии.3. Базисная патогенетическая терапия: лечение препаратами, содержащими 5-аминосалициловую кислоту; лечение глюкокортикоидами и негормональными иммунодепрессантами.
4. Симптоматическая терапия.
5. Хирургическое лечение.
Слайд 69
1. Лечебное питание
Характер диеты при болезни Крона зависит
от локализации и протяженности поражения кишечника, фазы заболевания, а
также переносимости больным определенных продуктов питания. В период обострения назначается дробное питание 5-6 раз в сутки. Содержание белка в диете, особенно при упорной диарее, должно быть повышено до 1.3-2 г/кг в сутки. В фазе обострения диета должна быть механически и химически щадящей с повышенным содержанием белка, витаминов, исключением молока при его непереносимости и ограниченным количеством грубой растительной клетчатки, особенно при сужении участков кишки. Этим условиям соответствует диета № 4, затем № 46 (см. гл. "Лечение хронического энтерита"). При обширном поражении тонкой кишки в периоде обострения рекомендуются энтеральные элементарные сбалансированные монодиеты содержащие гидролизованный белок, жиры, углеводы с исключением лактозы и клетчатки. При значительном истощении больных, упорной диарее показано парентеральное питание, оно необходимо и при лечении таких поражений кишечника, как свищи, обструктивные процессы, синдром короткой кишки, а также при подготовке больных к операции с дефицитом массы тела и метаболическими нарушениями.
Слайд 70
2. Лечение синдрома нарушенного
всасывания
Лечение синдрома нарушенного всасывания, коррекция
нарушений обмена веществ, дисбаланса витаминов, микроэлементов и кишечной оксалатурии
является чрезвычайно важным в комплексной терапии болезни Крона и позволяет быстрее добиться ремиссии.
Слайд 71
3. Базисная патогенетическая терапия
3.1. Лечение препаратами, содержащими 5-амииосалициловую
кислоту (5-АСК)
К этим препаратам относятся сульфасалазин, салазопиридазин, а также
5-АСК в виде препаратов салофальк, месалазин, мезакол и др. Наиболее важным аспектом является ингибирование липоксигеназного пути превращения арахидоновой кислоты, продукты метаболизма которой служат медиаторами воспалительного процесса в кишке, а также иммуномодулирующий эффект (эти эффекты обусловлены 5-АСК).Лечение сульфасолазином А. Р. Златкина (1994) рекомендует начинать с дозы 0.5 г 4 раза в день, через 2-3 дня дозу увеличивают в 2 раза, а через неделю повышают до 2 г 4 раза в день, в тяжелых случаях — до 2 г 5 раз в день в течение 2-3 недель. Суточная доза сульфасалазина в некоторых случаях может составить 4-6г. Длительность лечения сульфасалазином строго не регламентируется, определяется динамикой болезни и может быть от 3-4 недель до 3-4 месяцев и более.
Препарат салазопиридазин применяют по 2 г в день в течение 4 недель, а следующие 3-4 недели — по 1.5 г в день.
5-Аминосалициловая кислота (салофальк, месалазин) назначается по 3 г в день. Эффективность препарата выше, а переносимость лучше, чем сульфасалазина и салазопиридазина. Побочные эффекты препаратов, содержащих 5-АСК, проявляются диспептическими расстройствами, кожными сыпями, лейкопенией, агранулоцитозом (сульфасалазин, салазопиридазин), поэтому необходимо проверять анализ крови 1 раз в 10 дней.
Слайд 72
3.2. Лечение глюкокортикоидами
Глюокортикоиды оказывают противовоспалительное, иммунодепрессантное, десенсибилизирующее действие.
Показания к назначению глюкокортикоидов: выраженная анемия, значительная потеря массы
тела, системные осложнения (поражения суставов, глаз), очень тяжелое течение заболевания с высокой активностью процесса, рецидив болезни после операции. Преднизалон назначается внутрь в дозе 40-60 мг в день. При снижении активности процесса и улучшении состояния больного (восстановление аппетита, увеличение массытела, уменьшение диареи), что обычно наблюдается через 1-1.5 месяца, дозу препарата начинают постепенно снижать до 2.5 мг в неделю. Дли-тельность лечения преднизолоном составляет 4-6 месяцев.
Слайд 73
3.3. Лечение негормональными иммунодепрессантами
Негормональные иммунодепрессанты оказывают противовоспалительное и
иммунодепрессантное действие. Наиболее часто применяется азатиоприн (имуран).
Показанием к
назначению негормональных иммунодепрессантов является отсутствие эффекта от всех других методов лечения при наиболее тяжелой форме болезни Крона. По мнению М. X. Левитана, при болезни Крона эффективность имурана выше, чем при неспецифическом язвенном колите.Обычно проводится комбинированная терапия азатиоприном и преднизолоном, что позволяет уменьшить преднизолонозависимость и побочные действия обоих препаратов. Рекомендуется при комбинированной терапии к преднизолону добавлять имуран (азатиоприн) в суточной дозе 50-100 мг, а по данным М. X. Левитана, оптимальная доза составляет 2 мг/кг в сутки. Лечение продолжается в течение 3-4 месяцев и более под контролем анализа крови (возможны лейкопения, анемия, тромбоцитопения). В последние годы сообщается о лечении циклоспорином в комбинации с глю-кокортикоидами .
Слайд 74 3.4. Комбинированная терапия преднизолоном и. 5-аминосали- циловой кислотой (салофальком). 3.5.
Лечение трихополом (метронидазолом) Трихопол применяется с 1975 г. Препарат подавляет
антигенную активность анаэробных бактерий, обладает небольшим иммуномодулирующим эффектом. Наиболее целесообразно его применение в случае развития свищей, особенно в области промежности. По данным А. Р. Златкиной (1994), трихопол назначают по 20 мг/кг в сутки, при снижении активности болезни дозу уменьшают в 2 раза. Эффект увеличивается при сочетании с ципрофлоксацином (500 мг 2 раза в день). Трихопол можно комбинировать с сульфасалазином, преднизолоном или азатиоприном.
Слайд 75
4. Симптоматическое лечение
Антибиотики широкого спектра действия назначаются для
лечения вторичной инфекции по следующим показаниям: наличие абсцессов или
септического состояния, тяжелая интеркуррентная инфекция. При этом следует учитывать вид возбудителя и чувствительность его к антибиотикам.Антидиарейные средства назначаются при выраженной диарее.
Антигистаминные средства (супрастин, диазолин, димедрол, тавегил) назначаются при выраженных аллергических реакциях.
Слайд 76
5. Хирургическое лечение
Показаниями к хирургическому лечению являются следующие
осложнения:
• стенозирование кишки, острая или хроническая обтурация тонкой кишки;
•
перфорация в различных отделах кишечника и перитонит;• формирование абсцесса;
• развитие сепсиса;
• резистентность к консервативному лечению;
• выраженное некупирующееся кишечное кровотечение;
• развитие токсического мегаколон;
• обструкция мочеточников и гидронефроз;
• свищи (энтероэнтеральные, энтерокожные, энтеромочепузырные, ректовагинальные).
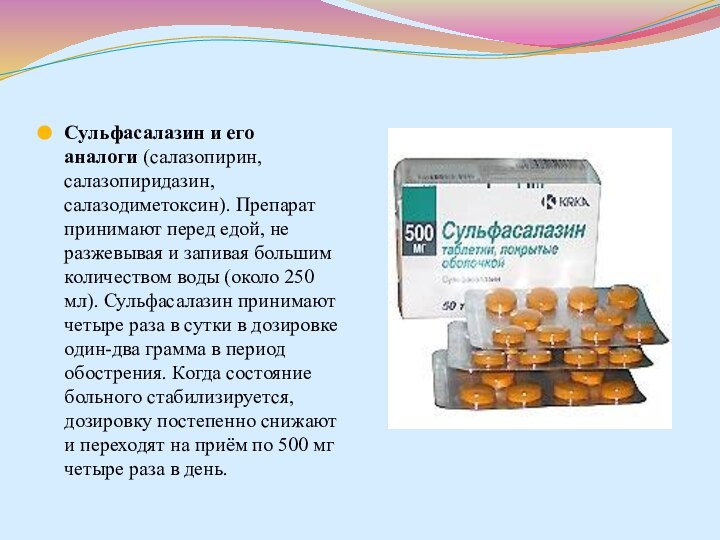
Слайд 77 Сульфасалазин и его аналоги (салазопирин, салазопиридазин, салазодиметоксин). Препарат принимают
перед едой, не разжевывая и запивая большим количеством воды
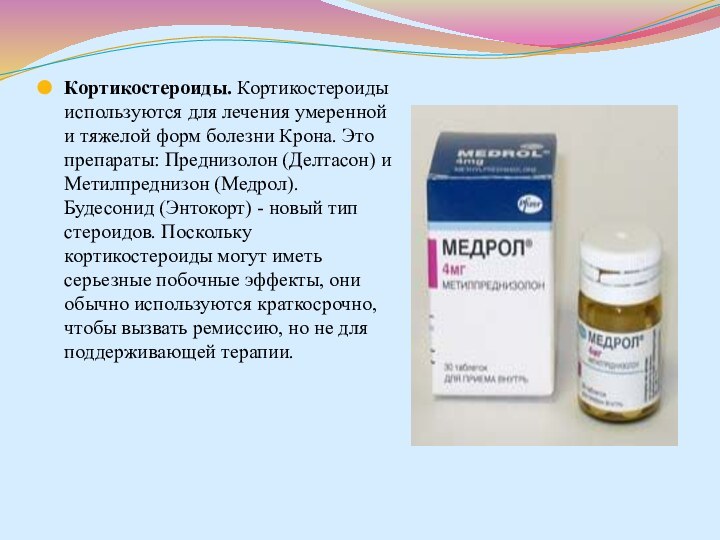
(около 250 мл). Сульфасалазин принимают четыре раза в сутки в дозировке один-два грамма в период обострения. Когда состояние больного стабилизируется, дозировку постепенно снижают и переходят на приём по 500 мг четыре раза в день.Слайд 78 Кортикостероиды. Кортикостероиды используются для лечения умеренной и тяжелой форм
болезни Крона. Это препараты: Преднизолон (Делтасон) и Метилпреднизон (Медрол).
Будесонид (Энтокорт) - новый тип стероидов. Поскольку кортикостероиды могут иметь серьезные побочные эффекты, они обычно используются краткосрочно, чтобы вызвать ремиссию, но не для поддерживающей терапии.Слайд 79 Иммуномодуляторы. Иммуномодуляторы или модификаторы иммунной системы блокируют действия в
иммунной системе, которые связаны с воспалительной реакцией. Стандартные иммуномодуляторы
- Азатиоприн (Имуран, Азасан), 6-Меркаптопурин (6-МП, Пуринетол) и Метотрексат (Реуматрекс). Эти препараты используются для длительной поддерживающей терапии и чтобы уменьшить дозы кортикостероидов.Слайд 80 Месалазин. Препарат выпускается в различных формах, выбор которых зависит
от места локализации и степени тяжести заболевания. В острой
фазе заболевания препарат принимают в дозе 400-800 мг трижды в сутки от восьми до двенадцати дней. Для предупреждения повторных обострений – по 400-500 мг трижды в день в течение довольно продолжительного времени. Срок применения препарата должен регулироваться лечащим врачом. Свечи в дозировке 500 мг используют три раза в сутки, суспензию – 60 мг в сутки перед сном.Слайд 81 Преднизолон. Доза препарата рассчитывается в каждом случае индивидуально. В
острой стадии обычно назначают 20-30 мг в сутки (четыре-шесть
таблеток). При поддерживающем лечении дозировку снижают до 5-10 мг в сутки (1одна-две таблетки).Слайд 82 Буденофальк. Рекомендуемая суточная доза составляет 3 мг. Препарат принимают
трижды в день за полчаса до еды, не разжёвывая.
Курс лечения составляет два месяца. Через две-четыре недели, как правило, отмечается развитие стойкого положительного эффекта. Отмену препарата осуществляют, снижая дозу постепенно.Антибактериальные препараты (ципрофлоксацин, метронидозол).
Витаминные препараты группы Д.
В качестве иммунореактивного средства в лечении больных язвенным колитом и болезнью Крона пытаются использовать азатиоприн - гетероциклическое производное 6-меркаптопурина.
Слайд 83
Лечение осложнений.
Кровотечение при болезни Крона редко бывает профузным,
поэтому гемостатические препараты и гемотрансфузия обычно оказываются эффективными.
При
перфорации или подозрении на нее показано экстренное оперативное вмешательство.Токсическая дилатация. При отсутствии признаков перфорации в свободную брюшную полость и перитонита тактика ведения начинается с консервативных мероприятий. Больной прекращает прием жидкости, пищи и лекарственных препаратов. Проводится аспирация содержимого желудка через назогастральный зонд.
Стероиды, антибиотики, питание вводятся парентерально. Обычно этого достаточно, чтобы осложнение разрешилось. В случае необходимости проводят гемосорбцию, плазмосорбцию, ультрафиолетовое облучение крови. Если токсический мегаколон не разрешается в течение 24 ч на фоне медикаментозной терапии, то показано оперативное вмешательство.