- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Антибіотикоасоційована діарея
Содержание
- 2. Антибіотикоасоційована діарея (ААД) – поява не менше
- 3. Частота реєстрації випадків ААД
- 4. Чинники ризикувік понад 65 років, імуносупресивний стан,
- 5. КласифікаціяІдіопатична антибіотикоасоційована діареяДіарея, зумовлена Clostridium difficile
- 6. Патогенез ідіопатичної ААДгіперкінетична діарея — розвивається при застосуванні антибіотиків,
- 7. Можливі етіологічні чинники Clostridium реrfringens тип
- 8. Клініка ідіопатичної ААДСимптоми з’являються на тлі застосування
- 9. ЛікуванняНегайна відміна антибіотика або зниження його дози
- 10. Діарея, зумовлена Clostridium difficileВиникає у 10–30 %
- 11. Для розвитку діареї, зумовленої Clostridium difficile,
- 12. Clostridium difficile колонізує товсту кишку 5
- 13. Clostridium difficileЗбудником хвороби є грампозитивна анаеробна бактерія,
- 14. Clostridium difficile Токсин А порушує зв’язок клітин
- 15. Клініка ААД, зумовленої Clostridium difficileлегкий перебіг
- 16. Клініка ААД, зумовленої Clostridium difficileДифузна гіперемія слизової
- 17. Псевдомембранозний коліт На тлі дисбалансу мікробної флори
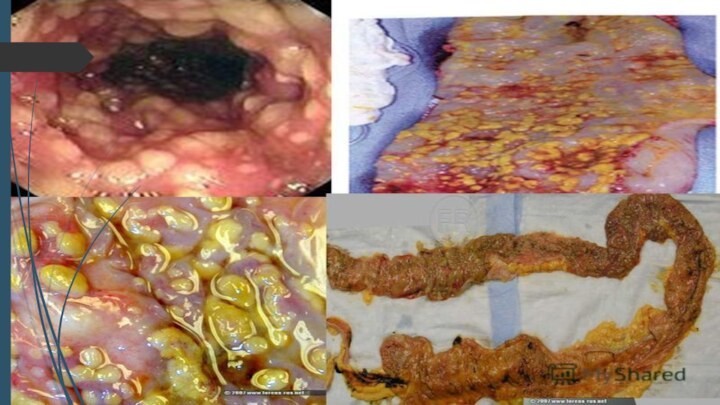
- 19. У 3 % хворих із
- 20. Ускладнення ПМКдегідратація,артеріальна гіпотонія,токсичний мегаколон, перфорація стінки товстої кишки з розвитком перитоніту, інфекційно-токсичний шок,сепсис.
- 21. Діагностика ПМКлейкоцитоз, помірно виражена анемія, електролітні порушення,
- 22. Діагностика ПМКРентгенограма живота у хворого з псевдомембранозним
- 23. Діагностика ПМК Колоноскопія - спостерігаються характерні зміни,
- 25. Патологоанатомічний препарат товстої кишки хворої на ПМК (фульмінантний перебіг)А. острівці консолідованої фібринозної плівкиВ. драглеподібний наліт
- 26. Діагностика ПМКморфологічне дослідження біоптатів товстої кишки -
- 27. Гістологічне дослідження біоптатуНормальна слизова оболонка товстої кишкиЕксудація, процес утворення фібринових плівок
- 29. Лікування ПМКПервинний епізодВажкість від легкої до середньої
- 30. Лікування ПМКПацієнтам, в яких не вдається досягти
- 31. Лікування ПМКПерший рецидивВажкість від легкої до середньої
- 32. Лікування ПМКДругий рецидив Ванкоміцин із
- 33. Профілактика ААДОбмеження та оптимізація застосування антибіотиків, Застосування
- 34. Скачать презентацию
- 35. Похожие презентации
Антибіотикоасоційована діарея (ААД) – поява не менше трьох епізодів неоформленого випорожнення протягом двох або більше послідовних днів на тлі антибіотикотерапії






























Слайд 4
Чинники ризику
вік понад 65 років,
імуносупресивний стан,
тривала
госпіталізація,
перебування у відділенні інтенсивної терапії,
прийом інгібіторів протонної
помпи, нестероїдних протизапальних, антиаритмічних та холінергічних препаратів,зондове та парентеральне харчування.
Слайд 5
Класифікація
Ідіопатична антибіотикоасоційована діарея
Діарея, зумовлена Clostridium difficile
Слайд 6
Патогенез ідіопатичної ААД
гіперкінетична діарея — розвивається при застосуванні антибіотиків, що
містять клавуланову кислоту (сприяє посиленню перистальтики), а також макролідів (подразнюють
мотилінові рецептори, які, у свою чергу, призводять до скорочення антрального відділу шлунка і дванадцятипалої кишки);гіперосмолярна діарея — розвивається внаслідок неповного всмоктування цефалоспоринів, що спричиняє розвиток синдрому мальабсорбції;
токсична діарея — виникає у відповідь на пряму токсичну дію тетрацикліну на слизову оболонку ШКТ;
секреторна діарея — розвивається внаслідок посилення секреції в товстому кишечнику та порушення декон’югації жовчних кислот за рахунок підвищеного виділення хлоридів та води;
дисбіотичні процеси, які виникають унаслідок застосування антибіотиків, що призводить до зміни кількісного та якісного складу нормальної кишкової мікрофлори.
Слайд 7
Можливі етіологічні чинники
Clostridium реrfringens тип А,
бактерії роду Salmonella, Staphylococcus aureus, протей, ентерокок, а також
гриби роду Candida.
Слайд 8
Клініка ідіопатичної ААД
Симптоми з’являються на тлі застосування антибіотиків
або протягом 4–6 тижнів після його припинення. В анамнезі
таких хворих є вказівки на розвиток діареї при прийомі антибактеріальних препаратів.Виникає водяниста діарея до 5–7 разів на добу, що супроводжується помірним болем у животі.
Загальний стан пацієнтів не порушений.
Під час колоноскопії відсутні ознаки коліту.
Результати тестів на наявність токсину Clostridium difficile у фекаліях негативні.
Слайд 9
Лікування
Негайна відміна антибіотика або зниження його дози за
необхідності продовження терапії.
Пробіотики (лінекс, ентерол, лацидофіл, лактовіт-форте).
Антидіарейні засоби
(лоперамід, діосмектит, алюмінійвмісні антациди).У разі відміни антибактеріального препарату регресія клінічних проявів відбувається вже протягом першої доби.
Слайд 10
Діарея, зумовлена Clostridium difficile
Виникає у 10–30 % усіх
випадків ААД.
Характеризується розвитком антибіотикоасоційованого коліту – запального захворювання товстої
кишки, – який клінічно варіює від короткочасної діареї до тяжких форм з утворенням фібринозних бляшок на слизовій оболонці кишки.
Слайд 11
Для розвитку діареї, зумовленої Clostridium difficile, необхідне
поєднання 2-х умов
зміна складу нормальної мікрофлори кишечнику,
інфікування
патогеном з ендогенного джерела.
Слайд 12
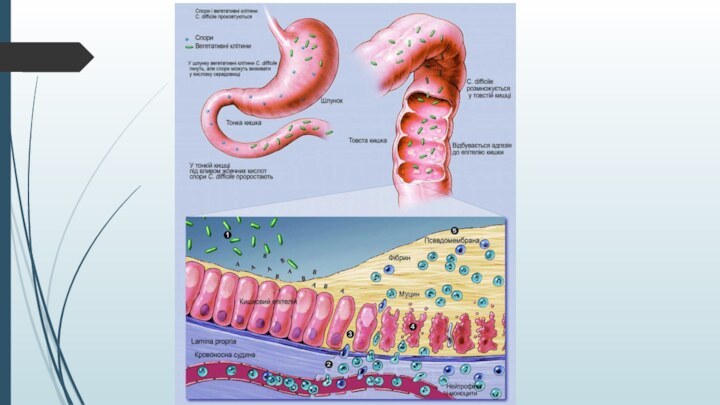
Clostridium difficile колонізує товсту кишку 5 %
здорових осіб, проте може викликати внутрішньолікарняну інфекцію – у
пацієнтів, що знаходяться в стаціонарі, вона виявляється в 20 % випадків і має безсимптомний перебіг.Механізм передачі збудника – фекально-оральний. Наприкінці 4-тижневого перебування в стаціонарі 50 % хворих інфікується Clostridium difficile.
Спори цього патогена досить поширені в шпитальному середовищі (приміщення, обладнання, носійство у персонала і пацієнтів) і можуть зберігатися до 40 днів після виписки хворого.
Слайд 13
Clostridium difficile
Збудником хвороби є грампозитивна анаеробна бактерія, яка
утворює спори і за сприятливих умов здатна синтезувати цілий
ряд факторів вірулентності - гідролітичних ензимів, однак найважливішу роль у розвитку патологічного процесу відіграють екзотоксини типу А (TCDA) і В (TCDB).У 2001 р. відкрито новий епідемічний штам збудника NAP1/027. Вважається, що цей штам володіє великим епідемічним потенціалом і набув розповсюдження після широкого використання фторхінолонів у клінічній практиці.
Слайд 14
Clostridium difficile
Токсин А порушує зв’язок клітин слизової
оболонки товстого кишечнику з основною мембраною та ушкоджує ворсинчастий
епітелій. Токсин В спричинює апоптоз, причому його цитотоксичний ефект у 1000 разів більш виражений, ніж у токсину А.Обидва токсини стимулюють макрофаги й моноцити, що за посередництва інтерлейкіну-8 зумовлює нейтрофільну інфільтрацію тканин. Прозапальна й дезагрегуюча дія токсинів А і В призводить до значного підвищення проникності слизової оболонки кишечнику.
Слайд 15
Клініка ААД, зумовленої Clostridium difficile
легкий перебіг
водяниста
діарея до 10 разів на добу із переймоподібним болем
у животі, що супроводжується підвищенням температури тіла до 38°С, помірно вираженою дегідратацією і лейкоцитозом;під час ректороманоскопії - помірний набряк і гіперемія слизової оболонки прямої кишки, проте слизова оболонка товстого кишечнику не змінена.
Набряк і обмежена гіперемія при легкому перебігу ААД.
Півмісяцеві складки збережені.
Слайд 16
Клініка ААД, зумовленої Clostridium difficile
Дифузна гіперемія слизової оболонки
при ААД середньої важкості
середньоважкий перебіг
частота дефекації досягає
15–20 разів на добу, випорожнення з домішками крові, слизу, гною; під час ендоскопії виявляється еритематозний коліт.
Слайд 17
Псевдомембранозний коліт
На тлі дисбалансу мікробної флори кишки
відбувається колонізація товстої кишки токсигенними штамами С. difficile, інтенсивне
розмноження збудника із виробленням токсинів. Екзотоксини типів А та В здійснюють прямий цитотоксичний ефект на ентероцити товстої кишки, що призводить до змін цитоскелета, розходження з’ єднань між клітинами, порушення бар’єрної функції та апоптозу.Підвищується продукція фактора некрозу пухлин a і прозапального інтерлейкіну IL-1β, збільшується проникність стінок судин, що зумовлює міграцію нейтрофілів і моноцитів. Це призводить до некрозу епітеліоцитів, проникнення через слизову оболонку на поверхню фібриногену і перетворення його у фібрин з формуванням фібринозного запалення.
Слайд 19
У 3 % хворих із ААД
спостерігається фульмінантний перебіг псевдомембранозного коліту. Перебіг цієї форми коліту
нагадує холеру, характеризується дуже різким розвитком зневоднення протягом кількох годин, високим ризиком розвитку важких життєво небезпечних ускладнень, таких як перфорація, мегаколон.У разі відсутності лікування летальність при псевдомембранозному коліті досягає 15–30 %.
Слайд 20
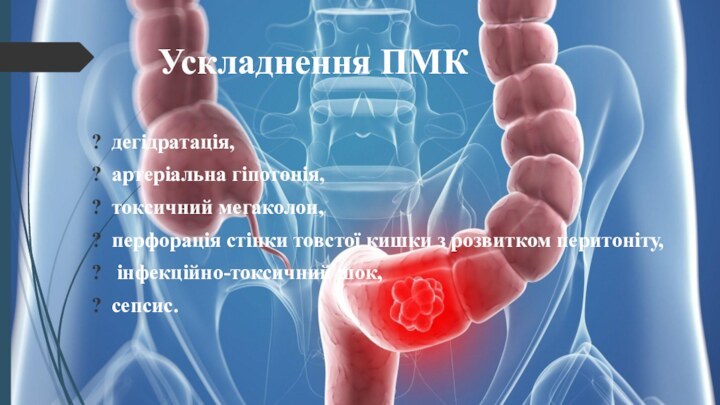
Ускладнення ПМК
дегідратація,
артеріальна гіпотонія,
токсичний мегаколон,
перфорація стінки товстої кишки
з розвитком перитоніту,
інфекційно-токсичний шок,
сепсис.
Слайд 21
Діагностика ПМК
лейкоцитоз, помірно виражена анемія, електролітні порушення, зниження
концентрації сироваткового заліза, гіпоальбумінемія
підвищення кількості лейкоцитів та еритроцитів у
фекаліях імуноферментний аналіз - виявлення токсинів А та В у фільтратах калу
імуноферментний аналіз та тест латекс-аглютинації для визначення глутаматдегідрогенази клостридій
отримання культури C. difficile із фекалій пацієнта (проте цей метод не дає можливості ідентифікувати токсигенні штами C.difficile)
Слайд 22
Діагностика ПМК
Рентгенограма живота у хворого з псевдомембранозним колітом.
Відзначається вузлувате потовщення міжгаустральних складок, особливо виражене у поперечній
ободовій кишці.
Слайд 23
Діагностика ПМК
Колоноскопія - спостерігаються характерні зміни, завдяки
яким захворювання отримало свою назву: на слизовій оболонці товстої
кишки виявляють щільно зв’язані з підлеглими тканинами фібринозні нашарування діаметром 2–10 мм, які зрідка зливаються в шари. Як правило, такі зміни спостерігаються в дистальних відділах товстої кишки, хоча відомі випадки ізольованого ураження правих відділів ободової кишки.Слайд 25 Патологоанатомічний препарат товстої кишки хворої на ПМК (фульмінантний
перебіг)
А. острівці консолідованої фібринозної плівки
В. драглеподібний наліт
Слайд 26
Діагностика ПМК
морфологічне дослідження біоптатів товстої кишки - ділянки
некрозу епітелію, бляшки, представлені фібрином, інфільтрованими поліморфно-ядерними лейкоцитами, при
цьому збережені нижні відділи крипт.
Слайд 27
Гістологічне дослідження біоптату
Нормальна слизова оболонка товстої кишки
Ексудація, процес
утворення фібринових плівок
Слайд 29
Лікування ПМК
Первинний епізод
Важкість від легкої до середньої
Метронідазол 500 мг орально 3 рази на
добу упродовж 10–14 днівВажка інфекція, відсутність ефекту або протипоказання для метронідазолу
Ванкоміцин 125 мг орально 4 рази на добу упродовж 10–14 днів
При неефективності дозу ванкоміцину збільшують до 250 мг 4 рази на добу, а при потребі (якщо колектомія не показана — до 500 мг 4 рази на добу)
Слайд 30
Лікування ПМК
Пацієнтам, в яких не вдається досягти успіху
при фульмінантному захворюванні, при перфорації або токсичному мегаколоні показане
оперативне лікування.Незважаючи на високий операційний ризик, зумовлений, зокрема, фоновою патологією, субтотальна колектомія з термінальною ілеостомією може врятувати життя таким хворим,
Слайд 31
Лікування ПМК
Перший рецидив
Важкість від легкої до середньої
Метронідазол 500 мг орально 3 рази на
добу упродовж 10–14 днівВажка інфекція, відсутність ефекту або протипоказання для метронідазолу
Ванкоміцин 125 мг орально 4 рази на добу упродовж 10–14 днів
Слайд 32
Лікування ПМК
Другий рецидив
Ванкоміцин із поступовим
зниженням або в пульс-режимі
125 мг
4 рази на день 14 днів125 мг 2 рази на день 7 днів
125 мг раз на день 7 днів
125 мг через добу 8 днів
125 мг кожні 72 год. 15 днів (5 доз)
Починаючи з кінця 2-го тижня додається пробіотик, напр. Saccharomyces boulardii на 4–8 тижнів.
Слайд 33
Профілактика ААД
Обмеження та оптимізація застосування антибіотиків,
Застосування пробіотиків
у хворих високого ризику.
Перед оглядом кожного хворого персонал повинен
мити руки з водою і милом (це значно ефективніше усуває спори C.difficile в порівнянні з використанням спиртових розчинів);При роботі з хворим ПМК або його виділеннями необхідно використовувати рукавички.