Слайд 2
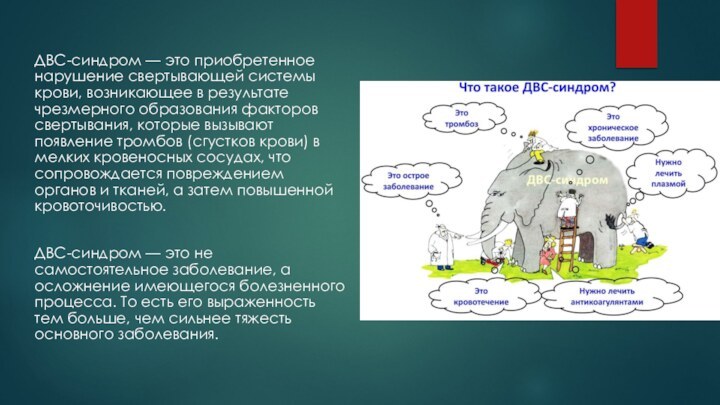
ДВС-синдром — это приобретенное нарушение свертывающей системы крови,
возникающее в результате чрезмерного образования факторов свертывания, которые вызывают
появление тромбов (сгустков крови) в мелких кровеносных сосудах, что сопровождается повреждением органов и тканей, а затем повышенной кровоточивостью.
ДВС-синдром — это не самостоятельное заболевание, а осложнение имеющегося болезненного процесса. То есть его выраженность тем больше, чем сильнее тяжесть основного заболевания.
Слайд 3
Основные патологические состояния, при которых развивается ДВС крови:
Инфекции - сепсис,
бактериальная дизентерия, вирусный гепатит, сальмонеллез, пищевые токсикоинфекции, тропические лихорадки
и др;
Шок - анафилактический, септический, травматический, кардиогенный, геморрагический, ожоговый;
Острый внутрисосудистый гемолиз - трансфузии несовместимой крови, кризы гемолитических анемий, отравления гемолитическими ядами;
Опухоли - диссеминированные формы рака, синдром Труссо, острые лейкозы, бластные кризы хронических лейкозов и др;
Слайд 4
Травмы и хирургические вмешательства;
Акушерско-гинекологическая патология -отслойка, предлежание и разрывы
плаценты; эмболия околоплодными водами; послеродовый сепсис; тяжелый поздний гестоз;
эклампсия;
Иммунные и иммунокомплексные болезни - СКВ, системная склеродермия, геморрагический васкулит, острый диффузный гломерулонефрит и др;
Сердечно-сосудистая патология - крупноочаговый инфаркт миокарда, застойная сердечная недостаточность, сердечная астма, тромбозы глубоких вен голени, ТЭЛА и др;
Слайд 5
Острые и подострые воспалительно-некротические и деструктивные процессы и
заболевания - острый панкреатит, системные поражения сосудов, неспецифические заболевания легких,
бронхиальная астма, болезни печени, заболевания почек и ОПН, сахарный диабет, лучевая болезнь:
Синдром повышенной вязкости крови;
Массовые гемотрансфузии;
Трансплантация органов;
Тромботическая тромбцитопеническая пурпура;
Отравления ядами;
Лекарственные ятрогенные формы - большие дозы антибиотиков, кортикостероидов, цитостатиков, α-адреностимуляторов, неправильное применение антикоагулянтов и фибринолитиков, оральных контрацептивов и т.д.
Слайд 6
Патогенез
ДВС-синдром - представляет собой такой вариант коагулопатии, при котором
особенно четко происходит нарушение равновесия между свертывающей, противосвертывающей и фибринолитической системами
организма.
Особенностью "трагедии" ДВС-синдрома является диссеминированное, рассеянное, множественное образование тромбов и фибринных сгустков, по сути дела там, где гемостаза не требуется.
Слайд 7
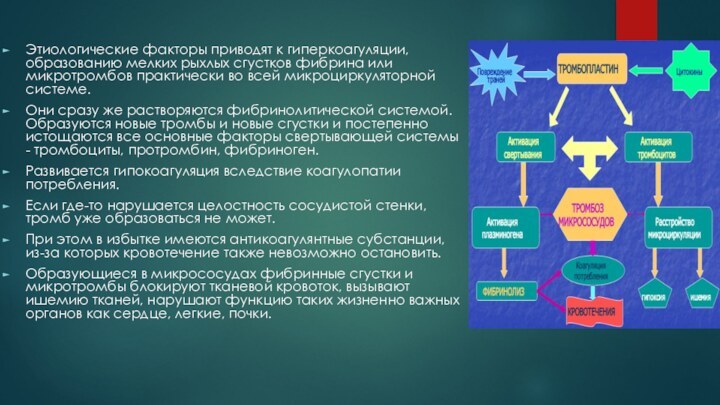
Этиологические факторы приводят к гиперкоагуляции, образованию мелких рыхлых
сгустков фибрина или микротромбов практически во всей микроциркуляторной системе.
Они сразу же растворяются фибринолитической системой. Образуются новые тромбы и новые сгустки и постепенно истощаются все основные факторы свертывающей системы - тромбоциты, протромбин, фибриноген.
Развивается гипокоагуляция вследствие коагулопатии потребления.
Если где-то нарушается целостность сосудистой стенки, тромб уже образоваться не может.
При этом в избытке имеются антикоагулянтные субстанции, из-за которых кровотечение также невозможно остановить.
Образующиеся в микрососудах фибринные сгустки и микротромбы блокируют тканевой кровоток, вызывают ишемию тканей, нарушают функцию таких жизненно важных органов как сердце, легкие, почки.
Слайд 8
Клиническая классификация
Клиническая картина ДВС-синдрома складывается из признаков основного
заболевания.
По клиническому течению он бывает:
острым (вплоть до молниеносного);
подострым;
хроническим;
рецидивирующим.
Слайд 9
Стадии ДВС-синдрома:
Гиперкоагуляция и агрегация тромбоцитов;
Гипокоагуляция;
Активация фибринолиза;
Неблагоприятный исход или
восстановительная стадия.
Слайд 10
Стадия гиперкоагуляции
На этой стадии происходит резкое повышение адгезивности
тромбоцитов, повышение концентрации фибриногена.
В периферических сосудах происходит образование
сгустков крови: слипаются тромбоциты, начинается образование фибриновых глобул, образуются тромбы в мелких сосудах. Это тромбирование мелких сосудов, как правило, к некрозу не приводит, однако вызывает значительную ишемизацию тканей различных органов.
Тромбирование происходит во всем организме, поэтому синдром называется диссеминированным (рассеянным). Период гиперкоагуляции характеризуется активацией плазменных систем свертывания крови, внутрисосудистой агрегацией тромбоцитов и других форменных элементов крови, нарушением микроциркуляции в разных органах в результате блокады сосудистого русла массами фибрина и агрегатами клеток.
Слайд 11
Клинически I фаза ДВС протекает очень вариабельно: от бессимптомных форм ("лабораторный
ДВС") до проявлений тромбозов любой локализации (инфаркт миокарда, преходящие
нарушения мозгового кровообращения, ишемический инсульт, ТЭЛА, тромбозы мезентеральных сосудов и т.д.).
Возможны тахикардия, приглушенность сердечных тонов, одышка, падение АД, в тяжелых случаях - развитие полиорганной недостаточности.
Слайд 12
Стадия гипокоагуляции
В результате диссеминированного внутрисосудистого свертывания уходят основные
ресурсы факторов свертывающей системы крови (фибриноген, протромбин), они становятся
дефицитными, следовательно, развивается кровотечение.
Внутрисосудистое свертывание крови также вызывает активацию фибринолитической системы, ведущую к растворению кровяных сгустков и создающую предпосылки для развития геморрагического синдрома.
истощение механизмов свертывания крови;
накопление продуктов деградации фибрина;
активация фибринолитической системы.
Характерна гипопротромбинемия. В результате кровь теряет способность к свертыванию. На этой же стадии активизируется фибринолитическая система. Это приводит к тому, что образовавшиеся сгустки крови начинают рассасываться, расплавляться, в том числе расплавляются сгустки, которые закупорили кровоточащие сосуды.
Слайд 13
Во II фазе ДВС могут наблюдаться: тахикардия, одышка, гипотония, коллапс, бледность
или мраморность кожных покровов, снижение диуреза из-за нарушения функции
почек, нарушение моторики кишечника, угнетение сознания и т.д.
В тяжелых случаях развивается синдром полиорганной недостаточности.
В этой фазе возможны тромбозы и кровотечения любой локализации; вместе с тем у части пациентов заболевание может протекать бессимптомно ("ДВС крови без ДВС-синдрома").
Слайд 14
Стадия активации фибринолиза
Начинается как защитная реакция, но в
результате расплавления сгустков кровоточащих сосудов происходит усиление кровотечения, которое
приобретает профузный характер.
Эту стадию распознают по клиническим проявлениям: все ткани, как губка, начинают кровоточить.
Слайд 15
III фаза ДВС-синдрома нередко является критической.
Характерен выраженный геморрагический синдром со
смешанным типом кровоточивости: развиваются носовые, десневые, маточные, желудочно-кишечные и
геморроидальные кровотечения, кровоизлияния в склеры и в местах инъекций, многочисленные петехии и "синяки" на коже, кровотечения из операционных ран, микро- и макрогематурия, кровохаркание и т.п.
Бывают выражены явления сердечно-сосудистой, дыхательной, почечной, печеночной недостаточности; часто наблюдается картина шока с бледностью или мраморностью кожных покровов, акроцианозом и похолоданием конечностей, одышкой, гипотонией и спутанностью сознания.
Смерть может наступить в результате кровоизлияний в головной мозг, гипофиз, надпочечники; острого желудочно-кишечного кровотечения; острой почечной или сердечно-легочной недостаточности и т.д.
Слайд 16
Фаза восстановления
Здесь на первый план начинают выходить признаки
полиорганной недостаточности. В результате длительной ишемизации, возникает сердечно-сосудистая недостаточность.
Возможно нарушение мозгового кровообращения.
В четертой стадии, при её благоприятном исходе, в той или иной мере происходит восстановление функции органов, которое зависит от степени их поражения (дистрофические изменения, склероз и т. д.).
Стадия может закончиться полным выздоровлением.
Возможно развитие тяжелых осложнений уже в отсутствие как такового ДВС-синдрома — почечная, печеночная недостаточность, неврологические, кардиальные и другие осложнения.
Слайд 17
В зависимости от того, в какой фазе ДВС-синдрома
начато лечение, летальность составляет на стадии гиперкоагуляции около 5%,
на стадии гипокоагуляции 10-20%, на стадии фибринолиза 20-50%, на стадии восстановления до 90%.
Слайд 18
Основные причины смерти при остром течении ДВС-синдрома:
1. Гибель
организма может наступить мгновенно при закупорке магистральных сосудов жизненно
важных органов.
2. Если организм не погибает в первые минуты от закупорки сосудов кровяными сгустками, то летальный исход может быть определен развитием тяжелого геморрагического синдрома в виде локальных кровотечений в месте повреждения сосудов (операции, травмы), или генерализованных кровотечений и кровоизлияний во внутренние органы.
3. В более поздний период летальный исход возможен в связи с тяжелым нарушением функции отдельных органов (почки, печень, легкие, селезенка, миокард, головной мозг, гипофиз, надпочечники, пищеварительный тракт).
Слайд 19
Продолжительность клинических проявлений ДВС-синдрома может достигать 7-9 часов
и более. Изменения в системе гемокоагуляции, определяемые с помощью
лабораторных методов, сохраняются дольше, чем клинические. Поэтому лабораторная диагностика ДВС-синдрома имеет первостепенное значение: позволяет более точно установить степень или фазу синдрома и выбрать правильное лечение.
Слайд 20
Клинические проявления ДВС крови могут быть многообразными в
зависимости от вовлечения различных органов и систем:
сердечно-сосудистой системы (тахикардия, гипотония,
коллапс, шок);
легких (одышка, хрипы, отек легких, дыхательная недостаточность);
головного мозга (заторможенность, сонливость, нарушения чувствительности и двигательных функций, ОНМК, сопор, кома);
почек (снижение диуреза, протеинурия, гематурия, анурия, ОПН);
надпочечников (острая недостаточность с падением АД и гипогликемией);
печени (гипербилирубинемия, гепатозы, печеночная недостаточность);
желудочно-кишечного тракта (нарушение моторики, эрозии и язвы).
Слайд 21
Диагностика:
В конце фазы гиперкоагуляции в начальном периоде гипокоагуляции
обнаруживают:
наличие в мазке периферической крови обломков эритроцитов;
прогрессирующая тромбоцитопения;
удлинение протромбинового и тромбинового времени;
снижение уровня фибриногена в плазме;
повышение содержания в плазме антигепаринового фактора.
Слайд 22
Общие принципы лечения ДВС-синдрома
Слайд 23
Лечение:
Гепарин, антиагреганты (аспирин), реополиглюкин вводятся обычно на ранних
стадиях синдрома.
Реополиглюкин улучшает реологические свойства крови, препятствует адгезии
и агрегации тромбоцитов. В том же направлении действует аспирин.
Гепарин останавливает действие плазменных факторов свертывания крови, препятствует превращению фибриногена в фибрин.
При нарастании явлений гипокоагуляции наиболее эффективным является введение свежезамороженной плазмы, которая устраняет дефицит факторов свертывания - антитромбина III, фибриногена, плазминогена.
Если количество антитромбина III достаточное, можно вводить ингибиторы фибринолиза е-аминокапроновую кислоту, трасилол, контрикал.
Слайд 24
Дифференцированное лечение ДВС-синдрома в зависимости от клинического варианта
течения (А.А.Мартынов):
I вариант - нарушения функций шоковых органов, умеренные
геморрагии. Показано переливание свежезамороженной плазмы, введение гепарина и антиагрегантов.
II вариант - выраженный геморрагический синдром. Целесообразно введение антипротеаз в больших дозах, малые дозы гепарина, свежезамороженная плазма и антиагреганты.
III вариант - массивные локальные тромбозы и/или тромбоэмболии. Необходимо введение тромболитических средств, прерывистое введение свежезамороженной плазмы и назначение антиагрегантов.
Слайд 25
Высокая эффективность лечения достигается ранним подключением струйных трансфузий
свежезамороженной плазмы (до 800-1600 мл/сут в 2-4 приема).
Первоначальная
доза 600-800 мл, затем по 300-400 мл через каждые 3-6 час.
Такие трансфузии показаны на всех стадиях ДВС-синдрома, потому что они:
возмещают недостаток всех компонентов свертывающей и антисвертывающей систем, в том числе антитромбина III и белков С и S;
позволяют ввести в кровоток полный набор естественных антипротеаз и факторов, восстанавливающих антиагрегационную активность крови и тромборезистентность эндотелия.
Слайд 26
Перед каждой трансфузией свежезамороженной плазмы внутривенно вводят 5
000-10 000 ЕД гепарина для того, чтобы активизировать антитромбин
III, вводимый с плазмой. Это также предупреждает свертывание плазмы циркулирующим тромбином.
Методы плазмотерапии и плазмозамены повышают эффективность лечения ДВС-синдрома и вызывающих его заболеваний, снижают в несколько раз летальность, что позволяет считать их одними из основных способов терапии больных с этим нарушением гемостаза.
Слайд 28
УХУДШЕНИЕ СОСТОЯНИЯ СТЕНОК СОСУДОВ, ОСОБЕННО ИХ ВНУТРЕННЕГО СЛОЯ
(ЭНДОТЕЛИЯ)
Здесь имеют значение любые патологические изменения, в том числе
и повреждения. Вирхов обратил внимание на то, что тромбы чаще всего возникают в местах заметных изменений внутренней структуры сосудов. Здоровый эндотелий гладкий. Болезненные изменения делают его шершавым. Небольшие комочки тромбов, свободно движущиеся вместе с током крови, цепляются за шершавую поверхность нарушенного эндотелия – а затем в этом месте они начинают цепляться друг за друга. Так образуется тромб, полностью закрывающий просвет сосуда.
Причины патологических изменений эндотелия – самые разные. Нередко сказываются, например, воспалительные процессы: флебит (воспаление вен), артериит (воспаление артерий), эндокардит (воспаление внутренней оболочки сердца).
Слайд 29
ИЗМЕНЕНИЯ СКОРОСТИ КРОВООБРАЩЕНИЯ
Вирхов установил, что местами частого образования
тромбов являются такие сосудистые участки, где кровь течет с
ненормальной скоростью или неравномерно — например, быстрей в центре просвета, медленней по краям. «Ненормальные» изменения скорости кровотока характерны для участков сужения или расширения (аневризмы, варикозные узлы). Нередко образуются в местах разветвления сосудов. Следовательно, эти места наиболее опасны в смысле тромбоза.
Слайд 30
ИЗМЕНЕНИЯ ВЯЗКОСТИ КРОВИ
«Густая» кровь скорей образует тромбы, чем
«жидкая».
У разных людей вязкость может различаться. Но и
у одного и того же человека её степень тоже может быть неодинаковой, в зависимости от множества обстоятельств.
Физический механизм очевиден: кровь более вязкой делает недостаток жидкости. А причины дефицита жидкости либо в ее недостаточном поступлении, либо в чрезмерном выделении. Если человек мало пьет, если он длительное время находится в сухом воздухе – поступление жидкости недостаточное. Если он сильно потеет – жидкость чрезмерно выделяется (это характерно не только для повышенных физических нагрузок, но и для некоторых болезней, особенно если они сопровождаются жаром).