- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Дызательная недостаточность
Содержание
- 2. Дыхательная недостаточностьСостояние организма, при котором возможности системы
- 3. Функции легкихДыхательныеНедыхательные
- 4. Функции легкихЗащитнаяМетаболическаяСекреторнаяТерморегуляционнаяОчистительнаягемодинамическая
- 5. Функции легкихМеханические частицы, вирусы, бактериии обволакиваются слизью
- 6. Функции легкихВ легких активно захватываются и частично
- 7. Гипоксемическая (рО245 мм.рт.ст.)ОстраяХроническаяКлиническая классификация ДН
- 8. Внелегочные причины ЦНСТравма: ЧМТ, асфиксия, кровоизлияниеИнфекция: менингит,
- 9. Легочные причины ДН Обструкция дыхательных путейВерхние дыхат.
- 10. Легочные причины ДН РестриктивныеПаренхима легкогоАнатомические: агенезия, кистаАтелектазРДС
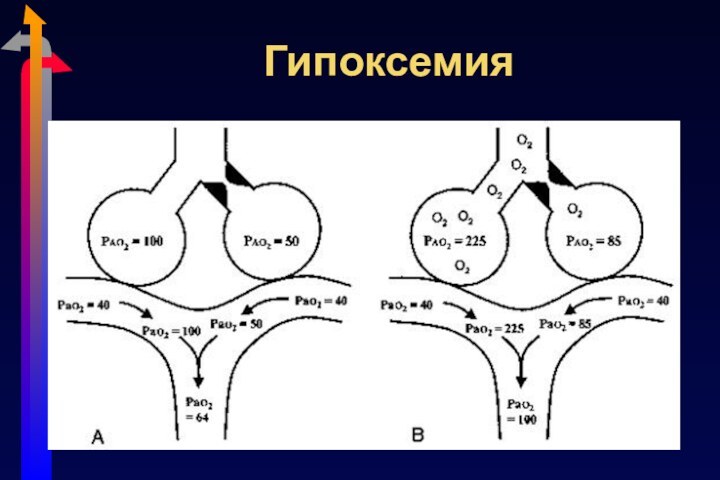
- 12. ГипоксемияНарушение V/QНаиболее частая причина. Кровь циркулирует по
- 13. Гипоксемия
- 14. ГиперкапнияСлабость «дыхательной помпы»Потеря/снижение центральной стимуляции: апноэ, метаболический
- 15. Гиперкапния
- 16. ОсмотрТахипноэДиспноэЗападение грудины, межреберийРаздувание носаХрюканиеТахикардияГипертензияНарушение ментального статусаБеспокойствоРаздражительностьБессоницаСонливостьЦианоз (для возникновения цианоза необходимо 5г/л неоксигенированного гемоглобина)
- 17. Увеличение ЧДОбструкция ВДППоражение паренхимы легкогоМетаболический ацидоз (кетоацидоз, отравление салицилатами)
- 18. Втяжение податливых мест грудной клеткиВтяжение межрёберных промежутков,
- 19. Вынужденное положение Сидя, наклонившись впередВ полусидячем положенииШея вытянута вперед
- 20. Инспираторные/экспираторные шумыВысокий инспираторный звук – стридор –признак
- 21. МычаниеМычание – звук на выдохе вследствие выдыхания
- 22. Вспомогательная мускулатураУ взрослых признаком повышенной работы дыхания
- 23. ИсключенияПризнаки ДН смазаны или вообще отсутствуют:У ребенка,
- 24. Эффективность дыханияАускультация грудной клетки показывает, приблизительный дыхательный
- 25. ЧССТахикардия – неспецифичный признакБрадикардия, сочетающаяся с симптомами ДН – поздний признак декомпенсации
- 26. ЦианозЦианоз – поздний, претерминалъный признак. При ДН цианоз центральныйИсключен порок сердца
- 27. Цианоз
- 28. ПульсДефицит пульса на периферических артериях указывает на тяжелую ДН, возможную в ближайшее время декомпенсацию
- 29. Rg-графия грудной клеткиМожет быть нормальной при наличие
- 30. Исследование газового состава кровиДля пациента любого
- 31. Тактика ведения пациентов Не забывать PALSA – дыхательные путиB – дыхание C - кровообращение
- 32. Дыхательные путиУлучшение позицииКомфортное положение (вынужденное)Нижнюю челюсть вперед
- 33. ДыханиеСнижение работы дыханияß-агонистыСтероидыАнтибиотикиCPAPДотация кислорода O2Назальные канюлиПлотная лицевая маскаВентиляция мешком АмбуМеханическая вентиляция
- 34. КровообращениеПодавить анаэробный путь окисления и ацидозКоррекция анемии
- 35. ЭпиглоттитОстрое затруднение дыханияСлюнотечение, дисфагия, лихорадка, токсикозИнспираторный стридорНижняя челюсть выдвинута вперед, шея разогнутаРиск острой обструкции дыхательных путей
- 36. Эпиглоттит
- 37. Эпиглоттит
- 38. ЭпиглоттитБыть готовым к экстренной интубацииНе укладывать ребенка
- 39. Ложный Круп/Стеноз гортаниИнспираторный стридор, втяжение податливых участков
- 40. Ложный Круп/Стеноз гортаниХолодный влажный воздухУспокоить (седация опасна!)Ингаляция
- 41. Инородное тело дыхательных путейВ анамнезе – затянувшийся
- 42. Инородное тело дыхательных путейПрием Хеймлиха у детей
- 43. Инородное тело дыхательных путейВозможна транспортировка до ближайшей
- 44. Перитонзиллярный абсцессЛихорадкаВыпячивание мягкого неба, отклонение язычка в здоровую сторонуУвеличение миндалины, смещение медиальноСлюнотечение, боль, тризмПриглушение голоса
- 45. Перитонзиллярный абсцессГоспитализация лор-отделениеУгроза разрыва - аспирацияХирургическое лечениеАнтибиотики, инфузионная терапия
- 46. Заглоточный абсцессДети до 5 летВыпячивание задней стенки глоткиШея разогнута/согнута. Положение вынужденноеСлюнотечение/дисфагияОпасность медиастинита вследствие разрываПальпация крайне осторожно
- 47. Заглоточный абсцессГоспитализация лор-отделениеДренированиеRg-графия грудной клетки – медиастинитАнтибактериальная терапия
- 48. БронхиолитГрудные детиРС-вирусКашель-насморк-ДНПоражение двустороннееГрудная клетка вздута
- 49. БронхиолитРегидратацияОксигенотерапия (SpO2 94%)Респираторная поддержка СРАРГормоны Дексаметазон 0,15-0,2
- 50. Бронхиолит БронходилататорыСальбутамол 0.15 mg/kg Эпинефрин (адреналин) 0.01
- 51. Бронхиолит ГормоныБлокирование высвобождение медиаторов воспаления путем ингибирования
- 52. Бронхиальная астма
- 53. Бронхиальная астмаХроническое воспалительное заболевание дыхательных путейАстма характеризуется бронхоспазмом, отеком дыхательных путей и гиперпродукцией слизи
- 54. ПатофизиологияАстма характеризуется наличием воздушных ловушек и участков
- 55. РецепторыБета3 подтипаβ2 представлены в гладкой мускулатуре дыхательных
- 56. ОсмотрЧастота дыханийМеханика дыханияДыхательные шумыСоотношение вдоха/выдохаЦианозМентальный статус (сознание)
- 57. ЛечениеКислородГормоныингаляционныеСистемныеБета-агонистыКоротко-действующиеПродленного действияХолинолитикиИнгибиторы лейкотриеновМетилксантиныМагнезия
- 58. Кислород/жидкостьУлучшениеV/Q, комфортОпасность угнетения дыхания (ХОБЛ)Устранение дегидратацииГипергидратация – опасность отека легкихСиндром неадекватной секреции АДГ.
- 59. ГормоныПреднизолон 2мг/кг/сут х 4 (через рот или
- 60. Ингаляционные стероидыМинимум побочных эффектовПульмикорт, гидрокортизон
- 61. Бета агонистыБеродуал, сальбутамолМогут приводить к тремору, гипокалиемии, тахикардии, тошноте, рвоте
- 62. ХолинолитикиАтропин, атровентБронходилататоры и подавляют секрецию слизиУсиливают эффект бета агонистов.Бета блокаторы усиливают бронхоспазмСухость слизистых
- 63. МетилксантиныТеофиллин и аминофиллинМеханизм действия:Ингибитор фосфодиэстеразы (увеличение цАМФ))Стимулирует
- 64. МагнезияМеханизм непонятен, бронходилатация, возможно, за счет блокады
- 65. Иналяционные анестетикиБронходилатирующим действием обладают Фторотан, севофлюранИнгаляции гелия (Heliox)
- 66. Симптомы декомпенсаииНарушение сознания – гипоксия, гипоперфузия головного
- 67. ПневмотораксСпонтанный, напряженныйНа фоне пневмонии, ИВЛ, травмыВнезапное монолатеральное ослабление дыханияГемодинамические нарушения (тахикардия, ↓ АД), цианозRg смещение средостения
- 68. ПневмотораксПлевральная пункция (2 межреберье по среднеключичной линии)Появление
- 69. ПневмонияПостепенное началоДомашний ребенок Гр+флораРебенок из стационара Гр
- 70. ПневмонияНаличие воспалительных заболеваний мягких тканей (флегмоны и
- 71. ПневмонияОценка необходимости респираторной поддержки (КЩС, клиника)Антибактериальная терапияОграничение
- 72. ОРДСПациент должен отвечать следующим пунктам: Острое начало
- 74. ЭтиологияОРДС имеется у 3% пациентов педиатрический ОАРИТ.Состояния, которые могут приводить к ОРДС:ТравмаПневмонияОжогиСепсисУтоплениеШок
- 75. ПатофизиологияОстрое повреждениеСкрытый (латентный) периодРанняя экссудативная фазаКлеточная пролиферативная фазаФиброзная пролиферативная фаза
- 77. Патофизиология ОРДСЗеленые стрелки указывают на утолщенную альвеоло-каппилярную
- 78. ВедениеТщательный подбор терапии залог успешного леченияПредупреждение вторичного повреждения легкихПоддержание адекватного сердечного выбросаПредупреждение вторичного инфицированияМедикаментозная терапияПолноценное питание
- 79. Стратегии вентиляции При ОРДС легкие гетерогенны.Предупреждение баротравмыПоддерживать PIP
- 80. Сердечный выбросПоддерживать сердечный выброс >4.5 L/min/m2.Поддерживать доставку
- 81. Предупреждение вторичной инфекцииМыть руки!Использовать кишечник, насколько возможно
- 82. ПрепаратыДиуретики: сухие легкие – хорошие легкие.ИнотропыГормоны: 2
- 83. ПитаниеОбеспечивать насколько возможно адекватный калоражем:50-60 ккал/kг/сут у
- 84. Летальность/ЗаболеваемостьДокументированная летальность у детей 50%Частота летальности в
- 85. НастороженностьВыявление ранних симптомов декомпенсации ДНПервичная оценка ребенка
- 86. Удачи Вам! И да хранит Вас Господь!
- 92. Скачать презентацию
- 93. Похожие презентации













































































Слайд 2
Дыхательная недостаточность
Состояние организма, при котором возможности системы внешнего
дыхания обеспечить нормальный газовый состав артериальной крови ограничены
Слайд 4
Функции легких
Защитная
Метаболическая
Секреторная
Терморегуляционная
Очистительная
гемодинамическая
Слайд 5
Функции легких
Механические частицы, вирусы, бактериии обволакиваются слизью и
удаляются
В бронхиальном секрете присутствует иммуноглобулин, плазменный альбумин, лизоцим, полиморфноядерные
нейтрофилы, источники протеолитических ферментов
Слайд 6
Функции легких
В легких активно захватываются и частично депонируются
хиломикроны, жирные кислоты, фосфолипиды
Продуцируются вазоактивные пептиды, инактивируется брадикинин, ангиотензин1
превращается в ангиотензин2. Синтезируется серотонин, гистамин, метаболизируется норадреналинСинтезируются компоненты свертывающей (7, 8) и противосвертывающей (гепарин) системы
Слайд 8
Внелегочные причины ЦНС
Травма: ЧМТ, асфиксия, кровоизлияние
Инфекция: менингит, энцефалит
Опухоли
Медикаменты:
наркотики, седативные препараты
Апноэ недоношенных
Тяжелая гипоксия и гиперкапния
Повышение внутричерепного давления
вследствие одной из указанных причин
Слайд 9
Легочные причины ДН
Обструкция дыхательных путей
Верхние дыхат. пути
Анатомическая: атрезия
хоан, трахеомаляция, гипертрофия миндалин, аденоидов, мембрана гортани, сосудистое кольцо,
паралич голосовых связок, макроглоссияАспирация: слизи, инородное тело, рвота
Инфекция: эпиглоттит, абсцессы, ларинготрахеит
Опухоли: гемангиома, кисты, папиллома,
Ларингоспазм
Нижние дыхат. пути
Анатомическая: бронхомаляция, лобарная эмфизема
Аспирация: слизи, инородное тело, меконий
Инфекции: пневмония, коклюш, бронхиолит, CF
Опухоли: тератома, бронхогенные кисты
Бронхоспазм
Слайд 10
Легочные причины ДН Рестриктивные
Паренхима легкого
Анатомические: агенезия, киста
Ателектаз
РДС (болезнь
гиалиновых мембран)
ОРДС
Инфекция: пневмония, бронхоэктазы, плеврит, Pneumocystis carinii
Сд утечки воздуха:
пневмотораксПрочие: кровоизлияния, отек, пневмонит, фиброз
Грудная клетка
Мышечные: диафрагмальная грыжа, myasthenia gravis, мышечная дистрофия, ботулизм
Скелетные: повреждение позвоночника, отсутствие/переломы ребер, сколиоз
Прочие: вздутие живота, ожоги грудной клетки (корсет), ожирение
Слайд 12
Гипоксемия
Нарушение V/Q
Наиболее частая причина. Кровь циркулирует по невентилируемому
легкому. Причина пневмония, ателектаз, бронхоэктаз
Глобальная гиповентиляция: апноэ
Право-левый шунт
Внутрисердечные причины,
напр., Тетрада ФаллоНеполная диффузия
Кислороду приходится диффундировать через утолщенную альвеолокаппилярную мембрану (интерстициальный отек, фиброз, гиалиновые мембраны)
Низкий FiO2: высота (горы, самолет)
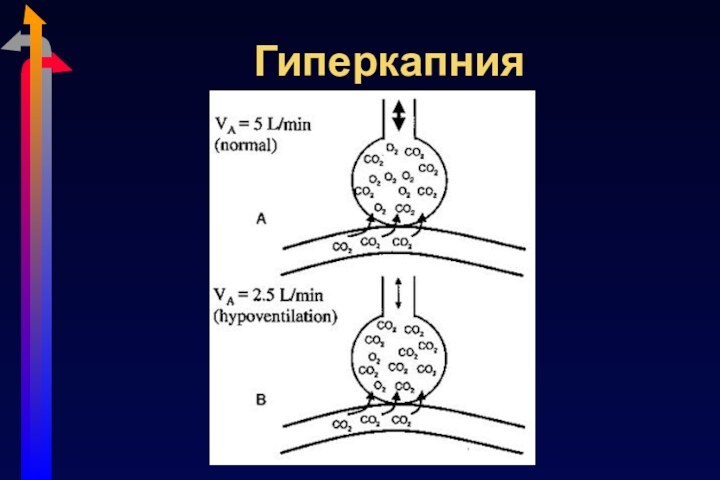
Слайд 14
Гиперкапния
Слабость «дыхательной помпы»
Потеря/снижение центральной стимуляции: апноэ, метаболический алкалоз,
медикаменты, повреждение головного мозга, гипоксия
Мышечная слабость: мышечная дистрофия
Повышенная работа
дыхания: снижение комплайнса, прогрессирование обструкцииПовышенная продукция CO2: лихорадка, судороги, злокачественная гипертермия
Увеличение мертвого пространства: нарушение V/Q соотношения (вентиляция неперфузируемых легких)
Слайд 16
Осмотр
Тахипноэ
Диспноэ
Западение грудины, межреберий
Раздувание носа
Хрюкание
Тахикардия
Гипертензия
Нарушение ментального статуса
Беспокойство
Раздражительность
Бессоница
Сонливость
Цианоз (для возникновения
цианоза необходимо 5г/л неоксигенированного гемоглобина)
Слайд 17
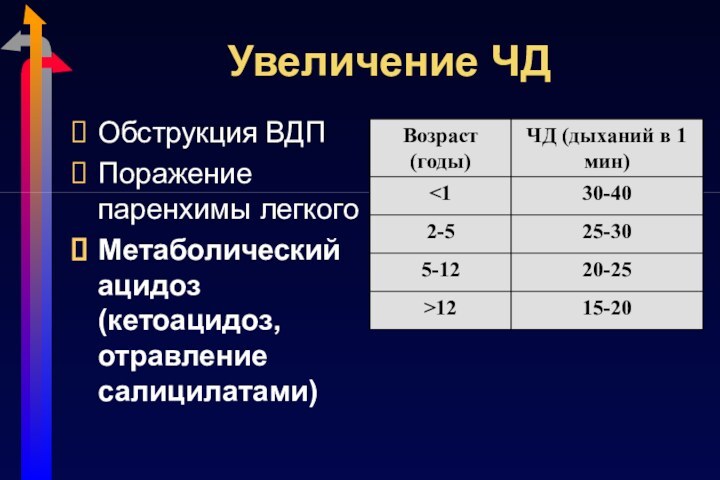
Увеличение ЧД
Обструкция ВДП
Поражение паренхимы легкого
Метаболический ацидоз (кетоацидоз, отравление
салицилатами)
Слайд 18
Втяжение податливых мест грудной клетки
Втяжение межрёберных промежутков, яремной
вырезки или углубления мечевидного отростка. У детей с незавершенным
окостенением.Появление этих симптомов у ребенка старше 7 лет свидетельствует о тяжелой степени ДН
Слайд 20
Инспираторные/экспираторные шумы
Высокий инспираторный звук – стридор –признак обструкции
гортани или трахеи. В тяжёлых случаях появляются экспираторные шумы,
но инспираторный компонент обычно выражен сильнее.Свистящий экспираторный оттенок указывает на обструкцию НДП и обычно лучше слышен на выдохе. Удлиненный выдох также указывает на сужение нижних дыхательных путей.
Громкость звука не является показателем тяжести обструкции.
Слайд 21
Мычание
Мычание – звук на выдохе вследствие выдыхания против
прикрытой голосовой щели. Это попытка создать положительное давление в
конце выдоха и предотвратить коллабирование альвеол у детей с неподатливыми легкими.Это признак тяжёлого респираторного дистресса.
Слайд 22
Вспомогательная мускулатура
У взрослых признаком повышенной работы дыхания служит
кивательная мышца.
У детей первых лет жизни это проявляется
движениями головы с каждым вдохом, делая дыхание неэффективным.
Слайд 23
Исключения
Признаки ДН смазаны или вообще отсутствуют:
У ребенка, с
усталостью дыхательной мускулатуры. Истощение - признак приближающегося терминального состояния.
Центральная
депрессия дыхания (отравление, ЧМТ, гипоксическое, метаболическое повреждение г.м.). Больной не будет демонстрировать усиленную работу дыхания в результате респираторного дистресса Дыхательная недостаточность проявляется сниженным респираторным драйвом (слабый вдох)Дети с нервно-мышечными заболеваниями – например, болезнь Верднига-Гоффмана – также не будут иметь респираторного дистресса. Дыхательная недостаточность у таких детей может быть выявлена при наблюдения за эффективностью дыхания и поиском других признаков ДН.
Слайд 24
Эффективность дыхания
Аускультация грудной клетки показывает, приблизительный дыхательный объём.
«Немая» грудная клетка - очень настораживающий признак.
Полезную информацию
предоставляет оценка степени экскурсии грудной клетки
Слайд 25
ЧСС
Тахикардия – неспецифичный признак
Брадикардия, сочетающаяся с симптомами ДН
– поздний признак декомпенсации
Слайд 26
Цианоз
Цианоз – поздний, претерминалъный признак.
При ДН цианоз
центральный
Исключен порок сердца
Слайд 28
Пульс
Дефицит пульса на периферических артериях указывает на тяжелую
ДН, возможную в ближайшее время декомпенсацию
Слайд 29
Rg-графия грудной клетки
Может быть нормальной при наличие проблем
с ВДП
Можно увидеть перераздутие грудной клетки, ателектаз, инфильтрацию,
кардиомегалию Могут потребоваться дополнительные исследования, например, КТ грудной клетки, Эхо-КГ
Слайд 30
Исследование газового
состава крови
Для пациента любого возраста pаCO2
> 50mm Hg или pO2 < 60mm Hg при
дыхании воздухом является признаком ДНУровень pCO2 может быть низким если пациент гипервентилируется.
Указанные позиции правомочны при отсутствие анатомических шунтов.
Хроническая гиперкапническая ДН часто не сопровождается изменением рН, т.к. имеет место компенсаторный метаболический алкалоз
Слайд 31
Тактика ведения пациентов
Не забывать PALS
A – дыхательные
пути
B – дыхание
C - кровообращение
Слайд 32
Дыхательные пути
Улучшение позиции
Комфортное положение (вынужденное)
Нижнюю челюсть вперед и
вверх
Дыхание через рот
Только для пациентов без сознания
Назальные воздуховоды
Назальная маска
или CPAPИВЛ посредством мешка
Используется при подготовке к интубации
Интубация трахеи
Слайд 33
Дыхание
Снижение работы дыхания
ß-агонисты
Стероиды
Антибиотики
CPAP
Дотация кислорода O2
Назальные канюли
Плотная лицевая маска
Вентиляция
мешком Амбу
Механическая вентиляция
Слайд 34
Кровообращение
Подавить анаэробный путь окисления и ацидоз
Коррекция анемии для
улучшения доставки кислорода
Поддерживать адекватный сердечный выброс
Инотропы: кислород, вазопрессоры
Болюс жидкости
Слайд 35
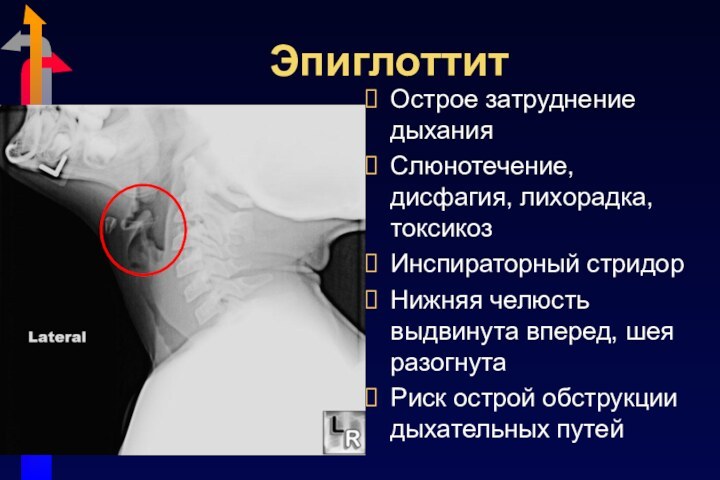
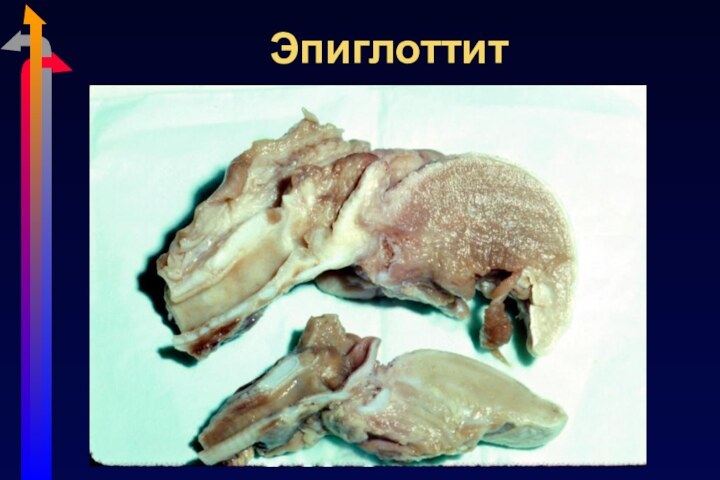
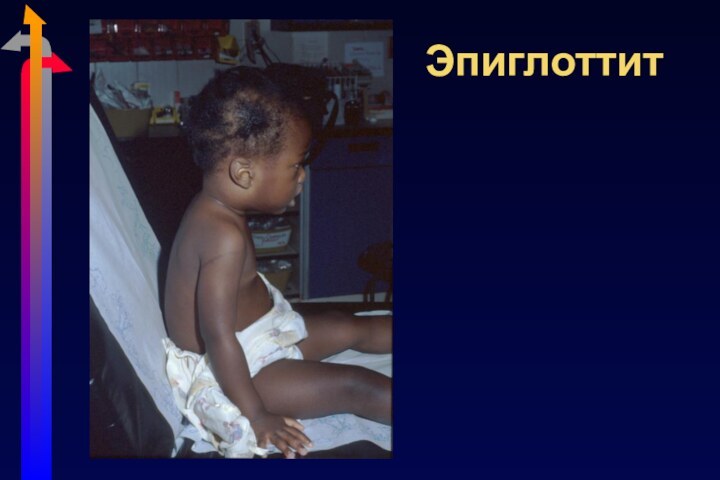
Эпиглоттит
Острое затруднение дыхания
Слюнотечение, дисфагия, лихорадка, токсикоз
Инспираторный стридор
Нижняя челюсть
выдвинута вперед, шея разогнута
Риск острой обструкции дыхательных путей
Слайд 38
Эпиглоттит
Быть готовым к экстренной интубации
Не укладывать ребенка –
транспортировать сидя, в удобном для него положении, либо интубировать
Антибактериальная
терапия (ЦСIII, апм/сульбактам), инфузияИнгаляционная терапия – эффект незначительный, т.к. отек бактериальный
Слайд 39
Ложный Круп/Стеноз гортани
Инспираторный стридор, втяжение податливых участков грудной
клетки
м.б. экспираторная одышка
Гипоксия, беспокойство, страх смерти
Тахипноэ может не быть.
Главное – нарушение механики дыханияОслабление дыхательных шумов при аускультации – настораживающий симптом
Дефицит пульса – близка интубация
Слайд 40
Ложный Круп/Стеноз гортани
Холодный влажный воздух
Успокоить (седация опасна!)
Ингаляция адреналина
0,1% - 1,0 мл/3,0 физ.р-ра или 2,25% рацемический адреналин.
Беродуал,
ПульмикортПарентерально Дексаметазон 0,15-0,2 мг/кг
Слайд 41
Инородное тело дыхательных путей
В анамнезе – затянувшийся кашель,
эпизод цианоза, возникший внезапно!
Острая асфиксия с цианозом и брадикардией
– обструкция ВДПОстрая асфиксия с сохранением дыхания – обструкция НДП
Слайд 42
Инородное тело дыхательных путей
Прием Хеймлиха у детей старше
1 года
5 ударов по спине и толчки передней поверхности
грудной клеткиВслепую инородное тело не доставать!
Интубация с проталкиванием инородного тела в один бронх
Асистолия – протокол реанимации PALS. Массаж сердца – возможность вытолкнуть инор. тело
Слайд 43
Инородное тело дыхательных путей
Возможна транспортировка до ближайшей больницы
Бронхоскопия
на месте – бригада СА на себя
Факт аспирации инородного
тела – показание к проведению бронхоскопии
Слайд 44
Перитонзиллярный абсцесс
Лихорадка
Выпячивание мягкого неба, отклонение язычка в здоровую
сторону
Увеличение миндалины, смещение медиально
Слюнотечение, боль, тризм
Приглушение голоса
Слайд 45
Перитонзиллярный абсцесс
Госпитализация лор-отделение
Угроза разрыва - аспирация
Хирургическое лечение
Антибиотики, инфузионная
терапия
Слайд 46
Заглоточный абсцесс
Дети до 5 лет
Выпячивание задней стенки глотки
Шея
разогнута/согнута. Положение вынужденное
Слюнотечение/дисфагия
Опасность медиастинита вследствие разрыва
Пальпация крайне осторожно
Слайд 47
Заглоточный абсцесс
Госпитализация лор-отделение
Дренирование
Rg-графия грудной клетки – медиастинит
Антибактериальная терапия
Слайд 49
Бронхиолит
Регидратация
Оксигенотерапия (SpO2 94%)
Респираторная поддержка СРАР
Гормоны Дексаметазон 0,15-0,2 мг/кг?
рутинно не показаны
Бронходилататоры ингаляционно или в\в
Антибактериальная терапия по показаниям
Противовирусная
терапия (рибавирин)
Слайд 50
Бронхиолит Бронходилататоры
Сальбутамол 0.15 mg/kg
Эпинефрин (адреналин) 0.01 мл/кг
0,1% раствора подкожно каждые 15-20мин, не превышая разовую дозу
0.3 мл
Слайд 51
Бронхиолит Гормоны
Блокирование высвобождение медиаторов воспаления путем ингибирования фосфолипазы
А2
Могут быть эффективны у пациентов с астмой, обструктивным бронхитом,
отягощенным аллергическим анамнезомПреднизолон 2 мг/кг через рот
Слайд 53
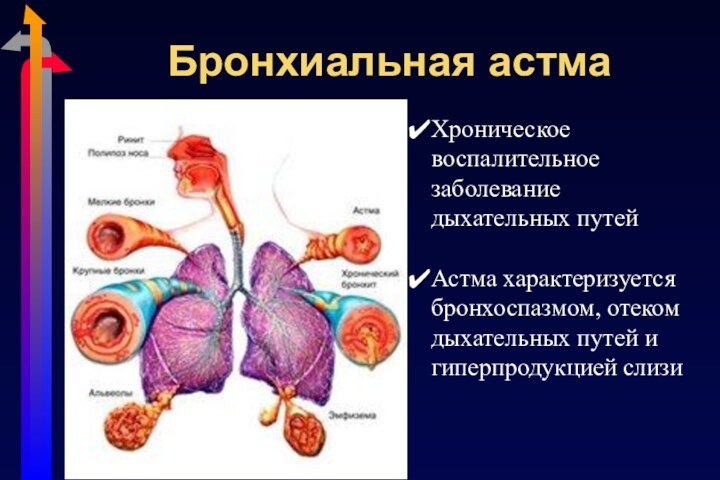
Бронхиальная астма
Хроническое воспалительное заболевание дыхательных путей
Астма характеризуется бронхоспазмом,
отеком дыхательных путей и гиперпродукцией слизи
Слайд 54
Патофизиология
Астма характеризуется наличием воздушных ловушек и участков перерастяжения
альвеол
Воздушные ловушки могут явиться причиной синдрома утечки воздуха (пневмоторакс,
пневмомедиастинум)Дыхательные мышцы быстро устают, что усиливает ДН
Снижение V/Q
Слайд 55
Рецепторы
Бета
3 подтипа
β2 представлены в гладкой мускулатуре дыхательных путей
Активация
приводит в увеличению цАМФ
Альфа: минимальная роль
Холинергические
Мускариновые рецепторы:
M2 рецепторы
ингибируют высвобождение ацетилхолина, приводя к бронходилатацииM3 рецепторы вызывают бронхоконстрикцию
Слайд 56
Осмотр
Частота дыханий
Механика дыхания
Дыхательные шумы
Соотношение вдоха/выдоха
Цианоз
Ментальный статус (сознание)
Слайд 57
Лечение
Кислород
Гормоны
ингаляционные
Системные
Бета-агонисты
Коротко-действующие
Продленного действия
Холинолитики
Ингибиторы лейкотриенов
Метилксантины
Магнезия
Слайд 58
Кислород/жидкость
УлучшениеV/Q, комфорт
Опасность угнетения дыхания (ХОБЛ)
Устранение дегидратации
Гипергидратация – опасность
отека легких
Синдром неадекватной секреции АДГ.
Слайд 59
Гормоны
Преднизолон 2мг/кг/сут х 4 (через рот или в/в)
5
дневный курс не приводит к адреналовой супрессии
Начинают работать
через 8-12 часов
Слайд 61
Бета агонисты
Беродуал, сальбутамол
Могут приводить к тремору, гипокалиемии, тахикардии,
тошноте, рвоте
Слайд 62
Холинолитики
Атропин, атровент
Бронходилататоры и подавляют секрецию слизи
Усиливают эффект бета
агонистов.
Бета блокаторы усиливают бронхоспазм
Сухость слизистых
Слайд 63
Метилксантины
Теофиллин и аминофиллин
Механизм действия:
Ингибитор фосфодиэстеразы (увеличение цАМФ))
Стимулирует высвобождение
катехоламинов
Диуретик
Усиливает сократимость диафрагмы
Антагонист простагландинов
Высокий риск побочных эффектов: тахикардия, возбуждение,
аритмии, гипотензия, судороги.
Слайд 64
Магнезия
Механизм непонятен, бронходилатация, возможно, за счет блокады Са
Увеличение
концентрации магния до 2-4 мг/дл значимо улучшает вентиляционные показатели
Одно
РКИ у детей показало, что MgSO4 25мг/кг за 20 минут значительно улучшает вентиляционные показатели, но не влияет на длительность госпитализации.
Слайд 65
Иналяционные анестетики
Бронходилатирующим действием обладают Фторотан, севофлюран
Ингаляции гелия (Heliox)
Слайд 66
Симптомы декомпенсаии
Нарушение сознания – гипоксия, гипоперфузия головного мозга
Холодный
пот – гипоксемия
Красные щеки – гиперкапния
Цианоз, кислородная зависимость
Тахикардия –
передозировка адреномиметиков, гипоксемия, гиповолемия. или ЧСС, не соответствующая тяжестиОслабление дыхания
Дефицит пульса!
Слайд 67
Пневмоторакс
Спонтанный, напряженный
На фоне пневмонии, ИВЛ, травмы
Внезапное монолатеральное ослабление
дыхания
Гемодинамические нарушения (тахикардия, ↓ АД), цианоз
Rg смещение средостения
Слайд 68
Пневмоторакс
Плевральная пункция (2 межреберье по среднеключичной линии)
Появление кашля
– раздражение висцеральной плевры – пневмоторакс дренирован
«Воздух без конца»
- дренаж плевральной полости
Слайд 69
Пневмония
Постепенное начало
Домашний ребенок Гр+флора
Ребенок из стационара Гр -
флора (госпитальная инфекция) – лечится хуже
М.б. без температуры –
плохоОдышка смешанного характера
Аускультативно жесткое дыхание
Главное - нарушение механики дыхания
Оценка ментального статуса, гемодинамики. Если это есть, то думать о шоке!
Слайд 70
Пневмония
Наличие воспалительных заболеваний мягких тканей (флегмоны и т.д)
с сопутствующей ДН должно навести на мысль о сепсисе
и ОРДСПлевропневмония с болевым синдромом – имитация абдоминальных проблем (кряхтение, одышка, положение на больном боку)
Слайд 71
Пневмония
Оценка необходимости респираторной поддержки (КЩС, клиника)
Антибактериальная терапия
Ограничение инфузии
– вырабатывается АДГ (риск перегрузки жидкостью и усиления ДН)
Возможная
потребность в кардиотониках
Слайд 72
ОРДС
Пациент должен отвечать следующим пунктам:
Острое начало дыхательных
нарушений
Двустороннее поражение
Доказанное отсутствие левожелудочковой недостаточности
PaO2/FiO2 < 200mm Hg (при
адекватном PEEP)American-European Consensus Conference on ARDS (Am J Resp Crit Care Med 149:818, 1994)
Предшествующие нормальные легкие
Снижение легочного комплайнса
Увеличение внутрилегочного шунтирования
Гипоксическая ДН
Слайд 74
Этиология
ОРДС имеется у 3% пациентов педиатрический ОАРИТ.
Состояния, которые
могут приводить к ОРДС:
Травма
Пневмония
Ожоги
Сепсис
Утопление
Шок
Слайд 75
Патофизиология
Острое повреждение
Скрытый (латентный) период
Ранняя экссудативная фаза
Клеточная пролиферативная фаза
Фиброзная
пролиферативная фаза
Слайд 77
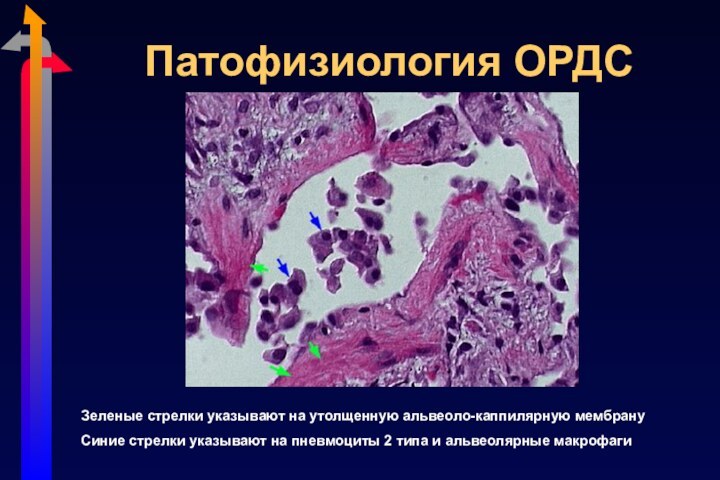
Патофизиология ОРДС
Зеленые стрелки указывают на утолщенную альвеоло-каппилярную мембрану
Синие
стрелки указывают на пневмоциты 2 типа и альвеолярные макрофаги
Слайд 78
Ведение
Тщательный подбор терапии залог успешного лечения
Предупреждение вторичного повреждения
легких
Поддержание адекватного сердечного выброса
Предупреждение вторичного инфицирования
Медикаментозная терапия
Полноценное питание
Слайд 79
Стратегии вентиляции
При ОРДС легкие гетерогенны.
Предупреждение баротравмы
Поддерживать PIP
cm H2O
Вентиляция по давлению
Дыхательный объем 6-10мл/kг
Частота
илиTHAM для поддержания pH >7.20Предупреждение токсичности О2
Достаточный уровень PEEP, с FiO2 to <60% для поддержания SpO2 >90%.
PEEP <15 cm H2O не снижает сердечный выброс.
Повышение среднего давления в дыхат . Путях инвертным (I>E)
Слайд 80
Сердечный выброс
Поддерживать сердечный выброс >4.5 L/min/m2.
Поддерживать доставку O2
>600 ml O2/min/m2.
Поддерживать Ht >30%, или выше при наличие
НК.Использовать инотропы для повышения сердечного выброса.
Обеспечивать адекватную преднагрузку.
Слайд 81
Предупреждение вторичной инфекции
Мыть руки!
Использовать кишечник, насколько возможно для
питания и ведения медикаментов.
Удалять катетеры как можно раньше.
Быть настороже.
Раннее
лечение инфекции, антибиотики назначать по посеву.
Слайд 82
Препараты
Диуретики: сухие легкие – хорошие легкие.
Инотропы
Гормоны: 2 мг/kг/сут
назначают через неделю (в пролиферативную фазу).
Легочные вазодилататоры (оксид азота,
простагландины, нитропруссид): мало доказательств. NO эффективен у некоторых пациентов.Сурфактант: возможно эффективен
НПВС: нет клинических преимуществ
Слайд 83
Питание
Обеспечивать насколько возможно адекватный калоражем:
50-60 ккал/kг/сут у грудных
детей
35-45 ккал/kг/сут у старших детей.
Спустя 4 суток, увеличить калораж
на 25-50% выше потребностей.Энтеральное питание как можно раньше.
Слайд 84
Летальность/Заболеваемость
Документированная летальность у детей 50%
Частота летальности в результате
ДН до 15%.
Функция легких восстанавливается обычно через 18
месяцев после выписки.
Слайд 85
Настороженность
Выявление ранних симптомов декомпенсации ДН
Первичная оценка ребенка –
«03» - дальнейшая помощь
Своевременное оказание помощи
Во всех экстренных ситуациях
действовать по протоколу PALS (ABCD)Раннее обеспечение сосудистого доступа (вариант – внутрикостный)