Слайд 2
WBC – 4,0 - 9,0 *10 9
RBC –
3,7 - 5,5 *10 9
HGB – 130-160
СОЭ – 0-15;
0-20
Bil – 5,1-20
AlT – 10-37
AST – 8-46
GGT – 11-50
AP (ЩФ) – 30-120
Слайд 3
Холецистэктомия (сhole - желчь, cyst - пузырь, ectomy -удаление)
…операция по удалению желчного пузыря.
Несмотря на
развитие нехирургических методов , остаётся главным средством лечения холецистита. Назначается
в случае безуспешности диет и ультразвуковых методов.
Слайд 4
Этиология и патогенез
Застой желчи
Инфекция
Иные причины
Слайд 5
Классификация
По морфологии:
Катаральный
Флегмонозный
Гангренозный
Осложнения
Перфорация
Разлитой перитонит
Перипузырный инфильтрат или абсцесс
Гнойный холангит
Желтушный синдром
Слайд 11
У больной 46 лет после приема жирной пищи впервые

появились сильные боли в правом подреберье с иррадиацией в правое плечо и правую
лопатку. Поднялась температура тела до 37,80 С, была многократная рвота. При пальпации правого подреберья определялось дно болезненного желчного пузыря, положительные симптомы Ортнера, Кера, симптом Щеткина — Блюмберга отрицательный. При поступлении выполнено УЗИ — желчный пузырь 115×63 мм, стенка 3 мм, в просвете желчного пузыря определяются конкременты. После назначения консервативной терапии состояние улучшилось, температура снизилась до нормы, боли уменьшились, спустя сутки после поступления желчный пузырь перестал пальпироваться, оставалась небольшая болезненность в точке желчного пузыря. При динамическом УЗИ — желчный пузырь 82×59 мм, стенка 3 мм, холедох 8 мм. Однако после купирования болевого приступа у больной появилась иктеричность кожи, показатели билирубина стали нарастать.
1) Ваш диагноз?
2) Каков должен быть диагностический алгоритм и лечебная тактика?
Слайд 12
Ответ:
1) Острый калькулезный холецистит, механическая желтуха.
2) Учитывая, что
приступ острого холецистита купировался (клиническая картина и данные динамического УЗИ),
но у больной появилась механическая желтуха (дилатация желчных протоков по данным УЗИ) необходимо выполнить ЭРПХГ, ЭПСТ, затем холецистэктомию.
Слайд 13
Клиническая картина
* Женщины стадают в 5 раз чаще
Преимущественно
лица старше 50 лет
Внезапные интенсивные боли в животе
Боль постоянного
характера, прогрессирует, в правом подреберье и эпигастрии
Иррадиация в правую надключичную область, плечо или лопатку (возможен холецистокардиальный синдром С.П. Боткина – стенокардия?)
Слайд 14
Постоянные симптомы:
тошнота и рвота – не приносит облегчения;
повышение
температуры тела с первых дней (в зависимости от глубины
патоморфологических изменений)
Объективно:
Кожные покровы физиологической окраски (при отсутствии обтурации). Возможна умеренная желтизна склер (локальный гепатит). Яркая желтая окраска кожных покровов, слизистых – признак обтурации (внепеченочный холестаз; GGT растет!, BIL прямой растет!)
ЧСС – 80-120 в минуту и выше (чем выше пульс, тем тяжелее).
Слайд 15
Специфические симптомы
Ортнера – болезненность при поколачивании по правой
реберной дуге ребром кисти
Мерфи – непроизвольная задержка дыхания на
вдохе при пальпации правого подреберья
Кера – боль при пальцевом надавливании в проекции желчного пузыря
Мюсси-Георгиевского – боль при надавливании между ножками ГКС мышцы
Щеткина-Блюмберга – совсем все плохо…
Слайд 16
Больную 42 лет третий раз за последний год доставляют
в клинику с приступом острого холецистита. Последний раз боли в правом подреберье
появились два дня назад, за медицинской помощью не обращалась, занималась самолечением. За 3 часа до поступления боли в животе стали носить разлитой характер, больше по правому флангу, отмечает гипертермию до 390С. Поступила с явлениями раздражения брюшины, которые постепенно нарастают, выраженный лейкоцитоз со сдвигом нейтрофильной формулы влево.
1) Какое осложнение острого холецистита у больной?
2) Какие дополнительные методы инструментальной диагностики необходимо применить для верификации диагноза?
3) Какова лечебная тактика?
Слайд 17
Ответ:
1) Имеет место осложнение острого калькулезного холецистита — желчный
перитонит.
2) Для верификации диагноза можно применить УЗИ, лапароскопию.
3) Показана
экстренная операция.
Слайд 18
Диагностика
Клиника
Анамнез (питание, вредные привычки)
ОАК
ОАМ
БХ крови (BIL, GGT,
амилаза, липаза – для исключения острого панкреатита)
УЗИ печени, желчного
пузыря, pancreas
Рентген ОБП
ЭКГ
Слайд 19
Клиника
Анамнез (жирная пища + холодные напитки, курение)
ОАК
(растет СОЭ, WBC)
ОАМ (лейкоциты, возможно изменение цвета мочи)
БХ крови
(растет BIL, GGT, амилаза, липаза – для исключения острого панкреатита, но не обязательно, дорого! – отриц)
УЗИ печени, желчного пузыря (стенка утолщена, наличие конкрементов (эхо-негативная дорожка), холедох увеличен при обструкции), pancreas
Рентген ОБП (в проекции желчного пузыря конкременты)
ЭКГ (без патологии)
Слайд 23
Больной 38 лет поступил в хирургическое отделение с

жалобами на сильные боли в эпигастрии опоясывающего характера, тошноту,
рвоту. Заболевание связывает с употреблением алкоголя. В анамнезе гиперацидный гастрит.
Объективно: Состояние средней тяжести, тревожен, отмечены микроциркуляторные нарушения. Желтухи нет. Число дыханий 18 – 20. В легких хрипов нет. Пульс 100 в 1 минуту, ритмичный, артериальное давление 120/80 мм.рт.ст. Язык обложен, влажный. Живот равномерно вздут, дышит. При пальпации болезненность в эпигастрии, где определяется резистентность брюшной стенки, распространяющаяся на правое подреберье. Перкуторно: раздутая поперечно-ободочная кишка. Свободной жидкости в брюшной полости не определяется. Желчный пузырь не пальпируется. Несколько увеличена печень. Перистальтика выслушивается, но вялая. Перитонеальных симптомов нет. Дизурических расстройств нет. Лейкоцитоз – 13 тыс. Диастаза мочи – 1024 ед. На обзорной рентгенограмме брюшной полости свободного газа нет. УЗИ – желчной гипертензии нет. Желчный пузырь 8 х 2 см, стенка 0,3 см, конкрементов не содержит. Имеется увеличение поджелудочной железы, особенно в области головки и тела с размытостью контуров и жидкостью в сальниковой сумке в виде щели 2,5 х 8 см. Свободной жидкости в брюшной полости не определяется.
Больному проводилась консервативная терапия с положительной клинической и лабораторной динамикой, однако при контрольном УЗИ через 7 дней отмечено сохранение жидкостного образования в области тела поджелудочной железы 3 х 6 см.
Слайд 24
Ответ:
1. Острый панкреатит. Асептический панкреонекроз. Оментобурсит.
2. Общий анализ
крови, билирубин, печеночные пробы, амилаза, липаза, сахар крови, ПТИ,
фибриноген, прокальцитонин.
Обзорная рентгенография легких, ФГДС, УЗИ
3. Борьба с шоком (болью), нормализация объема циркулирующей крови, и нейровегетативных функций;
воздействие на местный патологический очаг;
уменьшение эндоинтоксикации;
коррекция тромбогеморрагического синдрома;
иммунокоррекция;
нутритивная поддержка;
энерготропная терапия;
оперативное лечение по показаниям.
Слайд 25
Нужно резать…
Желчно-каменная болезнь;
Острые и хронические холециститы;
Доброкачественные и
злокачественные опухоли желчного пузыря.
Слайд 26
А можно и подождать…
Голодание (щелочное питье)
Локальная гипотермия
Ненаркотические анальгетики
Холинолитики
– спазмолитики (метамизол Na, Дротавирин)
Детоксикация (парентерально 2-2,5л в сутки)
АБ-терапия
(в том числе премедикация)
Слайд 28
Варианты оперативного лечения:
Холецистэктомия
от дна от шейки
Холецистостомия
Слайд 29
Удаление желчного пузыря от дна к шейке
Разрез передней
брюшной стенки по Кохеру. Рассечение передней стенки влагалища правой
прямой мышцы живота.
Слайд 30
Пересечение верхних надчревных сосудов между двумя зажимами.
Слайд 31
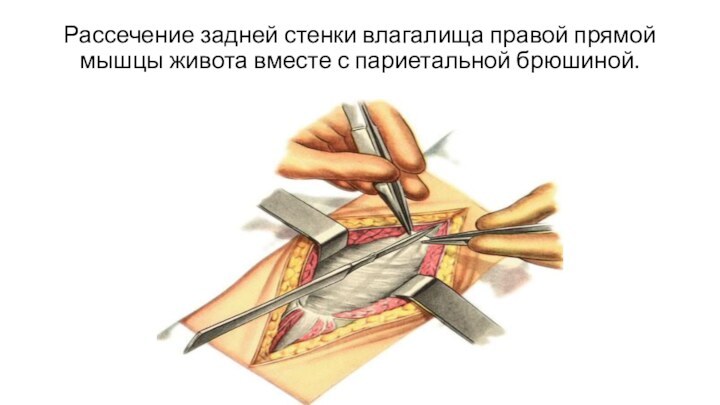
Рассечение задней стенки влагалища правой прямой мышцы живота
вместе с париетальной брюшиной.
Слайд 32
Спайки желчного пузыря с сальником.
Слайд 33
Выделение желчного пузыря из его ложа. Потягивая за
окончатый зажим, желчный пузырь тупо выделяют из его ложа
в печени по направлению от дна к шейке перевязывая сосуды, идущие от печени к пузырю.
Слайд 34
Перевязка пузырной артерии и вены.
Для более удобного обнажения
пузырной артерии следует оттянуть пузырь вниз и вправо.
Слайд 35
Пересечение пузырного протока. рассекая брюшину по свободному краю
печеночно-двенадцатиперстной связки и, отступя на 1—1,5 см от места
впадения его в общий желчный проток, пережимают двумя изогнутыми зажимами и пересекают.
Слайд 36
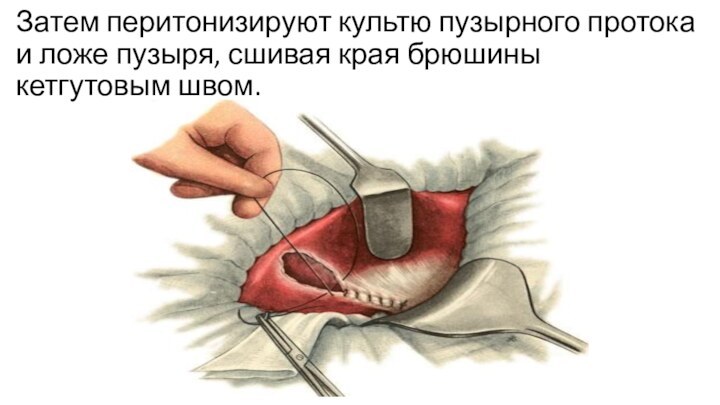
Затем перитонизируют культю пузырного протока и ложе пузыря,
сшивая края брюшины кетгутовым швом.
Слайд 37
Профилактика осложнений
Брюшную полость после холецистэктомии дренируют несколькими (двумя—тремя)
марлевыми тампонами длиной 30—40 см, которые подводят к культе
пузырного протока и ложу желчного пузыря. Между тампонами вставляют резиновый дренаж. Если необходима более обширная тампонада, то дополнительно вводят еще один или два тампона.
Слайд 38
Удаление желчного пузыря от шейки ко дну
Этот способ
холецистэктомии менее травматичен и сопровождается меньшим кровотечением, но он
не всегда выполним из-за наличия сращений или инфильтрата в области шейки пузыря.
Слайд 39
Разрез передней брюшной стенки по Кохеру. Рассечение передней
стенки влагалища правой прямой мышцы живота.
Слайд 40
Пересечение верхних надчревных сосудов между двумя зажимами
Слайд 41
Рассечение задней стенки влагалища правой прямой мышцы живота
вместе с париетальной брюшиной.
Слайд 42
Пересечение пузырного протока. Перевязка пузырной артерии и вены.
Слайд 43
Выделение желчного пузыря из ложа
Брюшину,покрывающую желчный пузырь, рассекают
с одной и другой стороны, отсупая на 1,5 см
от места перехода ее на печень. Брюшину сдвигают к печени и частично тупо, частично остро выделяют желчный пузырь и удаляют его.
Слайд 44
Затем перитонизируют культю пузырного протока и ложе пузыря,
сшивая края брюшины кетгутовым швом.
Слайд 46
Повреждение печени
Разрывом печени называют повреждение, которое проявляется нарушением
целостности капсулы и ткани железы. Подобные травмы характеризуются разобщением,
разделением участков печени и образованием полости в виде щели.
Слайд 47
Травма печени – опасное для жизни пациента повреждение,
сопровождающееся внутренним кровотечением. В отсутствие специализированной помощи смерть в большинстве
случаев наступает от потери крови. При небольшом кровотечении через некоторое время развивается перитонит, обычно желчный. Малейшее подозрение на травму печени является показанием для срочной транспортировки пациента в специализированное мед. учреждение, детального обследования и, при подтверждении диагноза – экстренного оперативного лечения.
Слайд 48
Классификация
Специалистами в области травматологии все травмы печени делятся на открытые
и закрытые.
Закрытые повреждения в свою очередь подразделяются на несколько
групп:
С учетом механизма травмы: полученные вследствие непосредственного удара в живот, дорожной травмы, падения с высоты и сдавления между двумя предметами. Кроме того, в эту группу относят разрывы, возникающие вследствие напряжения брюшного пресса – такая патология может наблюдаться у новорожденных, а также у пациентов с патологически измененной печенью.
Слайд 49
С учетом характера повреждения: чрезкапсулярные разрывы (повреждения с нарушением
целостности капсулы), субкапсулярные разрывы (подкапсульные повреждения), гематомы печени или центральные разрывы
(нарушение целостности ткани в центре органа при неизмененных периферических отделах), повреждения сосудов печени и внепеченочных желчных путей.
Слайд 50
С учетом степени повреждения: разрывы глубиной до двух сантиметров
и поверхностные трещины, разрывы глубиной менее половины толщи печени,
разрывы глубиной более половины толщи печени, множественные разрывы с расчленением органа на отдельные фрагменты, а также размозжение частей органа.
С учетом наличия или отсутствия повреждения внутрипеченочных структур: с поражением или без поражения желчных протоков, внутри- и внепеченочных сосудов.
Слайд 53
Клиническая картина
Состояние больного тяжелое, быстро ухудшающееся. Наблюдаются симптомы травматического
шока и внутреннего кровотечения. Дыхание по грудному типу, кожные покровы
бледные, отмечается вялость, холодный пот, снижение АД и тахикардия. При этом быстрое нарастание тахикардии является прогностически неблагоприятным признаком.
Пальпация правого подреберья болезненна, выявляется умеренное напряжение мышц и тупость при перкуссии. Определяется положительный симптом Щеткина-Блюмберга. В анализах крови – нарастающая анемия при быстром увеличении количества лейкоцитов.
Слайд 54
Мы можем помочь!
Непосредственно на месте травмы следует вызвать
скорую помощь. Пациент должен оставаться в горизонтальном положении. Двигаться
запрещено, поскольку это может усилить кровотечение. По возможности на область повреждения накладывают холод. Если сделать это до приезда скорой помощи невозможно, нужно следить за показателями пульса пострадавшего, его дыханием.
Необходимо проверить сознание человека, задавая вопросы о его имени, фамилии, знает ли он, где находится и кто с ним рядом. По прибытию специалистов на живот прикладывают холод, вводят адреналина гидрохлорид (1 мл). Обезболивание не рекомендуется, поскольку это «смажет» клиническую картину повреждения.
Слайд 55
Диагноз выставляется на основании осмотра пациента, данных анализов
крови и дополнительных исследований. Для выявления повреждения может использоваться УЗИ, компьютерная
томография и ангиография. Наиболее информативным методом исследования является лапароскопия. Во время этой процедуры в брюшную полость через небольшой разрез вводится эндоскоп, через который можно непосредственно осмотреть различные органы, установить факт кровотечения и выявить его источник, а также примерно оценить объем кровопотери.
Слайд 56
В ходе операции выполняется ревизия печени. Небольшие разрывы
и трещины ушивают. При глубоких разрывах и обильном кровотечении
предварительно производят перевязку поврежденных сосудов. При размозжении выполняют резекцию печени. При тяжело останавливаемом кровотечении осуществляют тампонаду с использованием мышцы или сальника больного либо гемостатической губки. Брюшную полость промывают, рану зашивают.
Хирургическое вмешательство проводят на фоне переливания крови и кровезаменителей. Если внутренние органы не повреждены, возможно переливание собранной в брюшной полости и предварительно отфильтрованной крови.
Слайд 57
Шов печени.
Шов М. М. Кузнецова — Ю. Р.
Пенского : печеночную ткань прошивают через всю толщу толстой
тупой иглой с двойной кетгутовой нитью, которую попеременно выводят на верхнюю и нижнюю поверхности печени. В дальнейшем петли рассекают и концы нитей поочередно завязывают.
Джиардано прошивает паренхиму печени отдельными двойными нитями. После рассечения нитей концы их связывают на верхней и нижней поверхностях печени.
Слайд 58
Шов печени.
3. Шов В. А. Оппеля цепочный шов,
состоящий из отдельных матрацных швов, нити которых связывают между
собой.
4. Матрацный шов с применением полоски ткани, предупреждающей прорезывание лигатур
5. Шов Н. А. Рубановой строчечный шов, который заключается в том, что паренхиму печени прошивают длинной кетгутовой нитью по типу матрацного шва вначале в одном направлении, а затем, возвращаясь обратно, — в противоположном направлении.
Слайд 59
Наложение швов на рану печени с тампонадой сальником
на ножке
Для остановки кровотечения при ранениях печени применяют пластику
сальником, предложенную Н. Н. Болярским.
Для тампонады используют нижнебоковую часть сальника на ножке и укладывают в рану печени. Края раны прошивают вместе с сальником отдельными кетгутовыми швами, которые поочередно завязывают
Слайд 60
Закрытие ран печени серповидной связкой по
Н. А.
Рубановой.
Эту операцию производят при повреждениях диафрагмальной поверхности печени, расположенных
вблизи серповидной связки.
После вскрытия брюшной полости серповидную связку вместе с круглой связкой или без нее отсекают от передней брюшной стенки и диафрагмы на протяжении от свободного края ее до венечной связки. Мобилизованной связкой прикрывают рану печени и фиксируют ее обычным узловым швом.
Слайд 61
Клиновидная резекция печени
Операцию производят под общим обезболиванием. Брюшную
полость вскрывают верхним срединным или косым разрезом, проведенным вдоль
правой реберной дуги. В рану выводят край печени, подлежащей резекции.
Слайд 62
Прошивание края печени
Вначале тупой иглой прошивают край печени
и нить завязывают. При этом паренхима печени прорезывается и
сдавливаются сосуды.
Слайд 63
Рассечение прошитого участка печени
Слайд 64
Дальнейшее наложение швов на удаляемую часть печени.
Перевязанный участок
рассекают ножницами После этого такими же отдельными швами прошивают
и поэтапно отсекают ткань печени по линии предполагаемой резекции с одной и другой стороны удаляемого участка.
Слайд 65
Подведение сальника на ножке к ране печени
Края печени
после резекции сближают и сшивают рядом матрацных швов. При
наличии кровотечения можно подвести сальник на ножке и края раны сшить узловыми швами.
Слайд 67
Методика Е.Л.Березова.
Клиновидную резекцию печени можно произвести без предварительной
перевязки сосудов (Е. Л. Березов). При этой методике ткань
печени сдавливают пальцами по краям пораженного участка и производят клиновидное иссечение его. Зияющие сосуды на раневой поверхности печени захватывают зажимами и перевязывают. В рану вводят край сальника, а затем накладывают ряд узловых кетгутовых швов, проходящих через край раны и сальник. Швы завязывают осторожно до соприкосновения краев раны.
При клиновидной резекции печени необходимо учитывать ее сегментарное строение и избегать перевязки магистральных сосудов во избежание развития участков некроза.