Слайд 2
ИЗМЕНЕНИЯ В СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЕ ЖЕНЩИНЫ ВО ВРЕМЯ БЕРЕМЕННОСТИ:
Физиологическая
тахикардия, более выраженная в III триместре
Увеличение объема
циркулирующей крови (на 40-60%)
Увеличение сердечного выброса
(на 40-50%)
Снижение периферического сопротивления сосудов, уменьшение вязкости крови, увеличение сосудистой проницаемости, увеличение кровотока в матке, плаценте, молочных железах, почках
Слайд 3
ИЗМЕНЕНИЯ В СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЕ ЖЕНЩИНЫ ВО ВРЕМЯ БЕРЕМЕННОСТИ
(2):
Включение дополнительного плацентарного кровообращения
Сдавливание нижней половой вены увеличенной маткой
Повышение
внутрибрюшного давления
Высокое стояние диафрагмы
Горизонтальное положение сердца
Повышение АД во время схватки
Резкое выключение маточно-плацентарного кровотока после рождения плода
Слайд 4
Органы кроветворения
Увеличение ОЦК в основном за счет ОЦП
(к концу беременности до 4000 мл)
Снижение уровня гемоглобина за
счет аутогемоделюции (наименьшее значение на сроке 32-34 недели – до 110 г/л)
Со II триместра повышение уровня эритропоэтина, что стимулирует эритропоэз
Увеличение количества
лейкоцитов до 109 в литре
Повышение фибриногена более чем на 70%, протромбинового индекса до 108%
Слайд 5
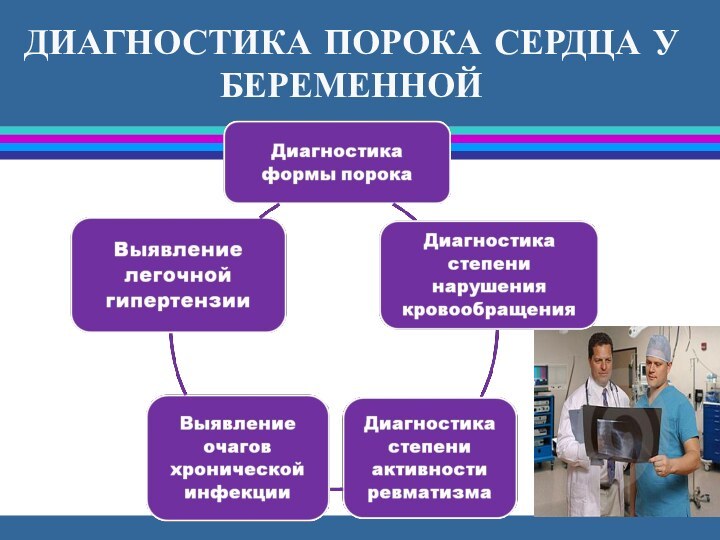
ДИАГНОСТИКА ПОРОКА СЕРДЦА У БЕРЕМЕННОЙ
Слайд 6
Врождённые пороки сердца (5-7%) –
50 различных форм,
из них до репродуктивного возраста доживает 15-20 форм пороков.
1. Пороки со сбросом крови слева
направо
2. Пороки со сбросом крови справа налево и артериальной гипоксемии
(тетрада Фалло)
3. Пороки с препятствием кровотоку
стеноз лёгочной артерии
стеноз устья аорты
коарктация аорты.
Слайд 7
ПРОГНОЗ ОПРЕДЕЛЯЕТСЯ
формой порока
наличием недостаточности кровообращения
выраженностью гипоксемии
лёгочной гипертензией
Слайд 8
Классификация развития митрального стеноза
(А.Н. Бакулев, Е.А. Дамир)
Полная компенсация
Относительная
недостаточность (одышка после физической нагрузки)
Начальная стадия выраженной недостаточности (появление
застоя в лёгких, повышение венозного давления, некоторое увеличение печени, нет мерцательной аритмии и отёков)
Выраженная недостаточность кровообращения (значительный застой в обоих кругах кровообращения, повышение венозного давления, увеличение и уплотнение печени, небольшой асцит, мерцательная аритмия)
Дистрофический период недостаточности кровообращения (резкое увеличение размеров сердца, одышка в покое, огромные размеры печени, асцит, периферические отёки, одышка в покое)
Слайд 9
Диагностика стеноза митрального клапана
Границы сердца смещаются вверх и
вправо
На верхушке выслушивается усиленный или хлопающий I тон в
сочетании с диастолическим шумом
Акцент II тона над легочной артерией
На ЭКГ – гипертрофия и перегрузка правого желудочка и левого предсердия, часто нарушения ритма и проводимости
Слайд 10
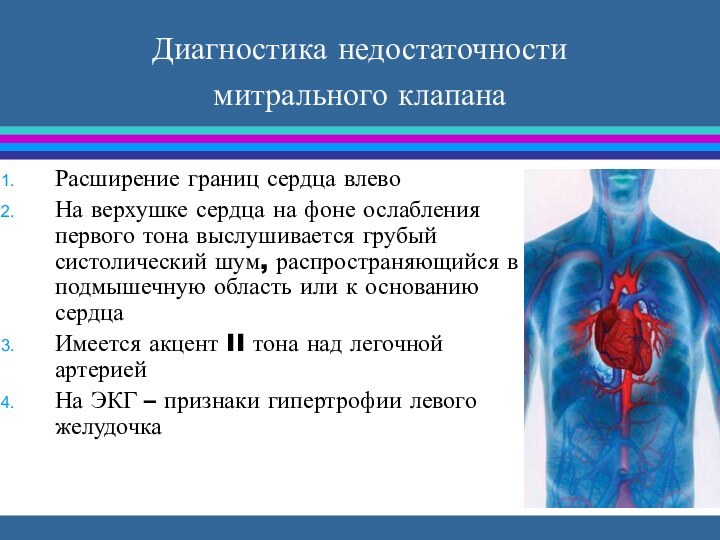
Диагностика недостаточности митрального клапана
Расширение границ сердца влево
На
верхушке сердца на фоне ослабления первого тона выслушивается грубый
систолический шум, распространяющийся в подмышечную область или к основанию сердца
Имеется акцент II тона над легочной артерией
На ЭКГ – признаки гипертрофии левого желудочка
Слайд 11
Классификация ревматического процесса по А.И. Нестерову
Минимальная: слабая выраженность
симптомов активного ревматизма, отсутствие экссудативного воспаления в органах и
тканях. Лабораторные данные не отклоняются от нормы.
Умеренная: невысокая лихорадка без выраженного экссудативного компонента. Лабораторные признаки активности процесса умеренно выражены – лейкоцитоз может отсутствовать, альбумины снижены, СОЭ умеренно повышено.
Максимальная: характерны яркие общие и местные проявления болезни с лихорадкой, преобладает экссудативный компонент воспаления (острый полиартрит, диффузный миокардит, панкардит, серозиты), нейтрофильный лейкоцитоз, высокое СОЭ, С-реактивный белок, нарастание фибриногена, высокие титры антистрептолизина, антигиалуронидазы, антистрептокиназы, ревматическая эритема, хорея.
Слайд 12
Критические сроки возможного обострения ревматизма:
до 12 недель беременности
период
наибольшей нагрузки на организм беременной (28-36 недель)
с
5 по 7 день послеродового периода
Слайд 13
КЛАССИФИКАЦИЯ РАССТРОЙСТВ КРОВООБРАЩЕНИЯ
(Г.Ф. Ланг, Н.Д. Стражеско, В.Х. Василенко)
I
– легкая утомляемость, отдышка при повышенной нагрузке
IIА – начальная
стадия: одышка и тахикардия а покое, оттески конечностей, небольшой цианоз, увеличение печени, застой в малом круге кровообращения
IIБ – конечный период, резко выраженный застой в большом круге
III – дистофическая, необратимые изменения внутренних органов
Слайд 14
СРОКИ ГОСПИТАЛИЗАЦИИ
ПЛАНОВАЯ:
до 12 недель
в 28-32 недели
в 37-38
недель
ЭКСТРЕННАЯ
При обострении ревматизма
При развитии недостаточности кровообращения
При проявлении аритмий, тромбоэмболических
осложнений
Слайд 15
Лечение недостаточности кровообращения
1. Постельный или полупостельный режим;
2. Диета
со значительным ограничением соли и жидкости;
3. Диуретики;
4. Сердечные гликозиды;
5.
Препараты калия;
6. Периферические вазодилататоры;
7. Антиаритмические препараты по показаниям;
8. Профилактическая антикоагулянтная терапия под контролем гемостазиограммы (во время родов введение препаратов прекратить! – возобновить через сутки);
9. Витамины В1, В6, С, рибоксин.
Слайд 16
Отёк лёгких
(резкое повышение гидратации легких с нарушением их
вентиляции)
Недостаточность левых отделов сердца (причина чаще всего митральный стеноз)
Отёк
лёгких начинается нередко в родах или послеродовом периоде. Приступ начинается с сухого кашля, дыхание учащается до 30-40 в минуту. Затруднён вдох, дыхание открытым ртом. Появляется пенистая, жидкая, розовая (с примесью крови) мокрота, большое количество разнокалиберных хрипов. Пульс достигает 120-150 ударов в мин., тоны сердца глухие или не выслушиваются из-за шумного дыхания и хрипов в лёгких
Слайд 17
Лечение отека легких
"Разгрузка" малого круга кровообращения (уменьшение
венозного притока к правому желудочку)
Больной придают сидячее положение
Назначают
вазодилататоры, нейролептики, диуретики, ганглиоблокаторы
Удаление слизи и пены из верхних дыхательных путей с помощью отсоса
Увлажнённый кислород
В тяжелых случаях – искусственная вентиляция лёгких
Слайд 18
Принципы ведения родов у беременных
с сердечно-сосудистой патологией
Родоразрешение
в специализированном акушерском отделении
В ведении родов должны
участвовать кардиолог, анестезиолог-реаниматолог
Предпочтительно родоразрешение через естественные родовые пути
Кесарево сечение по акушерским показаниям
Слайд 19
ВЕДЕНИЕ РОДОВ ПРИ ПОРОКАХ СЕРДЦА:
1. Обезболивание:
- спазмолитики
- анальгетики, наркотики
-
эпидуральная анестезия
2. Укорочение II периода родов:
- рассечение промежности
- акушерские щипцы
- экстракция плода за тазовый конец
Слайд 20
ВЕДЕНИЕ РОДОВ ПРИ ПОРОКАХ СЕРДЦА (2):
3. Профилактика кровотечения
-
в/в метилэргометрин
- лед, тяжесть на живот
4. Профилактика коллапса
- глюкокортикоиды
в/в
- Витамины гр. В, С
- Восполнение кровопотери
Слайд 21
ВЕДЕНИЕ БЕРЕМЕННЫХ С ПОРОКАМИ СЕРДЦА (3)
Беременные должны наблюдаться
в женской консультации
Осмотр проводится 2 раза в месяц
Диспансерный
учет у терапевта и кардиолога
Лечение: комплексное и одновременно индивидуальное
Слайд 22
ПОКАЗАНИЯ К ПРЕРЫВАНИЮ БЕРЕМЕННОСТИ ПРИ ПОРОКАХ СЕРДЦА:
активный первичный
ревмокардит или рецидив ревмокардита, бактериальный эндокардит;
недостаточность кровообращения IIА стадии
и более
митральный стеноз IIIст. и более комбинированные митральные пороки
аортальный порок с дилятацией левого желудочка
недостаточность трехстворчатого клапана
состояние после митральной комиссуротомии при рестенозе
состояние после протезирования клапанов
мерцательная аритмия
врожденные пороки «синего» типа
Слайд 23
ПОКАЗАНИЯ К ПРЕРЫВАНИЮ БЕРЕМЕННОСТИ после операции на сердце
ПРИ ПОРОКАХ СЕРДЦА
Неудовлетворительные результаты операции
Нарастающая недостаточность кровообращения при неэффективности
медикаментозной терапии
Тромбоэмболические осложнения во время беременности
Высокая легочная гипертензия
Слайд 24
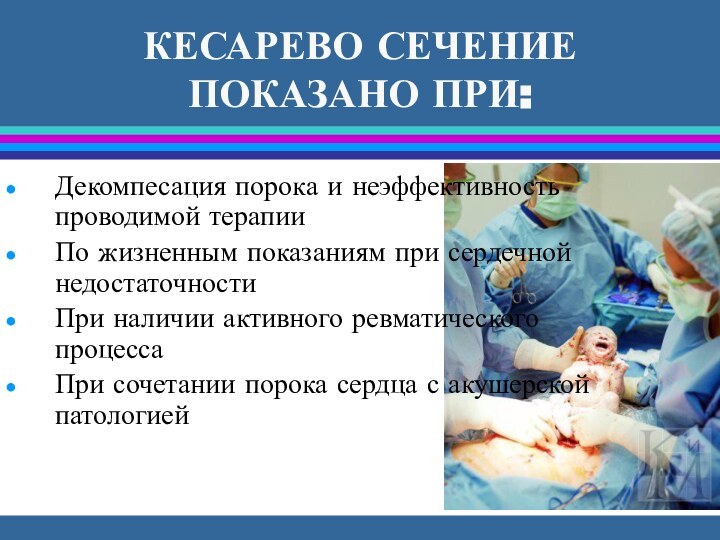
КЕСАРЕВО СЕЧЕНИЕ ПОКАЗАНО ПРИ:
Декомпесация порока и неэффективность проводимой
терапии
По жизненным показаниям при сердечной недостаточности
При наличии активного ревматического
процесса
При сочетании порока сердца с акушерской патологией
Слайд 25
РЕАБИЛИТАЦИЯ ПОСЛЕ РОДОВ
Курс противоревматической терапии в родильном доме
Выписка
не ранее, чем через 2 недели
Диспансерное наблюдение Гинекологом и
Терапевтом
Противоревматическая терапия амбулаторно
Индивидуальный подход к кормлению грудью
Контрацепция (ВМК, барьерные методы, стерилизация).
Слайд 26
КЛАССИФИКАЦИЯ ГБ (ВОЗ, 3 СТАДИИ)
1 стадия – повышение
АД от 160/95 до 179/104 мм.рт.ст. несмотря на повышенное
АД, отсутствуют объективные признаки органических изменений
2 стадия – повышение АД от 180/105 до 199/114 мм.рт.ст. с гипертрофией левого желудочка, но без признаков повреждения других органов
3 стадия – повышение АД от 200/115 мм.рт.ст. и выше с клиническими симптомами и инструментальными признаками поражения других органов: (головной мозг, глазное дно, почки)
Слайд 27
КЛАССИФИКАЦИЯ А.Л. МЯСНИКОВА
1 стадия, фаза А – латентная,
предгипертоническая, при которой наблюдается лишь тенденция к повышению АД
под воздействием эмоций, холода и др. факторов. Это еще не болезнь, а гиперреактивность на фоне выраженных некротических реакций
1 стадия, фаза Б – транзиторная. Повышение АД кратковременное и нестойкое. Под влиянием покоя, режима, лечения. Эта стадия обратима
2 стадия, фаза А – неустойчивая. Характеризуется лабильностью постоянно повышенного АД. При лечении может наблюдаться ее обратное развитие
2 стадия, фаза Б – устойчивая. АД становится стабильно повышенным. В этой стадии сохраняется функциональный характер болезни, поскольку не наблюдается грубых анатомических изменений органов. Терапия менее эффективна
Слайд 28
КЛАССИФИКАЦИЯ А.Л. МЯСНИКОВА (2)
3 стадия, фаза А –
компенсированная. АД стойко повышенно. Выражены дистрофические и фиброзносклеротические изменения
органов и тканей, обусловленных развитием артериологиалиноза и артериолонекроза, а также присоединением атеросклероза крупных сосудов мозга, сердца, почек. Однако функция органов в значительной мере компенсирована
3 стадия, фаза Б – декомпенсированная. Характеризуется стойким повышением АД и тяжелым нарушением функционального состояния внутренних органов. В этой стадии больные полностью нетрудоспособны. Среди беременных гипертоническая болезнь 3 стадии отмечается чрезвычайно редко. Вероятно, у большинства женщин в этой крайне тяжелой стадии заболевания беременность не наступает
Слайд 29
Основные направления лечения гипертонической болезни при беременности:
Ограничение поступления
Na с пищей
Антагонисты кальция
β-блокаторы
Слайд 30
Осложнения течения беременности
Плацентарная недостаточность (обусловлена грубыми морфологическими изменениями
в плаценте, фибриноидным превращением соединительной ткани, дегенерацией синцития)
Гипоксия и
СЗРП (22-71% в зависимости от степени недостаточности кровообращения)
Слайд 31
Осложнения течения беременности (2)
Высокая частота самопроизвольных абортов (I-IIтриместр),
преждевременные роды (6-16%)
Аномалия развития плода (1,3%) как следствие внутриутробной
гипоксии
Гестоз (до 78%)
Преждевременная отслойка нормально расположенной плаценты
Высокая перинатальная смертность (27-29%)
Отек легких
Слайд 32
Причины ТЭЛА в акушерстве
Застойная сердечная недостаточность
Мерцательная аритмия
Тромбоз глубоких
вен таза и нижних конечностей
Беременность и послеродовый период
Антифосфолипидный синдром
Длительный
прием диуретиков и слабительных, приводящий к значительной дегидратации
Слайд 33
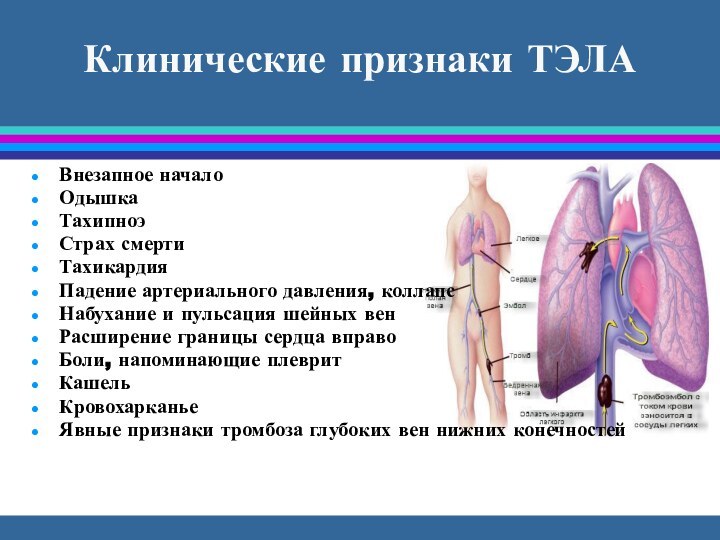
Клинические признаки ТЭЛА
Внезапное начало
Одышка
Тахипноэ
Страх смерти
Тахикардия
Падение артериального давления, коллапс
Набухание
и пульсация шейных вен
Расширение границы сердца вправо
Боли, напоминающие плеврит
Кашель
Кровохарканье
Явные
признаки тромбоза глубоких вен нижних конечностей
Слайд 34
Лечение ТЭЛА
Немедленная госпитализация!
Коррекция острой дыхательной недостаточности
Кислородотерапия
При развитии бронхоспазма,
но стабильном АД (не ниже 100 мм. рт. ст.)
эуфиллин в/в капельно (медленно!) 10 мл. 2,4% в 10 мл изотонического раствора
Кардиотонические средства — 0,5 мл 0,05% р-ра строфантина в 20 мл 40% р-ра глюкозы (медленно!)
Антикоагулянтная терапия при подозрении на ТЭЛА
Гепарин — 10'000 ЕД одномоментно в/в Низкомолекулярный гепарин (фраксипарин, клексан, фрагмин и др.)
Трентал — 5 мл
Компламин — 2 мл
Слайд 35
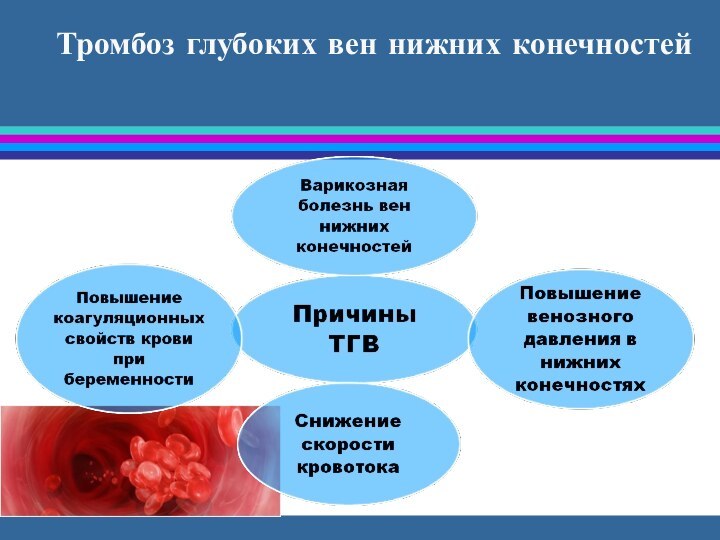
Тромбоз глубоких вен нижних конечностей
Слайд 36
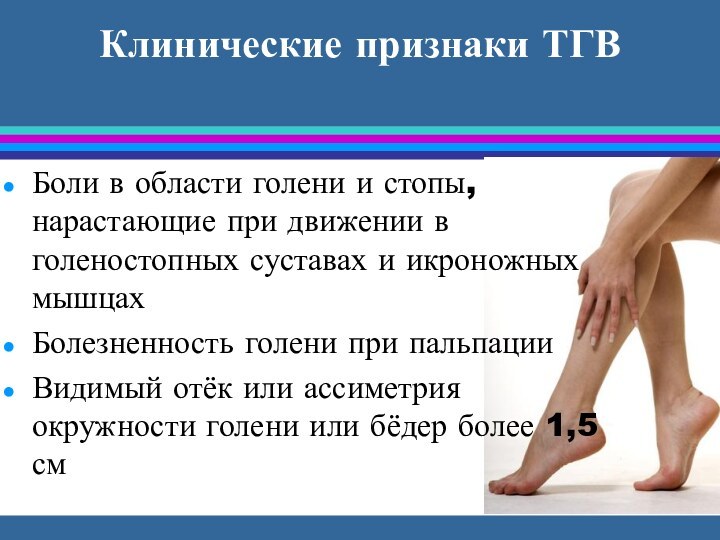
Клинические признаки ТГВ
Боли в области голени и стопы,
нарастающие при движении в голеностопных суставах и икроножных мышцах
Болезненность
голени при пальпации
Видимый отёк или ассиметрия окружности голени или бёдер более 1,5 см
Слайд 37
Лечение ТГВ
Строгий постельный режим в первые две недели
с приподнятой пораженной конечностью
Антикоагулянтная терапия
Повязки с гепариновой или троксевазиновой
мазью
Контроль показателей свертываемости крови
При осложнении ТГВ тромбофлебитом необходимо применение антибактериальной терапии