Слайд 2
ИНТЕНСИВНАЯ ТЕРАПИЯ ДЫХАТЕЛЬНОЙ НЕДОСТАТОЧНОСТИ
Острая дыхательная недостаточность –
это неспособность системы внешнего дыхания обеспечить нормальный газовый состав
артериальной крови или он поддерживается за счет включения компенсаторных механизмов.
Классификация:
1. Вентиляционную, которая связана преимущественно с повреждением механического аппарата вентиляции и проявляется гиповентиляцией, гиперкапнией (PaCO2 > 45 мм рт.ст., pH < 7,3) и увеличенной работой дыхания.
2. Гипоксемическую, связанную с паренхиматозным повреждением легких и нарушением газообмена, главным образом, в зоне альвеолярно-артериального перехода. Этот тип ДН проявляется гипоксемией (PaO2 < 80 мм рт.ст, при FiO2 ≥0,21).
Слайд 4
МЕТОДЫ ИНТЕНСИВНОЙ ТЕРАПИИ ДЫХАТЕЛЬНОЙ НЕДОСТАТОЧНОСТИ
Все методы дыхательной
терапии у детей можно условно разделить на несколько групп:
восстановление и поддержание свободной проходимости дыхательных путей, методы оксигенотерапии и респираторной поддержки.
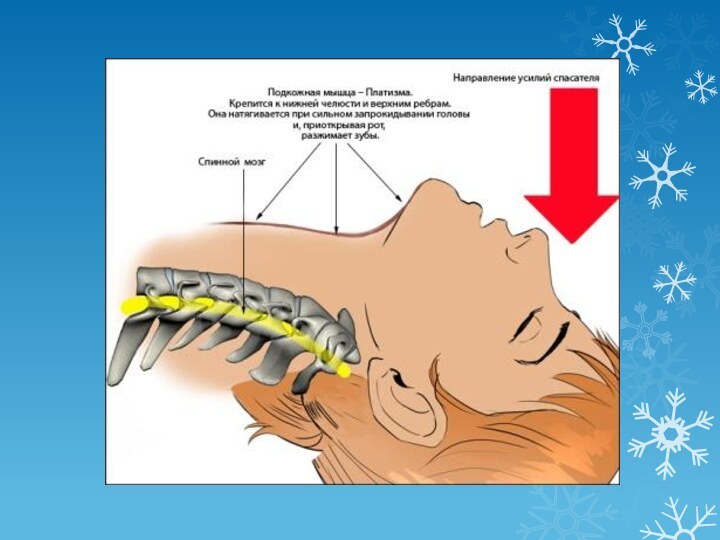
Обеспечение и поддержание свободной проходимости дыхательных путей. Наиболее простой способ восстановления свободной проходимости дыхательных путей – максимальное разгибание головы ребенка в атлантоокципитальном сочленении с одновременным выдвижением вперед нижней челюсти. В результате натяжения тканей между гортанью и нижней челюстью корень языка отходит от задней стенки глотки. Для облегчения разгибания головы под плечи ребенка подкладывают валик. Этот способ обычно используют во время реанимации, при проведении прямой ларингоскопии и интубации трахеи.
Слайд 6
Оксигенотерапия
Артериальная гипоксемия – наиболее частое проявление дыхательной недостаточности
и поэтому ингаляции кислорода являются практически непременным компонентом респираторной
терапии. Однако, кислород, как и любое другое лекарственное средство, должен вводиться в соответствующих дозах. Положительные эффекты оксигенотерапии, связанные с устранением гипоксемии, хорошо изучены и легко отмечаются при наблюдении за больным (исчезновение цианоза, уменьшение одышки, тахикардии и т.д.).
В педиатрической практике для ингаляций кислорода наиболее часто используются носовые канюли и катетеры, лицевые маски, палатки, кювезы
Слайд 8
Метод постоянного положительного давления в дыхательных путях (ППД).
Метод ППД занимает промежуточное положение между ингаляциями кислорода и
ИВЛ. Поддержание повышенного давления в воздухоносных путях при спонтанной вентиляции позволяет реализовать компенсаторные возможности дыхательной системы.
Способы проведения ППД. Методика ППД может проводиться различными способами: подключением клапанных устройств к интубационной трубке, использованием пластикового мешка, одетого на голову ребенку, применением лицевых и носовых масок, интраназальных канюль, а также камер, создающих отрицательное давление над грудной клеткой.
Слайд 9
Искусственная вентиляция легких.
ИВЛ - метод частичного или
полного замещения функции внешнего дыхания. Своевременное начало и правильное
проведение ИВЛ у детей, находящихся в критическом состоянии, нередко являются решающими факторами интенсивной терапии. В тоже время, ИВЛ у новорожденных и детей младшего возраста остается довольно сложной проблемой, что в первую очередь связано с анатомо-физиологическими особенностями ребенка. Малые дыхательные объемы, высокая частота и скорость газового потока на фоне высокого аэродинамического сопротивления дыхательных путей - все это требует не только специальной аппаратуры, но и особой техники проведения ИВЛ.
Слайд 10
Способы ИВЛ. В клинической практике наиболее распространенным является
экспираторный метод ИВЛ, основанный на вдувании газа в легкие.
Этот метод может осуществляться различными способами: дыханием “рот в рот”, с помощью дыхательного мешка или наркозного аппарата или автоматическими респираторами.
Проведение ИВЛ облегчается при использовании так называемых ручных респираторов, к которым относятся саморасправляющиеся мешки (Ambu, Дания; Laerdal, Норвегия; Penlon, Великобритания и др.).
Слайд 11
При неэффективности вышеперечисленных мероприятий внутривенно введят оксибутирата
натрия в дозе 200 мг/кг и/или реланиум в дозе
0,5 мг/кг. Если в течение 15 минут не происходит синхронизация дыхания ребенка с работой респиратора, то внутривенно вводят промедол в дозе 0,2-0,4 мг/кг или морфин в дозе 0,05-0,1 мг/кг. При положительном эффекте, в дальнейшем повторяют введения по мере необходимости, но не более 4-х раз в сутки. (Общая длительность терапии указанными препаратами не должна превышать 3-х дней).
Слайд 12
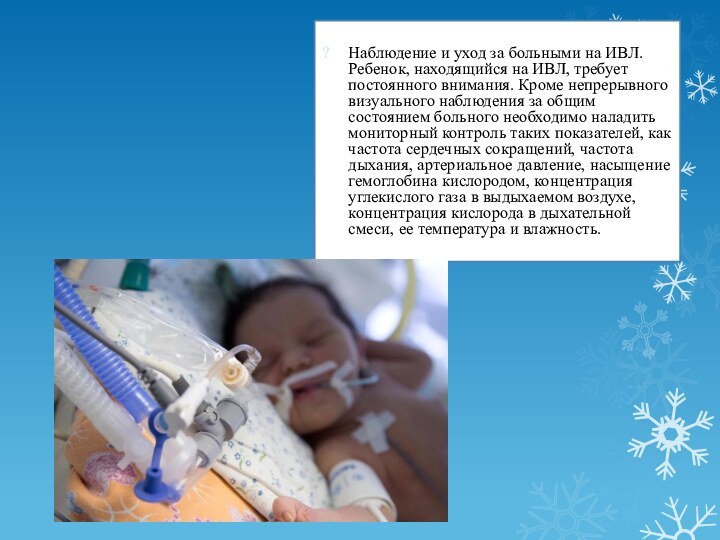
Наблюдение и уход за больными на ИВЛ. Ребенок,
находящийся на ИВЛ, требует постоянного внимания. Кроме непрерывного визуального
наблюдения за общим состоянием больного необходимо наладить мониторный контроль таких показателей, как частота сердечных сокращений, частота дыхания, артериальное давление, насыщение гемоглобина кислородом, концентрация углекислого газа в выдыхаемом воздухе, концентрация кислорода в дыхательной смеси, ее температура и влажность.
Слайд 13
ИНТЕНСИВНАЯ ТЕРАПИЯ ОСТРЫХ НАРУШЕНИЙ ГЕМОДИНАМИКИ
Основная роль сердечно-сосудистой
системы - обеспечение доставки кислорода и питательных веществ всем
жизненно важным органам и тканям организма и осуществление транспорта углекислоты и продуктов обмена веществ из тканей.
Причиной нарушения кровообращения может быть как сердечная, так и сосудистая недостаточность, часто они сочетаются.
Сердечно-сосудистая недостаточность характеризуется комплексом изменений системного кровообращения и микроциркуляции в результате развивающихся снижения или повышения сосудистого тонуса и угнетения насосной функции сердца. Сосудистая недостаточность возникает тогда, когда возникает несоответствие между ОЦК и емкостью сосудистого русла.
Слайд 14
Острая сердечная недостаточность (ОСН)
ОСН - динамическое состояние,
при котором сердечный выброс не способен обеспечить метаболические потребности
организма в кислороде и других субстратах.
Этиология.
Острая сердечная недостаточность у детей чаще всего развивается вследствие бактериального и токсического поражения миокарда при токсической пневмонии, гриппе, кишечных инфекциях, ревматических миокардитах и пороках сердца, миокардите дифтерийном и брюшнотифозном, остром нефрите, длительно существующих анемиях. Причинами сердечной недостаточности могут быть врожденные и приобретенные пороки сердца, авитаминоз (витамины группы В), электролитная недостаточность (калиевый дефицит) при перитонитах и кишечных токсикозах, острая гипоксия, различные виды экзогенных отравлений и исходная слабость миокарда (врожденные кардиты и кардиомиопатия).
Слайд 16
Лечение детей с ОСН направлено на ликвидацию гипоксии
и гипоксемии,разгрузку большого и малого круга кровообращения, улучшение контрактильных
свойств миокарда, коррекцию электролитных расстройств, борьбу с ацидозом.
1. Длительные ингаляции 30-40% смеси увлажненного кислорода повышают напряжение кислорода в миокарде, восстанавливают пониженное тканевое дыхание сердечной мышцы, усиливают сократительную функцию миокарда.
2. Для уменьшения притока крови к сердцу необходимо депонирование крови в нижних конечностях (опускание ног или наложение венозных жгутов на 20-30 минут с последующим их медленным распусканием)
3. В случае повышения артериального давления используются вазодилататоры (нитропруссид натрия внутривенно в дозе 0,5-5,0 мкг/кг/минуту) или значительно реже ганглиоблокаторы (5% раствор пентамина в дозах от 0,5 до 1,5 мл медленно внутривенно на 20-40% растворе глюкозы под контролем давления).
Слайд 17
4. Для снижения легочно-сосудистого сопротивления используются β-адреноблокаторы. В
интенсивной терапии остается популярным такой препарат как дроперидол в
разовой дозе 0.25 мг/кг массы тела, который относится к группе нейролептиков. Бронхо- и спазмолитики. Эуфиллин - вводится внутривенно из расчета 1 мл 2,4% раствора на год жизни 1-2 раза в сутки.
5. Для улучшения сократительной функции сердца используются сердечные гликозиды (препараты наперстянки) и синтетические катехоламины. Строфантин, Коргликон - в дозе 0,025 мг/кг массы тела через 8-10 часов. Дигоксин - используют дозу 0,3-0,4 мг/кг массы тела.
Слайд 18
6. Для улучшения метаболизма миокарда используются препараты калия
(оротат калия, панангин), витамины группы В (В2, В6), рибоксин,
АТФ, аспаркам и др.
7. При подозрении на отек легких необходимо срочно начинать комплекс мероприятий направленных на восстановление свободной проходимости дыхательных путей и борьбу с гипоксией. Для прекращения пенообразования используются пеногасители (ингаляция кислорода со спиртом, ингаляция антифомпсиланом).
8. Для уменьшения сосудистой проницаемости применяются витамины Р и С (аскорутин), глюконат и хлорид кальция. Последние используются очень осторожно при назначении гликозидов.
9. При выраженном ацидозе используется 4% раствор бикарбоната натрия 2-3 мл на кг массы тела внутривенно медленно.
Слайд 19
Интенсивная терапия нарушений сердечного ритма
Вопросы диагностики и
терапевтической тактики при аритмиях часто представляют существенные трудности для
педиатра. В то же время многие виды аритмий могут вызывать значительные нарушения гемодинамики, следствием чего является недостаточность кровообращения с нарушением перфузии тканей. Остро возникшие нарушения гемодинамики вызывают угрожающие жизни состояния и требуют оказания неотложной помощи.
У детей быстрой диагностики и терапии требуют пароксизмальная тахикардия, приступы потери сознания (синдром Морганьи-Адамса-Стокса) при полной поперечной блокаде, обмороки и кардиалгии при некоторых видах эктопического ритма, обусловленные часто синдромом слабости синусового узла.
Слайд 20
Пароксизмальная тахикардия (ПТ).
Приступ учащения сердцебиения при котором
частота сердечных сокращений в среднем в 2-3 раза превышает
нормальный ритм. Ведущую роль в возникновении ПТ играет ЦНС: кора больших полушарий, дно III желудочка, гипоталамической области, некоторые отделы спинного мозга.
Характерным признаком является внезапное начало. У ребенка появляются неприятные ощущения в области сердца, как бы удар или укол, отмечается резкое учащение сердечной деятельности (от 150 до 500 сокращений в минуту), головокружение, рвота, судороги, иногда потеря сознания. Особенно характерно учащение мочеиспускания, каждые 10-15 минут. При осмотре отмечается бледность кожи и слизистых, а при длительном приступе - цианоз. Артериальное давление падает, появляется одышка, может развиться сердечная недостаточность
Слайд 22
Лечение.
Прекратить приступ ПТ иногда удается рефлекторным раздражением
блуждающего нерва (надавливание на глазные яблоки, синокаротидный массаж справа,
пробе Вальсальвы, стимуляции рвоты, прикладывания холода к лицу, прижимания ног к животу для подъема внутрибрюшного давления).
Если ваготропные приемы неэффективны вводят аденозин в дозе 0.1 мг/кг быстро внутривенно - не купировался дозу препарата повышают до 0,2 мг/кг.
Целесообразны к использованию бета-адреноблокаторы (анаприлин), препараты наперстянки (изоланид или дигоксин), блокаторы кальциевых каналов (верапамил), которые замедляя частоту сердечных сокращений иногда устраняют ПТ. Целесообразны к использованию бета-адреноблокаторы (анаприлин), препараты наперстянки (изоланид или дигоксин), блокаторы кальциевых каналов (верапамил), которые замедляя частоту сердечных сокращений иногда устраняют ПТ.
Слайд 23
Мерцательная аритмия (МА).
Форма нарушения ритма, характеризующаяся беспорядочными
сокращениями, подергиваниями отдельных мышечных групп предсердий вместо нормальных сокращений,
чаще возникает при активном ревмокардите, при идиопатическом миокардите и врожденных пороках сердца (ДМПП, ДМЖП, аномалия Эбштейна). Число сокращений предсердий достигает 350-360 в минуту. Желудочки сокращаются в 2-3 раза реже. Соответственно количеству сердечных сокращений выделяют три формы МА: тахи-, бради- и нормоаритмическую.
Слайд 24
Для лечения МА используют дигоксин, прокаинамид и хинидин.
Наиболее эффективным является дигоксин, который вызвывает замедление проведение импульса
по проводящей системе, воздействуя на центр блуждающего нерва повышая его тонус.
При брадиаритмической форме показан хинидин, сначала один раз в сутки в дозе 3-6 мг/кг, а спустя 3-4 дня эту же дозировку за 2-3 приема. Если МА сохраняется длительное время, то перед восстановлением ритма назначают антикоагулянты, чтобы снизить риск эмболии предсердными сгустками.
Слайд 25
Полная АВ блокада с синдромом Морганьи-Эдамса-Стокса.
Полная АВ
блокада развивается при нарушении проводимости от предсердий к желудочкам,
в результате чего предсердия и желудочки сокращаются независимо друг от друга.
Полная АВ блокада может иметь врожденный или приобретенный характер (результат перенесенного миокардита и т.п).
Лечение полной АВ блокады патогенетическое. Используется введение раствора атропина или адреналина (подкожно в дозе 0,1-0.5 мл 0,1% раствора). В случае повторения приступов используется вживление кардиостимулятора.
Слайд 28
Острые нарушения мозгового кровообращения (ОНМК)
Острые нарушения мозгового
кровообращения (ОНМК) представляют собой группу заболеваний (точнее клинических синдромов),
развивающихся вследствие острого расстройства кровообращения головного мозга при поражениях:
В подавляющем большинстве артериосклеротических ( атеросклероз , ангиопатии и др.).
крупных экстракраниальных или интракраниальных сосудов
мелких мозговых сосудов
В результате кардиогенной эмболии (при заболеваниях сердца).
Значительно реже, при неартериосклеротических поражениях сосудов (как то расслоение артерий, аневризмы, болезни крови, коагулопатии и др.).
При тромбозе венозных синусов.
Около 2/3 нарушений кровообращения происходит в бассейне сонных артерий, и 1/3 в вертебробазиллярном бассейне.
Слайд 30
Клиническими проявлениями ювенильных инсультов являются:
внезапные временные затруднения или

потеря речи (афатический вариант) при поражении речевого центра, многословная
и/или бессвязная речь, отсутствие понимания малышом обращенной речи окружающих и своей;
слабость верхней или нижней конечности (гемипарез или гемиплегия) и/или бесчувственность и асимметрия лица, при этом ребенок старается не использовать одну руку, может отмечаться внезапная хромота, слабость в ноге, болевой синдром;
внезапные нарушения координации движений, головокружения, которые малыш может не замечать;
резкое ухудшение зрения, чаще на один глаз;
потеря слуха, шум в ушах;
внезапные изменения настроения, поведения, характера, памяти или умственных способностей ребенка;
внезапные временные затруднения или потеря речи (афатический вариант) при поражении речевого центра, многословная и/или бессвязная речь, отсутствие понимания малышом обращенной речи окружающих и своей;
слабость верхней или нижней конечности (гемипарез или гемиплегия) и/или бесчувственность и асимметрия лица, при этом ребенок старается не использовать одну руку, может отмечаться внезапная хромота, слабость в ноге, болевой синдром;
внезапные нарушения координации движений, головокружения, которые малыш может не замечать;
резкое ухудшение зрения, чаще на один глаз;
потеря слуха, шум в ушах;
внезапные изменения настроения, поведения, характера, памяти или умственных способностей ребенка;
Слайд 31
Лечение инсульта у детей
При появлении первых признаков ювенильного
инсульта необходимо незамедлительное назначение терапии (в первые три –
шесть часов от начала острого нарушения кровообращения) в связи с быстрым поражением клеток мозга – при массивной их гибели последствия часто необратимы.
При выраженном болевом синдроме назначаются обезболивающие препараты (промедол или морфин), антиконвульсанты (седуксен, изобутират натрия) – при судорожном синдроме, антиоксиданты, ноотропы (нейропротекторы для восстановления нейронов).
Специфическое лечение зависит от вида инсульта – ишемический или геморрагический.
После стабилизации состояния назначаются физиопроцедуры, лечебный массаж, ЛФК, занятия с логопедом и психологом, проводится профилактика осложнений (пневмонии и пролежней).
Слайд 32
ИНТЕНСИВНАЯ ТЕРАПИЯ СУДОРОЖНОГО СИНДРОМА
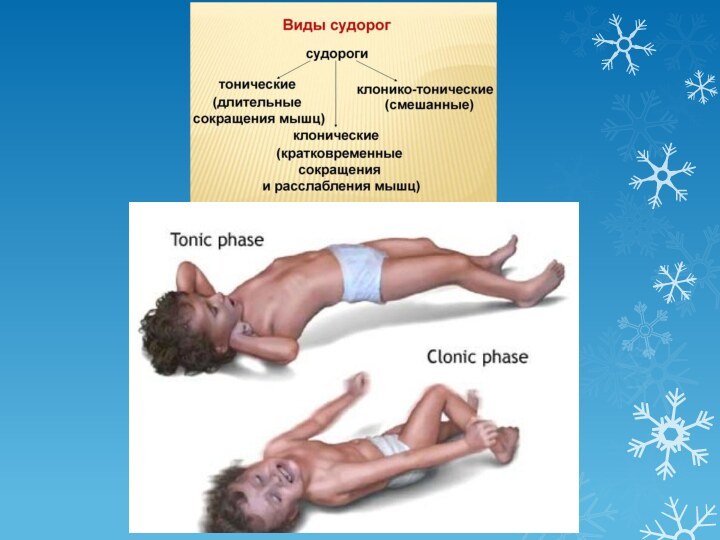
Судороги – непроизвольные мышечные сокращения,
проявляющиеся в виде приступов, продолжающиеся различное время и являющиеся
клиническими признаками поражения центральной нервной системы. Это патология встречается у 3-5% детей.
Классификация. Судорожные состояния можно подразделить на несколько групп:
Судороги, являющиеся неспецифической реакцией головного мозга на раздражающие факторы: травмы, инфекции, интоксикации и т. д. Это – энцефалитические или эпизодические эпилептические реакции.
2. Симптоматические судороги или эпилептический синдром на фоне активно текущего церебрального процесса (опухолевого, воспалительного, паразитарного и т. д.)
3. Эпилепсию – приступы судорог возникающих на почве перенесенных органических поражений ЦНС.
Слайд 34
Лечение. Лечение судорожного синдрома у детей проводится по
нескольким направлениям: коррекция и поддержание основных жизненно важных функций
организма; противосудорожная и дегидратационная терапия.
I. Коррекция и поддержание основных жизненно важных функций организма:
Необходимо обеспечить проходимость дыхательных путей: приподнять подбородок или выдвинуть вперед нижнюю челюсть, при подозрении на травму шейного отдела позвоночника иммобилизуют шею; при западении языка вводят воздуховод; назначают 100% кислорода; , если, несмотря на принятые меры, нарушения дыхания сохраняются, до восстановления самостоятельного дыхания проводят вентиляцию легких 100% кислородом с помощью маски и дыхательного мешка. В тех случаях, когда этого недостаточно или когда требуется вентиляция, показана интубация трахеи.
2. Поддержание кровообращения.
3. Контроль за состоянием водно-электролитного обмена, кислотно-основного состояния.
Слайд 35
II. Противосудорожная терапия.
Бензодиазепины:
диазепам – быстродействующий противосудорожный
препарат. Начальная доза 0,1-0,2 мг/кг (максимально 10 мг) вводят
за 1-4 мин. При неэффективности вторая доза 0,25-0,4 мг/кг (максимально 15 мг).
лоразепам – быстродействующий противосудорожный препарат. Начальная доза 0,05-0,1 мг/кг (максимально 4 мг) в течение 1-4 мин. При неэффективности вводят дозу 0,1 мг/кг.
2. Фенитоин - эффективное противосудорожное средство с относительно длительным действием, его назначают в сочетании с бензодиазепинами - инфузию (вместе с инфузией NaCl 0,9 %) начинают сразу после введения бензодиазепинов, доза 15-20 мг/кг в/в за 20 мин. (максимальная скорость введения 1 мг/кг в мин.).
3. Если вышеперечисленное лечение неэффективно назначают фенобарбитал - доза препарата 10 мг/кг в/в в течение 15 мин.
Слайд 36
III. Дегидратационная терапия обязательным условием при лечении судорожного
синдрома является проведение дегидратационной терапии.
Фуросемид вводят в/в или
в/м из расчета 3-5 мг/кг в сутки.
2. Диакарб назначают внутрь, в дозе 0,06-0,25 г/сутки. 3. Для увеличения осмотического давления плазмы вводят в/в альбумин и свежезамороженную плазму.
Слайд 37
ИНТЕНСИВНАЯ ТЕРАПИЯ ОСТРОЙ ПОЧЕЧНОЙ НЕДОСТАТОЧНОСТИ
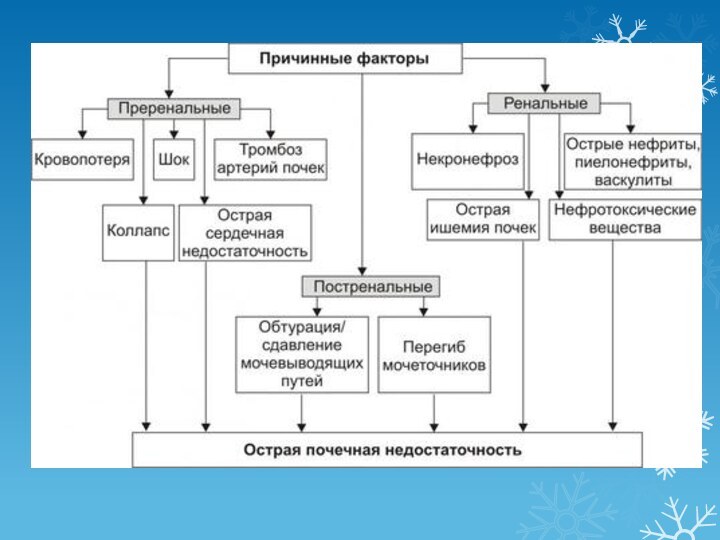
Острая почечная недостаточность –
неспецифический синдром, развивающийся в результате транзиторной или необратимой утраты
гомеостатических функций почек, обусловленной в большинстве случаев гипоксией почечной ткани с последующим преимущественным повреждением канальцев и отеком интерстициальной ткани.
Этапное течение острой почечной недостаточности:
1 стадия – преданурическая или стадия функциональных нарушений. На этом этапе течения ОПН на первое место выходит сиптоматика основного заболевания, сопровождающаяся снижением диуреза до величины, не превышающей 25-33% от нормальной или даже до анурии.
2 стадия – олиганурии, развивающаяся в результате прогрессирования следующих патофизиологических процессов: тубулонекроза, устойчивого спазма афферентных сосудов, канальцевой обструкции, первичного поражения эпителия канальцев и обратного всасывания фильтрата, снижения проницаемости капиллярных клубочков.
Слайд 38
3 стадия - полиурическая. Она характеризуется нарастанием диуреза,
что свидетельствует о восстановлении функции эпителия почечных клубочков, но
не канальцев. В начале анурия сменяется олигурией, затем в течение 2-5 дней диурез нарастает настолько, что может достигать 10-12 литров в сутки.
4 стадия - выздоровление. Характеризуется исчезновением клинических признаков почечной недостаточности, анемии, ДВС-синдрома. Однако, как правило долго наблюдается картина хронической инфекции мочевыводящих путей.
Слайд 40
Терапия ОПН.
Лечение преданурической стадии должно быть направлено
на восстановление ОЦК, снятие периферического вазоспазма, устранение гипоксии. Больному
должна быть налажена ингаляция обогащенной кислородом смеси. Инфузионная терапия проводится по следующей схеме: первоначально инфузируется объем жидкости, равный 2% от массы тела больного. В ее состав как правило включают полиионный солевой раствор и 10% раствор глюкозы с инсулином. При условии, что на подобную водную нагрузку диурез получен не был, то необходимо стимулировать его образование внутривенным введением лазикса в дозе 1 мг/кг (суточная доза может достигать 5-10 мг/кг).
Слайд 41
С дезагрегационой целью показано использование гепарина в
суточной дозе 90-100 ед/кг (под контролем коагулограммы или времени
свертываемости крови по ЛиУайту). Возможно однократное переливание свежезамороженной плазмы в объеме 10 мл/кг.
При развитии стойкой анурии продолжают парентеральное ввденение лазикса (до 10 мг/кг/сут) в сочетании с инфузией донамина.