- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Острый коронарный синдром
Содержание
- 2. Этапы развития медицинской помощи больным с ОИМ(M. Freed, C. Grines, R. Safian, 1997)
- 3. ОКСВременный рабочий диагноз, необходимый для первичной оценки
- 4. Эпидемиология ОКС
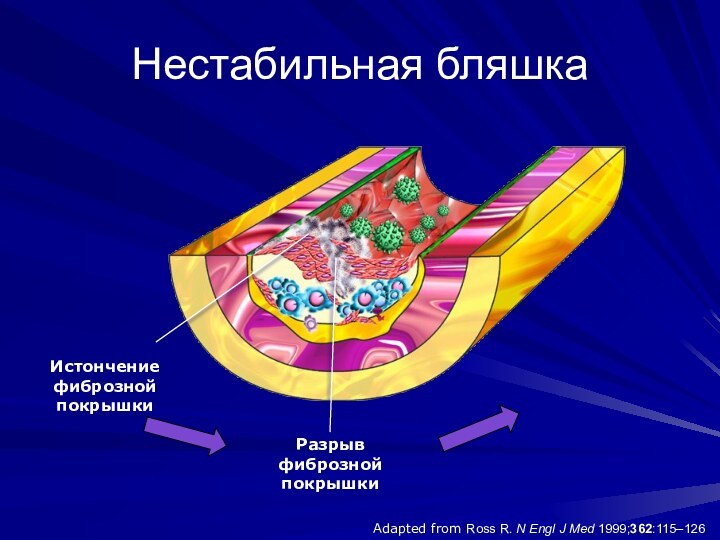
- 5. Adapted from Ross R. N Engl J Med 1999;362:115–126Нестабильная бляшкаРазрыв фибрознойпокрышкиИстончение фибрознойпокрышки
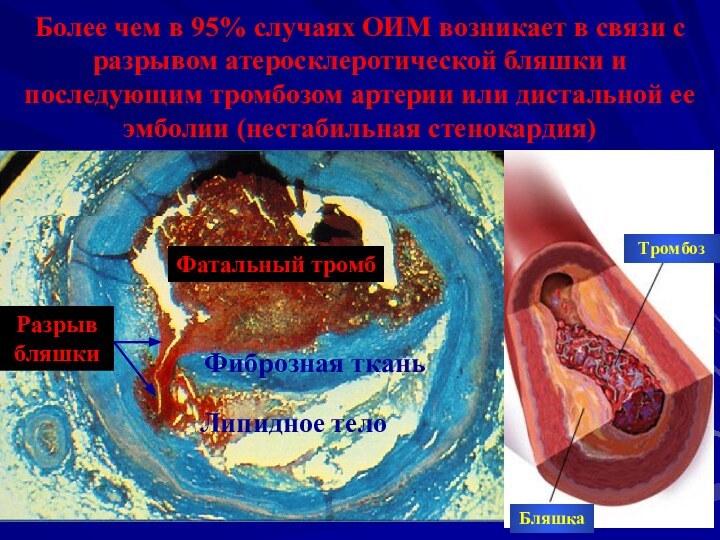
- 6. Более чем в 95% случаях ОИМ возникает
- 7. ОКСС точки зрения патогенеза и выработки тактики
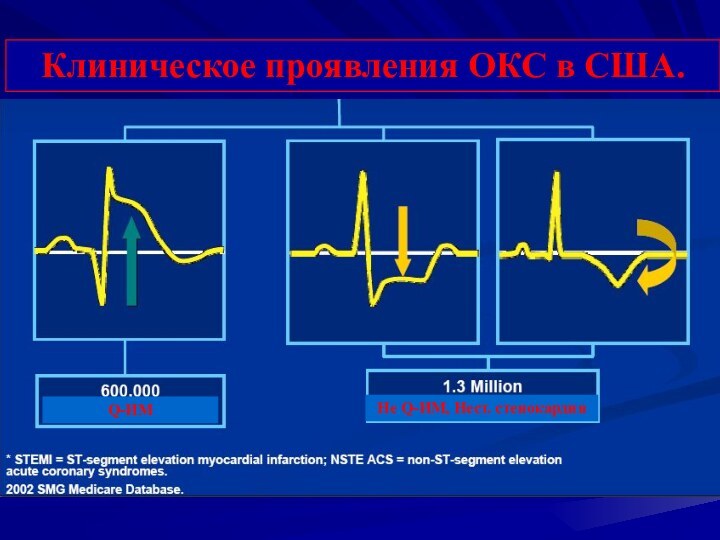
- 8. Клиническое проявления ОКС в США.Q-ИМНе Q-ИМ, Нест. стенокардия
- 9. Ишемический дискомфортОстрый коронарный синдромC подъемом STБез подъема STмелкоочаговый ИМQ-ИМНестабильная стенокардияИнфаркт миокарда
- 10. Эволюция инфаркта миокарда при окклюзии коронарной артерииПрогресс
- 11. Время от входа в стационар и начало
- 12. Классификация нестабильной стенокардииВпервые возникшая стенокардия (3-4 ф.кл.)Прогрессирующая
- 13. Классификация НС по БраунвальдуПо тяжестиКласс I Впервые
- 14. Классификация НС по БраунвальдуПо причинам возникновения:Класс А
- 15. Первичная оценка риска (Шкала TIMI)Требуется инвазивное вмешательство:Возраст
- 16. Дальнейшая оценка риска после госпитализации (Шкала TIMI)Требуется
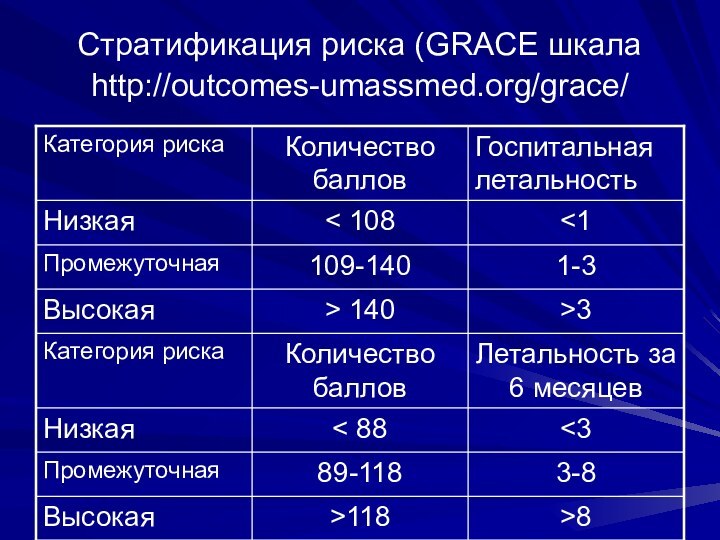
- 17. Стратификация риска (GRACE шкала http://outcomes-umassmed.org/grace/
- 18. Стратегия лечения ОКСРеперфузия / РеваскуляризацияТромболизисАнгиопластика и стентАКШКонсертерапия
- 19. Инвазивная стратегияУргентнаяРанняя (меньше 72 часов) Нет/ избирательная
- 20. Ургентная инвазивная стратегияНепрекращающаяся или повторяющаяся стенокардия с
- 21. Показания к ЧКВ при ОКС без подъема
- 22. Методы диагностикиКлиническое исследованиеЭКГБиохимические маркерыЭхоКГКАГ
- 23. Дифференциальная диагностикаМиокардитПерикардитМиоперикардитКМПКлапанные порокиАневризма аортыДиссекция аортыКоарктация аортыЦВЗТЭЛАИнфаркт-пневмонияПневмонияПневмотораксАнемия
- 24. Дифференциальная диагностикаСпазм пищеводаЭзофагитЯзва ЖКТПанкреатитХолециститЦервикальная дископатияКостно- мышечные воспаления и повреждения Переломы ребер
- 25. Необходимые процедуры для тактики и оценки прогнозаЭКГ
- 26. Некоронарные причины для повышения уровня ферментовМиокардты, эндокардиты,
- 27. Некоронарные причины для повышения уровня ферментовХСН и ОСНДиссекция аортыПороки аортального клапанаГКМПУшиб сердцаАблацииКардиостимуляцияКардиоверсияЭндомиокардиальная биопсия
- 28. ЛечениеАнтиишемические препаратыАнтикоагулянтыАнтиагрегантыКоронарная реваскляризация (при промежуточном и высоком риске)Препараты для дальнейшего лечения
- 29. Рекомендации по антиишемическим препаратамБета-блокаторы рекомендованы всем!!! Пациентам
- 30. АнтикоагулянтыНФГНМГ (п/к)Фондапаринкус (п/к)Прямые ингибиторы тромбина (в/в)Антагонисты витамина К
- 31. Рекомендации по антикоагулянтамАнтикоагулянты рекомендуются всем пациентам в
- 32. Рекомендации по антиагрегантамАспиринТиклопидин или клопидогрельБлокаторы IIВ-IIIА рецепторов тромбоцитов
- 33. Рекомендации по антиагрегантамАспирин в первоначальной дозе160-325 мг
- 34. Рекомендации по IIB-IIIA ингибиторам рецепторов тромбоцитовУ пациентов
- 35. Объединенные рекомендацииАспирин 160-325мг , затем 75-100 –
- 36. Долговременное лечениеСтатины всем пациентов в первые 1-4
- 37. Частота применения статинов у больных острым ИМ
- 38. снижение уровня ХС ЛПНП на 1 ммоль/л снижает
- 39. Молекулярные механизмы действия статиновГМГ-Ко А-редуктаза3-гидрокси-3-метилглутарил коэнзим А (ГМГ-КоА) редуктазаСтатины
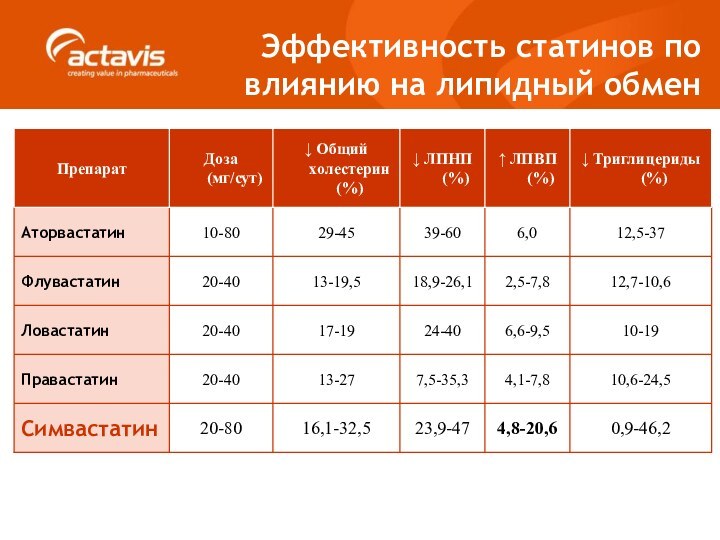
- 40. Эффективность статинов по влиянию на липидный обмен
- 41. 4S, 1994Симвастатин улучшает прогнозБлагоприятный эффект лечения отмечался независимо от исходного уровня ХС, пола и возраста больных
- 42. РЕГУЛЯРНЫЙ ПРИЕМ ЛЕКАРСТВ до настоящей госпитализации (как минимум в течение последних 7 дней)
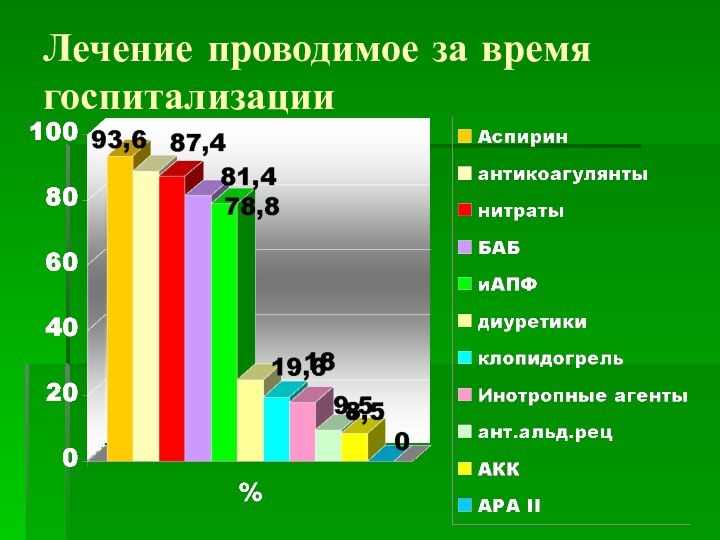
- 43. Лечение проводимое за время госпитализации
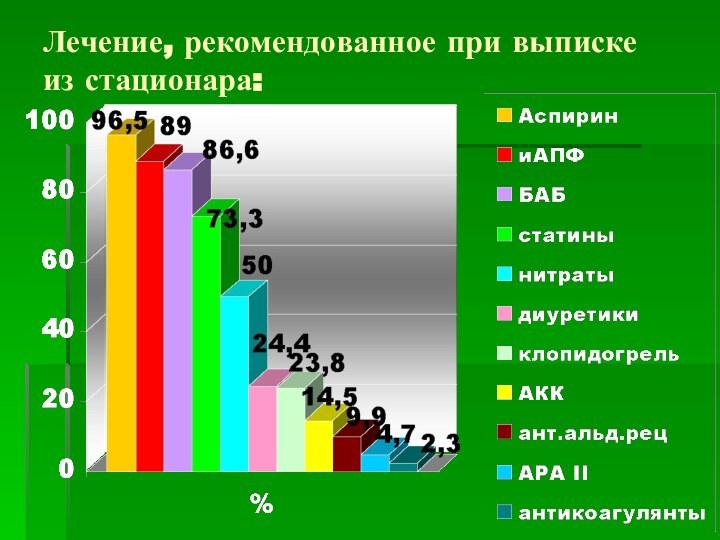
- 44. Лечение, рекомендованное при выписке из стационара:
- 45. Факторы риска кровотеченийВозрастЖенский полХПННаличие кровотечений в анамнезеСреднее
- 46. Скачать презентацию
- 47. Похожие презентации































Слайд 3
ОКС
Временный рабочий диагноз, необходимый для первичной оценки стратификации
риска, выбор тактики лечения у больных ИБС. После непродолжительного
наблюдения (обычно не более 24 часов) вариант течения обострения ИБС уточняют.
Слайд 4
Эпидемиология ОКС
ОКС БПST ОКС CПST
Летальность госпитальная 5% 7 %
Летальность через 6 мес. 13% 12%
Летальность через 4 года выше в 2 раза при ОКС БПST
Слайд 5 Adapted from Ross R. N Engl J Med
1999;362:115–126
Нестабильная бляшка
Разрыв фиброзной
покрышки
Истончение фиброзной
покрышки
Слайд 6 Более чем в 95% случаях ОИМ возникает в
связи с разрывом атеросклеротической бляшки и последующим тромбозом артерии
или дистальной ее эмболии (нестабильная стенокардия)Бляшка
Тромбоз
Фиброзная ткань
Липидное тело
Фатальный тромб
Разрыв бляшки
Слайд 7
ОКС
С точки зрения патогенеза и выработки тактики лечения
удобно делить ОКС на 2 группы в зависимости от
исходной ЭКГ: ОКС с подъемом сегмента ST(ИМ с зубцом Q)
ОКС без подъема сегмента ST
(ИМ без зубца Q, нестабильная стенокардия)
Слайд 9
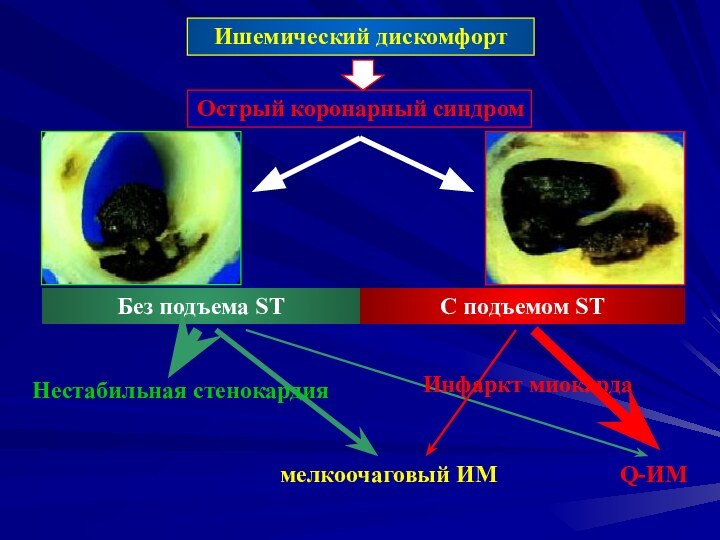
Ишемический дискомфорт
Острый коронарный синдром
C подъемом ST
Без подъема ST
мелкоочаговый
ИМ
Q-ИМ
Нестабильная стенокардия
Инфаркт миокарда
Слайд 10
Эволюция инфаркта миокарда при окклюзии коронарной артерии
Прогресс некроза
миокарда по времени от начала окклюзии
4 часа
30 мин
6-12 часов
Нормальный
миокардИшемизированный миокард (зона риска)
Начало субэндокардиального некроза
Трансмуральный инфаркт всей зоны риска
Некроз субэпикарда
Нормальный миокард
Нормальный миокард
Ишемизированный миокард (зона риска)
E. Braunwald, 2002
Слайд 11
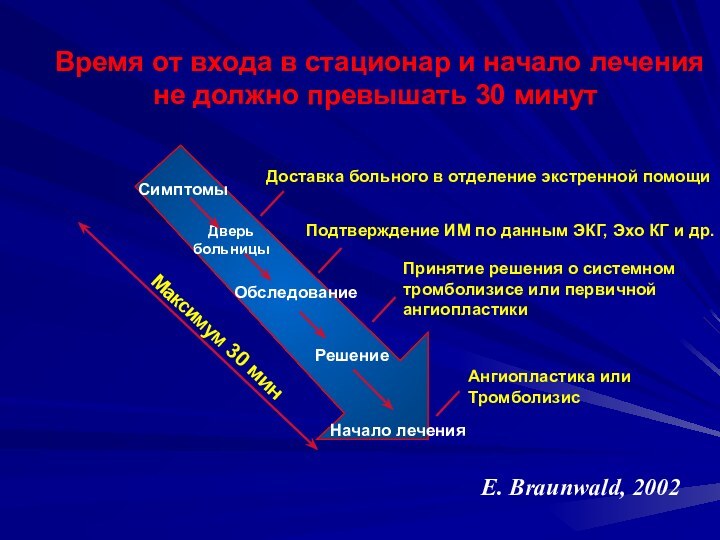
Время от входа в стационар и начало лечения
не должно превышать 30 минут
Максимум 30 мин
Доставка больного в
отделение экстренной помощиПодтверждение ИМ по данным ЭКГ, Эхо КГ и др.
Принятие решения о системном тромболизисе или первичной ангиопластики
Ангиопластика или
Тромболизис
Симптомы
Дверь
больницы
Обследование
Решение
Начало лечения
E. Braunwald, 2002
Слайд 12
Классификация нестабильной стенокардии
Впервые возникшая стенокардия (3-4 ф.кл.)
Прогрессирующая стенокардия
(не < 3 ф.кл.)
Стенокардия покоя (боль > 20 мин)
Ранняя
постинфарктная стенокардия
Слайд 13
Классификация НС по Браунвальду
По тяжести
Класс I Впервые возникшая
или прогрессирующая стенокардия
Класс II Подострая стенокардия покоя (Не менее
1 приступа стенокардии покоя на протяжении предшествующего месяца)Класс III Острая стенокардия покоя (не менее 1 приступа за последние 48 часов)
Слайд 14
Классификация НС по Браунвальду
По причинам возникновения:
Класс А –
Вторичная НС (развивается в присутствии экстракардиальных факторов – анемия,
инфекция, гипотония, лихорадка, тиреотоксикоз)Класс В Первичная НС
Класс С Постинфарктная стенокардия
Слайд 15
Первичная оценка риска (Шкала TIMI)
Требуется инвазивное вмешательство:
Возраст старше
65 лет
Более 3-х коронарных факторов риска
КАГ в анамнезе с
выявленными стенозами коронарных артерийНаличие смещений сегмента ST
Более 2-х приступов стенокардии за последние 24 часа
Применение аспирина последние 7 дней
Повышение уровня сердечных маркеров
Слайд 16
Дальнейшая оценка риска после госпитализации (Шкала TIMI)
Требуется инвазивное
вмешательство:
Повторные эпизоды ишемии миокарда, либо повторяющаяся боль, динамика сегмента
STРанняя постинфарктная стенокардия
Повышение содержания ферментов
Развитие гемодинамической нестабильности
Серьезные нарушения ритма
Сахарный диабет
Изменения на ЭКГ, которые не позволяют оценить отклонения сегмента ST
Слайд 18
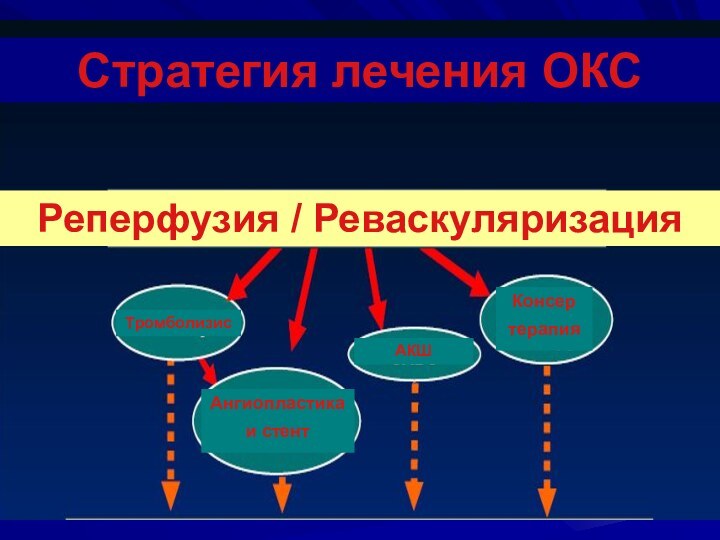
Стратегия лечения ОКС
Реперфузия / Реваскуляризация
Тромболизис
Ангиопластика и стент
АКШ
Консер
терапия
Слайд 20
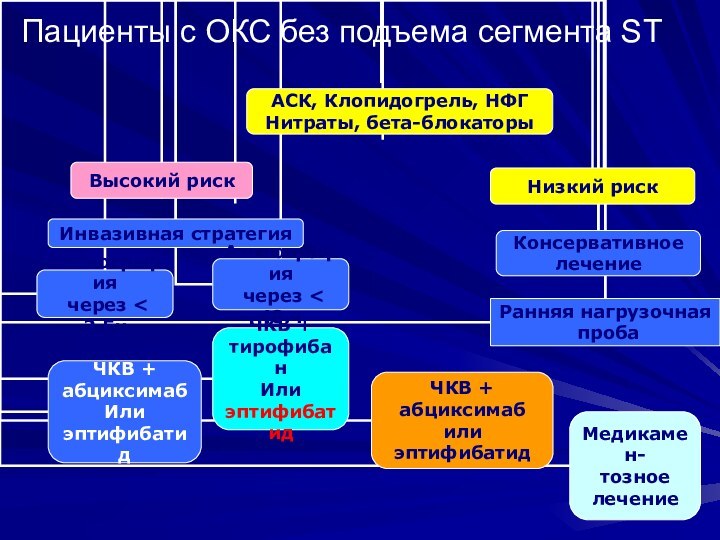
Ургентная инвазивная стратегия
Непрекращающаяся или повторяющаяся стенокардия с изменениями
сегмента ST (>2мм) или глубокими отрицательными зубцами Т, резистентными
к антиангинальному лечениюКлинические симптомы сердечной недостаточности или гемодинамическая нестабильность
Угрожающие жизни аритмии
Слайд 21 Показания к ЧКВ при ОКС без подъема сегмента
ST
Повторный болевой синдром в покое
Изменения сегмента ST (снижение на
0,1 мв или транзиторное (менее 30 минут) повышение на 0,1 мвПовышение уровня тропонтнов I или T или MB фракции КФК
Гемодинамическая нестабильность во время наблюдения
Сложные НРС (ЖТ, ФЖ)
Ранняя постинфарктная нестабильная стенокардия
Сахарный диабет
Слайд 23
Дифференциальная диагностика
Миокардит
Перикардит
Миоперикардит
КМП
Клапанные пороки
Аневризма аорты
Диссекция аорты
Коарктация аорты
ЦВЗ
ТЭЛА
Инфаркт-пневмония
Пневмония
Пневмоторакс
Анемия
Слайд 24
Дифференциальная диагностика
Спазм пищевода
Эзофагит
Язва ЖКТ
Панкреатит
Холецистит
Цервикальная дископатия
Костно- мышечные воспаления и
повреждения
Переломы ребер
Слайд 25
Необходимые процедуры для тактики и оценки прогноза
ЭКГ в
течение 10 мин от первого контакта (через 6, 24
часа)Тропонины T или I в течение 60 мин (повтор через 6-12 часов)
Оценка по шкале GRACE
ЭхоКГ для исключения сопутствующей патологии
У пациентов без рецидива болей, нормальной ЭКГ, отр. тропонинами – стресс-тест
Слайд 26
Некоронарные причины для повышения уровня ферментов
Миокардты, эндокардиты, перикардиты
Гипертонический
криз
Тахи- и брадиаритмии
ТЭЛА, легочная гипертензия
Гипотиреоз
ОПН и ХПН
Инсульт, САК
Амилоидоз, гемохроматоз
Кардиотоксические
препаратыТравмы
Рабдомиолиз
Тяжелые заболевания(сепсис, респираторные расстройства)
Слайд 27
Некоронарные причины для повышения уровня ферментов
ХСН и ОСН
Диссекция
аорты
Пороки аортального клапана
ГКМП
Ушиб сердца
Аблации
Кардиостимуляция
Кардиоверсия
Эндомиокардиальная биопсия
Слайд 28
Лечение
Антиишемические препараты
Антикоагулянты
Антиагреганты
Коронарная реваскляризация (при промежуточном и высоком риске)
Препараты
для дальнейшего лечения
Слайд 29
Рекомендации по антиишемическим препаратам
Бета-блокаторы рекомендованы всем!!! Пациентам при
отсутствии противопоказаний (особенно при наличии АГ и тахикардии) –
IВНитраты для внутривенного введения для облегчения симптомов (IC)
Антагонисты кальция (для сочетанной терапии, при наличии противопоказаний к бета-блокаторам) или при вазоспастической стенокардии IВ
Нифедипин или другие дигидропиридины не используются без сочетания с бета-блокаторами (IIIB)
Слайд 30
Антикоагулянты
НФГ
НМГ (п/к)
Фондапаринкус (п/к)
Прямые ингибиторы тромбина (в/в)
Антагонисты витамина К
Слайд 31
Рекомендации по антикоагулянтам
Антикоагулянты рекомендуются всем пациентам в сочетании
с антиагрегантами ( I A)
Антикоагулянты выбираются согласно риска ишемических
и геморрагических событий ( I B )Выбор антикоагулянта зависит от выбранной
стратегии (I B)
При ургентной инвазивной стратегии следует немедленно начать НФГ (I C ) или эноксопарин
(II A-B)или бивалирудин (I B)
При выборе фондапаринкуса и проведении ЧКВ необходимо добавление болюса гепарина в дозе 50-100 ед./кг
Антикоагулянты могут быть прекращены через 24 часа при проведении ЧКВ, при консервативной тактики антикоагулянты могут быть продолжены до конца госпитализации
Слайд 32
Рекомендации по антиагрегантам
Аспирин
Тиклопидин или клопидогрель
Блокаторы IIВ-IIIА рецепторов тромбоцитов
Слайд 33
Рекомендации по антиагрегантам
Аспирин в первоначальной дозе160-325 мг (не
кишечнорастворимая форма), в дальнейшем 75-100мг IA
Для всех пациентов рекомендуется
нагрузочная доза клопидогреля 300 мг с последующим назначением 75 мг на 12 мес (IA)У пациентов с инвазивной стратегией может быть использована нагрузочная доза 600 мг (IIA-B)
У пациентов, которым предполагается
АКШ перерыв после клопидогреля должен составлять 5дней
Слайд 34
Рекомендации по IIB-IIIA ингибиторам рецепторов тромбоцитов
У пациентов высокого
риска (повышение тропонинов, диабет, изменения на ЭКГ) тирофибан или
эптифибатид могут быть добавлены к пероральным антиагрегантамУчитывается соотношение риска ишемии и риска кровотечений
У пациентов, получавших лечение ингибиторами тромбоцитов до ЧКВ (тирофибан или эптифибатид )лечение должно быть продолжено во время и после вмешательства
У пациентов не леченными ингибиторами тромбоцитов до ЧКВ (тирофибан или эптифибатид ) должен быть назначен абсиксимаб сразу после ангиографии
Бивалирудин может быть назначен как альтернатива ингибиторам рецепторов тромбоцитов
Слайд 35
Объединенные рекомендации
Аспирин 160-325мг , затем 75-100 – 12мес
Плавикс
300-600мг, затем 75 мг – 12мес
Арикстра 2,5 мг
подкожно 1р/дКлексан 1 мг/кг п/к каждые 12 часов
Дельтапарин 120 ед/кг каждые 12 часов
Надропарин 86 ед/кг каждые 12 часов
НФГ болюс 60-70 ед/кг с инфузией 12-15 ед/кг до удлинения АЧТВ 1,5-2,5 раза
Бивалирудин в/в болюс 0,1 мг/кг и инфузия 0,25 мг/кг/ч
Абсиксимаб 0,25 мг/кг в/в болюс, затем 0,125 мг/кг/мин на 12-24 часа
Эптифибатид 180 мг/кг в/в болюс, второй болюс через 10 мин дляЧКВ, инфузия 2,) мг/кг/мин 72-96 часов
Тирофибан 0,4 мг/кг/мин в/в за 30 мин, затем 0,10 мг/кг/мин , 48-96 часов
Слайд 36
Долговременное лечение
Статины всем пациентов в первые 1-4 дня
при отсутствии противопоказаний до ЛПНП 2,6 ммоль/л
Интенсивная терапия статинами
с 10 дня до ЛПНП 1,81 ммоль/лБета-блокаторы всем пациентам со сниженной функцией ЛЖ
ИАПФ всем пациентам с ФВ < 40% и у пациентов с диабетом, АГ и почечной дисфункцией
ИАПФ назначаются всем пациентам для предотвращения повторных эпизодов ишемии
Блокаторы АР назначаются пациентам с противопоказаниями к ИАПФ и имеющим ХСН или ИМ в анамнезе
Антагонисты рецепторов альдостерона у пациентов с ФВ < 40% и уже получающих ИАПФ и бета-блокаторы
Слайд 37
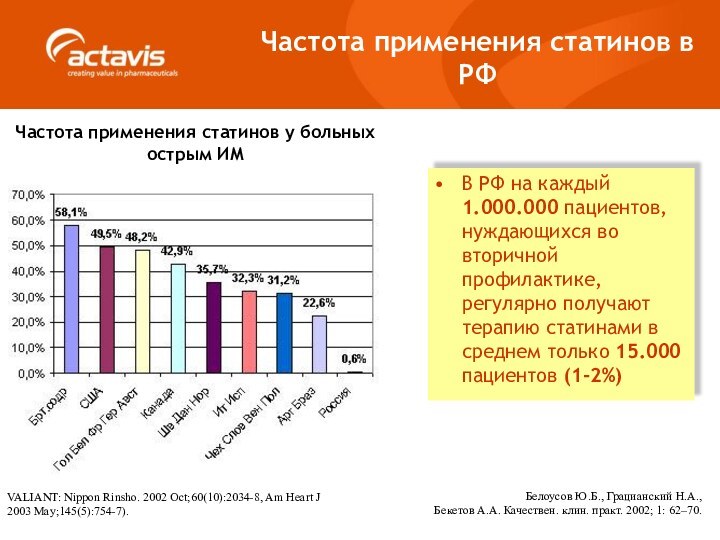
Частота применения статинов у больных острым ИМ
VALIANT:
Nippon Rinsho. 2002 Oct;60(10):2034-8, Am Heart J
2003 May;145(5):754-7).
В РФ на каждый 1.000.000 пациентов, нуждающихся во вторичной профилактике, регулярно получают терапию статинами в среднем только 15.000 пациентов (1-2%)
Белоусов Ю.Б., Грацианский Н.А.,
Бекетов А.А. Качествен. клин. практ. 2002; 1: 62–70.
Частота применения статинов в РФ
Слайд 38
снижение уровня ХС ЛПНП на 1 ммоль/л
снижает риск
коронарных событий
в течение 1 года на 11%
в течение 2
лет на 24%в течение 3–5 лет на 33%
при более длительном наблюдении на 36%
Law MR, Wald NJ, Rudnicka AR. BMJ 2005; 326: 1423–9
Слайд 39
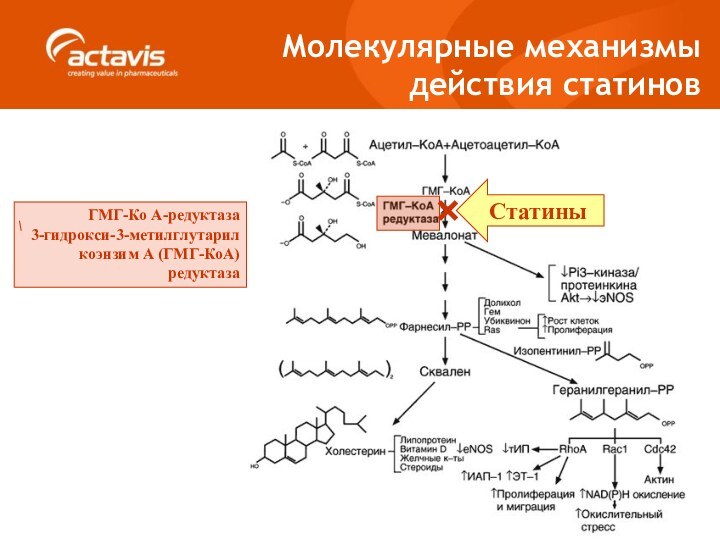
Молекулярные механизмы
действия статинов
ГМГ-Ко А-редуктаза
3-гидрокси-3-метилглутарил коэнзим А (ГМГ-КоА)
редуктаза
Статины
Слайд 41
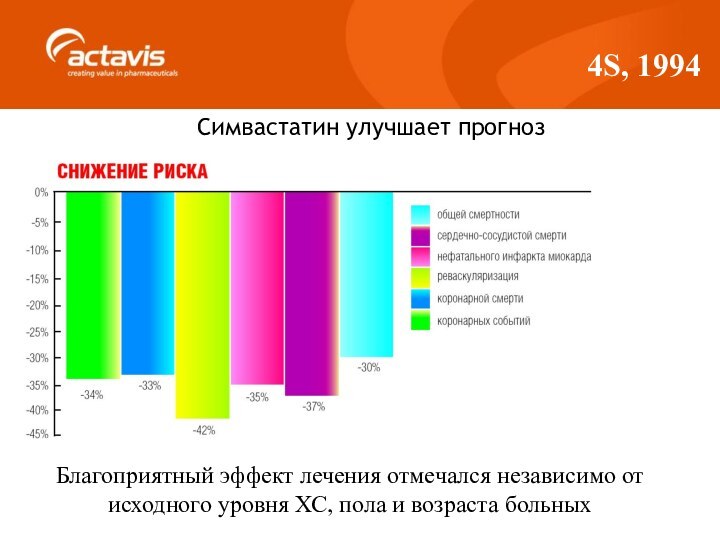
4S, 1994
Симвастатин улучшает прогноз
Благоприятный эффект лечения отмечался независимо
от исходного уровня ХС, пола и возраста больных
Слайд 42
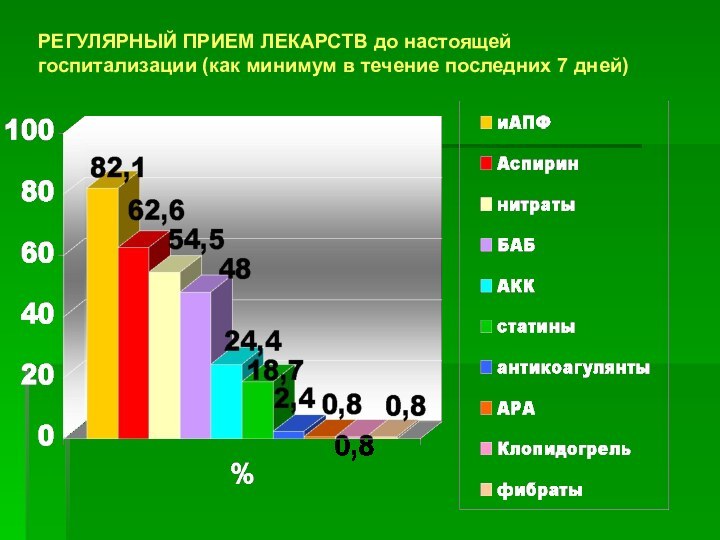
РЕГУЛЯРНЫЙ ПРИЕМ ЛЕКАРСТВ до настоящей госпитализации (как
минимум в течение последних 7 дней)
Слайд 45
Факторы риска кровотечений
Возраст
Женский пол
ХПН
Наличие кровотечений в анамнезе
Среднее АД
(снижение на 20 мм рт.ст.)
Диуретики
Только НМГ
Только ингибиторы IIB-IIIA рецепторы
тромбоцитовВ/венные инотропные агенты
Катетеризация правого желудочка