- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Парентеральное питание новорожденных
Содержание
- 2. Парентеральным питанием называется внутривенное введение аминокислот, жиров, углеводов совместно с микроэлементами и витаминами.
- 3. Цель парентерального питания – обеспечение
- 4. От полноценности питания зависят качество жизни человека,
- 5. Показания для начала парентерального питанияОтсутствие возможности начать
- 6. Показания для начала парентерального питанияДети с парезом
- 7. Показания для начала парентерального питанияНоворожденные, которые получают
- 8. Особенности углеводного обменаЦель углеводной дотации в парентеральном
- 9. Особенности углеводного обменаПрисутствие глюкозы в ПП является
- 10. Особенности углеводного обменаВ последние годы применение больших
- 11. Особенности углеводного обменаМладенцы < 1000 г часто
- 12. Оптимальный темп введения глюкозы у взрослых составляет
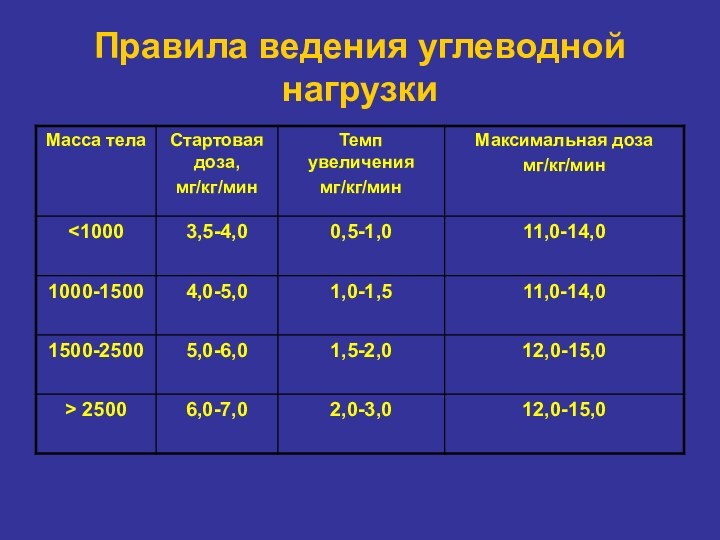
- 13. Правила ведения углеводной нагрузки
- 14. Осложнения углеводной нагрузкиГипогликемия – снижение концентрации глюкозы
- 15. БелокПоступление 70-80 ккал /кг /сутки позволяет обеспечить
- 16. Введение парентеральных РАК с первого дня жизни
- 17. Белковый обмен Гиперметаболическое состояние характеризуется выраженным
- 18. Введение РАК рекомендуют прекращать, когда доля энтерального питания превышает 67%.
- 19. Контроль Оптимально проведение контроля концентрации мочевины в
- 20. При появлении метаболического ацидоза или превышении концентрации
- 21. Абсолютные противопоказания для начала введения РАК:
- 22. Жировые эмульсии Жиры - основной энергетический резерв организма.
- 23. Дефицит линолевoй, α - линоленовой и арахидоновой
- 24. Выбор препарата ЖЭ Рекомендуется новорожденным вводить 20% растворы
- 25. Абсолютные противопоказания для начала введения ЖЭгипербилирубинемия (150-
- 26. Правила инфузии ЖЭЖировая эмульсия вводится постоянно на
- 27. Передозировка препаратов ЖЭ При ошибочном быстром введении или
- 28. Осложнения гипертриглицеридемии включают:блокаду функции макрофагальной (ретикулоэндотелиальной) системы
- 29. Жировые эмульсииЕсли пациент с респираторным дистресс синдромом
- 30. Жировые эмульсииДетям с тяжелой гипербилирубинемией, сепсисом, тяжелой
- 31. Осложнения парентерального питанияОдним из наиболее часто встречающихся
- 32. Осложнения1.Метаболические. Гиперамониемия. Развивается при передозировке
- 33. Осложнения 2.Инфекционные: -Ухудшение состояния ребенка получающего ПП
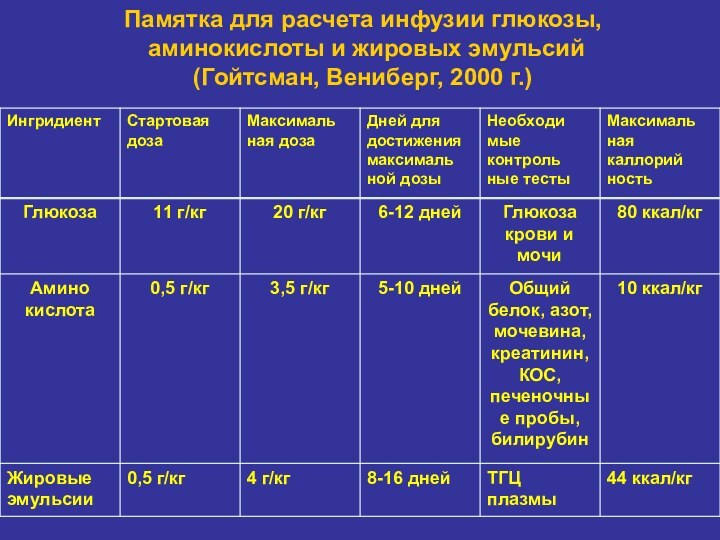
- 34. Памятка для расчета инфузии глюкозы, аминокислоты и жировых эмульсий (Гойтсман, Вениберг, 2000 г.)
- 35. Алгоритм расчета парентерального питания1. Расчет общего количества
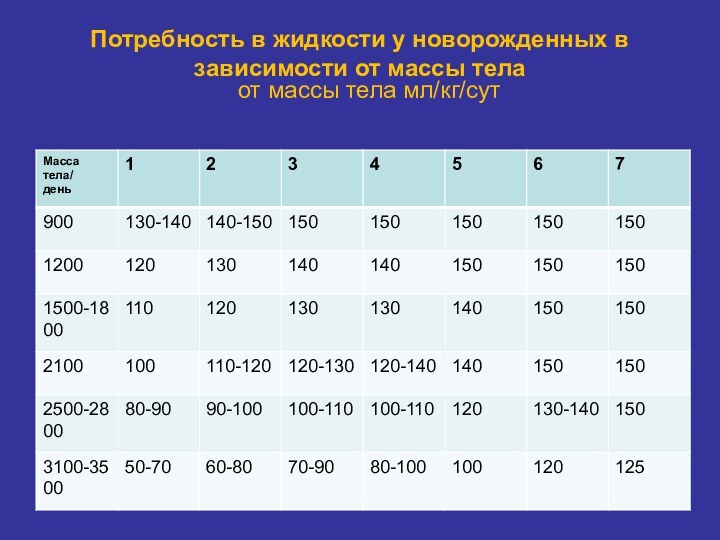
- 36. Потребность в жидкости у новорожденных в зависимости от массы тела от массы тела мл/кг/сут
- 37. Клинический примерРебенок 4 суток жизни, вес при
- 38. Расчет энтерального питаниямасса тела (кг)*потребность в каллориях*100/70= 0.9*80*100/70=102 мл/8= по 12 мл разовый объем.
- 39. Минимальное трофическое питаниене является питанием, которое обеспечивает
- 40. Клинический случайРебенок кормится смесью «Pre Nan» по
- 41. Расчет жидкости на разведения лекарственных препаратовВсе лекарственные
- 42. Расчет электролитовВведение натрия и калия целесообразнее начинать
- 43. Расчет дозы натрияПотребность натрия 1-2 ммоль/кг/сут1 мл
- 44. Коррекция гипонатриемии (Na ‹125 ммоль/л) Объем 10%
- 45. Расчет дозы КАЛИЯПотребность в К 1-2 ммоль/кг1
- 46. Са**Потребность в Са** 1-2 ммоль/кг/сутГипоСа**
- 47. Расчет дозы магнияПотребность магния 0,5 ммоль/кг/сутГипомагнийемия 1,15
- 48. Расчет объема жировой эмульсии
- 49. Расчет необходимой дозы аминокислот
- 50. Расчет дозы глюкозы исходя из скорости утилизацииДоза
- 51. Определение дозы внутривенной глюкозыГлюкоза в/в (г) =
- 52. Определение объема, приходящегося на глюкозу: Vглюкозы=Общее
- 53. Подбор необходимого объема глюкозы различных концентраций
- 54. Клинический примерВ 20 мл глюкозы надо разместить
- 55. Клинический пример10% глюкоза – 7 мл40% глюкоза
- 56. Концентрация глюкозы в инфузионном раствореКонцентрация глюкозы в
- 57. Расчет общей суточной энергииЭнтерально – 14 ккалБелки
- 58. Витамины Солувит Н (водорастворимый):
- 59. Скачать презентацию
- 60. Похожие презентации
Парентеральным питанием называется внутривенное введение аминокислот, жиров, углеводов совместно с микроэлементами и витаминами.
























































Слайд 2 Парентеральным питанием называется внутривенное введение аминокислот, жиров, углеводов
совместно с микроэлементами и витаминами.
Слайд 3 Цель парентерального питания – обеспечение процессов синтеза белка
в организме, для которых необходимо поступление аминокислот и энергии.
Слайд 4 От полноценности питания зависят качество жизни человека, его
способность переносить критические ситуации: заболевания, оперативные вмешательства, травмы, экстремальные
нагрузки. Доказано, что нарушение питания и состояние белково-энергетической недостаточности значительно влияют на показатели заболеваемости и смертности. Так, при снижении массы тела пациентов за время нахождения в стационаре на 5% происходит вынужденное увеличение продолжительности их госпитализации в 2 раза, а частоты осложнений — в 3,3 раза. В свою очередь, нарушения состояния питания у хирургических больных приводят к увеличению послеоперационных осложнений в 6 раз, а летальности — в 11 раз (А.Л. Костюченко и соавт., 2001).
Слайд 5
Показания для начала парентерального питания
Отсутствие возможности начать энтеральное
питание в первые сутки жизни
Недоношенные новорожденные дети с ЭНМТ
(с массой тела менее 1500 г, сроком гестации менее 32 недель)Дети, находящие в тяжелом состоянии на ИВЛ, не способные усваивать энтеральное питание:
жесткие параметры ИВЛ (высокое внутригрудное давление, МАР > 6 см вод.ст., потребность в кислороде > 40%)
умеренная артериальная гипотензия, требующая введения инотропных препаратов в дозах не более 10 мкг/кг/мин (дофамин)
Слайд 6
Показания для начала парентерального питания
Дети с парезом кишечника
(наличие застойного содержимого в желудке, срыгивания, отсутствие самостоятельного стула)
Кишечная
инфекцияРодовые черепно-спинальные травмы
Дети с врожденной хирургической патологией
Пациенты с атрезией пищевода и различными видами врожденной кишечной непроходимости.
Дети с нарушением перистальтики кишечника (гастрошизис, омфалоцеле, диафрагмальная грыжа).
Пациенты, у которых в результате обширной резекции кишечника сформировался синдром «короткой кишки» (Синдром Ледда, некротический энтероколит).
Слайд 7
Показания для начала парентерального питания
Новорожденные, которые получают недостаточное
энтеральное питание
Недоношенные новорожденные (с массой тела более 1500
г и сроком гестации более 32 недель)Дети, нуждающиеся в гиперкаллорийном питании, более 120 ккал/кг/сутки (бронхолегочная дисплазия, другие хронические заболевания)
Дети, имеющие большие потери из желудочно-кишечного тракта (синдром мальабсорбции, кишечные свищи, высокие энтеростомы)
Слайд 8
Особенности углеводного обмена
Цель углеводной дотации в парентеральном питании
это обеспечение энергией, в первую очередь тех тканей, для
которых глюкоза служит единственным источником энергии (головной мозг, эритроциты)Поскольку объем ткани головного мозга – основного потребителя глюкозы у новорожденных детей относительно велик, то и скорость окисления глюкозы, у них значительно превышает таковую у взрослого человека.
Высокий базальный уровень потребления глюкозы у недоношенных детей обуславливает необходимость ее ранней дотации.
суточная потребность в углеводах от 60 до 200 г
1 г углеводов дает 4,1 ккал
Слайд 9
Особенности углеводного обмена
Присутствие глюкозы в ПП является важным
условием для синтеза белка: в случае отсутствия энергетического обеспечения
организм использует введенные или эндогенные аминокислоты в качестве источника энергии, а не для пластических целей. Усиление процессов глюконеогенеза и истощение запасов свободного гликогена являются характерными проявлениями нарушения обмена углеводов при стрессе.
Слайд 10
Особенности углеводного обмена
В последние годы применение больших объемов
высококонцентрированных растворов глюкозы не рекомендуется в связи с развитием
при критических состояниях низкой толерантности к глюкозе в результате блокады выделения инсулина с возникновением выраженной гипергликемии, глюкозурии, гиперосмолярности. Кроме того, при этом меняется респираторный коэффициент, увеличивается минутный объем дыхания, появляется опасность активации липонеогенеза и жировой инфильтрации печени.
Слайд 11
Особенности углеводного обмена
Младенцы < 1000 г часто развивают
гипергликемию
Неэффектиное выделение инсулина
Стресс
Отсутствие энтерального питания (↑ выделение инсулина)
Проверьте
медицинское состояниеВнутрижелудочковое кровоизлияние ?
Инфекция?
Инсулиновая терапия для лечения гипергликемии?
Нет универсальных рекоммендаций
Скорость введения глюкозы не должна быть > 12 мг/кг/мин (>18г/кг/д) (исключение: гиперинсулинемия
Слайд 12 Оптимальный темп введения глюкозы у взрослых составляет 4
мг/кг/мин (5,7 г/кг/сут). Уровень эндогенной продукции глюкозы у доношенных
детей составляет приблизительно 3-5 мг/кг/ мин. У недоношенных детей уровень базальной продукции глюкозы выше 7,7 -7,9 мг/кг/мин.
Слайд 14
Осложнения углеводной нагрузки
Гипогликемия – снижение концентрации глюкозы в
плазме крови
плазме крови >8,3 ммоль/л. Рост концентрации глюкозы в плазме крови на каждый 1 ммоль увеличивает ее осмолярность на 1 мосмоль/л и ассоциируется с увеличением частоты ВЖК и летальности, дегидратация.Метаболический ацидоз – раствор глюкозы содержит в качестве стабилизатора соляную кислоту, поэтому имеет кислую реакцию (рН=3,4). Введение значительных объемов раствора глюкозы может стать причиной ацидоза.
Слайд 15
Белок
Поступление 70-80 ккал /кг /сутки позволяет обеспечить у
новорожденных детей начало прибавки массы тела и положительный азотный
баланс при увеличении поступления белка с 2 до 3 г /кг /сут.Нагрузка белковыми калориями (1 гр. белка –4 ккал) должна составлять 7-15% от величины общего калоража. Для обеспечения адекватного соотношения небелковых калорий к белковым, необходимо обеспечить поступление 24-32 ккал на каждый грамм белка.
Слайд 16 Введение парентеральных РАК с первого дня жизни (в
отличие от стандартного начала введения в возрасте 72 часов)
позволяло предотвратить развитие отрицательного азотного баланса у вентилятор-зависимых детей рожденных с экстремально низкой массой тела. Van Goudover JB, et al: Immediate commencement of amino acid supplementation in preterm infants: Effect on serum amino acid concentration and protein kinetics on first day of life. J Pediatr 127:458, 1995. Wilson et.Слайд 17 Белковый обмен Гиперметаболическое состояние характеризуется выраженным катаболизмом, истощением
массы скелетных мышц, нарушением функций жизненно важных органов и
иммуносупрессией. В результате генерализованной реакции, поддерживаемой гормонами и медиаторами воспаления, аминокислоты мобилизуются из скелетных мышц для обеспечения энергетическими субстратами тканей и органов. В случаях когда стресс приобретает затяжной характер, белок потребляется быстрее, чем может синтезироваться и освобождаться из скелетной мышцы. Это сопровождается истощением азота в организме и снижением массы скелетных мышц. При этом содержание белка как в плазме, так и в тканях снижается, возникает состояние дефицита. В клинике это проявляется слабостью скелетных и дыхательных мышц, плохим заживлением ран, нарушением иммунного статуса и может служить предвестником развития полиорганной недостаточности.
Слайд 19
Контроль
Оптимально проведение контроля концентрации мочевины в плазме
крови при каждом увеличении белковой нагрузки
Контроль кислотно-основного состояния крови
для исключения метаболического ацидозаПри возможности, определение уровня аммиака в плазме крови (два раза в неделю)
Слайд 20 При появлении метаболического ацидоза или превышении концентрации мочевины
в плазме крови >6 ммоль /л доза вводимого раствора
аминокислот должна быть снижена.Слайд 21 Абсолютные противопоказания для начала введения РАК: острая некомпенсированная
кровопотеря; шок (выраженные гемодинамические нарушения); ацидоз рН 80 мм
рт ст.
Слайд 22
Жировые эмульсии
Жиры - основной энергетический резерв организма.
При метаболизме 1 грамма жиров образуется 9 ккалорий.
В последний триместр беременности происходит активная аккумуляция жира в тканях плода. Около 70% энергии направлено на развитие мозга. Липиды составляют 50-60-% массы вещества мозга.
начало ведения в первые 24 часа ? улучшение развития мозга (Стивенс, Pediatrics 2009))
более позднее введение формирует дефицит эссенциальных жирных кислот
Ранее назначение жировых эмульсий безопасно и не приводит к развитию жировой дистрофии печени, не повышает риск развития БЛД
Слайд 23 Дефицит линолевoй, α - линоленовой и арахидоновой кислот
приводит к:
снижению темпа прибавки массы тела, развитию дерматита,
тромбоцитопении,
повышению проницаемости капилляров и ломкости эритроцитов,
нарушениям функции иммунной системы,
Слайд 24
Выбор препарата ЖЭ
Рекомендуется новорожденным вводить 20% растворы жировых
эмульсий, так как применение 10% жировых эмульсий связано с
замедлением клиренса триглицеридов из плазмы, увеличением уровня холестерола и фосфолипидов.
Слайд 25
Абсолютные противопоказания для начала введения ЖЭ
гипербилирубинемия (150- 200
мкмоль/л, в зависимости от массы тела, возраста и клинического
статуса)при сепсисе снижаем до 0,5 г/кг/сут.
гипертриглицеридемию (уровень триглицеридов в плазме крови >200 мг/дл)
Слайд 26
Правила инфузии ЖЭ
Жировая эмульсия вводится постоянно на протяжении
суток через тройник, желательно в центральную вену. Допускается смешивание
в одном катетере с другими компонентами парентерального питания.Жировую эмульсию необходимо защищать от света из-за образования в ней токсических радикалов.
Предпочтение следует отдавать жировым эмульсиям, приготовленным на основе рыбъего жира.
Слайд 27
Передозировка препаратов ЖЭ
При ошибочном быстром введении или при
передозировке может развиться "синдром передозировки жиров", проявляющийся сероватым калоритом
кожных покровов, лихорадкой, лейкоцитозом, спленомегалией, ухудшением респираторной функции, возможно фокальными судорогами шоком и ДВСК.
Слайд 28
Осложнения гипертриглицеридемии включают:
блокаду функции макрофагальной (ретикулоэндотелиальной) системы вследствие
депозиции в ней внутривенных жировых эмульсий;
негативные эффекты на
диффузионную способность легких; стимуляцию агрегации эритроцитов и тромбоцитов; и
конкуренцию за альбуминовые связи свободных жирных кислот с билирубином.
Слайд 29
Жировые эмульсии
Если пациент с респираторным дистресс синдромом не
получал экзогенный сурфактант, введение жировых эмульсий должно быть ограничено.
Пошаговое увеличение дозы вводимых жировых эмульсий начинается в этом случае с 4-го дня от начала парентерального питания.
Слайд 30
Жировые эмульсии
Детям с тяжелой гипербилирубинемией, сепсисом, тяжелой легочной
дисфункцией назначается минимальная доза (0,5 г/кг/сут).
Попадание в ткани и
окружающие кровеносный сосуд может вызвать воспаление и некроз.
Слайд 31
Осложнения парентерального питания
Одним из наиболее часто встречающихся осложнений
ПП является холестаз и, как следствие этого, холестатическая желтуха.
Исследования
80-х годов показали, что значительно больший вклад в накопление жира в гепатоцитах с последующим холестазом вносит избыточное, по сравнению с метаболическими возможностями организма, поступление глюкозы.
Слайд 32
Осложнения
1.Метаболические.
Гиперамониемия. Развивается при передозировке аминокислот.
Необходимо уменьшить объем или временно прервать введение аминокислот. При
проведении парентерального питания необходимо раз в неделю контролировать уровень остаточного азота.Гиперлипидемия. Предрасположенность к гиперлипидемии имеют новорожденные с задержкой внутриутробного развития. Как уже упоминалось следует избегать применения липидов в первую неделю жизни у новорожденных с синдромом дыхательных расстройств. И если во время проведения ПП отмечается необоснованно повышение потребления кислорода следует снизить дозу липидов или полностью их отменить.
Метаболический ацидоз. Обычно связан с гиперхоридемией. Следовательно необходимо заменить хлориды на ацетат. Так же нужно подумать о септическом процессе.
Слайд 33
Осложнения
2.Инфекционные:
-Ухудшение состояния ребенка получающего ПП в первую
очередь должно навести врача на мысль о сепсисе.
-Если
в течении 48 часов от начала антибактериальной терапии или после смены антибиотиков состояние не улучшается, то следует удалить все катетеры для ПП, которые являются очагом.Слайд 34 Памятка для расчета инфузии глюкозы, аминокислоты и жировых
эмульсий
(Гойтсман, Вениберг, 2000 г.)
Слайд 35
Алгоритм расчета парентерального питания
1. Расчет общего количества жидкости
2.
Расчет энтерального питания
3. Расчет жидкости на разведения лекарственных средств.
4.
Расчет необходимого объема электролитов5. Расчет объема жировой эмульсии
6. Расчет дозы аминокислот
7. Определение объема, приходящегося на глюкозу
8. Инфузионная программа, расчет суточного количества калорий.
Витамины и микроэлементы
Слайд 37
Клинический пример
Ребенок 4 суток жизни, вес при рождении
860 гр. Объем инфузии: СПЖ*масса тела (кг)= 120*0,8= 103
мл сутки
Слайд 38
Расчет энтерального питания
масса тела (кг)*потребность в каллориях*100/70= 0.9*80*100/70=102
мл/8= по 12 мл разовый объем.
Слайд 39
Минимальное трофическое питание
не является питанием, которое обеспечивает энергетические
потребности ребенка
Основная функция – стимуляция созревания кишечника
Используется параллельно с
парентеральнымСоставляет ≤ 20 мл/кг/сут
Слайд 40
Клинический случай
Ребенок кормится смесью «Pre Nan» по 2,5
мл каждые 3 часа
Энтеральный объем питания за сутки: 2,5
мл*8 кормлений= 20 мл/суткиУ=20 мл*7,5/100= 1,5 г
Б= 20 мл*2,0/100=0,4 г
Ж=20 мл*3,7/100=0,74 г
Калорий энтерально= 20 мл*70/100=14 ккал
Слайд 41
Расчет жидкости на разведения лекарственных препаратов
Все лекарственные препараты
у новорожденных вводятся в разведенной форме (0,5-1,0 мл на
физиологическом растворе);- Объем разведений инотропных препаратов, препаратов крови тоже включается в объем суточной жидкости.
Слайд 42
Расчет электролитов
Введение натрия и калия целесообразнее начинать не
ранее третьих суток
Кальция с первых или вторых суток жизни
Слайд 43
Расчет дозы натрия
Потребность натрия 1-2 ммоль/кг/сут
1 мл 0,9%
NaCl – 0,15 ммоль Na
1мл 5% NaCl – 0,85
ммоль Na1 мл 10% NaCl – 1,71 ммоль Na
Слайд 44
Коррекция гипонатриемии
(Na ‹125 ммоль/л)
Объем 10% NaCl (мл)
=
(135 – Na больного) ×m тела × 0,175
Слайд 45
Расчет дозы КАЛИЯ
Потребность в К 1-2 ммоль/кг
1 мл
7,5% К содержит 1 ммоль К
1 мл 4% К
содержит 0,5 ммоль КV (мл 4% KCl) =
потребность в К (ммоль) × M тела × 2
Слайд 46
Са**
Потребность в Са** 1-2 ммоль/кг/сут
ГипоСа**
Са**
1 мл 10% Кальция глюконат содержит 0,3 ммоль Са**
1 мл 10% Кальция глюконат содержит 0,3 ммоль Са**
Слайд 47
Расчет дозы магния
Потребность магния 0,5 ммоль/кг/сут
Гипомагнийемия
> 1,15 ммоль/л
1 мл 25% магния сульфата содержит 2
ммоль магния
Слайд 50
Расчет дозы глюкозы исходя из скорости утилизации
Доза глюкозы
(г/сут)=
Скорость утилизации глюкозы (мг/кг/мин) ×M × 1,44
6 мг/кг/мин ×
0,86 × 1,44= 7,4 гр
Слайд 51
Определение дозы внутривенной глюкозы
Глюкоза в/в (г) =
доза глюкозы (г/сутки) – количество углеводов энтерально (г)
Масса тела
- 0,86 кг, доза глюкозы (г/сут) -7,4 г7,4-1,5 г = 5,9 г
Слайд 52 Определение объема, приходящегося на глюкозу: Vглюкозы=Общее количество жидкости
– (VЭП - Vэлектролитов - V жировой эмульсии -
Vаминокислот )Пример:
V глюкозы= 103 мл – (20 мл + 15 мл + 34 мл + 14 мл) =20 мл
Слайд 54
Клинический пример
В 20 мл глюкозы надо разместить 5,9
г глюкозы
V2 (объем 40% глюкозы) =[5,9 г ×100-10%×20] /
40%-10% = 13 мл 40% глюкозы
V1 (объем 10% глюкозы) = V – V 2 = 20-13 = 7 мл 10% глюкозы
Слайд 55
Клинический пример
10% глюкоза – 7 мл
40% глюкоза –
13 мл
Аминокислоты 10% - 34 мл
КCl 4% - 1,7
млСаCl 10% - 1,0 мл
Магния сульфат 25% - 0,2 мл
Разведения препаратов – 12 мл
Общий объем 57 мл/24 ч= 2,4 мл/час
Параллельно ЖЭ 15 мл, скорость 0,6 мл/час
Слайд 56
Концентрация глюкозы в инфузионном растворе
Концентрация глюкозы в инфузионном
растворе (%)=
доза Глюкоза в гр× 100 / V
инфузии в мл5,9 г глюкозы в 57 мл инфузии
5,9×100/57= 10,4% раствор глюкозы
Слайд 57
Расчет общей суточной энергии
Энтерально – 14 ккал
Белки -
4×4 ккал/г = 16 ккал
Жиры – 3,5 ×9 ккал/г
= 31,5 ккалУглеводы – 5,9 г×3,4 ккал/г = 20 ккал
(14+16+31,5+20) / 0,86 = 95 ккал/кг