Слайд 2
План
1. Перинатология – как наука.
2. Перинатальный период, его
актуальность.
3. Перинатология , основанная на доказательной медицине.
4. Критерии
живорождения и мертворождения, рекомендованные ВОЗ и внедренные в Республике Казахстан.
5. Расчёт показателей перинатальной смертности и заболеваемости.
Слайд 3
Цель лекции
Ознакомить резидентов с:
1. Перинатологией - как наукой.
2.
Перинатологией, основанной на доказательной медицине.
3. Критериями живорождения и
мертворождения, рекомендованные ВОЗ и внедренные в Республике Казахстан.
4. Методами расчёта перинатальной смертности.
Слайд 4
Перинатология
Перинатология (др.- греч. peri - вокруг и лат.
natus - рождение) - наука, которая изучает перинатальный период
беременности.
Перинатология находится на стыке акушерства и педиатрии.
http://twinsy.ru/2011-02-01-10-46-20/158-perinatolog.html
Слайд 5
Перинатальный период:
начинается с 22-й полной недели (154-го
дня) внутриутробной жизни плода. В указанный срок беременности масса
тела плода составляет 500 грамм;
и заканчивается спустя 7 полных дней после рождения новорожденного.
Слайд 6
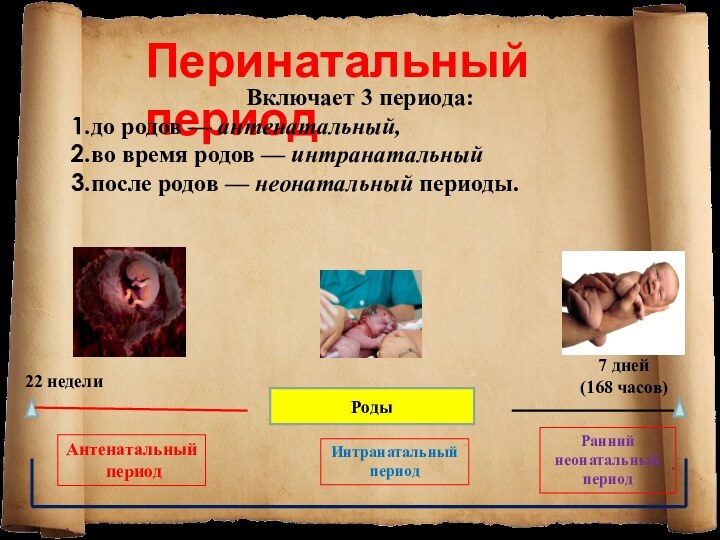
Включает 3 периода:
1. до родов — антенатальный,
2. во время родов — интранатальный
3. после родов
— неонатальный периоды.
Перинатальный период:
http://www.medideal.ru/zlpregn/pregn-0188.shtml
Слайд 7
Антенатальный период -
это период внутриутробного развития плода от
момента образования зиготы до родов.
Антенатальньй период условно делят на:
эмбриональный (до 12 недель) и
фетальный (после 12 недель).
Слайд 8
Антенатальный период
В эмбриональном периоде происходят
закладка и дифференцировка
тканей;
первичное становление их функций;
формирование частей тела и
внутренних органов.
В фетальный период происходит
созревание организма;
тонкая дифференцировка органов и тканей;
быстрым ростом плода.
Слайд 9
Интранатальный период -
это период охватывающий промежуток времени от
начала появления схваток до окончания периода изгнания, т. е.
до рождения ребёнка из родовых путей.
Продолжительность интранатального периода составляет о т 2-4 до 15-18 часов.
Слайд 10
Неонатальный период -
это период с момента рождения ребенка
и продолжается до 4-х недель или 28 дней.
Неонатальный период
один из важнейших критических периодов жизни человека, в течение которого происходит адаптация новорождённого к условиям внеутробной жизни.
Неонатальный период делится на:
ранний неонатальный период;
поздний неонатальный период
Слайд 11
Неонатальный период
Ранний неонатальный период – начинается от момента
рождения до 7-ми суток, продолжительность – 168 часов.
В это
время наблюдаются пограничные состояния:
физиологический катар кожи,
физиологическая желтуха,
физиологическая потеря массы тела и др.
2. Поздний неонатальный период начинается с 7-го дня до 28-го дня жизни, продолжительность - 21 день.
В этот период наблюдается восстановления после дезадаптационных синдромов.
Слайд 12
Роды
22 недели
7 дней
(168 часов)
Антенатальный
период
Интранатальный
период
Ранний
неонатальный
период
Перинатальный
период
Включает 3 периода:
до родов — антенатальный,
во время
родов — интранатальный
после родов — неонатальный периоды.
Слайд 13
Перинатальная медицина стала основой улучшения здоровья будущих поколений
во всех странах мира.
За последние годы в большинстве стран
мира существенно снижена перинатальная и младенческая смертность.
Начало XXI века ознаменовалось переходом от стремления снизить перинатальную смертность к главной цели – улучшить здоровья плода и новорожденного, реально снизить перинатальную заболеваемость.
В.Е.Радзинского, А.А.Оразмурадова / Ранние сроки беременности. – М., 2005. – С. 3-5
АКТУАЛЬНОСТЬ
Слайд 14
ПОСЛАНИЕ ПРЕЗИДЕНТА РК Н.А. НАЗАРБАЕВА НАРОДУ КАЗАХСТАНА
(28
января 2011 года)
В РК отмечено увеличение рождаемости на 25%,
снижение смертности – на 11%, естественный прирост населения увеличился в 1,7 раза.
Комплекс государственных мер по строительству и оборудованию объектов здравоохранения, подготовке кадров, здорового образа жизни должны к 2020 году вдвое снизить материнскую и младенческую смертность.
Слайд 15
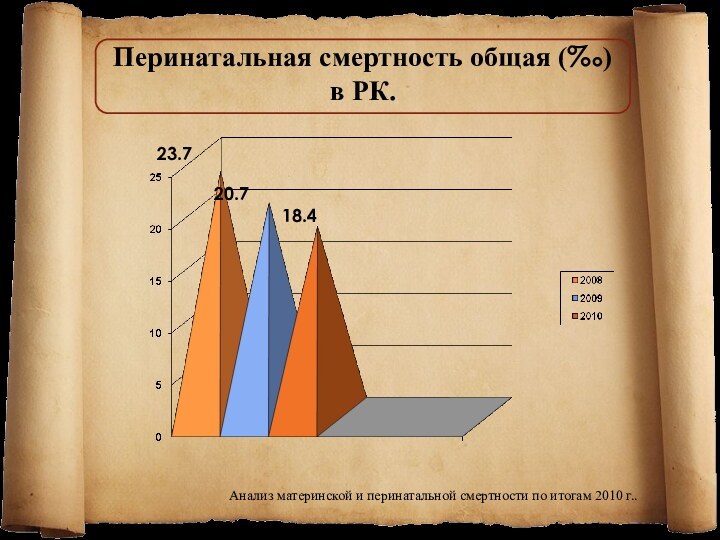
Перинатальная смертность общая (‰) в РК.
23.7
20.7
18.4
Анализ материнской и
перинатальной смертности по итогам 2010 г..
Слайд 16
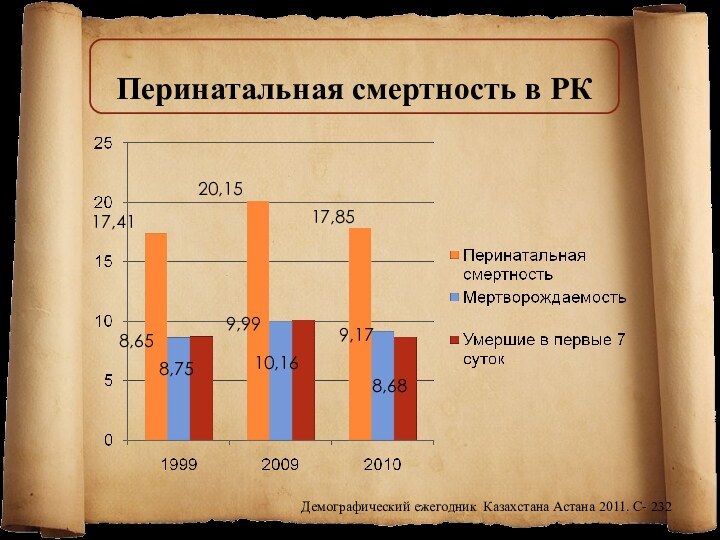
17,85
17,41
20,15
9,17
8,65
9,99
8,68
8,75
10,16
Демографический ежегодник Казахстана Астана 2011. С- 232
Перинатальная
смертность в РК
Слайд 17
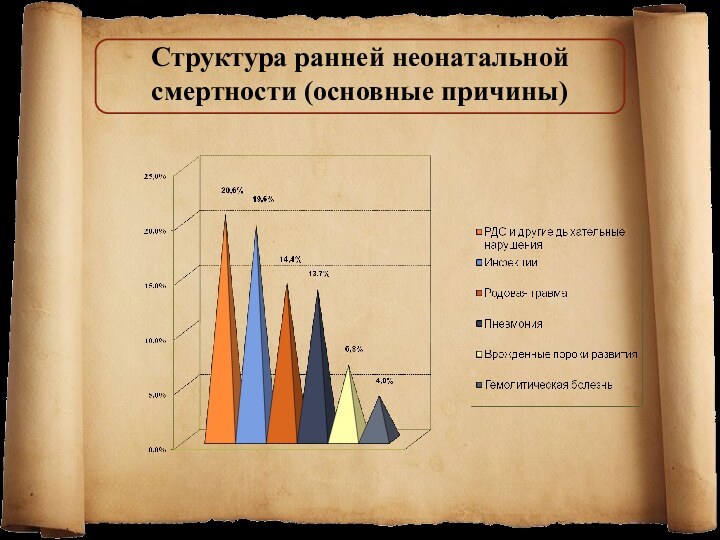
Структура ранней неонатальной смертности (основные причины)
Слайд 18
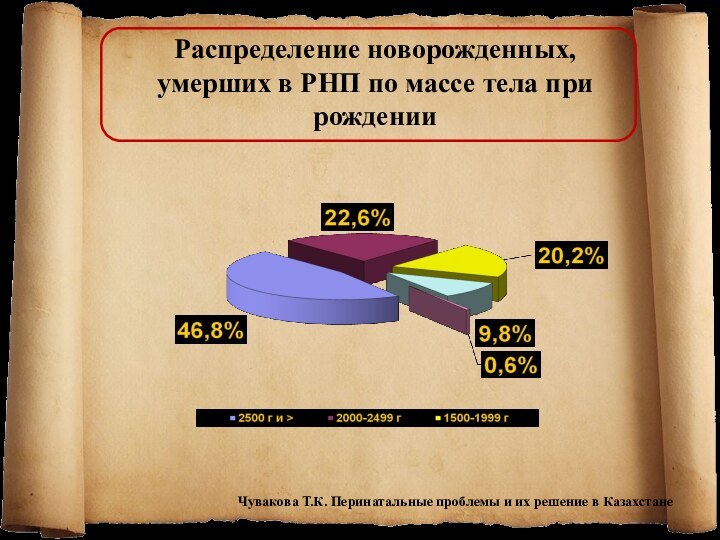
Распределение новорожденных, умерших в РНП по массе тела
при рождении
Чувакова Т.К. Перинатальные проблемы и их решение в
Казахстане
Слайд 19
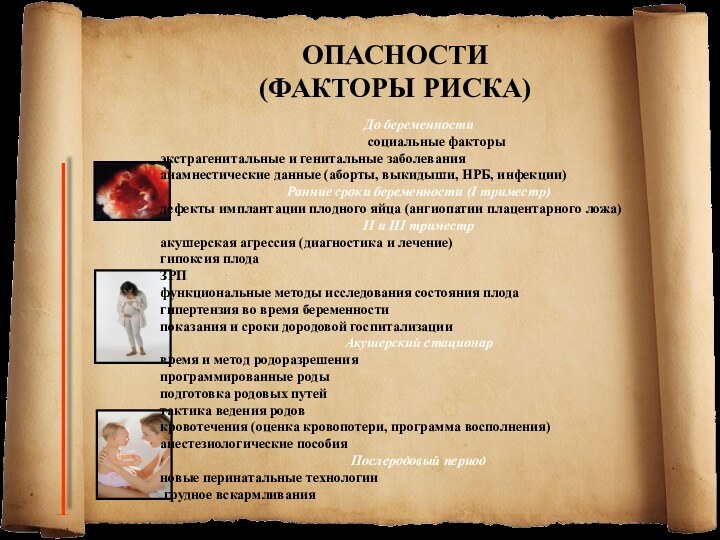
ОПАСНОСТИ
(ФАКТОРЫ РИСКА)
До беременности
социальные факторы
экстрагенитальные и генитальные заболевания
анамнестические данные
(аборты, выкидыши, НРБ, инфекции)
Ранние сроки беременности (I триместр)
дефекты имплантации
плодного яйца (ангиопатии плацентарного ложа)
II и III триместр
акушерская агрессия (диагностика и лечение)
гипоксия плода
ЗРП
функциональные методы исследования состояния плода
гипертензия во время беременности
показания и сроки дородовой госпитализации
Акушерский стационар
время и метод родоразрешения
программированные роды
подготовка родовых путей
тактика ведения родов
кровотечения (оценка кровопотери, программа восполнения)
анестезиологические пособия
Послеродовый период
новые перинатальные технологии
грудное вскармливания
В условиях Женской консультации
- необоснованное извращение
биоценоза на основании малоинформативных анализов
- слишком ранняя дородовая госпитализация
- недостаточное использование стационарзамещающих технологий
- необоснованная полипрагмазия: витаминные и минеральные комплексы, курантил и др., не базирующиеся на принципах доказанности.
Элементы акушерской агрессии
Радзинский В.Е., 2004
Слайд 21
Элементы акушерской агрессии
В отделение патологии беременных
- полипрагмазия
- «программированные роды» при «незрелой» шейке матки
- использование эстрогенов для подготовки родовых путей
- симптом «крокодила» (необоснованные амниотомии)
Радзинский В.Е., 2004
Слайд 22
Элементы акушерской агрессии
В родильном блоке
- необоснованные родовозбуждения и родостимуляции (окситоцин в 45-60% родов, необоснованные амниотомии)
- рассечение промежности при высоко стоящей головке;
- защита промежности акушеркой
- пособие «Кристеллера»
- излишние операции кесарево сечение -25%, не произведенных КС – 15% при высоком перинатальном риске
- преобладание экстренных кесаревых сечений над плановыми и запланированными
- неадекватное лечение акушерских кровотечений (экстирпация матки вместо перевязки сосудов)
Радзинский В.Е., 2004
Слайд 23
Перинатология с позиции доказательной медицины
Слайд 24
Доказательная медицина -
В переводе с английского Evidence-based medicine
— медицина, основанная на доказательствах.
Подход к медицинской практике, при
котором решения о применении профилактических, диагностических и лечебных мероприятий принимаются исходя из имеющихся доказательств их эффективности и безопасности.
А такие доказательства подвергаются поиску, сравнению, обобщению и широкому распространению для использования в интересах больных.
Evidence Based Medicine Working Group, 1993
Слайд 25
Впервые термин доказательная медицина был предложен группой канадских
учёных из Университета Мак-Мастера (1990).
Крупнейшая мировая организация — Международное
Кохрановское (Кохрейновское) Сотрудничество (The Cochrane Collaboration).
Международная система доказательной медицины развивается в геометрической прогрессии: с момента её становления в начале 90-х годов и по настоящее время число центров, монографий и форумов по проблеме исчисляется десятками, количество публикаций — сотнями.
Доказательная медицина
Evidence Based Medicine Working Group, 1993
Слайд 26
Перинатология основанная на доказательной медицине
Дородовое наблюдение
Предполагается, что снижение
объема дородового наблюдения во время беременности низкого риска или
наблюдение специалистами-неакушерами не сказывается на эффективности дородового ухода.
Вывод: Снижение частоты дородовых консультаций вне зависимости от их объема может быть введено в практику без какого либо негативного влияния на исход беременности, родов и состояния новорожденного.
Villari J, Piaggio D, CaOPoli G// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 7-8
Слайд 27
Амниоцентез и биопсия ворсин хоириона для пренатальной диагностики
Риск
потери плода был минимальным при проведении амниоцентеза во 2-ом
триместре беременности;
Показатель риска потери плода последовательно увеличивался при трансабдоминальной, затем трансцервикальной биопсии ворсин хориона (ТЦБВХ) и был максимальным при проведении раннего амниоцентеза.
Вывод: Амниоцентез во 2-м триместре беременности безопаснее ТЦБВХ и более раннего амниоцентеза.
При необходимости более ранней диагностики предпочтительнее проводить трансабдоминальную биопсию ворсин хориона (ТАБВХ). При невозможности технического проведения ТАБВХ следует осуществить ТЦБВХ в 1-ом триместре беременности.
Перинатология основанная на доказательной медицине
Alfirevic Z, Sundberg K, Brigham S// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 127-128
Слайд 28
Преконцепционный и пренатальный скрининг на ломкой сайт Х-
хромосомы
Синдром ломкой Х-хромосомы – самая частая после синдрома Дауна
причина умственной отсталости. В основе этого синдрома лежит динамическая мутация гена. Существуют разные методы для осуществления пренатального скрининга.
Вывод: Отсутствие необходимых данных не позволяет доказать преимущества рутинной предгравидарной или пренатальной диагностики синдрома ломкой Х-хромосомы перед тестированием женщин с высоким риском этой патологии.
Перинатология основанная на доказательной медицине
Kornman I, Chambers H, Nisbet D// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 129-130
Слайд 29
Перинатология основанная на доказательной медицине
Злоупотребление лекарственными средствами и
наркотическими веществами.
Потребление безрецептурных средств, включая алкоголь и кофеин, может
влиять на рост и развитие плода и ребенка, вызывая осложнения беременности, а также алкогольный синдром и симптомы отмены у новорожденных.
Опиаты потребляют 1-21% беременных.
Героин легко проникает через плаценту, и количество акушерских осложнений и нарушений развития плода у наркоманок увеличивается в 6 раз.
Minozzi S, Amato L, Vecchi S // A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 17-18
Слайд 30
Перинатология основанная на доказательной медицине
Курение во время беременности
Курение
– один из немногих предотвратимых факторов, обусловливающих рождение детей
с низкой массой тела, преждевременные роды и перинатальную смертность.
Вывод: Программы поощрения отказа от курения во время беременности снижают долю женщин, продолжающих курить, и уменьшают частоту рождения детей с низкой массой тела и преждевременных родов.
Объединенные данные обладают недостаточной доказательностью в отношении снижения перинатальной смертности или рождения детей с очень низкой массой тела.
Lumley J, Oliver SS, Oakley L// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 20-21
Слайд 31
Перинатология основанная на доказательной медицине
Применение фолатов и/или поливитаминов
в период зачатия для предотвращения дефектов нервной трубки у
плода
Дефект нервной трубки формируется во время развития головного и спинного мозга.
Вывод: Приём фолатов в период до зачатия и после него в значительной степени препятствует формированию дефектов нервной трубки у плода.
Женщин родивших детей с дефектами нервной трубки, нужно предупреждать о риске аналогичных дефектов при последующих беременностях и рекомендовать им постоянный приём фолатов.
Lumley J, Watson L, Watson M// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 23-24
Слайд 32
Перинатология основанная на доказательной медицине
Применение Магния, пиридоксина(вит В6),
витамина А, витамина С, витамина D, витамина Е во
время беременности.
Вывод: Слишком мало данных для заключения о положительном влияние данных витаминов во время беременности.
Для выявления их положительного влияния на беременность, роды и состояния плода необходимы дальнейшие исследования.
Makrides M, Thraver D, Villar J, Rumbold F
// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 27-33
Слайд 33
Перинатология основанная на доказательной медицине
Применение добавки цинка для
улучшения исхода беременности и состояния плода
Добавки цинка снижали риск
преждевременных родов, не влияя на другие показатели;
Предполагается, что при низком уровне цинка в сыворотке увеличивается продолжительность родов, учащается атонические послеродовые кровотечения, повышается артериальное давление, имеют место преждевременные роды.
Вывод: Наблюдалось снижение частоты преждевременных родов у женщин, получавших цинк, по сравнению с женщинами, получавшими плацебо.
Mahomed K, Bhutta Z, Middleton P// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 26-27
Слайд 34
Лечение запоров во время беременности
Запоры - частая проблема
на поздних сроках беременности. Угнетение моторики ЖКТ в середине
и на поздних сроках беременности обусловлено высоким уровнем прогестерона.
Вывод: В исследованиях была показана эффективность пищевых волокон которые увеличивают частоту стула и размягчали его;
Стимулирующие слабительные средства действовали лучше средств, увеличивающих объем кишечного содержимого. Но их применение чаще сопровождалось побочными эффектами.
Перинатология основанная на доказательной медицине
Jewell Dj, Young G // A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 38-39
Слайд 35
Антибиотики при преждевременным дородовым разрывом плодных оболочек
Антибиотики
снижают риски, связанные с преждевременным дородовым разрывом плодных оболочек
.
Назначение антибиотиков после ДРПО ассоциируется с отсрочкой родов и снижением основных показателей неонатальной заболеваемости.
Данные говорят в пользу рутинного применения антибиотиков при ДРПО.
Исходя из имеющихся данных, препаратом выбора является Эритромицин.
Перинатология основанная на доказательной медицине
Kenyon S, Boulvain V, Neilson J// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 149-151
Слайд 36
Родовозбуждение
Вывод: Плановое родовозбуждение (с применением окситоцина или простагландинов)
снижало риск некоторых инфекций у женщин, не увеличивая риск
кесарево сечения или оперативных вагинальных родов.
Уменьшалась необходимость интенсивной терапии новорожденных.
Поскольку исходы при плановом родовозбуждении и тактике «выжидания» могут различаться не слишком сильно, женщины должны сами сделать информированный выбор.
Перинатология основанная на доказательной медицине
Dare MR, Middleton P, Flenady Vj// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 215-216
Слайд 37
Обезболивание во время родов
Эпидуральная анальгезия ослабляет боли во
время родов. Однако при использовании этого метода возрастает риск
инструментальных родов.
Вывод: Эпидуральная анальгезия практически не влияет на риск кесарево сечения, не сказывается на состоянии детей сразу после рождения(судя по оценке по шкале Апгар), хотя нет данных об отдалённых ее эффектах у новорожденных.
При применение комбинированной спинально-эпидуральной анальгезии значительно увеличивался риск задержки мочи, часто сопровождался зудом.
Перинатология основанная на доказательной медицине
Anim-Somuah M, Smyth R, Howell C// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 276-277
Слайд 38
Применение Кардиотокографии во время родов
С помощью кардиотокографии (КТГ)
регистрируются изменения сердечного ритма плода в связи с сокращением
матки.
Вывод: Непрерывная КТГ во время родов ассоциируется со снижением частоты судорог (но не церебрального паралича) и смертности новорожденных, а также других показателей нарушения их состояния.
В тоже время непрерывная КТГ сопровождалась увеличением риска КС и инструментальных вагинальных родов.
Перинатология основанная на доказательной медицине
Alfirevic Z, Devane D, Gyte GML// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 296-300
Слайд 39
Применение Кардиотокографии во время родов
Также применяется метод оценки
состояния плода определением pH в пробе крови из предлежащей
головки плода.
В настоящее время проводятся исследования, основанные на определение уровня лактата в крови плода при неоднозначных данных КТГ.
Использовать КТГ можно не раньше, чем с 32 недель беременности по показаниям.
Перинатология основанная на доказательной медицине
Alfirevic Z, Devane D, Gyte GML// A Cochrane Pocketbook: Pregnancy and Childbirth. 2001. – P 296-300
Слайд 40
Казахстан перешёл на международные критерии живорождения и мертворождения,
рекомендованные Всемирной организацией здравоохранения, с 1 января 2008 года.
Слайд 41
1. Приказ и.о Министра здравоохранения Республики Казахстан от
1 ноября 2007 года № 637:
«О проведении обучения медицинских
работников Республики Казахстан применению критериев живорождения и мертворождения, рекомендованных Всемирной организацией здравоохранения»
2. Распоряжение Премьер-Министра Республики Казахстан от 1 марта 2006 года № 38-р
«Об утверждении Плана мероприятий по переходу Республики Казахстан на критерии живорождения и мертворождения, рекомендованные Всемирной организацией здравоохранения»
3. Распоряжение Премьер-Министра Республики Казахстан от 11 августа 2005 года № 220-р
О создании рабочей группы по разработке Плана мероприятий по переходу Республики Казахстан на критерии живорождения и мертворождения, рекомендованные Всемирной организацией здравоохранения
Слайд 42
Живорождением называют полное изгнание или извлечение продукта зачатия
из организма матери вне зависимости от продолжительности беременности, в
случае наличия у него хотя бы одного из признаков жизни:
дыхание,
сердцебиение,
пульсация пуповины
явные движения произвольной мускулатуры, независимо от того, перерезана пуповина и отделилась ли плацента.
Критерии живорождения
Слайд 43
Мертворождением называют смерть продукта зачатия до его полного
изгнания или извлечения из организма матери вне зависимости от
продолжительности беременности.
Смерть определяют по отсутствию дыхания и любых других признаков жизни у плода.
Критерии мертворождения
Слайд 44
Способствующие развитию заболеваний у девочек и женщин, осложненному
течению беременности и родов, перинатальной патологии
неблагоприятная экологическая обстановка;
производственные
вредности;
низкий экономический уровень семей и неадекватность питания;
вредные привычки родителей (алкоголизм, курение, наркомания);
недостаточный уровень мероприятий по планированию семьи – не снижающаяся частота абортов;
психологическая обстановка стране;
Слайд 45
Перинатальная смертность
Отражает социальное положение населения, здоровья нации, уровень
медицинской помощи вообще и акушерской в частности и учитывается
во всех странах.
Однако в данной проблеме имеются два аспекта:
социальный и
медицинский, которые тесно связаны между собой.
http://www.medichelp.ru/posts/view/6638
Слайд 46
Важными показателями, характеризующими как состояние здоровья женщин, так
и качество помощи матерям и детям, считают показатели смертности
новорождённых.
Выделяют:
перинатальную смертность;
мертворождаемость;
неонатальную;
раннюю неонатальную;
позднюю неонатальную;
младенческую смертность.
Перинатальная смертность
http://www.medichelp.ru/posts/view/6638
Слайд 47
Перинатальная смертность -
– смертность в
связи с родами:
погибшие плоды до родов, начиная с
22 недели беременности - антенатальная сметрность;
во время родов - интранатальная сметрность;
погибшие анте- и интранатально – мертворожденные, их число определяет понятие «мертворождаемость».
погибшие новорожденные в течение первых 7 дней (168 часов) после рождения – ранняя неонтальная смертность.
http://www.medichelp.ru/posts/view/6638
Слайд 48
Первое, что может способствовать снижению перинатальной смертности –
это внедрение новых технологий и международных стандартов, основанных на
доказательной медицине.
Увеличение неонатальной интенсивной помощи за последние несколько десятилетий совпало с развитием доказательной медицины – дисциплины, способствующей внедрению новых методов лечения в практику, когда они подтверждены высококачественными доказательствами, обычно на основании рандомизированных контролированных исследований.
Перинатальная смертность
Слайд 49
Ультразвуковое исследование
Подлинную революцию в акушерстве произвело широкое
внедрение в практику (УЗИ).
Безвредность и доступность, высокая информативность
метода делают УЗИ незаменимым при обследовании беременных.
УЗИ является единственным неинвазивным методом оценки состояния плода при различных видах акушерской патологии, особенно в ранние сроки беременности.
Слайд 50
Ультразвуковое исследование
УЗИ позволяет:
установить наличие беременности, в
том числе многоплодной (2,5—3 недель);
диагностировать некоторые врожденные пороки развития
плода;
следить за ростом и развитием плода;
следить за состоянием плаценты;
следить за количеством околоплодных вод.
Всем женщинам во время беременности рекомендовано три скрининнговых УЗИ в:
- 12-14 недель
20-24 недели
32-34 недели
Остальное по показаниям.
Слайд 51
Ультразвуковое исследование
Следует подчеркнуть еще одно немаловажное значение применения
УЗИ при проведении инвазивных процедур.
Под контролем УЗИ осуществляют:
кордоцентез для
взятия крови плода;
внутриутробные гемотрансфузии;
амниоцентез;
биопсию хориона;
шунтирование при обструкции мочевыводящих путей и гидроцефалии у плода;
дренаж кистозных образований, асцита или плеврального выпота у плода.
Слайд 52
Допплерометрия плода
Большие диагностические возможности открыло использование в акушерстве
допплерометрического исследования кровотока в системе мать-плацента-плод.
Важным этапом в
развитии эхофаграфии в акушерстве стало использование цветного допплеровского картирования (ЦДК).
Оно позволяет визуализировать и идентифицировать мельчайшие сосуды, в том числе микроциркуляторного русла, и тем самым открывает новые перспективы для ранней диагностики акушерских осложнений, связанных с формированием плацентарной недостаточности.
При сроке от 18-19 до 25-26 недель Допплерометрия - метод выбора.
Слайд 53
Биофизический профиль плода(БПП)
Биофизический профиль плода - комплексная оценка
данных бесстрессового теста и УЗИ в реальном масштабе времени,
позволяющая судить о состоянии плода.
БПП включает оценку 6 параметров:
нестрессового теста — НСТ,
дыхательных движений плода — ДДП,
двигательной активности — ДА,
тонуса — Т плода,
объема околоплодных вод — ООВ,
степени зрелости плаценты — СЗП.
Определение БПП для получения объективной информации возможно уже с начала III триместра беременности.
Число мертворожденных и умерших в
возрасте 0-7 суток(168 час)
ПС = ---------------------------------------------------- х1000
Число детей, родившихся живыми и мертвыми
Расчёт перинатальной смертности
число родившихся мертвыми
(антенатальная и интранатальная гибель )
М = ----------------------------------------------------- х 1000
число родившихся живыми +
число родившихся мертвыми
Расчёт мертворождаемости
Число детей, умерших в
первые
28 дней жизни (27 дней 23 ч 59 мин)
НС = -------------------------------------------------- х1000
Число детей, родившихся живыми
Расчёт неонатальной смертности
Число детей, умерших в возрасте
0-6 дней (168 часов)
РНС = --------------------------------------------- х1000
Число родившихся живыми
Расчёт ранней неонатальной смертности
Число детей, умерших на 2-4-й
неделе
жизни (168 ч-27 дней 23 ч 59 мин)
ПНС = ------------------------------------------------------ х1000
Число детей, родившихся живыми и мертвыми
Расчёт поздней неонатальной смертности
Число умерших детей до 1 го года
в данном календарном году
МС = ------------------------------------------- х1000
Число родившихся живыми
в данном календарном году
Расчёт младенческой смертности
Слайд 60
Вывод:
Учитывая данные доказательной медицины, врачи женской консультации,
а также врачи родильных домов не должны проводить полипрогмазию,
гипердиагностику, применять нерациональные методы лечения, которые в свою очередь могут привести к нежелательному исходу течения беременности, родов и послеродового периода.
При этом увеличивая показатели кесарево сечения, перинатальной заболеваемости и перинатальной смертности.