Слайд 2
Мочевая инфекция - воспалительный процесс, вызванный микроорганизмами и
локализующийся на любом участке слизистой оболочки мочевого тракта (в
мочеиспускательном канале, мочевом пузыре, лоханках, чашечках) или на всём её протяжении.
Диагноз «мочевая инфекция» правомочен у детей раннего возраста, поскольку у них в силу недостаточной зрелости и дифференцировки ткани почек (и всех мочевыводящих путей), а также сниженного иммунитета (возрастная физиологическая особенность) воспалительный процесс не ограничивается одним отделом мочевого тракта. У детей 1,5-2 лет не бывает только уретрита, цистита или пиелита. В этом возрасте в острых случаях диагностируют цистопиелонефрит. У старших детей термин «мочевая инфекция» используют как временный диагноз на момент обследования, а после определения уровня поражения мочевых путей диагноз заменяют другим, более конкретным.
Слайд 3
Особенно часто мочевую инфекцию выявляют у детей до
3 лет. Второй пик заболевания приходится на возраст старше
20 лет. Среди новорождённых и детей первых месяцев жизни мальчики и девочки болеют с одинаковой частотой, что служит подтверждением гематогенного пути инфицирования и подчёркивает роль аномалий развития мочевой системы, развивающихся с равной частотой у лиц обоих полов. В более старшем возрасте болеют преимущественно девочки.
Чаще всего острая мочевая инфекция протекает в форме пиелонефрита (первичного необструктивного и вторичного обструктивного) или цистопиелонефрита. Реже наблюдают такие её формы, как цистоуретрит и цистит.
Слайд 4
Этиология
Наиболее часто воспалительный процесс в органах мочевой системы
вызывает кишечная палочка (уропатогенные штаммы), источниками инфекции служат кишечник
(особенно у детей с дисбактериозом) и периуретральная область. Возникновению и дальнейшему развитию инфекции способствуют глистные инвазии и воспалительные заболевания наружных половых органов. Микроорганизмы, благодаря наличию на их поверхности фимбрий, фиксируются на слизистой оболочке мочевого тракта, что препятствует их элиминации с током мочи. Наиболее патогенны для мочевых путей кишечные палочки, имеющие капсулу (К-Аг). Предполагают, что К-Аг обладают низкой иммуногенностью, поэтому иммунная система человека распознаёт их недостаточно активно, что приводит к длительной персистенции бактерий.
Слайд 5
Патологический процесс в мочевых путях и почках также
могут вызывать протей, синегнойная палочка и другие грамотрицательные микроорганизмы,
реже причиной становятся грамположительные микробы. Среди последних чаще обнаруживают золотистый стафилококк, попадающий в почки гематогенным путём из воспалительных очагов, например при гнойном омфалите у новорождённого, абсцедирующей пневмонии или гнойно-воспалительных заболеваниях кожи. Этиологическую роль отводят также внутриклеточным микроорганизмам (хламидиям, микоплазме), обладающим высокой тропностью кэпителиальным клеткам мочеполового тракта. Определённое значение имеют энтерококки и вирусы. Инфицирование вирусами нередко способствует персистированию бактериальной инфекции.
Слайд 6
Структура возбудителей острого пиелонефрита у детей
Структура возбудителей хронического
пиелонефрита у детей
Слайд 7
Патогенез
Инфекционный агент может попасть в почку гематогенным и

восходящим (уриногенным) путём, а также лимфогеннымпуть наиболее характерен для
новорождённых и детей первых месяцев жизни. У старших детей основное значение приобретает восходящий путь, когда инфицирование происходит из нижних мочевых путей per continuitatem.
• Проникновению инфекции из мочевого пузыря в вышележащие отделы мочевого тракта и почки способствует пузырно-мочеточниковый рефлюкс возникающий в результате недостаточности интрамурального клапанного механизма мочеточников или пузырно-мочеточникового соустья . Может иметь значение и нейрогенная дисфункция мочевого пузыря. Развитию пиелонефрита также способствуют нарушения оттока мочи, сопровождающие некоторые врождённые пороки развития мочевой системы или мочекаменную болезнь. Выше препятствия под влиянием микроорганизмов происходит разложение мочевины с образованием аммиака, инактивирующего C4 и другие компоненты комплемента, в результате чего возникает нарушение местной иммунорезистентности к инфекции. Одновременно развивается венозный застой, нарушается лимфоотток, повышается внутрипочечное давление, при этом почечный кровоток уменьшается, что способствует более быстрому развитию воспаления и нарушению функции органа.
Слайд 8
• Развитию пиелонефрита способствуют не только грубые структурные

аномалии строения мочевой системы, рефлюкс и камни, нарушающие пассаж
мочи. Предрасполагающими факторами могут быть:
- структурная и функциональная незрелость мочевых путей и тубулярного отдела нефрона у новорождённых и детей первых месяцев жизни;
- инфекционный процесс у матери во время беременности, поздний гестоз;
- тяжёлые желудочно-кишечные расстройства с эксикозом и гипокалиемией; воспаление наружных половых органов (вульвиты, вульвовагиниты, баланопоститы); пневмония; гипотрофия; рахит; гипервитаминоз D (у детей первых лет жизни), глистные инвазии, наличие очагов хронической инфекции.
• Важную роль отводят наследственным нарушениям обмена веществ, ферментопатиям и дисплазии эпителия тубулярного отдела нефрона. Благоприятные условия для развития болезни создаются при обменных нарушениях, сопровождающихся повышенной экскрецией с мочой оксалатов, уратов, фосфатов, цистина и кальция.
• Наряду с перечисленными факторами, в развитии пиелонефрита большое значение имеют иммунологическая реактивность организма, факторы местной клеточной защиты.
Слайд 10
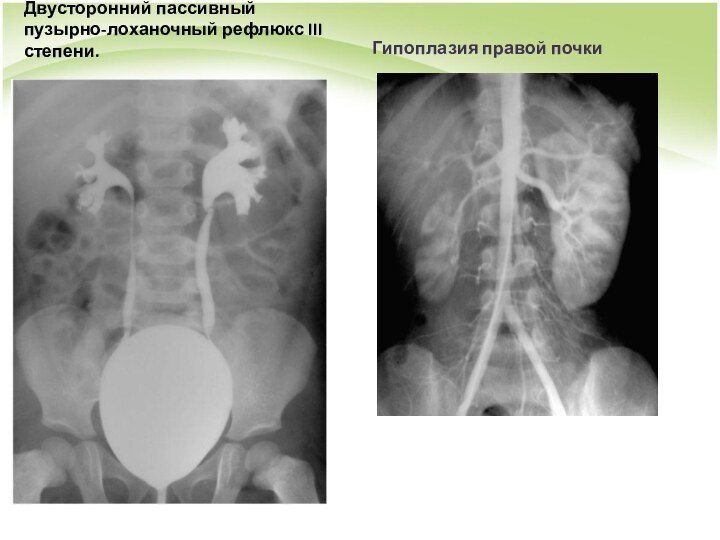
Двусторонний пассивный пузырно-лоханочный рефлюкс III степени.
Гипоплазия правой почки
Слайд 11
Острый пиелонефрит
Острый пиелонефрит - острое неспецифическое экссудативное
воспаление ткани почки и чашечно-лоханочной системы с выражен- ной
лихорадкой, болью, пиурией и нарушением функций почки.
Ведущие синдромы заболевания у старших детей в остром периоде отражены в таблице.
Слайд 12
Клиническая картина
Особенности клинической картины

острого пиелонефрита у детей раннего возраста, в частности преобладание
внепочечных симптомов, обусловлены морфологической незрелостью мочевой системы и склонностью к генерализации воспалительного процесса. Заболевание начинается с гипертермии, нарастающих признаков токсикоза и эксикоза. Бурное начало особенно характерно для детей с постгипоксической энцефалопатией. Возбуждение, характерное для первых дней болезни, быстро сменяется адинамией. Возможны явления менингизма. У ребёнка снижается масса тела из-за выраженной анорексии, упорных срыгиваний и рвоты, жидкого стула. Диспептические явления могут преобладать над дизурическими. Иногда при внимательном наблюдении за ребёнком можно отметить беспокойство перед или во время мочеиспускания. В целом клиническая картина острой мочевой инфекции у детей раннего возраста напоминает сепсис и сопровождается изменениями не только в почках, но также в печени, надпочечниках и ЦНС.
Лихорадка ремиттирующего типа, иногда с ознобом и потливостью, сохраняется около недели. В течение последующих 1-2 нед все проявления постепенно исчезают. Если заболевание затягивается более чем на 3 мес или рецидивирует, диагноз острого пиелонефрита следует пересмотреть с целью исключения обострения хронического процесса.
Слайд 13
Осложнения. Среди осложнений следует выделить сепсис, апостематозный нефрит
(интерстициальный нефрит, характеризующийся формированием множественных гнойных очагов, особенно в
корковом слое почки), карбункул почки, паранефрит, пионефроз и некроз почечных сосочков. Осложнения более характерны для детей раннего возраста
Слайд 14
Диагностика
Диагностика острого пиелонефрита особенно трудна у маленьких детей.

Острый пиелонефрит необходимо исключить у любого ребёнка первых лет
жизни при немотивированных лихорадке, интоксикации и диспептических явлениях. У старших детей в типичных случаях ориентируются на совокупность таких признаков, как лихорадка, дизурия и боли в пояснице или животе. Основные симптомы - изменения в моче (лейкоцитурия и бактериурия). Диагноз должен содержать следующую информацию.
• Определение патогенетической сущности процесса (первичный или вторичный пиелонефрит) с указанием предрасполагающих к его развитию факторов (аномалии развития, рефлюкс, камни, нарушения обмена веществ и т.д.).
• Период заболевания (активный, обратного развития симптомов, полная клинико-лабораторная ремиссия).
• Состояние функций почек.
• Наличие или отсутствие осложнений.
При подозрении на пиелонефрит обязательно проводят УЗИ органов мочевой системы для уточнения размеров, положения, особенностей анатомического строения почек (удвоение, гипоплазия и др.) и состояния собирательной системы, возможного выявления камней в почках или мочевом пузыре, оценки почечного кровотока.
Слайд 15
Лабораторные исследования
Наиболее характерны для пиелонефрита патологические включения в

моче. Она часто становится мутной, может содержать небольшое количество
белка. В осадке обнаруживают множество лейкоцитов, иногда - лейкоцитарные цилиндры, большое количество эпителиальных клеток, могут быть эритроциты, возможны гематурия (при папиллярном некрозе) или сгустки свежей крови, свидетельствующие об остром воспалительном процессе в мочевом пузыре. Лейкоциты обычно представлены нейтрофилами. Почти всегда выявляют большое количество микроорганизмов (50 000-100 000 микробных тел в 1 мл, взятом из средней порции выделяемой мочи, - достоверный признак бактериального воспалительного процесса у детей старшего возраста, 10 000 микробных тел в 1 мл - у младшей возрастной группы).
При исследовании крови обнаруживают умеренную анемию, лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ, концентрации C-реактивного белка, диспротеинемию. Изменяются показатели иммунной системы: количество Т- и В-лимфоцитов, содержание Ig. Определяют повышенный титр сывороточных АТ к бактериям, выделенным из мочи.
Слайд 16
Дифференциальная диагностика
Острый пиелонефрит в первую очередь дифференцируют от

острого гломерулонефрита, возникающего не в острый период бактериального или
вирусного заболевания, а спустя 2-3 нед после стрептококковой инфекции. Гломерулонефрит почти всегда развивается на фоне уже нормальной температуры тела и редко сопровождается дизурическими расстройствами. Отёки или пастозность тканей, артериальная гипертензия, наблюдаемые у большинства больных гломерулонефритом, также не характерны для пиелонефрита. Олигурия начального периода гломерулонефрита контрастирует с полиурией, часто выявляемой в первые дни острого пиелонефрита. При гломерулонефрите преобладает гематурия, возможна небольшая лейкоцитурия (лимфоцитурия), в осадке мочи выявляют цилиндры. Бактериурия отсутствует. Снижение концентрационной способности, аммониогенеза и ацидогенеза сочетается при пиелонефрите с нормальным клиренсом креатинина (при гломерулонефрите последний снижен).
Кроме того, необходимо проводить дифференциальную диагностику острого пиелонефрита с сепсисом (если пиелонефрит не стал следствием сепсиса), а также острым аппендицитом, который при атипичном расположении червеобразного отростка может сопровождаться дизурическими явлениями при отсутствии симптомов раздражения брюшины. В последнем случае для установления правильного диагноза большое значение имеют исследование per rectum, позволяющее выявить болезненный инфильтрат в правой подвздошной области, и повторные анализы мочи. При стойком отсутствии бактериальной флоры в моче показано её исследование на микобактерии.
Слайд 17
Лечение направлено на борьбу с инфекционным процессом, интоксикацией,

восстановление уродинамики и функций почек, повышение реактивности организма.
В остром
периоде необходим постельный режим, особенно при высокой температуре тела, ознобе, выраженной интоксикации, дизурических расстройствах и болевом синдроме. Назначают диету с ограничением экстрактивных веществ, экскретируемых эпителием канальцев и оказывающих раздражающее действие (перец, лук, чеснок, насыщенный бульон, копчености, кофе и др.). С целью форсирования диуреза в рацион целесообразно включать свежие фрукты и овощи с диуретическими свойствами (арбузы, дыни, кабачки, огурцы). Рекомендуют увеличить приём жидкости на 50% по сравнению с возрастной нормой. Детям раннего, а также более старшего возраста при тяжёлом течении заболевания показана трансфузионная, регидратационная и дезинтоксикационная терапия.
Всем больным острым пиелонефритом назначают антибиотики. При тяжёлом течении заболевания терапию начинают с парентерального введения антибактериальных препаратов (предпочтительно бактерицидных). Большинству больных стартовую антибактериальную терапию назначают эмпирически, поскольку результаты бактериологического исследования и определения чувствительности микробной флоры могут быть получены только через 48-72 ч, а начать терапию следует безотлагательно. При отсутствии эффекта от лечения через 3 дня эмпирической терапии проводят её коррекцию со сменой антибиотика в соответствии с антибиотикограммой. Для эмпирической (стартовой) антибактериальной терапии в остром периоде болезни при тяжёлом и среднетяжёлом течении можно использовать следующие препараты
Слайд 18
• «Защищённые» пенициллины (амоксициллин+клавулановая кислота, ампициллин+сульбактам).
• Цефалоспорины II
поколения (цефуроксим и др.).
• Цефалоспорины III поколения (цефотаксим и
др.).
• Цефалоспорины IV поколения (цефпиром и др.).
• Аминогликозиды (амикацин и др.).
Препараты вводят парентерально, по мере уменьшения активности процесса их назначают перорально. При развитии сепсиса или для воздействия на внутриклеточно расположенные микроорганизмы (хламидии, микоплазму, уреаплазму) используют комбинации антибиотиков, макролиды. Допускают назначение фторхинолонов, в том числе и детям младшей возрастной группы, как в виде монотерапии, так и в сочетании с антибиотиками.
Слайд 19
Прогноз
Прогноз для жизни благоприятный, выздоровление происходит в 80%
случаев. Летальные исходы редки, в основном у детей раннего
возраста при развитии таких осложнений, как сепсис, апостематозный нефрит, карбункул почки, воспаление паранефральной клетчатки. Все дети, перенёсшие острый пиелонефрит, не менее 3 лет находятся на диспансерном учёте с ежемесячным контрольным исследованием мочи.
Слайд 20
Хронический пиелонефрит
Хронический пиелонефрит - прогрессирующее воспаление ткани и
канальцев почек, вызывающее деструктивные изменения в чашечно-лоханочной системе и
сморщивание почки. Заболевание характеризуется длительным латентным или рецидивирующим течением.
Хронический пиелонефрит обычно развивается как исход острого процесса. Переходу острого пиелонефрита в хронический способствуют факторы, приводящие к уростазу (дисплазия почечной паренхимы, пузырно-мочеточниковый рефлюкс), цистит, вульвовагинит, изменён- ная реактивность организма ребёнка и неадекватное лечение острого пиелонефрита. В некоторых случаях хронический пиелонефрит развивается исподволь и не имеет точно установленного начала (первичнохронический пиелонефрит).
Слайд 21
Клиническая картина
Клинические проявления заболевания менее выраженные, чем при

остром пиелонефрите, и зависят как от этиологии и патогенетической
сущности патологического процесса (первичный, вторичный), так и от особенностей течения (манифестное с рецидивами или латентное).
• При манифестном с рецидивами течении хронического пиелонефрита периодически повторяющиеся эпизоды обострений чередуются с более или менее продолжительными бессимптомными периодами. Рецидивы часто бывают спровоцированы интеркуррентными заболеваниями (обычно ОРВИ). Во время рецидива симптомы заболевания и лабораторные показатели аналогичны острому пиелонефриту. Вне обострения симптоматика довольно скудная. У некоторых детей отмечают быструю утомляемость, головную боль, бледность кожных покровов и видимых слизистых оболочек, астенизацию, что отражает хроническую интоксикацию. Изменения в моче в этот период становятся менее отчётливыми, количество лейкоцитов в осадке существенно уменьшается, бактериурия часто отсутствует.
Слайд 22
При латентном течении хронического пиелонефрита клинические проявления отсутствуют,

но обнаруживают изменения в моче (лейкоцитурию, бактериурию). Диагноз ставят
при случайном выявлении лейкоцитурии, а иногда и бактериурии, у детей, проходящих обследование с профилактической или иной целью. Однако и в подобных случаях тщательное наблюдение за ребёнком позволяет обнаружить признаки хронической интоксикации.
Начавшись в детстве, хронический пиелонефрит длится иногда не один десяток лет, проявляясь частыми или отдельными редкими эпизодами в определённые периоды жизни (например, во время беременности). В остальное время эти лица считают себя здоровыми. Тем не менее персистирование инфекции в почечной ткани, медленно развивающиеся структурные изменения и нефросклероз в конечном итоге приводят к ХПН и артериальной гипертензии. В большинстве наблюдений процесс становится явным в зрелом возрасте, при далеко зашедших и уже необратимых изменениях в почках. У детей артериальную гипертензию как один из признаков пиелонефрита наблюдают лишь в 1,5% случаев (например, при уже развившейся ХПН). У взрослых повышение АД происходит в 10-25% случаев уже на начальной стадии заболевания.
Слайд 23
Диагностика
Диагностика хронического пиелонефрита нередко затруднительна, особенно в

случаях его латентного течения. В связи со скудостью изменений
в осадке мочи анализы необходимо повторять, используя количественные методы подсчёта форменных элементов (пробы Каковского-Аддиса, Нечипоренко). При необходимости прибегают и к провокационным пробам (например, используют преднизолоновый тест). Весьма информативны рентгенологические и радиологические методы обследования больных.
При помощи экскреторной урографии можно уточнить размеры, контуры, расположение и подвижность почек, состояние чашечно-лоханочной системы, мочеточников, мочевого пузыря, а также рассчитать ренокортикальный индекс и определить соответствие площади почек возрасту ребёнка.
Микционная цистоуретрография позволяет исключить или подтвердить наличие рефлюкса, интравезикальной обструкции и даёт представление о форме и величине мочевого пузыря, состоянии мочеиспускательного канала, наличии дивертикулов и камней.
При цистоскопии определяют характер изменений слизистой оболочки мочевого пузыря, аномалии его развития, расположение и форму устьев мочеточников.
Радиоизотопная нефрография позволяет выявить преимущественно одностороннее нарушение секреции и экскреции изотопа проксимальными канальцами, снижение почечного плазмотока.
Слайд 24
Лечение
При обострении хронического пиелонефрита показана госпитализация. Постельный режим,

диета такие же, как при остром пиелонефрите. Лечебные мероприятия
при обострении хронического пиелонефрита такие же, как при лечении острого пиелонефрита. Лекарственная терапия направлена на ликвидацию бактериального воспалительного процесса. Её проводят длительно, систематически. При тяжёлом течении пиелонефрита нередко используют комбинированную антибактериальную терапию для расширения спектра антимикробного действия. Лечение проводится до полного подавления возбудителя со сменой антибиотика в случае неэффективности каждые 10-14 дней. При ХПН возрастную дозу используемого препарата уменьшают на половину или на треть. После курсов антибиотикотерапии лечение продолжают уросептиками (см. раздел «Острый пиелонефрит»), иногда до 6 месяцев. Эффективность лечения пиелонефрита, развивающегося на фоне метаболических нарушений, зависит от своевременной коррекции питания, назначения соответствующего питьевого режима, применения средств, нормализующих обменные процессы.
Слайд 26
Наличие пузырно-мочеточникового рефлюкса, нередко лежащего в основе хронического

пиелонефрита, требует удлинения срока активного лечения до 10-12 мес.
После этого при безуспешности консервативной терапии ставят вопрос об оперативном устранении рефлюкса. При выраженных симптомах сопутствующего цистита назначают специальное лечение (внутрипузырные инстилляции лекарственных веществ, принудительные мочеиспускания каждые 2,5-3 ч, физиотерапевтические процедуры на область мочевого пузыря). В промежутках между приёмом лекарственных средств рекомендуют питьё клюквенного и брусничного морсов, фитотерапию.
При длительном рецидивирующем, торпидном к проводимой терапии течении хронического пиелонефрита, когда возникает подозрение на иммунологическую несостоятельность макроорганизма, в лечебный комплекс необходимо включить средства, влияющие на иммунный статус. К ним относят лизоцим, препараты интерферона альфа.
Поскольку при пиелонефрите происходит повреждение мембран клеток, оправдано назначение антиоксидантов. Применяют витамины А, Е, В6 и другие препараты, способствующие нормализации показателей перекисного окисления липидов. При хроническом пиелонефрите показано применение антисклеротических средств (препараты аминохинолинового ряда).
Слайд 27
Профилактика
Предупреждение инфекционного воспаления в мочевой системе предусматривает прежде

всего соблюдение мер гигиенического ухода за детьми, особенно за
девочками. Недопустимо длительное пребывание их в пелёнках и подгузниках, загрязнённых фекалиями. Имеет значение и предупреждение ОКИ, глистной инвазии, а также ликвидация хронических воспалительных очагов и укрепление защитных сил организма. Следует помнить о том, что каждому ребёнку после любого инфекционного заболевания необходимо назначить анализ мочи. С целью предупреждения развития хронического пиелонефрита следует адекватно лечить острую мочевую инфекцию.
Все дети, страдающие хроническим пиелонефритом, подлежат постоянному диспансерному наблюдению. Цели диспансеризации: предупреждение рецидивов, контроль за анализами мочи и состоянием почечных функций, определение диетического режима и объёма физических нагрузок, а также сроков проведения профилактических прививок. Обязательны осмотры отоларинголога и стоматолога 1 раз в 6 мес. При возникновении интеркуррентного заболевания назначают противорецидивное лечение.
Слайд 28
Прогноз
Выздоровление наступает у 25-33% детей с первичным хроническим
пиелонефритом, у остальных патологический процесс персистирует. Артериальная гипертензия появляется
у детей при нарастании нефросклеротических изменений, т.е. при развитии ХПН (это происходит редко, как правило, при пиелонефрите с обструктивной уропатией или дисметаболическими расстройствами). Обострения заболевания, обусловленные интеркуррентными инфекциями, способствуют прогрессированию пиелонефрита, более быстрому развитию ХПН и артериальной гипертензии.