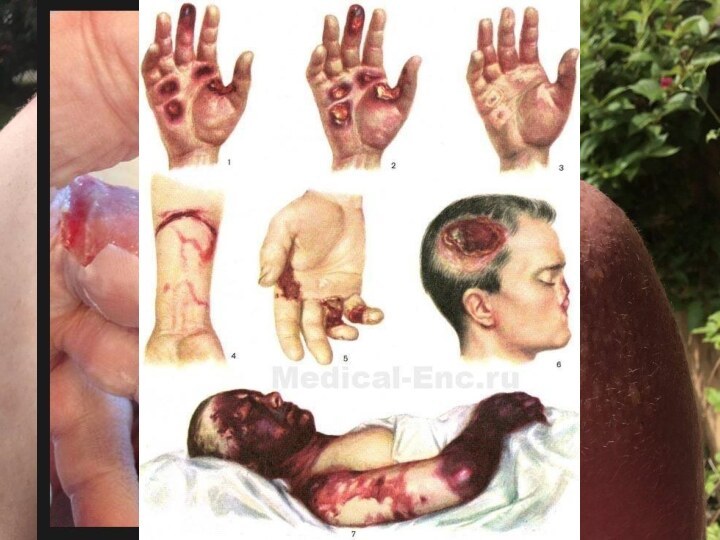
Слайд 2
Повреждением или травмой (от греч.trauma) называется одномоментное, внезапное
воздействие на организм внешнего агента (механического, физического, химического, психического),
вызывающего в тканях и органах его анатомические или биологические нарушения, которые сопровождаются местной и общей реакцией пострадавшего организма.
К повреждению или травме следует относить не только внезапное, сильное воздействие на организм внешнего агента, но и постоянное воздействие на ткани слабых, однообразных внешних раздражителей. Такие повреждения вызывают хроническую травму.
Слайд 3
Всякая травма может быть опасна для организма либо
в момент воздействия на него внешнего фактора, либо после
развития в организме осложнений, связанных с травмой. Опасность травмы или развивающегося после нее осложнения определяется многими факторами, главными из которых являются:
1.Характер внешнего фактора, вызывающего травму.
2.Механизм развития повреждения при травме.
3.Анатомо-физиологические особенности тканей и органов, подвергающихся воздействию травмирующего агента.
4.Состояние тканей травмируемого органа (здоровый орган или больной).
5.Состояние внешней среды, в которой возникает повреждение.
Слайд 4
Учитывая, что любая травма вызывает те или иные
изменения в организме пострадавшего, которые нередко приводят к резкому
ухудшению его состояния, возникла необходимость детально изучить механизм воздействия повреждающего фактора на организм пострадавшего, что послужило основанием для создания специальной науки, получившей название травматология – наука о повреждениях человеческого тела. Она заняла одно из ведущих мест в хирургии.
Травматология как клиническая дисциплина занимается восстановлением здоровья человека, она тесно связана с хирургией и ортопедией, с лечебной физкультурой и физиотерапией. Вместе с тем, травматология, изучающая причины возникновения повреждения, методы борьбы с травматизмом и его последствиями, связана с социальным страхованием, трудовой экспертизой, гигиеной и охраной труда, а также с техникой безопасности. Ввиду большого социального значения травматологии, она выделена в самостоятельную дисциплину.
Слайд 5
В зависимости от характера внешнего фактора, вызывающего повреждение,

принято различать механическое, физическое, химическое, биологическое и психическое повреждение.
Механическое
повреждение вызывается воздействием на живую ткань механической силы. Характер этих повреждения во многом зависит от вида повреждающего фактора (тупой, острый предмет) и механизма повреждения (ушибы, резаные и колотые раны).
Физические повреждения являются следствием воздействие на ткани организма высоких или низких температур (ожоги, отморожения), электрического тока, различных специфических излучений (рентгеновских).
Химические повреждения связаны с воздействием на ткани химических агентов (кислот, щелочей), отравляющих веществ, продуктов физиологических и патологических выделений организма (желудочный сок, моча).
Биологические повреждения вызываются действием на организм бактериальных токсинов.
Психические повреждения являются следствием воздействия внешнего фактора на элементы центральной нервной системы человека (испуг, страх, возникновение нарушений психики человека).
Слайд 8
Часто повторяющиеся повреждения, возникающие у лиц, находящихся в
одинаковых условиях труда и быта, объединяются в понятие травматизм.
Оно всегда предполагает определенную взаимозависимость, причинную связь между данным происшествием (травмой) и внешней обстановкой или внутренним состоянием организма пострадавшего. Эта причинная связь выявляется путем систематического изучения условий и обстоятельств возникновения травмы, анализа внутренних причин и факторов, обуславливающих их повторяемость.
В клинической практике различают следующие виды травматизма: промышленный, сельскохозяйственный, уличный, бытовой, детский, спортивный, авиационный, транспортный, травматизм военного времени.
Слайд 9
Под промышленным травматизмом имеют в виду травму, связанную
с производственной деятельностью (повреждения инструментом, станками, с транспортными средствами,
обвалом угольной породы и пр.). Для каждой из ведущих отраслей промышленности характерен определенный вид травмы, зависящий от различий технологического процесса. В тесной связи с промышленным травматизмом находится профессиональный травматизм, под которым понимается совокупность факторов и условий, вызывающих хроническую травмы и связанные с ней патологические процессы (бурситы, тендовагиниты, миозиты и пр.).
К сельскохозяйственному травматизму относятся травмы, связанные с выполнением сельскохозяйственных работ. При этом повреждения, возникающие при сельскохозяйственных работах, нередко совпадают с производственными травмами (ушибы, раны и пр.), обусловленными механизаций сельского труда.
Слайд 10
Бытовой травматизм охватывает группу повреждений, получаемых в различных
бытовых условиях (падение с высоты, травма во время уборки
квартиры, ожоги во время приготовления пищи и пр.). Многообразие моментов, лежащих в основе бытовой травмы, обуславливает и различную степень тяжести этих повреждений. Однако в своей массе этот вид травмы значительно легче уличной.
К уличному травматизму относится совокупность повреждений, связанных главным образом с уличным транспортом. За последнее время, в связи с изменением жизни людей, в уличном травматизме большое место стали занимать такие травмы, которые по сути своей мало отличаются от травм военного времени (ножевые и огнестрельные ранения).
Слайд 11
Особое место среди травматизма занимает травматизм спортивный. Он
отличается от других видов травматизма своей спецификой и обусловлен,
как правило, плохой подготовкой самого спортсмена или снаряда, которым он пользуется.
Своеобразия некоторых видов повреждений и специфические особенности травм у детей заставляют выделить их в особую группу детского травматизма.
Слайд 12
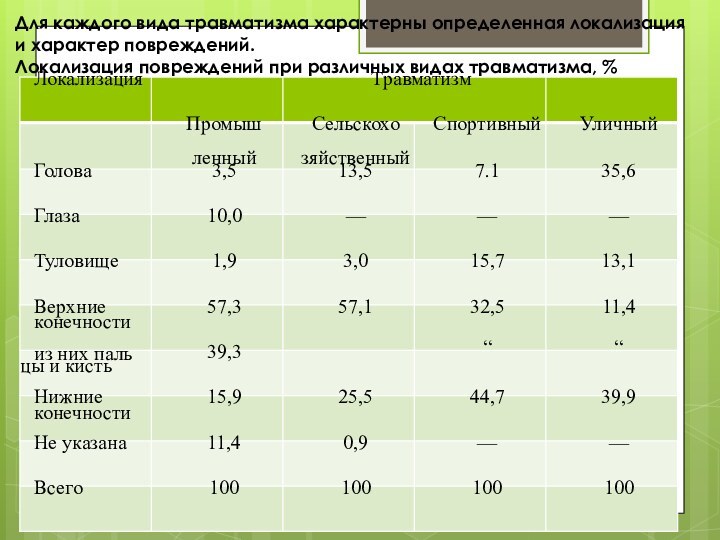
Для каждого вида травматизма характерны определенная локализация и
характер повреждений.
Локализация повреждений при различных видах травматизма, %
Слайд 13
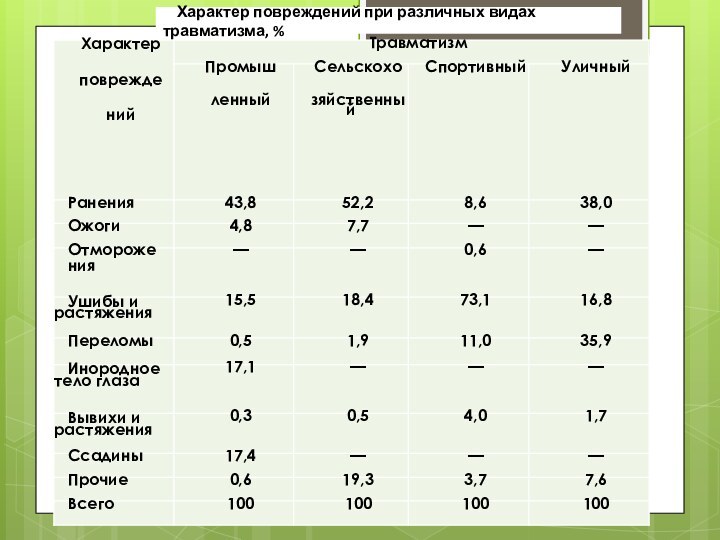
Характер повреждений при различных видах травматизма, %
Слайд 14
В клинической практике большое внимание уделяется вопросу классификации
повреждений (травм). Принято различать следующие виды травм:
1.Травмы непроизводственного характера
(транспортные, бытовые, уличные). Сюда не включают травмы умышленные.
2.Травмы производственного характера (промышленные, сельскохозяйственные).
3. Травмы умышленные.
Независимо от обстановки и места, где произошла травма, характера и тяжести ее, помощь пострадавшему оказывается в определенном порядке:
1) первая помощь на месте происшествия;
2) транспортировка пострадавшего в лечебное учреждение;
3) квалифицированная помощь и последующее лечение в стационаре или в поликлинике.
Слайд 16
Каждая травма имеет свою особенность. В клинической практике
для выбора тактики лечения, определения тяжести состояния больного и
составления прогноза повреждения принята классификация травм, представленная на схеме.
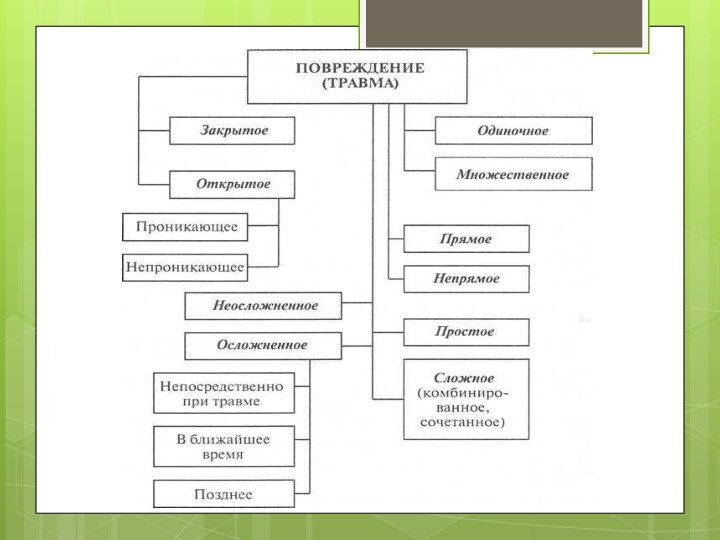
Необходимо различать травмы, исходя из возможности инфицирования органов и тканей при них. Речь идет об открытых, когда имеется повреждение наружных покровов (кожа, слизистая оболочка) в зоне повреждения, и закрытых, когда повреждений наружных покровов нет, повреждениях.
Следует помнить также о травмах, при которых возникающая рана проникает в ту или иную полость организма – проникающая рана, и не проникает – непроникающая рана. Проникающая рана может вызывать повреждение органов, расположенных в полости, в которую рана проникает.
Слайд 17
При характеристике раны имеет значение и такой признак
ее, как рана одиночная, или при повреждении возникает много
ран – множественные повреждения. Этот признак следует добавлять такой характеристикой раны, как простая, когда повреждена какая-то одна ткань тела, и сложная рана, при которой имеет место повреждение нескольких тканей или органов, находящихся в зоне расположения раны.
Если повреждение тканей возникает непосредственно в месте действия повреждающего фактора, то такая травма называется прямой, а если оно располагается далеко от места действия этого фактора, то травма называется непрямой.
Знание элементов этой классификации обязательно поможет врачу выбрать план обследования, правильно поставить диагноз при повреждении, а главное – определить тактику лечения пострадавшего.
Слайд 18
Клиническая картина при острой травме определяется: а) характером
травмирующего фактора; б) состоянием организма пострадавшего во время травмы;
в) обстановкой, в которой произошла травма.
Тяжесть местных проявлений, возникающих при травме, не всегда соответствует общим изменениям в организме пострадавшего и наоборот. Однако обычно имеет место полное соответствие между ними. Среди общих явлений при травме чаще всего наблюдаются: обморок, коллапс и шок, проявляющиеся потерей сознания разной степени длительности. Что касается местных симптомов при повреждении органов и тканей, то для каждого вида повреждения они различны.
Слайд 19
Обследование пострадавших с острой травмой должно включать в

себя все методы, которые применяются для обследования хирургического больного
в клинике. К ним относятся как обычные физические методы (осмотр, пальпация, аускультация, перкуссия), так и специальные методы исследования (рентгеновский, ультразвуковой, эндоскопический и пр.). Выбор способа обследования пострадавшего, безусловно, зависит от тяжести его состояния, которое может не позволить применить какой-либо специальный метод диагностики. Однако если для уточнения диагноза, который будет решать вопрос тактики ведения данного пострадавшего, этот метод исследования будет иметь большое значение – его необходимо применить.
Важным этапом диагностики у пострадавшего от травмы является изучение анамнеза травмы. При изучении анамнеза травмы важно определить: а) характер повреждающего агента; б) обстоятельства, при которых произошло повреждение; в) время суток, когда случилась травма; г) состояние пострадавшего до момента возникновения травмы (особенно учитывать состояние алкогольного опьянения); д) самочувствие пострадавшего после травмы; е) где и в каком объеме оказана пострадавшему первая помощь.
Слайд 20
Учитывая, что у пострадавшего при острой травме местные
симптомы возникающих патологических процессов развиваются достаточно быстро, а общее
состояние его может быть предельно тяжелым, при обследовании пострадавшего необходимо быстро ориентироваться в имеющихся симптомах и не только ориентироваться, но и правильно их интерпретировать. К тому же очень важно уметь определять механизм развития этих симптомов.
Особенно трудно бывает медицинским работникам при возникновении очага массового поражения, когда главной задачей будет определение тяжести состояния пострадавших и установление очередности оказания им соответствующей помощи и транспортировки в лечебные учреждения.
Слайд 21
При обследовании пострадавшего после травмы очень важно четко

знать механизм полученного повреждения и уметь сопоставлять местные проявления
травмы с общим состоянием пострадавшего. Общее состояние пострадавшего обычно зависит от состояния его жизненно важных органов (мозга, сердечно-сосудистой и дыхательной систем). Обнаружив изменения функции этих органов, необходимо определить патологический процесс, явившийся причиной возникновения этих изменений, и сразу решить вопрос о способе их восстановления. Если оказывается, что изменения функции жизненно важных органов организма возникают от прямого действия травмирующего агента на данный орган, то требуется немедленное устранение патологического состояния данного органа (нарушение функции сердца при его ранении). Если же изменение функции органа является осложнением травмы, т.е. развивается в результате непрямого действия на орган, то необходимо детально обследовать пострадавшего и принять все меры к устранению условий, способствующих нарушению функции жизненно важных органов (нарушение функции сердечно-сосудистой системы от острой кровопотери).
Слайд 22
Большое значение для точного диагноза при травме имеет

обследование области повреждения. С помощью изучения механизма травмы, осмотра,
пальпации, перкуссии и аускультации, а также определения состояния функции травмированного органа удается правильно установить характер повреждения, поставить диагноз и начать лечение пострадавшего.
При осмотре пострадавшего необходимо обратить внимание на состояние его кожных покровов, на изменение формы и конфигурации поврежденной области, а также на размеры и конфигурацию осматриваемого органа (конечности). При обнаружении раны необходимо определить ее вид.
С помощью пальпации удается определить наличие болезненности в зоне травмы, выявить симптомы, характерные для перелома кости, разрыва тканей, установить отсутствие пульсации сосудов, что говорит о состоянии периферического кровоснабжения.
Перкуссия выявляет наличие свободно жидкости в грудной и брюшной полости, определяет локальную болезненность в местах повреждения тканей. По данным аускультации грудной клетки удается судить о состоянии функции легких, а при аускультации брюшной полости (отсутствие шумов кишечной перистальтики) можно заподозрить наличие перитонита.
Слайд 23
Большинство повреждений может сопровождаться развитием серьезных осложнений, которые
становятся причиной неблагоприятного исхода травмы. Особенно это опасно в
тех случаях, когда осложнения не выявляются и не устраняются в ближайшее время после травмы. Говоря об осложнениях травмы, хотелось бы более четко определиться в том, что следует понимать под осложнением травмы.
Под осложнением травмы следует понимать развитие нового патологического очага или изменение общего состояния организма пострадавшего, возникающего при травме, но не связанного непосредственно с повреждением пострадавшего органа. Осложнения травмы не следует отождествлять с сочетанными поражениями тканей в области действия повреждающего агента.
Например, при повреждении конечности могут быть повреждены крупные сосуды, нервы, кости - это сочетанное повреждение. Но если повреждение сосуда возникает от смещения костного отломка при переломе кости, – это будет считаться осложнением перелома.
Слайд 24
Симптомы осложнений могут возникать:
1) непосредственно
вслед за травмой или в первые часы после нее
(симптомы кровопотери, шока, нарушения функций жизненно важных органов);
2) в ближайшее время (от суток до недели) после травмы – развитие инфекции;
3) через длительный период времени после травмы и ее лечения. Эти осложнения являются следствием развития хронической гнойной инфекции, нарушения трофики тканей, нарушением функции поврежденного органа, а также могут быть обусловлены ошибками лечения пострадавшего.
Слайд 25
При травмах большое значение имеет правильно выбранный метод
лечения пострадавшего, который во многом зависит от характера повреждения,
его локализации и тех осложнений, которые его сопровождают. Однако существуют общие принципы лечения пострадавшего при травме. Эти принципы сводятся к следующему:
1-й принцип – сохранение жизни пострадавшему от травмы;
2-й принцип – сохранение поврежденного органа и восстановление его функции;
3-й принцип – предупреждение осложнений, которые могут развиться, как в ближайшем, так и в отдаленном периоде времени после травмы.
Слайд 26
В заключение необходимо отметить, что успех любого лечения
при травмах, полное восстановление функции поврежденных органов и систем
во многом зависят от правильной организации оказания пострадавшему первой помощи на месте травмы (первая доврачебная и врачебная помощь).
Слайд 28
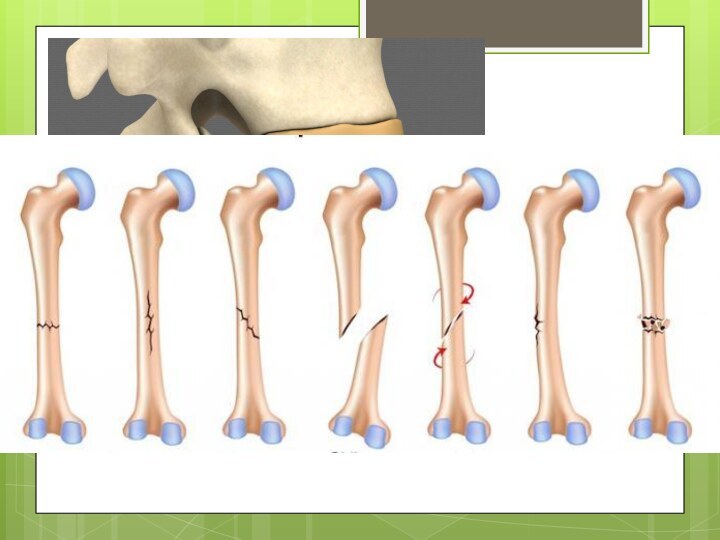
Перелом (fractura) – частичное или полное нарушение целости
кости. Чаще всего переломы возникают при внезапном воздействии на
кость значительной механической силы, когда костная система не изменена. Такие переломы называются механическими (травматическими). Целость и непрерывность кости может быть нарушена также развивающимся в ней патологическим процессом. Такой перелом называется патологическим (спонтанным). Он может возникнуть без какого-либо внешнего воздействия или оно бывает очень незначительным.
Нарушение целости кости под действием механической силы всегда сопровождается повреждением мягких тканей. Степень повреждения последних, а также и характер перелома во многом зависит от силы механического воздействия. Нарушение целости кости, когда связь между ее частями не нарушена полностью, принято называть трещиной (fissura).
Слайд 29
В клинической практике переломы встречаются довольно часто. Так,
по данным Института скорой помощи им. Склифосовского в г.
Москве переломы различных костей выявлены в 33,2% случаев, т.е. почти каждый третий больной, поступающий с травмой, имел перелом кости. При этом переломы чаще всего локализовались в костях конечностей (62,1%). По статистическим данным поликлинических отделений значительное место среди переломов костей занимают переломы костей стопы и кисти (62,5%).
Большинство случаев переломов встречается в возрасте от 20 до 40 лет у мужчин. Частота отдельных видов переломов тесно связана с определенными сезонами. Так, переломы позвоночника чаще встречаются летом во время купального сезона, а переломы лодыжек и эпифизарные переломы костей чаще наблюдаются зимой при падении на обледенелых дорогах. Переломы нижних конечностей чаще бывают связаны с транспортной травмой, переломы верхних конечностей – с производственной.
Слайд 30
Классификация переломов
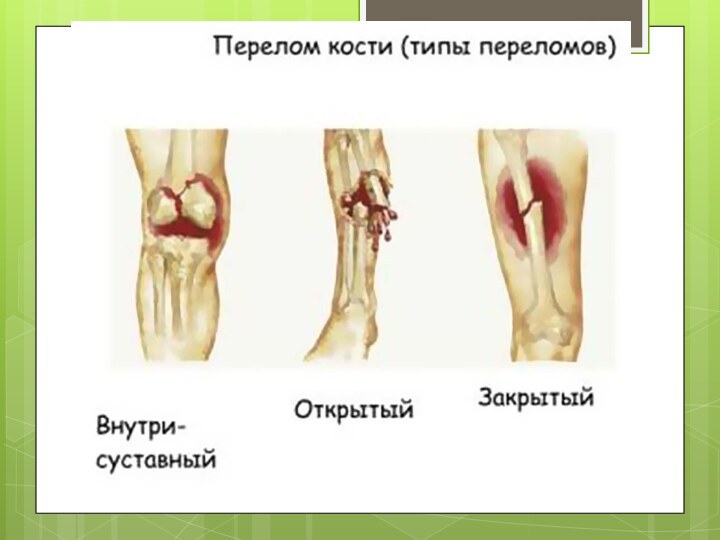
В зависимости от того, сообщается ли костная
рана с внешней средой через поврежденные ткани тела или
нет, все переломы следует делить на закрытые и открытые. Такое деление переломов принципиально очень важно, так как при открытых переломах всегда имеется опасность проникновения в рану патогенных микроорганизмов и развитие в зоне перелома гнойного или гнилостного воспалительного процесса. Это всегда необходимо учитывать при оказании первой помощи пострадавшему с переломом, а тем более при лечении перелома.
Слайд 31
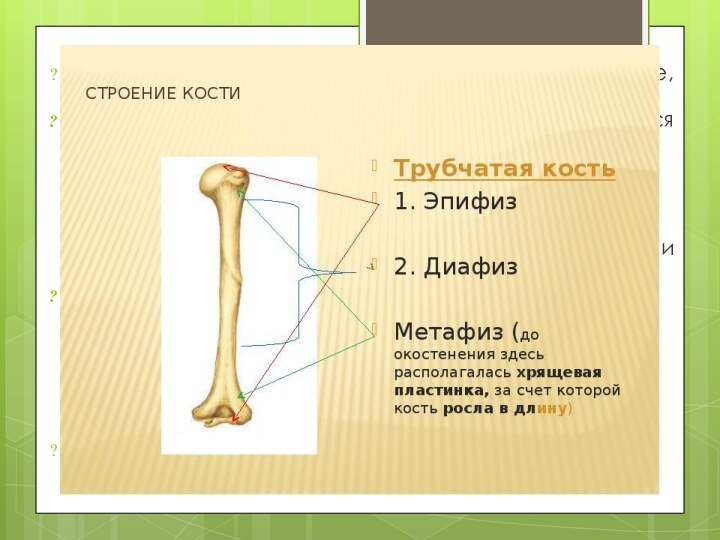
По локализации переломы делятся на диафизарные, метафизарные и
эпифизарные.
Эпифизарные (внутрисуставные) переломы являются наиболее тяжелыми. При них резко
нарушается конфигурация сустава и очень часто остается стойкое нарушение движений в нем. В некоторых случаях (особенно у детей) бывает отрыв эпифиза, так называемый эпифизиолиз, который чаще наблюдается в области эпифиза плечевой, лучевой и большеберцовой костей.
Метафизарные (околосуставные) переломы нередко бывают фиксированными за счет сцепления одного отломка кости другим. Иначе они называются вколоченными. Надкостница при этих переломах часто не повреждается. Поэтому такие переломы чаще имеют характер трещин в виде продольных, лучистых и спиральных линий.
В клинической практике чаще приходится встречаться с диафизарными переломами.
Слайд 32
С учетом механизма образования перелома принято разделять переломы

от сдавления по оси, от сгибания, от скручивания. В
основе механизма различных видов переломов костей лежат законы механики, по которым молекулы под влиянием травмы или приближаются друг к другу (сжатие, компрессионные переломы), или удаляются друг от друга (отрывные переломы), или, наконец, перемещаются по отношению друг к другу как по винтовой нарезке (спиральные, винтообразные переломы). Степень разрушения кости зависит от продолжительности воздействия на кость внешнего травмирующего фактора и направлении силы этого фактора.
Переломы от сдавления или сжатия могут произойти как в продольном, так и в поперечном по отношению к оси кости направлении. Длинные трубчатые кости чаще повреждаются при сдавлении их в поперечном направлении, чем в продольном. Сдавление этих костей в продольном направлении приводит к образованию вколоченных переломов. Часто переломы от сдавления локализуются в позвоночнике, тела позвонков которого как бы сплющиваются.
Слайд 33
Переломы от сгибания происходят от прямого и непрямого
насилия. Кость сгибается до предела своей упругости и ломается.
При этом на выпуклой стороне кости возникает разрыв поверхностный ее частей, образуется ряд идущих в различных направлениях трещин. Кость ломается, образуя иногда осколок треугольной формы.
Переломы от скручивания по продольной оси кости называются торзионными, спиральными или винтообразными. Эти переломы локализуются в больших трубчатых костях (бедро, плечо, большеберцовая кость). Перелом обычно располагается вдали от точки приложения силы.
Отрывные переломы происходят вследствие резкого мышечного сокращения, наступающего внезапно. При этом отрываются участки кости, к которым прикрепляется резко сократившаяся мышца.
Слайд 34
В зависимости от степени нарушения целости кости переломы

принято делить на полные и неполные (трещины). При полном
переломе кость повреждается на всем протяжении ее ткани, что позволяет костным отломкам смещаться по отношению друг к другу (переломы со смещением). При неполных переломах смещения отломков кости не происходит (переломы без смещения). Типичным примером неполного перелома может быть поднадкостничный перелом, встречающийся у детей в возрасте до 15 лет.
По направлению линии перелома кости принято говорить о переломах поперечных (линия перелома располагается перпендикулярно к оси кости), продольных (линия перелома идет вдоль оси кости), косых (линия перелома направлена к оси кости под углом), винтообразных или спиральных (скручивание отломков кости по ее оси).
В зависимости от того, как изменяется осевая линия кости при переломе, различают переломы без смещения и переломы со смещением. Последние могут иметь различные виды смещения костных отломков по отношению друг к другу. При этом смещение может по ширине (боковое), по длине, по оси, по периферии.
Слайд 35
Причины, которые приводят к смещению костных отломков при
переломе костей, можно разделить на три вида:
1) первичное
смещение, возникающее под действием физической силы, и направление ее действия;
2) вторичное смещение, обусловленное сокращением мышц, прикрепляющихся к сломанной кости;
3) третичное смещение, образующееся при воздействии вторичных внешних механизмов на поврежденную кость (неправильная транспортировка с места травмы, беспокойное поведение больного).
При смещении костных отломков между ними могут вклиниться мышцы, сухожилия, нервы, что значительно осложняет течение перелома и влияет на его лечение (интерпозиционные переломы).
Слайд 36
В зависимости от количества поврежденных участков кости принято
различать одиночные и множественные переломы. О множественных переломах говорят
и в тех случаях, когда у пострадавшего сломано несколько костей.
Если при переломе кости происходит повреждение органов, находящихся в зоне расположения перелома, то такие переломы называются осложненными. Если перелом не сопровождается повреждением органов, то он называется простым. Однако следует отметить, что на самом деле простых переломов не бывает, так как при переломе всегда имеет место повреждение мягких тканей в зоне его расположения. Но поскольку эти повреждения тканей не требуют специального лечения, то эти переломы считают неосложненными.
Осложненными считаю переломы костей черепа с повреждением ткани мозга, переломы костей таза с повреждением органов малого таза, открытые переломы, переломы костей с повреждением крупных сосудов и нервов.
Слайд 39
Клиническая картина при переломе костей
Основными симптомами перелома являются:
1) боль
2) нарушение функции органа
3) деформация и
укорочение конечности
4) ненормальная подвижность кости
5) крепитация
Слайд 40
Б о л ь. Ощущение боли появляется у

пострадавшего сразу же после травмы. Боль уменьшается спустя некоторое
время после травмы, если поврежденная конечность находится в состоянии покоя, и вновь усиливается при изменении положения органа (движение больной конечности, дыхательные движения при переломе ребер, нагрузка на кость по ее оси). Характер болевых ощущений зависит от степени повреждения костей и окружающих зону перелома тканей. Пальпация зону перелома всегда сопровождается усилением боли – это является диагностическим признаком перелома кости. Однако следует помнить, что боль не всегда абсолютный признак перелома, так как она является и признаком повреждения мягких тканей – ушиба, растяжения, разрыва и т.д.
Нарушение функции органа, как правило, возникает при переломе костей. Однако этот симптом, так же как и боль, бывает и при повреждении мягких тканей. При различных переломах нарушение функции органа может иметь различную степень выраженности. Иногда нарушение функции органа почти не выражено (при переломе малоберцовой кости), в других случаях этот клинический признак настолько ярко выражен, что является главным симптомом перелома (невозможность встать на ноги при переломе бедра, большеберцовой кости).
Слайд 41
Деформация органа в зоне перелома его кости (искривление

оси конечности, укорочение длины конечности) всегда указывает на наличие
перелома. Однако надо помнить, что этот симптом не всегда бывает выражен и его отсутствие вовсе не означает отсутствие перелома кости. В то же время не следует забывать, что деформация органа (конечности) может быть связана с изменением мягких тканей в области повреждения (отек тканей за счет кровоизлияния в них).
Подвижность, изменение оси кости на ее протяжении являются абсолютными признаками перелома. Они бывают хорошо выражены при диафизарных переломах длинных трубчатых костей, и менее выражены при переломах плоских и коротких костей. Подвижность костных отломков отсутствует при вколоченных переломах.
Крепитация считается абсолютным признаком перелома. Этот признак появляется при попытке сместить костные отломки в противоположных направлениях – возникает шум трения концов отломков. Следует отметить, что выявлять этот симптом надо с большой осторожностью, так как грубое его выявление может привести к смещению костных отломков и повреждению рядом лежащих органов и тканей.
Слайд 42
Осложненные переломы сопровождаются появлением клинических признаков, характерных для
повреждения расположенных в зоне перелома органов (нарушение функции нижних
конечностей при переломе позвоночника с повреждением спинного мозга, ишемия тканей при повреждении крупного сосуда сместившимися костными отломками и пр.).
Слайд 43
Диагностика переломов костей
Диагностика перелома основывается на следующих моментах:
1)тщательное изучение анамнеза развития патологического процесса;
2)
выявление специфических симптомов перелома с помощью физических методов исследования – осмотра и пальпации;
3) обязательное применение рентгеновского метода исследования
Анамнез. При опросе пострадавшего или сопровождающих его лиц надо выяснить обстоятельства травмы, ее механизм; изучить характер ощущений, испытываемых пострадавшим; узнать о поведении пострадавшего после травмы.
Слайд 44
Осмотр и пальпация. Проводя осмотр пострадавшего с травмой,

необходимо полностью открыть поврежденную часть тела (органа), а лучше
раздеть его полностью. При повреждении парных органов осмотр их должен производиться с обязательным сравнением здорового и поврежденного органа.
При выполнении пальпации для установления места локализации перелома надо помнить, что пальпировать лучше одним пальцем, так как при пальпации несколькими пальцами среди большой площади повреждения мягких тканей в области перелома трудно выделить локализацию места перелома. Для места локализации перелома характерно наличие наибольшей болезненности среди всего болезненного участка.
Проводя обследование пострадавшего с травмой, очень важно помнить, что переломы костей могут сочетаться с повреждениями органов, находящихся в непосредственной близости к месту перелома. Поэтому всегда надо обращать внимание на все симптомы, которые выявляются у пострадавшего, и не забывать выявлять симптомы, которые должны быть при повреждении соседних органов (выявление симптомов перитонита при переломе костей таза, гемо- или пневмоторакса при переломе ребер).
Слайд 45
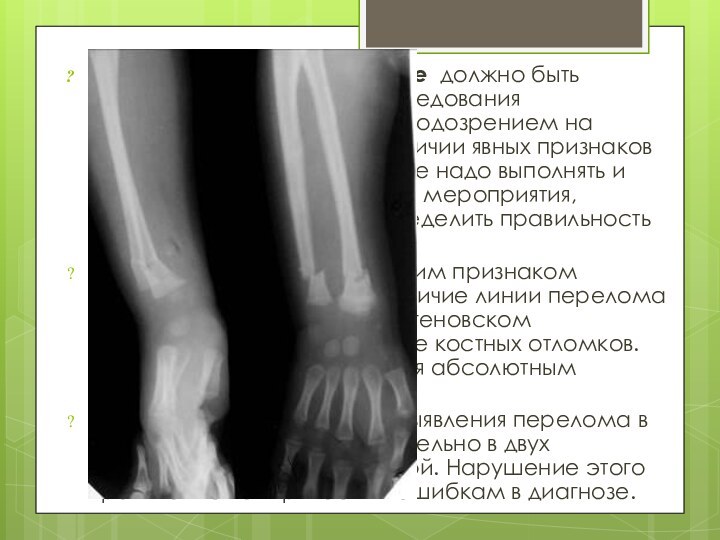
Рентгеновское исследование должно быть обязательным методом исследования пострадавшего
не только с подозрением на перелом кости, но и
при наличии явных признаков перелома. Это исследование надо выполнять и после проведения лечебного мероприятия, поскольку оно поможет определить правильность выполненного лечения.
Основным рентгенологическим признаком перелома кости является наличие линии перелома (плоскости перелома в рентгеновском изображении) или смещение костных отломков. Последний признак считается абсолютным признаком перелома.
Рентгенографию кости для выявления перелома в ней следует выполнять обязательно в двух проекциях – прямой и боковой. Нарушение этого правила может привести к ошибкам в диагнозе.
Слайд 46
Лечение переломов
Главной задачей лечения перелома кости является восстановление
ее анатомической целости при сохранении нормальной формы кости. Однако
надо всегда помнить, что переломы костей, особенно переломы крупных костей и множественные переломы, сопровождаемые повреждением мягких тканей и большой кровопотерей, приводят не только к нарушению анатомической целости кости и вследствие этого к потере функции поврежденного органа, но могут вызывать нарушение функции жизненно важных органов и систем пострадавшего (ЦНС, эндокринной, сердечно-сосудистой системы, системы дыхания и обмена веществ). Пострадавшие с переломами костей нередко находятся в состоянии шока. Поэтому лечение пострадавших с переломами костей должно основываться на стратегических принципах и на выполнении ряда тактических задач.
Слайд 47
Стратегические принципы:
1) сохранение жизни пострадавшего;
2) восстановление
анатомической целости сломанной кости и функции поврежденного органа;
3)
восстановление трудоспособности пострадавшего и возвращение его к прежней профессии.
Тактические задачи:
а) оказание первой помощи пострадавшему на месте получения травмы;
б) адекватное лечение перелома в условиях стационара.
Слайд 48
Оказание первой помощи при переломе костей. Правильно и
своевременно оказанная первая помощь при переломе костей является одним
из важнейших моментов лечения пострадавших. Она во многом определяет течение процесса заживления перелома, позволяет предупредить развитие серьезных осложнений при переломе (инфицирование зоны перелома, вторичное смещение костных отломков).
Основными мероприятиями первой помощи при переломе костей являются:
1) проведение мероприятий, направленных на борьбу с шоком или его предупреждение, на профилактику инфицирования области перелома при открытом переломе;
2) создание неподвижности костных отломков;
3) организация быстрейшей доставки пострадавшего в лечебное учреждение.
Профилактика дальнейшего инфицирования тканей при открытом переломе костей заключается в наложении на рану асептической повязки. Здесь же надо подробно остановиться на проблеме создания неподвижности костных отломков.
Слайд 49
Неподвижность костных отломков может быть осуществлена различными способами,
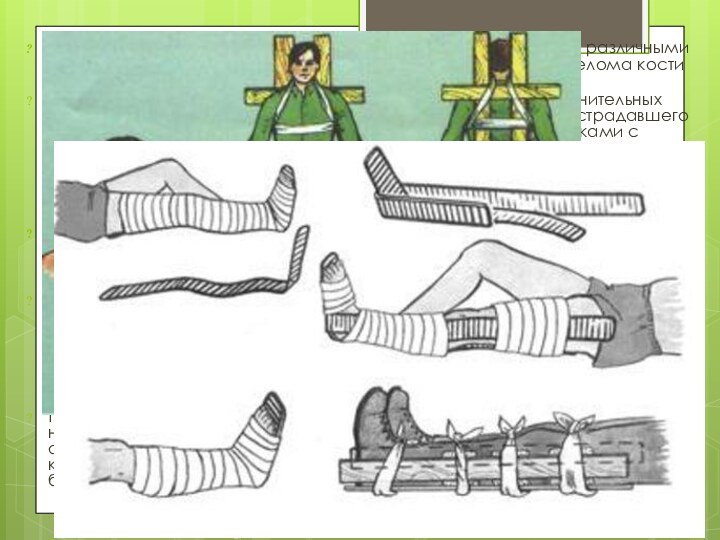
которые определяются локализацией места перелома кости и физиологического предназначения
поврежденной кости.
Так, при переломе костей черепа для предупреждения дополнительных повреждений вещества мозга надо зафиксировать голову пострадавшего с помощью специальной шины или уложить ее между мешочками с песком, на подушку из одежды или одеяла. В крайнем случае, если подручных средств для удержания головы пострадавшего в неподвижном положении нет, его голову во время транспортировки надо держать в своих руках. Транспортировать пострадавшего с переломом костей черепа надо в положении лежа на носилках (если они есть) на спине.
Фиксация костей позвоночника или костей таза при переломе осуществляется с помощью придания пострадавшему положения, лежа на твердом основании (на щите) на спине с подкладыванием под коленные суставы валика из одежды или одеяла
Чаще всего на месте происшествия приходится оказывать первую помощь пострадавшим с переломом костей конечностей. Создание неподвижности костным отломкам при переломе костей конечностей производится с помощью иммобилизации конечности, в которой сломана кость. Последняя может быть проведена с использованием стандартных транспортных шин Крамера и Дитерихса, или подручных средств. Техника наложения транспортных шин изучается на практических занятиях.
При наложении транспортных шин для иммобилизации конечности необходимо выполнить главное правило – фиксировать оба сустава, в образовании которых участвует сломанная кость, а поврежденной конечности придать физиологическое положение, при котором мышцы ее будут расслаблены.
Слайд 50
Лечение перелома костей.
Больной с переломом кости считается вылеченным
тогда, когда полностью восстанавливаются функции органа, в состав которого
входит сломанная кость. Для достижения этой цели необходимо восстановить анатомическую целость кости, ее форму и длину.
Если восстановление анатомической целости кости при переломе без смещения происходит в основном за счет внутренних ресурсов костной ткани пострадавшего и врач лишь в какой-то степени может создать условия для активизации процесса регенерации костной ткани, то при переломах со смещением костных отломков восстановление формы и длины кости полностью зависит от непосредственной деятельности врача.
Слайд 51
Для того чтобы процесс регенерации костной ткани шел
активно, чтобы быстрее сформировалась костная мозоль, необходимо плотное и
неподвижное соприкосновение костных отломков друг с другом. Исходя из этого, можно сформулировать основные принципы лечения перелома кости:
1) придать поврежденной кости такое положение, при котором будет сохранена ее ось и форма (репозиция костных отломков);
2) зафиксировать поврежденную кость в таком положении, чтобы ее ось и форма в дальнейшем не изменились (фиксация отломков);
3) удерживать кость в нормальном состоянии столько времени, сколько необходимо для завершения процесса регенерации (для образования костной мозоли).
Для лечения переломов без смещения первый принцип лечения не имеет значения, поскольку они лечатся консервативно.
При лечении переломов костей со смещением выполнение всех трех принципов строго обязательно, поскольку они требуют оперативного лечения, которое может быть бескровным и кровавым (закрытым и открытым).
Слайд 52
Репозиция костных отломков – сопоставление костных отломков в
анатомически правильном положении, которое обеспечивает кости срастание при сохранении
ее формы. В зависимости от того, как удается выполнить этот этап лечения перелома, принято различать:
- одномоментную репозицию, выполняемую как закрытым, так и открытым способом (оперативный способ лечения);
- длительную закрытую репозицию путем постепенного вытяжения (растяжения) костных отломков.
Для того чтобы успешно произвести закрытую репозицию костных отломков, следует выполнять следующие правила:
а) ликвидировать спазм мышц больной конечности, устранив боль с помощью использования местного обезболивания области перелома или наркоза при одномоментной репозиции;
б) ослабить чрезмерное напряжение мышц конечности, уложив ее в такое положение, при котором суставы примут среднее физиологическое положение, если репозиция производится с помощью постепенного вытяжения;
в) проводить репозицию за счет сильного вытяжения и противовытяжения.
Слайд 54
Обязательным условием при проведении местного обезболивания является строгое

соблюдение асептики (профилактика острой гнойной инфекции костей – остеомиелита).
Раствор новокаина следует вводить в мышечные футляры и в зону самого перелома. Для футлярной анестезии используют 0,25%-0,5% раствор новокаина. В зону перелома вводят 10-20 мл 2% раствора новокаина. Чтобы раствор новокаина точно попал в зону перелома кости, перед его введением с помощью пальпации определяют точку наибольшей болезненности в области повреждения и в это место вводят 4-5 мл раствора новокаина. После этого обратным движением поршня шприца эвакуируют введенный раствор новокаина. Если в шприце появляется примесь крови, значит, игла находится в зоне перелома кости (в гематоме вокруг перелома). Убедившись в правильном положении иглы, в зону перелома вводят необходимую для обезболивания дозу новокаина.
В некоторых случаях для местного обезболивания используют внутривенный или внутрикостный способ анестезии, или применяют проводниковую анестезию.
Слайд 55
Техника репозиции костных отломков при переломах различных локализаций

имеет свои особенности. Об этом подробно будет сказано на
практических занятиях и при прохождении курса частной травматологии. Однако необходимо отметить, что есть одно общее правило, которое должно быть выполнено при переломе кости любой локализации. Это правило заключается в том, что при репозиции периферический отломок кости должен сопоставляться с центральным отломком, а не наоборот.
Одномоментная репозиция закрытым способом может быть выполнена вручную или с использованием специальных аппаратов. Данный способ репозиции удается выполнить в тех случаях, когда мышечный массив в зоне перелома кости небольшой, когда нет большого отека тканей в зоне перелома.
Технические приемы ее включают в себя следующие моменты:
а) вытяжение – периферический отломок тянут к периферии по длине кости (это делает первый помощник);
б) противовытяжение – удержание центрального отломка кости в неподвижном положении (это делает либо второй помощник, либо для этого используется фиксация туловища пострадавшего);
в) соединение (сопоставление) костных отломков друг с другом – этот этап выполняет сам врач.
Слайд 56
Если в зоне перелома имеется выраженный мышечный массив

или отек тканей, а сам перелом сопровождается значительным смещением
отломков (особенно по длине кости), одномоментная ручная или аппаратная репозиция невозможна. В этих случаях показано использование постепенной репозиции, для чего применяют длительное скелетное или липкопластырное вытяжение.
Скелетное вытяжение в клинической практике применяют чаще, чем липкопластырное. Суть скелетного вытяжения заключается в том, что сила тяги прикладывается к определенной точке периферического отломка кости. В эту точку вводится специальная спица, изготовленная из нержавеющей стали. Поскольку введение спицы в кость относится к операции, то этот этап репозиции кости должен производиться в условиях операционной. Введение спицы выполняется под местным обезболиванием с помощью специальных инструментов.
После введения спицы пострадавший переводится в палату, где укладывается на специальную функциональную кровать, которой придается положение с приподнятым ножным концом (речь идет о репозиции перелома нижней конечности или костей таза). Под пораженную конечность подкладывают специальную шину Краммера для придания ей физиологического положения, при котором мышцы конечности будут находиться в расслабленном состоянии. К спице с помощью специальной скобы прикрепляют груз, который и будет осуществлять процесс вытяжения периферического отломка кости. Процесс противовытяжения будет выполнять масса тела самого пострадавшего. Вес груза подбирается в зависимости от характера смещения костных отломков и веса тела пострадавшего.
Слайд 57
Необходимо помнить, что скелетное вытяжение может осложниться развитием
остеомиелита кости в том участке, где проходит спица.
В последние
годы скелетное вытяжение стали проводить с помощью специальных аппаратов, которые позволяют одновременно осуществлять и репозицию, и фиксацию костных отломков. В клинической практике наиболее широкое применение нашли аппараты Волкова-Оганесяна и Илизарова.
Липкопластырное вытяжение применяют редко (главным образом в детской практике), поскольку оно значительно уступает по эффективности скелетному вытяжению. При нем вытяжение периферического конца кости осуществляется за счет тяги, прилагаемой к прикрепленным к коже конечности с внутренней и с наружной стороны полоскам липкого пластыря. Этот вид вытяжения может быть применен как заключительный этап вытяжения кости после удаления из нее спицы.
Слайд 58
Фиксация репонированных костных отломков является заключительным этапом оперативного
лечения переломов костей. В настоящее время она осуществляется с
помощью наложения на поврежденную часть тела гипсовой повязки или гипсовой лонгеты. Однако с этой целью могут быть применены и специальные аппараты Волкова-Оганесяна, Илизарова, Гудушаури, Сиваша и др., или специальные шины. Очень важно помнить, что перед выполнением этого этапа операции и после него, необходимо сделать рентгенографию костей, чтобы проконтролировать правильность стояния костных отломков.
Слайд 59
При использовании для фиксации репонированных костных отломков гипсовых

повязок или лонгет следует выполнять следующие правила:
1) при наложении гипсовой повязки или гипсовой лонгеты необходимо захватить два сустава, в образовании которых участвует сломанная кость, а при переломе бедренной кости – все суставы нижней конечности;
2) конечности должно быть придано физиологическое положение;
3) следует использовать бесподкладочные гипсовые повязки, но места наибольшего выступания костных фрагментов, где кожа обычно имеет небольшой слой подкожно-жировой клетчатки, должны быть защищены ватными прокладками от давления на них гипса;
4) применение циркулярных гипсовых повязок показано лишь после стихания острых явлений травмы – уменьшения отека тканей в зоне перелома;
5) после наложения гипсовых повязок надо очень внимательно относиться к жалобам больного и следить за состоянием кожи ниже лежащих, оставшихся свободными от гипсовой повязки, отделов конечности (температура, цвет, наличие отека)
Несоблюдение этих правил может привести к развитию осложнений при лечении перелома кости.
Слайд 60
Открытое (кровавое) оперативное лечение является более опасным и
технически более сложным методом лечения переломов. Поэтому к нему
следует прибегать только в тех случаях, если нет возможности провести лечение закрытым способом. Открытый способ лечения переломов костей показан при:
- наличии интерпозиции мягких тканей между костными отломками;
- отрывных переломах длинных костей и при оскольчатых переломах надколенника и локтевого отростка;
- множественных диафизарных переломах;
- поперечных и косопоперечных переломах длинных трубчатых костей;
- при невозможности создать условия для длительной фиксации костных отломков.
Оперативное открытое вмешательство при переломе костей должно выполняться специалистом травматологом по всем правилам общей хирургии и травматологии. Благоприятным сроком для выполнения открытой операции – открытой репозиции костных отломков, следует считать первую неделю после травмы.
Слайд 61
Использование открытого оперативного метода лечения перелома костей противопоказано:

а) при тяжелом общем состоянии пострадавшего (шок; тяжелые сопутствующие
заболевания, делающие эту операцию очень опасной для пострадавшего); б) наличии гнойной инфекции у пострадавшего (гнойные заболевания кожи, гнойные раны).
Цель открытой кровавой операции при переломе костей сводится к следующему: открытая репозиция костных отломков и фиксация их для создания условий нормального заживления перелома. Наиболее значимым компонентом открытого оперативного метода лечения, как, впрочем, и закрытого, является фиксация костных отломков. Для фиксации костных отломков во время открытого оперативного способа лечения перелома костей применяются различные приспособления – проволока, металлические пластинки, шурупы, специальные гвозди, стержни, спицы.
Функциональное лечение переломов костей является обязательным компонентом, способствующим быстрейшему формированию костной мозоли и скорейшему восстановлению трудоспособности больного.
Под функциональным лечением следует понимать «…лечение движениями при полном неподвижном положении хорошо репонированных отломков и при одновременно проводимых активных движениях возможно большего количества или всех суставов без всякой боли». Эти слова принадлежать одному из основоположников травматологии Л.Беллеру. Легче всего это принцип удается осуществить при использовании скелетного вытяжения или при применении специальных репозиционных аппаратов. Значительно сложнее его выполнить при применении гипсовых повязок. Поэтому, накладывая гипсовые повязки, надо по возможности создать условия для совершения активных движений.
Слайд 62
Общее лечение больного с переломом костей ставит своими
задачами создать благоприятные условия для формирования костной мозоли и
профилактику развития осложнений, связанных с особенностью положения больного во время всего срока лечения перелома. Последняя задача зависит от места локализации перелома (верхняя конечность, нижняя конечность, перелом ребер, перелом позвоночника). Больному с переломом необходимо создать условия покоя для нервной системы: устранить всевозможные отрицательные внешние раздражители, уменьшить ощущение боли, обеспечить хороший сон. Очень важно правильно организовать его питание, обеспечить хороший общий уход и проводить при необходимости симптоматическое лечение. Не следует забывать о витаминотерапии (витамины С и D), о назначении препаратов кальция. При нарушении белкового и электролитного состояния необходимо проводить их коррекцию.
Слайд 63
Осложнения переломов
Осложнения, развивающиеся при переломах костей, можно разделить
на две большие группы: 1) осложнения, связанные непосредственно с
самим переломом кости; 2) осложнения, возникающие в процессе лечения перелома.
К первой группе осложнений относятся осложнения, которые связаны с повреждением окружающих место перелома кости тканей или прилежащих к сломанной кости органов. Это повреждение мышц, разрыв сосудов и нервов, повреждение вещества мозга при переломе костей черепа, плевры и ткани легкого при переломе ребер, мочевого пузыря и прямой кишки при переломе костей таза и пр. Многие из этих осложнений являются решающими факторами, определяющими исход перелома кости. Поэтому необходимо стремиться к обязательному их устранению. Следует отметить, что некоторые из этих осложнений могут возникнуть не в момент травмы, а произойти при неправильном оказании первой помощи пострадавшему и при нарушении правил транспортировки его в лечебное учреждение.
Слайд 64
Вторая группа включает осложнения, которые развиваются в процессе
неправильного лечения перелома. Эти осложнения могут развиться в зоне
расположения перелома и в органах и тканях, не связанных непосредственно с местом локализации перелома. Так, неправильное сопоставление костных отломков может привести к не сращению перелома и развитию ложного сустава, или, наоборот, происходит неправильное сращение костных отломков с образованием избыточной костной мозоли. Неправильное сращение костных отломков вызывает деформацию конечности и нарушение ее функции. Образование избыточной костной мозоли может привести к сдавлению магистрального кровеносного сосуда и вызвать нарушение кровообращения в тканях органа, а сдавление ею нерва станет причиной мучительных болей.
Попадание инфекции в зону перелома во время открытого оперативного лечения его будет способствовать развитию гнойного процесса в костной ткани, что станет причиной инвалидности больного.
Слайд 65
Осложнения, локализующиеся в органах и системах организма больного
с переломом костей, бывают обусловлены нарушением принципа функциональности при
лечении перелома и несоблюдением сроков продолжительности иммобилизации органов. К этим осложнениям относятся:
а) застойные явления в легких с развитием пневмонии, особенно у больных пожилого и преклонного возраста, вынужденных длительно соблюдать постельный режим;
б) развитие застойных явлений в конечностях, приводящих к развитию процесса тромбообразования в венах с последующей тромбоэмболией;
в) образование пролежней при плохом уходе за кожей больного, а также при сдавлении кожи гипсовой повязкой;
г) развитие мышечной атрофии и тугоподвижности суставов с ограничением в нем при чрезмерной продолжительности фиксации конечности и длительном ограничении движений в конечности.
Слайд 66
В особую группу осложнений перелома костей следует выделить

жировую эмболию, которая возникает в тех случаях, когда в
кровеносном русле появляются дезэмульгированные капельки свободного жира. Четкой теории патогенеза жировой эмболии нет. Более подробно об этом осложнении будет сказано при изучении проблемы реаниматологии. В этой лекции хотелось бы подчеркнуть, что жировая эмболия возникает чаще при переломах крупных трубчатых костей и после операции металлоостеосинтеза.
Клинические проявления жировой эмболии многообразны. Различают легочную (наиболее тяжелую) форму жировой эмболии, мозговую и генерализованную. У больных появляются признаки мозговой, дыхательной недостаточности. При исследовании мочи больных с жировой эмболией в ней обнаруживают капли свободного жира.
Для профилактики жировой эмболии у больных с переломами костей большое значение имеет надежная иммобилизация конечностей, осторожное проведение всех этапов металлоостеосинтеза и применение концентрированных (10-20%) растворов глюкозы внутривенно.
Слайд 68
Вывих (лат.- luxatio, англ.- dislocation) - стойкое смещение
суставных концов костей, образующих сустав. Вывихнутой принято считать периферическую
кость, участвующую в образовании сустава (в плечевом суставе – вывих плеча, в локтевом – вывих локтевой кости, в тазобедренном– вывих бедра, в коленном– вывих большеберцовой кости).
По этиологическому признаку вывихи делят на врожденные и приобретенные. Приобретенные вывихи бывают травматическими и патологическими. Разновидностью травматических вывихов являются привычные и застарелые вывихи.
Слайд 69
Врожденные вывихи
Врожденные вывихи развиваются в результате задержки эмбрионального
развития, вследствие чего плод рождается с недоразвитыми суставами. Чаще
всего это относится к тазобедренному суставу, в котором происходит вывих бедренной кости.
Врожденные вывихи бедра встречаются согласно статистическим данным различных стран у 0,2-0,5% всех новорожденных. При этом у девочек он выявляется в 4-7 раз чаще, чем у мальчиков. Вывих может быть как одно- , так и двусторонним. Односторонний вывих наблюдается в 1,5 раза чаще двустороннего. Проблема врожденного вывиха подробно излагается в специальных курсах ортопедии.
Слайд 71
Патологические вывихи
Патологический вывих (l.pathologica, s. spontanea) представляет собой
особый вид патологии опорно-двигательного аппарата.
Патологические вывихи бывают обусловлены:
-
разрушением костных образований, составляющих то или иное сочленение (суставной конец, суставная впадина). Эти вывихи нередко называют деструктивными;
- растяжением суставной сумки выпотом или фунгиозными массами при остром артрите;
- параличом мускулатуры, укрепляющий сустав (паралитические вывихи);
- ослаблением связочного аппарата сустава.
Лечение их только оперативное.
Слайд 72
Травматические (приобретенные) вывихи
Травматические вывихи (l. traumatica) по сравнению
с переломами встречаются в 8-10 раз реже и составляют
1,5-3,0% от всех повреждений. Чаще вывихи образуются в крупных суставах конечностей, особенно верхних.
Обычно травматические вывихи наблюдаются у мужчин в возрасте 20-50 лет. Даже в конечностях частота вывихов в различных суставах не одинакова. В каждом суставе могут быть различные формы вывихов. Это объясняется характером травмы, устойчивостью суставной сумки и связочного аппарата сустава к травме, а также взаимоотношением между суставом и мышечным аппаратом данного сустава. Легче всего происходят вывихи в шаровидных и блоковидных суставах (в плечевом – плоская суставная площадка и большая головка плечевой кости).
В большинстве случаев вывихи возникают под влиянием непрямой травмы области сустава. Так, вывих плеча нередко возникает при падении на кисть или на локоть.
Слайд 73
Патологическая анатомия вывиха. При вывихе всегда происходит разрыв
капсулы сустава, возникает кровоизлияние в его полость и в
окружающие его ткани. Исключение составляют вывихи нижней челюсти, при которых из-за большого объема суставной капсулы вывих может произойти и без разрыва капсулы сустава.
Смещение костей во время вывиха может привести к травме тканей, окружающих сустав. При этом повреждаются нервы, кровеносные и лимфатические сосуды, мышцы. Грубое воздействие внешней силы способствует образования осложненного вывиха, при котором возможно размозжение мышц, растяжение и разрыв крупных нервных стволов и кровеносных сосудов, возникновение переломов костей. В некоторых случаях возможно повреждение кожи (открытый вывих).
Слайд 74
Клиническая картина при вывихе имеет определенную четкость в

отношении места расположения вывиха. При этом для каждого сустава
клиническая картина вывиха индивидуальна. Однако все вывихи имеют много общего.
Основной жалобой пострадавшего при вывихе является невозможность произвести какое-либо движение в суставе. Попытка сделать движение в суставе сопровождается появлением сильной боли в области сустава.
Клиническая картина при вывихе тем характернее, чем ближе к поверхности тела располагается сустав и чем меньше выражен мышечный слой в области этого сустава. В этом случае четко видна деформация сустава.
Важным симптомом вывиха является фиксация конечности, в суставе которой произошел вывих, в неправильном положении. При вывихе отмечается пружинящая фиксация конечности, которая определяется при попытке произвести пассивное движение в суставе и проявляется ощущением сопротивления этому движению.
Из других симптомов вывиха следует отметить появление припухлости тканей в области пораженного сустава и изменение длины конечности.
Слайд 75
При ручном обследовании сустава, в котором произошел вывих
кости, выявляются следующие симптомы:
1) отсутствие головки
вывихнутой кости на обычном месте и обнаружение ее на новом месте (пальпация должна быть сравнительной и производиться одновременно в одинаковых областях сустава);
2) разлитая болезненность при пальпации тканей в области пораженного сустава.
При осмотре пострадавшего с вывихом очень важно исследовать периферический пульс на конечности, где находится пораженный сустав, определить состояние кожной чувствительности на ней и проверить сохранность движения в пальцах. Это позволит своевременно установить наличие осложненного вывиха и начать правильное лечение пострадавшего.
Слайд 76
Диагностика вывихов. Путем опроса пострадавшего удается установить его
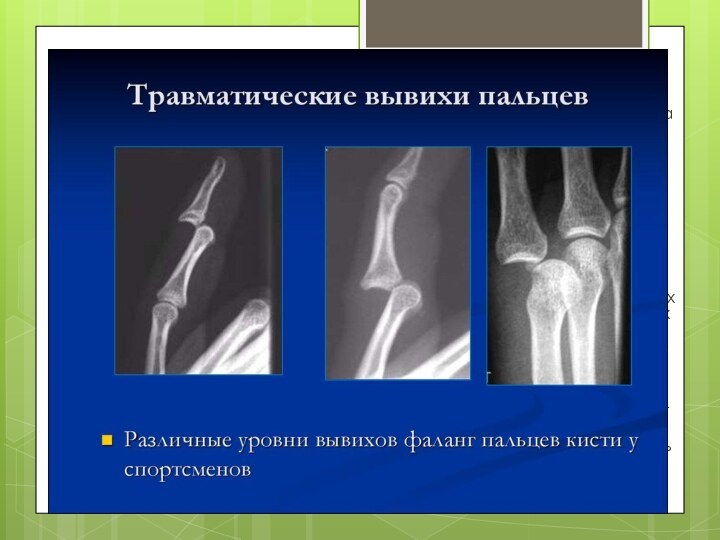
субъективные ощущения (жалобы), выяснить детали механизма повреждения. При исследовании
области повреждения следует определить характер и степень нарушения функции сустава и обратить внимание на деформацию сустава. По характеру этой деформации часто можно определить вид вывиха. Особенно это бывает заметно при вывихе бедренной и локтевой кости.
Травматический вывих следует дифференцировать с ушибом, повреждением связочного аппарата сустава, внутрисуставным переломом костей. Всякое подозрение на наличие вывиха должно подтверждаться или отвергаться только после рентгенографии сустава, производимой обязательно в двух проекциях. Рентгеновское исследование дает возможность распознать вид вывиха, а также обнаружить сопутствующий ему перелом кости.
Рентгенологическим признаком вывиха является смещение суставных поверхностей костей, образующих данный сустав, несоответствие их положения относительно друг друга и изменение ширины, так называемой, рентгеновской суставной щели. Оценка неправильного соотношения суставных поверхностей костей сустава опирается на изменившееся взаимное положение краевых точек этих суставных поверхностей. Рентгеновская суставная щель при вывихе или подвывихе может быть суженной или расширенной в зависимости от проекционных условий.
Тщательно проведенный анализ рентгенограмм позволяет установить направление смещения кости при вывихе, что имеет большое значение для выполнения лечебный действий.
Слайд 77
Лечение вывихов только оперативное. При этом, как правило,
выполняется закрытое оперативное вмешательство – вправление вывиха.
Лечение травматических вывихов
включает в себя три основных компонента: 1) вправление вывиха; 2) кратковременную фиксацию конечности; 3)последующую функциональную терапию.
Первое и основное требование при лечении любого вывиха – восстановить нормальное соотношение суставных поверхностей костей, образующих сустав. Оно осуществляется вправлением вывихнутой кости на место. Если вправление выполнено своевременно и правильно, функция конечности, а, следовательно, и трудоспособность пострадавшего практически не нарушаются.
Слайд 78
Вправление вывиха следует считать неотложной операцией, которая относится

к разряду бескровных. Если операцию вправления вывиха производить вскоре
после травмы, то сопоставить в правильном положении суставные поверхности костей удается сравнительно легко. Чем больше времени проходит от момента травмы до начала операции вправления вывиха, тем труднее оказывается выполнить вправление вывиха, поскольку за прошедшее после травмы время возникают выраженные изменения в мышцах вокруг сустава, в суставной капсуле и связочном аппарате сустава.
Для вправления «свежих» вывихов предложено большое количество способов, которые зависят от вида сустава и характера вывиха в нем. Однако следует подчеркнуть, что решающее значение для успеха вправления вывиха имеет не способ вправления вывиха, а способ преодоления мышечной защиты (мышечной ретракции). Вправление вывиха должно быть основано не на применении грубой физической силы, а на максимальном расслаблении (лучше полном) мышц, расположенных в области больного сустава. Расслабления мышц можно добиться как с помощью местного обезболивания, так и общего – наркоза. Производить вправление вывиха без предварительного обезболивания считается грубейшей ошибкой. Грубые манипуляции при вправлении вывиха могут нанести дополнительную травму уже поврежденным тканям, вплоть до возникновения перелома кости.
Слайд 79
Местное обезболивание при вправлении вывиха осуществляется введением в

полость сустава 0,5% раствора новокаина, количество которого должно соответствовать
объему сустава. Признаком того, что раствор новокаина попадет в полость сустава, является получение примеси крови в шприце при обратном движении поршня шприца.
При вправлении вывиха необходимо учитывать анатомическую особенность сустава и механизм вывиха. Следует помнить, что вывихнутую кость следует вправлять тем же путем, какой она прошла во время возникновения вывиха, но в обратном направлении. Суставной конец вывихнутой кости должен пройти через разрыв в суставной капсуле и стать на свое место. Манипуляция вправления должна выполняться медленно, постепенно, без резких движений.
Успешное вправление вывиха в большинстве случаев характеризуется появлением характерного звука – щелчка. Сразу же после вправления вывиха восстанавливается движение в суставе и он принимает нормальные контуры. Подробно техника вправления вывихов различных костей будет изучена на практических занятиях.
После вправления вывиха необходимо на короткий (в среднем 5-10 дней) срок зафиксировать пораженную конечность в физиологическом положении. Это создает условия для развития восстановительных процессов, и капсула сустава заживает без развития рубцовых изменений. Фиксация конечности может быть достигнута как мягкими бинтами, так и гипсовой повязкой.
Слайд 80
Функциональное лечение при вывихе имеет большое значение для

восстановления нарушений в суставе. После периода фиксации следует проводить
сначала активные движения в суставе. Объем этих движений регулирует сам больной. Критерием объема движения становится появление боли. Как только появляется болевое ощущение, движение следует прекратить. После того, как объем движений будет достаточно большим, назначают массаж мышц конечности. Не следует массировать мышцы области сустава, так как это может привести к развитию процесса оссификации этих мышц. Одновременно с массажем применяют лечебную физкультуру и физиотерапевтические процедуры.
Иногда даже при своевременном выполнении операции вправления вывиха и хорошем обезболивании вывих вправить не удается. Это обычно бывает тогда, когда в полости сустава ущемляются костные отломки, разорванная капсула сустава или сухожилия мышц. Такие вывихи называют невправимыми. Для их лечения приходится выполнять кровавую операцию – открытое вправление вывиха.
Слайд 81
Привычные вывихи
Привычным вывихом называется легко наступающий повторный вывих

в одном и том же суставе. Такой вывих чаще
всего развивается в результате применения грубых манипуляций во время вправления первичного вывиха. А как показала клиническая практика, грубые манипуляции при вправлении вывиха приходится выполнять тогда, когда не соблюдаются главные правила при вправлении вывиха – недостаточное обезболивание, нарушение механизма вправления вывиха, а также при неправильной иммобилизации конечности после вправления вывиха.
Обычно привычные вывихи встречаются в плечевом суставе, что следует объяснить его анатомо-физиологическими особенностями. При этом даже незначительное усилие (надевание пальто, неловкое движение) приводит к вывихиванию плечевой кости. Клиника такого вывиха достаточно типична, а диагностика проста. Лечение привычного вывиха только оперативное – открытая кровавая операция.
Застарелые вывихи
Если вывих своевременно не диагностирован и, естественно, не вправлен, образуется застарелый вывих. Вывих давностью в 3-4 недели уже можно считать застарелым, так как за это время могут развиться рубцовые изменения вокруг смещенной головки кости, и происходит сморщивание капсулы сустава. Эти изменения не позволяют вправить вывих закрытым способом. Поэтому застарелые вывихи требуют открытого хирургического вмешательства.
з
Неоартроз – новый сустав, развивающийся на необычном месте вследствие
смещения головки кости из суставной впадины. Неоартроз может образоваться при всех видах вывихов, но чаще он возникает в шаровидных суставах – плечевом и тазобедренном, как следствие образования застарелого, невправленного вывиха.
Неоартроз возникает тогда, когда больной при застарелом вывихе постоянно пользуется больной конечностью. При этом вывихнутая головка кости приспосабливается к новым условиям. Вследствие давления и раздражения тканей в определенном участке их образуется углубление, которое формируется по типу суставной впадины в виде углубления с валиком. В окружности головки вывихнутой кости развивается соединительно-тканная капсула, заменяющая собой суставную капсулу. Образуется как бы новый сустав – неоартроз. В некоторых случаях вновь образовавшийся сустав допускает движения в сравнительно широком объеме, что позволяет больному выполнять несложную физическую работу.