Слайд 2
Преэклампсия (гестоз) — специфическое осложнение течения
беременности, проявляющееся, как правило, во второй ее половине и
характеризующееся глубоким расстройством всех видов обмена, изменением деятельности сосудистой и нервной систем, нарушением функции плаценты, почек, печени и других жизненно важных органов в результате их морфологических изменений.
www.themegallery.com
Слайд 3
Современные представления о патогенезе преэклампсии
Нарушение процесса плацентации:
Отсутствие
адекватного ремоделирования спиральных артерий, и неполное разрушение мышечного слоя
артерий.
Стадии развития сосудистой дисфункции (эндотелиопатии) при преэклампсии:
1-й этап - недостаточная перфузия плаценты, нарушения ее развития, и продукция биологически активных (вазоактивных) веществ.
2-й этап - поздняя эндотелиальная дисфункция, что и приводит к клиническому синдрому преэклампсии.
Гестационная эндотелиопатия приводит к ряду изменений, обусловливающих клиническую картину преэклампсии.
Слайд 4
Современные представления о патогенезе преэклампсии:
Гестационная эндотелиопатия характеризуется
следующими патофизиологическими и патогистоло-гическими проявлениями:
активация перекисного окисления липидов,
повышения активности фосфолипаз, циркулирующих нейрогормонов (эндотелий, катехоламины), тромбоксана, снижение активности ингибитора протеаз ɑ2-макроглобулина, наличие врожденных дефектов гемостаза и тому подобное.
Изменения эндотелия при преэклампсии специфические. Развивается своеобразный эндотелиоз, который выражается в набухании цитоплазмы с отложением фибрина вокруг базальной мембраны и внутри набухшей эндотелиальной цитоплазмы.
Слайд 5
Современные представления о патогенезе преэклампсии:
Эндотелиоз сначала носит
локальный характер в сосудах плаценты и матки, потом распространяется
на другие органы.
При поражении эндотелия на ранних сроках беременности происходит обнажение мышечно-эластичной мембраны сосудов с расположенными в ней рецепторами к вазоконстрикторов, что приводит к повышению чувствительности сосудов к вазоактивным веществам.
Снижаются тромборезистентные свойства сосудов. Повреждение эндотелия снижает его антитромботический потенциал и сопровождается активацией агрегации тромбоцитов с дальнейшим развитием хронической формы ДВС-синдрома.
Активируются факторы воспаления, перекисные радикалы, цитокины, которые в свою очередь дополнительно нарушают структуру эндотелия.
Повышается проницаемость сосудов и происходит выход жидкости из сосудов.
Слайд 6
Современные представления о патогенезе преэклампсии:
В итоге
создаются условия для генерализованного спазма сосудов, артериальной гипертензии и
отеков.
Патологические изменения в наибольшей степени распространяются на канальцевый аппарат почек.
Изменения в печени представлены паренхиматозной и жировой дистрофией гепатоцитов, некрозом и кровоизлияниями.
Функциональные и структурные изменения мозга при преэклампсии сопровождаются отеком головного мозга и повышение внутричерепного давления. Комплекс ишемических изменений в конечном итоге может обусловливать приступ эклампсии.
Слайд 7
Современные представления о патогенезе преэклампсии:
При
преэкламсии наблюдаются выраженные изменения в плаценте:
Облитерирующий эндартериит, отек
стромы ворсин, тромбоз сосудов и межворсинчатого пространства, некроз отдельных ворсин, очага кровоизлияния, жировое перерождение плацентарной ткани.
Отмеченные изменения приводят к снижению маточно-плацентарного кровотока, функциональной недостаточности плаценты и задержке роста плода.
Слайд 8
Прогнозирование преэклампсии (1)
Слайд 9
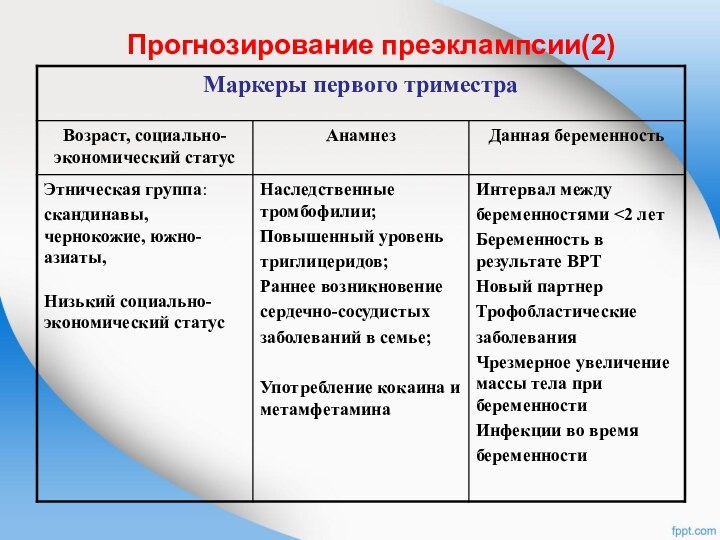
Прогнозирование преэклампсии(2)
Слайд 10
Прогнозирование преэклампсии(3)
Слайд 11
Прогнозирование преэклампсии(4)
Допплерометрия кровотока в сосудах матки:
- Повышенное сосудистое сопротивление и увеличение диастолического компонента:
билатеральная ранняя диастолическая выемка со средним RI(индекс сопротивления) > 0.55 (т.е.> 50-й перцентили)
унилатеральная ранняя диастолическая выемка со средним RI> 0.65 (> 90-й перцентили)
RI> 0.70 (> 95-й перцентили) при отсутствии ранней диастолической выемки;
Вероятность развития гипертензии беременных и / или ЗВУР плода увеличивается в 2-4-8 раз
Нормальный PI(индекс пульсации) и RI(индекс сопротивления) – свидетельствует о низкой вероятности появления преэклампсии (прогностическая ценность отрицательного результата 80% -99%)
Слайд 12
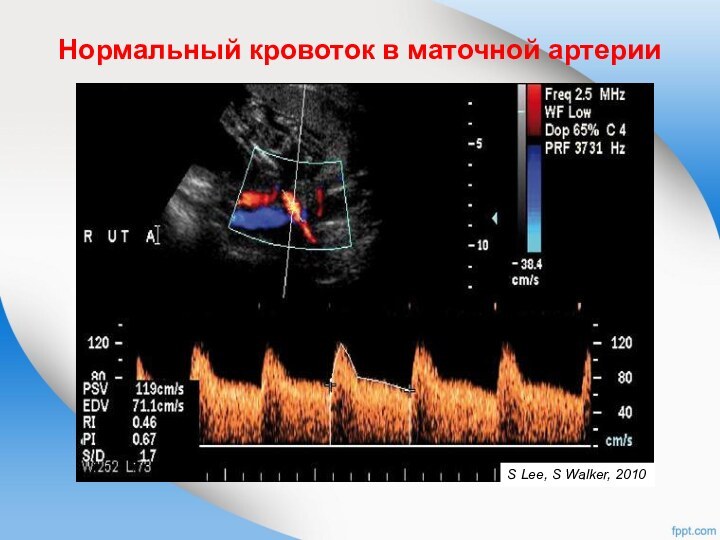
Нормальный кровоток в маточной артерии
S Lee, S Walker,
2010
Слайд 13
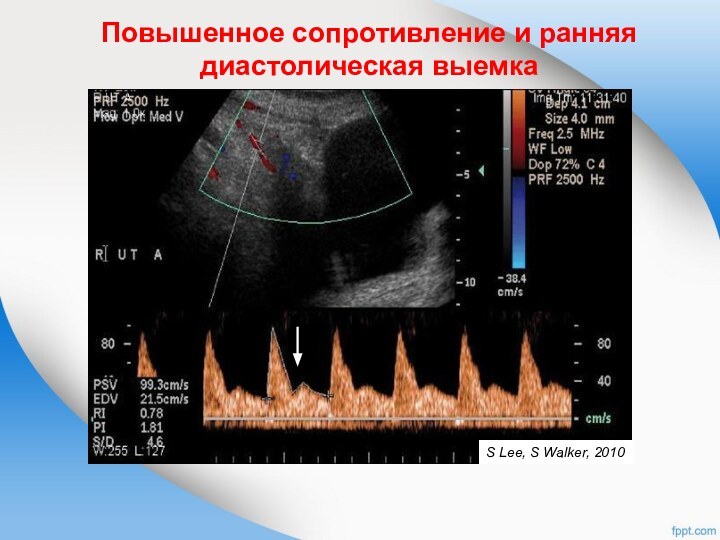
Повышенное сопротивление и ранняя диастолическая выемка
S Lee, S
Walker, 2010
Слайд 14
Билатеральная диастолическая выемка как независимый прогностический фактор развития
преэклампсии
(Проспективное когортное исследование, 4190 женщин с одноплодной беременности,
23-25 недель)
Espinoza J, Kusanovic J P, 2010
Слайд 15
Показание к проведению доплерометрии кровотока в сосудах матки
на 17 - 22 недели:
Предыдущий акушерский
анамнез:
Предыдущее раннее начало гестационной гипертензии.
Отслойка плаценты.
ЗВУР.
Мертворождение.
Факторы риска в текущей беременности:
Ранее существующая гипертензия.
Гестационная гипертензия.
Ранее существующая болезнь почек.
Длительный диабет І типа с сосудистыми осложнениями, нефропатией, ретинопатией.
Аномальные результаты скрининга сыворотки крови матери (hCG -хорионический гонадотропин или АФП – альфафетопротеин > 2.0 MOM).
Низкой уровень РАРР-А.
Слайд 16
Профилактика преэклампсии у беременных групп высокого риска (1)
Аспирин
в низких дозах (50-150 мг / сут), а также
кальций в виде пищевой добавки (1г/сут) у женщин с низким потреблением кальция, являются высокоэффективными мерами по профилактике преэклампсии в группе высокого риска (IA)
Аспирин в низких дозах (50-150 мг / сут) должен приниматься перед сном. Прием препарата должен быть начат до 16 недель беременности (возможно начало приема аспирина до беременности или от момента диагностики беременности). Прием препарата продолжается до родов (IA)
Полезными в контексте предотвращения преэклампсии могут, также, быть:
- предотвращения увеличения веса между беременностями, частый отдых в домашних условиях в третьем триместре беременности и снижение интенсивности рабочих нагрузок или стресса
Слайд 17
Профилактика преэклампсии у беременных групп высокого риска(2)
Не рекомендуются
для профилактики преэклампсии: препараты магния (IC) и прекурсоры простагландинов
(IC).
Не рекомендуются для профилактики преэклампсии: ограничение калорий у беременных с избыточной массой тела (ID), поддержка массы тела у беременных с ожирением (III-D), антигипертензивные препараты с целью предупредить развитие преэклампсии (ID), витамины С и Е (IE).
Сегодня недостаточно научных данных о полезности физических упражнений (II) гепарина, даже у женщин с тромбофилией или преэклампсией в предыдущей беременности (II-2 I); селена (II) чеснока (II) цинка, пиридоксина (витамин В6), железа (с фолиевой кислотой или без нее), или мультивитаминов с или без микронутриентов (III-I).
Слайд 18
Профилактика преэклампсии у беременных групп высокого риска(3)
Прием аспирина
в низких дозах (50-150 мг / сут), начатый в
сроке ≤ 16 недель, сопровождался достоверным уменьшением случаев:
- Преэклампсии на 53% (ОР 0.47; 95% ДИ 0.34-0.65, распространенность 9.3% в группе лечения по сравнению с 21.3% в группе контроля).
- Задержки роста плода на 66% (ОР 0,44; 95% ДИ 0.30-0.65, 7% в группе аспирина и 16.3% в группе контроля).
Слайд 19
Профилактика преэклампсии у беременных групп высокого риска(4)
Прием аспирина
в низких дозах, начатый в сроке ≤ 16 недель,
также сопровождался уменьшением частоты:
-Тяжелой преэклампсии на 91% (ОР 0.09; 95% ДИ 0.02-0.37; 0.7% в группе лечения по сравнению с 15.0% в группе контроля).
-Гестационной гипертензии на 38% (ОР 0.62; 95% ДИ 0.45-0,84; 16.7% в группе лечения по сравнению с 29.7% в группе контроля).
-Преждевременных родов на 88% (ОР 0.2; 95% ДИ 0,10-0.49; 3.5% в группе лечения и 16.9% в группе контроля).
Слайд 20
Профилактика преэклампсии у беременных групп высокого риска(5)
Пероральный прием
препаратов / пищевых добавок кальция снижает частоту
-преэклампсии
на 78% (ОР 0.22; 95% ДИ 0.12-0.42)
-преждевременных родов на 55% (ОР 0.45; 95% ДИ 0.24-0.83) (5 исследований, 587 женщин)
Альтернативой приема пищевых добавок кальция может быть включение в диету от 3-х до 4-х порций молочных продуктов в день (из расчета, что одна порция содержит 250-300 мг кальция)
Слайд 21
Профилактика преэклампсии у беременных групп высокого риска(6)
Препараты /
пищевые добавки магния, предназначены женщинам как низкого, так и
высокого риска развития преэклампсии, не снижали риск данного заболевания
Применение витаминов С и Е
- Не уменьшает частоту преэклампсии
- Ассоциировалось с рождением детей <2,5 кг
- Сопровождалось повышением риска перинатальной смерти и преждевременного разрыва плодных оболочек (1 РКИ, 2363 женщин)
Слайд 22
Профилактика преэклампсии у беременных групп высокого риска(7)
Антигипертензивная терапия
не предупреждает развитие преэклампсии или ассоциированных с ней неблагоприятных
перинатальных исходов
Однако, антигипертензивная терапия на 50% снижает частоту развития тяжелой гипертензии у женщин с умеренной гипертензией (ВР 0.52; 95% ДИ 0.41-0.64) (24 исследования, 2815 женщин)
Слайд 23
Диагностика
АД следует измерять у женщины, которая находится
в положении «сидя», при этом рука пациентки должны находиться
на уровне ее сердца. (II-2A)
Для определения диастолического АД следует использовать 5-й тон Короткова (IA)
Если на одной руке АД существенно выше чем на второй, для последующих измерений следует использовать ту руку, на которой АД выше (III-B)
Автоматизированные (электронные) устройства для измерения АД могут недооценивать (иногда существенно) показатели у женщин с преэклампсией, поэтому полученные данные необходимо сравнивать с показателями ртутного или анейроидного сфигмоманометров (II-2A)
Слайд 24
Диагностика артериальной гипертензии (1)
Артериальная гипертензия (АГ)
-Систолическое
АД ≥ 140 мм.рт.ст.
И / ИЛИ
-Диастолическое артериальное давление
(V тон Короткова) ≥ 90 мм рт.ст. при двух последовательных измерениях
Тяжелая артериальная гипертензия
-Диастолическое АД ≥ 110 мм рт.ст. при двукратном измерении
ИЛИ
Систолическое АД ≥ 160 мм рт.ст. при двукратном измерении
Слайд 25
Диагностика протеинурии (1)
Золотой стандарт: 0,3 г в моче,
которая собрана за 24 часа
Украина: Состояние, когда в средней
порции мочи содержание белка составляет 0,3 г / л, собранной дважды с интервалом 4 часа и более, или экскреция белка 0,3 г в сутки
Канада, Великобритания:
-Следует заподозрить протеинурию в случае получения результата ≥ 2 + с помощью тест полоски
-Протеинурией следует считать наличие ≥ 0,3 г белка в суточной порции мочи или соотношение протеин (альбумин) / креатинин в разовой порции мочи ≥ 30 мг / ммоль
Слайд 26
Классификация преэклампсии (1)
При отсутствии протеинурии и / или
опасных состояний (системные или органные нарушения) устанавливают диагноз «гипертензия»
- Гестационная гипертензия, возникающий после 20 недель беременности
- Хроническая гипертензия, существовавшей до беременности или возникла до 20 недели беременности
преэклампсия
эклампсия
Преэклампсия / гипертензия:
-Легкая, средней тяжести, тяжелая
ИЛИ -Не тяжелая, тяжелая
Слайд 27
Определение
Преэклампсия
Гипертензия с протеинурией (> 0,3
г / сут)
Тяжелая преэклампсия
-Тяжелая гипертензия +
протеинурия (> 3 - 5 г / л)
ИЛИ
- Гипертензия любой степени + протеинурия + один из следующих симптомов:
Сильная головная боль
Боль в эпигастральной области и / или тошнота
судорожная готовность
генерализованные отеки
Болезненность при пальпации печени
Количество тромбоцитов ниже 100 x 106 / л
Повышение уровня печеночных ферментов
HELLP-синдром
Слайд 31
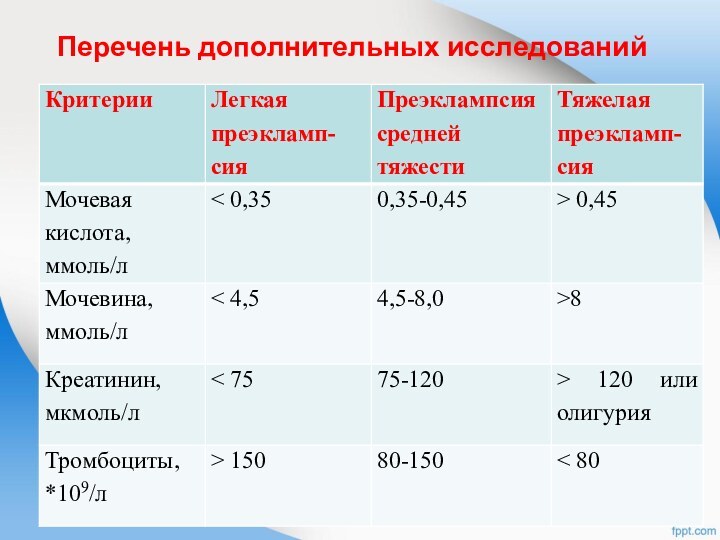
Перечень дополнительных исследований
Слайд 32
Мониторинг состояния матери и плода
При наличии преэклампсии рекомендована
периодическая оценка (мониторинг) состояния матери как в антенатальном периоде,
так и после родов.
При наличии преэклампсии рекомендована периодическая оценка состояния плода.
Оценка состояния плода должна включать измерение скорости кровотока в артерии пуповины.
Слайд 33
Лечения гипертензивных расстройств
Ограничение употребления соли не рекомендуется
-
может ухудшить гиповолемию
При гестационном гипертензии (без преэклампсии) не строгий
постельный режим снижает частоту:
- тяжелой гипертензии на 42% (ОР 0.58; 95% ДИ 0.38- 0.89)
- преждевременных родов на 47% (ОР 0.53; 95% ДИ 0.29-0.99)
Госпитализация является рациональной, целесообразной и удобной, поскольку облегчает мониторинг состояния матери и плода, а также контроль эффективности антигипертензивной терапии
Слайд 34
Антигипертензивная терапия при нетяжелой гипертензии
(АД 140-159/90-109 мм
рт.ст.)
Если артериальное давление ниже 160/100 мм.рт.ст. - Нет необходимости
в назначении антигипертензивной терапии
Любая антигипертензивная терапия по сравнению с плацебо или отсутствием терапии снижает частоту тяжелой гипертензии на 50% (ОР 0.50; 95% ДИ 0.41-0.61; 19 исследований, 2409 женщин)
Не влияет на другие материнские и перинатальные исходы (инсульт, перинатальная смерть или преждевременные роды)
Слайд 35
Антигипертензивная терапия при нетяжелой гипертензии
(АД 140-159/90-109 мм рт.ст.)
ГИПОТЕНЗИВНАЯ
ТЕРАПИЯ
ПЕРФУЗИЯ
МЕЖВОРСИНЧАТОГО ПРОСТРАНСТВА
ПАТОГЕНЭЗ
Слайд 36
Антигипертензивная терапия при
нетяжелой гипертензии
(АД 140-159/90-109 мм рт.ст.)
Целевые
показатели АД:
САД 130-155 мм рт. ст. и ДАД 80-105
мм рт.ст (у женшин без сопутствующих
заболеваний)
САД 130-139 мм рт. ст. и ДАД 80-89 мм рт. ст. (у женщин с сопутствующими заболеваниями)
Слайд 37
Антигипертензивная терапия при нетяжелой гипертензии (АД 140-159/90-109 мм
рт.ст.)
Начальная терапия может проводиться одним из доступных антигипертензивных препаратов:
Метилдопа
(допегит), (IA) лабеталол, (IA) и другие бета-блокаторы (ацебутолол, метопролол, пиндолол и пропранолол),блокатори кальциевых каналов (нифедипин) (І-А).
Не должны использоваться ингибиторы АПФ и блокаторы рецепторов ангиотензина.
Не рекомендуються атенолол и празозин. (I-D)
Слайд 38
Антигипертензивная терапия при нетяжелой гипертензии
(АД 140-159/90-109 мм
рт.ст.)
При сравнении, бета-блокаторы (лабеталол, метапролол, пиндолол, или окспренолол) продемонстрировали
большую антигипертензивную эффективность, чем метилдопа (ВР 0.75; 95% ДИ 0.58-0.94) (10 исследований, 539 женщин)
Плацебо-контролируемые исследования не нашли негативного влияния любых антигипертензивных препаратов на нейро-психическое развитие ребенка в возрасте 1 год (нифедипин, 110 детей), 18 месяцев (атенолол, 190 детей), и 7,5 лет (метилдопа, 242 ребенка)
Слайд 39
Антигипертензивная терапия при нетяжелой гипертензии
(АД 140-159/90-109 мм
рт.ст.)
Слайд 40
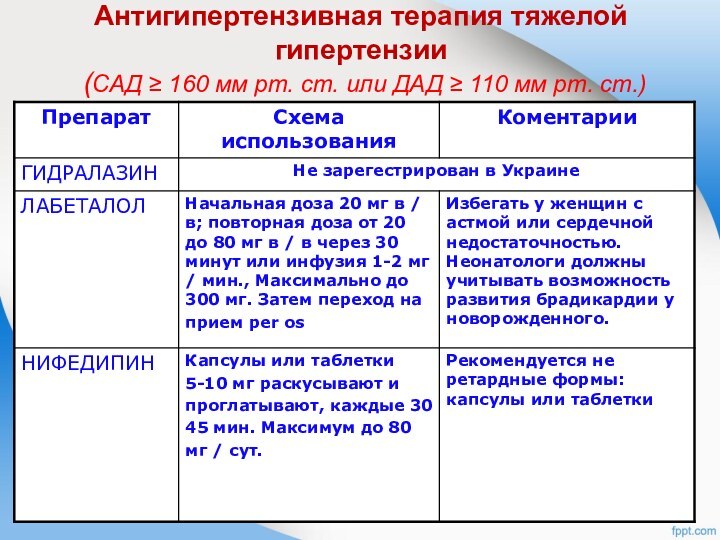
Антигипертензивная терапия при тяжелой гипертензии
(САД ≥ 160 мм
рт. ст. или ДАД ≥ 110 мм рт. ст.)
Показатели
АД
САД < 160 мм рт. ст. и ДАД < 110 мм рт. ст.
Препаратами первого ряда для антигипертензивной терапии должны быть: лабеталол (IA), капсулы нифедипина (IA), таблетки нифедипина (IB), или гидралазин (И-А).
Нифедипин и MgSO4 могут быть использованы одновременно (II-2B)
-
Слайд 41
Антигипертензивная терапия тяжелой гипертензии
(САД ≥ 160 мм
рт. ст. или ДАД ≥ 110 мм рт. ст.)
Слайд 42
Сульфат магния для профилактики и лечения эклампсии
MgSO4 рекомендован
как препарат первой линии для лечения эклампсии. (I-A)
MgSO4 рекомендован
для профилактики эклампсии у женщин с тяжелой преэклампсией. (I-A)
Профилактическое использование MgSO4
может быть целесообразным у беременных с не тяжелой преэклампсией (IC)
Фенитоин и бензодиазепины не должны использоваться для профилактики и лечения эклампсии, кроме случаев, когда применение MgSO4 противопоказано или не эффективно. (I-E)
Слайд 43
Сульфат магния для профилактики и лечения эклампсии
У
женщин с преэклампсией MgSO4 (по сравнению с плацебо или
отсутствием терапии в 6 исследованиях, 11 444 женщин):
Снижал частоту случаев эклампсии более
чем на половину (ВР 0.41; 95% ДІ 0.29–0.58)
Уменьшал частоту отслойки плаценты (ВР
0.64; 95% ДИ 0.50-0.83)
MgSO4 был более эффективен чем фенитоин (ВР 0.05; 95% ДИ 0-0.84) и нимодипин.
Слайд 44
Сульфат магния для профилактики и лечения эклампсии
Если
назначен:
Необходимо продолжать прием в течение 24 часов после родов
или 24 часов после последнего приступа судом
Регулярно оценивается:
диурез
коленные рефлексы
частоту дыхания
сатурацию
Слайд 45
Сульфат магния для фетальной нейропротекции
Пять РКИ (6145 детей)
Сульфат
магния, введен женщинам с риском преждевременных родов достоверно снижает
риск церебрального паралича у их детей на 32% (ОР 0,68; 95% ДИ 0,54 - 0,87)
Также наблюдается статистически достоверное уменьшение частоты тяжелой моторной дисфункции у детей (ВР 0,61; 95% ДИ 0,44 - 0,85)
Слайд 46
РОДЫ (2)
У женщины с любым гипертензивным расстройством во
время беременности следует рассмотреть возможность родов через естественные родовые
пути, кроме тех случаев, когда существуют акушерские показания к операции кесарево сечение (II-2B)
При незрелой шейке матки следует провести ее подготовку для увеличения вероятности успешных вагинальных родов. (I-A)
Антигипертензивная терапия должна проводиться в течение всего периода родов. Следует поддерживать следующие уровни АД: систолическое <160 мм рт. ст., и диастолическое <110 мм рт. ст. (II-2B)
Третий период родов следует вести активно с использованием окситоцина (5 ЕД внутривенно или 10 ЕД внутримышечно), особенно при наличии у женщины коагулопатии или тромбоцитопении. (I-A)
Не следует применять эргометрин. (II-3D)
Слайд 47
РОДЫ (1)
В сроке беременности < 34 недель возможна
выжидальная тактика как при нетяжелых, так и при тяжелой
преэклампсии. Однако ведения женщин должно осуществляться в перинатальных центрах, в которых есть возможность оказать помощь глубоко недоношенным новорожденным (IC)
На сегодняшний день недостаточно данных относительно того, какая тактика (выжидальная или родоразрешение) является оптимальной при наличии нетяжелой преэклампсии в сроке беременности 34-36 недель (III-I)
При наличии нетяжелой или тяжелой преэклампсии в сроке беременности ≥ 37 недель показано немедленное родоразрешение (III-B)
Слайд 48
Анестезия и инфузионная терапия(1)
Анестезиолог должен быть проинформирован о
госпитализации в родильное отделение беременной / родильницы с преэклампсией
(II-3B)
При госпитализации в стационар всем беременным с гипертензивными расстройствами следует проводить подсчет количества тромбоцитов (III-C)
Региональная анестезия / анальгезия может использоваться у женщин с преэклампсией, кроме тех случаев, когда пациентка принимает одновременно дезагреганты или антикоагулянты, концентрация тромбоцитов <75 х 109 / л, является коагулопатия или концентрация тромбоцитов в динамике снижается (III-B)
Слайд 49
Анестезия и инфузионная терапия (2)
Региональную анестезию / анальгезию
можно применять женщин с преэклампсией, получающих низкомолекулярные гепарины, но
не ранее чем через 12 часов после последней профилактической дозы препарата или через 24 часа после последней терапевтической дозы препарата (III-B)
Для устранения болевых ощущений рекомендуется ранняя постановка эпидурального катетера (при отсутствии противопоказаний) (IA)
При проведении кесарева сечения следующие методы анестезии являются приемлемыми (если не противопоказаны): эпидуральная, спинальная, комбинированная спинально-эпидуральная и общая (IA)
Слайд 50
Послеродовой период (1)
В послеродовом периоде следует тщательно контролировать
уровень АД, особенно с третьего по шестой день, когда
возможны резкие колебания АД (III-B)
У женщин с тяжелой преэклампсией антигипертензивная терапия должна продолжаться в послеродовом периоде
У женщин с тяжелой гипертензией после родов следует поддерживать такие уровни АД: систолическое <160 мм рт. ст., и диастолическое <110 мм рт. ст. (II-2B)
Слайд 51
Послеродовой период (2)
У женщин с нетяжелой преэклампсией и
сопутствующими заболеваниями антигипертензивная терапия должна продолжаться в послеродовом периоде
(III-I)
Препараты, рекомендованные для снижения АД у женщин, кормящих грудью, включают: нифедипин (ретардных формы с высокой дозой препарата: 20-60 мг), лабеталол, метилдопа
На сегодняшний день нет единого мнения относительно того, какой антигипертензивный препарат является оптимальным в послеродовом периоде
Рекомендуют использовать тот препарат, с которым врач наиболее всего ознакомлен и уверенно применяет в клинической практике
Слайд 52
Послеродовой период (3)
Профилактика тромбоэмболических осложнений в послеродовом периоде
рекомендуется женщинам с преэклампсией, находящихся на постельном режиме в
течение ≥ 4 дней до родов, а также у женщин после кесарева сечения (III-I)
Низкомолекулярные гепарины не следует назначать после родов в течение по крайней мере двух часов после удаления эпидурального катетера (III-B)
Слайд 53
Выводы (1)
Необходимо соблюдать диагностические критерии гестационной гипертензии и
преэклампсии.
Следует активно использовать методы профилактики и прогнозирования гипертензивных расстройств.
Антигипертензивная
терапия полезна у беременных с нетяжелой и тяжелой гипертензией при условии тщательного контроля АД и соблюдения целевых показателей АД.
Слайд 54
Выводы (2)
Магния сульфат должен быть назначен женщинам с
высоким риском развития эклампсии.
Магния сульфат может быть полезным у
беременных с нетяжелыми гипертензией / преэклампсии.
Родоразрешения - единственный эфективный метод лечения преэклампсии / эклампсии.
Плановое родоразрешение в лучший день, время и способ.
Решение о продолжении беременности может быть принято только с целью повышения шансов плода на выживание (с учетом состояния матери)
Антигипертензивная терапия продолжаться и в послеродовом периоде.
Слайд 55
Неотложная помощь при эклампсии
Слайд 56
Эклампсия (от греч. eklampsis — вспышка, воспламенение,
возгорание) — тяжёлая стадия гестоза, характеризующаяся сложным симптомокомплексом.
Самый
типичный симптом — приступы судорог поперечно-полосатой мускулатуры всего тела, которые чаще развиваются на фоне симптомов тяжёлой преэклампсии.
Однако в 20-30% случаев эклампсия развивается непредвиденно. Особенно это характерно для эклампсии во время родов или в послеродовом периоде, когда незначительно выраженные симптомы преэклампсии не учитывают и не проводят адекватные мероприятия.
Слайд 57
Классификация эклампсии
эклампсия во время беременности
эклампсия
в родах
эклампсия в послеродовом периоде
эклампсия, не
уточненная по срокам.
Слайд 58
Критериями тяжести состояния беременных при гестозе и высоком
риске развития эклампсии свидетельствуют следующие признаки:
• увеличение систолического
АД до 160 мм рт.ст. и выше;
• увеличение диастолического АД до 110 мм рт.ст. и выше;
• протеинурия до 5 г в сутки и более;
• олигурия - объём мочи в сутки менее 400 мл;
• мозговые и зрительные нарушения;
• диспепсические явления ;
• тромбоцитопения, гипокоагуляция;
• нарушение функции печени.
Слайд 59
Перед развитием судорог (приступом эклампсии) наступает кратковременный промежуток,
который характеризуется нарушением функции жизненно важных органов с преимущественным
поражением ЦНС.
На фоне симптомов преэклампсии появляются следующие симптомы:
тяжесть в затылке и/или сильная головная боль;
нарушение зрения (ослабление, появление «пелены» или «тумана» перед глазами, мелькание «мушек» или «искр»);
тошнота, рвота, боли в эпигастральной области или в правом подреберье;
бессонница или сонливость; расстройство памяти; раздражительность, вялость.
Слайд 60
Необходимо проводить дифференциальную диагностику эклампсии с:
эпилепсией,
другими
судорожными расстройствами,
некоторыми мозговыми заболеваниями – острое нарушение мозгового
кровообращения,
кровоизлияние в мозг,
энцефалит, менингит, опухоли мозга,
тромбозы синусов твёрдой мозговой оболочки,
разрыв аневризмы мозговых сосудов,
истерия, уремическая кома.
Слайд 61
единичный приступ судорог;
экламптический статус - серия судорожных
приступов, которые следуют друг за другом через короткие промежутки
времени;
экламптическая кома - потеря сознания (коматозное состояние) после приступа судорог;
неожиданная потеря сознания (кома) без приступа судорог ("эклампсия без судорог").
По степени выраженности судорожного синдрома выделяют следующие варианты течения эклампсии:
Слайд 62
Приступ судорог состоит из нескольких фаз, которые
сменяют одна другую.
Первая фаза (предсудорожная) -
длится 20-30 секунд и характеризуется появлением дрожания век, фибриллярным подергиванием мимических мышц лица, мышц пальцев рук.
Глазные яблоки пациентки вращаются или смещаются вверх и/или в сторону. Дыхание поверхностное.
Слайд 63
Вторая фаза (тонических судорог) - длится 10-20секунд,
а иногда до 60 секунд и может привести к
асфиксии.
Голова пациентки забрасывается назад, все мышцы напрягаются и тело выгибается. Лицо бледное, зубы стиснуты, углы рта опущены, глаза вытаращенные, зрачки сужаются и видно белки глазных яблок.
Больная во время припадка не дышит — быстро нарастает цианоз. Остановка дыхания объясняется тоническим сокращением практически всей поперечнополосатой и гладкой мускулатуры.
Несмотря на то что этот период продолжается всего 10–20 с, он самый опасный. Может наступить внезапная смерть, чаще всего от кровоизлияния в мозг.
Слайд 64
длится 30-60 секунд, а иногда от 1 до
10 минут и характеризуется спастическими сокращениями и расслаблением всех
групп мышц лица, туловища и конечностей.
Клонические судороги распространяются сверху вниз на все мышцы. Лицо багрово-синего цвета. Шейные вены набухают и напрягаются.
Дыхание затрудненное или отсутствует. Возможно прикусывание языка. Есть риск аспирации крови, слизи или рвотных масс, переломов длинных трубчатых костей.
Постепенно судороги становятся более редкими и слабыми и, наконец, прекращаются.
Больная делает глубокий шумный вдох, сопровождающийся храпом, переходящий в глубокое редкое дыхание.
Третья фаза (клонических судорог)
Слайд 65
Длится от нескольких минут до нескольких часов.
Пациентка
начинает с шумом, медленно и глубоко дышать и успокаивается,
хотя в сознание не приходит.
Лицо цианотичное, может повышаться температура тела (до 38,5-41 °С), которая значительно ухудшает прогноз.
Из рта выделяется пенистая слюна, иногда с примесью крови, лицо постепенно розовеет.
Пульс частый, нитевидный.
Четвертая фаза (фаза разрешения припадка или кома)
Слайд 66
Весьма редкая и чрезвычайно тяжёлая форма эклампсии
— бессудорожная, для которой характерна своеобразная клиническая картина:
Беременная
жалуется на сильную головную боль, потемнение в глазах.
Неожиданно может наступить полная слепота (амавроз), и больная впадает в коматозное состояние при высоком АД.
Очень часто бессудорожная форма эклампсии связана с кровоизлиянием в мозг. Особенно опасно кровоизлияние в стволовую часть мозга, приводящее к летальному исходу.
Слайд 67
Осложнения эклампсии
ПОНРП;
Острый дисстрес плода, антенатальная гибель плода.
Отёк
лёгких, как результат шокового лёгкого или неправильно проводимой инфузионной
терапии;
полиорганная недостаточность;
HELP – синдром;
Кровоизлияние в мозг;
ОПН вследствие канальцевого и кортикального некроза, кровоизлияний;
Мозговая кома;
Кровоизлияния в надпочечники и другие жизненно важные органы;
Слайд 68
При эклампсии неотложную помощь начинают с
того момента, когда врач впервые увидел беременную (дома, в
момент транспортировки, в приёмном отделении лечебного стационара).
Интенсивная терапия пациентки с эклампсией носит характер сердечно-легочной реанимации в сочетании с терапией, направленной на восстановление функций мозга (предупреждение повторных приступов).
Терапию целесообразно осуществлять совместно с анестезиологом-реаниматологом.
Лечение при эклампсии должно быть направлено на купирование приступа судорог, предупреждение новых приступов, на восстановление функции жизненно важных органов (в первую очередь, сердечно-лёгочной, ЦНС, выделительной),
своевременное родоразрешение.
Слайд 69
Этапы помощи во время развития приступа
эклампсии.
1) Лечение в случае приступа судорог начинается на месте.
2)
Разворачивают палату интенсивной терапии или госпитализируют беременную в отделение интенсивной терапии.
3) Беременную укладывают на ровную поверхность в положении на левом боку. Освободить верхние дыхательные пути. Принять меры по предупреждению западения и прикусывания языка, а также других механических повреждений, которые возможны во время клонических судорог.
Аспирировать содержимое полости рта и верхних дыхательных путей.
Слайд 70
При восстановлении спонтанного дыхания дать чистый кислород. При
длительном апноэ показано вспомогательное дыхание с помощью дыхательной маски.
При остановке сердца - закрытый массаж сердца.
Сразу после приступа следует внутривенно ввести седуксен 2,0 мл 0,5% раствора, дроперидол 1-2 мл 0,25% раствора, промедол 1,0 мл 2% раствора. Все дальнейшие мероприятия вплоть до перехода на ИВЛ проводят под закисно-кислородным наркозом.
4) При условии развития длительного апноэ немедленно начинают вентиляцию носо-лицевой маской с подачей 100% кислорода в режиме позитивного давления в конце выдоха.
Если судороги повторяются или больная остается в состоянии комы, вводят мышечные релаксанты и переводят пациентку на искусственную вентиляцию легких (ИВЛ) в режиме умеренной гипервентиляции.
Этапы помощи во время развития приступа эклампсии.
Слайд 71
5) Параллельно с возобновлением адекватного газообмена осуществляют катетеризацию
периферической вены и начинают введения противосудорожных препаратов (сульфат магния
вводят внутривенно болюсно в течении 5 мин, вводят 4 г сульфата магния (16 мл 25% раствора). Затем вводят сульфат магния со скоростью 2 г/ч (поддерживающая доза).
Если судорожный синдром купировать не удалось, то дополнительно вводят от 2 до 4 г сульфата магния в течение 3-5 мин, а также 20 мг диазепама внутривенно, а при отсутствии эффекта — общие анестетики, миорелаксанты с переводом больной на ИВЛ.
Этапы помощи во время развития приступа эклампсии.
Слайд 72
- Перевод на ИВЛ также осуществляют
при дыхательной недостаточности и отсутствии сознания после приступа эклампсии.
Родоразрешение
при этом проводят под общим обезболиванием.
Кроме того, показаниями к ИВЛ служат такие осложнения преэклампсии, как кровоизлияние в мозг, кровотечение, аспирация желудочным содержимым, отёк лёгких, а также полиорганная недостаточность (ПОН).
При эклампсии и постэклампсической коме необходимо прежде всего обеспечить хорошую оксигенацию крови, что является первостепенной задачей.
ИВЛ проводят в течение нескольких часов или даже 2-3 суток, что определяется состоянием родильницы, эффективностью проводимой корригирующей терапией
Этапы помощи во время развития приступа эклампсии
Слайд 73
6) Катетеризуют центральную вену при необходимости контроля
ЦВТ, для контроля почасового диуреза катетеризуют - мочевой пузырь.
По показаниям - трансназальная катетеризация желудка.
7) Все манипуляции (катетеризация вен, мочевого пузыря, акушерские манипуляции) проводят под общей анестезией.
8) После ликвидации судорог проводят коррекцию метаболических нарушений, водно-электролитного баланса и кислотно-щелочного состояния, белкового обмена. Нормализация среднего артериального давления как эквивалента снижения общего периферического сосудистого сопротивления:
продолжение магнезиальной терапии; при повышенном АД 170/110 мм рт.ст. и больше - дополнительное введение гипотензивных средств (лабеталол, клофелин, гидралазин).
Этапы помощи во время развития приступа эклампсии
Слайд 74
9) Инфузионную терапию проводят по тем же принципам,
что и при тяжелой преэклампсии. Инфузионная терапия должна быть
контролируемой и проводиться с учётом данных мониторинга центральной и периферической гемодинамики, диуреза, белка крови.
Препаратами выбора инфузионной терапии к моменту родоразрешения являются изотонические солевые растворы (Рингера, NaCl 0,9%). В случае необходимости возобновления ОЦК оптимальными препаратами являются 6% или 10% растворы гидроксиэтилкрохмала (стабизол, рефортан). Гидроксиэтилкрохмалы или декстран следует вводить вместе с кристаллоидами в соотношении 2:1.
К инфузионно-трансфузионной программе целесообразно включать свежезамороженную плазму для ликвидации гипопротеинемии (показатели белка плазмы < 45 г/л) и профилактики коагуляционного кровотечения.
Этапы помощи во время развития приступа эклампсии
Слайд 75
10) Для дальнейшего лечения эклампсии необходима оценка функционального
состояния почек, печени, системы гемостаза, легких, динамики артериального давления,
пульса, состояния глазного дна, оценка неврологического статуса.
Консультации невропатолога и окулиста. Лабораторные анализы: полный анализ крови (тробмоциты, гематокрит, гемоглобин, время свертывания), общий белок, уровень альбумина, глюкоза, мочевина, креатинин, трансаминазы, электролиты, уровень кальция, магния, фибриноген и продукты его деградации, протромбин и протромбиновое время, анализ мочи, суточная протеинурия.
Этапы помощи во время развития приступа эклампсии
Слайд 76
Женщину, которая перенесла эклампсию, наблюдают в условиях
отделения реанимации/палаты интенсивной терапии, или организуют индивидуальный пост.
К
стандартным мероприятиям, направленным на лечение эклампсии (восстановление функции мозга), относятся:
оптимизация дыхательной и сердечно-сосудистой функции;
мероприятия по устранению гемодинами-ческих, гиповолемических, гемостазиологических и метаболических нарушений;
улучшение основных функций печени (детоксикационная) и почек (выделительная);
восстановление ауторегуляции мозгового кровотока, обеспечение энергетической потребности мозга, постепенное уменьшение цитотоксической отечности мозговой ткани.
Слайд 77
Лечение беременных при эклампсии следует проводить
с учётом быстрой подготовки к родоразрешению, после чего выполняют
родоразрешающую операцию.
Если беременная перенесла приступ эклампсии, единственным правильным решением является немедленное родоразрешение.
Метод зависит от паритета родов (первые, повторные) и от акушерской ситуации, но преимущественно - это кесарево сечение.
Тактика родоразрешения.
Слайд 78
После родов лечения продолжают в соответствии с состоянием
родильницы.
В послеродовом периоде продолжают гипотензивную, инфузионную и терапию
сульфатом магния, а также терапию, направленную на восстановление функций жизненно важных органов.
Магнезиальная терапия должна длиться еще не менее 48 часов.
По показаниям проводят профилактику тромботических осложнений и антибактериальную терапию.
Слайд 79
При отсутствии эффекта от данной терапии после родоразрешения
показаны экстракорпоральные методы детоксикации и дегидратации: ультрафильтрация плазмы, гемосорбция,
гемодиафильтрация.
Показания к ультрафильтрации:
• постэклампсическая кома;
• отёк мозга;
• некупируемый отёк лёгких;
• анасарка.
Слайд 80
В случае сохранения гипертензии в течение 3 недель
после родов женщину госпитализируют в терапевтический стационар.
Длительность диспансерного
наблюдения после перенесенной тяжелой преэклампсии или эклампсии - 1 год.
У женщин, которые перенесли преэклампсию или эклампсию, существует повышенный риск развития артериальной гипертензии в дальнейшем, смерти от инсульта, смерти от других сердечно-сосудистых причин.
Поэтому такие женщины должны находиться под наблюдением терапевта и регулярно проходить обследование.