Слайд 2
ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ:
Терминальные состояния –
это своеобразный
патологический симптомокомплекс, проявляющийся тяжелейшими нарушениями функций органов и систем,
с которыми организм без помощи извне справиться не может. Другими словами это состояния пограничные между жизнью и смертью. К ним относятся все стадии умирания и ранние этапы постреанимационного периода.
(от лат. terminalis относящийся к концу, пограничный)
Слайд 3
ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ:
Умирание может быть следствием
развития любого тяжелого заболевания, травмы, утопления, отравления, термического воздействия
и т.д., каждое из которых имеет свои характерные симптомы. Однако процесс умирания имеет не только свои специфические особенности, зависящие от характера той или иной патологии, но и общие закономерности. Наиболее важной особенностью процесса умирания является то, что организм своими силами не в состоянии приостановить этот процесс, и без помощи извне смерть неизбежна.
Слайд 4
ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ:
Второй особенностью процесса умирания является
общий патофизиологический механизм, возникающий независимо от причины умирания -
та или иная форма гипоксии, которая по ходу умирания приобретает характер смешанной с преобладанием циркуляторных нарушений, часто сочетаясь с гиперкапнией.
Слайд 5
ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ:
Причина болезни в значительной степени
определяет течение процесса умирания и последовательность угасания функций органов
и систем (дыхание, кровообращение, ЦНС). Если первоначально поражается сердце, то в процессе умирания превалируют явления сердечной недостаточности с последующим поражением функции внешнего дыхания (ФВД) и ЦНС.
Слайд 6
ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ:
В тех случаях, когда гипоксия,
вызывающая умирание, возникает в результате поражения органов дыхания, первым
погибает мозг, а затем проявляются патологические изменения в сердечной мышце. При первичном поражении головного мозга раньше других угасает ФВД и вторично расстраивается функция сердечно - сосудистой системы.
Слайд 7
ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ:
Независимо от причины терминального состояния
прогрессирующая гипоксия постепенно поражает все ткани организма, что приводит
к развитию в них комплекса патологических и компенсаторных изменений. При этом компенсаторно-приспособительные изменения преобладают на начальных этапах умирания, а патологические - по мере углубления процесса.
Слайд 8
ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ:
Эти механизмы направлены на
поддержание адекватного кровообращения и кислородного снабжения ЦНС и сердца
за счет органов и систем более организованных в эволюционном плане. Степень гипоксии и быстрота ее развития определяют уровень выраженности компенсаторных реакций. К примеру, при внезапной остановке сердца компенсаторные механизмы не успевают развиться вообще, а длительная кровопотеря дает возможность запустить механизм компенсаторных реакций на полную мощность (наряду с централизацией кровообращения происходит выброс в кровь большого количества глюкозы, мобилизация гликогена из депо).
Слайд 9
КОМПЕНСАТОРНО-ПРИСПОСОБИТЕЛЬНЫЕ РЕАКЦИИ
1. Повышение деятельности дыхательного и сосудодвигательного центра
вследствие гуморальной и рефлекторной стимуляции рецепторов дуги аорты
и каротидного синуса.
Вследствие этого происходит учащение и углубление дыхания, увеличение ЧСС, МОС, повышение АД, сужение периферических и мезентериальных сосудов. Вследствие рефлекторной стимуляции ВНС и ретикулярной формации ствола головного мозга происходит временное увеличение кровоснабжения головного мозга (централизация кровообращения).
Слайд 10
КОМПЕНСАТОРНО-ПРИСПОСОБИТЕЛЬНЫЕ РЕАКЦИИ
Если эту компенсаторную реакцию своевременно не поддержать
необходимыми и соответствующими каждому конкретному случаю реанимационными мероприятиями, то
при относительной сохранности головного мозга развиваются тяжелые гипоксические и микроциркуляторные нарушения в органах и тканях с компенсированным метаболическим ацидозом (иногда сопровождаемым дыхательным алкалозом) и грубыми функциональными и морфологическими нарушениями со стороны внутренних органов. После истощения компенсаторных возможностей механизма централизации кровообращения быстро прогрессирует гипоксия головного мозга, которая приводит к активации местных тканевых реакций.
Слайд 11
КОМПЕНСАТОРНО-ПРИСПОСОБИТЕЛЬНЫЕ РЕАКЦИИ
2. Переход мозга к анаэробному гликолизу. Это
накопление в клетках и вне их молочной кислоты, развитие
ацидоза, который, в свою очередь, вызывает расширение артерий мозга, несколько улучшая его кровоснабжение. Однако, в условиях анаэробного гликолиза в мозге происходит истощение запасов глюкозы и гликогена, создается глубокий дефицит энергоемких соединений - АТФ и креатининфосфата.
Слайд 12
КОМПЕНСАТОРНО-ПРИСПОСОБИТЕЛЬНЫЕ РЕАКЦИИ
Впоследствии углубляющегося ацидоза мозговой ткани происходит паретическое
расширение артерий и венул, набухание перикапилярной глии, агрегация форменных
элементов крови, стаз и тромбозы мелких сосудов и, в итоге, нарушение микроциркуляции и возникновение вторичных очагов ишемии в головном мозге.
Слайд 13
КОМПЕНСАТОРНО-ПРИСПОСОБИТЕЛЬНЫЕ РЕАКЦИИ
Наряду с нарушениями углеводного обмена происходит активация
перекисного окисления липидов с образованием недоокисленных продуктов, оказывающих повреждающее
действие на метаболизм клеточных структур.
Слайд 14
КОМПЕНСАТОРНО-ПРИСПОСОБИТЕЛЬНЫЕ РЕАКЦИИ
Глубокая гипоксия мозга и энергетический дефицит приводят
к нарушению калий-натриевого насоса. Функции мозга нарушаются при рО2
оттекающей от мозга венозной крови 19-17 мм Нg, а при рО2 12-10 мм Нg возникает непосредственная угроза жизни. Если кислородное снабжение мозга не восстанавливается –
СМЕРТЬ НЕОБРАТИМА.
Слайд 15
Преагональное состояние
Этап умирания, в ходе которого постепенно,
в нисходящем порядке нарушаются функции корково-подкорковых и верхнестволовых отделов
головного мозга, наступает сначала тахикардия и тахипноэ, а затем брадикардия и брадипноэ, АД прогрессивно снижается ниже критического уровня (80-60 мм.рт.ст.), иногда (при умирании от асфиксии) после предварительного значительного, но кратковременного подъема. Вначале может наблюдаться общее двигательное возбуждение, имеющее рефлекторную природу; оно развивается до появления признаков энергетического дефицита мозга и отражает действие защитных механизмов.
Слайд 16
Преагональное состояние
Его биологический смысл заключается в попытке
вывести организм из угрожающей ситуации. Практически в условиях продолжающегося
действия основных причин смерти это возбуждение способствует ускорению умирания. Вслед за фазой возбуждения развиваются нарушения сознания и гипоксическая кома. В момент утраты сознания признаки энергетического дефицита обычно еще отсутствуют, и нарушения сознания связывают с изменениями синаптических, нейромедиторных процессов, имеющих защитное значение.
Слайд 17
Преагональное состояние
Одновременно с выключением сознания
проявляется судорожная активность (тонические пароксизмы, децеребрационная ригидность), непроизвольное мочеиспускание
и дефекация.
Слайд 18
Предагональное состояние:
Общая заторможенность, сознание спутанное, АД не определяется,
пульс на периферических артериях отсутствует, но пальпируется на сонных
и бедренных артериях; дыхательные нарушения проявляются выраженной одышкой, цианозом и бледностью кожных покровов и слизистых оболочек.
Слайд 19
терминальная пауза
Вслед за преагональным состоянием развивается терминальная пауза
– состояние, продолжающееся 1-4 минуты: дыхание прекращается, развивается брадикардия,
иногда асистолия, исчезают реакции зрачка на свет, корнеальный и другие стволовые рефлексы, зрачки расширяются. При умирании в состоянии глубокого наркоза терминальная пауза отсутствует.
Слайд 20
Агональное состояние:
По окончании терминальной паузы развивается агония –
этап умирания, который характеризуется активностью бульбарных отделов мозга. Одним
из клинических признаков агонии является терминальное (агональное) дыхание с характерными редкими, короткими, глубокими судорожными дыхательными движениями, иногда с участием скелетных мышц. Дыхательные движения могут быть и слабыми, низкой амплитуды. В обоих случаях эффективность внешнего дыхания снижена. Агония, завершающаяся последним вдохом или последним сокращением сердца, переходит в клиническую смерть. При внезапной остановке сердца агональные вдохи могут продолжаться несколько минут на фоне отсутствующего кровообращения.
Слайд 21
Агональное состояние:
диагностируют на основании следующего симптомокомплекса:
отсутствие сознания
и глазных рефлексов, неопределяемое АД,
отсутствие пульса на периферических
и резкое ослабление на крупных артериях;
при аускультации определяются глухие сердечные тоны;
на ЭКГ регистрируются выраженные признаки гипоксии и нарушения сердечного ритма.
Слайд 22
Клиническая смерть:
Ее констатируют в момент полной остановки кровообращения,
дыхания и выключения функциональной активности ЦНС. Непосредственно после остановки
и прекращения работы легких обменные процессы резко понижаются, однако полностью не прекращаются благодаря наличию механизма анаэробного гликолиза. В связи с этим клиническая смерть является состоянием обратимым, а ее продолжительность определяется временем переживания коры больших полушарий головного мозга в условиях полной остановки кровообращения и дыхания.
Есть также смысл упомянуть о таких понятиях, как мозговая и биологическая смерть.
Слайд 23
«Мозговая смерть»
«Мозговую смерть» как диагноз регистрируют при необратимом
повреждении коры больших полушарий головного мозга (декортикация). Однако в
ранние сроки (первые часы и сутки после клинической смерти) установить этот диагноз нелегко.
Слайд 24
«Мозговая смерть»
Отсутствие спонтанного дыхания (продолженная ИВЛ);
Исчезновение корнеального и
зрачковых рефлексов, как правило соответствующее полной арефлексии;
Угасшая биоэлектрическая активность
коры больших полушарий головного мозга, регистрируемая в виде изоэлектрической линии на ЭЭГ в течение 3 часов.
В настоящее время этот диагноз обосновывает триада симптомов
Слайд 25
Биологическая смерть
В обобщенном виде определяется как
необратимое прекращение жизнедеятельности, то есть конечная стадия существования живой
системы организма. Ее объективными признаками являются гипостатические пятна, понижение температуры и трупное окоченение мышц.
Слайд 26
Приложение
к Инструкции по констатации
смерти человека на основании
диагноза смерти
мозга
ПРОТОКОЛ
УСТАНОВЛЕНИЯ СМЕРТИ МОЗГА
Фамилия_______________Имя_______________Отчество_______________
Дата рождения____________Возраст________ N истории болезни__________
Диагноз заболевания, приведшего
к смерти мозга
__________________________________________________________________
____________________________________________________
Комиссия в составе:
врача анестезиолога-реаниматолога
_________________________________________________________________
врача-невролога
_________________________________________________________________
врачей-специалистов
в течение ________ часов обследовали состояние больного______________
_________________________________________________________________
и констатируют, что:
Слайд 27
I. Исключены следующие факторы,
препятствующие установлению диагноза смерти
мозга
(констатация факторов отмечается словом "исключено")
Артериальное систолическое давление
ниже 90 мм рт. ст.
(указать цифры) ____________________
Ректальная температура
ниже 32 град. С
(указать цифры) ____________________
интоксикации, включая лекарственные ____________________
миорелаксанты ____________________
наркотизирующие средства ____________________
метаболические или эндокринные комы ____________________
гиповолемический шок ____________________
первичная гипотермия ____________________
Слайд 28
II. Зарегистрированы следующие признаки,
указывающие на прекращение функции больших
полушарий
и ствола головного мозга
(констатация признаков и данных дополнительных тестов
отмечается
словом "да")
полное и устойчивое отсутствие
сознания (кома) __________________
отсутствие самостоятельного
дыхания __________________
отсутствие реакции на сильные болевые
раздражители (надавливание на тригеминальные
точки, грудину) и любых других рефлексов,
замыкающихся выше шейного отдела
спинного мозга __________________
атония всех мышц __________________
зрачки не реагируют на свет __________________
диаметр зрачков больше 5 мм __________________
Слайд 29
отсутствие корнеальных рефлексов
__________________
отсутствие окулоцефалических рефлексов
__________________
отсутствие окуловестибулярных рефлексов __________________
отсутствие фарингеальных и трахеальных
рефлексов (при движении эндотрахеальной
трубки и санации дыхательных путей) __________________
отсутствие самостоятельного дыхания
во время разъединительного теста
(уровень PaCO2 должен быть не менее
60 мм рт. ст.) __________________
а) PaCO2 в конце проверки апноэ __________________
(указать цифры) __________________
б) PaO2 в конце проверки апноэ
(в мм рт. ст.) __________________
Слайд 30
III. Дополнительные (подтверждающие) тесты
(констатация данных дополнительных тестов
отмечается словом
"да")
А. Электроэнцефалограмма (полное
электрическое
молчание мозга) __________________
Б. Церебральная панангиография (отсутствие
заполнения внутримозговых артерий) __________________
IV. Комментарии
__________________________________________________________________
__________________________________________________________________
__________________________________________________________________
Слайд 31
Заключение
Рассмотрев вышеуказанные результаты и руководствуясь в их трактовке
Инструкцией по констатации смерти человека на основании диагноза смерти
мозга, свидетельствуем о смерти больного (фамилия, имя, отчество)
__________________________________________________________________
__________________________________________________________________
на основании смерти мозга.
Дата _____________________ (число, месяц, год)
время смерти _____________
Подписи врачей, входящих в комиссию: ____________________________
Слайд 32
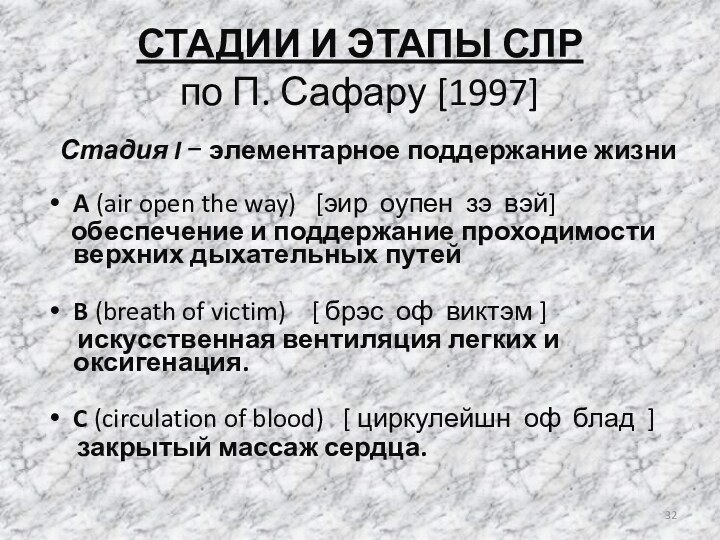
Стадия I элементарное поддержание жизни
A (air open
the way) [эир оупен зэ вэй]
обеспечение
и поддержание проходимости верхних дыхательных путей
B (breath of victim) [ брэс оф виктэм ]
искусственная вентиляция легких и оксигенация.
C (circulation of blood) [ циркулейшн оф блад ]
закрытый массаж сердца.
СТАДИИ И ЭТАПЫ СЛР
по П. Сафару [1997]
Слайд 33
Стадия II дальнейшее поддержание жизни
D (drags
and fluids intravenous lifeline administration)
[
драгс энд флюидс интравенус лайфлайн администрейшн ]
введение лекарственных средств.
E (electrocardiography diagnosis)
[ электрокардиографи диагнозис ] оценка ЭКГ.
F (fibrillation treatment) [ фибрилейшн тритмент ]
дефибрилляция.
СТАДИИ И ЭТАПЫ СЛР
по П. Сафару [1997]
Слайд 34
Стадия III длительное поддержание жизни
G (gauging) [
гогин ]
оценка состояния пациента и выявление
причин, приведших к остановке сердца.
Н (human mentation) [ хьюман ментейшн ]
мероприятия по восстановление сознания пациента.
I (intencive care) [ интэнсив кэа ]
собственно интенсивная терапия.
СТАДИИ И ЭТАПЫ СЛР
по П. Сафару [1997]
Слайд 35
ВИДЫ ОСТАНОВКИ КРОВООБРАЩЕНИЯ
1. Тахикардия
2. Фибрилляция желудочков
3. Асистолия
4. Брадикардия
5.
Электромеханическая диссоциация
Слайд 36
Специализированные реанимационные мероприятия
После прибытия реанимационной
бригады ответственность за проведение сердечно-легочной реанимации ложится на ее
руководителя. Убедившись в правильности проведения основных реанимационных мероприятий, он должен обеспечить своевременную диагностику аритмии и дефибрилляцию, ИВЛ, введение лекарственных средств, выявление и устранение причины остановки кровообращения. Руководитель реанимационной бригады оценивает эффективность этих мероприятий и принимает решение об их прекращении.
Слайд 37
Диагностика аритмии и дефибрилляция
должны быть проведены
как можно быстрее!
Дефибриллятор должен быть
снабжен ЭКГ-монитором, позволяющим следить за ЭКГ, снимаемой непосредственно с электродов дефибриллятора.
Желудочковая тахикардия без пульса и фибрилляция желудочков —
показания к немедленной дефибрилляции.
Слайд 38
Методика дефибрилляции
Один электрод устанавливают справа от
грудины под ключицей, второй — по средней подмышечной линии слева
на уровне соска.
Для улучшения электропроводности электроды смазывают специальным гелем и плотно прижимают к грудной клетке. Перед дефибрилляцией нужно убедиться, что никто не соприкасается ни с больным, ни с кроватью.
Слайд 39
Прекардиальный удар
иногда позволяет купировать желудочковую тахикардию
и фибрилляцию желудочков, однако его имеет смысл наносить, только
пока нет дефибриллятора.
Слайд 40
Имплантированный дефибриллятор или электрокардиостимулятор
не препятствуют наружной
дефибрилляции и не выходят из строя, если электрод не
установлен непосредственно над ними. Нередко (особенно при эпикардиальном положении электродов) может потребоваться высокая, более 200 Дж, энергия разряда и переднезаднее расположение электродов.
Слайд 41
Дефибрилляция вслепую
при неизвестном виде аритмии, в наши дни,
когда все дефибрилляторы снабжены ЭКГ-монитором, применяется редко.
Слайд 42
Изолиния на ЭКГ
свидетельствует об изоэлектрической
форме фибрилляции желудочков или асистолии — однако нередко она обусловлена
техническими погрешностями, например плохим контактом электрода с кожей или отсоединением провода от электрода.
Диагноз асистолии считают подтвержденным только в том случае, если изолиния сохраняется при перемещении электродов на 90° по отношению к их первоначальному положению.
Слайд 43
ИВЛ
с использованием 100% кислорода должна быть начата как можно
раньше.
Желательна интубация трахеи, однако ее
может проводить только опытный специалист. Сразу после интубации проверяют положение эндотрахеальной трубки. При аускультации легких дыхание должно симметрично выслушиваться с обеих сторон. Аускультация эпигастральной области позволяет убедиться, что трубка не попала в пищевод. Интубация трахеи не должна занимать более 30 с.
Слайд 44
ИВЛ
Лучше начать ИВЛ через маску, чем
вновь и вновь пытаться интубировать трахею. Проводя ИВЛ дыхательным
мешком, нужно следить, чтобы маска не отходила от лица, это требует определенной сноровки. Если устранить обструкцию дыхательных путей так и не удалось , проводят пункционную коникотомию и высокочастотную ИВЛ через катетер .
Слайд 45
Пути введения лекарственных средств:
Периферические вены
Катетеризацию периферической
вены (обычно в локтевой ямке) проводят, если больному ранее
не был установлен катетер. Чтобы препараты быстрее достигали центрального кровотока, используют длинный катетер, поднимают руку больного и после каждого введения препарата вводят 20—30 мл
Слайд 46
Пути введения лекарственных средств:
Центральные вены
Внутреннюю яремную или подключичную вену используют, если катетер в
них уже установлен или если не удается катетеризировать периферическую вену. При катетеризации бедренной вены используют длинный катетер, который проводят выше диафрагмы — это ускоряет поступление препаратов в центральный кровоток.
Слайд 47
Пути введения лекарственных средств:
Эндотрахеальное введение
атропина, лидокаина
и адреналина используют, если не удается катетеризировать вену. Дозы
должны быть в 2—2,5 раза выше, чем при в/в введении. Препарат, разведенный в 10 мл 0,9% NaCl, впрыскивают в эндотрахеальную трубку и несколькими сильными раздуваниями распыляют по бронхам.
Слайд 48
Пути введения лекарственных средств:
Внутрисердечное введение
не рекомедуется!!!
Слайд 49
Введение жидкости
(лучше использовать физиологический раствор)
показано при острой кровопотере, гиповолемии и артериальной гипотонии,
а также при инфаркте миокарда, особенно с поражением правого желудочка. В прочих случаях введение жидкости не рекомендуется.
Слайд 50
Выявление и устранение причины остановки кровообращения
задача руководителя реанимационной
бригады
Он собирает анамнез, проводит физикальное исследование и назначает дополнительные
исследования (электролиты, гематокрит, газы артериальной крови, ЭКГ, рентгенография).
Слайд 51
Прямой массаж сердца и дефибрилляция на открытом сердце
не крайняя мера, а способ проведения СЛР в
определенных случаях, к которым относятся:
1) проникающее ранение груди или живота,
2) деформация грудной клетки, препятствующая непрямому массажу сердца,
3) выраженная гипотермия,
4) разрыв аневризмы аорты, тампонада сердца при неэффективности пункции перикарда,
5) остановка кровообращения во время торакотомии.
Слайд 52
Начало и прекращение СЛР
СЛР начинают немедленно, как
только
выявлена остановка кровообращения!
Не реанимируют только заведомо безнадежных больных и
тех, кто запретил это делать. Лечащий врач должен заранее выяснить волю больного и сделать соответствующую запись в истории болезни, например: «не реанимировать», «не интубировать», «не дефибриллировать».
Слайд 53
Прекращение СЛР
Принимая решение прекратить СЛР, учитывают характер основного
заболевания, обстоятельства остановки кровообращения и эффективность реанимационных мероприятий.
Слайд 54
Неблагоприятные прогностические признаки:
1) асистолия,
2) в момент остановки кровообращения рядом
никого не было,
3) фибрилляция желудочков или желудочковая тахикардия сохраняются
после четырех разрядов,
4) позднее начало СЛР,
5) позднее применение дефибрилляции,
6) длительность СЛР свыше 15 мин.
































![Терминальные состояния Стадия III длительное поддержание жизниG (gauging) [ гогин ]](/img/tmb/13/1231718/cab6370a9ebef7c24cbc49e5f4aa6c9f-720x.jpg)