- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Ведение беременности при заболеваниях щитовидной железы
Содержание
- 2. С первых недель беременности на щитовидную железу
- 3. Физиологические изменения функционирования щитовидной железы во время
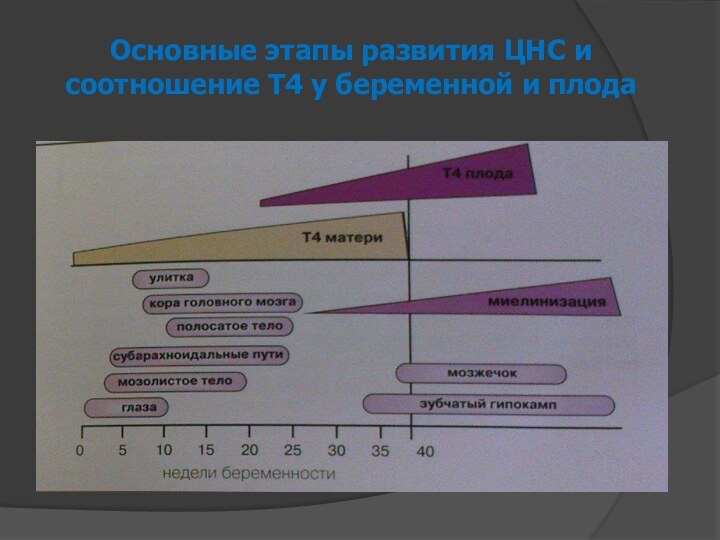
- 4. Основные этапы развития ЦНС и соотношение Т4 у беременной и плода
- 5. Диффузный нетоксический зоб (ДНЗ)Вне беременности ДНЗ не
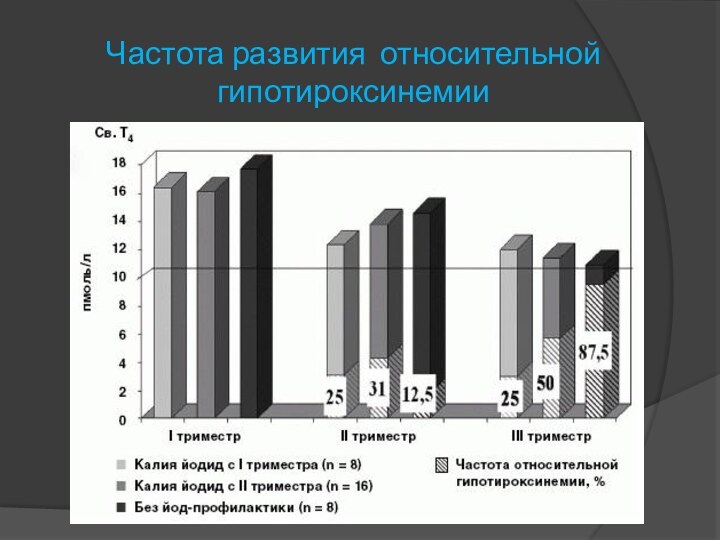
- 6. Частота развития относительной гипотироксинемии
- 7. Лечение и профилактикаВ 2007 г. ВОЗ рекомендовала
- 8. ГипотиреозГипотиреоз - клинический синдром, обусловленный гипофункцией щитовидной
- 9. К группам риска по развитию гипотиреоза во
- 10. Клиника гипотиреоза Беременные с гипотиреозом жалуются на
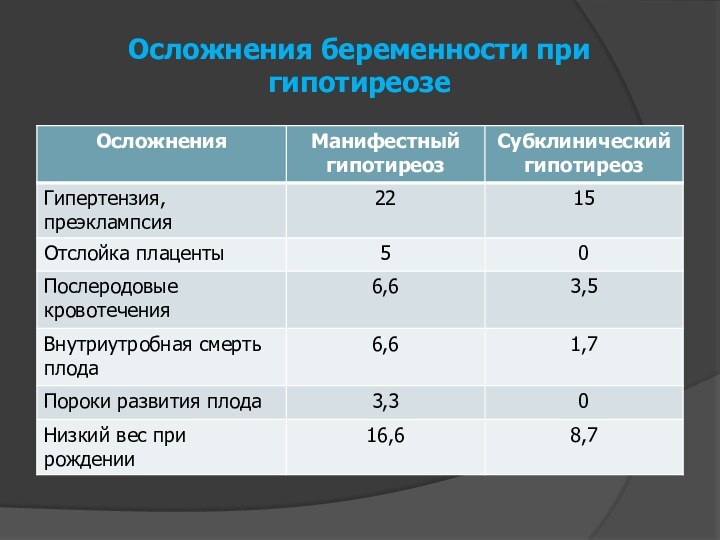
- 11. Осложнения беременности при гипотиреозе
- 12. Диагностика и лечение гипотиреозаЕсли женщина с компенсированным
- 13. ТиреотоксикозТиреотоксикоз – это заболевание щитовидной железы, вызванное
- 14. Причины развития тиреотоксикозаСамая частая причина тиреотоксикоза при
- 15. Клиника тиреотоксикозаОбычно больные жалуются на сердцебиение (на
- 16. Дифференциальная диагностика
- 17. Осложнения тиреотоксикозаУгроза прерывания беременности (до 50% случаев),
- 18. Лечение тиреотоксикозаПрепарат выбора у беременных – Пропицил.Резкое
- 19. Правила тиреостатической терапии:Нельзя использовать высокие дозы препаратов:
- 20. Тактика акушера-гинеколога и эндокринологаГоспитализация в ранние сроки
- 21. Скачать презентацию
- 22. Похожие презентации
С первых недель беременности на щитовидную железу женщины воздействует множество факторов, большая часть которых прямо или косвенно ее стимулирует. В этот период у плода еще не функционирует своя щитовидная железа, а весь эмбриогенез обеспечивается тиреоидными гормонами

















Слайд 3
Физиологические изменения функционирования щитовидной железы во время беременности
Гиперстимуляция
щитовидной железы хорионическим гонадотропином:
физиологическое снижение уровня ТТГ в
первой половине беременности; повышение продукции тиреоидных гормонов.
Увеличение продукции ТСГ в печени под воздействием эстрогенов:
повышение уровня общих фракций тиреоидных гормонов;
увеличение общего содержания тиреоидных гормонов в организме беременной.
Усиление экскреции йода с мочой и трансплацентарного переноса йода.
Дейодирование тиреоидных гормонов в плаценте.
Снижение уровня антитиреоидных антител.
Слайд 5
Диффузный нетоксический зоб (ДНЗ)
Вне беременности ДНЗ не требует
частого контроля функции щитовидной железы и, зачастую, не требует
и лечения, а во время беременности эти женщины относятся к группе риска развития гипотироксинемии. Поэтому у таких женщин необходимо контролировать функцию щитовидной железы каждые 2 месяца в течение первых II триместров. Патологическое значение гипотироксинемии в третьем триместре снижается.
Слайд 7
Лечение и профилактика
В 2007 г. ВОЗ рекомендовала дозу
йода для беременных и женщин в период лактации до
250 мкг в сутки.В случае выявления гипотироксинемии, даже относительной (снижение сТ4 ниже 10 перцентиля) в первом триместре показано проведение комбинированного лечения препаратами йода (Йодомарин, Йодид) и левотироксина (L-Тироксин, Эутирокс) по правилам лечения гипотиреоза.
Во втором триместре опасность повреждения центральной нервной системы плода меньше, поэтому назначение левотироксина показано при развитии только явной гипотироксинемии.
После родов препараты левотироксина необходимо отменить с последующим контролем функции щитовидной железы через 4—8 недель для исключения персистирующего гипотиреоза.
Слайд 8
Гипотиреоз
Гипотиреоз - клинический синдром, обусловленный гипофункцией щитовидной железы
и характеризующийся сниженным содержанием тиреоидных гормонов в сыворотке крови.
Гипотиреоз является достаточно распространенной патологией и встречается у 19 из 1000 женщин.
Распространенность гипотиреоза среди беременных составляет 2%.
Слайд 9 К группам риска по развитию гипотиреоза во время
беременности относят:
женщин, принимавших левотироксин в анамнезе по любой причине;
женщин с аутоиммунными заболеваниями или семейным анамнезом аутоиммунных заболеваний;
женщин с зобом;
женщин, перенесших операции на щитовидной железе или облучение шеи.
Слайд 10
Клиника гипотиреоза
Беременные с гипотиреозом жалуются на вялость,
сонливость, снижение памяти, сухость кожи, выпадение волос, ломкость волос,
упорные запоры. Отмечается бледность и отечность кожи, брадикардия, повышенное содержание холестерина в крови.Во время беременности, особенно во второй ее половине, отмечается некоторое улучшение течения гипотиреоза. Это связано с повышением активности функции щитовидной железы плода и поступление плодовых тиреоидных гормонов в организм матери. Это опасно для плода, так как раннее включение функции щитовидной железы приводит к ее истощению в последующем.
Слайд 12
Диагностика и лечение гипотиреоза
Если женщина с компенсированным гипотиреозом
планирует беременность, дозу L-тироксина необходимо увеличить сразу после ее
наступления на 50 мкг.Контроль адекватности терапии осуществляется по уровню ТТГ и свободного Т4, которые необходимо исследовать 1 раз в 4 недели на протяжении первого триместра, далее каждые 8 нед.
Целевые значения ТТГ — 0,5—2,5 мЕд/л, а сТ4 — верхняя граница нормы.
В случае выявления гипотиреоза, манифестного или субклинического, показано назначение сразу полной заместительной дозы левотироксина. Это позволяет быстро нормализовать уровень тироксина, который, проникая через плаценту, обеспечивает нормальное развитие плода.
Слайд 13
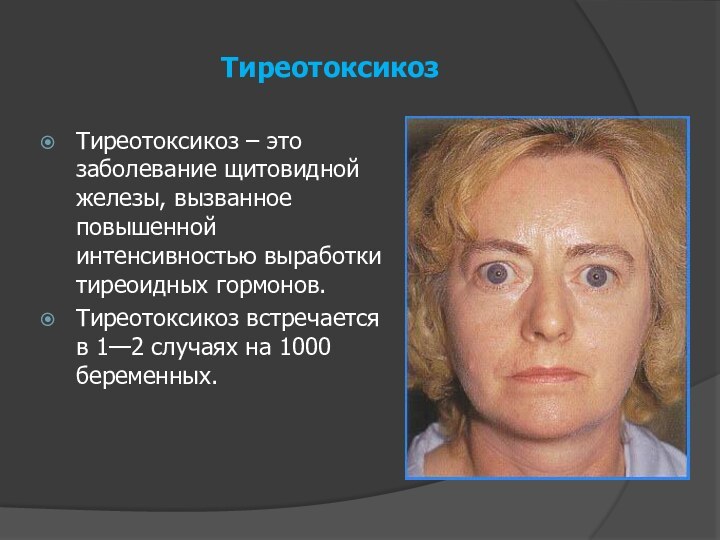
Тиреотоксикоз
Тиреотоксикоз – это заболевание щитовидной железы, вызванное повышенной
интенсивностью выработки тиреоидных гормонов.
Тиреотоксикоз встречается в 1—2 случаях на
1000 беременных.
Слайд 14
Причины развития тиреотоксикоза
Самая частая причина тиреотоксикоза при беременности
– ДТЗ. Однако, в первом триместре беременности необходимо дифференцировать
ДТЗ с транзиторным гестационным тиреотоксикозом (ТГТ), так как лечебная тактика при этих состояниях различна.ТГТ — доброкачественное состояние, не представляющее угрозы для беременной и плода, которое развивается вследствие стимулирующего влияния хорионического гонадотропина. Это состояние не требует лечения и разрешается обычно самостоятельно.
Слайд 15
Клиника тиреотоксикоза
Обычно больные жалуются на сердцебиение (на ЭКГ
синусовая тахикардия, повышенный вольтаж, увеличение систолических показателей), утомляемость, нервозность,
нарушение сна, чувство жара, повышенное потоотделение, тремор рук, экзофтальм, увеличение щитовидной железы, субфебрилитет.В первой половине беременности у всех женщин отмечается обострение заболевания, во второй половине у части больных с легкой степенью тиреотоксикоза наступает улучшение. Но может наступить сердечно-сосудистая декомпенсация: тахикардия до 120-140 ударов в минуту, нарушение ритма по типу мерцательной аритмии, тахипное.
Слайд 17
Осложнения тиреотоксикоза
Угроза прерывания беременности (до 50% случаев), особенно
в ранние сроки из-за нарушения процессов имплантации и плацентации.
Ранний
токсикоз беременных – его развитие совпадает с обострением тиреотоксикоза, протекает тяжело и плохо поддается лечению (является причиной прерывания беременности).Поздние гестозы – возникают реже, доминирующим симптомом является гипертензия; течение очень тяжелое и плохо поддается лечению.
В родах может часто возникать декомпенсация ССС, а в последовом и раннем послеродовом периодах - кровотечения.
В послеродовом периоде также часто наблюдается обострение тиреотоксикоза - сердцебиение, слабость, общий тремор, усиление потоотделения.
Слайд 18
Лечение тиреотоксикоза
Препарат выбора у беременных – Пропицил.
Резкое обострение
в послеродовом периоде тиреотоксикоза требует:
1) лечения мерказалилом -
он проходит через молоко к плоду и отрицательно влияет на его щитовидную железу2) подавление лактации.
При ДТЗ легкой степени только в 50-60% можно получить достаточный терапевтический эффект от применения йодистых препаратов на фоне диеты, богатой витаминами, и седативных средств (валериана, пустырник).
Производить операцию во время беременности необходимо в срок 14 недель, так как ранее производство операции увеличивает частоту прерывания беременности.
Слайд 19
Правила тиреостатической терапии:
Нельзя использовать высокие дозы препаратов: максимальной
разрешенной дозой тиамазола (Мерказолил, Тирозол) является 20 мг в
сутки, а пропилтиоурацила (Пропицил) 100 мг 3 раза в сутки.При снижении уровня свободного Т4 необходимо уменьшать дозу тиреостатиков под контролем уровня свободного Т4, иногда вплоть до полной отмены во избежание развития гипотироксинемии.
У беременных с тиреотоксикозом никогда не применяется схема «блокируй и замещай», так как при этом используются большие дозы тиреостатиков и возрастает опасность блокирования щитовидной железы плода.
Слайд 20
Тактика акушера-гинеколога и эндокринолога
Госпитализация в ранние сроки до
12 недель для обследования и решения вопроса о вынашивании
беременности;Беременность противопоказана при средней тяжести течении диффузного зоба и узловго зоба, если женщина не намерена оперироваться в срок 14 недель;
Постоянное наблюдение акушер-гинеколога и эндокринолога;
При развитии осложнений – госпитализация;
Роды в специализированном роддоме под контролем за ССС и кардиотропной терапией, профилактикой кровотечений в последовом и послеродовом периодах;
Дети передаются под наблюдение педиатра-эндокринолога.