- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Возбудители инфекций верхних дыхательных путей, характеризующихся специфичностью патогенеза и клинической картины. (Лекция 2)
Содержание
- 2. ВОЗБУДИТЕЛИ ТУБЕРКУЛЕЗА = МИКОБАКТЕРИИ – «ПАЛОЧКА КОХА»
- 3. МОРФОЛОГИЧЕСКИЕ И ТИНКТОРИАЛЬНЫЕ ПРИЗНАКИ «ПАЛОЧКИ КОХА» Тонкая
- 4. ОТЛИЧИЯ МИКОБАКТЕРИЙ ОТ ДРУГИХ ПРОКАРИОТ кислото-,
- 5. КИСЛОТОУСТОЙЧИВОСТЬ МИКОБАКТЕРИЙ Высокое содержание липидов в клеточной
- 6. КУЛЬТУРАЛЬНЫЕ СВОЙСТВА ПАЛОЧКИ КОХАМеждународная элективная среда =
- 7. РОСТ МИКОБАКТЕРИЙ НА СРЕДЕ ЛЕВЕНШТЕЙНА-ЙЕНСЕНА
- 8. БИОХИМИЧЕСКИЕ СВОЙСТВА ПАЛОЧКИ КОХАосновной биохимический тест, используемый
- 9. АНТИГЕНЫ ПАЛОЧКИ КОХАТуберкулин (белок)ПолисахаридыФосфатидыКорд-факторАнтигены всех видов микобактерий
- 10. ФАКТОРЫ ПАТОГЕННОСТИ ПАЛОЧКИ КОХАСульфатиды (серосодержащие гликопротеиды) Корд-фактор
- 11. УСТОЙЧИВОСТЬ ВОЗБУДИТЕЛЕЙ ТУБЕРКУЛЁЗА ВО ВНЕШНЕЙ СРЕДЕУстойчивы во
- 12. ТУБЕРКУЛЕЗ = ПЕРВИЧНО-ХРОНИЧЕСКОЕ ИНФЕКЦИОННОЕ ЗАБОЛЕВАНИЕ ЧЕЛОВЕКА И
- 13. ТУБЕРКУЛЕЗ ОРГАНОВ ДЫХАНИЯ
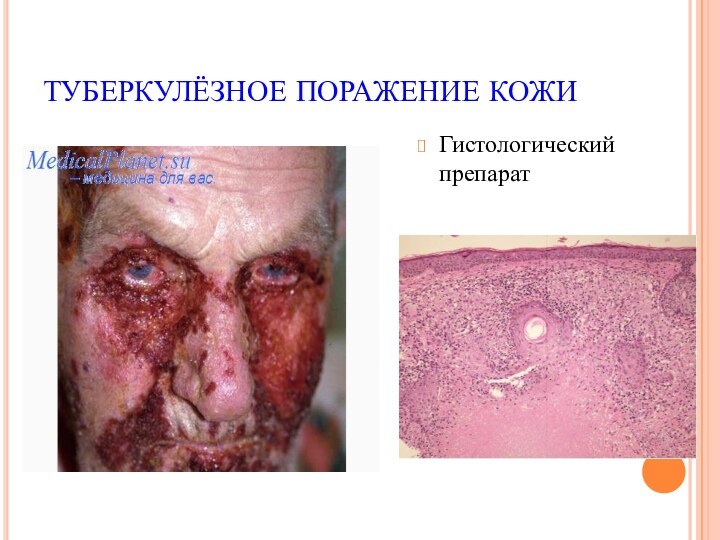
- 14. ТУБЕРКУЛЁЗНОЕ ПОРАЖЕНИЕ КОЖИГистологический препарат
- 15. ЭПИДЕМИОЛОГИЯ ТУБЕРКУЛЁЗАИсточник инфекции:Больной человек Реже - животное
- 16. Первичный туберкулез либо вовсе не сопровождается выраженной
- 17. ПАТОГЕНЕЗ ТУБЕРКУЛЁЗАВходные ворота инфекции:дыхательные пути - чаще
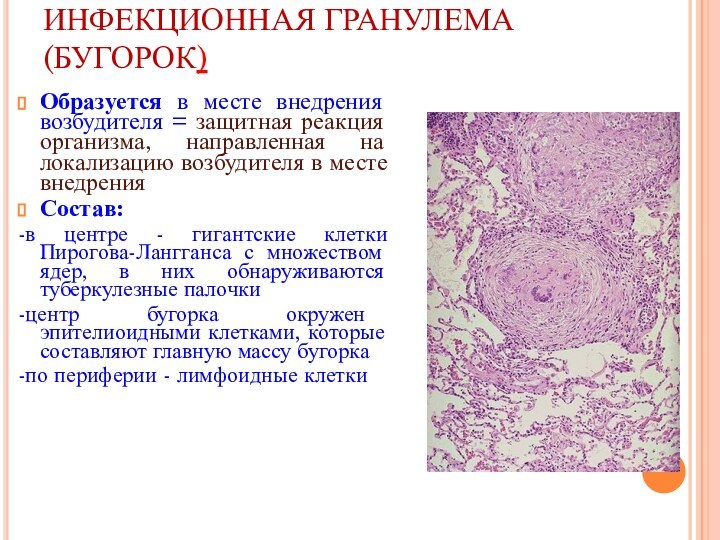
- 18. ИНФЕКЦИОННАЯ ГРАНУЛЕМА (БУГОРОК) Образуется в месте внедрения
- 19. ИНФЕКЦИОННАЯ ГРАНУЛЕМА (БУГОРОК) При неблагоприятном течении (при
- 20. ИНФЕКЦИОННАЯ ГРАНУЛЕМА (БУГОРОК)При благоприятном течении (при наличии
- 21. ИММУНИТЕТОрганизм человека обладает высокой естественной резистентностью к
- 22. ИНФЕКЦИОННАЯ АЛЛЕРГИЯ ПРИ ТУБЕРКУЛЁЗЕВсегда сопутствует инфицированию туберкулезной
- 23. ПРОБА МАНТУ
- 24. МИКРОБИОЛОГИЧЕСКАЯ ДИАГНОСТИКА ТУБЕРКУЛЁЗА
- 25. БАКТЕРИОСКОПИЧЕСКИЙ МЕТОД ДИАГНОСТИКИ1. после окраски по Цилю-Нильсену
- 26. МЕТОДЫ ОБОГАЩЕНИЯ МАЗКА Метод гомогенизации:суточная порция мокроты
- 27. КУЛЬТУРАЛЬНЫЙ МЕТОДпатологический материал⇓средаЛевенштейна-Йенсена⇓культивирование – от 2 до 12 недель⇓идентификация:ниациновая пробабиопроба⇓определение чувствительности к туберкулостатическим препаратам
- 28. БИОЛОГИЧЕСКИЙ МЕТОДпатологический материал⇓морская свинка(0,1 мл подкожно в
- 29. УСКОРЕННЫЙ МЕТОД ВЫДЕЛЕНИЯ (МЕТОД МИКРОКУЛЬТУР, МЕТОД
- 30. ДИФФЕРЕНЦИАЦИЯ M. TUBERCULOSIS ОТ M. BOVIS:
- 31. ВЫЯВЛЕНИЕ L-ФОРМ ТУБЕРКУЛЕЗНОЙ ПАЛОЧКИ: РИФ с сыворотками
- 32. ПРОФИЛАКТИКА ТУБЕРКУЛЁЗАНеспецифическаяСанитарно-гигиенические мероприятия, нормализация условий труда и
- 33. ЭТИОТРОПНАЯ ТЕРАПИЯПрепараты первого ряда: изониазид, этамбутол, стрептомицин,
- 34. ВОЗБУДИТЕЛЬ ЛЕПРЫ = MYCOBACTERIUM LEPRAE ●КлассификацияОтдел: FirmicutesПорядок:
- 36. ЛЕПРА●- хроническое заболевание людей, характеризуется: образованием гранулем
- 38. МИКРОБИОЛОГИЧЕСКАЯ ДИАГНОСТИКА
- 40. МОРФОЛОГИЧЕСКИЕ И ТИНКТОРИАЛЬНЫЕ СВОЙСТВА● Грамположительные тонкие (var.
- 42. КУЛЬТУРАЛЬНЫЕ СВОЙСТВАРастут на сложных питательных средах при
- 44. БИОХИМИЧЕСКИЕ СВОЙСТВАДля идентификации вида C. diphtheriae:цистиназная активность(проба
- 45. ФАКТОРЫ ПАТОГЕННОСТИТоксин - основной фактор вирулентности дифтерийной
- 46. В НЕРВНОЙ ТКАНИ ЭТОТ ТОКСИН ВЫЗЫВАЕТ ДЕМИЕЛИНИЗАЦИЮ
- 47. ГЕН, КОДИРУЮЩИЙ СИНТЕЗ ДИФТЕРИЙНОГО ТОКСИНА, ПРИНАДЛЕЖИТ УМЕРЕННОМУ
- 48. ЭПИДЕМИОЛОГИЯ
- 49. Клинические проявления:интоксикация фибринозное воспаление в месте проникновения
- 50. ПРИ ДИФТЕРИЙНОМ КРУПЕ:● отслоившиеся фибриновые пленки могут
- 52. МИКРОБИОЛОГИЧЕСКАЯ ДИАГНОСТИКА
- 53. ПАТОЛОГИЧЕСКИЙ МАТЕРИАЛ (ПЛЕНКИ, СЛИЗЬ ИЗ ЗЕВА) ДОЛЖЕН
- 54. КУЛЬТУРАЛЬНЫЙ МЕТОД Посев производят на среды Ру,
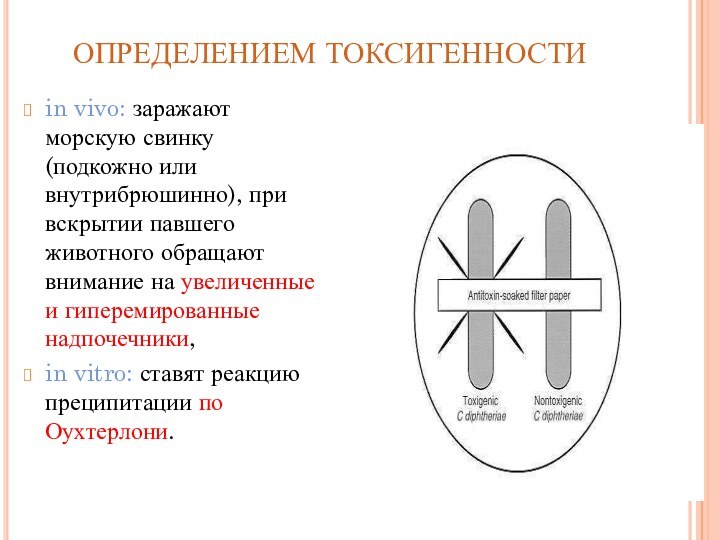
- 55. ОПРЕДЕЛЕНИЕМ ТОКСИГЕННОСТИ in vivo: заражают морскую свинку
- 56. ПРОФИЛАКТИКАНеспецифическаявыявление и изоляция для лечения больныхсанация бактерионосителейдезинфекция
- 57. ЭТИОТРОПНАЯ ТЕРАПИЯантитоксическая сыворотка (её введение необходимо начинать
- 58. БОРДЕТЕЛЛЫОтдел: Gracilicutes Род: Bordetella Патогенные виды: В.
- 59. МОРФОЛОГИЧЕСКИЕ СВОЙСТВА
- 61. КУЛЬТУРАЛЬНЫЕ СВОЙСТВА
- 62. ФАКТОРЫ ПАТОГЕННОСТИФакторы адгезии: - пили – обеспечивают
- 63. ДЕЙСТВИЕ ТОКСИНА:оказывает местное действие, приводящее в результате
- 64. Эпидемиология коклюшаИсточник инфекции – больной человек (заразен
- 65. КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ КОКЛЮШАКатаральная стадия (1 – 2
- 66. МИКРОБИОЛОГИЧЕСКАЯ ДИАГНОСТИКА КОКЛЮША
- 67. КУЛЬТУРАЛЬНЫЙ МЕТОД ДИАГНОСТИКИОсновной: слизь из верхних дыхательных
- 68. ДИФФЕРЕНЦИАЦИЯ ПАТОГЕННЫХ ВИДОВ БОРДЕТЕЛЛ подвижность (B. bronchiseptica)уреазная активность (B. bronchiseptica и B. parapertussis)РА с видоспецифическими сыворотками
- 69. ПРОФИЛАКТИКА КОКЛЮШАНеспецифическаяВыявление и изоляция больных для лечения
- 70. Скачать презентацию
- 71. Похожие презентации
ВОЗБУДИТЕЛИ ТУБЕРКУЛЕЗА = МИКОБАКТЕРИИ – «ПАЛОЧКА КОХА» - ВК Тип: ActinobacteriaКласс: ActinobacteriaСемейство: MycobacteriасеаеРод: MycobacteriumВиды:M. tuberculosisM. bovisM. africanum

























































Слайд 3
МОРФОЛОГИЧЕСКИЕ И ТИНКТОРИАЛЬНЫЕ ПРИЗНАКИ «ПАЛОЧКИ КОХА»
Тонкая и
стройная прямая или слегка изогнутая палочка («швейная игла»);
Не образует:
макрокапсул, эндоспор,
жгутиков,
но имеет микрокапсулу;
В мазках из патологического материала располагается одиночно или группами из 2-3 клеток;
Грамположительная (метод окраски применяется редко из-за плохого восприятия микобактериями анилиновых красителей)
Слайд 4
ОТЛИЧИЯ МИКОБАКТЕРИЙ ОТ ДРУГИХ ПРОКАРИОТ
кислото-,
спирто-
щелочеустойчивость,
высокое содержание в клеточной
стенке липидов (до 60%) и кислот:-миколовая,
- фтионовая,
- туберкулостеариновая
очень медленный рост
Слайд 5
КИСЛОТОУСТОЙЧИВОСТЬ МИКОБАКТЕРИЙ
Высокое содержание липидов в клеточной стенке
по Цилю-Нильсену в красный цвет
Вместе с тем необходимо иметь
в виду, что встречаются и кислотоподатливые микобактерии ( зерна Муха) - окрашивающиеся по Цилю-Нильсену в синий цвет
Слайд 6
КУЛЬТУРАЛЬНЫЕ СВОЙСТВА ПАЛОЧКИ КОХА
Международная элективная среда = среда
Левенштейна-Йенсена (включает картофельный экстракт, различные соли, яйца, глицерин и
малахитовый зеленый как агент, ингибирующий рост контаминирующей микрофлоры)Оптимальная температура = 37°С,
M. tuberculosis – аэроб, M. bovis - микроаэрофил
Растет очень медленно (одно деление клетки происходит за 14-18 часов), поэтому вывод об отрицательном результате при выделении туберкулезной палочки из питательного материала можно сделать лишь после трехмесячного культивирования:
на жидких средах вырастают за 5 - 7 дней – морщинистая пленка,
на плотных - в течение 14 - 40 суток - R-формы колоний (похожие на бородавки или цветную капусту) с желтым пигментомпигментом
Слайд 8
БИОХИМИЧЕСКИЕ СВОЙСТВА ПАЛОЧКИ КОХА
основной биохимический тест, используемый для
идентификации – ниациновая проба
M. tuberculosis –синтезирует ниацин (никотиновую
кислоту)M. bovis – не синтезирует
Слайд 9
АНТИГЕНЫ ПАЛОЧКИ КОХА
Туберкулин (белок)
Полисахариды
Фосфатиды
Корд-фактор
Антигены всех видов микобактерий схожи
между собой, вследствие чего серологический метод их идентификации практически
не используется
Слайд 10
ФАКТОРЫ ПАТОГЕННОСТИ ПАЛОЧКИ КОХА
Сульфатиды (серосодержащие гликопротеиды)
Корд-фактор (гликолипид,
располагающийся на поверхности и в толще клеточной стенки)
Липиды
Белки
Слайд 11
УСТОЙЧИВОСТЬ ВОЗБУДИТЕЛЕЙ ТУБЕРКУЛЁЗА ВО ВНЕШНЕЙ СРЕДЕ
Устойчивы во внешней
среде
При кипячении погибают через 5 минут
Прямой солнечный свет
убивает их в течение часаХимические дезинфектанты по отношению к микобактериям малоэффективны
5% раствор фенола убивает их только через 5 - 6 часов
0,05% раствор бензилхлорфенола убивает микобактерии через 15 минут.
Туберкулезная палочка способна вырабатывать устойчивость ко многим антибактериальным средствам.
Слайд 12 ТУБЕРКУЛЕЗ = ПЕРВИЧНО-ХРОНИЧЕСКОЕ ИНФЕКЦИОННОЕ ЗАБОЛЕВАНИЕ ЧЕЛОВЕКА И ЖИВОТНЫХ, СОПРОВОЖДАЮЩЕЕСЯ
ПОРАЖЕНИЕМ ОРГАНОВ И СИСТЕМ
наклонность к хроническому течению
образование специфических воспалительных изменений, имеющих вид маленьких бугорков (гранулем)с преимущественной локализацией в легких и лимфатических узлах
туберкулезная палочка может поражать любой орган и любую ткань с развитием соответствующей клинической симптоматики
3 основные клинические формы:
Первичная туберкулезная интоксикация у детей и подростков,
Туберкулез органов дыхания,
Туберкулез других органов и систем (кожи, костей, почек, суставов)
Слайд 15
ЭПИДЕМИОЛОГИЯ ТУБЕРКУЛЁЗА
Источник инфекции:
Больной человек
Реже - животное
Основной
механизм (путь) передачи:
аэрогенный (чаще – воздушно-пылевой)
Дополнительный механизм (путь) передачи:
алиментарный
(заражение M. bovis от крупного рогатого скота через молоко и молочные продукты, чаще наблюдается у детей; однако заражение M. bovis от больных животных возможно и аэрогенным путем) Слайд 16 Первичный туберкулез либо вовсе не сопровождается выраженной симптоматикой,
либо напоминает собой гриппоподобный синдром.
При реактивации инфекции – вторичный
туберкулез – наблюдаются (при туберкулезе легких):кашель (часто с кровохарканием),
снижение массы тела,
обильное ночное потоотделение,
хронический субфебрилитет.
Многообразие симптоматики туберкулеза делает его клиническую классификацию достаточно сложной (разбирается на курсе фтизиатрии)
Слайд 17
ПАТОГЕНЕЗ ТУБЕРКУЛЁЗА
Входные ворота инфекции:
дыхательные пути - чаще всего
любые
слизистые оболочки
любой поврежденный участок кожи
⇓
Фагоцитами доставляется в региональные лимфатические
узлы⇓
Формируется первичный туберкулезный комплекс:
гранулема в месте внедрения возбудителя
воспалительный процесс в региональных лимфатических узлах
сенсибилизация организма
⇓
А. Доброкачественное течение - гранулемы кальцифицируются и рубцуются (у человека формируется противотуберкулезный иммунитет, но в гранулеме сохраняется возбудитель).
Б. При действии неблагоприятных факторов, снижающих антиинфекционную резистентность организма человека - гематогенная генерализация процесса с образованием множественных очагов, склонных к распаду.
Слайд 18
ИНФЕКЦИОННАЯ ГРАНУЛЕМА (БУГОРОК)
Образуется в месте внедрения возбудителя
= защитная реакция организма, направленная на локализацию возбудителя в
месте внедренияСостав:
-в центре - гигантские клетки Пирогова-Лангганса с множеством ядер, в них обнаруживаются туберкулезные палочки
-центр бугорка окружен эпителиоидными клетками, которые составляют главную массу бугорка
-по периферии - лимфоидные клетки
Слайд 19
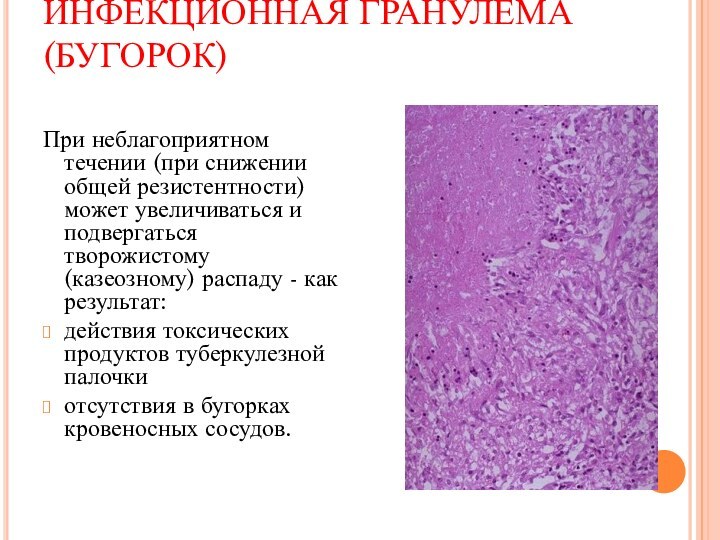
ИНФЕКЦИОННАЯ ГРАНУЛЕМА (БУГОРОК)
При неблагоприятном течении (при снижении
общей резистентности) может увеличиваться и подвергаться творожистому (казеозному) распаду
- как результат:действия токсических продуктов туберкулезной палочки
отсутствия в бугорках кровеносных сосудов.
Слайд 20
ИНФЕКЦИОННАЯ ГРАНУЛЕМА (БУГОРОК)
При благоприятном течении (при наличии достаточно
высокой естественной резистентности организма)
окружается соединительнотканной капсулой
сморщивается
пропитывается солями кальция
(обызвестляется)туберкулёзная палочка сохраняется = формирование нестерильного (инфекционного) иммунитета к туберкулезу
Слайд 21
ИММУНИТЕТ
Организм человека обладает высокой естественной резистентностью к туберкулезной
палочке
Ведущая роль – Т-клетки
антитела к корд-фактору и другим факторам
вирулентности играют вспомогательную рольГЗТ ⇨ локализация возбудителя путем образования гранулем
Слайд 22
ИНФЕКЦИОННАЯ АЛЛЕРГИЯ ПРИ ТУБЕРКУЛЁЗЕ
Всегда сопутствует инфицированию туберкулезной палочкой.
Выявляется
туберкулиновыми пробами (в большинстве стран предпочтение отдается внутрикожному тесту
- реакции Манту)В качестве аллергена используется: туберкулин - фильтрат автоклавированной бульонной культуры M. tuberculosis.
очищенный белковый препарат туберкулина (ППД).
Слайд 25
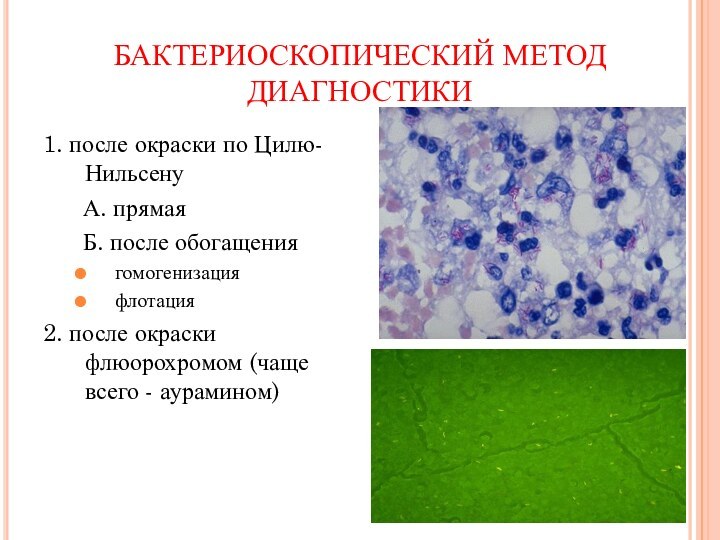
БАКТЕРИОСКОПИЧЕСКИЙ МЕТОД ДИАГНОСТИКИ
1. после окраски по Цилю-Нильсену
А. прямая
Б. после обогащения
гомогенизация
флотация
2. после
окраски флюорохромом (чаще всего - аурамином)
Слайд 26
МЕТОДЫ ОБОГАЩЕНИЯ МАЗКА
Метод гомогенизации:
суточная порция мокроты +
равный объем
1% р-ра едкого натра
⇓
энергичное встряхивание 10-15 минут
⇓
нейтрализация
кислотой⇓
центрифугирование
⇓
мазок из осадка
⇓
окраска по Цилю-Нильс.
Метод флотации:
гомогенизированная мокрота
⇓
прогревание на водяной бане при 55°С 30 минут
⇓
1 - 2 мл ксилола
⇓
встряхивание в течение 10 минут
⇓
отстаивание 20 минут при комнатной температуре
⇓
толстый мазок из пенообразного слоя
⇓
окраска по Цилю-Нильсену
Слайд 27
КУЛЬТУРАЛЬНЫЙ МЕТОД
патологический материал
⇓
среда
Левенштейна-Йенсена
⇓
культивирование – от 2 до 12
недель
⇓
идентификация:
ниациновая проба
биопроба
⇓
определение чувствительности к туберкулостатическим препаратам
Слайд 28
БИОЛОГИЧЕСКИЙ МЕТОД
патологический материал
⇓
морская свинка
(0,1 мл подкожно в паховую
область или в/брюшинно)
⇓
лимфоаденит
(5-10 сутки)
⇓
положительная реакция на туберкулин
(3-4 неделя)
⇓
гибель
(1-2 месяца)
но:
изониазидустойчивые штаммы снижают свою вирулентность для морской свинки
Слайд 29
УСКОРЕННЫЙ МЕТОД ВЫДЕЛЕНИЯ
(МЕТОД МИКРОКУЛЬТУР, МЕТОД ПРАЙСА):
толстые
мазки на узких предметных стеклах → обработка 6% серной
кислотой, нейтрализация, промывка водой → флаконы с гемолизированной цитратной кровью в разведении 1: 4 →через несколько дней культивирования окрашивают по Цилю-Нильсену и микроскопируют:
вирулентные микобактерии располагаются в виде «лисьих хвостов» (вследствие наличия в них корд-фактора)
невирулентные - беспорядочно.
Слайд 30
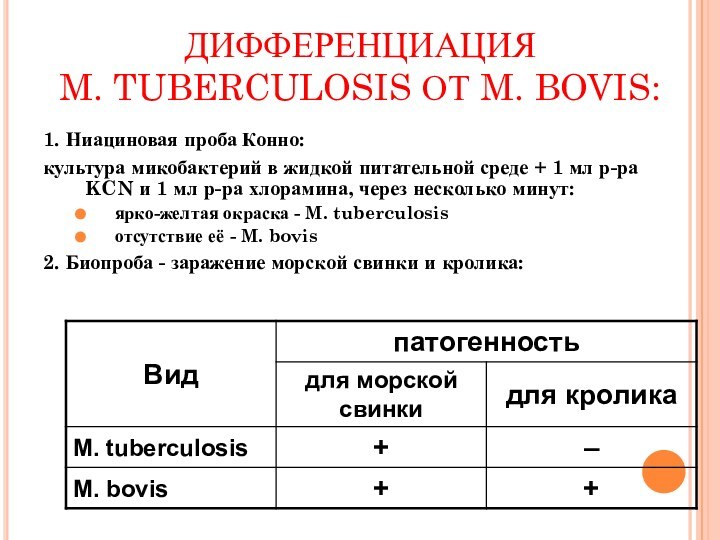
ДИФФЕРЕНЦИАЦИЯ
M. TUBERCULOSIS ОТ M. BOVIS:
1. Ниациновая
проба Конно:
культура микобактерий в жидкой питательной среде + 1
мл р-ра KCN и 1 мл р-ра хлорамина, через несколько минут:ярко-желтая окраска - M. tuberculosis
отсутствие её - M. bovis
2. Биопроба - заражение морской свинки и кролика:
Слайд 31
ВЫЯВЛЕНИЕ L-ФОРМ ТУБЕРКУЛЕЗНОЙ ПАЛОЧКИ:
РИФ с сыворотками против
антигенов L-форм.
Засев в специальную полужидкую среду с последующей микроскопией
образовавшегося через 1,5-2 мес. мутного облачка с включениями (похожего на манную крупу) с помощью фазово-контрастного микроскопа.Многократные пассажи на морских свинках (при этом L-формы повысят свою вирулентность и вызовут инфекцию).
Слайд 32
ПРОФИЛАКТИКА ТУБЕРКУЛЁЗА
Неспецифическая
Санитарно-гигиенические мероприятия, нормализация условий труда и быта,
полноценное питание, здоровый образ жизни
Специфическая
Вакцина БЦЖ (вводится внутрикожно)
- живой ослабленный штамм, полученный Кальметтом и Гереном из M. bovis. Вакцинируются дети в возрасте 5 - 7 дней (при ранней выписке из роддома - на 3 день) жизни. Ревакцинацию проводят лицам с отрицательной туберкулиновой пробой.
NB: у новорожденных со сниженной резистентностью применяют менее реактогенную вакцину BCG-M (с меньшим содержанием антигена)
Слайд 33
ЭТИОТРОПНАЯ ТЕРАПИЯ
Препараты первого ряда: изониазид, этамбутол, стрептомицин, пиразинамид,
рифампицин.
Альтернативные средства: канамицин, циклосерин, ПАСК (парааминосалициловая кислота), этионамид, виомицин,
капреомицин, тиоацетазон.После месячного пребывания в стационаре больного, как правило, можно выписывать, однако курс лечения не должен продолжаться менее года.
Слайд 34
ВОЗБУДИТЕЛЬ ЛЕПРЫ = MYCOBACTERIUM LEPRAE
●Классификация
Отдел: Firmicutes
Порядок: Actinomycetales
Семейство:
Mycobacteriaceae
Вид: M.leprae
● По своим морфологическим свойствам схож с туберкулезной
палочкой.● В мазках располагается в виде параллельных групп («пачек сигар») или шаровидными скоплениями.
● На искусственных питательных средах не растет.
● Чистую культуру можно получить при заражении белых мышей в подушечку лапки
Слайд 36
ЛЕПРА
●- хроническое заболевание людей, характеризуется:
образованием гранулем
лепроматозного
или туберкулоидного типов
● Инкубационный период варьирует от 3 до
30 лет. ● Развитие заболевания также происходит медленно - в течение многих лет.
● Заражение происходит при длительном и тесном контакте с больным
преимущественно воздушно-капельным путем (возбудитель почти всегда содержится на слизистой оболочке носа)
Возможно проникновение возбудителя и через поврежденную кожу
● Палочка лепры гематогенным, лимфогенным путями и по нервным окончаниям разносится по организму, не вызывая в воротах инфекции видимых изменений.
Слайд 39
КОРИНЕБАКТЕРИИ
Отдел: Firmicutes
Род: Corynebacterium
C. diphtheriae – возбудитель дифтерии
var.
gravis
var. mitis
var. intermedius
Дифтероиды («коринеформные бактерии»)
Слайд 40
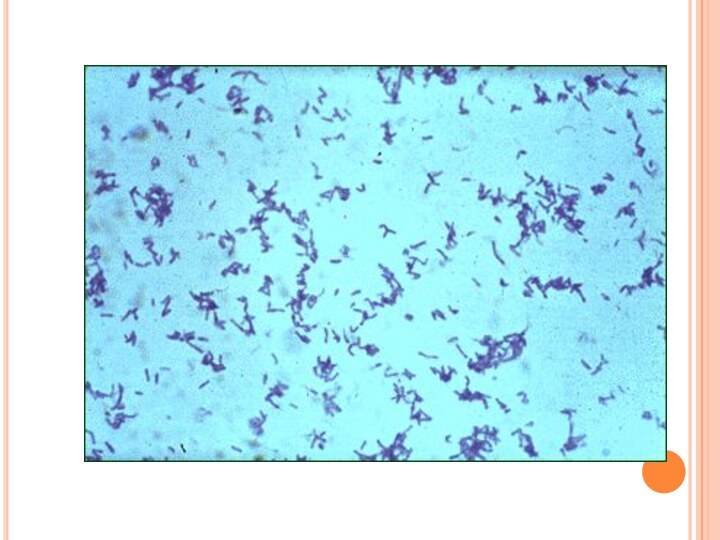
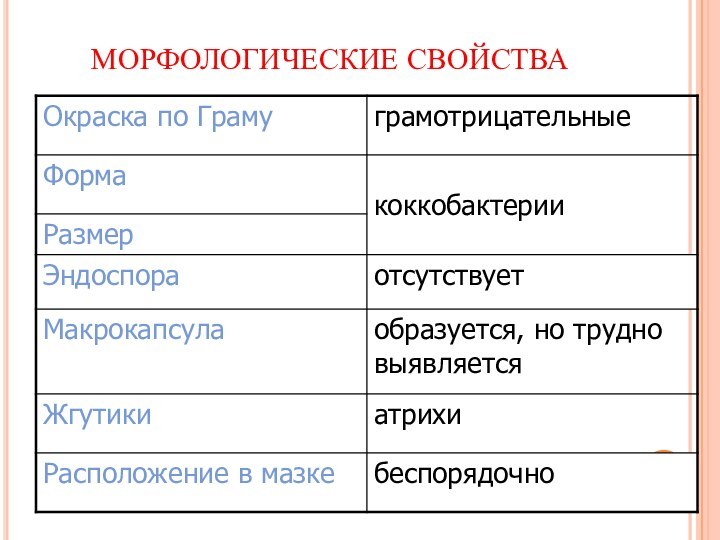
МОРФОЛОГИЧЕСКИЕ И ТИНКТОРИАЛЬНЫЕ СВОЙСТВА
● Грамположительные тонкие (var. gravis
– короткие, var. mitis – длинные) палочки средних размеров,
● не образуют макрокапсул и эндоспор
● располагаются в мазке попарно, под углом друг к другу.
● Характерны включения зёрен волютина для выявления которых используют окраску по Нейссеру (тёмные зёрна на фоне жёлтой цитоплазмы)
Слайд 42
КУЛЬТУРАЛЬНЫЕ СВОЙСТВА
Растут на сложных питательных средах при 37ОС
(на среде Ру – 10-12 ч, на др. средах
– сутки).жидкие среды: - пленка + осадок (var. gravis)
- муть + осадок (var. mitis)
среда Ру (свернутая лошадиная сыворотка): колонии не сливаются (рост в виде «шагреневой кожи»)
теллуритовые среды (среда Клауберга – кровяно-теллуритовый агар):
- серовато-черные колонии R (похожие на цветок маргаритки из-за неровного края и радиальной исчерченности – var. gravis)
- S (мелкие – var. mitis)
Слайд 44
БИОХИМИЧЕСКИЕ СВОЙСТВА
Для идентификации вида C. diphtheriae:
цистиназная активность(проба Пизу)
– положительная
уреазная активность (проба Закса) – отрицательная
Для идентификации биовара
gravis: ферментация крахмала
ферментация гликогена
+
Слайд 45
ФАКТОРЫ ПАТОГЕННОСТИ
Токсин - основной фактор вирулентности дифтерийной палочки
(так как дифтерия вызывается именно токсином, то её можно
считать токсикоинфекцией)Дифтерийный токсин блокирует синтез белка на стадии элонгации и в результате токсинемии поражает клетки миокарда, надпочечников, почек и ганглиев периферической нервной системы
ферменты вирулентности:
- Гиалуронидаза
- Нейраминидаза
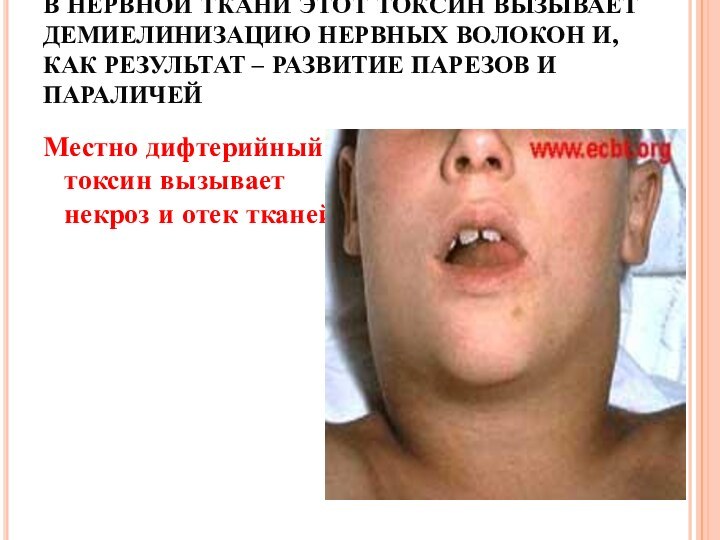
Слайд 46 В НЕРВНОЙ ТКАНИ ЭТОТ ТОКСИН ВЫЗЫВАЕТ ДЕМИЕЛИНИЗАЦИЮ НЕРВНЫХ
ВОЛОКОН И, КАК РЕЗУЛЬТАТ – РАЗВИТИЕ ПАРЕЗОВ И ПАРАЛИЧЕЙ
Местно дифтерийный токсин вызывает некроз и отек тканей
Слайд 47 ГЕН, КОДИРУЮЩИЙ СИНТЕЗ ДИФТЕРИЙНОГО ТОКСИНА, ПРИНАДЛЕЖИТ УМЕРЕННОМУ ФАГУ
Следовательно, токсигенностью обладает лишь лизогенная культура (типичный пример фаговой
конверсии)
Слайд 49
Клинические проявления:
интоксикация
фибринозное воспаление в месте проникновения возбудителя
Клинические формы:
●Дифтерия зева
● Дифтерия других органов (кожи, раны, половых
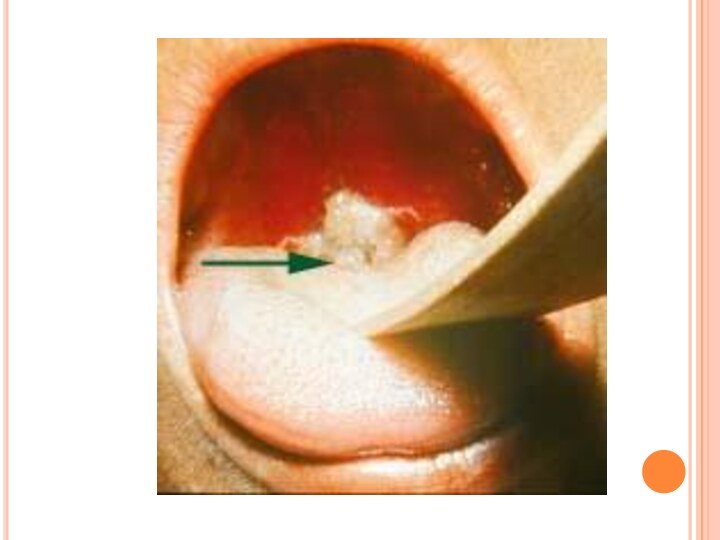
органов и др.)Патогенез:
В месте проникновения образуется фибринозная пленка, которая
или тесно спаяна с подлежащей тканью (в месте многослойного плоского эпителия)
или (в месте однослойного цилиндрического эпителия – в нижних отделах дыхательных путей) легко отслаивается от подлежащих тканей – «дифтерийный круп».
Слайд 50
ПРИ ДИФТЕРИЙНОМ КРУПЕ:
● отслоившиеся фибриновые пленки могут быть
причиной асфиксии,
● токсин вызывает еще и местный отек
В
результате токсинемии поражаются другие органы (чаще всего – миокард), что обуславливает осложнения заболевания Слайд 53 ПАТОЛОГИЧЕСКИЙ МАТЕРИАЛ (ПЛЕНКИ, СЛИЗЬ ИЗ ЗЕВА) ДОЛЖЕН БЫТЬ
ДОСТАВЛЕН В ЛАБОРАТОРИЮ НЕ ПОЗДНЕЕ, ЧЕМ ЧЕРЕЗ 3 ЧАСА
Слайд 54
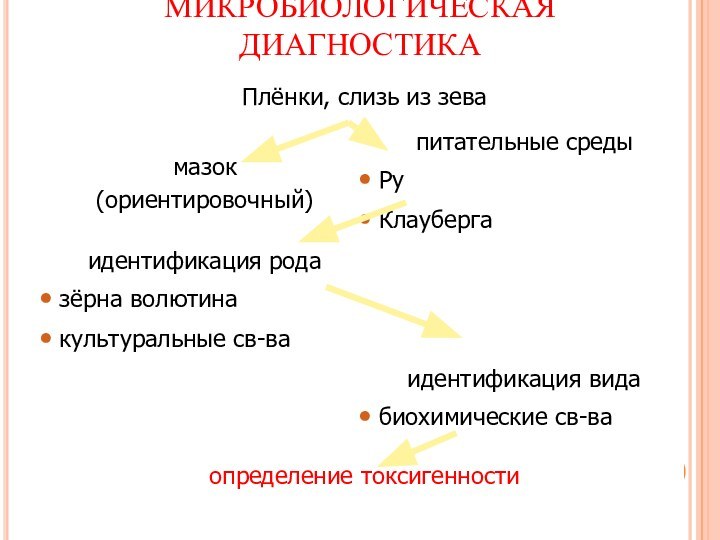
КУЛЬТУРАЛЬНЫЙ МЕТОД
Посев производят на среды Ру, Клауберга;
идентификацию до рода проводят по:
морфологическим (наличие зерен волютина)
и культуральным (характер и скорость роста на среде Ру, характер роста на среде Клауберга) признакам;
идентификацию вида проводят
по биохимическим (пробы Пизу и Закса) признакам;
биовар gravis идентифицируют по
культуральным (колонии в виде цветком маргаритки) и
биохимическим (ферментация крахмала и гликогена) признакам.
Слайд 55
ОПРЕДЕЛЕНИЕМ ТОКСИГЕННОСТИ
in vivo: заражают морскую свинку (подкожно
или внутрибрюшинно), при вскрытии павшего животного обращают внимание на
увеличенные и гиперемированные надпочечники,in vitro: ставят реакцию преципитации по Оухтерлони.
Слайд 56
ПРОФИЛАКТИКА
Неспецифическая
выявление и изоляция для лечения больных
санация бактерионосителей
дезинфекция игрушек,
которыми пользовались больные дети
Специфическая
Введение анатоксина (в том числе
входящего в вакцины АКДС и АДС)при необходимости сохранения антитоксического иммунитета у взрослых необходима ревакцинация анатоксином каждые 10 лет
Слайд 57
ЭТИОТРОПНАЯ ТЕРАПИЯ
антитоксическая сыворотка (её введение необходимо начинать как
можно раньше, пока токсин не связался с тканью миокарда
и нервной системы),антибиотики (β-лактамные, тетрациклины, хинолоны; носителей санируют эритромицином).
Выписка из стационара возможна после двукратного отрицательного бактериологического исследования.
Слайд 58
БОРДЕТЕЛЛЫ
Отдел: Gracilicutes
Род: Bordetella
Патогенные виды:
В. pertussis – вызывает коклюш
B.
parapertussis – вызывает паракоклюш; сходен с коклюшем, но протекает
легче; B. bronchiseptica –вызывает бронхисептикоз, у человека встречается редко, в основном у работников собачьих питомников и кролиководов (этот микроорганизм вызывает респираторные заболевания у собак, кошек и кроликов); у человека клинически протекает как острая респираторная вирусная инфекция, под этим диагнозом, как правило, и регистрируется.
Слайд 62
ФАКТОРЫ ПАТОГЕННОСТИ
Факторы адгезии:
- пили – обеспечивают адгезию
возбудителя на эпителиальных клетках,
- филаментозный гемагглютинин и белок наружной
мембраны (пертактин) – склеивают бактерии → биопленка,- Капсульные полисахариды – защищают от фагоцитоза
Токсины - сложное многокомпонентное вещество, включающее:
- эндотоксин,
- белковый несекретируемый токсин,
небелковый цитотоксин – производное
пептидогликана клеточной стенки
Слайд 63
ДЕЙСТВИЕ ТОКСИНА:
оказывает местное действие, приводящее в результате раздражения
нервных рецепторов слизистой оболочки дыхательных путей к спастическому кашлю
в результате токсинемии, вызывает:
возбуждение дыхательного центра
спазм мелких бронхов
Слайд 64
Эпидемиология коклюша
Источник инфекции – больной человек (заразен в
течение 1 – 1,5 месяцев болезни)
Единственный механизм (путь)
передачи – аэрозольный (воздушно-капельный) Патогенез коклюша – обусловлен:
воспалительным ответом на размножение возбудителя (слизистая оболочка готани, бронхов, бронхеол и альвеол)
действием факторов вирулентности B. pertus
Слайд 65
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ КОКЛЮША
Катаральная стадия (1 – 2 недели):
гриппоподобное
состояние
слабый, но упорный кашель
Пароксизмальная стадия (2 – 4 недели):
спастический
кашельчастая рвота
угнетение сознания
Стадия выздоровления (4 – 6 недель):
постепенное исчезновение симптомов коклюша
В настоящее время преобладают (95%) умеренно выраженные и стертые формы заболевания