- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Вроджені вади серця
Содержание
- 2. ВизначенняВроджена вада серця (ВВС) – патологічний стан,
- 3. Актуальність та епідеміологіяВВС складають 50% всіх вроджених
- 4. Критичні періоди формування ВВСДо 3 тижнів внутрішньоутробного
- 5. Етіологія ВВСВплив агресивних факторів зовнішнього середовища (особливо
- 6. Патогенетичні фази ВВСПервинної адаптації (аварійна) – виникає
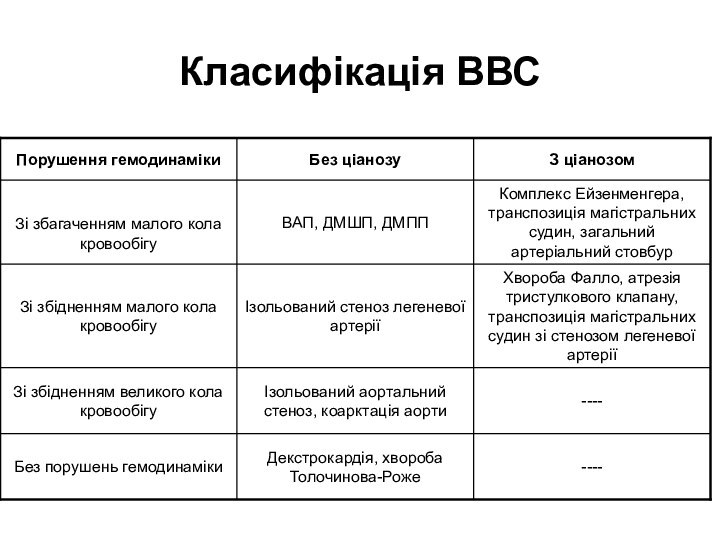
- 7. Класифікація ВВС
- 8. При формулюванні діагнозу потрібно зазначити:Вид вади (за
- 9. Загально-клінічні дані, притаманні ВВС Анамнез і скаргиКровне
- 10. Загально-клінічні дані, притаманні ВВС Клініко-інструментальні даніІ. Огляд:Фізичний розвиток
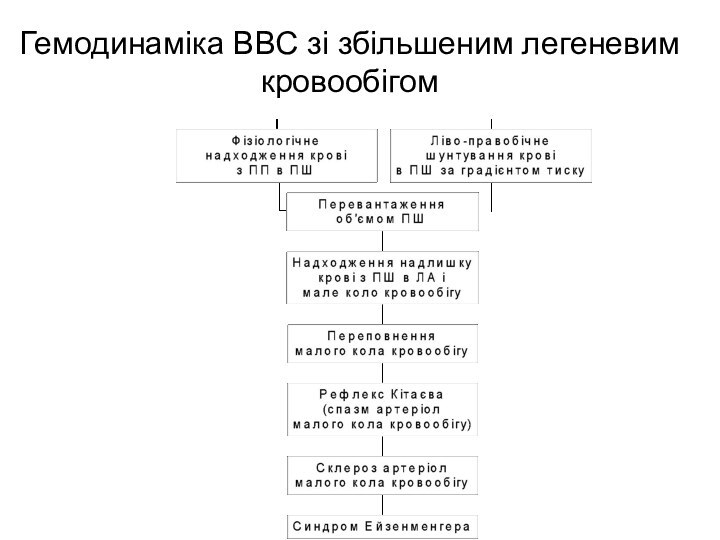
- 11. Гемодинаміка ВВС зі збільшеним легеневим кровообігом
- 12. ДМШП Вада вперше описана Толочиновим і Роже
- 13. Клініко-діагностичні критерії ДМШПКлініка з’являється на 1-2 міс.
- 14. Зовнішній вигляд дитини зі значним дефектом міжшлуночкової перетинки
- 15. Клініко-діагностичні критерії ДМШПЕКГ – гіпертрофія ПШ, менш
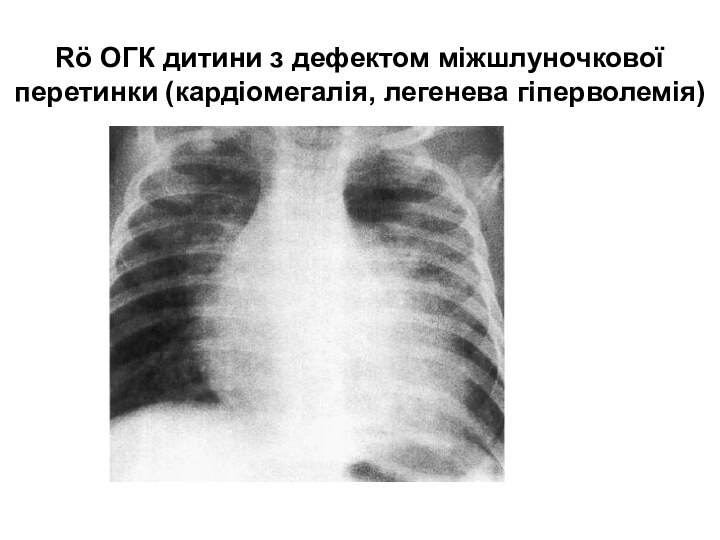
- 16. Rö ОГК дитини з дефектом міжшлуночкової перетинки (кардіомегалія, легенева гіперволемія)
- 17. Завершення та прогнозСпонтанне закриття дефекту в м’язевій
- 18. ДМПП Складає 10-15% ВВС, у дівчаток в 2-3 рази частіше.Вторинний ДМПП в Первинний ДМППділянці овального вікна
- 19. Клініко-діагностичні критерії ДМППНеспокій, стомлюваність при годуванні, блідість,
- 20. Клініко-діагностичні критерії ДМППЕКГ – відхилення електричної осі
- 21. Відкрита артеріальна протока Складає 10-18% ВВС, в
- 22. Варіанти ВАПВАП відходить від аорти під тупим
- 23. Клініко-діагностичні критерії ВАПНеспокій, стомлюваність при годуванні, блідість
- 24. Клініко-діагностичні критерії ВАПАускультація – І тон не
- 25. Нехірургічне лікування ВАП Дозування індометацину у новонароджених
- 26. Коарктація аортиІзольована Коарктація в поєднанні зкоарктація аорти відкритою артеріальною протокою (переддуктальний варіант)
- 27. Варіанти коарктації аортиІзольована коарктація аорти (“дорослий” тип).Коарктація
- 28. Клініко-діагностичні критерії коарктації аортиГоловний біль, шум у
- 29. Клініко-діагностичні критерії коарктації аортиАускультація – І тон
- 30. Гемодинаміка ВВС зі зменшеним легеневим кровообігом (вада Фалло)
- 31. Вада Фалло Складає 12-14% ВВС, 70% ВВС
- 32. Клініко-діагностичні критерії хвороби ФаллоЦіаноз виникає з народження,
- 33. Клініко-діагностичні критерії хвороби ФаллоОгляд, пальпація –
- 34. Клініко-діагностичні критерії хвороби ФаллоЕКГ – ознаки
- 35. Скачать презентацию
- 36. Похожие презентации
ВизначенняВроджена вада серця (ВВС) – патологічний стан, що характеризується аномаліями розвитку серця та крупних судин, які виникають внаслідок порушення ембріо- чи фетогенезу при дії негативних зовнішніх чи внутрішніх чинників або на тлі зміненої спадковості.





















Слайд 3
Актуальність та епідеміологія
ВВС складають 50% всіх вроджених вад
людини.
Частота народження дітей з ВВС в Україні 38-40 тис.
на рік (6,6 випадків на 1000 пологів).Своєчасно діагностуються антенатально або при народженні дитини лише 47% ВВС, протягом 1-го року життя близько 90%.
ВВС мають високу летальність: 50% дітей вмирають в перші тижні життя, 70% не доживають до 1 року.
Слайд 4
Критичні періоди формування ВВС
До 3 тижнів внутрішньоутробного розвитку
– ВВС викликають загибель плода.
З 3 по 9 тиждень
в/у розвитку (формування перетинок серця, камер, артеріального ствола).З 9 тижня в/у розвитку та до народження – серце сформоване, але патологічні фактори можуть порушувати процеси диференціювання його тканин (швидка резорбція первинної міжпередсердної перетинки, порушення формування вторинної міжпередсердної перетинки, ДМШП).
Неонатальний період – вади, пов’язані з функціонуванням фетальних шунтів (ВАП, відкрите овальне вікно).
Слайд 5
Етіологія ВВС
Вплив агресивних факторів зовнішнього середовища (особливо в
перші 3 міс. в/у розвитку):
Вірусна інфекція (ентеровіруси – Коксакі,
ЕСНО, віруси краснухи, герпесу, паротиту). Вірогідність виникнення ВВС тим вища, чим менший гестаційний вік плода.Вживання медикаментів. Плацентарний бар’єр можуть долати і сприяти виникненню ВВС – антибіотики, сульфаніламіди, снодійні, наркотики, транквілізатори, цитостатики, антигістамінні, НПЗП.
Вживання алкоголю (у 50% дітей від батьків, що зловживають алкоголем, є дефекти перетинок, ВАП).
Вплив фізичних факторів (радіаційне, Rö випромінення, вібрація).
Вплив хімічних факторів (побутова, промислова хімія, особливо сполуки бензолу, солі важких металів – Pb, Sn.
Дефекти харчування матері при вагітності – білкове голодування, дефіцит фолієвої кислоти, дефіцит Со, Zn, Mn.
Вік матері старше 35 років.
Спадкові фактори – кровне рідство, хромосомні аномалії (хвороба Дауна, Патау, Едвардса, синдром Шерешевського-Тернера та ін.).
Слайд 6
Патогенетичні фази ВВС
Первинної адаптації (аварійна) – виникає після
народження дитини. Відбувається пристосування дитини до порушень гемодинаміки, викликаних
вадою. Йде напрацювання деяких адаптаційних механізмів (гіпертрофія, ↑ тиску). Може виникнути гостра серцева недостатність і смерть дитини. Тривалість до 1,5-2 років.Відносної компенсації – покращення самопочуття і розвитку дітей, зменшення суб’єктивних скарг.
Декомпенсації (термінальна)- вичерпання компенсаторних можливостей, розвиток дистрофічних та дегенеративних змін в серці, внутрішніх органах.
Слайд 8
При формулюванні діагнозу потрібно зазначити:
Вид вади (за класифікацією).
Патогенетичну
фазу вади.
Ступінь порушення внутрішньосерцевої гемодинаміки (мало виражений, помірний, виражений).
Ступінь
серцевої недостатності.Ускладнення ВВС: бактеріальний ендокардит, пневмонія, ревматичне ураження серця, енцефалопатія, аритмії, туберкульоз легень.
Приклад діагнозу: ВВС, ДМШП в мембранозній частині зі збагаченням малого кола кровообігу, з помірним порушенням внутрішньосерцевої гемодинаміки, фаза відносної компенсації, НК ІІА ст.
Слайд 9
Загально-клінічні дані, притаманні ВВС
Анамнез і скарги
Кровне рідство батьків
чи прабатьків (ризик збільшується в 2 рази).
Захворювання у матері
в І триместрі вагітності.Завершення попередніх вагітностей (мертвонародження, смерть дитини в грудному віці).
Вік дитини на час виявлення вади (до 3-х років – ВВС).
Термін появи ціанозу у дитини (рання поява чи поява з народження характерна для ВВС).
Задишка при навантаженні чи в спокої.
Положення дитини при задишці: з піджатими до живота нижніми кінцівками, навпочіпки (для збільшення легеневого кровотоку), підвищене положення.
Біль в серці – зустрічається не часто.
Головний біль, біль в спині, запаморочення.
Кашель (сухий або вологий), рецидивуючі інфекції дихальних шляхів- застій в малому колі кровообігу.
Слайд 10
Загально-клінічні дані, притаманні ВВС
Клініко-інструментальні дані
І. Огляд:
Фізичний розвиток – маса
тіла завжди знижена (особливо при значному шунтуванні крові).
Ціаноз тотальний
– виникає при наявності в крові 30% відновленого гемоглобіну.Деформація пальців у вигляді “барабанних паличок”, нігтів у вигляці “часових скелець” внаслідок хронічної гіпоксії.
Серцевий горб та деформація грудної клітини – при гіпертрофії правих відділів серця.
Виражена епігастральна систолічна пульсація - при гіпертрофії ПШ.
ІІ. Пальпація і перкусія:
Наявність систолічного тремтіння – при шунтуванні крові, стенозах.
Зміни розмірів серця – визначається у старшому віці, у новонароджених і немовлят може не бути навіть при ВВС.
Збільшення печінки – при правошлуночковій недостатності.
ІІІ. Аускультація:
Зміни АТ (коарктація аорти, ВАП).
Аускультація серця – зміни залежать від вади серца. Шум частіше систолічний.
Інструментальні дослідження:
Ехо-кардіаграфія, ЕКГ, ФКГ, Rö ОГК, катетерізація порожнин серця, ангіокардіографія.
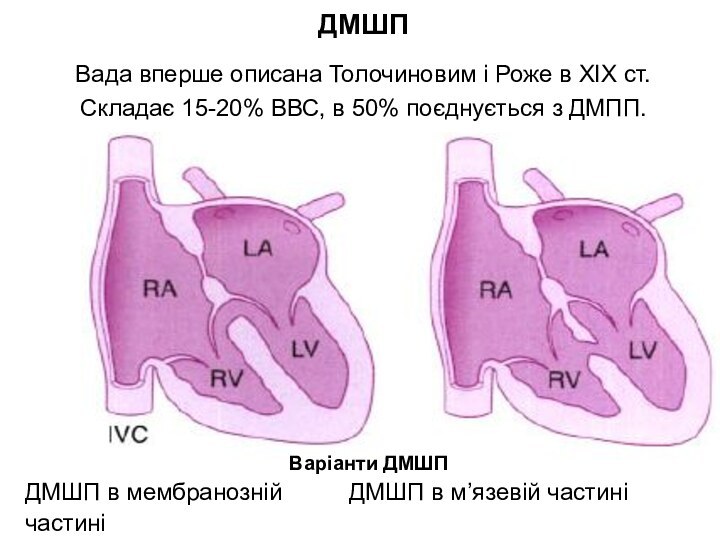
Слайд 12 ДМШП Вада вперше описана Толочиновим і Роже в XIX
ст. Складає 15-20% ВВС, в 50% поєднується з ДМПП.
Варіанти ДМШП
ДМШП в мембранозній ДМШП в м’язевій частині
частині
Слайд 13
Клініко-діагностичні критерії ДМШП
Клініка з’являється на 1-2 міс. життя:
неспокій, стомлюваність при годуванні, пітливість, блідість, мармуровість шкіри.
Задишка в
спокої (у старших дітей в спокої може бути відсутня), підсилюється при криці, годуванні. При прогресуванні вади задишка з’являється при все меншому навантаженні.Сухий, нав’язливий кашель (через гіперволемію малого кола). Часті захворювання дихальних шляхів (пневмонії), що погано лікуються АБ.
Затримка фізичного розвитку(маси і зросту).
Огляд – систолічне тремтіння в 3-4 міжребер’ї зліва. Серцевий поштовх зміщений вліво вниз (утворений збільшеним ПШ), збільшена його площа, підсилений. Епігастральна пульсація. Деформація пальців у вигляді “барабанних паличок”, нігтів у вигляці “часових скелець” .
Перкусія – розширення меж серця (вправо і вліво).
Аускультація – грубий систолічний шум над всією ділянкою серця з епіцентром в 3-4 міжребер’ї зліва, проводиться на спину, в ліву підпахвинну ділянку. Чим менше дефект, тим краще вислуховуєтьмя шум. І тон ослаблений, може зливатися з шумом, акцент ІІ тона на ЛА.
Слайд 15
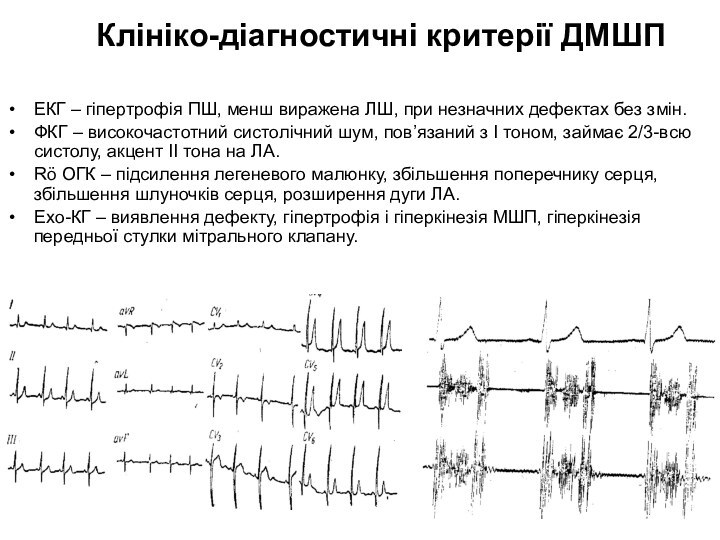
Клініко-діагностичні критерії ДМШП
ЕКГ – гіпертрофія ПШ, менш виражена
ЛШ, при незначних дефектах без змін.
ФКГ – високочастотний систолічний
шум, пов’язаний з І тоном, займає 2/3-всю систолу, акцент ІІ тона на ЛА.Rö ОГК – підсилення легеневого малюнку, збільшення поперечнику серця, збільшення шлуночків серця, розширення дуги ЛА.
Ехо-КГ – виявлення дефекту, гіпертрофія і гіперкінезія МШП, гіперкінезія передньої стулки мітрального клапану.
Слайд 17
Завершення та прогноз
Спонтанне закриття дефекту в м’язевій частині
(у 40-45% до 6 року життя).
Розвиток синдрому Ейзенменгера.
Середня тривалість
життя без оперативного втручання 35-40 років.Операцію виконують у віці 1-5 років.
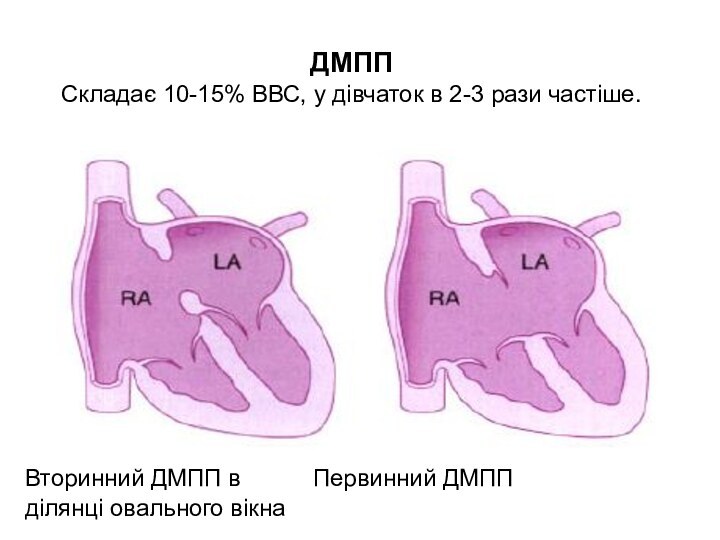
Слайд 18 ДМПП Складає 10-15% ВВС, у дівчаток в 2-3 рази
частіше.
Вторинний ДМПП в Первинний ДМПП
ділянці овального вікна
Слайд 19
Клініко-діагностичні критерії ДМПП
Неспокій, стомлюваність при годуванні, блідість, мармуровість
шкіри, малинові губи.
Задишка в спокої, підсилюється при криці, годуванні.
Сухий, нав’язливий кашель. Часті пневмонії, що погано лікуються АБ.
Біль в ділянці серця за рахунок порушення кровопостачання гіпертрофованих відділів міокарду.
Серцебиття, схильність до тахікардії, запаморочення – через дефіцит крові у великому колі кровообігу.
Затримка фізичного розвитку (маси і зросту).
Огляд –серцевий поштовх зміщений вліво вниз (утворений збільшеним ПШ), збільшена його площа, рідко виявляється систолічне тремтіння в 2 міжребер’ї зліва. “Серцевий горб”.
Перкусія – розширення меж серця (вправо і вліво), розширення меж судинного пучка.
Аускультація – м’який систолічний шум в 2-3 міжребер’ї зліва, не проводиться, краще вислуховується лежачи, підсилюється при фізічному навантаженні, підсилення І тону над тристулковим клапаном, акцент та розщеплення ІІ тона на ЛА.
Слайд 20
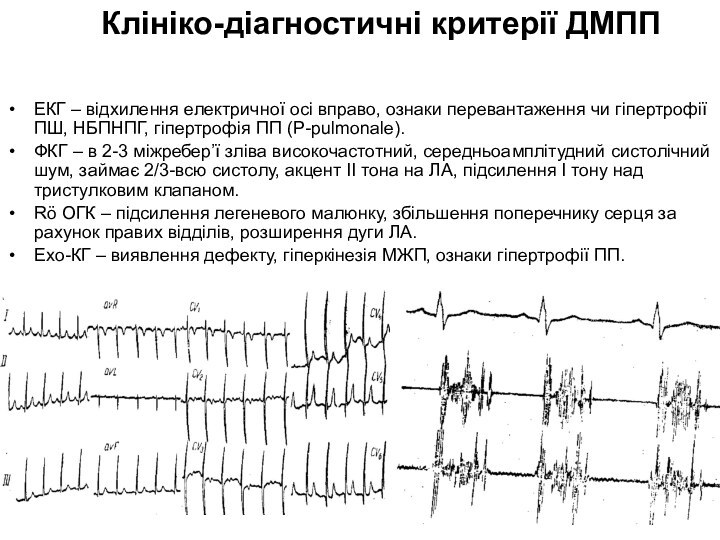
Клініко-діагностичні критерії ДМПП
ЕКГ – відхилення електричної осі вправо,
ознаки перевантаження чи гіпертрофії ПШ, НБПНПГ, гіпертрофія ПП (Р-pulmonale).
ФКГ – в 2-3 міжребер’ї зліва високочастотний, середньоамплітудний систолічний шум, займає 2/3-всю систолу, акцент ІІ тона на ЛА, підсилення І тону над тристулковим клапаном.
Rö ОГК – підсилення легеневого малюнку, збільшення поперечнику серця за рахунок правих відділів, розширення дуги ЛА.
Ехо-КГ – виявлення дефекту, гіперкінезія МЖП, ознаки гіпертрофії ПП.
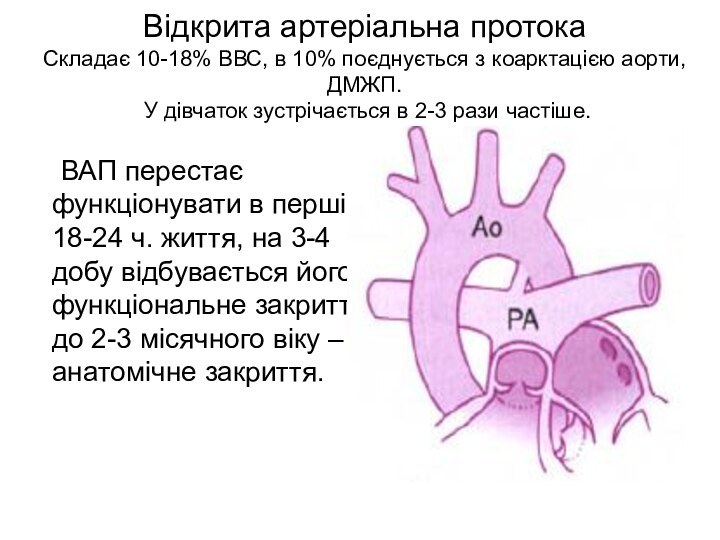
Слайд 21 Відкрита артеріальна протока Складає 10-18% ВВС, в 10% поєднується
з коарктацією аорти, ДМЖП. У дівчаток зустрічається в 2-3
рази частіше. ВАП перестає функціонувати в перші 18-24 ч. життя, на 3-4 добу відбувається його функціональне закриття, до 2-3 місячного віку – анатомічне закриття.
Слайд 22
Варіанти ВАП
ВАП відходить від аорти під тупим кутом
і впадає в ЛА – несприятливий варіант, оскільки велика
кількість крові надходить в ЛА, швидко виникає легенева гіпертензія.ВАП відходить від аорти під гострим кутом і впадає в ЛА або одну з її гілок – більш сприятливий, оскільки скид крові в ЛА менший.
Слайд 23
Клініко-діагностичні критерії ВАП
Неспокій, стомлюваність при годуванні, блідість шкіри.
Задишка
в спокої, підсилюється при криці, годуванні.
Сухий, нав’язливий кашель.
Часті пневмонії, що погано лікуються АБ.Біль в ділянці серця (у старших дітей).
Серцебиття, схильність до тахікардії, запаморочення – через дефіцит крові у великому колі кровообігу.
Затримка фізичного розвитку (маси і зросту).
При хвилюванні може виникати афонія – за рахунок здавлення n.laringeus reccurens розширеним ВАП чи ЛА.
Огляд, пальпація –блідість шкіри або дисоційований ціаноз (ціаноз нижньої половини тулуба за рахунок зворотного скиду крові з ЛА в аорту), серцевий поштовх зміщений вліво вниз, збільшена його площа, виявляється систоло-діастолічне тремтіння в 2 міжребер’ї зліва. “Серцевий горб”. Pulsus celer et altus.
Перкусія – розширення меж серця (вправо і вліво), розширення меж судинного пучка (розширення ЛА).
Слайд 24
Клініко-діагностичні критерії ВАП
Аускультація – І тон не змінений,
акцент ІІ тона на ЛА (виражений тим більше, чим
більший скид крові), систоло- діастолічний шум в 2-3 міжребер’ї зліва, що ірадіює по лівому краю грудини (при зростанні тиску в ЛА – систолічний компонент шуму зменшується і зникає). Систолічний АТ в нормі, діастолічний ↓, пульсовий ↑.ЕКГ – гіпертрофія ЛШ і лівого передсердя, у старших дітей - гіпертрофія ПШ.
ФКГ – в 2-3 міжребер’ї зліва високочастотний, середньоамплітудний систоло-діастолічний шум, акцент ІІ тона на ЛА.
Rö ОГК – підсилення легеневого малюнку, збільшення поперечнику серця за рахунок лівих відділів, розширення дуги ЛА.
Ехо-КГ – виявлення ВАП, гіпертрофії відділів серця.
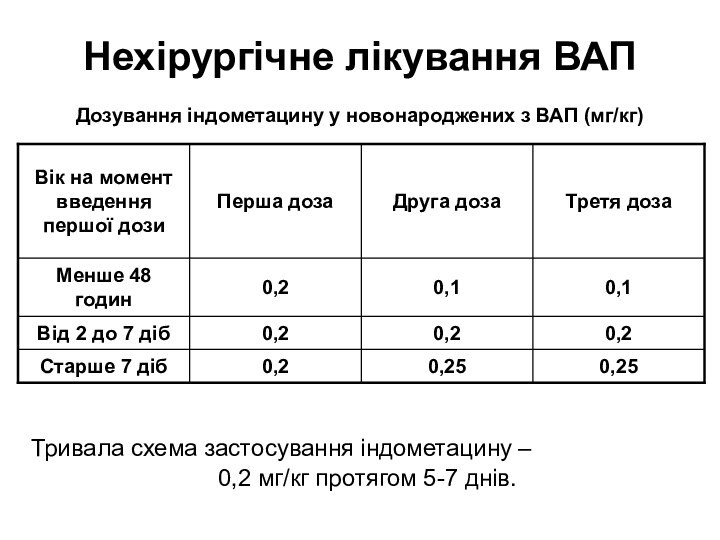
Слайд 25 Нехірургічне лікування ВАП Дозування індометацину у новонароджених з ВАП
(мг/кг)
Тривала схема застосування індометацину –
0,2 мг/кг протягом
5-7 днів.
Слайд 26
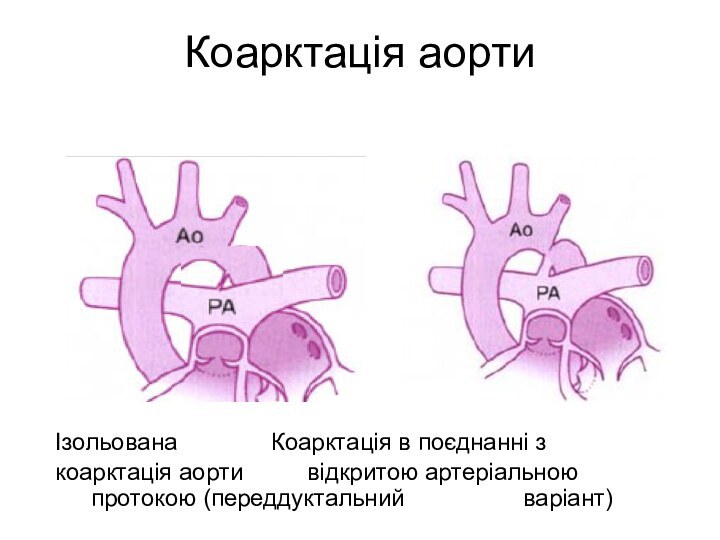
Коарктація аорти
Ізольована Коарктація в поєднанні з
коарктація аорти відкритою артеріальною протокою
(переддуктальний варіант)
Слайд 27
Варіанти коарктації аорти
Ізольована коарктація аорти (“дорослий” тип).
Коарктація аорти
в поєднанні з ВАП (“дитячий” тип):
Переддуктальний варіант (коарктація розташована
перед ВАП) – більш сприятливий, скид крові в ЛА незначний.Постдуктальний варіант (коарктація розташована після ВАП) – менш сприятливий, скид крові в ЛА значний, рано виникає легенева гіпертензія і декомпенсація вади.
Слайд 28
Клініко-діагностичні критерії коарктації аорти
Головний біль, шум у вухах,
часті носові кровотечі.
Гіперемія обличчя та плечового поясу, блідість, мармуровість
шкіри ніг, парестезії в ногах.Задишка при фізичному навантаженні.
Пульсація судин шиї, біль в ділянці серця (у старших дітей).
Серцебиття, тахікардія, ішемічні болі в нижніх кінцівках при ходьбі, в животі після вживання їжі.
Непропорційний фізичний розвиток (добре розвинений плечовий пояс, гіпоплазія нижньої частини тулуба і внутрішніх органів).
Огляд, пальпація – гіперемія обличчя, шиї, блідість шкіри ніг, серцевий поштовх зміщений вліво вниз (гіпертрофія ЛШ), збільшена його площа. “Серцевий горб”. Ослаблення або відсутність пульсу на стегнових, підколінних артеріях.
Перкусія – розширення меж серця вліво, розширення меж судинного пучка (розширення аорти).
Слайд 29
Клініко-діагностичні критерії коарктації аорти
Аускультація – І тон на
верхівці ослаблений (відносна мітральна недостатність при значній гіпертрофії ЛШ),
акцент ІІ тона на аорті, систолічний шум в 2-3 міжребер’ї зліва, що ірадіює на судини шиї, міжлопаткову ділянку. АТ збільшений на руках, зменшений на ногах.ЕКГ – ознаки гіпертрофії ЛШ.
ФКГ – в 2-3 міжребер’ї зліва високочастотний, середньоамплітудний систолічний шум, акцент ІІ тона на аорті.
Rö ОГК – підсилення легеневого малюнку, збільшення поперечнику серця за рахунок лівих відділів, розширення аорти, узурація нижнього краю ребер (за рахунок гіпертрофованих колатералів міжреберних артерій).
Ехо-КГ – виявлення коарктації, гіпертрофії лівих відділів серця.
Слайд 31
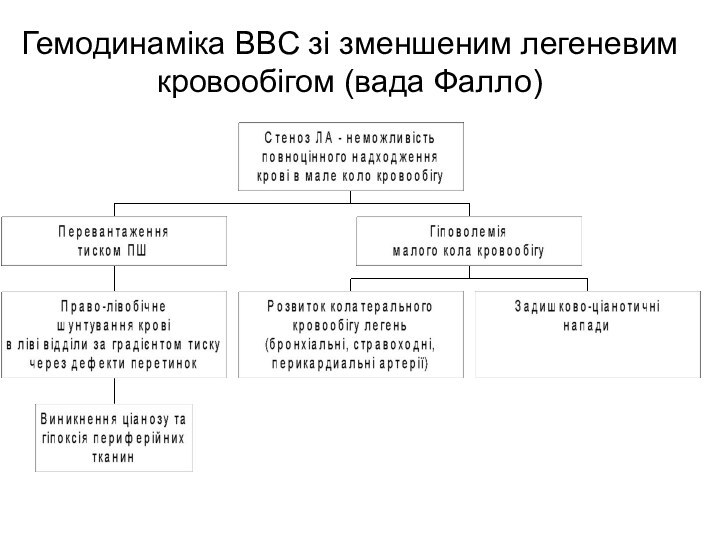
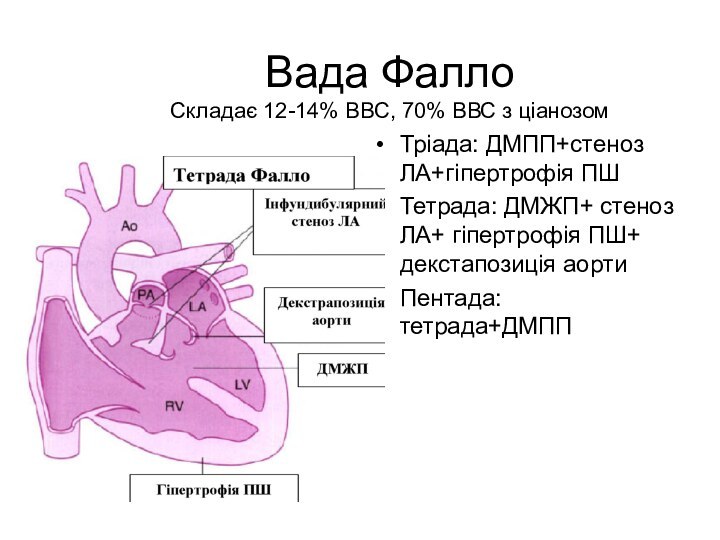
Вада Фалло
Складає 12-14% ВВС, 70% ВВС з ціанозом
Тріада:
ДМПП+стеноз ЛА+гіпертрофія ПШ
Тетрада: ДМЖП+ стеноз ЛА+ гіпертрофія ПШ+ декстапозиція
аортиПентада: тетрада+ДМПП
Слайд 32
Клініко-діагностичні критерії хвороби Фалло
Ціаноз виникає з народження, іноді
через декілька тижнів (при функціонуванні ВАП і наявності скиду
крові з аорти в ЛА).Виражена задишка в спокої, підсилюється при годуванні- тому діти рано перестають їсти з грудей→ виникає гіпотрофія.
Діти малорухливі, переважно сидять, затримка моторного розвитку – пізніше починають сидіти, ходити (в 2-3 роки).
Серцебиття, схильність до тахікардії.
Затримка фізичного розвитку (маси і зросту).
У віці 6 міс.-2 роки виникають задишково-ціанотичні напади (після 4-6 років припиняються). Причина – спазм ЛА→ значне погіршення прохідності ЛА →кров майже не потрапляє до легень (гіпоксія і задишка), а шунтується через ДМЖП в аорту (ціаноз). Тривалість – від декількох хвилин до годин, може супроводжуватися судомами. Під час нападу діти сідають навколішки або лягають на бік.
Слайд 33
Клініко-діагностичні критерії
хвороби Фалло
Огляд, пальпація – діти худі,
низького зросту, синьо-сірий колір шкіри, серцевий поштовх зміщений вліво,
збільшена його площа. “Серцевий горб”. Епігастральна пульсація. Деформація пальців у вигляді “барабанних паличок”, нігтів у вигляці “часових скелець”.Перкусія – розширення меж серця вправо.
Аускультація – І на верхівці підсилений, акцент ІІ тона на ЛА значно ослаблений, може бути відсутнім, грубий, гучний систолічний шум в 2-3 міжребер’ї зліва, що проводиться над всією ділянкою серця.
Клінічний аналіз крові: поліцитемія, ↑Hb до 150-200 г/л, ↑Ht>0,5.
Слайд 34
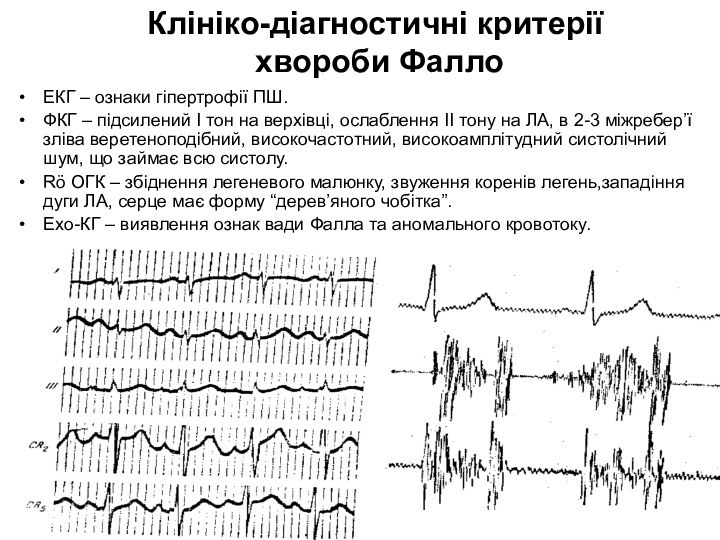
Клініко-діагностичні критерії
хвороби Фалло
ЕКГ – ознаки гіпертрофії ПШ.
ФКГ – підсилений І тон на верхівці, ослаблення ІІ
тону на ЛА, в 2-3 міжребер’ї зліва веретеноподібний, високочастотний, високоамплітудний систолічний шум, що займає всю систолу.Rö ОГК – збіднення легеневого малюнку, звуження коренів легень,западіння дуги ЛА, серце має форму “дерев’яного чобітка”.
Ехо-КГ – виявлення ознак вади Фалла та аномального кровотоку.





























