Слайд 2
ОПРЕДЕЛЕНИЕ
хроническое, циклически протекающее заболевание, характеризующееся формированием язвенного дефекта
слизистой оболочки желудка или 12 п.к. вследствие
Язвенная болезнь желудка
или 12 п.к.
нарушения нервных, гуморальных механизмов регуляции моторной, секреторной функции желудка, 12 п.к.
Слайд 3
заболевание чаще встречается у мужчин
соотношение между мужчинами и
женщинами составляет 4:1
с возрастом у женщин повышается не только
частота, но и тяжесть течения заболевания
Слайд 4
КЛАССИФИКАЦИЯ
Общая характеристика болезни (номенклатура ВОЗ)
язвенная болезнь желудка
язвенная болезнь
двенадцатиперстной кишки
язвенная болезнь неуточненной локализации
пептическая гастроеюнальная язва после резекции
желудка
Клиническая форма
острая или впервые выявленная
хроническая
Слайд 5
КЛАССИФИКАЦИЯ
Течение
латентное
легкой степени тяжести или редко рецидивирующее
средней степени тяжести
или 1–2 рецидива в год
тяжелое или непрерывно рецидивирующее (более
3 раз в год), развитие осложнений.
Слайд 6
КЛАССИФИКАЦИЯ
Характеристика морфологического субстрата болезни
размеры язвы (не большая –
менее 0,5 см; средняя – 0,5–1 см; крупная –
1,1–3 см; гигантская – более 3 см).
стадия развития (активная, рубцующаяся, стадия красного рубца, стадия белого рубца, длительно не рубцующаяся)
Локализация язвы
желудок (а- кардия, субкардия, тело, антральный отдел, пилорический канал; б – передняя стенка, задняя, малая кривизна, большая кривизна)
12 п.к. (а – луковица, постбульбарная часть; б – передняя стенка, задняя стенка, малая кривизна и большая кривизна)
Слайд 7
КЛАССИФИКАЦИЯ
Фаза
обострение (рецидив)
затухающее обострение (неполная ремиссия)
ремиссия
Слайд 8
КЛАССИФИКАЦИЯ
Осложнения
кровотечение
перфорация
стеноз
пенетрация
малигнизация
Слайд 9
ЭТИОЛОГИЯ
Нарушение равновесия между факторами «агрессии» и факторами «защиты»
(несоответствие между повреждающим воздействием желудочного сока и сопротивляемостью слизистой
оболочки желудка и двенадцатиперстной кишки, то есть к язвообразованию должны вести факторы или усиливающие кислую агрессию, или снижающие резистентность слизистой желудка и двенадцатиперстной кишки)
агрессия – гиперсекреция HCl
защита – желудочное слизеобразование, секреция бикарбонатов, регенерация покровного эпителия, кровоснабжение слизистой оболочки
Слайд 10
ЭТИОЛОГИЯ
имеются различия между язвой желудка и 12 п.к.
язва
12п.к. встречается только у человека, язва желудка – может
быть и у некоторых животных (ведущая роль центральной нервной системы человека в происхождении язвы 12 п.к.)
Слайд 11
ЭТИОЛОГИЯ
язва желудка - нарушение нервно-рефлекторной, мозговой фазы желудочной
секреции. Если у здорового человека выработка желудочного сока распределяется
примерно поровну между нервно-рефлекторной и гуморальной фазами, то у больных язвой 12п.к. около 70–80 % всей продукции соляной кислоты и пепсина падает на мозговую фазу, регулируемую через ядра блуждающих нервов. У этих больных возрастает так называемая неврогенная секреция. У больных язвой желудка преобладает гуморальная, антральная фаза секреции, регулируемая через систему гастрина.
Слайд 12
ЭТИОЛОГИЯ
Язвенная болезнь – хроническое заболевание, при котором нарушается
функция желудка и 12 п.к., снижается резистентность слизистой, что
приводит к образованию пептической язвы
Слайд 13
ЭТИОЛОГИЯ
ОСНОВНЫЕ ФАКТОРЫ ЯЗВООБРАЗОВАНИЯ
расстройства нервных и гуморальных механизмов регуляции
функций желудка и 12 п.к.
местные нарушения трофики гастродуоденальной системы
в результате стрессовых факторов, нарушений питания и эндокринных расстройств. В основе лежит изменение координирующей роли коры головного мозга на гипоталамус со стойким возбуждением n. vagus.
Слайд 14
ЭТИОЛОГИЯ
ПРЕДРАСПОЛАГАЮЩИЕ ФАКТОРЫ ЯЗВООБРАЗОВАНИЯ
нарушение защитного барьера слизистой оболочки желудка
и 12 п.к. с нарушением кровообращения. В этом отношении
большое значение имеет дуоденогастральный рефлюкс, который ведет к энтеролиза-ции слизистой оболочки желудка с последующими дистрофическими изменениями в слизистой и язвообразованием.
усиление эндогенных факторов агрессии (избыточное кислотообразование) и ослабление резистентности слизистой оболочки гастродуоденальной зоны (гастрит, дуоденит), которое обусловлено заселением слизистой оболочки желудка и двенадцатиперстной кишки спиралевидными бактериями – Helicobacter pylori. Следует учитывать, что геликобактериоз – одна из наиболее распространенных инфекций человека, которая обусловливает развитие гастрита и является одним из ведущих патогенетических механизмов язвенной болезни желудка и 12п.к
Слайд 15
КЛИНИКА
Определяются локализацией язвы, наличием осложнений, возрастом пациента и
сопутствующей патологии
Слайд 16
КЛИНИКА
ОСНОВНЫЕ ПРОЯВЛЕНИЯ – боли и диспепсические явления
Боли –
точечные, локальные боли, зависит от расположения язвы. Характерна периодичность
боли и связь с приемом пищи, сезонность обострений
Слайд 17
КЛИНИКА
Различают боли:
ранние – в течении 1 часа после
приема пищи (желудок)
поздние – в течении 1,5-4 часа после
приема пищи (12 п.к.)
ночные и голодные (через 6–7 часов после еды)
Слайд 18
КЛИНИКА
Диспепсические явления:
изжога (повторяет сезонность)
тошнота, рвота (сопровождает позднюю боль)
отрыжка
(воздухом, пищей)
Слайд 19
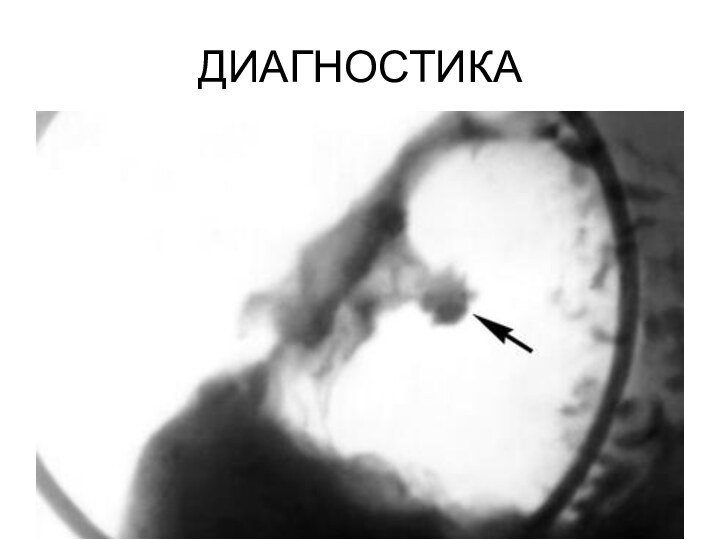
ДИАГНОСТИКА
АНАМНЕЗ ЗАБОЛЕВАНИЯ!!!!
Рентгенологическое исследование – оценка состояния желудка и
12 п.к, двигательной и эвакуаторной функций
Слайд 20
ДИАГНОСТИКА
Рентгенологическое исследование – оценка состояния желудка и 12
п.к, двигательной и эвакуаторной функций
ПРЯМЫЕ признаки:
ниша, окружающая воспалительный вал,
конвергенция складок слизистой оболочки. Ниша представляет собой добавочную тень (плюс тень), выступающую за контур желудка. Вокруг язвы образуется кольцевидный валик, выступающий над уровнем слизистой оболочки
Рубцовая деформация желудка и 12 п.к.
Слайд 25
ДИАГНОСТИКА
Рентгенологическое исследование – оценка состояния желудка и 12
п.к, двигательной и эвакуаторной функций
КОСВЕННЫЕ признаки:
Изменение тонуса
Изменение эвакуации
ПРЕИМУЩЕСТВА: отсутствие
противопоказаний у тяжелых больных
Слайд 26
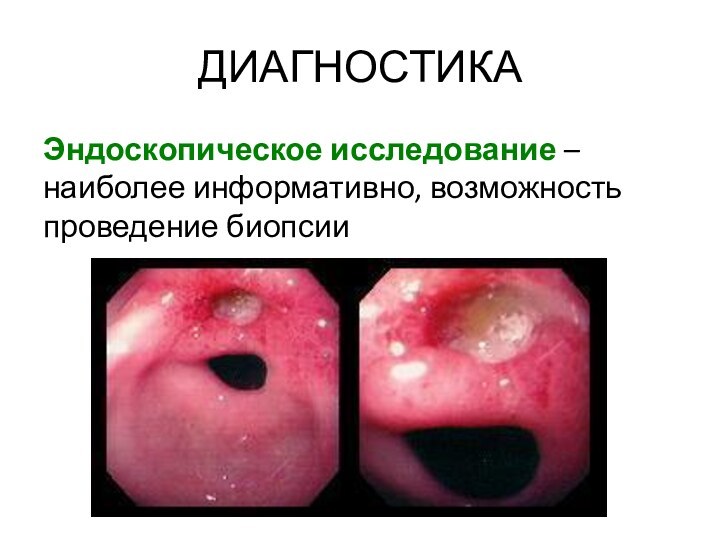
ДИАГНОСТИКА
Эндоскопическое исследование – наиболее информативно, возможность проведение биопсии
Слайд 27
ДИАГНОСТИКА
Исследование h. pylori – экспресс тесты (в сыворотке,
дыхательный, эндоскопический и др.)
Слайд 28
ДИАГНОСТИКА
Дифференциальная диагностика:
хронический гастрит
первично-язвенная форма рака желудка
ЖКБ
хронический панкреатит
заболевания коронарных
артерий, ВСД, ХНДП, заболеваниями почек
Слайд 29
ЛЕЧЕНИЕ
Заинтересованность пациента
его социальный статус
вредные привычки
Слайд 30
ЛЕЧЕНИЕ
Абсолютными показаниями к экстренному хирургическому вмешательству являются: перфорация
язвы, профузное язвенное кровотечение с явлениями геморрагическорго шока или
не купирующееся консервативно (в. т. ч. с использованием доступного арсенала эндоскопических методик).
Абсолютными показаниями к срочному хирургическому вмешательству являются: декомпенсированный пилородуоденальный стеноз, высокий риск рецидива при остановившемся язвенном кровотечении или рецидивирую- щее кровотечение.
Абсолютными показаниями к плановому хирургическому вмешательству являются: субкомпенсированный пилородуоденальный стеноз, пенетрирующая язва, подтвержденное гистологически злокачественное перерождение язвы.
Слайд 31
ЛЕЧЕНИЕ
Относительные показания:
неэффективность комплексного консервативного лечения на протяжении

2–3 лет, длительным приемом (по разным причинам) нестероидных противовоспалительных
средств; недисциплинированностью и нарушением больным «протокола лечения»; скрытым течением синдрома Золлингера - Эллисона:
наличие гастродуоденальных язв, рефрактерных к современной медикаментозной терапии, не рубцующихся в течение 12 недель и более непрерывного лечения;
компенсированный стеноз двенадцатиперстной кишки или выходного отдела желудка, кровотечение в анамнезе.
Следует при этом учитывать качество и продолжительность консервативного лечения. Такие больные за 2–3 года должны не менее 3–4 раз подвергаться квалифицированному лечению в условиях терапевтического отделения с обязательным проведением санаторного лечения.
необходимо в обязательном порядке учитывать качество проведенного консервативного лечения. При оценке показаний к хирургическому лечению язвенной болезни по относительным показаниям необходимо учитывать также вероятность развития у таких больных осложнений язвенной болезни.
Слайд 32
ЛЕЧЕНИЕ
Консервативное
Антисекреторные препараты:
Антациды и адсорбенты (альмагель А)
Препараты с рецепторным

путем коррекции нарушений секреции соляной кислоты (блокаторы Н–К–АТФазы –
омепразол, пантопразол. парнет и др
селективные М-холинолитики = гастроцепин
Блокаторны Н2 рецепторов = циметидин, ранитидин, фамотидин, квамател .
Репаранты:
стимуляторы слизеобразования (биогастрон, простагландины)
препараты, способствующие образованию защитной пленки (де-нол, сукральфат)
Препараты, улучшающие трофику и регенерацию слизистой оболочки желудка и двенадцатиперстной кишки:
Солкосерил, метилурацил, гастрофарм, витамины, ретаболил
Антибактериальные препараты: Метронидазол, фуразолидон.
1–2 недельная эрадикационная терапия, по окончании которой продолжается прием антисекреторного препарата в полной суточной дозе:– блокаторы Н–К–АТФазы – в утренние часы; – блокаторы Н2 рецепторов гистамина в 19–20 часов; – пилорид по 400 мг 2 раза в день до рубцевания язв и купирования активности гастрита и дуоденита. Средняя продолжительность лечения составляет 6–8 недель при язвенной болезни двенадцатиперстной кишки и 8–12 недель при язвенной болезни желудка.
Слайд 33
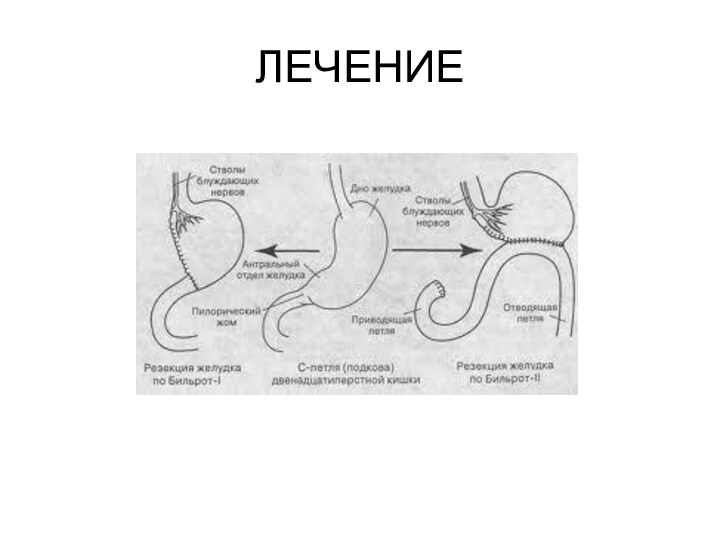
ЛЕЧЕНИЕ
Радикальными оперативными вмешательствами при язвенной болезни являются резекция
желудка и ваготомия в сочетании с дренирующими желудок операциями
или без них. Единственным условием, при котором можно рассчитывать на заживление язвы после хирургического вмешательства, является снижение кислой желудочной секреции до ахлоргидрии или близкого к ней состояния.
Слайд 34
ЛЕЧЕНИЕ
Язва желудка – для достижения ахлоргидрии достаточно удалить
½ желудка, удаляется весь антральный отдел и часть секреторной
зоны желудка и устраняется тем самым гуморальная фаза секреции
Слайд 35
ЛЕЧЕНИЕ
Язва 12 п.к. – резекция ½ желудка является
недостаточной, остается большое секреторное поле, сохраняется продукция свободной соляной
кислоты в мозговой фазе, регулируемой через центры блуждающих нервов, в результате чего развиваются пептические язвы тощей кишки и гастроеюноанастомозов.
По этой причине при язве двенадцатиперстной кишки резекция желудка должна выполняться в объеме не менее 2/3 органа, при этих условиях устраняется гуморальная фаза желудочной секреции и удаляется большая часть кислотопродуцирующей зоны желудка, что в 95–97 % случаев позволяет добиться ахлоргидрии и заживления язвы.
Слайд 36
ЛЕЧЕНИЕ
Бильрот-1 (гастроеюноанастомоз)
Гофмейстер-Финстерер, Ру, Бальфур
Бильрот-2 (гастродуоденоанастомоз)
Ридер, Хай, Габерер, Мирицци
Ваготомия
(парасимпатическая денервация всего желудка или его кислотообразующей зоны)
стволовая +
пилоропластика, гастродуодено (еюно) анастомоза (спазм, нарушение эвакуации)
селективная +
Слайд 38
ЛЕЧЕНИЕ
Показания к оперативному вмешательству
абсолютные: прободные язвы, прикрытые перфорации,
перерождение язвы в рак, стеноз привратника и(или) начальной части
12п.к., кардии
условно-абсолютные: гастродуоденальные профузные кровотечения, каллезные и пенетрирующие язвы
относительные: длительное течение язвенной болезни, сопровождающееся выраженным болевым синдромом, а также язвы, плохо поддающиеся консервативной терапии
Слайд 40
ПАТОГЕНЕЗ
Острая кровопотеря
Быстрое уменьшение ОЦК
Адаптационный синдром, физиологический стресс
вегетативно-эндокринные сдвиги
(синдром Selye):
Возрастает тонус симпатической нервной системы, усиление секреции
катехоламинов,
альдостерона, антидиуретического гормона
глюкокортикодидов
Изменение А тонуса и Б проницаемости сосудистой стенки
Все защитно-приспособительные реакции при
остром ЖКК направлены на поддержание
центральной гемодинамики,
а именно: нормализации уровня АД
А. Уменьшение емкости сосудистого русла за счет спазма сосудов
Б. Восполнение дефицита ОЦК за счет депонирования крови и
межтканевой жидкости
Слайд 41
ПАТОГЕНЕЗ КРОВОТЕЧЕНИЕ
Повышение активности симпато-адреналовой системы, в первую очередь

реагирует венозное русло, в котором находится 65-70% всего ОЦК
Венозный
спазм достигает своего максимума в первые минуты после начала
кровотечения и может длится несколько часов
Снижение объема венозного русла быстро приводит в соответствие емкость
сосудистого русла оставшемуся ОЦК – венозный возврат крови к сердцу
ускоряется и сердечный выброс остается нормальным, кровоснабжение органов
и тканей практически не изменяется – данный защитный механизм может
компенсировать до 10% ОЦК, т.е. потеря 500-600мл не приводит к снижению АД
и увеличению ЧСС
При потере более 10-15% ОЦК данный защитный механизм не справляется
и возникает «синдром малого выброса», приводящий к снижению
кровоснабжения органов и тканей, активации эндокринных органов и систем
(уровень адреналина может повысится в 50-100 раз), что приводит к развитию
артериального спазма сосудов – централизация кровообращения
А. Уменьшение емкости сосудистого русла за счет спазма сосудов
Слайд 42
ПАТОГЕНЕЗ КРОВОТЕЧЕНИЕ
Продолжающееся кровотечение при «синдроме малого выброса»
и
развитии декомпенсации не компенсируется увеличением ЧСС, наоборот –
при
ЧСС свыше 130 в минуту сердце работает крайне непродуктивно,
развивается гипоксия
Обычно системное артериальное давление начинает снижаться при потере
20-30% ОЦК, падение артериального давления не является ранним признаком
ЖКК, скорее отражает степень устойчивости пациента к кровопотере.
При снижении артериального давления ниже 80мм. рт.ст. происходит нарушение
кровоснабжения мозга, сердца и почек, развивается: отек мозга, острая сердечно-
сосудистая и почечная недостаточность.
Слайд 43
ПАТОГЕНЕЗ КРОВОТЕЧЕНИЕ
- повышение секреции антидиуретического гормона гипофиза и
альдостерона увеличивает реабсорбцию воды в почечных канальцах, выделение жидкости
через почки уменьшается, она сохраняется в кровеносном русле
- выход крови из депо (селезенка, печень, сосуды кожи и мышц) обеспечивает возрастание ОЦК, однако развивается гемодилюция – снижение уровня гематокрита и концентрации гемоглобина в крови
Б. Восполнение дефицита ОЦК за счет депонирования крови и
межтканевой жидкости
Восполнение недостаточности эритроцитов при потере 1/3 ОЦК будет достигнуто через 20-25 дней
За счет мобилизации внутренних ресурсов воды (главным образом интерстициальной жидкости) за 24-48 часов возможно восполнить 1/3 дефицита ОЦК
Развитие снижения показателей гемоглобина и гематокрита начинается через несколько часов от начала кровотечения
Слайд 44
ПАТОГЕНЕЗ КРОВОТЕЧЕНИЕ
Длительная централизация кровообращения приводит к тканевой гипоксии,
генерализованным расстройствам метаболизма, дегенеративным изменения в органах, что приводит
к развитию полиорганной недостаточности (почечной, печеночной, сердечно-сосудистой и дыхательной)
Снижение артериального давления приводит к стазу крови в капиллярах, формированию сладж-синдрома - гиперкоагуляционного синдрома – ДВС синдрома.
Генерализованный сосудистый спазм, централизация кровообращения приводит к ухудшению микроциркуляции, гипоксии тканей, нарушению метаболизма в органах и тканях
Слайд 46
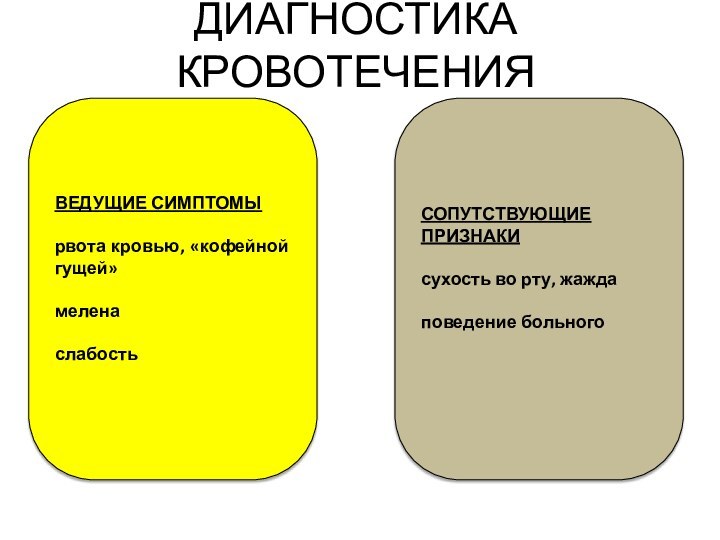
ДИАГНОСТИКА КРОВОТЕЧЕНИЯ
ВЕДУЩИЕ СИМПТОМЫ
рвота кровью, «кофейной гущей»
мелена
слабость
СОПУТСТВУЮЩИЕ ПРИЗНАКИ
сухость во
рту, жажда
поведение больного
Слайд 47
ДИАГНОСТИКА КРОВОТЕЧЕНИЕ
Определение тяжести состояния зависит от:
объема и скорости
кровопотери
Анамнез, объективные данные, ЧДД, ЧСС, АД. Венозное давление, показатели
ОАК
Шоковый индекс (Альговер М. и Бурри, 1976г.):
Соотношение ЧСС и систолического артериального давления
При отсутствии дефицита ОЦК шоковый индекс равен 0,5
Повышение до 1,0 соответствует дефициту ОЦК в 30%
Повышение до 1,5 – 50%
Слайд 49
ДИАГНОСТИКА КРОВОТЕЧЕНИЕ
ДОПОЛНИТЕЛЬНЫЕ: амилаза, ЩФ, электролиты крови, АсТ, АлТ,
УЗИ органов
брюшной полости, забрюшинного пространства, рентгенологическое
исследование
ОБЯЗАТЕЛЬНЫЕ: ОАК, ОАМ, группа
крови и резус фактор, гематокрит, показатели
свертывающей системы крови, гликемия, общий белок, билирубин, мочевина, креатинин, ФГДС, ректальное исследование, ЭКГ
Слайд 50
ДИАГНОСТИКА КРОВОТЕЧЕНИЕ
ЗАДАЧИ:
Установить факт кровотечения
Выявить характер и локализацию
источника кровотечения
Выяснить продолжается кровотечение или остановилось
Оценить устойчивость гемостаза
Определить величину
кровопотери
Наличие сопутствующей патологии
Слайд 51
ЛЕЧЕНИЕ КРОВОТЕЧЕНИЕ
Догоспитальный уровень:
все пациенты с признаками острого
ЖКК должны быть направлены на
стационарное лечение в хирургическое
отделение, работающее круглосуточно
Транспортировка – лежа, одновременно может быть начаты мероприятия (в/в
инфузии жидкости) для устранения гиповолемического шока
1. Распознавание источника и остановка кровотечения
2. Оценка степени тяжести и адекватное восполнение кровопотери
3. Патогенетическое воздействие на заболевание, как причину, вызвавшую
кровотечение
Выполнение 1. и 2. в объеме неотложного пособия обязательно, выполнение 3.
в условиях чрезвычайного хирургического риска может быть отложена
Слайд 52
ЛЕЧЕНИЕ КРОВОТЕЧЕНИЕ
Госпитальный уровень:
Установление явных или опосредованных признаков
ЖКК:
Рвота с кровью
Мелена
Бледность кожи и слизистых
Слабость
Потеря сознания
Ректальное исследование
Лабораторное обследование
Эндоскопические
методы исследования
Перемещения пациента в стационаре лежа !!!
Слайд 53
ЛЕЧЕНИЕ КРОВОТЕЧЕНИЕ
Госпитальный уровень:
В зависимости от выраженности проявления

кровотечения и тяжести состояния
- Явные признаки продолжающегося ЖКК и
нестабильные показатели
центральной гемодинамики направляются в операционную, где
диагностические и лечебные мероприятия совмещаются с предоперационной
подготовкой
- Выраженные признаки постгеморрагической анемии (тяжелая степень
кровопотери), без явных признаков продолжающегося кровотечения
направляются в отделение реанимации и интенсивной терапии, где катетеризи-
руется магистральная вена, начинается интенсивная инфузионная терапия,
проводится комплексная диагностика основных нарушений, оценивается
тяжесть кровопотери, производится ее восполнение. Одновременно выполняется
диагностика источника кровотечения, констатация его активности и наличия,
реализуются лечебные мероприятия для временного или устойчивого гемостаза
- Умеренные признаки кровотечения в просвет ЖКТ, умеренные
клинические признаки постгеморрагической анемии или без них. Госпитализация
в хирургический стационар, где выполняется инструментальное и лабораторное
обследование, определяется тактика лечения
Слайд 54
ЛЕЧЕНИЕ КРОВОТЕЧЕНИЕ
Консервативная терапия:
Гемостатическая терапия (АКК 5% 100мл в/в,
викасло 1% 1,0 в/м 3 раза в день,
Хлористый кальций
10% 10,0мл, дробное переливание СЗП)
Инфузионно-трансфузионная терапия
Высокомолекулярные декстраны (гидрооксиэтилкрахмалы): стабизол, инфукол и др.
Сердечные гликозиды, витамины группы В,С, при необходимости кортикостероиды
Холод на живот
О2 – терапия
Инъекции холинолитиков периферического действия (атропин, платифиллин)
Седативные
Антигистаминные препараты
Н2-блокаторы
Пероральный прием антацидов и обволакивающих
Инфузионная терапия:
Катетеризация 2-ух вен (центральная и периферическая)
Объем вливаний должен превышать объем дефицита ОЦК минимум в 1,5 раза
Дефицит ОЦК необходимо восстановить в течении 6 часов на 60-70%, а к исходу
первых суток – полностью
Вначале применяют кристаллоиды, затем коллоидные плазмозаменители
Слайд 56
ЛЕЧЕНИЕ КРОВОТЕЧЕНИЕ
1А При профузном кровотечении показано выполнение экстренной
операции
1В При подтекании крови из язвы – попытка остановки
кровотечения эндоскопически
(термическая- биполярная и монополярная коагуляция, фотокоагуляция,
инъекционная - обкалывание источника кровотечения спиртом, раствором
аминокапроновой кислоты, механическая - клипирование и др.)
2А и 2В При остановившемся кровотечении с высоким риском рецидива – активная
выжидательная тактика, при рецидиве – экстренная операция
2С и 3 Консервативное лечение: Н2-гистаминоблокаторы, блокаторы протоновой
помпы, антациды, и др.
Оперативное лечение: прошивание сосуда, резекция желудка по Бильрот 1
или Бильрот 2, а также стволовая ваготомия с иссечением язвы и пилоропластикой
Слайд 57
ЛЕЧЕНИЕ КРОВОТЕЧЕНИЕ
Показания к экстренной операции при гастродуоденальном кровотечении:
- массивное струйное кровотечение при безуспешной остановке во время
эндоскопического исследования
- рецидив кровотечения в стационаре
- угроза рецидива кровотечения при 2–3 степенях кровопотери
Показания к срочной операции (24–48 часов):
- видимый тромбированный сосуд
- фиксированный тромб или сгусток при кровопотере 1 степени
- угроза кровотечения из нескольких источников
Показания к плановой операции (трое и более суток):
- при кровопотере 1 степени
- четком гемостазе и поверхностной, небольших размеров, язве.
Слайд 59
ПЕРФОРАЦИЯ
Крювелье
«Угольник, 23 лет, крепкого телосложения, 15 декабря 1829г.

был доставлен в близком к смерти состоянии в госпиталь.
Брюхо было раздутое, и на ощупь весьма чувствительное; весьма сильная колика мучила больного, черты лица его изменились, пульс едва ощупывался, конечности охладели. Несчастный, имея еще полное сознание, громко умолял об облегчении страданий его. Из рассказа его оказалось, что уже около 10 дней чувствуя себя нездоровым, он, однакож, продолжал работу свою и даже несколько раз был пьян. За день перед сим он утром, в то самое время, как имел на плечах своих мешок с углем, получил столь сильные боли в брюхе, что едва смог дойти до жилища своего. Один врач назначил несколько пиявок приставить к брюху, а на другой день, узнав безнадежное состояние этого больного, советовал поместить его в госпиталь, где он, через три часа потом, умер.
При трупоразъятии, тщательно произведенном, оказалось, в брюшной полости большое скопление газов, ложные перепонки и кашицеобразная жидкость. Для вернейшего открытия места продыравливания вдунут был, через пищеприемное горло, воздух, который тотчас кнаружи вышел через отверстие в стороне желудочного исхода, окруженное ложными перепонками. По вскрытии, на противоположной стороне желудка, оказалась поясовидная язва, занимающая весь объем pylory. Дно язвы этой состояло из мышечных волокон, и продыравливание находилось в этом поясе.
Слайд 60
ПЕРФОРАЦИЯ
Классификация
По этиологии – язвенные и гормональные
По локализации –
язва желудка (малой кривизны, передней стенки, задней стенки); язва
двенадцатиперстной кишки (передней стенки и задней стенки)
По течению – прободение в свободную брюшную полость, прикрытое и атипичное.
Клиника
предперфоративный период
период болевого шока
период мнимого благополучия;
период перитонита.
Слайд 61
ДИАГНОСТИКА ПЕРФОРАЦИИ
ВЕДУЩИЕ СИМПТОМЫ
острая боль «удар кинжалом»
доскообразное напряжение мышц
передней брюшной стенки
предшествующий язвенный анамнез
свободный газ в брюшной полости
СОПУТСТВУЮЩИЕ
ПРИЗНАКИ
сухость во рту, жажда, рвота
задержка отхождения стула и газов
поведение больного
Слайд 62
ПЕРФОРАЦИЯ ЯЗВЫ
физикальное обследование
Три фазы течения заболевания
стадия шока
стадия мнимого
улучшения
стадия перитонита
Слайд 63
ПЕРФОРАЦИЯ ЯЗВЫ
лаб.-инстр. обследование
обзорная рентгенография органов брюшной полости:
свободный
газ под куполом диафрагмы в 76% случаев
сомнительные случаи: выполнение
пневмогастрографии, повышение достоверности до 95%
фиброгастродуоденоскопия:
уточнение диагноза
точная локализация язвы, ее размеры, обнаружение сочетанной патологии, осложнений (стеноз, сочетанной формы язвы)
лапароскопия:
уточнение диагноза при неясной причине
выбор адекватного плана лечения
лабораторное обследование:
быстро нарастающий лейкоцитоз со сдвигом формулы влево
Слайд 64
ПЕРФОРАЦИЯ ЯЗВЫ
диагностика
Дифференциальная диагностика
острый аппендицит
острый холецистит
острый панкреатит
кишечная непроходимость
Слайд 65
ПЕРФОРАЦИЯ ЯЗВЫ
хирургическая тактика
ушивание: применяется при распространенном, «позднем» перитоните,
у пациентов с высокой степенью операционно-анестезиологического риска
лапароскопическое ушивание –
в неосложненных формах, у молодых пациентов
иссечение язвы -
стволовая ваготомия с иссечением язвы – «золотой стандарт» при перфоративной дуоденальной язве
резекция желудка
Слайд 66
ПЕРФОРАЦИЯ ЯЗВЫ
хирургическая тактика
Различают паллиативные операции (ушивание прободного отверстия
с иссечением язвы или без иссечения) и радикальные (резекция
желудка, ваготомия)
Слайд 67
ПЕРФОРАЦИЯ ЯЗВЫ хирургическая тактика
При отсутствии показаний к

радикальной операции или отсутствии условий для ее выполнения производится
ушивание прободного отверстия
Ваготомия с иссечением или ушиванием перфоративной язвы и пилоропластикой может быть выполнена у больных с локализацией перфоративной язвы в луковице двенадцатиперстной кишки, не сопровождающейся значительным воспалительным инфильтратом. В условиях экстренной операции предпочтение следует отдавать стволовой ваготомии. Иссечение язвы следует производить с рассечением передней полуокружности привратника и выполнением пи- лоропластики.
Ушивание перфоративной язвы показано при наличии разлитого перитонита, сроке прободения более 6 часов, тяжелых сопутствующих заболеваниях.
I. Перфоративные язвы обычно ушиваются двухрядным швом в поперечном направлении, причем, первый ряд через все слои.
II. Язвы пилородуоденальной зоны предпочтительнее ушивать по Оппелю-Поликарпову или однорядным швом в поперечном направлении с аппликацией сальника. Это позволяет предупредить возможное развитие стеноза.
III. При прорезывании швов на инфильтрированных тканях язвы может быть использована (как крайняя мера) методика Неймана (гастро- или дуоденостомия на трубчатом дренаже).
IV. Забрюшинные перфорации выявляют по наличию в парадуоденальной клетчатке воздуха и пропитывания желчью. Для ушивания такой язвы необходима предварительная мобилизация двенадцатиперстной кишки по Кохеру. После ушивания клетчатку дренируют из люмботомического доступа.
V. При выборе способа операции следует учитывать, что юношеские язвы после их ушивания склонны к заживлению (80 %), а язвы желудка пожилых – к малигнизации При язве желудка биопсия является обязательной.
Слайд 68
ПЕРФОРАЦИЯ ЯЗВЫ
послеоперационное течение
ушивание: курс противоязвенной терапии: антисекреторные препараты
(Н2-блокаторы) + антихеликобактерная терапия
Орган-сохраняющие операции с ваготомией: прокинетики+интраоперационно зонд
за связку Трейца, энтеральное питание
Слайд 69
ПЕНЕТРАЦИЯ
Распространение язвы за пределы стенки желудка или 12
п.к. в окружающие ткани и органы.
Стадии:
Проникновения язвы
(некроза) через все слои стенки желудка или 12 п.к.
Фиброзного сращения с прилежащим органом
Завершенной перфорации и проникновения в ткань подлежащего органа
Слайд 70
ПЕНЕТРАЦИЯ
Язвы задней и боковой стенок луковицы двенадцатиперстной кишки
и постбульбарные язвы чаще пенетрируют в головку поджелудочной железы,
в желчные пути, печень, печеночно-желудочную или дуоденальную связку, в толстую кишку и ее брыжейку, язвы желудка – в малый сальник и в тело поджелудочной железы.
Слайд 71
ПЕНЕТРАЦИЯ КЛИНИКА
Клиническая картина пенетрации зависит от глубины проникновения
и органа, вовлеченного в процесс. Пенетрация, как правило, сопровождается
раз- витием воспалительного процесса и образованием фиброзных спаек, иногда довольно обширных. Течение болезни становится тяжелым, клиническая картина - полиморфной, появляются симптомы, свойственные заболеваниям смежных органов, вовлеченных в пенетрацию (клиника панкреатита, холецистита, холангита, перигастрита, перидуоденита). При пенетрации в полый орган образуются патологические внутренние свищи с соответствующей клиникой.
Пенетрация чаще возникает у больных с длительным язвенным анамнезом и рецидивирующим течением. Пенетрация нередко сочетается другими осложнениями, одним из которых является перфорация.
Слайд 72
ПЕНЕТРАЦИЯ
Пенетрация – относительное показание к операции: оперируют в
случае неэффективности консервативной терапии
Слайд 73
СТЕНОЗ ПРИВРАТНИКА и 12 П.К.
Стеноз привратника и двенадцатиперстной
кишки – это осложнение язвенной болезни, наиболее часто возникающее
при локализации язвы в привратнике и луковице 12 п.к. Частота развития – 10 %.
Нарушения проходимости пилорического канала или начальной части 12 п.к. подразделяются на:
функциональные и органические;
компенсированные, субкомпенсированные, декомпенсированные (по степени выраженности стеноза)
Слайд 74
СТЕНОЗ
Клиническая картина функционального сужения не отличается от таковой
при органическом стенозе, но в отличие от последнего она
исчезает по мере заживления язвы и исчезновения воспалительного отека. В фазе ремиссии может сохраниться незначительная рубцовая деформация без нарушений эвакуаторной функции желудка.
Органический пилоробульбарный стеноз сопровождается постоянным нарушением эвакуаторной деятельности желудка и двенадцатиперстной кишки.
При компенсированном пилородуоденальном стенозе отмечается умеренное сужение, однако вследствие гипертрофии мышц желудка и усиленной его моторной деятельности эвакуация пищи из желудка происходит в обычные сроки. Регургитации в пищевод не наблюдается. При этом общее состояние больного, как правило, не нарушается, отмечаются общие симптомы: чувство тяжести в эпигастральной области после еды, отрыжка кислым, рвота, приносящая облегчение. Эвакуация контраста 6–12 часов.
Слайд 75
СТЕНОЗ
При субкомпенсированном стенозе преобладают интенсивные боли и чувство
распирания после приема небольшого количества пищи, характерны отрыжка тухлым,
обильная рвота, приносящая облегчение; рвотные массы нередко содержат пищу, съеденную накануне. При осмотре в этой стадии часто определяется симптом «шум плеска», выявленный натощак или через несколько часов после еды. Эвакуация через 24 часа.
Слайд 76
СТЕНОЗ
При декомпенсированном пилородуоденальном стенозе желудок совершенно не освобождается
от пищи. Рвота становится систематической, боль – постоянной. Тяжесть
и распирание в подложечной области исчезают лишь после рвоты или промывания желудка. Общее состояние резко ухудшается, нарастают истощение и обезвоживание, появляются судороги и симптомы азотемии (слабость, головная боль, потеря аппетита, жажда, зловонный запах изо рта, олигурия, судороги и др.). Определяется постоянный «шум плеска» натощак, развивается гуморальный синдром: гипохлоремия, гиперазотемия, алкалоз; на- блюдается сгущение крови. Эвакуации практически нет.
Слайд 77
СТЕНОЗ
Стеноз суб- и декомпенсированный – абсолютное показание к
плановой операции, компенсированный –только при отсутствии эффекта от лечения.