- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему первая медицинская помощь презентация по теме
Содержание
- 2. Первая медицинская помощь пострадавшим при несчастных случаях
- 3. Оптимальным считается оказание первой медицинской помощи пострадавшему
- 4. Рекомендации по оказанию доврачебной помощи пострадавшему1. Освободить
- 5. 4. Выполнить необходимые мероприятия по спасению пострадавшего
- 6. Требования к персоналу при оказании доврачебной помощиОказывающий
- 7. Оказывающий помощь должен уметь: быстро и правильно
- 8. СРЕДСТВА ОКАЗАНИЯ ПЕРВОЙ ПОМОЩИ И ТРЕНАЖЕРЫПервая медицинская
- 9. В содержании первой медицинской помощи первостепенное значение
- 10. СРЕДСТВА ОКАЗАНИЯ ПЕРВОЙ ПОМОЩИАптечка Шкаф для аптечки
- 11. Эластичная шина Носилки санитарные
- 12. Аптечки первой помощи всегда должны находится в
- 13. Аптечки должны быть четко промаркированы как средства,
- 14. Основные способы реанимации Искусственная вентиляция лёгких (искусственное
- 15. Плотно зажать нос, рот закрыть куском ткани
- 16. Непрямой массаж сердцаЕсли у пострадавшего отсутствует пульс
- 17. Комбинированные реанимационные действия При клинической
- 19. Признаки жизни и смерти
- 20. Поднести ко рту или к носу зеркало.
- 21. Если же признаки жизни
- 22. Если приведённые выше признаки на выполняются, значит
- 23. Травмы опорно-двигательного аппарата К
- 24. Профилактика травм опорно-двигательного аппаратаФизические упражнения благотворно влияют
- 25. Оказание первой помощи при переломах
- 26. Признаки перелома Основные признаки перелома
- 27. Первым, наиболее наглядным признаком
- 28. Переломы бывают также единичными и множественными (с
- 29. Оказание первой помощи при переломах:
- 30. Оказывая первую помощь, не следует добиваться исправления
- 32. Вывихи Вывих - это
- 33. Травматические вывихи суставов требуют
- 34. Растяжения и разрывы Растяжением
- 35. Растяжение и разрыв мышц и сухожилий. Подобные
- 36. Иммобилизация при травмах: Иммобилизация -
- 37. Основной вид транспортной иммобилизации
- 38. Транспортную иммобилизацию производят как можно раньше. Шину
- 39. Транспортная иммобилизация головы и
- 40. Для иммобилизации шеи применяют картонный или ватно-марлевый
- 41. Травма предплечья требует наложения шины от пальцев
- 42. Транспортную иммобилизацию позвоночника и таза производят, укладывая
- 43. При травмах бедра создают
- 44. При повреждениях голени и
- 45. Оказание первой помощи при ранах
- 46. Колотая. Результат воздействия колющего предмета (например, шила).
- 47. Укушенная. Результат укуса животных. Ушибленная. При этом
- 48. Кровотечение при ранениях При всех
- 49. Признаки внутреннего кровотечения: на коже имеются кровоподтёки
- 50. Носовое. Здесь повреждается слизистая оболочка носа. Обычно
- 51. Способы остановки кровотеченияПри внешнем кровотечении необходимо продезинфицировать
- 52. Капиллярное: Наложение пластыря. При сильном
- 53. Внутреннее: Если кровотечение происходит около
- 55. Наложение давящей повязки при кровотечении Давящая повязка
- 56. Если кровь просачивается через
- 57. Наложение жгута при кровотечениях: Один
- 58. Берём жгут, растягиваем его, начиная с середины,
- 59. Нежелательно накладывать жгут на
- 60. Наложение закрутки при кровотечениях: Иногда,
- 61. Пример наложения закрутки
- 62. Перегиб конечности через валик в суставе при
- 63. Примеры: В плечевом суставе В коленном суставе
- 64. Оказание первой помощи при ожогах Классификация ожогов:
- 65. Различают четыре степени ожогов:
- 66. Различают ожоги поверхностные, которые заживают самостоятельно, и
- 67. Площадь пораженной ожогом поверхности
- 68. Последствия ожогов Опасность для жизни
- 69. Ожоговый шок имеет большую продолжительность (до 48
- 70. Последствия лучевых ожогов При облучении
- 71. Первая помощь при ожогах:При термических ожогах:Удалить источник
- 72. Поместить место ожога под холодную воду и
- 73. При химических ожогах:Удалить остатки химического агента с
- 74. При лучевых ожогах:Удалить радиоактивные вещества с поверхности
- 76. Доврачебная помощь при ожогах Первая помощь при
- 77. При термических и электрических ожогах - на
- 78. Первая помощь при химических ожогахПри химических ожогах
- 79. Если кислота или щелочь попали на кожу
- 80. Действия при обморожении Обморожение
- 81. По характеру поражения различают четыре степени
- 82. Первая медицинская помощь при
- 83. Напоить пострадавшего тёплой водой или горячим чаем.
- 84. Отравления Отравление происходит при попадании токсического (ядовитого)
- 85. Общие правила оказания медицинской
- 86. Из желудка яд удаляют
- 87. Теперь рассмотрим конкретные действия
- 88. Отравление ртутью Отравление ртутью очень распространено. Различают
- 89. Токсическое действие ртути основано на том, что
- 90. Признаки отравленияОтравление данным металлом и его соединениями
- 91. Первая помощь при отравлении ртутью:
- 92. Как ни странно, металлическая
- 93. после тщательной уборки помещения руки необходимо вымыть
- 94. Отравление оксидом углерода (II) (угарным газом) Отравления
- 95. Угарный газ образуется при работе двигателей внутреннего
- 96. Поражающее действие угарного газа
- 97. Признаки отравленияПризнаками отравления угарным газом являются: головная
- 98. Первая медицинская помощьПри обнаружении у человека первых
- 99. Отравления опасными веществами в быту: Ацетон
- 100. Скипидар Токсические свойства скипидара связаны
- 101. Бензин Отравления могут возникнуть при
- 102. Нафталин Отравления возможны при вдыхании
- 103. Прочие вещества Этиленгликоль входит в
- 104. Во врачебной практике известно
- 105. Первая медицинская помощь при
- 106. Пищевое отравление Пищевое отравление – это острое
- 107. Пищевое отравление развивается в
- 108. Первая помощь при пищевых отравлениях:
- 109. Если у пострадавшего нарушено дыхание, немедленно начинайте
- 110. Отравление грибами Среди пищевых отравлений
- 111. По общепринятой классификации грибы
- 112. Бледная поганкаЭтот гриб содержит две группы ядовитых
- 113. Нарушение функции печени и почек (начинается на
- 114. Симптомы отравления обычно появляются
- 115. Мухомор Отравление мухомором -
- 116. Скачать презентацию
- 117. Похожие презентации
Первая медицинская помощь пострадавшим при несчастных случаях и внезапных заболеваниях - это комплекс срочных мероприятий, направленных на прекращение действия повреждающего фактора, на устранение угрозы жизни, на облегчение страданий потерпевшего и подготовку его к отправке в лечебное

















































































































Слайд 3 Оптимальным считается оказание первой медицинской помощи пострадавшему -
в течение 30 минут после травмы. Обязанность работодателя - организовать
обучение с проверкой практических навыков оказания первой медицинской помощи пострадавшим от наиболее характерных для данного вида производства опасных и вредных производственных факторов и обязательное присутствие обученного персонала на каждом участке работ в каждой рабочей смене.
Слайд 4
Рекомендации по оказанию доврачебной помощи пострадавшему
1. Освободить пострадавшего
от воздействия на него опасного производственного фактора (электрического тока,
химических веществ, воды, механического воздействия и др.) с использованием штатных или подручных средств и безопасных для себя приемов. 2. Оценить состояние пострадавшего, освободить от стесняющей дыхание одежды, при необходимости вынести пострадавшего на свежий воздух. 3. Определить характер и степень повреждения, для чего осторожно обнажить поврежденные участки, части тела и принять решение о мерах неотложной помощиСлайд 5 4. Выполнить необходимые мероприятия по спасению пострадавшего в
порядке срочности - восстановить дыхание, остановить кровотечение, иммобилизовать место
перелома, наложить повязки и т.д. 5. Поддерживать основные жизненные функции пострадавшего до прибытия медицинских работников. 6. Вызвать медицинских работников, готовить пострадавшего к транспортировке.
Слайд 6
Требования к персоналу при оказании доврачебной помощи
Оказывающий помощь
должен знать: основы работы в экстремальных ситуациях; основные признаки
нарушения жизненно важных функций организма человека; правила, метода, приемы оказания первой медицинской помощи применительно к конкретной ситуации; основные способы переноски и эвакуации пострадавших.Слайд 7 Оказывающий помощь должен уметь: быстро и правильно оценить
ситуацию: оценить состояние пострадавшего, диагностировать вид и распознать особенности
травмы; определить вид необходимой первой медицинской помощи, последовательность проведения мероприятий по ее оказанию; правильно осуществить весь комплекс экстренной реанимационной помощи с учетом состояния пострадавшего; временно останавливать кровотечение путем наложения жгута, давящей повязки, пальцевого прижатия сосуда; выполнять искусственное дыхание и закрыты массаж сердца; накладывать повязки, транспортные шины, оказывать помощь при ожогах, отравлениях, обморожениях, при поражении электрическим током и др.
Слайд 8
СРЕДСТВА ОКАЗАНИЯ ПЕРВОЙ ПОМОЩИ И ТРЕНАЖЕРЫ
Первая медицинская помощь
- это оперативная помощь пострадавшему при получении травмы или
внезапном приступе заболевания, которая оказывается до тех пор, пока не появится возможность в оказании квалифицированной медицинской помощи (до прибытия бригады скорой помощи). Оказать первую медицинскую помощь может посторонний человек или сотрудник, который обучен навыкам первой медицинской помощи.Слайд 9 В содержании первой медицинской помощи первостепенное значение придается
остановке наружного кровотечения, проведению искусственного дыхания, непрямому массажу сердца
(восстановлению сердечной деятельности). Своевременное оказание первой медицинской помощи может иметь решающее значение в сохранении жизни и здоровья пострадавшего. Средствами оказания медицинской помощи являются медикаменты, перевязочные средства, кровоостанавливающие жгуты. Комплекты таких средств называются аптечками первой помощи. К средствам первой помощи относят также шины для иммобилизации и санитарные носилки.Слайд 12 Аптечки первой помощи всегда должны находится в легкодоступных
местах и располагаться поблизости от мест возможных аварий так,
чтобы их можно было бы достать в течение одной-двух минут. Они должны быть изготовлены из соответствующих материалов, чтобы защищать содержимое от воздействий температуры, влажности, пыли и механических повреждений. Если предприятие состоит из нескольких помещений или цехов, то в каждом из них должна находиться, как минимум, одна аптечка первой помощи. Окончательное решение о необходимом количестве аптечек должен принять работодатель, исходя из расчета их потребности.Слайд 13 Аптечки должны быть четко промаркированы как средства, предназначенные
для оказания первой помощи; в России аптечки первой помощи
обозначаются знаком с изображением белого креста на зеленом фоне с белыми полями. Наряду с аптечками для организаций различного профиля, НПКФ ЭЛЕКТОН предлагает шкафы для медицинских аптечек, средства для иммобилизации и транспортировки.
Слайд 14
Основные способы реанимации
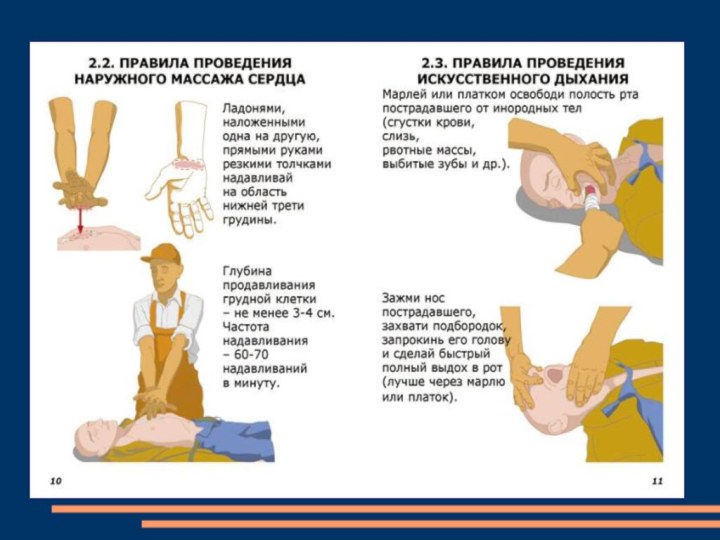
Искусственная вентиляция лёгких (искусственное дыхание)
Если у
пострадавшего отсутствует дыхание, нужно провести искусственную вентиляцию лёгких (ИВЛ):
Положить пострадавшего на ровную твёрдую поверхность, подложить под голову валик, освободить дыхательные пути (расстегнуть одежду). Этим мы облегчаем прохождение воздуха по дыхательным путям.
Удалить изо рта посторонние тела с помощью носового платка или другой ткани. Если рот не открывается, надавить большими пальцами на точку соприкосновения нижней и верхней челюсти; чтобы рот не закрывался, вставить между челюстями какой-нибудь предмет.
Слайд 15 Плотно зажать нос, рот закрыть куском ткани или
марли, сделать глубокий вдох, плотно прижаться губами ко рту
пострадавшего и сделать выдох. Действие повторять 16 - 18 раз в минуту. (этот тип ИВЛ называется "рот-рот")При выдохе смотреть на грудную клетку: она должна подниматься. Если поднимается живот, необходимо перейти на дыхание "рот-нос". Для этого закрываем рот, закрываем нос куском ткани или марли, делаем вдох, плотно прижимаемся губами к носу пострадавшего и делаем выдох. Действие повторяем с той же частотой.
После четвертого цикла "вдох-выдох" важно проверить, бьется ли сердце пострадавшего. Если пульс не прощупывается (состояние комы), то необходимо провести непрямой массаж сердца (НМС).
Слайд 16
Непрямой массаж сердца
Если у пострадавшего отсутствует пульс на
сонной артерии, необходимо провести непрямой массаж сердца:
Положить пострадавшего
на ровную твёрдую поверхность, расстегнуть одежду. Нащупать мечевидный отросток (нижняя часть грудины).
Поставить руки в точку, находящуюся на 2 см (два горизонтальных пальца) выше мечевидного отростка. Большие пальцы рук должны быть направлены вдоль тела пострадавшего в противоположные стороны.
Надавить на грудную клетку так, чтобы она прогибалась на 3 - 5 см. Чтобы надавить с максимальной силой, руки в локтях надо выпрямить. Действие повторять с частотой 60 раз в минуту.
Следите за пульсом на сонной артерии.
Слайд 17
Комбинированные реанимационные действия
При клинической смерти
необходимо провести комбинированные реанимационные действия - совмещение ИВЛ и
непрямого массажа сердца. Если реанимация проводится двумя людьми (в комбинации), то один делает ИВЛ, другой - непрямой массаж сердца; на один вдох должно приходиться 5 нажатий. Если проводится одним - два вдоха и 10 - 15 нажатий
Слайд 19
Признаки жизни и смерти
Чтобы однозначно
определить, жив или мёртв пострадавший, нужно сделать следующее:
Прощупать
пульс на сонной артерии. Найти сонную артерию сложно. Поэтому, чтобы ваши действия в экстремальной ситуации были грамотными, сначала потренируйтесь находить её у себя. Чтобы найти сонную артерию, необходимо обхватить горло спереди большим и указательным пальцем. Если под пальцами прощупывается пульс, значит вы нашли сонную артерию. Тщательно запомните место, где находится эта артерия, иначе вы вряд ли сможете определить, жив ли человек. Слайд 20 Поднести ко рту или к носу зеркало. Этим
мы проверяем наличие у пострадавшего дыхания.
Осторожно сжать пальцами
глазное яблоко. Если человек жив, то после отпускания пальцев зрачок вновь обретёт свою первоначальную форму. Осторожно прикрыть веко и затем резко отпустить. Этим мы проверяем реакцию зрачка на свет: у живого человека зрачок при резком появлении света сужается. (Вы, наверняка, не раз испытывали сужение зрачка на себе: например, когда входили ночью в комнату и включали свет.)
Слайд 21 Если же признаки жизни отсутствуют,
нам нужно установить, клиническая или истинная смерть настигла человека,
так как при клинической смерти мы можем помочь пострадавшему, а при истинной - нет. Признаки истинной смерти следующие:На нижних частях тела имеются кровоподтёки. Если человек находится в лежачем положении, то кровоподтёки образуются у него на спине и задней поверхности ног, в сидячем - на ногах, ягодицах и нижней челюсти. Появление кровоподтёков можно объяснить тем, что при истинной смерти сердце человека останавливается, и кровь самотёком направляется вниз под действием силы тяжести.
Блеск на глазах. Это объясняется тем, что роговица глаза высыхает из-за прекращения обеспечения её кровью.
Слайд 22 Если приведённые выше признаки на выполняются, значит пострадавшего
настигла клиническая смерть, и у него ещё есть шансы
выжить. Если у пострадавшего отсутствует дыхание, необходимо провести искуственную вентиляцию лёгких. Если отсутствует пульс на сонной артерии, нужно провести непрямой массаж сердца. Если нет ни пульса, ни дыхания, следует провести комбинированные реанимационные действия.Помните: уже через 10 - 15 минут после клинической смерти наступает истинная смерть. Поэтому оказывать помощь пострадавшему нужно как можно быстрее, не теряя лишнего времени. Но и слишком торопиться тоже не следует, иначе вы можете довести пострадавшего до истинной смерти раньше, чем через 10 - 15 минут...
Слайд 23
Травмы опорно-двигательного аппарата
К травмам
опорно-двигательного аппарата относят:
переломы;
вывихи;
растяжения и разрывы.
Общим последствием всех этих травм является затруднение движения.При любой подобной травме, за исключением открытого перелома, целесообразно прикладывать лёд. Это помогает облегчить боль и уменьшить опухоль. Обычно лед прикладывают на 15 минут через каждый час.
Слайд 24
Профилактика травм опорно-двигательного аппарата
Физические упражнения благотворно влияют на
опорно-двигательную систему в целом и на отдельные группы мышц.
Эффективная программа физической подготовки (бег, ходьба, аэробика, велоспорт, плавание, лыжи) способствует укреплению организма и профилактике травм.
Слайд 25
Оказание первой помощи при переломах
Перелом
- это нарушение целостности кости. Он может быть полным
и неполным. Полный перелом иногда (чаще на конечностях) сопровождается повреждением крупных сосудов, нервов, что ведет к обильному кровоизлиянию, побледнению, похолоданию кисти или стопы, потере их чувствительности, грозит омертвением конечности. Выделяют также открытые (с повреждениями кожи) и закрытые (без повреждений кожи) переломы. Бесспорным признаком открытого перелома служит наличие в ране отломков кости, но оно бывает не всегда, поэтому каждый перелом, при котором имеется рана, пусть на вид и неглубокая, следует считать открытым. Наиболее часты переломы длинных костей конечностей (плеча, предплечья, бедра, голени).
Слайд 26
Признаки перелома
Основные признаки перелома следующие:
резкая боль, припухлость, невозможность движений в конечности, нарушение её
формы и длины по сравнению со здоровой. Иногда обнаруживается патологическая подвижность в месте перелома. В отличие от ушиба, функция конечности нарушается немедленно, с момента травмы, кроме случаев неполных переломов (когда в кости образуется только трещина).При переломе ребра может пострадать легкое (проявляется кровохарканием), при ощупывании в месте перелома слышен хруст (крепитация) отломков ребра. Повреждение ребер может утруднять дыхание.
Слайд 27 Первым, наиболее наглядным признаком перелома
позвонка нередко бывает паралич, вызванный травмой спинного мозга.
Переломы костей конечностей сопровождаются их укорочением и искривлением в месте перелома.Переломы костей таза и позвоночника часто сопровождаются расстройствами мочеиспускания и нарушением движений в нижних конечностях. При переломах костей черепа нередко бывает кровотечение из ушей.
Слайд 28 Переломы бывают также единичными и множественными (с образованием
нескольких отломков). При авариях, катастрофах, землетрясениях и в очагах
ядерного поражения могут быть множественные переломы нескольких костей. Наиболее тяжело протекают переломы, сочетающиеся с ожогами и радиационными поражениями.Переломы, возникающие в результате воздействия пули или осколка снаряда, называются огнестрельными. Для них характерно раздробление кости на крупные или мелкие осколки, размозжение мягких тканей в области перелома или отрыва части конечности.
В тяжелых случаях переломы сопровождаются шоком. Особенно часто развивается шок при открытых переломах с артериальным кровотечением.
Слайд 29
Оказание первой помощи при переломах:
Оказание
первой помощи при переломах сводится к иммобилизации. При наличии
раны вначале на неё накладывают асептическую повязку (одежду лучше всего разрезать) и лишь после этого осуществляют иммобилизацию. Если возникает необходимость применить жгут, его накладывают на конечность до шинирования, не прикрывая повязкой. Нельзя допускать перетяжек конечности отдельными турами бинта, это может привести к нарушению в ней кровообращения. Чувство онемения, ползания мурашек, посинение пальцев служат признаками сдавливания кровеносных сосудов, а также нарушений кровообращения. В этих случаях бинт в местах сдавливания разрезают или заменяют, а шину накладывают вновь.Слайд 30 Оказывая первую помощь, не следует добиваться исправления деформации
конечности. Подобные попытки мучительны для пострадавшего и, проводимые некомпетентными
людьми, грозят повреждением сосудов и нервов. При открытом переломе совершенно недопустимо вправление в глубину раны выступающих на поверхность отломков кости, так как вместе с ними в глубокие ткани может внедриться инфекция.В случаях, когда у пораженного имеются переломы нескольких костей, сначала производят иммобилизацию наиболее опасных для жизни, а затем остальных переломов.
Слайд 32
Вывихи
Вывих - это смещение кости
по отношению к её нормальному положению в суставе. Вывихи
обычно происходят при воздействии большой силы.Признаки вывиха следующие:
появление интенсивной боли в области поражённого сустава;
нарушение функции конечности, проявляющееся в невозможности производить активные движения;
вынужденное положение конечности и деформация сустава;
смещение суставной головки с запустеванием суставной капсулы и пружинящая фиксация конечности при её ненормальном положении.
Слайд 33 Травматические вывихи суставов требуют немедленного
оказания первой медицинской помощи, которая заключается в следующем:
Провести
иммобилизацию. Дать пострадавшему обезболивающий препарат.
Доставить пострадавшего в медицинское учреждение.
При вывихах суставов нижней конечности пострадавший должен быть доставлен в лечебное учреждение в лежачем положении (на носилках), с подкладыванием под конечность подушек и её фиксацией.
Если невозможно отличить вывих от перелома, оказывать помощь пострадавшему следует так же, как и при переломах.
Слайд 34
Растяжения и разрывы
Растяжением называют неполное
нарушение, а разрывом - полное нарушение целостности мягких тканей.
В зависимости от места повреждения выделяют:Растяжение и разрыв связок. Эти травмы обычно происходят, когда кость выходит за пределы обычной амплитуды движения. Чрезмерная нагрузка на сустав может привести к полному разрыву связок и вывиху кости. Наиболее распространенными являются растяжения связок голеностопного и коленного суставов, пальцев и запястья.
Слайд 35 Растяжение и разрыв мышц и сухожилий. Подобные растяжения
обычно вызываются подъемом тяжестей, чрезмерной мышечной работой, резким или
неловким движением. Наиболее распространенными являются растяжения мышц шеи, спины, бедра или голени.Первая медицинская помощь при подобных травмах заключается в следующем:
К месту травмы приложить лёд (не прикладывать непосредственно к телу).
Наложить давящую повязку на место травмы.
Устранить все физические нагрузки до тех пор, пока не пройдёт боль (от одного дня до нескольких недель).
Через 3 дня место растяжения или разрыва можно смазывать согревающими мазями или прикладывать к нему горчичники, что ускоряет процесс заживления.
Слайд 36
Иммобилизация
при травмах:
Иммобилизация - создание неподвижности
конечности или другой части тела при повреждениях и других
тяжелых болезненных процессах, требующих покоя поврежденному органу. Различают иммобилизацию транспортную (временную) и лечебную (постоянную). Хорошая транспортная иммобилизация препятствует увеличению смещения отломков и уменьшает болезненность при перевозке пострадавшего и, следовательно, возможность возникновения травматического шока, особенно при переломе бедра, снижается.Слайд 37 Основной вид транспортной иммобилизации конечностей
- наложение шины. Стандартные транспортные шины сложной конструкции или
простые из проволоки или фанеры, но фабричного изготовления применяют почти исключительно медработники (персонал машины скорой помощи и др.). В остальных случаях приходится пользоваться импровизированными шинами, сделанными из полос фанеры, твердого картона, отрезков тонких досок, палок, пучков прутьев и других подручных материалов.При отсутствии подходящих подручных средств поврежденную руку фиксируют к туловищу косынкой или краем одежды (рубашкой, полой пиджака), а ногу прибинтовывают к здоровой ноге. Бинты можно заменить полотенцами, полосами какой-либо ткани.
Слайд 38 Транспортную иммобилизацию производят как можно раньше. Шину накладывают,
как правило, поверх одежды и обуви, так как, раздевая
пострадавшего, можно причинить ему дополнительную травму. Шину обёртывают ватой или какой-либо мягкой тканью. Накладывая шины на обнаженную поверхность тела, следует для предупреждения пролежней защитить костные выступы (лодыжки, мыщелки и т. п.) ватной или марлевой прокладкой. В холодное время года в целях предупреждения резкого охлаждения или обморожения конечность с наложенной шиной тепло укутывают. Наиболее распространенная ошибка - использование слишком коротких шин, не обеспечивающих иммобилизации. Необходимо фиксировать не менее двух суставов, расположенных выше и ниже поврежденной области, чтобы исключить подвижность поврежденного участка. При неплотном прилегании шины к поврежденной конечности она не фиксирует место перелома, перемещается, вызывая дополнительную травматизацию.Слайд 39 Транспортная иммобилизация головы и шеи
необходима при всех повреждениях черепа, тяжелых сотрясениях головного мозга,
переломах шейных позвонков и обширных повреждениях мягких тканей. В качестве импровизированной шины можно использовать подкладной резиновый круг или камеру от автомобиля, мотоцикла. Нижнюю челюсть иммобилизуют с помощью твердого предмета, обернутого ватой, который помещают под подбородок и прибинтовывают к голове; целесообразно накладывать пращевидную повязку.Слайд 40 Для иммобилизации шеи применяют картонный или ватно-марлевый воротник.
Такой воротник не должен затруднять дыхание.
При
повреждении верхней конечности ее можно подвесить на косынке или фиксировать к туловищу.В случае повреждения плеча при наличии шины её накладывают от кисти до противоположной лопатки, при этом локтевой сустав фиксируют в согнутом (до 90o) положении, что легко удается с помощью стандартной проволочной шины, которую можно соответствующим образом согнуть. Из подручных материалов сгибается только картон, но он недостаточно плотен, в связи с чем длинная картонная шина слабо фиксирует согнутый локтевой сустав. Поэтому при отсутствии стандартной проволочной шины лучше применить две импровизированные - одну от лопатки до локтя, другую от локтя до пальцев, после чего, согнув руку в локтевом суставе, ее фиксируют косынкой.
Слайд 41 Травма предплечья требует наложения шины от пальцев кисти
до локтевого сустава или середины плеча. Если нет подручных
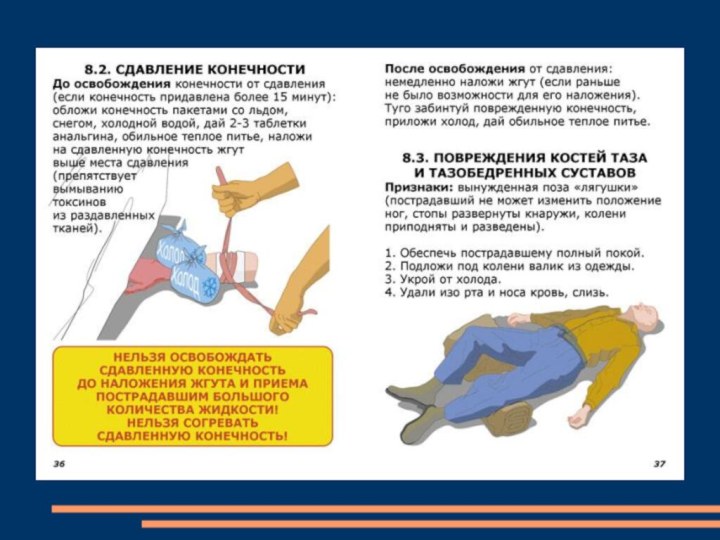
или стандартных шин, руку сгибают в локтевом суставе, поворачивают ладонью к животу и прибинтовывают к туловищу, а при отсутствии бинта - подвешивают с помощью косынки или полы одежды. При необходимости иммобилизации кисти в ладонь вкладывают туго свернутый ватно-марлевый валик или небольшой мяч и фиксируют предплечье и кисть к шине.Слайд 42 Транспортную иммобилизацию позвоночника и таза производят, укладывая пострадавшего
на твердую поверхность (щит).
Пример иммобилизации таза
Пример иммобилизации позвоночника
Слайд 43 При травмах бедра создают неподвижность
всей конечности (в тазобедренном, коленном и голеностопном суставах). Наиболее
надежная иммобилизация достигается наложением двух шин: длинной - от подмышечной впадины до наружной лодыжки и короткой — от промежности до внутренней лодыжки. Стопу устанавливают под углом 90o.Слайд 44 При повреждениях голени и стопы
создают неподвижность в голеностопном и коленном суставах. Если никаких
средств для иммобилизации ноги нет, приходится фиксировать пораженную конечность к здоровой, в этих условиях здоровая нога выполняет роль шины.
Слайд 45
Оказание первой помощи при ранах
Рана
- это нарушение целостности кожи и слизистых оболочек. Виды
ран:Резаная. Результат воздействия небольшого режущего предмета (например, ножа).
Рубленая. Результат воздействия тяжёлого режущего предмета (например, топора).
Эти раны характеризуются площадью поражения кожи.
Слайд 46
Колотая. Результат воздействия колющего предмета (например, шила).
Огнестрельные.
Результат воздействия пули или осколка. Подразделяются на:
сквозные -
пуля или осколок проходит сквозь все ткани, имеются входное и выходное раневые отверстия; слепые - пуля или осколок застревает в тканях;
касательные - пуля или осколок пролетает по касательной, повреждая ткани.
Эти раны характеризуются глубиной поражения.
Слайд 47
Укушенная. Результат укуса животных.
Ушибленная. При этом виде
ран не происходит нарушение целостности кожи: повреждаются лишь внутренние
слизистые оболочки и возникает внутреннее кровотечение.Рваная. Это самый сложный вид ран. Характеризуется как площадью,так и глубиной поражения.
Раны подразделяются также на поверхностные и проникающие.
Слайд 48
Кровотечение при ранениях
При всех ранениях
возникает кровотечение - нарушение целостности сосудов. Оно может быть
первичным, когда возникает сразу же после повреждения сосудов, и вторичным, если появляется спустя некоторое время. Виды кровотечений:Внутреннее. В данном случае повреждаются внутренние кровеносные сосуды. Возникает как при ушибах, так и при других причинах (например, при воздействии ударной волны, при нарушении функций внутренних органов). При этом кровь вытекает во внутренние полости организма и пропитывает ткани, образуя припухлость - кровоподтёк. Если кровь пропитывает ткани неравномерно и вследствие раздвигания их образуется ограниченная полость, наполненная кровью, её называют гематомой.
Слайд 49
Признаки внутреннего кровотечения:
на коже имеются кровоподтёки -
признак кровотечения вблизи поверхности кожи;
при кашле выделяется кровь
- признак кровотечения в дыхательной системе; при рвоте выделяется кровь - признак кровотечения в желудочно-кишечном тракте.
Внешнее. Здесь повреждается кожа и кровь вытекает наружу. Подразделяется на:
Капиллярное. Признаки: алая кровь течёт тонкой струйкой. Особой опасности не представляет.
Венозное. Признаки: красно-синяя кровь вытекает медленно. Более опасное, нежели капиллярное.
Артериальное. Признаки: сильная боль в повреждённой части тела, ярко-алая кровь бьёт фонтаном. Самое опасное.
Слайд 50 Носовое. Здесь повреждается слизистая оболочка носа. Обычно возникает
при перегрузках, нередко из-за резкого изменения атмосферного давления.
При сильном кровотечении пострадавший может потерять сознание: это связано с потерей крови. Наиболее чувствителен к потере крови головной мозг: за несколько минут кислородного голодания в нем могут произойти необратимые изменения. Поэтому при большой кровопотере голова пострадавшего должна быть размещена примерно на полметра ниже ног. Помните: при потере более двух литров крови человек погибает!
Слайд 51
Способы остановки кровотечения
При внешнем кровотечении необходимо продезинфицировать рану
раствором йода, перекисью водорода или зелёнкой. При этом обрабатывать
нужно только края раны. Рану также нужно очистить от мелких инородных тел, желательно делать это чистой салфеткой. Эти мероприятия проводятся для того, чтобы предотвратить попадание в рану микробов и развитие заражения крови. Ни в коем случае не вынимайте из раны крупные тела!Повреждённую конечность желательно поднять вверх: этим мы ослабляем приток крови.
Слайд 52
Капиллярное:
Наложение пластыря. При сильном -
давящая повязка.
Венозное:
Наложение давящей повязки.
Артериальное:
прижатие пальцем к
кости (пальпация); наложение жгута;
наложение закрутки;
перегиб через валик в суставе.
Слайд 53
Внутреннее:
Если кровотечение происходит около поверхности
кожи, приложить холодный предмет (например, лёд) или обработать холодной
водой. Если же нет, мы должны доставить пострадавшего в медпункт. Больше мы ничем не можем помочь.Носовое:
При носовом кровотечении необходимо придать пострадавшему сидячее положение, закинув ему голову назад. К переносице нужно приложить холодный предмет. Не следует вставлять в нос ватные тампоны, так как вата может прилипнуть к слизистой оболочке носа, и если вы будете вынимать тампон, то может произойти повторное кровотечение.
Слайд 55
Наложение давящей повязки при кровотечении
Давящая повязка накладывается при
сильном капиллярном и при венозном кровотечении. Порядок действий:
На
месте ранения делаем 2 оборота бинтом. Накладываем на это место тампон из ваты, марли, бинта или любой другой ткани.
Продолжаем обвязывать место ранения с шагом в половину ширины бинта, затем закрепляем бинт узлом или булавкой.
Нельзя прикладывать тампон непосредственно к ране, потому что он прилипнет, и, если мы будем его отдирать, мы снова повредим кожу.
Слайд 56 Если кровь просачивается через бинт,
наложите дополнительные бинты, салфетки и замотайте их бинтом поверх
первой повязки. При наложении повязки на руку или ногу оставляйте пальцы открытыми: по пальцам вы можете определить, не слишком ли туго наложена повязка. Если пальцы начинают холодеть, неметь или изменять цвет, слегка ослабьте повязку.
Слайд 57
Наложение жгута
при кровотечениях:
Один из самых
надёжных способов остановки артериального кровотечения - это наложение жгута.
Жгут представляет собой тонкую резиновую полосу с механизмом для закрепления на обоих концах. Зимой жгут накладывается на 1 час, летом на два, однако многие врачи рекомендуют накладывать его не больше, чем на полтора часа.Прежде всего нужно прижать повреждённую артерию. Это мы делаем для того, чтобы вытекающая кровь не мешала нам действовать дальше.
Примерно на 5 см выше раны наматываем кусок ткани. Это мы делаем для того, чтобы жгут не скрутил кожу.
Слайд 58 Берём жгут, растягиваем его, начиная с середины, наматываем
на 5 см выше раны в обе стороны и
закрепляем его. В последний оборот вкладываем записку с указанием точного времени наложения.После наложения жгута необходимо продезинфицировать рану раствором йода, зелёнки или перекиси водорода. После дезинфекции на рану нужно наложить стерильную повязку. Если повязки нет, подойдёт платок, салфетка и прочие подручные средства.
Если мы не успели доставить пострадавшего в медицинское учреждение за нужное время, то нужно отпустить жгут, чтобы предотвратить отсыхание конечности. Через 1 - 2 минуты жгут необходимо снова затянуть. Процедуру повторять через каждые 15 минут.
Слайд 59 Нежелательно накладывать жгут на предплечье
и особенно голень — здесь плохо развиты окольные пути
кровообращения. Имейте в виду, что наложение жгута вызывает сильную боль.Не используйте в качестве жгута проволоку, леску, тонкие веревки: они повредят мягкие ткани.
При слишком сильном сдавливании тканей в большей степени травмируются нервные стволы конечности. Если жгут наложен недостаточно туго, артериальное кровотечение усиливается, так как сдавливаются только вены, по которым осуществляется отток крови из конечности.
Конечность, перетянутую жгутом, тепло укрывают, особенно в зимнее время, но не обкладывают грелками.
Слайд 60
Наложение закрутки при кровотечениях:
Иногда, в
нужный момент, у нас может не оказаться под рукой
жгута. В этом случае можно наложить закрутку. Порядок действий таков:Так же, как и при наложении жгута, прижимаем артерию и на 5 см выше раны наматываем кусок ткани.
Берём верёвку или бинт, делаем из него петлю, перематываем её "восьмёркой" и обматываем вокруг места наложения. В образовавшиеся две петли просовываем какую-нибудь палку и начинаем заматывать до тех пор, пока кровь не остановится.
Палку кладём вдоль места наложения и привязываем к телу (конечности). Чтобы палка не "ездила", сначала обматываем верёвку (лучше бинт) вокруг самой палки, и только потом привязываем.
После наложения закрутки, так же, как и после наложения жгута, необходимо продезинфицировать рану и наложить на неё стерильную повязку.
Слайд 62
Перегиб конечности через валик в суставе при кровотечениях:
Если рана находится вблизи (около 10 см)
от сустава, удобнее останавливать кровь перегибом через валик.На сустав, находящийся выше раны, кладём валик, сделанный из ваты, бинта или ткани.
Резко сгибаем конечность в суставе и фиксируем привязыванием.
Слайд 64
Оказание первой помощи при ожогах
Классификация ожогов:
Различают термические,
химические и лучевые ожоги. Термический ожог - это повреждение
кожи в результате воздействия высоких температур и светового излучения. Химический ожог - это повреждение тканей в результате токсического воздействия химического вещества. Лучевые ожоги возникают при воздействии ионизирующего излучения, дают своеобразную клиническую картину и нуждаются в специальных методах лечения.
Слайд 65
Различают четыре степени ожогов:
I
степень. Ожоги I степени представляют собой покрасневшие и припухшие
участки кожи.II степень. При ожогах II степени появляются волдыри - пузыри, наполненные прозрачной жидкостью светло-желтого цвета. Поверхность под ними очень болезненна.
III степень. При ожогах III степени кожа поражается на всю глубину. Глубина повреждения кожи при подобных ожогах выявляется в течение 5 - 7 дней. Сразу после травмы они выглядят как светло-серые или светло-коричневые участки кожи, чуть плотноватые на ощупь.
IV степень. При ожогах IV степени повреждаются подкожная клетчатка, мышцы и кости. Поверхность кожи после травмы коричневого цвета, плотная, безболезненная. Иногда при подобных ожогах кожа обугливается.
Слайд 66 Различают ожоги поверхностные, которые заживают самостоятельно, и глубокие,
требующие для заживления пересадок собственной кожи, взятой с других
участков тела. К поверхностным ожогам относят поражения кожи I и II степени. При них погибают поверхностные слои кожи, но сохраняются ростковый слой и так называемые придатки кожи: волосяные луковицы, потовые и сальные железы. Из них идет рост новой кожи, и ожоговая рана заживает. Ожоги III и IV степени являются глубокими. Самостоятельно, путем рубцевания, могут зажить глубокие ожоги, занимающие не более 1% поверхности тела. Непосредственно после ожоговой травмы определить глубину поражения бывает трудно даже специалисту.Слайд 67 Площадь пораженной ожогом поверхности тела
определяют в процентах к общей поверхности тела или с
помощью ладони, площадь которой равна приблизительно 1% всей поверхности тела. У детей соотношение частей тела по площади отличается от такового у взрослых за счет относительно большей поверхности головы. Ожоги до 10 - 15% поверхности тела называются ограниченными, так как при правильном лечении они не приводят к ожоговой болезни. Однако у детей и стариков она может развиться и при ожогах, занимающих 5 - 7% поверхности тела.
Слайд 68
Последствия ожогов
Опасность для жизни представляют
ожоги площадью 25% поверхности тела и более. При обширных
ожогах III и IV степени (более 10 - 15% поверхности тела) развивается ожоговая болезнь (умеренная лихорадка, общее недомогание при легких формах; высокая температура, выраженные изменения со стороны внутренних органов при тяжелых формах болезни).В первые часы после ожога может возникнуть ожоговый шок. В основе его лежит нарушение кровообращения в жизненно важных органах, обусловленное уменьшением объема крови в кровеносном русле вследствие её сгущения. Это связано с выходом жидкой части крови из системы кровообращения и истечением её в области ожоговой поверхности.
Слайд 69 Ожоговый шок имеет большую продолжительность (до 48 часов).
Позднее наступает интоксикация (отравление) организма продуктами распада обожженных тканей,
а с момента нагноения ран - токсичными веществами, продуктами жизнедеятельности болезнетворных бактерий. Интоксикация сопровождается слабостью, высокой температурой тела, потерей аппетита, исхуданием, бессонницей, расстройствами психики. На этом фоне нередко возникают различные осложнения, наиболее частые и тяжелые из них - воспаление легких, язвенные поражения слизистой оболочки желудочно-кишечного тракта и заражение крови (сепсис).
Слайд 70
Последствия лучевых ожогов
При облучении живых
тканей нарушаются межклеточные связи и образуются токсические вещества, что
служит началом сложной цепной реакции, распространяющейся на все процессы обмена веществ в тканях и клетках. Нарушение обменных процессов, воздействие токсических продуктов и самих лучей, сказывается прежде всего на нервной системе: она начинает с трудом справляться со своими функциями.
Слайд 71
Первая помощь при ожогах:
При термических ожогах:
Удалить источник температурного
воздействия. Если у человека горит одежда, то необходимо немедленно
погасить пламя: сорвать горящую одежду, накрыть чем-либо, препятствующим доступу кислорода или катать по земле, пока не собьется пламя. Нельзя накрывать пострадавшего с головой - он может получить ожог дыхательных путей и отравиться токсическими продуктами горения. Если одежда горит на вас, катайтесь по земле. Не следует бежать, так как это лишь усиливает пламя. Обожженную часть тела следует освободить от одежды, но если к коже прилипли обгоревшие остатки одежды, то снимать и отдирать их от тела нельзя: это ещё больше повредит кожу. Особые предосторожности надо соблюдать, если одежда синтетическая, так как при горении она плавится и прилипает к коже. Чтобы облегчить процесс, одежду лучше разрезать.Слайд 72 Поместить место ожога под холодную воду и держать
в течение 10 - 15 минут, затем протереть место
ожога водкой (раствором спирта). Если на месте ожога образовались пузыри, ни в коем случае нельзя их вскрывать: это может привести к заражению ожоговой поверхности.Напоить пострадавшего горячим чаем.
При появлении волдырей наложить стерильную повязку.
При ожогах пламенем кожу нельзя смазывать никакими жирами или мазями на жировой основе. При обширных ожогах тела и конечностей пострадавшего следует завернуть в чистую простыню, срочно вызвать "скорую помощь" или доставить в ближайшее лечебное учреждение. При самостоятельной доставке пострадавшего необходимо согревать грелками и давать ему обильное питьё.
Слайд 73
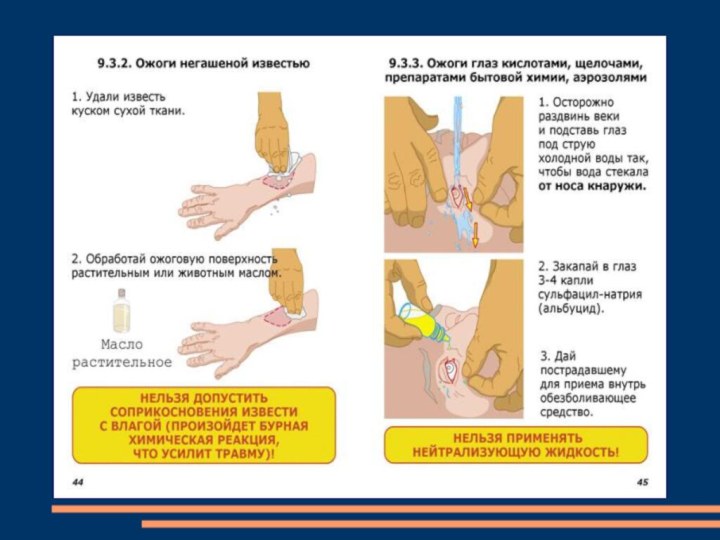
При химических ожогах:
Удалить остатки химического агента с кожи.
Поместить место ожога под холодную воду и держать в
течение 10 - 15 минут. Затем нейтрализовать химическое вещество: при попадании щёлочи обработать кожу столовым уксусом или слабым раствором лимонной кислоты, при попадании кислоты - раствором соды. Напоить пострадавшего горячим чаем.
Наложить стерильную повязку.
Слайд 74
При лучевых ожогах:
Удалить радиоактивные вещества с поверхности кожи
путем смыва струей воды или специальными растворителями.
Дать радиозащитные
средства (радиопротектор – цистамин). На пораженную поверхность наложить асептическую повязку.
Пострадавшего в кратчайшие сроки доставить в лечебное учреждение.
Слайд 76
Доврачебная помощь при ожогах
Первая помощь при термических
и электрических ожогах
В зависимости от площади и глубины поражения
ожоги делятся на 4 степени:первая -∙ характеризуется покраснением, отечностью, болезненными ощущениями;
вторая - появлением∙ пузырей, наполненных жидкостью желтоватого цвета;
третья - наступлением∙ неполного омертвления кожи;
четвертая∙ - наличие коричневого или черного струпа, омертвления кожи.
Слайд 77 При термических и электрических ожогах - на загоревшуюся
одежду набросить пальто, любую плотную ткань, сбить пламя водой.
Первая помощь при ожогах - защита пораженных участков от инфекции, микробов и борьба с шоком. Пораженные участки - не следует касаться руками, смазывать мазями, жирами, маслами, присыпать содой; нельзя прокалывать, вскрывать пузыри, удалять пристывшие к обожженному месту вещества во избежание обнажения раны; на небольшие ожоги 2-4 степени накладывается стерильная повязка, обширные поражения - заворачиваются в стерильную простыню. Одежду и обувь с обожженных мест нельзя срывать, необходимо разрезать и аккуратно снимать. Укрыть теплее, поить чаем, давать обезболивающие средства, создать покой до прибытия врача.
Слайд 78
Первая помощь при химических ожогах
При химических ожогах необходимо
учитывать, что глубина поражения тканей зависит от концентрации и
длительности воздействия химического вещества. Поэтому важно как можно скорее уменьшить концентрацию и время действия этого вещества. Для этого пораженное место сразу необходимо промыть большим количеством проточной холодной воды в течение 15-20 минут.Слайд 79 Если кислота или щелочь попали на кожу через
одежду - смыть водой с одежды, осторожно разрезать и
снять с пострадавшего мокрую одежду, приступить к промывке водой пораженных участков кожи. При попадании на тело человека химически активных веществ в твердом виде - необходимо их удалить сухой ватой, пораженное место тщательно промыть водой. После промывания водой пораженные участки необходимо обработать соответствующими нейтрализующими растворами в виде примочек, повязок. Щелочные - обрабатываются 1-2% раствором борной кислоты, кислотные - содовым раствором. Дальнейшая помощь - как и при термических ожогах.
Слайд 80
Действия при обморожении
Обморожение - это
повреждение тканей в результате воздействия низких температур. Основная причина
повреждения тканей при обморожении - стойкие изменения в кровеносных сосудах, вызванные их длительным спазмом, который является защитной реакцией организма на охлаждение.Обмороженный участок тела имеет характерный вид: кожа бледная или синюшная, конечность производит впечатление окаменевшей. После согревания в области обморожения развивается отек, затем постепенно в зависимости от степени обморожения возникают воспалительные изменения, при тяжелых обморожениях - некроз (омертвение).
Слайд 81 По характеру поражения различают четыре степени обморожения:
I степень - наиболее легкая, после согревания на участке
обморожения развивается отек, кожа становится синюшной; II степень - более тяжелая, на коже появляются пузыри, наполненные прозрачной жидкостью;
III степень - тяжелая, образующиеся на коже пузыри содержат кровянистую жидкость, через несколько суток на их месте появляются участки омертвения, которые затем отторгаются, после чего формируются рубцы;
IV степень - крайне тяжелая, поражается не только кожа, но и мягкие ткани и даже кость, омертвевшие ткани мумифицируются (высыхают, сморщиваются, окрашиваются в темно-бурый цвет) и постепенно отторгаются, заживление при таком обморожении происходит в течение многих недель и даже месяцев. В дальнейшем, если присоединяется инфекция, развивается сухая или влажная гангрена (вид омертвения ткани, когда омертвевший участок принимает окраску от синеватой до черной).
Слайд 82 Первая медицинская помощь при обморожениях
I степени заключается в следующем:
Завести пострадавшего в тёплое
помещение. Если вы находитесь в автономии, или просто нет возможности войти в здание, постарайтесь обеспечить пострадавшему укрытие от ветра и холода. По возможности разведите костёр. Согреть обмороженное место путём растирания полотенцем или другой тканью. При отморожении пальцев рук и ног после кратковременного растирания их опускают в воду комнатной температуры, постепенно (каждые 5 - 10 минут) подливая горячую до достижения 37 - 38oС, а затем снова растирают до появления обычной окраски кожи, её потепления и восстановления чувствительности. Ни в коем случае нельзя растирать обмороженное место снегом: льдинки могут поранить кожу, а через царапины может проникнуть инфекция.
Слайд 83
Напоить пострадавшего тёплой водой или горячим чаем.
В
тяжёлых случаях наложить стерильную повязку.
При
развитии пузырей, то есть при обморожении II - IV степени, накладывают лишь сухую стерильную повязку, дают тёплое питьё и направляют в лечебное учреждение (не вскрывать самим пузыри!).
Слайд 84
Отравления
Отравление происходит при попадании токсического (ядовитого) вещества внутрь
организма. Токсическое, вещество может попасть в организм человека четырьмя
путями: через дыхательные пути, рот (пищевое отравление), кожу и в результате инъекции (при укусе насекомыми и животными, а также при введении лекарства шприцем).Слайд 85 Общие правила оказания медицинской помощи
при отравлениях следующие:
Вначале необходимо определить ядовитое вещество, в
результате воздействия которого произошло отравление, далее немедленно принять меры по выведению яда из организма или обезвреживанию его при помощи противоядий, провести мероприятия по поддержанию основных жизненных функций организма. Вызвать скорую медицинскую помощь. Удаление яда из организма или его обезвреживание. Если яд попал через кожу, то кожу промывают большим количеством воды, физиологическим раствором, слабым раствором питьевой соды или раствором лимонной кислоты (в зависимости от ядовитого вещества).
Слайд 86 Из желудка яд удаляют промыванием
или с помощью рвотных средств. Перед рефлекторным вызыванием рвоты
рекомендуется выпить несколько стаканов воды, или 0,25 - 0,5%-ного раствора питьевой соды, или 0,5%-ного раствора марганцовки.Способностью обезвреживать ядовитые вещества обладают активированный уголь, марганцовка, молоко, яичные белки. Активированный уголь обладает высокой поглощающей способностью ко многим токсичным веществам. Принимают активированный уголь (в количестве не менее 10 таблеток) внутрь в виде водной кашицы (2 - 3 столовых ложки на 1 - 2 стакана воды). Марганцовку добавляют к воде для промывания кожи и желудка.
Слайд 87 Теперь рассмотрим конкретные действия при
отравлении:
ртутью;
угарным газом;
ацетоном;
скипидаром;
бензином;
нафталином;
ядохимикатами
(пестицидами); алкоголем; пищевом отравлении.
Слайд 88
Отравление ртутью
Отравление ртутью очень распространено. Различают острые отравления,
когда в организм попадает сразу большая доза ядовитого металла,
и хронические отравления, когда человек постоянно в течение долгого времени получает малые дозы вещества. Ядовит не столько металл, сколько его пары. Также ядовиты все химические соединения ртути, особенно сулема - соединение ртути с хлором. Типичный случай получения отравления ртутью в быту - разбивание ртутного термометра.Из-за отравления ртутью страдали многие средневековые учёные, в частности, такие знаменитости, как И.Ньютон, Б.Паскаль, М.Фарадей и многие другие.
Слайд 89 Токсическое действие ртути основано на том, что активно
взаимодействует с серой. Как известно, в нашем организме содержится
немало белков, в составе которых присутствует сера. При попадании в организм ртуть вступает в реакцию с нашими белками, в результате чего свойства белков изменяются, и они уже не в силах выполнять те функции, которые раньше выполняли без труда. Соответственно, нарушается процесс обмена веществ в организме, что приводит к более тяжёлым последствиям.
Слайд 90
Признаки отравления
Отравление данным металлом и его соединениями протекает
в две стадии:
I стадия. У пострадавшего появляется повышенная
утомляемость, слабость и головная боль. Во рту чувствуется металлический привкус, повышается слюноотделение. Иногда могут появиться насморк и кашель. II стадия. Появляются судороги, дрожь в руках, веках и ногах. Начинают кровоточить дёсны, а по краям зубов образуется серая каёмка (это соединение ртути с серой - сульфид ртути).
При подобных отравлениях смерть обычно наступает не сразу, а спустя несколько дней.
Слайд 91
Первая помощь при отравлении ртутью:
При
обнаружении признаков отравления ртутью необходимо:
Промыть желудок водой, на
стакан которой добавить 20 - 30 г активированного угля. Выпить молоко или взбитые сырые яйца с водой.
Обязательно обратиться к врачу.
Слайд 92 Как ни странно, металлическая ртуть
при приёме внутрь практически не опасна. Описаны случай, когда
в целях самоубийства люди пили большие количества ртути и даже вводили её внутривенно, но ничего плохого с ними не происходило.Если вы разбили градусник и разлили ртуть, необходимо:
удалить всех посторонних из помещения;
открыть двери, окна для проветривания;
надеть ватно-марлевую повязку, резиновые перчатки и обувь;
собрать ртуть (скребком, щёткой, пылесосом или спринцовкой);
очищенное от ртути место промыть горячей мыльной жидкостью или раствором марганцовки;
Слайд 93 после тщательной уборки помещения руки необходимо вымыть с
мылом горячей водой;
собранную ртуть следует поместить в герметически
закрывающуюся тару (банку, контейнер и т.д.) и сообщить в организацию (предприятие) по демеркуризации помещений и территорий (ликвидация ртутных загрязнений). В том случае, если вам не известна организация, которая занимается демеркуризацией, то необходимо обратится в МЧС России по телефону 01; при ухудшении состояния здоровья обратиться к врачу.
Слайд 94
Отравление оксидом углерода (II) (угарным газом)
Отравления угарным газом
возникают при его попадании в организм через дыхательные пути
и относятся к острым отравлениям.Угарный газ, или оксид углерода (II), представляет собой бесцветный высокотоксичный газ, часто имеющий запах гари. Его токсичность очень высока: к примеру, вдыхание воздуха, содержащего всего только 0,15 - 0,2% угарного газа, в течение 1 - 2 часов может привести к тяжелому отравлению.
Слайд 95 Угарный газ образуется при работе двигателей внутреннего сгорания,
при медленном окислении масел, содержащихся в малярных красках, во
время взрывных работ, пожаров и др. Угарным газом можно отравиться и в домашних условиях в случаях недостаточной вентиляции помещения (в частных и одноэтажных домах - при плохо работающих печных дымоходах или преждевременном закрытии печных заслонок, в многоэтажных зданиях - при плохом состоянии вытяжной вентиляции).Слайд 96 Поражающее действие угарного газа основано
на реакции соединения с гемоглобином, в результате чего образуется
карбоксигемоглобин, неспособный осуществлять транспортировку кислорода тканям, следствием чего является гипоксия - кислородное голодание тканей. Этим и объясняются отмечающиеся при отравлении наиболее ранние и выраженные изменения со стороны центральной нервной системы, в частности, головного мозга, особенно чувствительного к недостатку кислорода. При длительном вдыхании угарного газа либо при его высокой концентрации в помещении кислородное голодание может привести к гибели пострадавшего.
Слайд 97
Признаки отравления
Признаками отравления угарным газом являются: головная боль,
головокружение, тошнота, рвота, оглушенное состояние, резкая мышечная слабость, помутнение
сознания, потеря сознания, кома. При воздействии высоких концентраций угарного газа наблюдаются тяжелые отравления, которые характеризуются потерей сознания, длительным коматозным состоянием, приводящим в особо тяжелых случаях к смерти. При этом наблюдается расширение зрачков с вялой реакцией на свет, приступ судорог, резкое напряжение мышц, учащенное поверхностное дыхание, учащенное сердцебиение.
Слайд 98
Первая медицинская помощь
При обнаружении у человека первых симптомов
отравления угарным газом необходимо немедленно вывести или вынести его
на свежий воздух, освободить шею и грудную клетку от стесняющей одежды, поднести к носу нашатырный спирт. При необходимости нужно сделать искусственное дыхание и непрямой массаж сердца и срочно доставить пострадавшего в лечебное учреждение.
Слайд 99
Отравления опасными веществами в быту:
Ацетон
Ацетон
- слабый наркотический яд, поражающий все отделы центральной нервной
системы. Проникает в организм через органы дыхания или органы пищеварения (при приеме внутрь).Симптомы: при отравлении парами ацетона появляется раздражение слизистых оболочек глаз, дыхательных путей, возможны головные боли, обморочные состояния. При попадании внутрь раздражается пищеварительный тракт и возникает длительно текущее воспаление слизистой оболочки желудка - гастрит.
Первая медицинская помощь: вывести пострадавшего на свежий воздух. При обмороке давать вдыхать нашатырный спирт. Обеспечить покой и прием горячего чая.
Слайд 100
Скипидар
Токсические свойства скипидара связаны с
его наркотическим действием на центральную нервную систему и местным
прижигающим действием. Смертельная доза - 100 мл.Симптомы: резкие боли в пищеводе и желудке, рвота с примесью крови, жидкий стул, сильная слабость, головокружение.
Первая медицинская помощь: промывание желудка, обильное питьё, приём внутрь активированного угля.
Слайд 101
Бензин
Отравления могут возникнуть при попадании
паров бензина в дыхательные пути, при воздействии на большие
участки кожных покровов. Токсическая доза при приеме внутрь - 20 - 50 г.Симптомы: при отравлении, вызванном вдыханием невысоких концентраций бензина, наблюдаются психическое возбуждение, головокружение, тошнота, рвота, учащение пульса; в более тяжелых случаях — обморочное состояние с развитием судорог и повышением температуры тела. При попадании бензина внутрь появляются рвота, головная боль, боли в животе, жидкий стул.
Первая медицинская помощь: вынести пострадавшего на свежий воздух, сделать искусственное дыхание. При попадании бензина внутрь промыть желудок, дать горячее молоко, на живот можно положить грелку.
Слайд 102
Нафталин
Отравления возможны при вдыхании паров
нафталина, при проникновении через кожу, попадании в желудок. Смертельная
доза: для взрослых - 10 г, для детей - 2 г.Симптомы: оцепенелость, отрешенность, боли в животе, возможно поражение сетчатки глаз.
Первая медицинская помощь: промывание желудка.
Слайд 103
Прочие вещества
Этиленгликоль входит в состав
тормозной жидкости для автомобилей. В организме человека он разлагается
до очень токсичных продуктов: гликолевой и щавелевой кислот. В результате поражается центральная нервная система: отмечаются резкое возбуждение, судороги, а затем и потеря сознания, нарушение дыхания и деятельности сердца. В связи с образованием нерастворимых солей щавелевой кислоты, закупоривающих почечные канальцы, развивается острая почечная недостаточность.Слайд 104 Во врачебной практике известно немало
трагических случаев массовых отравлений этиленгликолем и метиловым спиртом, которые
по ошибке принимались внутрь вместо этилового спирта, в результате чего люди погибали.Наиболее тяжелые поражения организма отмечаются при отравлении дихлорэтаном, который широко используется как растворитель для химической чистки одежды, для склеивания магнитофонной пленки и т. д. Он действует практически на все органы, в первую очередь на сердечно-сосудистую систему, печень и почки. Быстро развивается сердечно-сосудистая недостаточность, которая очень трудно поддается лечению; возникает бессознательное состояние с выраженными судорогами. Дихлорэтан - очень сильный яд.
Слайд 105 Первая медицинская помощь при отравлении
метиловым спиртом и этиленгликолем имеет свои особенности. Пострадавшему дают
выпить, если он в сознании, 100 - 150 мл этилового спирта (водки). Тяжесть состояния при этом отравлении обусловлена продуктами распада метилового спирта и этиленгликоля в организме, а этиловый спирт замедляет этот распад, являясь хорошим противоядием
Слайд 106
Пищевое отравление
Пищевое отравление – это острое заболевание, возникающее
в результате употребления пищевых продуктов, содержащих ядовитые вещества. Возникновение
пищевого отравления может быть связано с потреблением продуктов, ядовитых по своей природе (грибы, ягоды, некоторые виды рыб, орехи и т.д.) или загрязненных бактериальными средствами, токсинами, солями тяжелых металлов и др.Слайд 107 Пищевое отравление развивается в течение
4 - 18 часов после приема пищи. Особенностью является
одновременное поражение группы людей, потреблявших одну и ту же пищу.При пищевом отравлении наблюдается потеря аппетита, появление тошноты, рвоты, болей в желудке, поноса, повышенной температуры тела, головной боли, резкой слабости, расстройства сна, а в тяжелых случаях – потеря сознания.
Слайд 108
Первая помощь при пищевых отравлениях:
При
большинстве пищевых отравлений первая помощь должна сводиться к следующему:
Промойте пострадавшему желудок – дайте ему выпить около 1 л теплой подсоленной воды или слабого раствора марганцовокислого калия (всего потребуется до 10 - 15 л воды). Вызовите рвоту путем надавливания на корень языка. Дайте пострадавшему 4 - 5 таблеток активированного угля, напоите крепким чаем или кофе.
Слайд 109 Если у пострадавшего нарушено дыхание, немедленно начинайте делать
искусственное дыхание. Проверьте пульс у пострадавшего. При отсутствии у
него пульса начинайте делать непрямой массаж сердца.Уложите пострадавшего в такое положение, которое позволит ему свободно дышать и предупредит возможное возникновение приступов удушья или вдыхания рвотных масс.
В любом случае обратитесь за профессиональной медицинской помощью.
Слайд 110
Отравление грибами
Среди пищевых отравлений очень
часто встречаются отравления грибами. Особенно часто они отмечаются осенью
и весной, хотя данные отравления нередки в течение всего года. Это объясняется тем, что при возросшем увлечении сбором грибов и их массовой заготовке люди недостаточно хорошо разбираются в них. Кроме того, к тяжелым последствиям может привести плохая обработка грибов или некачественное их приготовление.Слайд 111 По общепринятой классификации грибы делят
на съедобные, условно съедобные, т. е. требующие специальной кулинарной
обработки перед употреблением в пищу (сморчок, строчок, волнушка), и ядовитые, которые содержат специфический для данного вида грибной токсин (яд). Причинами острых отравлений обычно являются ядовитые или условно съедобные грибы.Из ядовитых грибов наиболее распространены бледная поганка, мухомор, некоторые виды ложных опят, сатанинский гриб. Вот как протекают отравления некоторыми грибами.
Слайд 112
Бледная поганка
Этот гриб содержит две группы ядовитых веществ:
быстро действующий фаллоидин и медленно действующий, но более токсичный
аманитин. Оба они вызывают тяжелое поражение печени и почек. При отравлении бледной поганкой можно выделить 4 периода:Скрытый (длится от 8 до 24 часов с момента употребления грибов).
Поражение желудочно-кишечного тракта (длится от 1 до 6 суток). При этом организм в связи с поносом быстро теряет большое количество воды и необходимых для жизнедеятельности солей.
Слайд 113 Нарушение функции печени и почек (начинается на 5
- 6-е сутки). Это приводит к судорогам икроножных мышц,
посинению пальцев, падению сердечной деятельности.Выздоровление с постепенным восстановлением функции пораженных органов (если не наступила смерть).





























