Слайд 2
Основные вопросы лекции
Актуальность туберкулезной инфекции (заболеваемость в мире,
РФ)
История изучения туберкулезной инфекции
Эпидемиология туберкулеза (особенности возбудителя, источники инфекции,
пути, факторы передачи, инкубационный период)
Профилактика туберкулеза (организация раннего выявления, вакцинация, химиопрофилактика)
Противоэпидемические мероприятия в очагах туберкулеза
Организация эпидемиологического надзора за туберкулезом
Слайд 3
По данным ВОЗ в мире в 2012г выявлено
8,6миллионов новых случаев туберкулеза, 1,3 миллиона больных умерли
от тяжелых последствий заболевания.
Показатель заболеваемости составлял 137 на 100 тысяч населения, смертности – 26,6 на 100 тысяч населения
Слайд 4
По данным Всемирной организации здравоохранения
80% всех случаев заболевания
туберкулезом в мире приходится на 22 страны (в числе
которых Российская Федерация).
Более 95% всех случаев смерти от туберкулеза происходит в странах с низким м средним уровнем дохода.
Туберкулез входит в число 3-х основных причин смерти женщин фертильного возраста в мире.
Ежегодно регистрируется более 500 тысяч случаев заболевания туберкулезом детей.
Слайд 5
12 стран с наиболее высокой заболеваемостью туберкулезом (абс.
показатель)
Слайд 6
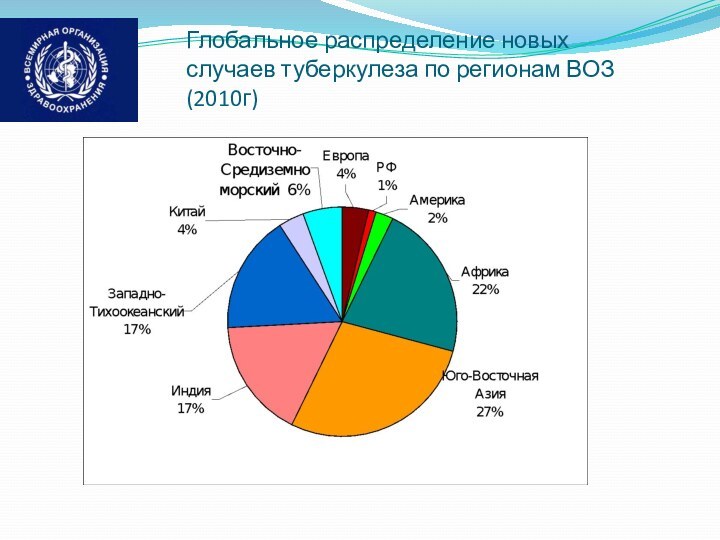
Глобальное распределение новых случаев туберкулеза по регионам ВОЗ
(2010г)
Слайд 7
Показатели заболеваемости туберкулезом в различных регионах мира (ВОЗ,
оценочные данные)
Америка – 29 на 100 тысяч населения
Европа –
47 на 100 тысяч населения
Африка – 345 на 100 тысяч населения
США – 4,1
Германия – 4,9
Франция – 5,0
Израиль – 5,4
Чехия – 8,8
Финляндия – 10,0
РФ – 90,0
Украина – 101,0
Румыния – 125,0
Казахстан – 163,0
КНДР – 345,0
ЮАР – 971,0
Свазиленд – 1257,0
Слайд 8
Динамика показателя заболеваемости туберкулезом в Российской Федерации (1985
-2013гг)
Слайд 9
Туберкулез- антропозоонозное заболевание, вызываемое микобактериями туберкулеза,
характеризуется:
различной локализацией (органы дыхательной системы – легкие, плевра,
внутригрудные лимфоузлы, бронхи, трахея), нервная системы, мочеполовая система, кости, кожа, органы зрения
выраженностью инфекционного процесса
многообразием клинических проявлений, (очаговые, инфильтративные, фиброзно-кавернозные и пр. формы)
выраженной тенденцией к хроническому и рецидивирующему течению
Слайд 10
Исторические сведения
1689 Мортон опубликовал первую монографию о туберкулезе
«Фтизиология или трактат о чахотке».
В 16 веке французский
анатом Сильвий при описании поражений легких у больных, умерших от чахотки, употребил слово «бугорок» (туберкулюм).
1819 г Рене Лаэннек предложил метод аускультации лёгких, это имело большое значение в разработке методов диагностики туберкулёза. Введен термин «туберкулез».
1868 году Т. Лангханс обнаружил в туберкулёзном бугорке специфические гигантские клетки.
Слайд 11
В 1882 г. в Германии Роберт Кох обнаружил
возбудителя при микроскопическом исследовании мокроты больного туберкулёзом. Впоследствии Р.Кох
выделил чистую культуру возбудителя.
Слайд 12
1882–1884 гг Ф. Циль и Ф. Нельсен предложили
эффективный метод окраски кислотоустойчивых микобактерий туберкулёза.
1887 г в
Эдинбурге был открыт первый противотуберкулёзный диспансер.
1890 г Р.Кох впервые получил туберкулин, который предложено использовать в диагностических целях.
1895 г В.Рентген открыл Х-лучи. Это открытие в дальнейшем сыграло огромную роль в развитии диагностики туберкулёза.
1919 г французский микробиолог А. Кальметт и ветеринарный врач К. Герен создали вакцинный штамм микобактерии туберкулёза для противотуберкулёзной вакцинации людей. Штамм был назван «бациллы Кальметта – Герена (BCG – Bacilles Calmette – Guerin).
1921г впервые вакцина БЦЖ была введена новорождённому ребёнку.
Слайд 13
С середины 1930-х годов началось применение хирургического удаления
поражённой туберкулёзом части лёгкого.
В 1943 году З. Ваксман
совместно с А. Шацем получил стрептомицин – первый противомикробный препарат, который оказывал бактериостатическое действие на микобактерии туберкулёза.
С 1954 году во фтизиатрии начали применять парааминосалициловую кислоту (ПАСК), тибон, препараты изоникотиновой кислоты (изониазид, фтивазид, салюзид, метазид).
В начале 1970-х году началось применение рифампицина и этамбутола.
Слайд 14
Возбудители туберкулеза
Mycobacterium tuberculosis humanus (человеческий вид) – в
80-92% случаев.
Mycobacterium bowis (бычий вид) – в 3-20% случаев.
Mycobacterium
africanum (промежуточный вид) – болеют жители Африки.
М. Leprea – вызывает заболевание лепрой
Слайд 15
Свойства микобактерий туберкулеза:
Способность изменять форму
Патогенность
Способность вырабатывать резистентность
к противотуберкулезным препаратам
Устойчивы к действию спиртов, кислот, различных
физических агентов
Не подвижны, не образуют спор
Размножается путём простого деления 1 раз в сутки ( 16-22 часа)
Сканирующая электронная микроскопия
Слайд 16
Возбудители туберкулеза сохраняют свою жизнеспособность в сухом состоянии
до 3 лет,
при нагревании выдерживают температуру выше 80
°C (микобактерии туберкулеза, находящиеся в мокроте, выживают при кипячении в пределах 5 минут, устойчивы к органическим и неорганическим кислотам, щелочам, многим окислителям, проявляют устойчивость к воздействию спиртов, ацетона, четвертичных аммониевых соединений (ЧАС), нечувствительны к рассеянному солнечному свету.
Слайд 17
Выживаемость МБТ
в тёмных, сырых помещениях, в навозе 4
и более лет.
• В воде до 5 месяцев.
• В
молоке до 4 месяцев.
• В сливочном масле до 3 месяцев.
• На страницах книг до 3 месяцев.
• В комнатной пыли 1.5 месяца.
• В уличной пыли до 10 дней.
Гибель микобактерий туберкулёза в зависимости от среды
От воздействия хлорамина через 3-5 часов.
От облучения солнечным светом через 1,5 часа.
При кипячении высушенной мокроты через 25 минут.
Слайд 18
Источники возбудителя туберкулеза
Больной туберкулёзом человек
Больные туберкулёзом животные: как
при прямом контакте, так и при употреблении мяса, молока
пр.
Слайд 19
Период заразительности источника
Время выделения в окружающую среду
микобактерий (от нескольких недель до 10-15 лет)
Наибольшая интенсивность выделения
МБТ отмечается при инфильтративной и фиброзно-кавернозной формах туберкулеза
Слайд 20
Механизмы передачи инфекции
Воздушно-капельный– самый частый (около 92%).
Факторы заражения – мокрота, носоглоточная слизь, пыль.
Пищевой путь –
факторы передачи-
мясо, вода, молоко.
Контактно-бытовой путь – предметы бытовой обстановки, контаминированные МБТ
Вертикальный путь – от больной туберкулезом матери – плоду
Артифициальный - искусственный
Слайд 21
Распространение и характеристика заболеваемости
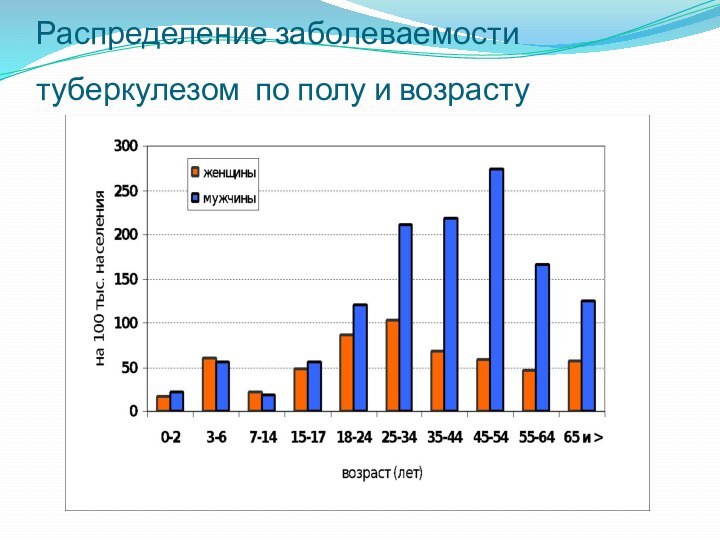
Восприимчивость населения к туберкулезу всеобщая,
но подвержена возрастным и половым колебаниям.
Мужчины болеют в 2-4
раза чаще женщин
Постинфекционный иммунитет не стойкий, нередко наблюдаются случаи суперинфекции и реинфекции
Слайд 22
Распределение заболеваемости туберкулезом по полу и возрасту
Слайд 23
Группы риска
1. Медицинская группа риска –
- ранее
болевшие туберкулезом и имеющие остаточные изменения в легких. Заболеваемость
в такой группе в 4-10 раз превышает среднюю среди населения. Около 17-25% среди взрослого населения России.
- неспецифические заболевания (хронические заболевания легких, алкоголизм, ВИЧ-инфекция, психическая патология, язвенная болезнь, сахарный диабет, роды, аборты, болезни ССС).
2. Генетическая группа риска – доказана положительная ассоциация туберкулеза со специфичностями локуса HLA DRB1
3. Социальная группа риска – пребывание в СИЗО, местах лишения свободы, социально-дезадаптированное поведение, миграция , лица БОМЖ, беженцы.
Слайд 24
Инкубационный период
от 3 до 12 недель
Слайд 25
Основные эпидемиологические показатели, характеризующие эпидемический процесс туберкулезной инфекции
1. Заболеваемость - число вновь выявленных больных туберкулезом в
данном году на 100 тысяч населения .
Слайд 26
2. Болезненность (распространенность) – число стоящих на
учете на начало года больных активной формой туберкулеза на
100 тысяч населения
3. Смертность – число умерших от туберкулеза в данном году на 100 тысяч населения.
Слайд 27
Профилактические мероприятия
Комплекс санитарно-гигиенических, лечебно-профилактических и административных мероприятий, направленных
на предупреждение возникновения и дальнейшего распространения заболеваемости населения туберкулезом.
Слайд 28
Нормативные документы
Федеральный закон №77-ФЗ «О предупреждении распространения туберкулеза
в РФ» от 18.06.2001г.
Санитарные правила СП 3.1.2.3114-13 «Профилактика туберкулеза»
Приказ
МЗ РФ от21.03.03 №109
«О совершенствовании противотуберкулезных мероприятий в РФ»
Слайд 29
1. Мероприятия, направленные на своевременное выявление источника туберкулеза
Методы выявления туберкулеза :
рентгено-флюорографическое обследование органов грудной клетки
Туберкулинодиагностика
Микробиологический
бактериоскопия мокроты и др. патологического материала
бактериологический (выделение чистой культуры МБТ).
молекулярно-генетический метод.
Слайд 30
В субъектах Российской Федерации, муниципальных образованиях с показателем
заболеваемости населения туберкулезом 60 и более случаев на 100
тысяч населения в год - не реже 1 раза в год.
Слайд 31
Порядок обследования населения в целях выявления туберкулеза
1. Имеющие
высокий риск заражения – Кратность обследования – 1 раз
в 6 месяцев
- военнослужащие, проходящие военную службу по призыву;
- контактные лица;
- переболевшие туберкулезом, в течение первых 3 лет после снятия с учета;
- ВИЧ-инфицированные;
- пациенты, состоящие на диспансерном учете в наркологических и психиатрических учреждениях;
- лица, состоящие в группе профилактического наркологического учета в связи с употреблением психоактивных веществ и препаратов;
Слайд 32
- подследственные и осужденные, содержащиеся в исправительных учреждениях,
а также лица, по роду своей профессиональной деятельности имеющие
контакт с данным контингентом
- лица, освобожденные из следственных изоляторов и исправительных учреждений, в течение первых 2 лет после освобождения;
- лица без определенного места жительства.
Слайд 33
2. Лица, имеющие значительный риск заражения (клинические группы

риска) и лица декретированных профессий – 1 раз в
год
больные хроническими неспецифическими заболеваниями органов дыхания, желудочно-кишечного тракта, мочеполовой системы; больные сахарным диабетом;
- больные онкогематологическими заболеваниями;
- лица, получающие кортикостероидную, лучевую и цитостатическую терапию, блокаторы ФНО-а, генно-инженерные биологические препараты;
- иностранные граждане и лица без гражданства, беженцы, вынужденные переселенцы;
- лица, проживающие в стационарных учреждениях социального обслуживания
- работники учреждений социального обслуживания для детей и подростков;
- работники санаторно-курортных, образовательных, оздоровительных и спортивных учреждений для детей и подростков;
сотрудники медицинских организаций;
работники организаций по переработке и реализации пищевых продуктов, в том числе молока и молочных продуктов, организаций бытового обслуживания населения, работники водопроводных сооружений;
- нетранспортабельные больные (обследование проводится методом микроскопии мокроты).
Слайд 34
. Во внеочередном порядке профилактическому осмотру на туберкулез
подлежат:
Обратившиеся в ЛПУ с жалобами, характерными для туберкулеза
Лица из
окружения «виражных» детей, беременных женщин и новорожденных детей;
Лица с впервые выявленной ВИЧ-инфекцией
лица, употребляющие психоактивные вещества и препараты, не входящие в группу профилактического наркологического учета, - при выявлении сотрудниками органов внутренних дел, при отсутствии сведений о профилактических осмотрах на туберкулез за последний год;
- иностранные граждане и лица без гражданства при обращении за получением разрешения на работу, вид на жительство, гражданство
Слайд 35
Выявление туберкулеза у подростков –(от 15-17 лет)
Чередование методов
флюорографического обследования и метода туберкулинодиагностики через 6 месяцев.
Подросткам,
состоящим на диспансерном учете в наркологических, психиатрических учреждениях, а также ВИЧ-инфицированным, флюорографическое обследование проводится 2 раза в год
Слайд 36
Выявление туберкулеза у детей- начиная с 1 года
жизни – до 18 лет включительно, обследование методом туберкулинодиагностики
Проба
Манту проводится 2 раза в год:
- детям, не вакцинированным против туберкулеза по медицинским противопоказаниям, а также не привитым против туберкулеза по причине отказа родителей от иммунизации ребенка, до получения ребенком прививки против туберкулеза;
- детям, больным хроническими неспецифическими заболеваниями органов дыхания, желудочно-кишечного тракта, сахарным диабетом;
- детям, получающим кортикостероидную, лучевую и цитостатическую терапию;
- ВИЧ-инфицированным детям.
Слайд 37
Критерии эффективности мероприятий по раннему выявлению туберкулеза
Ежегодный охват
населения в возрасте от 15 лет и старше профилактическими
рентгенофлюорографическими исследованиями должен составлять не менее 65% от численности населения, прикрепленного к медицинской организации
Ежегодный охват пробой Манту детей до 14 лет включительно и подростков должен составлять не менее 95%.
Слайд 38
2. Мероприятия по разрыву механизма передачи инфекции (профилактические)
– соблюдение санитарно-гигиенического режима на промышленных предприятиях, в жилых
и общественных зданиях, школах, ДДУ и прочих – в целях устранения отрицательных факторов, способствующих распространению туберкулеза.
Слайд 39
3. Мероприятия, направленные на восприимчивый организм (повышение невосприимчивости
к туберкулезу)-
1. Вакцинация детей против туберкулеза (вакцины БЦЖ, БЦЖ-М).
2.
Химиопрофилактика лиц, подверженных риску заражения (применение специфических противотуберкулезных препаратов)
Слайд 40
Противоэпидемические мероприятия в очагах туберкулеза
Основной целью противоэпидемических мероприятий,
проводимых в очагах туберкулеза, является ликвидация эпидемического очага и
предупреждение возникновения вторичных случаев заболевания туберкулезной инфекцией.
Слайд 41
Мероприятия(противоэпидемические), направленные на источник инфекции
1. Диагностика туберкулеза (своевременное
выявление больных туберкулезом);
2. Своевременная изоляции (госпитализации) больных активным туберкулезом
из эпидемических очагов туберкулеза в ЛПУ;
3. Эффективное лечение больных туберкулезом (абациллирование больных, заживление полостей распада в легочной ткани);
Слайд 42
2. Мероприятия, направленные на механизм передачи туберкулезной инфекции
дезинфекционные мероприятия в очагах туберкулеза:
- текущая дезинфекция
- заключительная дезинфекция с применением дезинфицирующих препаратов и камерного метода.
Слайд 43
3. Мероприятия, направленные на предупреждение заболевания лиц, находящихся
в контакте с больным-бактериовыделителем в очагах туберкулезной инфекции
Диспансерное наблюдение
за контактными
вакцинация (по эпидемическим показаниям среди контактирующего населения)
химиопрофилактика (доля лиц, подвергнутых профилактическому лечению специфическими противотуберкулезными препаратами).
Изоляция из очагов детей, подростков, беременных женщин
Слайд 44
Кратность обследования очагов туберкулеза специалистами медицинских противотуберкулезных организаций
(отделений, кабинетов) совместно со специалистами-эпидемиологами при динамическом наблюдении составляет:
-
для очагов 1 группы - 4 раза в год;
- для очагов 2 группы - 2 раза в год;
- для очагов 3 группы - 1 раз в год.
Слайд 45
эпидемиологический надзор за туберкулезной инфекцией
комплексное динамическое
наблюдение за проявлениями эпидемического процесса, включая
многолетний анализ заболеваемости,
болезненности, пораженности, смертности в разных возрастных и социальных группах населения,
клинических проявлений и факторов, способствующих распространению заболеваемости (социальные, природно-климатические, биологические особенности возбудителя).
Слайд 46
Целью эпидемиологического надзора является
оценка эпидемиологической ситуации на конкретный
момент времени,
составление краткосрочного прогноза,
разработка эпидемиологически обоснованных мероприятий,
направленных на снижение заболеваемости и предупреждение формирования очаговой заболеваемости, снижение болезненности и смертности населения.
Слайд 47
1. Информационная подсистема
Э П И Д Е М
И О Л О Г И Ч Е С
К И Й Н А Д З О Р
Слайд 49
3. Организационно-исполнительская подсистема
Слайд 50
Целевые индикаторы и показатели
Государственной программы
развития здравоохранения России
до 2020
года, утвержденной
Распоряжением Правительства РФ
№ 2511-p от 24.12.2012 г.:
смертность
от туберкулеза –
снижение показателя к 2015 году до
12,8 на 100 000 населения, к 2020
году до 11,2 на 100 000 населения;
• заболеваемость туберкулезом –
снижение показателя к 2015 году до
56,12 на 100 000 населения, к 2020
году до 35,0 на 100 000 населения;
• охват населения
профилактическими осмотрами на
туберкулез – рост к 2015 году до
73,88%, к 2020 году до 81,08%
населения;
• абациллирование контингентов
больных туберкулезом – рост
показателя к 2015 году до 52,5%, к
2020 году до 75,0%
Слайд 51
Современные аспекты эпидемиологии туберкулезной инфекции
Широкое распространение штаммов МБТ,
обладающих множественной лекарственной устойчивостью к противотуберкулезным препаратам
Туберкулез, сочетанный с
ВИЧ- инфекцией.
Слайд 52
Множественная лекарственная устойчивость – одновременная устойчивость микобактерий к
основным противотуберкулезным препаратам – рифампицину и изониазиду.
В глобальном
масштабе в 2012 г. 450 000 человек заболели МЛУ-ТБ и 170 000 человек умерли от МЛУ-ТБ.
Слайд 53
МЛУ-ТБ наблюдался в 3,6% вновь диагностированных случаев ТБ
и в 20% случаев с
предшествующим лечением ТБ.
Самые высокие уровни МЛУ-ТБ наблюдались в Восточной
Европе и Центральной Азии, где в некоторых странах более 20% новых случаев ТБ и более 50% случаев с предшествующим лечением ТБ имели МЛУ-ТБ.
Слайд 54
Распространенность туберкулеза с множественной лекарственной устойчивостью в странах
мира (2013г) данные ВОЗ
Слайд 55
Доля впервые выявленных случаев туберкулеза, устойчивых к препаратам
1 ряда (МЛУ)
Регион Восточной Европы И Центральной Азии
50 to
84.9%
100%
< 50%
85 to 99.9%
Not included or not reporting
Слайд 56
Уровень успешного лечения в мире находится ниже 50%
в связи с высоким уровнем смертности. Неадекватное ведение случаев
ТБ провоцирует развитие и усиливает лекарственную устойчивость;
это четко показано обнаружением как минимум одного случая ШЛУ-ТБ в 92 странах к концу 2012 года.
Слайд 57
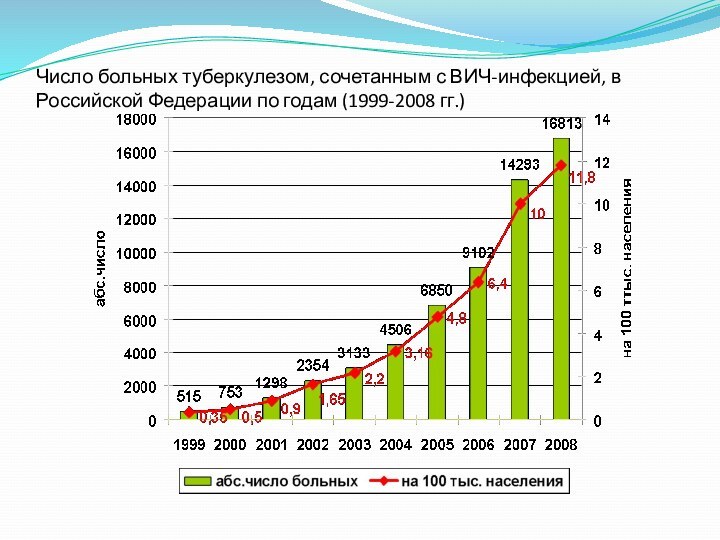
Число больных туберкулезом, сочетанным с ВИЧ-инфекцией, в Российской
Федерации по годам (1999-2008 гг.)
Слайд 58
Прогноз развития сочетанной патологии в РФ
К 2020 году
большинство больных
туберкулезом (до 60%) будет умирать от ВИЧ-
инфекции и
большинство умирающих от ВИЧ-
Инфекции (до 60% и более) будут иметь туберкулез