- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Дифференциальная диагностика чумы, туляремии и сибирской язвы
Содержание
- 2. Чума Острое инфекционное заболевание, вызываемое
- 4. Этиология Возбудитель - грамотрицательная неподвижная
- 5. Возбудитель - грамотрицательная неподвижная факультативно-анаэробная бактерия Y. pestis рода Yersinia семейства Enterobacteriaceae. чумная палочка
- 6. Эпидемиология. Хозяевами чумы являются грызуны
- 7. Патогенез. Возбудитель проникает в
- 9. Клиника. Инкубационный период составляет
- 10. Данная симптоматика проявляется, особенно в
- 11. Кожная форма. Характерно образование карбункула
- 12. Бубонная форма Наиболее частая форма
- 13. Бубонная чума.
- 14. Кожно-бубонная форма.
- 15. Первично-лёгочная форма.
- 16. Диагноз. Важнейшую роль при постановке
- 17. Диагностика. Диагностика проводится на основании
- 18. Для проведения ускоренной диагностики чумы используют чумной
- 19. прогноз В современных условиях терапии
- 20. Туляремия Острое инфекционное заболевание, признаками
- 21. Этиология. Возбудители – мелкие коккоподобные
- 22. Эпидемиология. У туляремии существует
- 23. Пути распространения туляремии
- 24. Патогенез. Возбудитель туляремии проникает в
- 26. Клиника. Инкубационный период
- 27. Для глазобубонной формы, кроме типичного поражения лимфатического
- 28. Туляремия – малая чума
- 29. Диагностика туляремии в начале
- 30. Сибирская язва Острое инфекционное заболевание
- 31. Этиология. Возбудитель – относительно крупная
- 32. Патогенез. Входными воротами для возбудителя
- 34. клиника Продолжительность инкубационного периода составляет
- 35. Местные изменения в пораженной
- 36. Диагностика базируется на эпидемиологических
- 38. Прогноз при кожной форме и
- 40. Скачать презентацию
- 41. Похожие презентации
Чума Острое инфекционное заболевание, вызываемое палочкой чумы – Yersinia pestis . Природно-очаговое заболевание, относится к особо опасным инфекциям. На земле сохраняется несколько природных очагов, где чума постоянно наблюдается у небольшого количества обитающих там грызунов.
































Слайд 4
Этиология
Возбудитель - грамотрицательная неподвижная факультативно-анаэробная
бактерия Y. pestis рода Yersinia семейства Enterobacteriaceae. По многим
морфологическим и биохимическим признакам чумная палочка сходна с возбудителями псевдотуберкулёза, иерсиниоза, туляремии и пастереллёза, вызывающих тяжёлые заболевания как у грызунов, так и у людей. Отличается выраженным полиморфизмом, наиболее типичны овоидные палочки, окрашивающиеся биполярно, Выделяют несколько подвидов возбудителя, различных по вирулентности. Растёт на обычных питательных средах с добавлением гемолизированной крови или сульфита натрия для стимуляции роста. Содержит более 30 антигенов, экзо- и эндотоксины. Капсулы защищают бактерии от поглощения полиморфноядерными лейкоцитами, а V- и W-антигены предохраняют их от лизиса в цитоплазме фагоцитов, что обеспечивает их внутриклеточное размножение. Возбудитель чумы хорошо сохраняется в экскретах больных и объектах внешней среды (в гное бубона сохраняется 20-30 дней, в трупах людей, верблюдов, грызунов - до 60 дней), но высокочувствителен к солнечным лучам, атмосферному кислороду, повышенной температуре, реакции среды (особенно кислой), химическим веществам (в том числе дезинфектантам). Под действием сулемы в разведении 1:1000 гибнет через 1-2 мин. Хорошо переносит низкие температуры, замораживание.Слайд 5 Возбудитель - грамотрицательная неподвижная факультативно-анаэробная бактерия Y.
pestis рода Yersinia семейства Enterobacteriaceae. чумная палочка
Слайд 6
Эпидемиология.
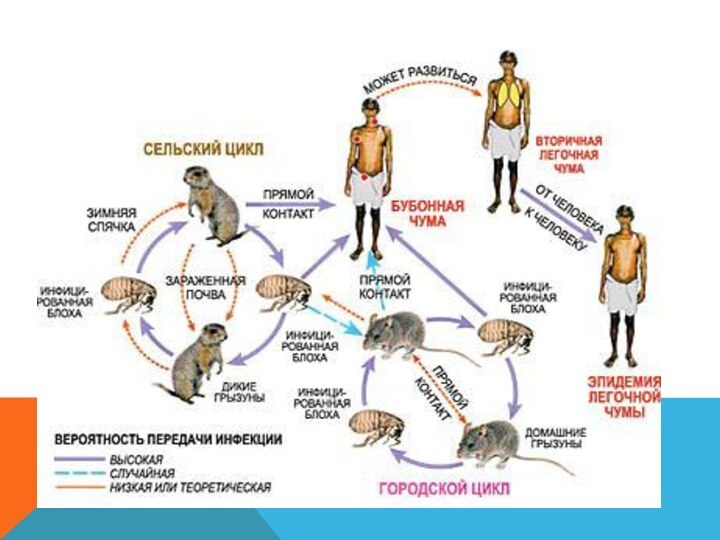
Хозяевами чумы являются грызуны (сурки,
суслики). Чума относится к заболеваниям с выраженной природной очаговостью.
Человек, попадая в природный очаг, может подвергнуться заболеванию через укусы кровососущих членистоногих. У грызунов, впадающих в спячку в холодное время года, чума протекает в хронической форме. Человек заражается чумным микробом несколькими путями:через укусы инфицированных блох,
контактным путем (при снятии шкурок инфицированных промысловых грызунов),
алиментарным путем (при употреблении в пищу продуктов, обсемененных бактериями),
аэрогенным путем (от больных легочной формой чумы).
Слайд 7
Патогенез.
Возбудитель проникает в организм
через повреждение кожи при укусе блохи, слизистые оболочки дыхательных
путей, пищеварительной системы, конъюнктивы. При укусе человека зараженным насекомым на месте укуса образуется папула или пустула, заполненная геморрагическим содержимым (в случае кожной формы). Дальше происходит распространение инфекции по лимфатическим сосудам без проявления лимфангита. Бактерии размножаются в макрофагах лимфатических узлов, что приводит к значительному увеличению, слиянию и образованию конгломератов, что является характерным для бубонной формы. Дальнейшая генерализация инфекции, развивающаяся не всегда, может привести к развитию септической формы, которая характеризуется поражением практически всех внутренних органов. С точки зрения эпидемиологии важную роль играют отсевы возбудителя в легочную ткань, что приводит к легочной форме заболевания. Развитие данной пневмонии приводит к тому, что больной человек становится источником инфекции, но при этом передает другим людям легочную форму болезни. Она крайне опасна, характеризуется молниеносным течением.
Слайд 9
Клиника.
Инкубационный период составляет 3-6
сут (при эпидемиях или септических формах сокращается до 1-2
дней); максимальный срок инкубации - 9 дней.Характерно острое начало болезни, выражающееся быстрым нарастанием температуры тела до высоких цифр с потрясающим ознобом и развитием выраженной интоксикации. Характерны жалобы больных на боли в области крестца, мышцах и суставах, головную боль. Возникают рвота (нередко кровавая), мучительная жажда. Уже с первых часов заболевания развивается психомоторное возбуждение. Больные беспокойны, чрезмерно активны, пытаются бежать («бежит, как очумелый»), у них появляются галлюцинации, бред. Речь становится невнятной, походка шаткой. В более редких случаях возможны заторможенность, апатия, а слабость достигает такой степени, что больной не может встать с постели. Внешне отмечают гиперемию и одутловатость лица, инъекцию склер. На лице выражение страдания или ужаса («маска чумы»). В более тяжёлых случаях на коже возможна геморрагическая сыпь. Очень характерными признаками заболевания являются утолщение и обложенность языка густым белым налётом («меловой язык»). Со стороны сердечно-сосудистой системы отмечают выраженную тахикардию (вплоть до эмбриокардии), аритмию и прогрессирующее падение артериального давления. Даже при локальных формах заболевания развиваются тахипноэ, а также олигурия или анурия.
Слайд 10 Данная симптоматика проявляется, особенно в начальный
период, при всех формах чумы.
Согласно клинической классификации
чумы, предложенной Г.П. Рудневым (1970), выделяют локальные формы заболевания (кожную, бубонную, кожно-бубонную), генерализованные формы (первично-септическую и вторично-септическую), внешнедиссеминированные формы (первично-лёгочную, вторично-лёгочную и кишечную).
Слайд 11
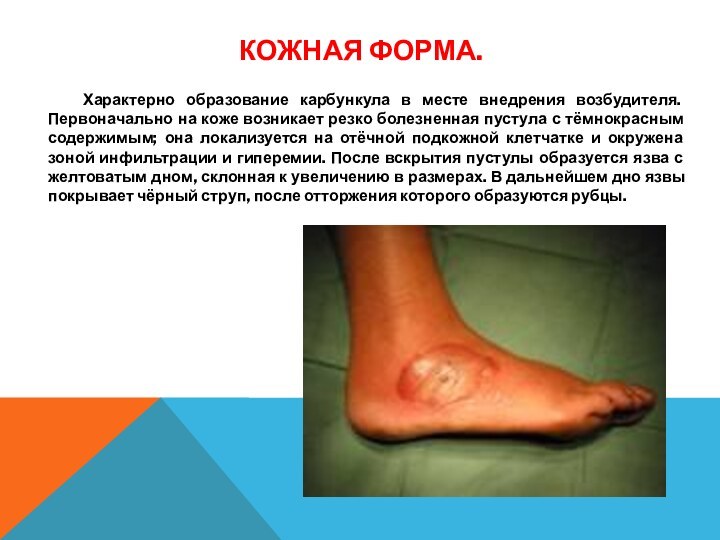
Кожная форма.
Характерно образование карбункула в
месте внедрения возбудителя. Первоначально на коже возникает резко болезненная
пустула с тёмнокрасным содержимым; она локализуется на отёчной подкожной клетчатке и окружена зоной инфильтрации и гиперемии. После вскрытия пустулы образуется язва с желтоватым дном, склонная к увеличению в размерах. В дальнейшем дно язвы покрывает чёрный струп, после отторжения которого образуются рубцы.
Слайд 12
Бубонная форма
Наиболее частая форма чумы.
Характерно поражение лимфатических узлов, регионарных по отношению к месту
внедрения возбудителя - паховых, реже подмышечных и очень редко шейных. Обычно бубоны бывают одиночными, реже множественными. На фоне выраженной интоксикации возникают боли в области будущей локализации бубона. Через 1-2 дня можно пропальпировать резко болезненные лимфатические узлы, сначала твёрдой консистенции, а затем размягчающиеся и становящиеся тестообразными. Узлы сливаются в единый конгломерат, малоподвижный из-за наличия периаденита, флюктуирующий при пальпации. Длительность разгара заболевания около недели, после чего наступает периодреконвалесценции. Лимфатические узлы могут самостоятельно рассасываться или изъязвляться и склерозироваться вследствие серозно-геморрагического воспаления и некроза.
Слайд 14
Кожно-бубонная форма.
Представляет сочетание кожных поражений и изменений со стороны лимфатических
узлов.Эти локальные формы заболевания могут переходить во вторичный чумной сепсис и вторичную пневмонию. Их клиническая характеристика не отличается от первично-септической и первично-лёгочной форм чумы соответственно.
Первично-септическая форма.
Возникает после короткого инкубационного периода в 1-2 дня и характеризуется молниеносным развитием интоксикации, геморрагическими проявлениями (кровоизлияния в кожу и слизистые оболочки, желудочно-кишечные и почечные кровотечения), быстрым формированием клинической картины инфекционно-токсического шока. Без лечения в 100% случаев заканчивается летально.
Слайд 15
Первично-лёгочная форма.
Развивается при аэрогенном заражении. Инкубационный период короткий, от нескольких
часов до 2 сут. Заболевание начинается остро с проявлений интоксикационного синдрома, характерного для чумы. На 2-3-й день болезни появляется сильный кашель, возникают резкие боли в грудной клетке, одышка. Кашель сопровождается выделением сначала стекловидной, а затем жидкой пенистой кровянистой мокроты. Физикальные данные со стороны лёгких скудные, на рентгенограмме обнаруживают признаки очаговой или долевой пневмонии. Нарастает сердечно-сосудистая недостаточность, выражающаяся в тахикардии и прогрессивном падении артериального давления, развитии цианоза. В терминальную стадию у больных развивается сначала сопорозное состояние, сопровождающееся усилением одышки и геморрагическими проявлениями в виде петехий или обширных кровоизлияний, а затем кома.Кишечная форма.
На фоне синдрома интоксикации у больных возникают резкие боли в животе, многократная рвота и диарея с тенезмами и обильным слизисто-кровянистым стулом. Поскольку кишечные проявления можно наблюдать и при других формах заболевания, до последнего времени остаётся спорным вопрос о существовании кишечной чумы как самостоятельной формы, по-видимому, связанной с энтеральным заражением.
Слайд 16
Диагноз.
Важнейшую роль при постановке диагноза
чумы в современных условиях играет эпиданамнез. Приезд из зон,
эндемичных по этой болезни (Вьетнама, Бирмы, Боливии, Эквадора, Туркмении, Каракалпакской АССР и др.), или с противочумных станций больного с описанными выше признаками бубонной формы или с признаками тяжелейшей (с геморрагиями и кровавой мокротой) пневмонии при выраженной лимфаденопатии является для врача первого контакта достаточно серьезным аргументом для принятия всех мер локализации предполагаемой чумы и точной ее диагностики. Важным является то, что в условиях современной медикаментозной профилактики вероятность заболевания медицинского персонала, контактировавшего с кашляющим больным чумой, весьма мала. В настоящее время случаев первичной легочной чумы среди медицинского персонала не наблюдается.
Слайд 17
Диагностика.
Диагностика проводится на основании бактериологических
исследований. Материалами для бактериологического исследования служат пунктат из нагноившегося
лимфатического узла, мокрота, кровь, отделяемое свищей и язв. Лабораторная диагностика осуществляется с помощью методов флюоресцентной микроскопии. При этом используется флюоресцентная специфическая антисыворотка, которой окрашивают взятый материал.Лечение.
Больных чумой лечат только в стационарных условиях. Выбор препаратов для этиотропной терапии, их доз и схем применения определяет форма заболевания. Курс этиотропной терапии при всех формах болезни составляет 7-10 дней.
Слайд 18 Для проведения ускоренной диагностики чумы используют чумной бактериофаг.
Его высокая специфичность и вирулентность для чумной палочки позволяют
применять его для идентификации чумы путём внесения в исследуемый материал — о положительном результате свидетельствует образование негативных колоний бактериофага либо увеличение титра бактериофага в среде.
Слайд 19
прогноз
В современных условиях терапии и
диагностики смертность при бубонной форме не превышает 5—10%, но
и при других формах процент выздоровлений высок, если лечение начато своевременно. При подозрении на чуму экстренно извещается санитарно-эпидемиологическая станция района. Заполняет извещение врач, заподозривший наличие болезни, а его пересылку обеспечивает главный врач учреждения, где обнаружен данный больной.
Слайд 20
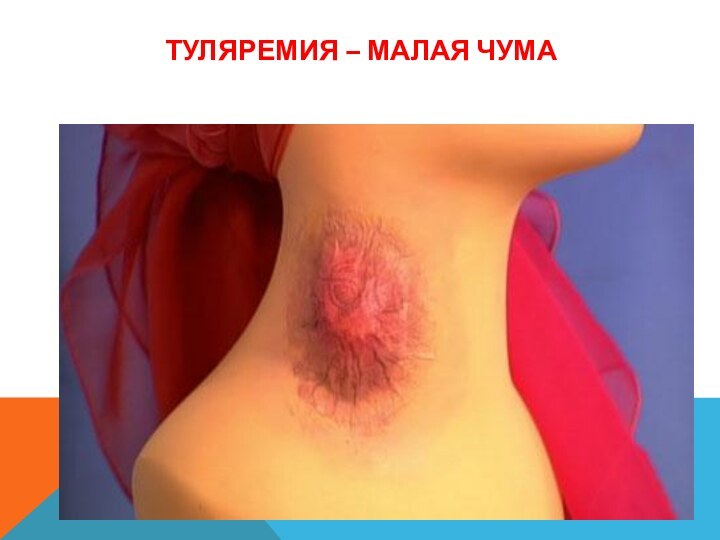
Туляремия
Острое инфекционное заболевание, признаками которого
являются повышение температуры тела, симптомы общей интоксикации, поражение лимфатической
системы, кожи, слизистых оболочек, а при аэрогенном заражении – легочной ткани.Туляремия относится к зоонозам с природной очаговостью.
Распространенность наблюдается во многих районах России, источником инфекции служат многие виды грызунов.
Слайд 21
Этиология.
Возбудители – мелкие коккоподобные палочки,
имеющие тонкую капсулу, грамотрицательные, не образующие спор.
Содержат два антигенных комплекса: оболочечный
соматический.
Устойчивы во внешней среде, малоустойчивы к высушиванию, ультрафиолетовым лучам, дезинфицирующим средствам.
Слайд 22
Эпидемиология.
У туляремии существует множество
ворот инфекции. Человеку возбудитель передается:
трансмиссивным,
контактным,
аспирационным путями.
Различают следующие пути заражения:
через кожу (контакт с инфицированными грызунами),
трансмиссивный механизм осуществляется через клещей, преимущественно иксодовых, кроме того, имеется путь передачи через слизистые оболочки пищеварительного тракта при употреблении инфицированной воды и пищи и респираторного тракта (вдыхание инфицированной пыли).
Клинические формы болезни тесно связаны с воротами инфекции. При контактном и трансмиссивном механизме инфицирования проявляются бубонные и кожно– бубонные формы болезни, при аспирационном – пневмонические, при алиментарном – кишечные и ангинозно-бубонные формы этой инфекции.
При инфицировании посредством конъюнктивы развивается глазобубонная форма. После перенесения болезни образуется иммунитет.
Слайд 24
Патогенез.
Возбудитель туляремии проникает в организм
человека через поврежденную кожу, слизистые оболочки глаз, дыхательные пути,
ЖКТ, и происходит его лимфогенное распространение.Попадание бактерий в регионарные лимфатические узлы и их размножение вызывают картину воспалительных изменений.
При гибели бактерий высвобождается эндотоксин, усиливающий местный патологический процесс, а при попадании в кровь – вызывающий симптомы интоксикации. 4
В лимфоузлах пораженных внутренних органов образуются специфические туляремийные гранулемы.
При микроскопии в центре их видны участки некроза, окруженные эпителиоидными клетками и валом лимфоидных элементов с небольшим количеством лейкоцитов.
При нагнаивании и вскрытии бубонов на коже появляется длительно незаживающая язва.
Слайд 26
Клиника.
Инкубационный период длится
от нескольких часов до 14 дней (чаще 3—7 дней).
Заболевание имеет острое начало и проявляется ознобом, быстрым повышением температуры тела до фебрильных цифр. Больные жалуются на сильную головную боль, слабость, боль в мышцах, бессонницу, может быть рвота. Кожа лица и шеи гиперемирована, сосуды склер инъецированы. У некоторых больных с 3-го дня болезни появ-ляется сыпь, нередко эритематозного характера. При бубонных формах значительно увеличиваются регионарные лимфатиче-ские узлы, особенно шейные и подмышечные.
При абдоминальных формах могут возникнуть симптомы острого мезаденита.
При туляремийных бубонах наблюдается отсутствие периаденита, бубоны нагнаиваются редко и в поздние сроки (в конце 3-й недели болезни). Длительность лихорадки колеблется от 5 до 30 суток (чаще 2—3 недели.). В периоде реконвалесценции может сохраняться длительный субфебрилитет.
Слайд 27 Для глазобубонной формы, кроме типичного поражения лимфатического узла,
характерен резко выраженный конъюнктивит с отеком век, язвами на
конъюнктиве. Поражается обычно один глаз. Процесс длится до нескольких месяцев, зрение восстанавливается полностью. При ангинозно-бубонной форме, кроме наличия типичных бубонов, наблюдается специфический тонзиллит в виде болезненности при глотании с некротическими изменениями на миндалинах, небных дужках, появлением на пораженных участках фибринозного налета, напоминающего дифтерийный. Язвы заживают очень медленно.Абдоминальная форма характеризуется болью в животе, метеоризмом, запорами, болезненностью в области мезентериальных лимфатических узлов при пальпации.
Для легочной формы туляремии типична длительная лихорадка неправильного типа с повторным ознобом и обильным потоотделением. Больные испытывают боль в области груди, жалуются на кашель, вначале сухой, затем с наличием слизисто-гнойной, а иногда и кровянистой мокроты. Рентгенологически определяется очаговая или долевая инфильтрация легочной ткани. Пневмония имеет вялое затяжное течение (до 2 месяцев и более) и склонность к рецидивированию.
Слайд 29
Диагностика
туляремии в начале болезни
до появления бубонов достаточна трудна. При появлении бубонов диагностика
становится более легкой. Для подтверждения диагноза используют серологические методы – реакцию агглютинации, РНГА и специфические кожные пробы с тулярином.Лечение.
Назначают антибиотики: стрептомицин в/м по 0,5 г 2 раза в сутки, тетрациклин по 0,4 г через 6 ч или левомицетин по 0,5 г через 6 ч. Антибиотикотерапию проводят до 5—7-го дня нормальной температуры. При затяжном течении болезни используют убитую туляремийную вакцину (в дозе от 1 до 15 млн микробных тел с интервалами 3—5 дней, всего 6—10 сеансов). При появлении симптома флуктуации при пальпации бубонов показано их вскрытие и очищение от гноя.
Прогноз
благоприятный.
Профилактика.
Борьба с грызунами, защита пищевых продуктов и воды от них. По эпидемиологическим показаниям проводится в ряде случаев специфическая профилактика.
Слайд 30
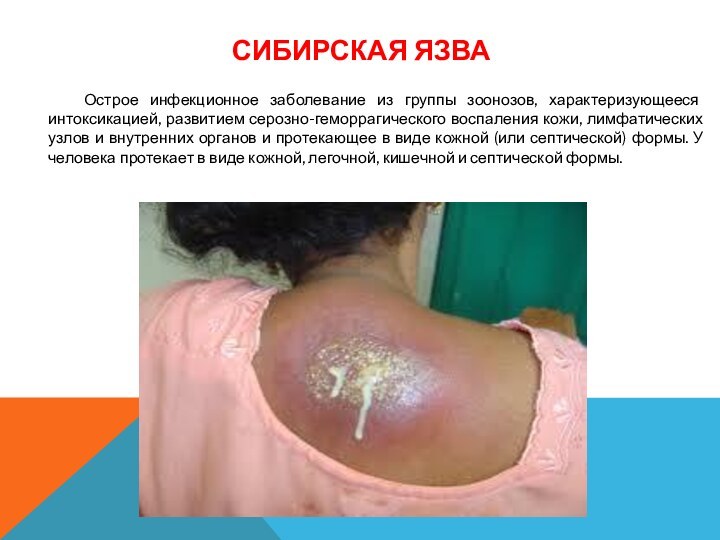
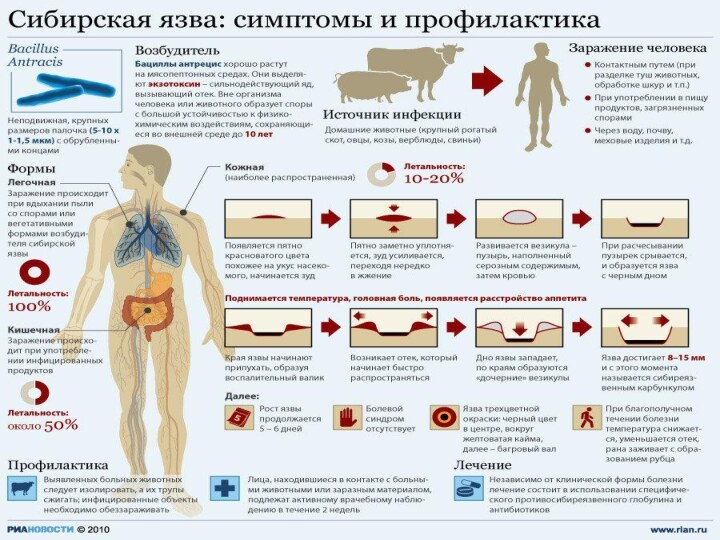
Сибирская язва
Острое инфекционное заболевание из
группы зоонозов, характеризующееся интоксикацией, развитием серозно-геморрагического воспаления кожи, лимфатических
узлов и внутренних органов и протекающее в виде кожной (или септической) формы. У человека протекает в виде кожной, легочной, кишечной и септической формы.
Слайд 31
Этиология.
Возбудитель – относительно крупная сибиреязвенная
грамположительная палочка, образует споры и капсулу. Гибель вегетативной формы
возбудителя происходит без доступа воздуха, при прогревании, воздействии дезинфицирующих средств. Во внешней среде споры возбудителя весьма устойчивы.Эпидемиология.
Очагом инфекции являются крупный рогатый скот. Наиболее часто передается контактным путем, реже алиментарным, воздушно-пылевым.
Слайд 32
Патогенез.
Входными воротами для возбудителя сибирской
язвы обычно является поврежденная кожа. На месте внедрения возбудителя
в кожу возникает сибиреязвенный карбункул в виде очага серозно-геморрагического воспаления с некрозом, отеком прилегающих тканей, регионарным лимфаденитом.Местный патологический процесс обусловлен действием экзотоксина сибиреязвенных возбудителей, отдельные компоненты которого вызывают выраженные нарушения микроциркуляции, отек тканей и коагуляционный некроз.
Дальнейшая генерализация возбудителей сибирской язвы с прорывом их в кровь и развитием септической формы происходит при кожной форме редко.
Слайд 34
клиника
Продолжительность инкубационного периода составляет от
нескольких часов до 14 дней (чаще 2—3 дня). Наиболее
часто течение сибирской язвы у человека происходит в виде кожной формы (95—99% случаев) и лишь у 1—5% больных в виде легочной и кишечной.Характерные проявления кожной формы сибирской язвы происходят в месте ворот инфекции. Вначале появляется красное зудящее пятнышко, быстро превращающееся в папулу, а последняя – в везикулу с прозрачным или геморрагическим содержимым. Продолжающийся зуд ведет к срыву больным пузырька, на месте которого образуется язвочка с темным дном и обильным серозным отделяемым. По периферии язвочки происходит развитие воспалительного валика, в зоне которого образуются дочерние пузырьки. В данный момент вокруг язвочки развивается отек (может быть весьма обширным) и регионарный лимфаденит. В области дна язвочки чувствительность отсутст-вует, кроме того, отсутствует болезненность в области увеличенных лимфатических узлов. К моменту образования язвочки появляется лихорадка, продолжительность которой составляет 5—7 дней, наблюдаются общая слабость, головные боли, разбитость, адинамия.
Слайд 35 Местные изменения в пораженной области
нарастают примерно в течение тех же сроков, что и
лихорадка, а затем происходит обратное развитие: сначала наблюдается снижение температуры тела, прекращение отдаления серозной жидкости из зоны некроза, начинается уменьшение (до полного исчезновения) отека, на месте некроза постепенно формируется струп. На 10—14-й день струп отторгается, ведя за собой образование язвы с гранулирующим дном и умеренным гнойным отделяемым с последующим рубцеванием.Для легочной формы сибирской язвы характерно острое начало и тяжелое течение. Проявляется болью в груди, одышкой, тахикардией (до 120—140 ударов в 1 мин), цианозом, кашлем с отделением пенистой кровянистой мокроты. Температура тела быстро достигает фебрильных цифр (40 °С и выше), артериальное давление снижается.
Для кишечной формы сибирской язвы характерно проявление общей интоксикации (повышение температуры тела, боль в эпигастральной области, понос и рвота). Характерны также вздутие живота, резкая болезненность при пальпации, нередко имеются признаки раздражения брюшины. В рвотных массах и выделениях из кишечника появляется примесь крови. Любая из описанных форм сибирской язвы может повлечь за собой развитие сепсиса с бактериемией и вторичными очагами (поражение печени, селезенки, почек, мозговых оболочек).
Слайд 36
Диагностика
базируется на эпидемиологических данных
(профессии больного, контакте с больными животными или зараженным сырьем
животного происхождения) и характерных клинических кожных поражениях. Лабораторным доказательством диагноза является выделение возбудителя сибирской язвы. Аллергическая проба с антраксином оказывает вспомогательное действие.Лечение.
При легких формах болезни назначают пенициллин в дозе 200 000—300 000 ЕД 6—8 раз в сутки в течение 5—7 дней. Увеличение разовой дозы пенициллина осуществляют при крайне тяжелых формах с септическим компонентом до 1 500 000—2 000 000 ЕД 6—8 раз в сутки. Наиболее результативным яв-ляется лечение антибиотиками в сочетании со специфическим противоязвенным иммуноглобулином в дозе 20—75 мл в/м. Отмена антибиотиков происходит после значительного уменьшения отека, прекращения увеличения размеров некроза кожи и отделения жидкости из зоны поражения. Выведению больного из инфекционно-токсического шока при тяжелых формах сибирской язвы, способствует интенсивная патогенетическая терапия.
Слайд 38
Прогноз
при кожной форме и при
своевременно начатом лечении благоприятный. При кишечной и легочной формах
прогноз сомнителен даже в случае рано начатого и интенсивного лечения.Профилактика.
Проводят госпитализацию больного сибирской язвой в отдельную палату с выдачей индивидуальных предметов ухода, белья, посуды. Выделения больных (испражнения, моча, мокрота), а также перевязочный материал подвергаются дезинфекции. Больной может быть выписан после полного клинического выздоровления при эпителизации язв. При выздоровлении после перенесения кишечной легочной форм пациент выписывается после двукратного отрицательного бактериологического исследования испражнений, мочи и мокроты на наличие палочки сибирской язвы.





























