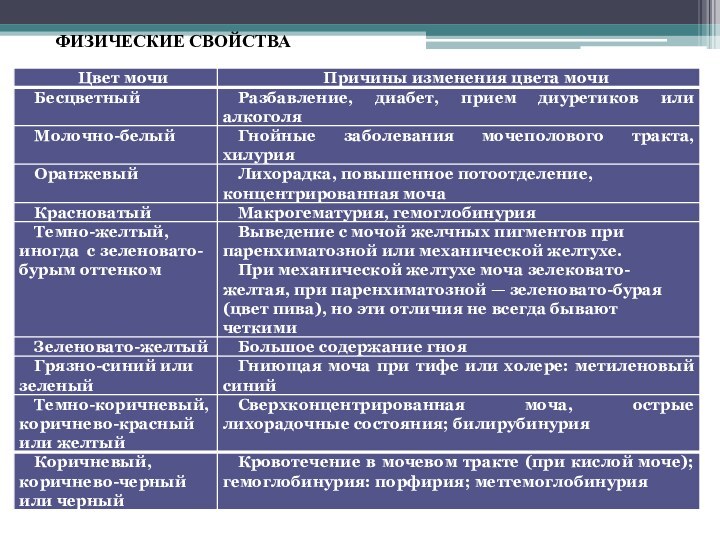
Слайд 2
Моча образуется в почках из плазмы крови; ежеминутно
через почки проходит 1/4 объема крови, выбрасываемой сердцем.
Основной
структурно-функциональной единицей почки, обеспечивающей образование мочи, является нефрон.
Нефрон состоит из нескольких последовательно соединенных отделов, располагающихся в корковом и мозговом веществе:
сосудистого клубочка,
главного (или проксимального) отдела канальца,
тонкого нисходящего отдела петли Генле,
дистального отдела канальца,
собирательной трубочки.
Слайд 3
Механизм мочеобразования складывается из трех основных процессов:
1)
клубочковой фильтрации из плазмы крови воды и низкомолекулярных компонентов
с образованием первичной мочи;
2) канальцевой реабсорбции (обратного всасывания в кровь) воды и необходимых для организма веществ из первичной мочи;
3) канальцевой секреции ионов, органических веществ эндогенной и экзогенной природы.
Слайд 4
Процесс клубочковой ультрафильтрации осуществляется через структуры гломерулярного фильтра,
находящегося на пути выхода жидкости из просвета капилляров клубочка
в полость капсулы.
Гломерулярный фильтр состоит из 3-х слоев:
- эндотелия капилляров,
- базальной мембраны,
- эпителия висцерального листка капсулы или подоцитов.
Слайд 5
К биологическим факторам обеспечения фильтрации относятся:
- активность подоцитов,
которые, сокращаясь и расслабляясь, действуют как микронасосы, откачивающие фильтрат
в полость капсулы,
- сокращение и расслабление мезангиальных клеток, изменяющих тем самым площадь поверхности клубочкового фильтра.
Слайд 6
Физико-химические факторы обеспечивания фильтрации:
- отрицательный заряд структур фильтра,
-
фильтрационное давление, являющееся основной причиной фильтрационного процесса.
Фильтрационное давление (ФД)
— это сила, обеспечивающая движение жидкости с растворенными в ней веществами из плазмы крови капилляров клубочка в просвет капсулы, она создается гидростатическим давлением крови в капилляре клубочка.
Слайд 7
Препятствующими фильтрации силами являются:
- онкотическое давление белков плазмы
крови (так как белки почти не проходят через фильтр)
-
давление жидкости (первичной мочи) в полости клубочка.
Гидростатическое давление крови в капиллярах клубочка примерно в 2 раза выше, чем в капиллярах других тканей, и составляет 65—70 мм рт. ст.
Онкотическое давление белков плазмы равно 25—30 мм рт. ст., первичной мочи в капсуле — 15— 20 мм рт.ст., а ФД — около 20 мм рт. ст.
Слайд 8
Основной количественной характеристикой процесса фильтрации является скорость клубочковой
фильтрации (СКФ) — объем ультрафильтрата или первичной мочи, образующейся
в почках в единицу времени.
СКФ в физиологических условиях поддерживается на довольно постоянном уровне, составляя в норме у мужчин около 125 мл/мин, а у женщин — 110 мл/мин.
Слайд 9
СКФ зависит от нескольких факторов:
1) от объема
крови (точнее плазмы), проходящей через кору почек в единицу
времени;
2) фильтрационного давления;
3) фильтрационной поверхности;
4) числа действующих нефронов.
Слайд 10
Канальцевая реабсорбция — процесс обратного всасывания воды и
веществ, профильтровавшихся в клубочках.
В зависимости от отдела канальцев,
где он происходит, различают:
проксимальную и дистальную реабсорбцию.
В зависимости от механизма транспорта выделяют:
пассивную, первично и вторично активную реабсорбцию.
Слайд 11
Проксимальная реабсорбция обеспечивает полное всасывание ряда веществ из
первичной мочи — глюкозы, белка, аминокислот и витаминов, 2/3
профильтровавшихся воды и натрия, больших количеств калия, двухвалентных катионов, хлора, бикарбоната, фосфата, мочевой кислоты, мочевины и др.
Проксимальная реабсорбция глюкозы и аминокислот осуществляется с помощью специальных переносчиков, которые одновременно связывают и переносят натрий.
Слайд 12
«Почечный порог выведения» (новое название «максимальный канальцевый транспорт
веществ») — та концентрация вещества в крови и в
первичной моче, при которой оно уже не может быть полностью реабсорбировано в канальцах и появляется в конечной моче. Вещества, для которых может быть найден порог выведения, называются пороговыми.
Типичным примером является глюкоза, полностью всасывающаяся из первичной мочи при концентрации в плазме крови ниже 10 ммоль/л и появляющаяся в конечной моче (полностью не реабсорбируется) при содержании в крови выше 10 ммоль/л. Т.е. для глюкозы порогом выведения является концентрация 10 ммоль/л.
Вещества, которые в канальцах не реабсорбируются (инулин, маннитол) или реабсорбируются мало и выделяются пропорционально накоплению в крови (мочевина, сульфаты и др.), называются непороговыми.
Слайд 13
Дистальная реабсорбция ионов и воды по объему существенно
меньше проксимальной, но, существенно меняясь под влиянием регулирующих воздействий,
она определяет состав конечной мочи и способность почки выделять концентрированную или разбавленную мочу. В дистальном отделе нефрона активно реабсорбируется натрий.
Хотя здесь всасывается около 10% его профильтровавшегося количества, этот процесс обеспечивает выраженное уменьшение его концентрации в моче и, напротив, повышение содержания в интерстициальной жидкости, что создает значительный градиент осмотического давления между мочой и интерстицием.
Анионы хлора всасываются преимущественно пассивно вслед за Na+. Активно всасываются в этом отделе ионы калия, кальция и фосфаты.
Слайд 14
Канальцевой секрецией называют активный транспорт в мочу веществ,
содержащихся в крови или образуемых непосредственно в клетках канальцевого
эпителия (аммиак).
Секреция обычно осуществляется против концентрационного или электрохимического градиента с затратой энергии.
Из крови секретируются ионы калия, ионы водорода, органические кислоты и основания эндогенного происхождения, а также поступившие в организм чужеродные вещества.
Слайд 15
Способностью к секреции обладают клетки эпителия как проксимального,
так и дистального отделов канальца.
Клетки проксимальных отделов секретируют
органические соединения с помощью специальных переносчиков.
Секреция протонов в основном, осуществляется в проксимальных канальцах.
Однако дистальная их секреция играет основную роль в регуляции кислотно-основного равновесия в организме. Калий секретируется в дистальных канальцах и собирательных трубочках, аммиак — в проксимальном и дистальном отделах.
Слайд 16
Экскреторная функция почек состоит в
выделении из внутренней среды организма с помощью процессов мочеобразования
конечных и промежуточных продуктов обмена (метаболитов), экзогенных веществ, а также избытка воды, минеральных и органических веществ.
Особое значение при этом имеет выделение продуктов — азотистого обмена (мочевина, мочевая кислота, креатинин и др.), протонов, индола, фенола, гуанидина, аминов, кетонов.
Нарушение экскреторной функции почек ведет к накоплению этих веществ в крови и вызывает развитие токсического состояния, называемого уремией.
Слайд 17
Сбор мочи
Для анализа рекомендуется собирать всю порцию утренней
мочи в чистую сухую посуду после тщательного туалета мочеполовых
органов и исследовать свежей.
При хранении мочи эритроциты, лейкоциты и эпителиальные клетки могут легко разрушаться из-за снижения ocмотической активности и изменения кислотности мочи в результате жизнедеятельности микроорганизмов, которые довольно часто в ней встречаются.
Для проведения ряда исследований мочу собирают в течение суток: утром больной освобождает мочевой пузырь, а затем в течение 24 ч собирает ее в стеклянный сосуд.
Слайд 18
При невозможности использования для анализа свежей мочи необходимо
применять следующие консервирующие вещества:
Толуол (С6Н5СН3) — наиболее подходящий консервант
(2 мл на 100 мл мочи).
Тимол (С10Н14О) — кристалл тимола на 100—150 мл мочи, может давать ложноположительную пробу на белок.
Формалин — 1 капля на 100 мл мочи, может осаждать белки и восстанавливать реактив Бенедикта.
Борная кислота (Н3ВО3) — 0,3 г на 120 мл мочи, возможен рост дрожжей, в осадок выпадают кристаллы мочевой кислоты.
Слайд 19
НЕКОТОРЫЕ ИСТОЧНИКИ ОШИБОК ПРИ ИССЛЕДОВАНИИ МОЧИ
При определении относительной
плотности урометром:
- сосуд, содержащий мочу, должен быть достаточного размера,
чтобы урометр свободно плавал в нем, не прикасался к стенкам или дну сосуда. В противном случае результат будет неправильным;
- при недостаточном количестве мочи ее разводят в 2-3 раза дистиллированной водой, определяют относительную плотность и умножают на степень разведения;
- температура окружающей среды и исследуемой пробы должна соответствовать обозначенной на приборе (15°С, 20°С, 22,5°С). Любое отклонение температуры окружающей среды от обозначенной приводит к изменению объема мочи, а также ее концентрации и относительной плотности.
Слайд 20
При определении относительной плотности на рефрактометре каждый день
перед исследованием измеряют показатель преломления дистиллированной воды, который должен
быть равен нулю.
Показатель преломления 5 ± 0,01 % раствора хлорида натрия равен 1,3415 + 0,0005 или по шкале относительной плотности 1,022 ±0,001.
Слайд 21
При обнаружении белка методами, основанными на его осаждении,
необходимо строго соблюдать определенные правила, так как их нарушение
приводит к значительным ошибкам при исследовании:
исследуемая моча должна иметь кислую реакцию. При щелочной реакции мочу слегка подкисляют уксусной кислотой. Исследование пробы со щелочной мочой в тех случаях, когда в качестве реактива используется кислота, может привести к нейтрализации кислоты и к отрицательному результату при положительной реакции;
- исследуемая моча должна быть прозрачной. Мутность необходимо удалить каким-либо способом, не вызывая осаждения белка. При исследовании мутной пробы нет возможности ясно разграничить ранее имевшуюся мутность от получившейся при осаждении белков;
- количество прибавляемой в пробы кислоты не должно быть существенным. Большое количество кислоты может привести к образованию растворимых ацидальбуминов и к превращению положительной пробы в отрицательную.
Слайд 22
При исследовании мочи на скрытую кровь необходимо иметь
в виду, что подобный гемоглобину эффект дают хлорофилл, миоглобин,
препараты железа и другие случайные примеси, в особенности соли тяжелых металлов (хрома, меди и т.д.).
Поэтому при работе необходимо использовать абсолютно чистую посуду и реактивы.
Ложноположительная проба получается после приема солей йодистого и бромистого калия. Наличие KJ в моче можно выявить по синей окраске, появляющейся при смешивании мочи с уксусной кислотой, перекисью водорода и раствором крахмала. В моче, содержащей много лейкоцитов, также можно получить ложноположительную реакцию, в связи с этим такую мочу исследуют после предварительного нагревания для инактивации ферментов микробных клеток.
Слайд 23
Моча должна быть свежей. При стоянии гемоглобин превращается
в метгемоглобин, который не имеет псевдопероксидазного действия и дает
отрицательные пробы.
Часто источником ошибок является использование разложившейся перекиси водорода. Пригодность раствора можно легко проверить, прибавив в него несколько капель концентрированной серной кислоты и разведенного раствора бихромата калия.
Годные к употреблению растворы перекиси водорода окрашиваются в синий цвет.
Слайд 24
Перед использованием какого-либо консерванта следует иметь в виду
следующие их особенности.
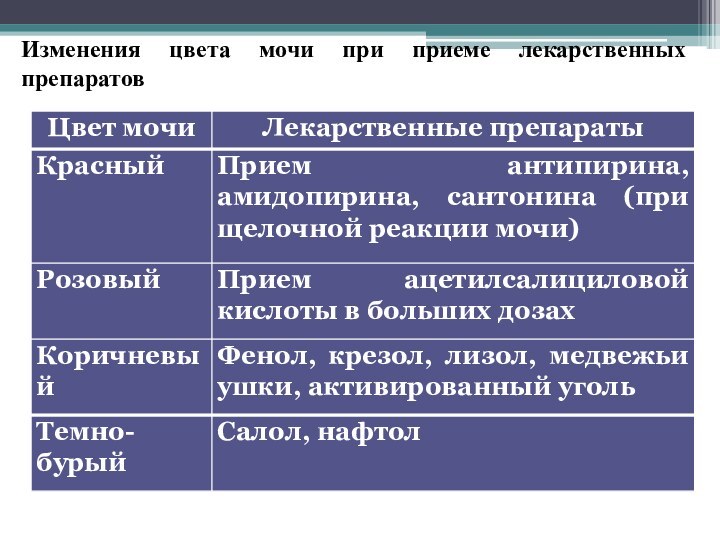
Слайд 26
Изменения цвета мочи при приеме лекарственных препаратов
Слайд 27
Прозрачность
Ориентировочно причину помутнения можно установить следующим образом:
1. Если
при нагревании 4—5 мл мочи в пробирке она становится
прозрачной, то мутность была вызвана солями мочевой кислоты (уратами).
2. Если мутность мочи при нагревании не меняется, то к ней добавляют 10—15 капель концентрированной уксусной кислоты — полное или частичное исчезновение мутности свидетельствует, что она была вызвана солями фосфорной кислоты (фосфатами).
3. Помутнение, исчезающее при добавлении соляной кислоты, вызвано оксалатом кальция.
4. Обусловленное примесью жиров — исчезает при взбалтывании мочи со смесью эфира и этилового спирта.
5. Если после проведения всех вышеперечисленных проб моча остается мутной, то, по всей вероятности, это вызвано микроорганизмами, наличие которых выявляют при микроскопическом исследовании.
Слайд 28
Реакция
В норме реакция мочи у здоровых людей при
обычном питании кислая или слабокислая (рН от 5,0 до
7,0). Колебания рН мочи зависят от состава принимаемой пищи: употребление мяса обусловливает кислую реакцию, растительных продуктов — щелочную реакцию мочи.
Слайд 29
Для определения рН могут быть использованы лакмусовая бумага,
другие индикаторы широкого диапазона (рН 1,0—12,0),
узкодиапазонные рН-индикаторные бумаги,
индикатор бромтимоловый синий или метод ионометрии.
Клиническое значение:
Определение рН мочи помогает при дифференциальной диагностике алкалоза и ацидоза разной этиологии.
Щелочная моча способствует выделению кристаллов трипельфосфатов, растворению уратов.
Слайд 30
Запах
Свежая моча здорового человека не имеет неприятного запаха.
аммиачный запах мочи наблюдается при циститах,
гнилостный — при
гангренозных процессах в мочевыводящих путях,
каловый — при пузырно-ректальном свище,
плодовый — при диабете, резко зловонный запах моча приобретает при употреблении в пищу больших количеств чеснока, хрена и спаржи.
Слайд 31
Относительная плотность (ОПл)
У здоровых людей в обычных условиях
ОПл колеблется от 1,010 до 1,025 и зависит от
концентрации растворенных в ней веществ (белка, глюкозы, мочевины, солей и т.д.). Определяют плотность мочи при помощи ареометра (урометра) с диапазоном шкалы от 1,001 до 1,050.
Повышение температуры исследуемой мочи на каждые 3°С снижает ОПл на 0,001, а наличие белка до 4 г/л повышает на 0,001. Однако при значительном содержании белка рекомендуется в величину ОПл вносить следующие поправки:
при содержании белка 4—7 г/л вычитать 0,001;
при 8—11 г/л — 0,002;
при 12—15 г/л — 0,003;
при 16—20 г/л — 0,004;
свыше 20 г/л — 0,005.
Слайд 32
Высокая ОПл мочи может быть вызвана:
1. Малым потреблением
жидкости.
2. Большой потерей жидкости при рвоте, с потом, при
поносе.
3. Уменьшенным диурезом при сердечно-сосудистой недостаточности, заболеваниях почек без нарушения их концентрационной функции.
4. Сахарным диабетом. Каждые 10 г/л глюкозы увеличивают показатель ОПл на 0,004.
Низкая ОПл может быть обусловлена:
1. Полиурией вследствие обильного питья.
2. Полиурией, вызванной применением мочегонных средств; рассасыванием больших экссудатов и транссудатов.
3. Длительным голоданием при соблюдении безбелковой диеты.
4. Почечной недостаточностью (хронические гломерулонефриты, пиелонефриты, нефросклероз, амилоидно-сморщенная почка);
5. Несахарным диабетом. ОПл часто ниже 1,005.
Слайд 33
Суточное количество
Количество мочи, выделяемое за сутки здоровым человеком,
колеблется от 1200 до 1500 мл.
Уменьшение суточного диуреза может
быть связано с обильным потоотделением, рвотой, при поносе, при нарастании отеков, реже — скоплением жидкости в серозных полостях. Выраженное снижение диуреза — олигурия.
Прекращение поступления мочи в мочевой пузырь — анурия.
Слайд 34
Формы анурии
1. Аренальная — возникает при травме.
2. Преренальная
— при тяжелых кровопотерях, при острой сердечной и сосудистой
недостаточности, неукротимой рвоте, поносе.
3. Ренальная (секреторная) анурия связана с патологическими процессами в почках.
4. Субренальная анурия (экскреторная или обтурационная) связана с полной закупоркой почек камнями или сдавливании их опухолями, развивающимися вблизи мочеточников.
Слайд 35
Ишурия — задержка мочи в мочевом пузыре вследствие
невозможности самостоятельного мочеиспускания.
Причины ишурии
1. Аденома или рак предстательной железы.
2.
Воспалительные заболевания простаты.
3. Стриктуры уретры.
4. Сдавливание опухолью или закупорка камнем выхода из мочевого пузыря (мочеиспускательного канала).
5. Нарушения нервно-мышечного аппарата мочевого пузыря.
6. Различают ишурию полную (самостоятельное мочеиспускание невозможно), неполную (самостоятельное мочеиспускание сохранено, но с остаточной мочой в пузыре), парадоксальную (сложное нарушение мочеиспускания при неврологической патологии).
Слайд 36
Полиурия — увеличение суточного диуреза.
Наблюдается при схождении
отеков.
Большой суточный диурез (полиурия) с одновременным увеличением количества
выпиваемой жидкости (полидипсия) наблюдается при сахарном и несахарном диабете.
Слайд 37
ХИМИЧЕСКОЕ ИССЛЕДОВАНИЕ
Определение белка
Моча здорового человека обычно содержит менее
0,002 г/л и редко до 0,012 г/л белка.
Существуют качественные
и количественные методы определения белка в моче, они основаны на его коагуляции в объеме мочи или на границе сред (моча и кислота); измерение степени коагуляции делает пробу количественной (определяют с помощью фотометров).
Концентрацию белка рассчитывают по калибровочному графику. При анализе суточной мочи рассчитывают потерю белка за сутки.
Слайд 38
Качественные методы:
проба с сульфосалициловой кислотой (унифицированная);
нагревание в уксуснокислой
среде;
обнаружение белка с помощью индикаторной бумаги (полосок) и др.
Слайд 39
Количественные методы:
- унифицированный метод Брандберга— Робертса—Стольникова (в основу

положена кольцевая проба Геллера, заключающаяся в том, что при
добавлении к моче азотной кислоты на границе сред (кислота — моча) при наличии белка происходит его коагуляция и появляется белое кольцо);
- с сульфосалициловой кислотой (принцип метода основан на том, что концентрация белка в моче пропорциональна помутнению, появляющемуся при его коагуляции сульфосалициловой кислотой);
P.S. Тест нельзя использовать у больных, принимающих препараты йода или прошедших исследование с применением йодсодержащих рентгеноконтрастных соединений. Ложноположительные реакции при проведении исследования могут быть вызваны приемом сульфаниламидных лекарственных средств, больших доз пенициллина и при высоких концентрациях в моче мочевой кислоты.
- биуретовый метод и др.(принцип метода: пептидные связи белка с солями меди в щелочной среде образуют комплекс фиолетового цвета. Белки предварительно осаждают трихлоруксусной кислотой (ТХУ).
Слайд 40
Существуют методы обнаружения и отдельных белков в моче,
так, например, белковых тел Бенс-Джонса, которые представляют собой вещества
белковой природы (парапротеины), отличающиеся тем, что выпадают в осадок при температуре 40—60°С, а при температуре кипения вновь растворяются.
Исследование целесообразно проводить только при положительной пробе с сульфосалициловой кислотой.
С полной достоверностью белок Бенс-Джонса может быть обнаружен иммуноэлектрофоретическим исследованием при использовании специфических сывороток против легких и тяжелых цепей иммуноглобулинов.
Метод обнаружение в моче белка Бенс-Джонса основан на реакции термопреципитации при температуре 40—60°С. Однако в слишком кислой (рН менее 3,0) или слишком щелочной (рН более 6,5) моче, при низкой относительной плотности мочи и низкой концентрации белка Бенс-Джонса (менее 3 г/л) осаждение может не происходить.
Слайд 41
В зависимости от суточной потери белка различают следующие
степени протеинурии:
умеренная — до 1 г; средняя —
от 1 до 3 г; выраженная — более 3 г.
Существует два основных вида протеинурии:
протеинурии обусловленные заболеваниями мочевыводящих путей;
протеинурии, при поражениях (заболеваниях) почек.
Протеинурии, связанные с воспалительными процессами мочевыводящих путей, сопровождаются появлением в моче значительного количества лейкоцитов или эритроцитов, что, однако, не позволяет исключить одновременного попадания белка в мочу из почечной паренхимы; содержание белка редко превышает 1 г/л.
Слайд 42
Почечная протеинурия в большинстве случаев связана с повышенной
проницаемостью гломерул и делится на 2 группы:
физиологическая протеинурия;
патологическая протеинурия.
К
физиологической протеинурии относят случаи временного появления белка в моче, не связанные с заболеваниями:
после приема большого количества пищи, богатой неденатурированными белками (сырое мясо, сырые яйца);
при интенсивной мышечной работе (продолжительные походы, спортивные соревнования);
при приеме холодной ванны или душа;
при сильных эмоциональных переживаниях;
— при эпилептических приступах.
Слайд 43
Различают ортостатическую, или юношескую, протеинурию, встречающуюся у детей
и подростков и проходящую с возрастом (обнаруживается нередко в
период выздоровления).
Патологическая почечная протеинурия может быть следствием органических заболеваний почек и других органов и систем: острые и хронические гломерулонефриты; острые и хронические пиелонефриты; нефропатии беременных; различные заболевания, сопровождающиеся лихорадкой; выраженная хроническая сердечная недостаточность; амилоидоз почек; липоидный нефроз; туберкулез почки; геморрагические лихорадки; геморрагический васкулит; выраженная анемия; гипертоническая болезнь и др.
Слайд 44
Определение глюкозы
За сутки здоровый человек с мочой выделяет
меньше 2,78 ммоль глюкозы.
Качественные методы:
- с помощью индикаторных
полосок (принцип метода основан на специфическом окислении глюкозы с помощью фермента глюкозооксидазы. Образовавшаяся при окислении перекись водорода (Н2О2) разлагается пероксидазой и окисляет краситель. Изменение окраски красителя при окислении свидетельствует о присутствии глюкозы в моче. Пропитанную смесью ферментов и красителя реактивную бумагу в виде полосок используют для определения наличия глюкозы в моче. Основанную на данном принципе реактивную бумагу выпускают как отечественные, так и зарубежные фирмы);
Слайд 45
- проба Гайнеса (основан на способности глюкозы восстанавливать

в щелочной среде при нагревании гидроксид меди (II) Сu(ОН)2
(синего цвета) в гидроксид меди (I) (СuОН) (желтого цвета) и оксид меди (I) (Cu2О) (красного цвета). Для предотвращения образования из Сu(ОН)2 меди (CuО) (черного цвета) к реактиву добавляют оксид глицерин, гидроксильные группы которого связывают гидрат окиси меди.);
- проба Фелинга (глюкоза в щелочной среде окисляется гидратом окиси меди, образующимся из ее сульфата. При нагревании гидрат окиси меди (голубого цвета) восстанавливается в гидрат закиси меди (желтого цвета), альдегидная группа глюкозы при этом окисляется до кислотной. Гидрат закиси меди может распадаться с образованием закиси меди (красного цвета). Добавление в реакцию сегнетовой соли препятствует при избытке ионов меди образованию окиси меди (черного цвета), мешающей оценке реакции.);
- проба Бенедикта и др.(реакция основана на свойствах глюкозы восстанавливать в щелочной среде гидроксид меди (II) в оксид меди (I).
Слайд 46
Количественные методы:
глюкозооксидантный (энзиматический) метод;
орто-толуидиновый метод;
унифицированный поляриметрический метод определения

содержания глюкозы и др. (принцип метода основан на использовании
свойства раствора D-глюкозы вращать плоскость поляризованного луча вправо. Угол вращения луча пропорционален концентрации глюкозы в растворе. При этом исследуемая моча должна иметь кислую реакцию, быть прозрачной и не содержать белка. Белок удаляют кипячением и последующим фильтрованием. В связи с тем что некоторые пигменты, содержащиеся в моче, могут быть оптически активны, ее предварительно необходимо обесцветить. Для этого к 10 мл мочи приливают 1 мл 30% раствора ацетата свинца, подкисленного несколькими каплями уксусной кислоты (в щелочной среде свинец осаждает глюкозу), перемешивают и фильтруют. Затем трубку поляриметра наполняют прозрачным фильтратом, избегая попадания пузырьков воздуха, накрывают шлифовальным стеклом, помещают в прибор и через 2—3 мин проводят определение (строго по инструкции). Точность определения проверяют, исследуя стандартный раствор глюкозы.
Слайд 47
Факторы, влияющие на определение сахаров в моче
1.Беременность и
кормление грудью сопровождаются ложноположительными определениями глюкозы, более 70% результатов
исследований мочи у женщин в этот период показывают временную глюкозурию, не имеющую клинического значения.
2.Многие лекарственные препараты (аскорбиновая кислота, стрептомицин, гомогентизиновая кислота и др.) вызывают ложноположительную реакцию на сахар в моче.
3.Стрессорные состояния, исследования, проведенные после приема обильной пищи, увеличивают содержание глюкозы.
4.Использование некачественно приготовленных реактивов или неточное соблюдение методик приводит к ложноотрицательной реакции.
Слайд 48
Клинико-диагностическое значение определения глюкозы в моче.
1. Глюкозурия с
гипергликемией возникает при: эндокринных растройствах (сахарный диабет, акромегалия, синдром
Кушинга, гипертериодизм, феохромоцитома); поражениях поджелудочной железы (тяжелый хронический панкреатит); дисфункции ЦНС (асфиксия, опухоли или кровоизлияния, поражения гипоталамуса); заболеваниях, сопровождающихся метаболическими нарушениями (тяжелые ожоги, уремия, сепсис, кардиогенный шок).
2. Глюкозурия без гипергликемии встречается при заболеваниях почек (почечная канальцевая дисфункция).
Слайд 49
Клиническое значение обнаружения других сахаров в моче.
Обнаружение фруктозы,
пентозы, мальтозы, лактозы в моче может быть результатом врожденных
ферментопатий, а лактоза и мальтоза могут быть также обнаружены и при нарушении их гидролиза в тонкой кишке.
Наличие галактозы у новорожденных вызывает необратимые изменения в печени и ЦНС.
Фруктоза и пентоза могут обнаруживаться в моче после пероральной нагрузки углеводами и у здоровых людей.
Слайд 50
Определение кетоновых тел в моче
К кетоновым телам относят
ацетон, ацетоуксусную и β-оксимасляную кислоты.
В норме с мочой выделяется
20—50 мг кетоновых тел в сутки. Кетоновые тела появляются в моче до того, как происходит значительное увеличение их концентрации в крови.
Для определения кетоновых тел используют:
- унифицированную пробу Ланге (принцип метода - нитропруссид натрия в щелочной среде реагирует с кетоновыми телами с образованием комплекса красно-фиолетового цвета);
- пробу Ротеры (принцип аналогичный первому);
- готовые наборы для экспресс-анализа ацетона в моче, выпускаемые различными отечественными и зарубежнымми фирмами.
Слайд 51
Клиническое значение
Чаще всего кетонурия наблюдается при сахарном
диабете. Она является критерием правильности подбора пищевого рациона: если
количество вводимых жиров не соответствует количеству усваиваемых углеводов, то увеличивается выделение кетоновых тел.
Другими причинами кетонурии могут быть острые лихорадочные состояния; токсические состояния (рвота, понос); гастроинтестинальные расстройства; последствия анемии; запоры; длительное пребывание на холоде; большие физические нагрузки.
Дети особенно склонны к развитию кетонурии и кетоза. Кетоновые тела появляются в моче до того, как происходит значительное увеличение их концентрации в крови.
Слайд 52
Определение желчных пигментов
Билирубин
Моча здоровых людей содержит минимальные
количества билирубина, которые не обнаруживаются качественными пробами, применяемыми в
практике.
Большинство из них основано на превращении билирубина под действием окислителей в зеленый биливердин или пурпурно-красные билипуррины, которые в смеси с биливердином дают синее окрашивание (унифицированная проба Фуше, проба Розина, проба Готфрида).
Клиническое значение. Билирубинурия наблюдается главным образом при поражении паренхимы печени (паренхиматозные желтухи) и при механических затруднениях оттока желчи (обтурационные, механические желтухи), сопровождающихся увеличением содержания билирубина в крови. При гемолитической желтухе реакция на билирубин в моче отрицательна, что имеет диагностическое значение при дифференциальной диагностике желтух.
Слайд 53
Определение уробилиноидов
В моче также содержатся вещества, являющиеся

производными билирубина и называемые уробилиноидами. Уробилиноиды образуются под действием
ферментов бактерий и клеток слизистой оболочки кишечника из билирубина, выделившегося с желчью. В моче здорового человека содержатся следы уробилиногена, который при стоянии мочи окисляется в уробилин. За сутки выделяется не более 6 мг, у детей не более 2 мг.
При ряде заболеваний реакция на уробилиноиды в моче может быть слабо положительной (±), положительной (+), резко положительной (++).
Исследования рекомендуется выполнять на свежих образцах или сохранять мочу в темной емкости в холодильнике.
Подготовка исследуемого образца. Исследуют мочу, хранившуюся не более 3 ч. Мутную мочу центрифугируют. При наличии в моче билирубина его осаждают хлоридом бария: 8 мл мочи смешивают с 2 мл 100 г/л раствора ВаС12 и фильтруют через бумажный фильтр. Конечный результат умножают на 1,25 (поправка на разведение) (если это количественный метод).
Слайд 54
Методы определения уробилиноидов:
- унифицированная проба Флоранса (основан на

том, что при реакции с соляной кислотой уробилин образует
окрашенное в красный цвет соединение);
- унифицированная бензальдегидная проба Нейбауэра (тест Эрлиха) (уробилиноген при реакции с пара-диметиламинобензальдегидом (реактив Эрлиха) образует соединение, окрашенное в красный цвет);
- унифицированная проба Богомолова (уробилин при реакции с сульфатом меди образует соединение красно-розового цвета);
- проба Шлезингера (уробилин с ацетатом цинка образует цинкуробилиновые комплексы, обладающие свойством флуоресценции).
- унифицированный количественный метод с пара-диметиламинобензальдегидом (принцип метода: уробилиноген при реакции с пара-диметиламинобензальдегидом образует комплекс красного цвета, интенсивность которого пропорциональна концентрации уробилиногена. Для восстановления уробилина в уробилиноген применяют аскорбиновую кислоту и гидрат окиси железа. Для увеличения специфичности реакции добавляют ацетат натрия).
Слайд 55
Причины уробилинурии
Нарушения детоксикационной функции печени, когда последняя теряет
способность разрушать поступающий из кишечника мезобилиноген. Это является причиной
развития уробилинурии при паренхиматозной желтухе.
Избыточное образование стеркобилиногена в кишечнике. Наблюдается при усиленном гемолизе эритроцитов.
Отсутствие уробилиноидов — полное нарушение поступления желчи в кишечник.
Слайд 56
Клиническое значение определения уробилиноидов в моче.
Увеличение наблюдается при
гемолитических анемиях, злокачественных анемиях, маляриях;
Значительное увеличение происходит при инфекционных
и токсических гепатитах, других заболеваниях печени, холангитах, гемолитических желтухах, гемолитических анемиях, циррозах, сердечной недостаточности, инфекционном мононуклеозе.
Уменьшение отмечается при холелитиазе, приеме лекарственных препаратов (сульфаниламиды, антибиотики).
Слайд 57
Порфирины способны образовывать комплексы с ионами металлов, связывающихся

с атомами азота пиррольных колец. Примерами служат железопорфирины, в
частности, гем, входящий в состав гемоглобина, и магнийсодержащий порфирин — хлорофилл — пигмент растений, участвующий в фотосинтезе.
Превращение порфобилиногена в порфирин может происходить просто при нагревании в кислой среде (например, в кислой моче), в тканях это превращение катализируется специфическими ферментами. Все порфориногены бесцветны, тогда как все порфирины окрашены.
Копропорфирины I и III растворимы в смесях эфира и ледяной уксусной кислоты, из которых их можно экстрагировать соляной кислотой. Уропорфирины, напротив, в этих смесях нерастворимы, но частично растворимы в этилацетате, и их также можно экстрагировать соляной кислотой. Полученные солянокислые растворы при облучении ультрафиолетовым светом дают красное флуоресцентное окрашивание. Характерные полосы поглощения могут быть зарегистрированы с помощью спектрофотометра.
Слайд 58
Порфирины выявляются с помощью унифицированного метода определения порфобилиногена
с пара-диметиламинобензальдегидом
Слайд 59
Клииническое значение определения порфиринов
Принято различать первичные и вторичные
порфинурии. К первым, обычно называемым порфириями, относят группу наследственных
заболеваний, для каждого из которых характерен набор экскретируемых с мочой порфиринов и их предшественников. Вторичные порфинурии возникают вследствие нарушения функций печени или кроветворных органов в результате каких-либо первичных заболеваний, например, тяжелых гепатитов, интоксикаций свинцом, фосфором, алкоголем, бензолом, четыреххлористым углеродом, некоторых злокачественных опухолях и аллергических состояниях, циррозах печени и т.п. При вторичных порфинуриях в моче обнаруживаются значительные количества копропорфиринов.
У здоровых людей с мочой за сутки выводится в среднем около 67 мкг копропорфиринов; на изомер I типа приходится в среднем 14 мкг/сут, на изомер III типа — 53 мкг/сут. Отклонения в этом соотношении могут служить диагностическим признаком при некоторых заболеваниях печени.
Слайд 60
Обнаружение гемоглобина
При наличии в моче большого количества крови
говорят о макрогематурии, небольшая примесь крови — микрогематурия, определяется
микроскопическим исследованием — в осадке обнаруживаются эритроциты — или с помощью химических методов.
Гемоглобин выявляют при помощи реакций:
1) с гваяковой кислотой;
2) с амидопирином;
3) бензидином;
4) для экспресс-анализа используют реактивные таблетки или тест-полоски, выпускаемые различными фирмами.
Принцип метода: гемоглобин в кислой среде катализирует реакции взаимодействия перекиси водорода с некоторыми соединениями (гваяковая кислота, амидопирин, бензидин), в результате которых получаются окрашенные соединения: с гваяковой кислотой — синее, с амидопирином — фиолетовое, с бензидином — синее.
Слайд 61
Мочевая кислота
Является конечным продуктом распада пуриновых оснований. Нормальное
содержание от 2,35 до 5,9 ммоль/сут.
Содержание мочевой кислоты растет
при состояниях, сопровождающихся повышенным образованием пуринов, распадом тканей (лейкозы, распадающиеся опухоли, разрешающаяся пневмония), а также при приеме пищи, богатой пуринами.
Определение мочевой кислоты
Принцип метода основан на способности мочевой кислоты восстанавливать фосфорно-вольфрамовую кислоту с образованием окрашенного в синий цвет соединения. Интентенсивность окраски пропорциональна концентрации мочевой кислоты.
Расчет производят по калибровочной кривой или по стандартному раствору мочевой кислоты, который обрабатывается как опытная проба.
Слайд 62
Клиническое значение.
Кристаллы мочевой кислоты обнаруживаются в моче
при большой потери жидкости организмом: повышенное потоотделение, понос, рвота.
Лекарственные
препараты, используемые для лечения лимфом, лейкозов, часто вызывают повышение уровня мочевой кислоты.
Высокая концентрация мочевой кислоты и низкое значение рН могут привести к образованию камней мочевой кислоты в мочевом тракте.
Пониженное содержание мочевой кислоты в моче находят при хроническом гломерулонефрите. Уменьшение выделения мочевой кислоты вызывает прием салицилатов, тиазидных диуретиков, хроническое потребление алкоголя.
Слайд 63
Цистин
Цистинурия — усиленное выделение цистина с мочой, обусловленное
нарушением его обратного всасывания. Цистин плохо растворим и поэтому,
выделяясь с мочой в количествах до 0,3—0,4 г/л, служит причиной образования камней («цистиновые камни») — единственный клинический признак цистинурии.
Обнаружение цистина и гомоцистина
Принцип метода. Азид натрия при реакции с йодом образует комплекс бурого цвета, который обесцвечивается в присутствии цистина и гомоцистина.
Нормальные величины: бурая окраска исчезает через 2—3 мин после добавления азида натрия.
Примечание: ложноположительную реакцию дает ангидрид аргининянтарной кислоты, ацетон, некоторые лекарственные препараты.
Клиническое значение: тест положителен при наследственной или приобретенной цистинурии или гомоцистинурии.
Слайд 64
Индикан
Индикан представляет собой калиевую или натриевую соль индоксилсерной
кислоты, образующейся в печени при обезвреживании индола. Индол, в
свою очередь, образуется в кишечнике из триптофана при гниении белков.
В моче здорового человека индикан содержится в незначительных количествах и обычными лабораторными тестами не определяется.
Клиническое значение. Индикан в моче обнаруживается при непроходимости кишечника, спастических колитах, перитоните, когда создаются условия для усиления гнилостных процессов в кишечнике, а также при усиленном распаде белков в организме.
Слайд 65
Определение индикана
Проба Обермейера
Принцип метода. В результате гидролиза эфирной
связи сильной кислотой индикан превращается в индоксил, который, окисляясь
треххлористым железом, превращается в синее индиго.
Проба Яффе
Принцип метода. Тот же, только окислитель перманганат калия.
Слайд 66
Кальций
У здорового человека с мочой выводится в среднем
100—300 мг кальция за сутки.
В значительной мере оно
колеблется в зависимости от содержания кальция в принимаемой пище. При обычном питании около 10% принятого с пищей кальция выводится с мочой.
Более постоянные данные по выведению кальция из организма с мочой получаются при назначении диеты, содержащей 100 мг кальция и 400 мг фосфора, на шесть суток. Выведение кальция, превышающее 200 мг в сутки, в этих условиях считается патологическим.
Определение кальция
Проба Сулковича
Принцип метода. Ионы кальция при реакции со щавелевой кислотой образуют нерастворимую щавелевую соль.
Слайд 67
Клиническое значение. Высокое содержание кальция в моче наблюдается
при гиперпаратиреозе, гипервитаминозе Д, туберкулезе, саркои-дозе, заболеваниях почек, лечении
глюкокортикоидами, болезни Вильсона и др.
Низкое содержание отмечается при гипопаратиреозе, тетании, синдроме патологической а б сорбции. При рахите результаты переменчивы.
Ложновысокие значения появляются в результате определения после приема пищи, лекарственных препаратов (андрогены, витамин Д и др.)
Ложнопониженные значения наблюдаются при диете с увеличенным содержанием фосфора щелочной реакции мочи, приеме лекарственных препаратов (биомицин, тиазиды и др.).
Слайд 68
Натрий
За сутки у здорового человека с мочой выводится
130,5—261,0 ммоль натрия. Выведение его относительно равномерно на протяжении
суток.
Результаты исследования имеют клиническое значение, только когда рассмотрены в комплексе с другими данными (заболевание, потребление соли, объем мочи).
Повышенное выведение натрия с мочой вызывается дегидратацией (спадение отеков), голоданием, отравлением салицилатами, приемом диуретиков, диабетическим ацидозом, хроническими почечными заболеваниями.
Снижение выведения натрия связано с синдромом патологической абсорбции, сердечной недостаточностью, поносом, альдостеронизмом, болезнью Кушинга, острой почечной недостаточностью.
Задержка выведения натрия сопровождается эквивалентной задержкой выведения хлоридов, что может быть связано с ограничением приема натрия с пищей или изменением функции почек.
Слайд 69
Калий
За сутки у здорового человека с мочой выводится

130,5—261,0 ммоль калия. Экскреция калия усилена в утренние часы,
соответственно в это время повышается и отношение K/Na, которое коррелирует с секрецией глюкокортикоидов. Минералокортикоиды (например, альдостерон) вызывают задержку натрия в организме и также повышают отношение K/Na мочи. Концентрация его в моче зависит от содержания в потребляемых пищевых продуктах (от диеты).
Клиническое значение. Повышенное содержание калия в моче вызывают: хроническая почечная недостаточность, диабетический и почечноканальцевый ацидоз, дегидратация, голодание, первичный альдостеронизм, болезнь Кушинга, отравление салицилатами, диуретики, неправильно подобранная гипотензивная терапия.
Пониженное содержание калия в моче вызывают: синдром патологической абсорбции, диарея, острая почечная недостаточность, избыточная минералокортикоидная активность, калиевая недостаточность, интенсивная рвота, желудочные заболевания, сопровождающиеся алкалозом.
При несахарном диабете концентрация калия в моче в пределах нормы.
Слайд 70
Хлориды
За сутки у здорового человека выводится с мочой
в среднем 141—310 ммоль хлоридов.
Клиническое значение определения результаты имеют,
только когда рассматриваются в комплексе с другими данными (потребление соли, объем мочи и др.)
Выделение хлоридов с мочой уменьшается при снижении их уровня в сыворотке крови ниже 100 ммоль/л. В некоторых случаях количество хлоридов в моче может повышаться даже при невысоком содержании их в сыворотке крови. Это может наблюдаться при Аддисоновой болезни.
Уменьшение количества хлоридов отмечается при синдроме патологической абсорбции, стенозах привратника, диарее, сердечной недостаточности, эмфиземе. Повышенное выделение — при дегидратации, голодании, отравлении салицилатами, приеме диуретиков.
Ложнозавышенные результаты могут наблюдаться при приеме бромидов.