- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Наследственные хронические неспецифические заболевания лёгких
Содержание
- 2. Наследственные заболевания лёгкихЭто генетически детерминированные заболевания легких,
- 3. Основные формы моногенно наследуемых заболеванийСиндром цилиарной дискинезии
- 4. Синдром цилиарной дискинезии (синдром Картагенера) Врожденный
- 5. Этиология и патогенезСиндром обратного расположения легких практически
- 6. Клиническая картинаЧастые респираторные заболевания, рецидивирующие бронхиты, пневмонии
- 7. Диагноз Ставится на основании клинических и рентгенологических
- 8. ДиагностикаДля диагностики нарушения функции реснитчатого эпителия необходимо
- 9. ЛечениеОсновным методом лечения является консервативная терапия, направленная
- 10. ЛечениеДостижение терапевтического эффекта возможно только при сочетании
- 11. Гемосидероз легких (синдром Цилена—Геллерстедта) Аутосомно-рецессивное заболевание, сущность
- 12. Этиология и патогенезЭто врожденная аномалия сосудистых анастомозов,
- 13. Клиническая картинаПервые приступы болезни (обычно в раннем
- 14. ДиагностикаЛабораторные данныеОбщий анализ крови - характерна гипохромная
- 15. ДиагностикаАнализ мокроты. Обнаруживаются эритроциты и сидерофаги -
- 16. ЛечениеНазначаются глюкокортикоидные препараты. Они подавляют аутоиммунные реакции,
- 17. ЛечениеДля удаления железа из лёгких применяют десферал
- 18. Синдром Гудпасчера — системный капиллярит с преимущественным
- 19. Этиология и патогенезФакторы возникновения заболевания неизвестны, однако
- 20. Клиника и диагностикаХарактеризуется сочетанным поражением легких (кровохарканье
- 21. ЛечениеНаиболее эффективное лечение плазмаферез и гемосорбция. При
- 22. Альвеолярный микролитиаз Это заболевание, наследующееся по аутосомно-рецессивному
- 23. Клиника, диагностикаНа первых этапах болезни определяют лишь
- 24. ЛечениеТерапия не разработана. Проводят симптоматическое противоинфекционное лечение,
- 25. Легочный альвеолярный протеинозредкое наследственное заболевание легких, характеризующееся
- 26. Первичная легочная гипертензия (синдром Аэрса) Это заболевание
- 27. Идиопатический фиброзирующий альвеолит (ИФА) ИФА является первично-хроническим
- 28. Этиология Не известна, хотя некоторые авторы
- 29. Клиника Часто первым симптомом ИФА становиться затрудненное
- 30. ДиагностикаПри рентгенологическом обследовании ребенка с ИФА отмечают
- 31. Критерии диагностики неуклонно прогрессирующее заболевание, сопровождающееся одышкой,
- 32. Лечение Сочетанная терапия глюкокортикоидами и купренилом, азатиоприном,
- 33. Легочная эмфизема семейная (недостаточность а1-антитрипсина — а1-АТ)
- 34. КлиникаПеченочная патология проявляется как желтуха, цирроз печени.
- 35. ДиагностикаДиагноз ставят на основании биохимического исследования: либо
- 36. ЛечениеЛечение легочной формы заболевания проводится очищенным человеческим
- 37. Бронхиолоэктатическая эмфизема Лешке Это передающееся по аутосомно-рецессивному
- 38. Бронхиолоэктатическая эмфизема Лешке В дошкольном и младшем
- 39. Лечение то же, что и при хронической
- 40. Муковисцидозсистемное наследственное заболевание, обусловленное мутацией гена трансмембранного
- 41. ЭпидемиологияВ большинстве стран Европы и Северной Америки
- 42. Этиология и патогенезВ основе заболевания лежит генная
- 43. Этиология и патогенезИзменения в поджелудочной железе, органах
- 44. Этиология и патогенезАктивность ферментов кишечника и поджелудочной
- 45. Патологическая анатомияПатологические изменения в лёгких характеризуются признаками
- 47. Патологическая анатомияВ поджелудочной железе выявляется диффузный фиброз,
- 48. Классификация муковисцидозаI. Формы муковисцидоза • Смешанная (легочно-кишечная)
- 49. Клиническая картинаУ большинства пациентов первые симптомы муковисцидоза
- 50. Лёгочная (респираторная) формаПервыми симптомами являются вялость, бледность
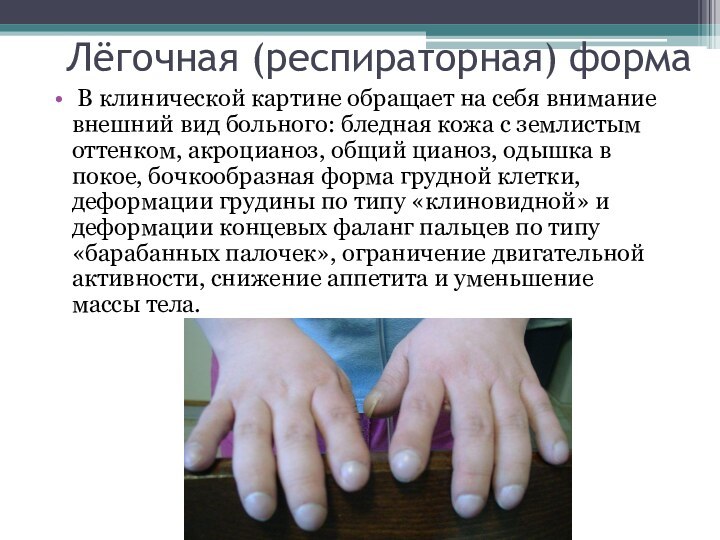
- 51. Лёгочная (респираторная) форма В клинической картине обращает
- 52. Перкуторно: выслушивается коробочный оттенок звука.Аускультативно: отмечаются влажные
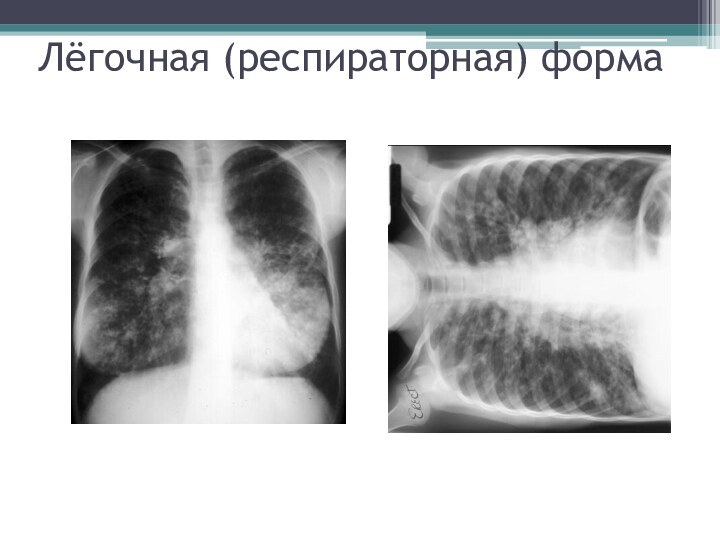
- 53. Лёгочная (респираторная) формаРентгенологическое исследование лёгких при муковисцидозе
- 54. Лёгочная (респираторная) форма
- 55. При бронхографии отмечается наличие каплевидных бронхоэктазов, отклонений
- 56. Кишечная формаКлиническая симптоматика кишечной формы обусловлена секреторной
- 57. Дефекации частые, отмечается полифекалия (суточный объём каловых
- 58. После того, как больного муковисцидозом ребёнка начинают
- 59. Мекониевая непроходимость У 30—40 % больных муковисцидоз
- 60. При объективном обследовании пациента отмечаются одышка и
- 61. Смешанная формаСмешанная форма муковисцидоза является наиболее тяжёлой
- 62. 4 стадии патологических изменений бронхолёгочной системы при
- 63. Диагностика муковисцидозаДиагноз муковисцидоза определяется данными клинических и
- 64. Для постановки диагноза заболевания необходимо наличие четырёх
- 65. ДиагностикаПотовый тест: ионофорез с пилокарпином. Повышение хлоридов
- 66. Потовый тест
- 67. В копрограмме больного муковисцидозом наиболее характерным признаком
- 68. Дифференциальный диагнозДифференциальную диагностику муковисцидоза проводят: с коклюшем,
- 69. ЛечениеЦели лечения: • поддержание образа жизни пациента,
- 70. Диетотерапия Суточный калораж должен на 10—30 %
- 71. Антибактериальная терапияВыбор противомикробного лекарственного средства определяется видом
- 72. Антибактериальная терапия лекарственных средств, активными в отношение
- 73. Антибактериальная терапия при выявлении в мокроте P.
- 74. Лекарственные препараты - режим дозированияАзлоциллин в/в 300
- 75. Терапия муколитическими лекарственными препаратами Амброксол внутрь 1—2
- 76. Терапия муколитическими лекарственными препаратами
- 77. Постуральный дренаж проводится каждое утро, вибрационный
- 78. Противовоспалительная терапияПри тяжёлом течении пневмонии применяют кортикостероидные
- 79. Фармакотерапия недостаточности поджелудочной железы Панкреатин или
- 80. Диспансеризация При организации диспансерного наблюдения за больными
- 81. Прогноз Прогноз при муковисцидозе до настоящего времени
- 82. Скачать презентацию
- 83. Похожие презентации
Наследственные заболевания лёгкихЭто генетически детерминированные заболевания легких, которые выявляют у 4-5% детей с рецидивирующими и хроническими заболеваниями дыхательной системы. Принято различать моногенно наследуемые болезни легких и поражения легких, которые сопровождают другие виды наследственной патологии (муковисцидоз, первичные











































































Слайд 2
Наследственные заболевания лёгких
Это генетически детерминированные заболевания легких, которые
Слайд 3
Основные формы моногенно наследуемых заболеваний
Синдром цилиарной дискинезии (синдром
Картагенера)
Гемосидероз легких (синдром Цилена—Геллерстедта)
Синдром Гудпасчера
(Идиопатический гемосидероз легких с гломерулонефритом)
Альвеолярный
микролитиазЛегочный альвеолярный протеиноз
Первичная легочная гипертензия (синдром Аэрса)
Идиопатический фиброзирующий альвеолит (ИФА)
Легочная эмфизема семейная (недостаточность а1-антитрипсина — а1-АТ)
Бронхиолоэктатическая эмфизема Лешке
Слайд 4
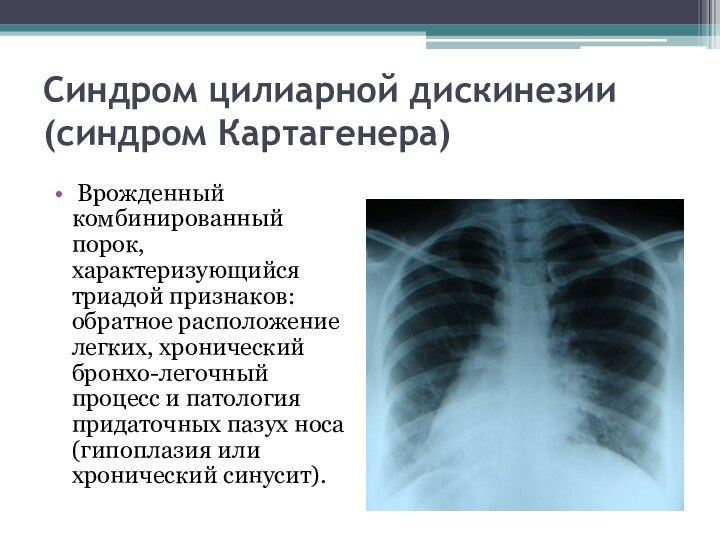
Синдром цилиарной дискинезии (синдром Картагенера)
Врожденный комбинированный порок,
характеризующийся триадой признаков: обратное расположение легких, хронический бронхо-легочный процесс
и патология придаточных пазух носа (гипоплазия или хронический синусит).
Слайд 5
Этиология и патогенез
Синдром обратного расположения легких практически всегда
сочетается с правосторонним расположением сердца, иногда и обратным расположением
органов брюшной полости (situs viscerum inversus). Обратное расположение внутренних органов часто сочетается с нарушением муко-цилиарного клиренса, обусловленного врожденным нарушением двигательной функции реснитчатого эпителия дыхательных путей. Отсутствием мукоцилиарного клиренса объясняется частое сочетание обратного расположения легких с ранним развитием хронического воспалительного гнойного процесса в бронхах и легких, высокой частотой хронического ринофарингита, синусита, отита.
Слайд 6
Клиническая картина
Частые респираторные заболевания, рецидивирующие бронхиты, пневмонии с
первых месяцев жизни.
Раннее формирование хронического бронхита и (или)
пневмонии с быстрым развитием бронхоэктазов, гнойного эндобронхита и симптомов бронхоэктатической болезни (отставание в физическом развитии, симптомы интоксикации, кашель с выделением гнойной мокроты, частые обострения, деформации концевых фаланг пальцев в виде барабанных палочек, ногтей в виде часовых стекол). Перкуторно и аускультативно определяется правостороннее расположение сердца. В легких, преимущественно в нижних отделах, в основном справа, выслушиваются разнокалиберные влажные и сухие хрипы.
Периоды обострения сопровождаются повышением температуры тела, ухудшением общего состояния, нарастанием симптомов интоксикации, увеличением и распространенностью физикальных изменений в легких.
Носовое дыхание затруднено, появляются гнойные выделения из носа. Нередко наблюдаются рецидивирующий или хронический гнойный синусит, отит, по-липоз слизистой оболочки носа и верхнечелюстных (гайморовых) пазух.
Слайд 7
Диагноз
Ставится на основании клинических и рентгенологических данных,
выявляющих обратное расположение легких, сочетающееся с правосторонним расположением сердца,
иногда с обратным расположением органов брюшной полости, наличие симптомов хронического бронхолегочного процесса, гнойного синусита, отита с тяжелым течением и частыми обострениями. При бронхоскопии и бронхографии выявляется трехдолевое строение легкого справа и двухдолевое слева.
Слайд 8
Диагностика
Для диагностики нарушения функции реснитчатого эпителия необходимо электронно-микроскопическое
исследование мазка слизи, биоптата из трахеи, бронхов (при бронхоскопии)
или биоптата слизистой оболочки носа.Микроскопическое исследование соскоба со слизистой оболочки носа (выше передней носовой раковины) может служить лишь предварительным скринирующим методом.
Дополнительным клиническим подтверждением наличия синдрома неподвижных ресничек у взрослых мужчин может служить бесплодие.
Слайд 9
Лечение
Основным методом лечения является консервативная терапия, направленная на
ликвидацию или уменьшение активности воспалительного процесса в бронхах и
легких, улучшение дренажной и вентиляционной функций.Антибактериальную терапию проводят с учетом чувствительности микрофлоры, выделяемой из мокроты или бронхиального содержимого в период обострения и сохранения активности воспалительного процесса. Курс лечения, как правило, удлиненный (2-4 нед) с применением максимальных доз антибиотиков, комбинации методов их введения: внутримышечно, затем перорально и эндобронхиально (при бронхоскопии).
Слайд 10
Лечение
Достижение терапевтического эффекта возможно только при сочетании антибактериальной
терапии с мероприятиями, направленными на улучшение дренажной функции бронхов,
разжижение мокроты, улучшение ее выделения. Методы физической реабилитации (ЛФК, дренаж, массаж и др.) в сочетании с применением муколитических препаратов должны проводиться регулярно, независимо от периода заболевания. Показана также бронхоскопическая санация с местным введением антибиотиков и муколитиков, особенно при гнойном эндобронхите и бронхоэктазах.Рекомендуется применение средств, повышающих общую реактивность организма ребенка и местный иммунитет, предупреждающих повторные респираторные заболевания (бронхомунал, бронховаксон, тимоген, витамины и др.); по показаниям - введение плазмы, иммуноглобулинов.
Обязательно лечение синусита, отита с участием ЛОР-врача.
Слайд 11
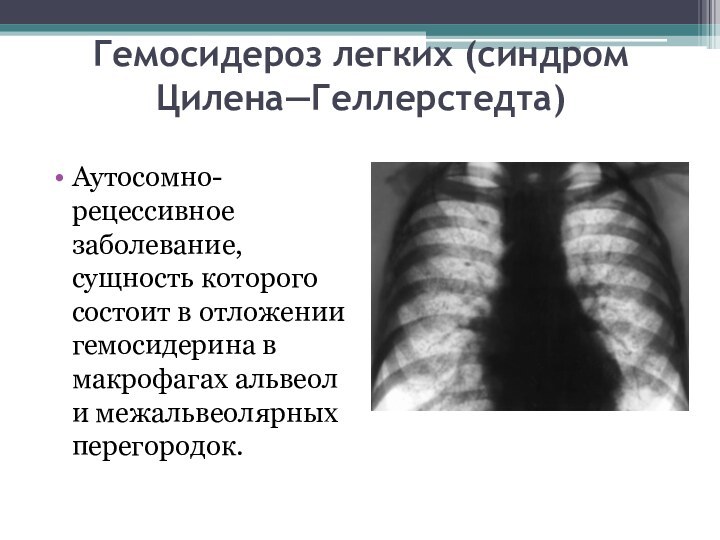
Гемосидероз легких (синдром Цилена—Геллерстедта)
Аутосомно-рецессивное заболевание, сущность которого состоит
в отложении гемосидерина в макрофагах альвеол и межальвеолярных перегородок.
Слайд 12
Этиология и патогенез
Это врожденная аномалия сосудистых анастомозов, соединяющих
бронхиальные артерии с легочными венами, и неполноценность эластических волокон
сосудов, что ведет к дилатации легочных капилляров, замедлению в них кровотока, гипоксии и диапедезу эритроцитов в легочную паренхиму с отложением в ней гемосидерина, а также иммунопатологическим реакциям. Реализация в легких реакции антиген-антитело ведет к некрозу стенки микрососудов легких с микро- и макрокровоизлияниями.
Слайд 13
Клиническая картина
Первые приступы болезни (обычно в раннем или
дошкольном возрасте протекают с катаральными явлениями в легких, лихорадкой,
болями в животе, желтухой. При следующих кризах (обычно криз длится 2-4 дня) оформляется типичная клиническая картина: резкая слабость, головокружение, боли за грудиной, эктеричность кожи и склер, кровохарканье, тахикардия, одышка в покое. Заболевание имеет рецидивирующее течение. В межприступный период у ребёнка отмечают бледность кожи с цианотичным оттенком, железодефицитную анемию, «барабанные палочки», иногда увеличение печени и селезенки.
Слайд 14
Диагностика
Лабораторные данные
Общий анализ крови - характерна гипохромная анемия.
Она проявляется снижением уровня гемоглобина, количества эритроцитов, цветного показателя,
анизоцитозом, пойкилоцитозом. Наблюдается также ретикулоцитоз.При выраженном обострении гемосидероза легких, а также при развитии инфаркт-пневмонии появляется выраженный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличивается СОЭ. У 10-15% больных бывает эозинофилия.
Общий анализ мочи - без существенных изменений, но иногда определяется белок, эритроциты.
Биохимический анализ крови - повышается содержание билирубина, аланиновой аминотрансферазы, альфа2- и гамма-глобулинов, уменьшается содержание железа, увеличивается общая железосвязывающая способность сыворотки крови.
Иммунологические исследования - существенных изменений не выявляется. У некоторых больных возможно снижение количества Т-лимфоцитов, увеличение иммуноглобулинов, появление циркулирующих иммунных комплексов.
Слайд 15
Диагностика
Анализ мокроты. Обнаруживаются эритроциты и сидерофаги - альвеолярные
макрофаги, нагруженные гемосидерином. Анализ мокроты необходимо производить часто, так
как однократное исследование может оказаться неинформативным.Исследование бронхиальной лаважной жидкости - в промывных водах бронхов обнаруживаются сидерофаги.
Анализ пунктата костного мозга - миелограмма характеризуется уменьшением количества сидеробластов - клеток красного костного мозга, содержащих глыбки железа. Может обнаруживаться признак усиленного эритропоэза - увеличение количества нормобластов.
На рентгенограмме легких видны множественные очаговые тени, увеличенные лимфоузлы корня легкого, изменение интерстициального рисунка в форме «бабочки».
Слайд 16
Лечение
Назначаются глюкокортикоидные препараты. Они подавляют аутоиммунные реакции, уменьшают
сосудистую проницаемость.
Преднизолон в суточной дозе 2-3 мг/кг в
сут. После улучшения состояния дозу преднизолона постепенно снижают (в течение 3-4 месяцев) до поддерживающей (5-7.5 мг в сутки), которую принимают в течение нескольких месяцев.Существует методика комбинированного лечения массивным плазмаферезом в сочетании с цитостатиками. При помощи плазмафереза из плазмы выводятся наработанные антитела, а цитостатики уменьшают продукцию новых антител. Обычно применяют азатиоприн и циклофосфан. Последний назначают по 400 мг через день, курс лечения - 8-10 г.
Слайд 17
Лечение
Для удаления железа из лёгких применяют десферал внутривенно
капельно не более 15мг/кг в час. Курс лечения 1
неделя.Больным назначают кортикостероиды в комплексе с иммунодепрессорами (азатиоприн).
Проводят лечение сопутствующей инфекции.
У некоторых детей положительный эффект отмечен при исключении из диеты коровьего молока.
Слайд 18
Синдром Гудпасчера
— системный капиллярит с преимущественным поражением альвеол
легких и базальных мембран гломерулярного аппарата почек по типу
геморрагических пневмонита и гломерулонефрита. Заболевают чаще мужчины в возрасте 20-30 лет (зафиксировано заболевание и в более раннем возрасте — 16 лет).
Слайд 19
Этиология и патогенез
Факторы возникновения заболевания неизвестны, однако отмечается
связь с вирусной и бактериальной инфекцией, переохлаждением, приёмом лекарственных
препаратов (Д-пеницилламин и карбимазол).Развитие синдрома Гудпасчера связывают с выработкой специфических антител к базальной мембране альвеол и мембране клубочка. Анти-БМК - антитела высокоспецифичны к а-3-цепи коллагена 4-го типа. Антитела откладываются на базальной мембране клубочков и альвеол, вызывая развитие иммунного воспаления с участием СД4 лимфоцитов. В почках характерно образование полулуний, в легких отмечается инфильтрация интерстиция, разрывы базальной мембраны. Гломерулярные и легочные инфильтраты представлены СД8 Т-лимфоцитами и макрофагами.
Слайд 20
Клиника и диагностика
Характеризуется сочетанным поражением легких (кровохарканье с
массивными легочными кровотечениями); почек и прогрессирующей анемией. Начинается в
школьном возрасте.Начало острое с высокой лихорадкой, кровохарканьем или легочным кровотечением, одышкой.
При прослушивании отмечаются обилие звонких влажных хрипов в средних и нижних отделах лёгких.
Рентгенологически — множественные очаговые или сливные затемнения в обоих легочных полях.
Тяжелый, прогрессирующий гломерулонефрит развивается почти одновременно, быстро приводя к почечной недостаточности.
Повторные кровохарканье и потеря крови с мочой ведут, как правило, к анемии, усугубляющейся при почечной недостаточности.
При лабораторном исследовании: анемия, увеличение количества лейкоцитов в крови и повышенная СОЭ.
Характерным иммунологическим признаком болезни является наличие антител к базальным мембранам почки.
Прогноз обычно неблагоприятен — смерть наступает в течение 12 месяцев от начала болезни при явлениях лёгочно-сердечной или почечной недостаточности.
Слайд 21
Лечение
Наиболее эффективное лечение плазмаферез и гемосорбция.
При невозможности
их применения: Кортикостероиды в больших дозах (преднизолон до 2-3
мг/кг/сут) в сочетании с цитостатическими препаратами (азатиоприн по 150—200 мг/сут) при условии рано начатого лечения могут замедлить прогрессирование.
Слайд 22
Альвеолярный микролитиаз
Это заболевание, наследующееся по аутосомно-рецессивному типу, характеризующееся
равномерным, диффузным отложением в альвеолах трифосфатов и карбоната кальция,
что приводит к альвеолярно-капиллярной блокаде и постепенно нарастающей дыхательной недостаточности.
Слайд 23
Клиника, диагностика
На первых этапах болезни определяют лишь рентгенологическую
симптоматику (интенсивные мелкие очаги), но далее нарастают одышка, кашель,
появляются признаки легочного сердца.Часто отмечается обострение инфекционного процесса в легких.
Уровни кальция и фосфора в крови в пределах нормы.
Слайд 24
Лечение
Терапия не разработана.
Проводят симптоматическое противоинфекционное лечение, по
показаниям назначают глюкокортикоиды, этилендиаминтетрауксусную кислоту внутрь по 50мг/кг за
2-3 приёма в течение 10 дней. Необходимо избегать проживания в местностях с загрязненным воздухом, пассивного курения.
Слайд 25
Легочный альвеолярный протеиноз
редкое наследственное заболевание легких, характеризующееся клинически
кашлем, одышкой и постепенно усиливающимися признаками гипоксии (слабость, цианоз,
задержка физического развития, появление «барабанных палочек» и др.).На рентгенограмме легких обнаруживают диффузные лучистые инфильтраты, простирающиеся от корня до периферии, иногда напоминающие крылья бабочки. Функция внешнего дыхания нарушена.
Диагноз подтверждается при биопсии легкого.
Лечение — аэрозоли с ацетилцистеином, протеолитическими энзимами, поддерживающая кислородотерапия (носовые канюли).
Прогноз неблагоприятный, больные погибают от госпитальных инфекций, в том числе пневмоцистоза.
Слайд 26
Первичная легочная гипертензия (синдром Аэрса)
Это заболевание наследуется по
аутосомно-доминантному типу и характеризуется выраженным цианозом, полицитемией и одышкой,
болью в груди, а в тяжелых случаях — диспноэ с синкопе, кровохарканьем.На рентгенограмме в начале болезни изменений нет. Постепенно из-за склерозирования альвеолярно-капиллярных мембран и образования артериовенозных шунтов развивается легочное сердце, учащаются и утяжеляются эпизоды легочных инфекций, деформация концов пальцев и ногтевых фаланг («барабанные палочки», «часовые стекла»).
Диагноз основан на обнаружении инструментальными методами легочной гипертензии и исключении врожденных пороков сердца и других сосудов.
Есть семьи, где дефект легочных сосудов (воспаление и тромбоз) сочетается с высоким уровнем иммуноглобулинов А в крови.
Лечение симптоматическое.
Слайд 27
Идиопатический фиброзирующий альвеолит (ИФА)
ИФА является первично-хроническим заболеванием не
известной этиологии с локализацией основного патологического процесса в интерстиции
легкого, который, прогрессируя, приводит к диффузному легочному фиброзу. Как синоним ИФА в медицинской литературе используют термин «идиопатический диффузный фиброз легких».
Слайд 28
Этиология
Не известна, хотя некоторые авторы полагают,
что речь идет об одном из вариантов диффузных заболеваний
соединительной ткани (прежнее название - коллагенозы) с преимущественным поражением легких.Патогенез
При ИФА изменяется соотношение между отдельными типами коллагена легких и нарушается структура формирующихся волокон.
При морфологическом исследовании у умерших обнаруживают мало-воздушные, резиновой плотности легкие, имеющие многочисленные кисты и гиперплазию лимфатических узлов.
Слайд 29
Клиника
Часто первым симптомом ИФА становиться затрудненное дыхание при
физической нагрузке, повышенная утомляемость, редкий сухой кашель, одышка.
Кашель
постепенно усиливается, появляется небольшое количество светлой слизистой мокроты, нарастает одышка, которая развивается и в покое. Появляются признаки хронической гипоксии: отставание прибивок массы тела и роста, «барабанные палочки», акроцианоз, цианоз.
Мелкие влажные, иногда крепитирующие хрипы держатся длительно.
Появляется увеличение окружности шеи, что объясняют участием мышц в акте дыхания.
Постепенно развиваются и признаки хронического легочного сердца, артритический синдром, полицитемия.
Слайд 30
Диагностика
При рентгенологическом обследовании ребенка с ИФА отмечают диффузное
понижение прозрачности легких, высокое стояние диафрагмы, по типу «сотового»
легкого, то есть признаки интерстициального фиброза. Диагностика основана на сопоставлении клинических и рентгенологических данных.
Слайд 31
Критерии диагностики
неуклонно прогрессирующее заболевание, сопровождающееся одышкой, кашлем,
рестриктивными нарушениями вентиляции, развитием легочного сердца в отсутствие указаний
на этиологические факторы, характерные для других видов альвеолитов.
Слайд 32
Лечение
Сочетанная терапия глюкокортикоидами и купренилом, азатиоприном, плазмаферез, лимфоцитоферез,
ЛФК. Чем раньше начата комплексная терапия, тем она эффективнее.
Кортикостероидную терапию рекомендуют проводить не менее полутора месяцев.
Слайд 33
Легочная эмфизема семейная (недостаточность а1-антитрипсина — а1-АТ)
наследственное передающееся
по аутосомно-рецессивному типу заболевание описано в 1963-1965 гг. Лица,
у которых активность AT ниже 15% от нормальной — гомозиготы; ниже 25-55% — гетерозиготы. Гомозиготное носительство дефицита AT чаще выявляется у подростков и взрослых.Однако есть семьи, где дефект выявляют раньше, в первые годы жизни, и он может проявляться как легочная или сочетанная легочно печеночная патология.
Слайд 34
Клиника
Печеночная патология проявляется как желтуха, цирроз печени.
Легочная
патология у детей раннею возраста характеризуется рецидивирующими бронхитами с
обструктивным синдромом, ларингитами, пневмониями. При этом одышка и кашель не поддаются лечению и сохраняются даже по окончании очередного рецидива бронхолегочной инфекции.Постепенно развиваются выраженная эмфизема и подострое легочное сердце.
Слайд 35
Диагностика
Диагноз ставят на основании биохимического исследования: либо обнаружения
сниженной антитриптической активности сыворотки.
Характерно снижение концентрации а1-антитрипсина и а1-глобулина
крови, так как этот гликопротеин мигрирует с а1-глобулиновой фракцией крови и при электрофорезе белков составляет 80-90% этой фракции.При исследовании биоптатов печени в прилежащих к портальным трактам гепатоцитах выявляются округлые диастазорезистентные цитоплазматические включения, дающие резкоположительную PAS-реакцию. Включения представляют собой накапливающийся в клетке аномальный а1-антитрипсин - гликопротеин без липидного компонента. Накопление в клетках печени неспособного к экскреции фермента обусловливает их гибель с последующим развитием воспалительно-фиброзирующей реакции и цирроза печени.
Слайд 36
Лечение
Лечение легочной формы заболевания проводится очищенным человеческим альфа1-антитрипсином
(60 мг/кг внутривенно в течение более 45-60 мин, вводится
один раз в неделю, или 250 мг/кг в течение более 4-6 ч, вводится 1 раз в месяц), который может поддержать уровень сывороточного альфа1-антитрипсина выше целевого защитного уровня 80 мг/дл (35 % нормы). Поскольку эмфизема приводит к постоянным структурным изменениям, терапия не может улучшить поврежденную структуру легкого или функцию, но проводится для прекращения прогрессии. Лечение дефицита альфа1-антитрипсина не назначается пациентам с тяжелой формой заболевания или с нормальным или гетерозиготным фенотипом.Прекращение курения, использование бронхолитических средств и раннее лечение инфекций дыхательных путей особенно важно для альфа1-антитрипсин-дефицитных пациентов с эмфиземой.
Отмечают некоторое улучшение после применения ингибиторов протеолитических ферментов (трасилол).
Используют также кислородотерапию, при инфекции — антибиотики.
Лечение заболевания печени эффективно. Заместительная ферментная терапия неэффективна, так как дефицит альфа1-антитрипсина вызвана патологическим метаболизмом, а не ферментным дефицитом. Пациентам с печеночной недостаточностью может быть проведена трансплантация печени.
Слайд 37
Бронхиолоэктатическая эмфизема Лешке
Это передающееся по аутосомно-рецессивному типу поражение
периферических отделов бронхиального дерева с развитием бронхиолоэктазов и эмфиземы
вследствие врожденной слабости стенок мелких бронхов.
Слайд 38
Бронхиолоэктатическая эмфизема Лешке
В дошкольном и младшем школьном
возрасте появляются клинические проявления дефекта: рецидивирующие пневмонии и бронхиты
со все усиливающейся дыхательной недостаточностью и не поддающимся терапии постоянным кашлем, нарастающей одышкой и практически не уменьшающимися после очередного обострения мелкопузырчатыми и среднепузырчатыми хрипами в легких.Постепенно эмфизема усиливается, приводя к формированию легочного сердца. Изменения функции внешнего дыхания вначале происходят по обструктивному, а потом — по смешанному типу.
Обычно диагностируют как хроническую пневмонию с бронхоэктазами. Описаны случаи астматического статуса. Рентгенологически — резкое усиление и деформация легочного рисунка, повышенная прозрачность легочных полей. При бронхографии двусторонние деформации бронхов 5-7-го порядка.
Слайд 39 Лечение то же, что и при хронической пневмонии.
В периоде обострения хронической пневмонии проводится антибактериальная терапия аналогично
таковой при острой пневмонии.Важнейшим направлением является восстановление дренажной функции бронхов (отхаркивающие средства, бронходилататоры, позиционный дренаж, фибробронхоскопическая санация, классический и сегментарный массаж грудной клетки.
Огромнейшее значение в лечении хронической пневмонии имеют иммунокорригирующая терапия (после изучения иммунного статуса) и повышение общей реактивности и неспецифических защитных реакций организма. Чрезвычайно важно ежегодно проводить санаторно-курортное лечение.
Большое внимание следует уделить санации полости рта, борьбе с носоглоточной инфекцией.
При отсутствии противопоказаний в лечебной программе должна обязательно присутствовать физиотерапия с направленностью на локальный воспалительный процесс (СМВ-терапия, индуктотермия, УВЧ-терапия и другие методы физиотерапии). Следует также широко использовать ультрафиолетовое и лазерное облучение крови.
При частых рецидивах и четко локализованной бронхоэктатической форме заболевания следует решить вопрос о хирургическом лечении (резекции легкого).
Слайд 40
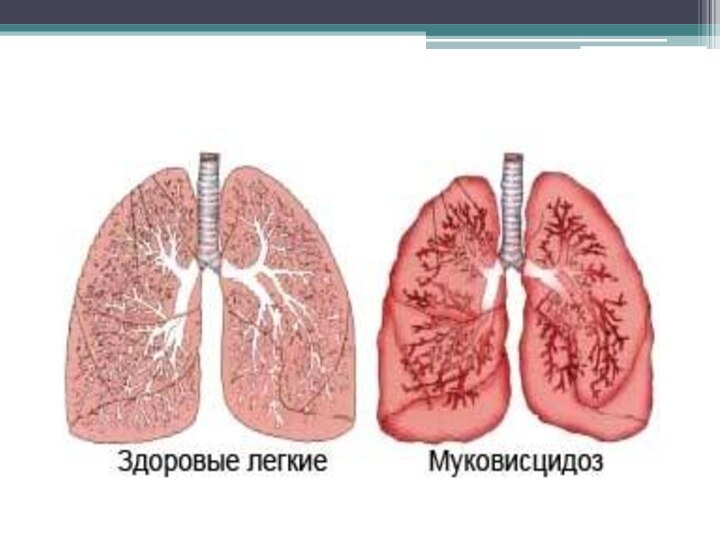
Муковисцидоз
системное наследственное заболевание, обусловленное мутацией гена трансмембранного регулятора
муковисцидоза и характеризующееся поражением желёз внешней секреции, тяжёлыми нарушениями
функций органов дыхания и желудочно-кишечного тракта.
Слайд 41
Эпидемиология
В большинстве стран Европы и Северной Америки муковисцидозом
заболевают от 1:2000 до 1:4000 новорожденных.
По данным Медико-генетического
научного центра РАМН, распространенность муковисцидоза в России составляет 1:12 000 новорожденных.Ежегодно в Москве рождается 10, в России — 300, в США — 2000, во Франции, Англии, Германии — от 500 до 800, а в мире — более 45 000 детей, больных муковисцидозом.
В России до сих пор большинство случаев заболевания не диагностируется или диагноз ставится в поздние сроки заболевания.
Слайд 42
Этиология и патогенез
В основе заболевания лежит генная мутация.
Патологический ген локализуется в середине длинного плеча 7-й хромосомы.
Муковисцидоз наследуется по аутосомно-рецессивному типу .Если оба родителя гетерозиготные (являются носителями мутировавшего гена), то риск рождения больного муковисцидозом ребёнка составляет 25 %. Носители только одного дефектного гена (аллели) не болеют муковисцидозом. По данным исследований частота гетерозиготного носительства патологического гена равна 2—5 %.
Идентифицировано около 1000 мутаций гена муковисцидоза. Следствием мутации гена является нарушение структуры и функции белка, получившего название муковисцидозного трансмембранного регулятора проводимости (МВТП).
Следствием этого является сгущение секретов желез внешней секреции, затруднение эвакуации секрета и изменение его физико-химических свойств, что, в свою очередь, и обуславливает клиническую картину заболевания.
Слайд 43
Этиология и патогенез
Изменения в поджелудочной железе, органах дыхания,
желудочно-кишечном тракте регистрируются уже во внутриутробном периоде и с
возрастом пациента неуклонно нарастают. Выделение вязкого секрета экзокринными железами приводит к затруднению оттока и застою с последующим расширением выводных протоков желез, атрофией железистой ткани и развитием прогрессирующего фиброза.
Слайд 44
Этиология и патогенез
Активность ферментов кишечника и поджелудочной железы
значительно снижена. Наряду с формированием склероза в органах имеет
место нарушение функций фибробластов. Установлено, что фибробласты больных муковисцидозом продуцируют цилиарный фактор, или М-фактор, который обладает антицилиарной активностью — он нарушает работу ресничек эпителия.
Слайд 45
Патологическая анатомия
Патологические изменения в лёгких характеризуются признаками хронического
бронхита с развитием бронхоэктазов и диффузного пневмосклероза. В просвете
бронхов находится вязкое содержимое слизисто-гнойного характера. Нередкой находкой являются ателектазы и участки эмфиземы. У многих больных течение патологического процесса в лёгких осложняется наслоением бактериальной инфекции (патогенный золотистый стафилококк, гемофильная и синегнойная палочка) и формированием деструкции.
Слайд 47
Патологическая анатомия
В поджелудочной железе выявляется диффузный фиброз, утолщение
междольковых соединительнотканных прослоек, кистозные изменения мелких и средних протоков.
В печени отмечается очаговая или диффузная жировая и белковая дистрофия клеток печени, желчные стазы в междольковых желчных протоках, лимфогистиоцитарные инфильтраты в междольковых прослойках, фиброзная трансформация и развитие цирроза.
При мекониевой непроходимости выражена атрофия слизистого слоя, просвет слизистых желез кишечника расширен, заполнен эозинофильными массами секрета, местами имеет место отёк подслизистого слоя, расширение лимфатических щелей. Нередко муковисцидоз сочетается с различными пороками развития желудочно-кишечного тракта.
Слайд 48
Классификация муковисцидоза
I. Формы муковисцидоза
• Смешанная (легочно-кишечная) с
поражением желудочно-кишечного тракта и бронхолегочной системы (75—80%).
• Легочная
(15—20%).• Кишечная (5%).
Редкие формы МВ: мекониальный илеус, отечно-анемическая форма, цирротическая форма.
II. Фаза и активность процесса
• Фаза ремиссии: • активность:
— малая;
— средняя.
• Фаза обострения.
Слайд 49
Клиническая картина
У большинства пациентов первые симптомы муковисцидоза выявляются
уже на первом году жизни, хотя известны случаи более
позднего, вплоть до зрелого возраста, развития заболевания. Симптоматика муковисцидоза в значительной степени зависит от типа мутации (или мутаций). Наиболее распространенной является мутация, при которой клинические признаки муковисцидоза появляются в раннем возрасте, развивается недостаточность поджелудочной железы (90% случаев).
Слайд 50
Лёгочная (респираторная) форма
Первыми симптомами являются вялость, бледность кожных
покровов, недостаточная прибавка массы тела при удовлетворительном аппетите.
В
некоторых случаях (тяжёлое течение) с первых дней жизни у больного появляется покашливание, которое постепенно усиливается и приобретает коклюшеподобный характер. Кашель сопровождается отделением густой мокроты, которая при наслоении бактериальной флоры становится впоследствии слизисто-гнойной.Повышенная вязкость бронхиального секрета приводит к развитию мукостаза и закупорке мелких бронхов и бронхиол, что способствует развитию эмфиземы, а при полной закупорке бронхов — формированию ателектазов.
У детей раннего возраста в патологический процесс быстро вовлекается паренхима лёгкого, что приводит к развитию тяжёлой, затяжной пневмонии со склонностью к абсцедированию. Поражение лёгких всегда двустороннее.
Слайд 51
Лёгочная (респираторная) форма
В клинической картине обращает на
себя внимание внешний вид больного: бледная кожа с землистым
оттенком, акроцианоз, общий цианоз, одышка в покое, бочкообразная форма грудной клетки, деформации грудины по типу «клиновидной» и деформации концевых фаланг пальцев по типу «барабанных палочек», ограничение двигательной активности, снижение аппетита и уменьшение массы тела.
Слайд 52
Перкуторно: выслушивается коробочный оттенок звука.
Аускультативно: отмечаются влажные мелко-
и среднепузырчатые хрипы.
В дальнейшем пневмония приобретает хроническое течение,
формируются пневмосклероз и бронхоэктазы, появляются симптомы «лёгочного сердца», лёгочная и сердечная недостаточность.
Слайд 53
Лёгочная (респираторная) форма
Рентгенологическое исследование лёгких при муковисцидозе позволяет
выявить распространенные перибронхиальные, инфильтративные, склеротические изменения и ателектазы на
фоне выраженной эмфиземы. Усиление, тяжистость, сетчатость, ячеистость легочного рисунка, признаки альвеолярной непроходимости, синдром заполнения альвеол (инфильтрация, альвеолярный отёк), Синдром «сотового лёгкого» (крупноячеистая деформация легочного рисунка с тонкостенными полостями размером 0,3-1см).Слайд 55 При бронхографии отмечается наличие каплевидных бронхоэктазов, отклонений бронхов
и уменьшение числа мелких разветвлений, бронхи 3—6-го порядка в
виде чёток.При бронхоскопии нередко обнаруживают небольшое количество густой вязкой мокроты, располагающейся в виде нитей в просветах крупных бронхов.
Микробиологическое исследование мокроты у больных муковисцидозом позволяет выделить золотистый стафилококк, гемофильную и синегнойную палочки. Наличие синегнойной палочки в мокроте является прогностически неблагоприятным признаком для пациента.
При исследовании ФВД выявляют обструктивные нарушения, а по мере прогрессирования заболевания они становятся смешанными.
Слайд 56
Кишечная форма
Клиническая симптоматика кишечной формы обусловлена секреторной недостаточностью
желудочно-кишечного тракта. Нарушение ферментативной активности желудочно-кишечного тракта особенно ярко
выражено после перевода ребёнка на искусственное вскармливание или прикорм и проявляется недостаточным расщеплением и всасыванием белков, жиров и в меньшей степени углеводов.В кишечнике преобладают гнилостные процессы, сопровождающиеся накоплением газов, что приводит к вздутию живота.
Слайд 57 Дефекации частые, отмечается полифекалия (суточный объём каловых масс
в 2—8 раз может превышать возрастную норму). Для пациентов
с муковисцидозом характерен зловонный, маслянистый стул, содержащий непереваренные остатки пищи. Каловые массы с трудом смываются с горшка, пеленок, могут быть видимые примеси жира.Слайд 58 После того, как больного муковисцидозом ребёнка начинают высаживать
на горшок, нередко отмечается выпадение прямой кишки (у 10—20
% больных).Больные предъявляют жалобы на сухость во рту, что обусловлено высокой вязкостью слюны. Больные с трудом пережевывают сухую пищу, а во время еды употребляют значительное количество жидкости.
Аппетит в первые месяцы сохранен или даже повышен, но вследствие нарушения процессов пищеварения у больных быстро развивается гипотрофия, полигиповитаминоз.
Мышечный тонус и тургор тканей снижен.
Больные предъявляют жалобы на боли в животе различного характера: схваткообразные — при метеоризме, мышечные — после приступа кашля, боли в правом подреберье — при наличии правожелудочковой недостаточности, боли в эпигастральной области обусловлены недостаточной нейтрализацией желудочного сока в двенадцатиперстной кишке при сниженной секреции поджелудочной железой бикарбонатов.
Гепатомегалия (увеличение печени) обусловлена холестазом. При билиарном циррозе в клинической картине можно наблюдать желтуху, кожный зуд, признаки портальной гипертензии, асцит.
Слайд 59
Мекониевая непроходимость
У 30—40 % больных муковисцидоз диагностирован в
первые дни жизни в виде мекониевой непроходимости. Данная форма
заболевания обусловлена отсутствием трипсина, что приводит к скоплению в петлях тонкого кишечника (чаще всего в илеоцекальной области) плотного, вязкого по консистенции мекония.У здорового новорождённого первородный кал отходит на первые, реже — вторые сутки после рождения. У больного ребёнка отсутствует выделение мекония. Ко второму дню жизни ребёнок становится беспокойным, живот вздут, отмечаются срыгивания и рвота с примесью жёлчи. Через 1—2 дня состояние новорождённого ухудшается: кожные покровы сухие и бледные, на коже живота появляется выраженный сосудистый рисунок, тургор тканей снижен, беспокойство сменяется вялостью и адинамией, нарастают симптомы интоксикации и эксикоза.
Слайд 60 При объективном обследовании пациента отмечаются одышка и тахикардия,
при перкуссии живота — тимпанит, при аускультации перистальтика не
прослушивается.Обзорная рентгенограмма органов брюшной полости позволяет выявить вздутые петли тонкого кишечника и спавшиеся отделы в нижней части живота.
Осложнением мекониевой непроходимости может быть перфорация кишечника с развитием мекониевого перитонита. Нередко на фоне непроходимости кишечника у больных муковисцидозом на 3—4 сутки жизни присоединяется пневмония, которая принимает затяжной характер. Кишечная непроходимость может развиться и в более позднем возрасте больного.
Слайд 61
Смешанная форма
Смешанная форма муковисцидоза является наиболее тяжёлой и
включает клинические симптомы как лёгочной, так и кишечной форм.
Обычно с первых недель жизни больного отмечаются тяжёлые повторные бронхиты и пневмонии с затяжным течением, постоянный кашель, кишечный синдром и резкие расстройства питания.
Клиническая картина муковисцидоза отличается значительным полиморфизмом, что и определяет варианты течения заболевания. Отмечена зависимость тяжести течения муковисцидоза от сроков появления первых симптомов — чем младше ребёнок к моменту манифестации болезни, тем тяжелее его течение и более неблагоприятен прогноз. Учитывая полиморфизм клинических проявлений муковисцидоза, тяжесть течения принято оценивать в большинстве случаев характером и степенью поражения бронхолёгочной системы.
Слайд 62
4 стадии патологических изменений бронхолёгочной системы при муковисцидозе:
1
стадия — стадия непостоянных функциональных изменений, которая характеризуется сухим
кашлем без мокроты, незначительной или умеренной одышкой при физических нагрузках. Продолжительность данной стадии может составлять до 10 лет.2 стадия — стадия развития хронического бронхита, которая характеризуется наличием кашля с отделением мокроты, умеренной одышкой (усиливается при напряжении), формированием деформацией концевых фаланг пальцев. При аускультации выслушиваются влажные, «трескучие» хрипы на фоне жесткого дыхания. Продолжительность данной стадии может составлять от 2 до 15 лет.
3 стадия — стадия прогрессирования бронхолёгочного процесса с развитием осложнений. Формируются зоны диффузного пневмофиброза и ограниченного пневмосклероза, бронхоэктазы, кисты и выраженная дыхательная недостаточность в сочетании с сердечной недостаточностью по правожелудочковому типу («лёгочное сердце»). Продолжительность стадии от 3 до 5 лет.
4 стадия характеризуется тяжёлой кардио-респираторной недостаточностью, которая в течение нескольких месяцев приводит к смерти больного.
Слайд 63
Диагностика муковисцидоза
Диагноз муковисцидоза определяется данными клинических и лабораторных
методов обследования пациента.
В целях ранней диагностики муковисцидоз входит в
программу обследования новорождённых на наследственные и врождённые заболевания.Общие признаки: отставание в физическом развитии, рецидивирующие хронические заболевания органов дыхания, полипы носа, упорно текущий хронический гайморит, хронический бронхит, рецидивирующий панкреатит, дыхательная недостаточность. Хронические колиты, холециститы у родственников.
Исследуют уровень иммунореактивного трипсина в сухом пятне крови. При положительном результате тест повторяют на 21—28 день жизни. При повторном положительном результате назначают потовый тест.
Слайд 64 Для постановки диагноза заболевания необходимо наличие четырёх основных
критериев:
хронический бронхолёгочный процесс,
кишечный синдром,
случаи муковисцидоза у сибсов,
положительные
результаты потового теста.
Слайд 65
Диагностика
Потовый тест: ионофорез с пилокарпином. Повышение хлоридов более
60 ммоль/л — вероятный диагноз; концентрация хлоридов более 100
ммоль/л — достоверный диагноз.При этом разница в концентрации хлора и натрия не должна превышать 8—10 ммоль/л. Потовый тест для постановки окончательного диагноза должен быть положительным не менее трёх раз. Потовую пробу необходимо проводить каждому ребёнку с хроническим кашлем.
Слайд 67 В копрограмме больного муковисцидозом наиболее характерным признаком является
повышенное содержание нейтрального жира, но возможно наличие мышечных волокон,
клетчатки и крахмальных зерен.Определение жирных кислот в стуле: в норме менее 20 ммоль/день. Пограничные значения — 20—25 ммоль/день. Проба положительна при снижении функции поджелудочной железы не менее чем на 75 %.
ДНК-диагностика наиболее чувствительная и специфическая. Ложные результаты получают в 0,5—3 % случаев. В России относительно дорога.
Пренатальная диагностика: исследование изоэнзимов тонкокишечной щелочной фосфатазы из околоплодных вод, возможно с 18—20 недели беременности.
Ориентировочными методами для диагностики муковисцидоза являются определение протеолитической активности кала рентгенологическим тестом, активности ферментов поджелудочной железы в дуоденальном содержимом, концентрации натрия в ногтях и секрете слюнных желез. В качестве скрининг-теста в периоде новорождённости используют метод определения повышенного содержания альбумина в меконии — мекониальный тест (в норме содержание альбумина не превышает 20 мг на 1 г сухой массы).
Слайд 68
Дифференциальный диагноз
Дифференциальную диагностику муковисцидоза проводят:
с коклюшем,
обструктивным
бронхитом,
бронхиальной астмой,
врождёнными и приобретёнными бронхоэктазами,
фиброзом лёгких непанкреатического
происхождения. По наличию в поте высоких показателей электролитов муковисцидоз дифференцируют с такими заболеваниями, как:
несахарный почечный диабет, недостаточность коры надпочечников, наследственная эктодермальная дисплазия, гликогенная болезнь, дефицит глюкозо-h-фосфатазы, гипопаратиреоидизм, гипотрофия, фукозидоз, дегидратация, отёки.
Слайд 69
Лечение
Цели лечения:
• поддержание образа жизни пациента, максимально
приближенного к жизни здоровых детей;
• профилактика и лечение
обострений бронхолегочных заболеваний;• обеспечение адекватного питания.
Слайд 70
Диетотерапия
Суточный калораж должен на 10—30 % превышать возрастную
норму за счёт увеличения в рационе белкового компонента. Потребность
в белке удовлетворяют употреблением в пищу мяса, рыбы, яиц, творога.Потребление жиров значительно ограничивают. Можно использовать жиры, в состав которых входят жирные кислоты со средним размером цепи, так как их усвоение не зависит от активности липазы поджелудочной железы.
При дефиците дисахаридаз в тонком кишечнике из рациона исключают соответствующие сахара (чаще всего лактозу). Пищу больным всегда подсаливают, особенно в жаркое время года и при высокой температуре, что необходимо, учитывая большие потери солей с потом.
Больному обеспечивают потребление достаточного количества жидкости. В питание должны быть включены содержащие витамины продукты, фруктовые и овощные соки, сливочное масло.
35—45% всей энергетической потребности должно обеспечиваться жирами, 15% — белком и 45—50% — углеводами.
Слайд 71
Антибактериальная терапия
Выбор противомикробного лекарственного средства определяется видом микроорганизмов,
выделяемых из мокроты пациента с муковисцидозом, и их чувствительностью
к противомикробным лекарственным средствам.При лечении обострения бронхолегочного процесса, вызванного S. aureus, частота курсов антибактериальной терапии может варьировать от 1—2 в год до очень частых повторных курсов с короткими интервалами между ними.
С целью профилактики или при нетяжелом обострении бронхолегочного процесса:
Азитромицин внутрь 10 мг/кг 1 р/сут 3—5 сут (детям старше 6 мес); 200 мг 1 р/сут 3— 5 сут (детям с массой тела 15— 25 кг); 300 мг 1 р/сут 3—5 сут (детям с массой тела 26—35 кг); 400 мг 1 р/сут 3—5 сут (детям с массой тела 36—45 кг);
Амоксициллин внутрь 50—100 мг/кг/сут в 3—4 приема 3— 5 сут (детям);
Кларитромицин внутрь по 7,5 мг/кг 2 р/сут 3—5 сут (детям с массой тела < 8кг); по 62,5 мг 2 р/сут 3—5 сут (детям 1—2 лет); внутрь по 125 мг 3— 5 сут (детям 3—6 лет); по 187,5 мг 2 р/сут 3—5 сут (детям 7— 9 лет); по 250 мг 2 р/сут (детям старше 10 лет);
Ко-тримоксазол внутрь по 120 мг
2 р/сут 3—5 сут (детям 6 нед — 5 мес); по 240 мг 2 р/сут 3—5 сут (детям 6 мес — 5 лет); по 480 мг 2 р/сут 3—5 сут (детям 6—12 лет);
Оксациллин внутрь 100 мг/кг/сут в 4 приема 3—5 сут (детям); по 2 г 3—4 р/сут 3—5 сут (взрослым) или
Рифампицин внутрь по 10—
20 мг/кг/сут в 1—2 приема 3— 5 сут (детям); 0,6—1,2 г/сут в 2—4 приема 3—5 сут взрослым) или
Цефтриаксон в/в или в/м 50— 80 мг/кг/сут в 3—4 введения 14 сут (детям); в/в или в/м 4 г/сут в 4 введения 14 сут (взрослым) или
Цефуроксим в/в или в/м 30— 100 мг/кг/сут в 3—4 введения 14 сут (детям); по 750 мг 3— 4 р/сут 14 сут (взрослым)
Слайд 72 Антибактериальная терапия лекарственных средств, активными в отношение H.
influenzae
Показана профилактически (при ОРВИ, выявлении данного микроорганизма в мокроте)
и при обострении бронхолегочного процесса, обусловленном H. influenzae.Длительность курса антибактериальной терапии обычно составляет 14 сут. В соответствии с данными чувствительности применяется одно из следующих противомикробных лекарственных средств: азитромицин, амоксициллин, кларитромицин, котри-моксазол, цефаклор, цефиксим Реже, при сохранении признаков обострения бронхолегочного процесса и повторном выявлении H. influenzae, рекомендуется курс антибактериальной терапии лекарственные средства для внутривенного применения (цефтриаксон, цефуроксим).
Слайд 73 Антибактериальная терапия при выявлении в мокроте P. aeruginosa
Проводится в следующих ситуациях:
• при обострении бронхолегочного процесса;
• профилактически у больных без признаков обострения бронхолегочного процесса:— при первых высевах из мокроты P. аeruginosa с целью предупреждения развития хронической инфекции, вызванной данным микроорганизмом; — пациентам с хронической колонизацией нижних дыхательных путей P. aeruginosa с целью предупреждения прогрессирования бронхолегочного процесса.
Предпочтение отдается противоми-кробным лекарственным средствам, вводимым внутривенно.
Антибактериальные лекарственные средства, активные в отношении P. aeruginosa
Слайд 74
Лекарственные препараты - режим дозирования
Азлоциллин в/в 300 мг/кг/сут
в 3—4 введения (детям); 15 г/сут в 3—4 введения
(взрослым) илиАмикацин в/в 30—35 мг/кг 1 р/сут (детям); по 350—450 мг 2 р/сут (взрослым)
Гентамицин в/в 8—12 мг/кг 1 р/сут (детям); 10 мг/кг 1 р/сут (взрослым); в ингаляциях: по 40 мг 2 р/сут (детям до 5 лет); по 80 мг 2 р/сут (детям 5—10 лет); по 160 мг 2 р/сут (детям старше 10 лет и взрослым или
Меропенем в/в 60—120 мг/кг/сут в 3 введения (детям); 3—6 г/сут в 3 введения (взрослым)
Пиперациллин/тазобактам в/в 90 мг/кг/сут в 3 введения (детям); по 2,25—4,5 г 3 р/сут (взрослым)
Тобрамицин в/в 8—12 мг/кг 1 р/сут (детям); 10 мг/кг
1 р/сут (взрослым); в ингаляциях: по 40 мг 2 р/сут (детям до
5 лет); по 80 мг 2 р/сут (детям 5—10 лет); по 160 мг 2 р/сут (детям старше 10 лет и взрослым) или
Цефепим в/в 150 мг/кг/сут в 3 введения (детям); 6 г/сут в 3 введения (взрослым) или
Цефтазидим в/в 150—300 мг/кг/сут в 2 введения (детям); 6—9 г/сут в 2 введения (взрослым).
Слайд 75
Терапия муколитическими лекарственными препаратами
Амброксол внутрь 1—2 мг/кг/сут в
2—3 приема; в/в 35 мг/кг/сут или
Ацетилцистеин внутрь
30 мг/кг/сут
в 2—3 приема; в/в 30 мг/кг/сут в 2—3 введения; 20% раствор в ингаляциях, по 2— 5 мл 3—4 р/сут илиДорназа альфа, в ингаляциях через небулайзер, 2,5 мг 1 р/сут
Все способы разжижения мокроты необходимо сочетать с удалением ее из дыхательных путей, используя методики дренирования бронхиального дерева и лечебную физкультуру.
Слайд 77 Постуральный дренаж проводится каждое утро, вибрационный массаж
— не менее 3 раз в сутки.
Лечебная бронхоскопия с
промыванием бронхов ацетилцистеином и изотоническим раствором хлорида натрия показана как экстренная процедура при отсутствии эффекта вышеописанной терапии.
Слайд 78
Противовоспалительная терапия
При тяжёлом течении пневмонии применяют кортикостероидные препараты
в течение 1,5—2 месяцев. Преднизолон назначают из расчета 1,0—1,5
мг/кг в сутки в течение 10— 15 дней. Затем дозу постепенно снижают.
Слайд 79
Фармакотерапия недостаточности поджелудочной железы
Панкреатин или комбинированные препараты,
содержащие наряду с панкреатином другие кишечные ферменты и липотропные
вещества (полизим, панзинорм, мексаза и др.). Дозу ферментных препаратов подбирают индивидуально, ориентируясь на данные копрологического исследования. Показателями оптимального подбора дозы служат нормализация стула и исчезновение в кале нейтрального жира. Начальная доза препарата составляет 2—3 г в сутки. Дозу постепенно повышают до появления положительного эффекта.Жирорастворимые витамины (А, Д, Е и К) следует добавлять к пище ежедневно.
Слайд 80
Диспансеризация
При организации диспансерного наблюдения за больными муковисцидозом
в амбулаторных условиях необходимо осуществлять контроль за стулом и
массой тела больного, регулярно (1 раз в 3 месяца) проводить копрологическое исследование с целью коррекции дозы препаратов поджелудочной железы, весной и при обострении процесса назначать курсы витаминотерапии (оправдано назначение двойной дозы жирорастворимых витаминов А, Е, D в виде водных растворов).Родственников больного необходимо обучить приёмам постурального дренажа, вибрационного массажа и уходу за пациентом. Наряду с занятиями лечебной физкультурой рекомендованы дозированные физические нагрузки и занятия спортом. При устойчивой ремиссии в течение 6 месяцев разрешается проведение профилактических прививок.





























