- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Рентгенодиагностика заболеваний пародонта и воспалительных заболеваний челюстей.
Содержание
- 2. Деструктивные изменения пародонтаКраевые пародонтопатии.Для получения полноценной информации
- 3. Рентгенологически можно выделить следующие формы пародонтопатий:Редко встречающийся
- 4. Глубокий краевой пародонтит. Костный карман между 31
- 5. Глубокий краевой пародонтит. Терминальная стадия с пародонтальным
- 6. Хронический глубокий краевой пародонтит. Горизонтальная резорбция кости
- 7. Центральная гемангиома. Случайная находка у
- 8. Эозинофильная гранулема. Легкая форма гранулематоза клеток Лаегерганса
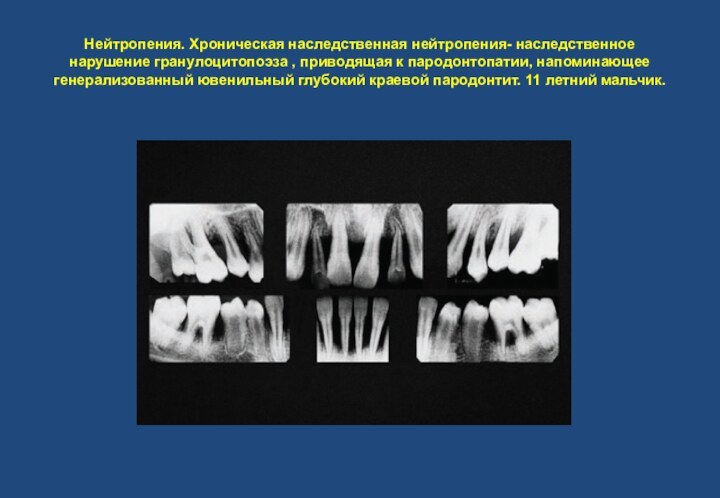
- 9. Нейтропения. Хроническая наследственная нейтропения- наследственное нарушение гранулоцитопоэза
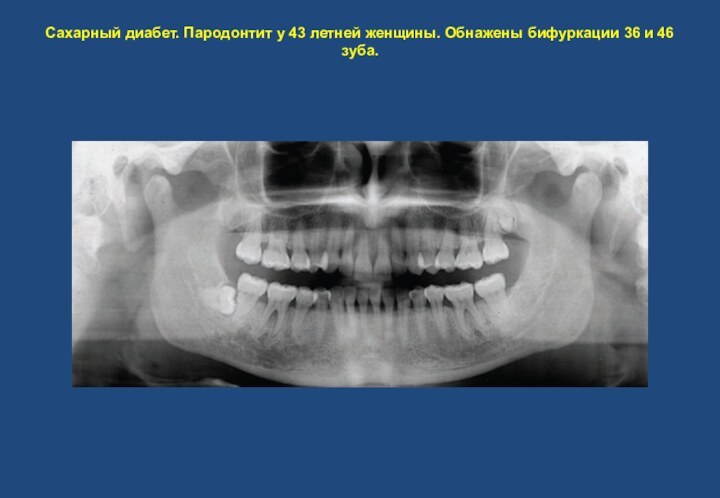
- 10. Сахарный диабет. Пародонтит у 43 летней женщины. Обнажены бифуркации 36 и 46 зуба.
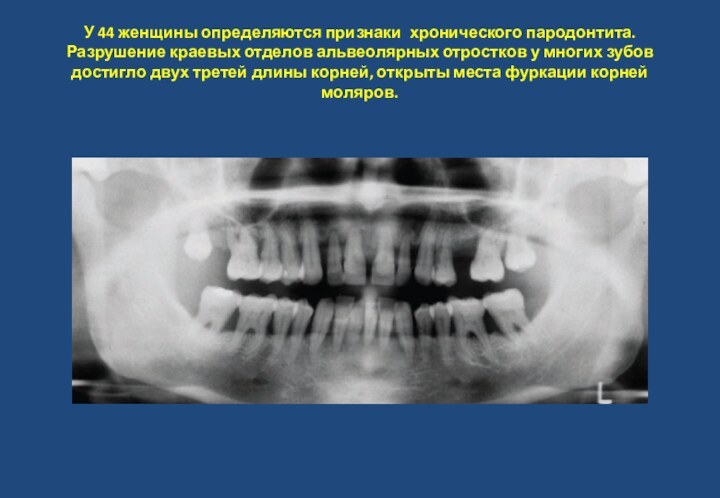
- 11. У 44 женщины определяются признаки хронического пародонтита.
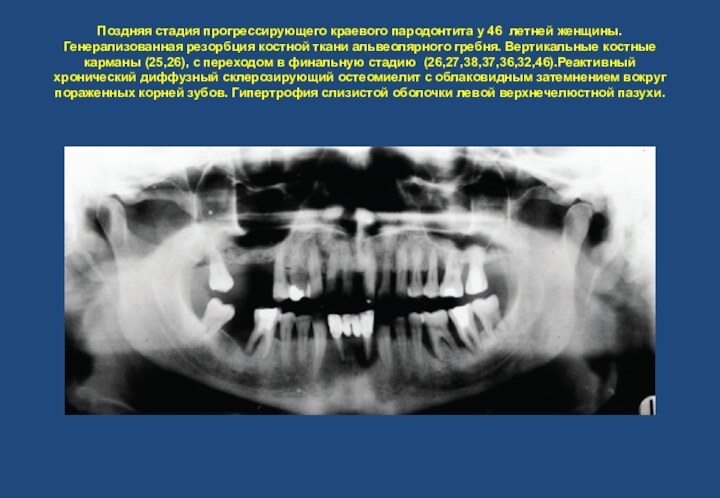
- 12. Поздняя стадия прогрессирующего краевого пародонтита у 46
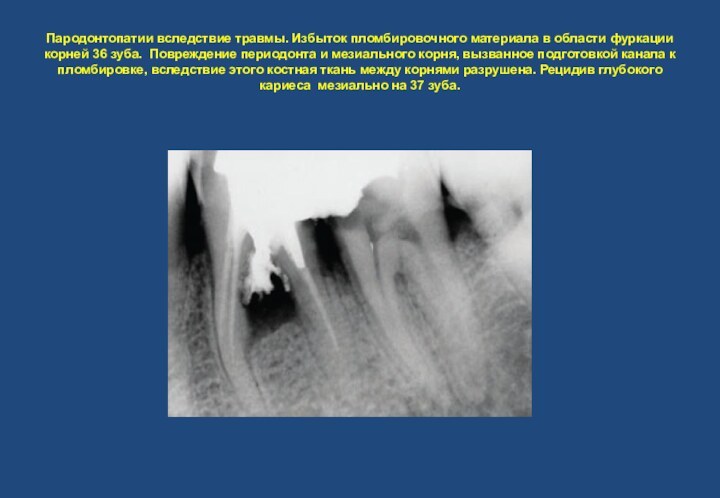
- 13. Пародонтопатии вследствие травмы. Избыток пломбировочного материала в
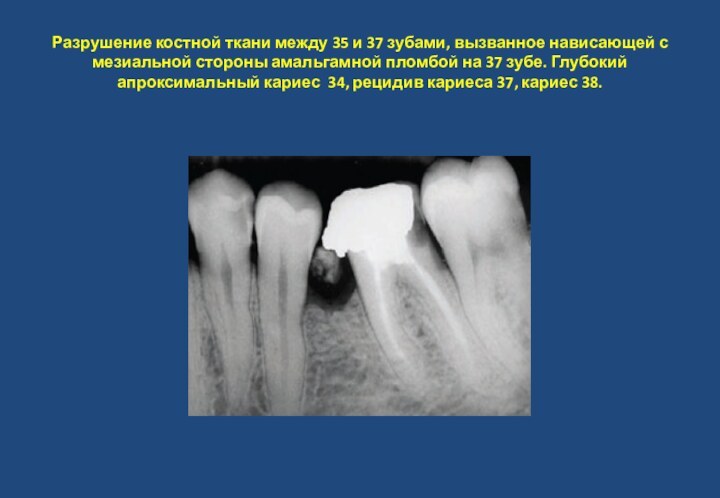
- 14. Разрушение костной ткани между 35 и 37
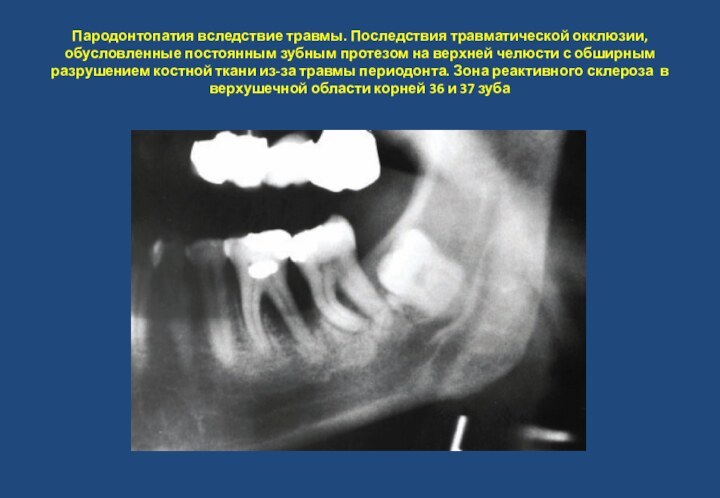
- 15. Пародонтопатия вследствие травмы. Последствия травматической окклюзии, обусловленные
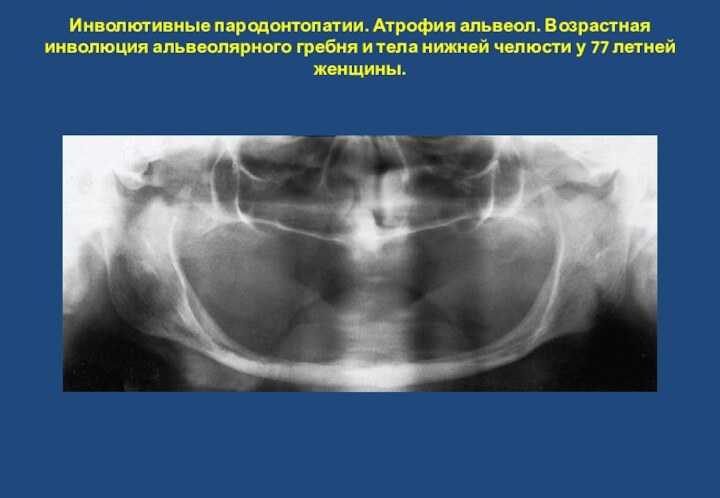
- 16. Инволютивные пародонтопатии. Атрофия альвеол. Возрастная
- 17. Периапикальные пародонтопатии. Несмотря на яркую клинику пульпита,
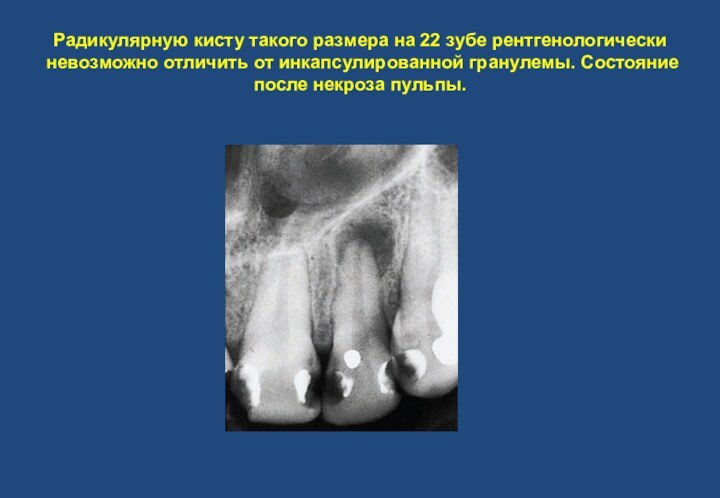
- 18. Радикулярную кисту такого размера на 22 зубе
- 19. Фиброзную стадию хронического воспаления может напоминать периапикальная
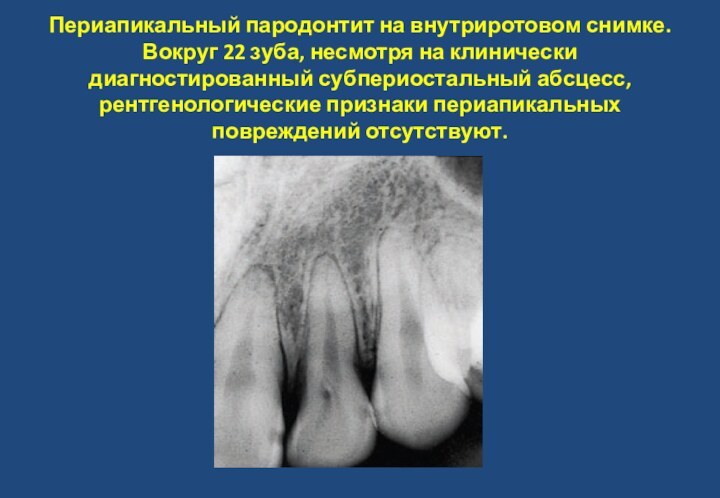
- 20. Периапикальный пародонтит на внутриротовом снимке. Вокруг 22
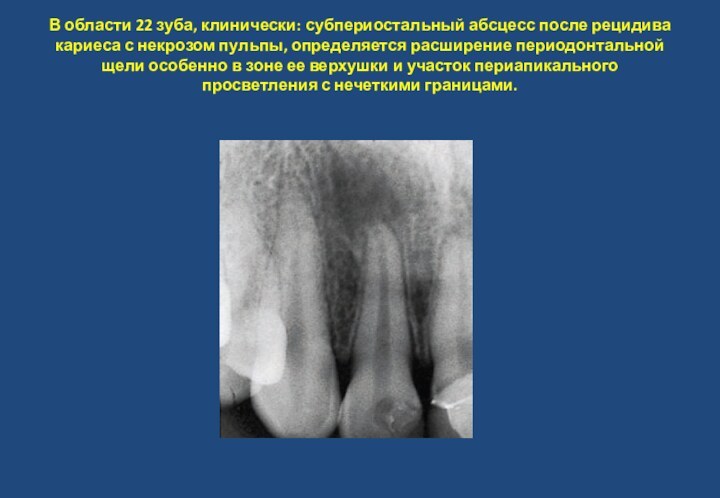
- 21. В области 22 зуба, клинически:
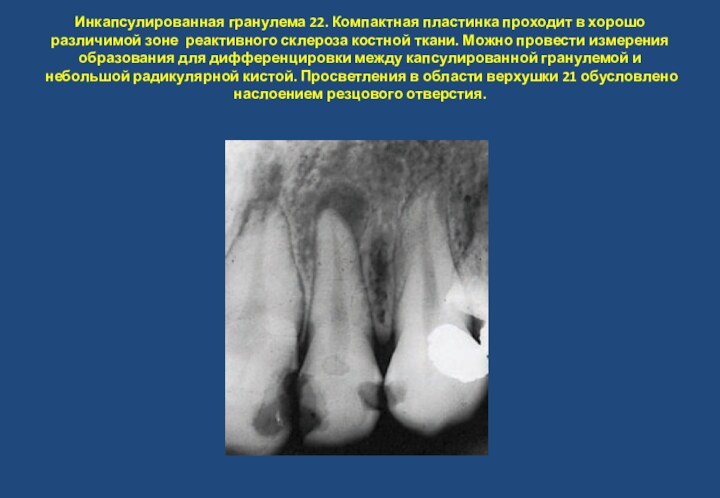
- 22. Инкапсулированная гранулема 22. Компактная пластинка
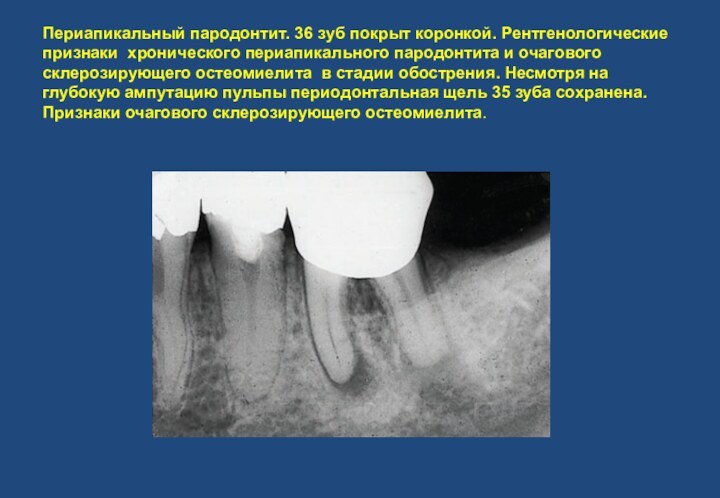
- 23. Периапикальный пародонтит. 36 зуб покрыт коронкой. Рентгенологические
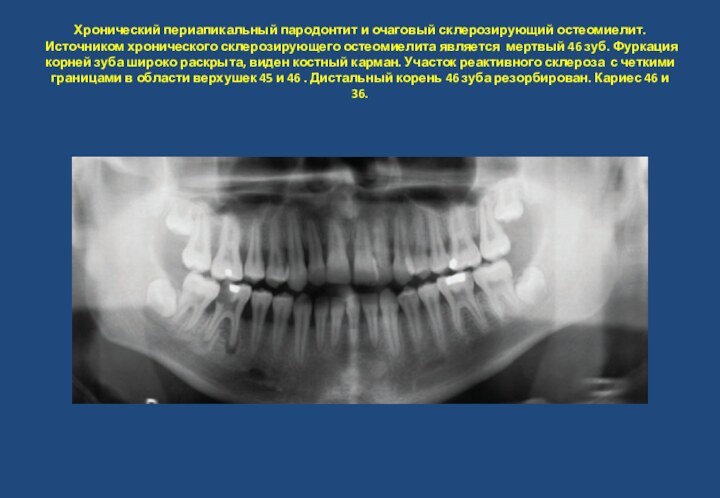
- 24. Хронический периапикальный пародонтит и очаговый склерозирующий остеомиелит.
- 25. ОстеомиелитыПри проникновении возбудителя инфекции в костную ткань
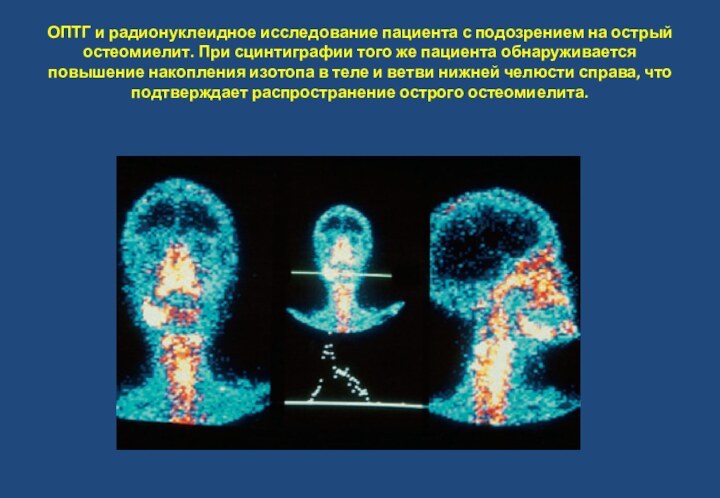
- 27. ОПТГ и радионуклеидное исследование пациента с подозрением
- 28. Острая форма гнойного остеомиелита, чаще встречается у
- 29. Хронический остеомиелит. Вторичный хронический остеомиелит. Без лечения
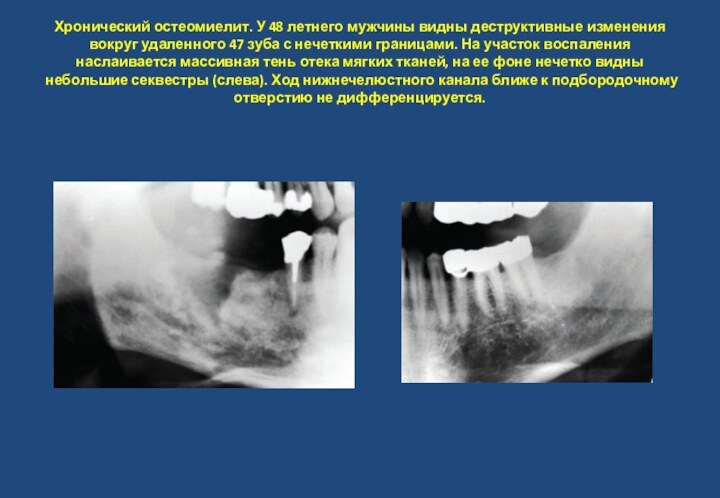
- 30. Хронический остеомиелит. У 48 летнего мужчины видны
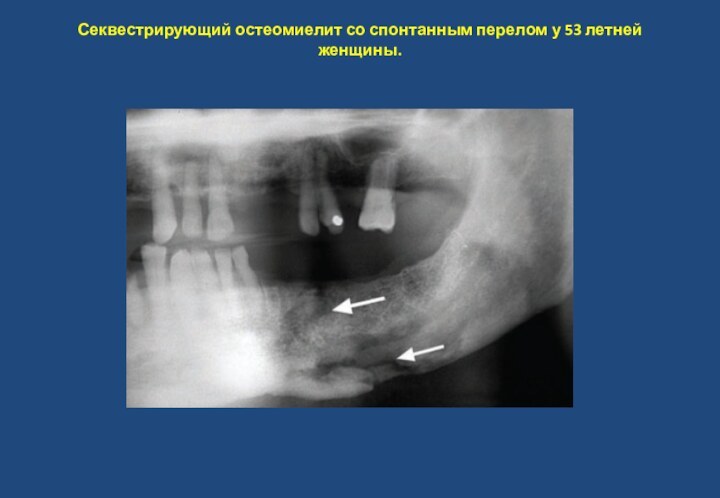
- 31. Секвестрирующий остеомиелит со спонтанным перелом у 53 летней женщины.
- 32. Очаговый склерозирующий остеомиелит. После пульпита и некроза
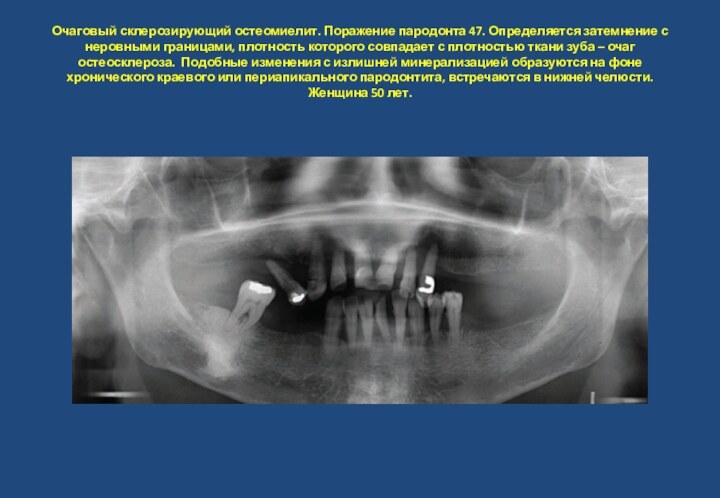
- 33. Очаговый склерозирующий остеомиелит. Поражение пародонта 47. Определяется
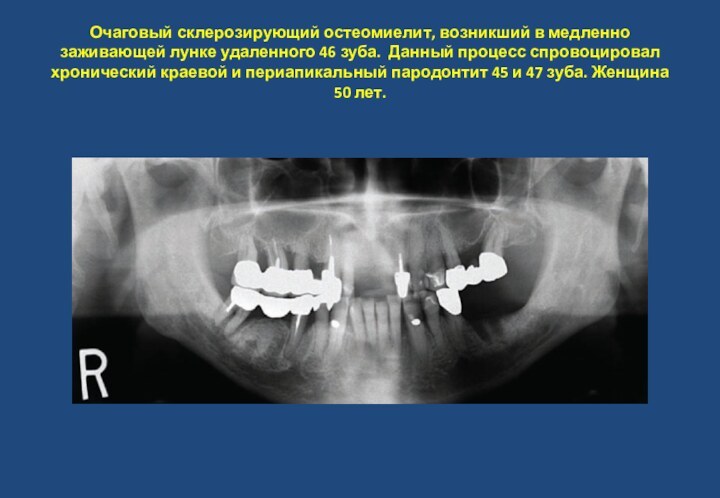
- 34. Очаговый склерозирующий остеомиелит, возникший в медленно заживающей
- 35. Хронический диффузный склерозирующий остеомиелит. Рецидивирующее инфицирование приводит
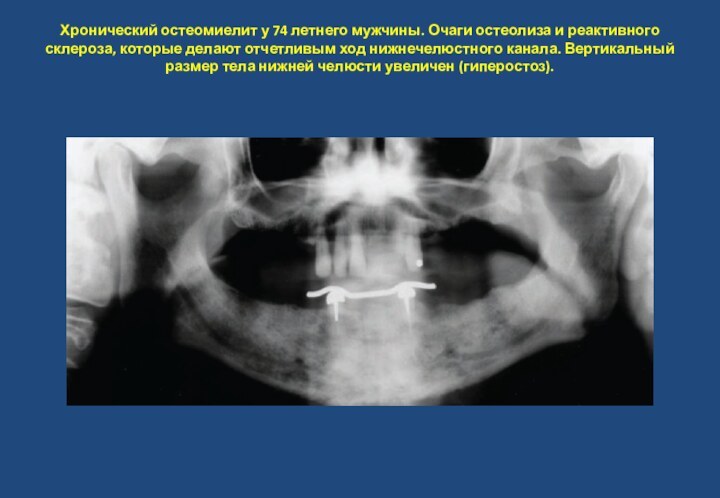
- 36. Хронический остеомиелит у 74 летнего мужчины. Очаги
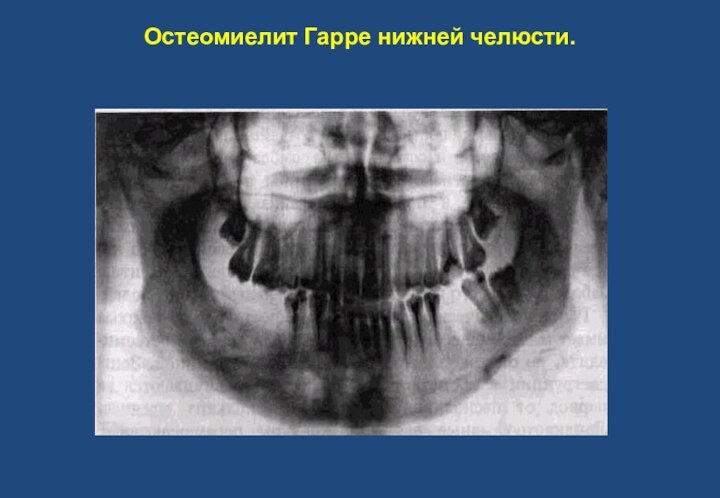
- 37. Склерозирующий остеомиелит Гарре. Выявляется у молодых пациентов,
- 38. Остеомиелит Гарре нижней челюсти.
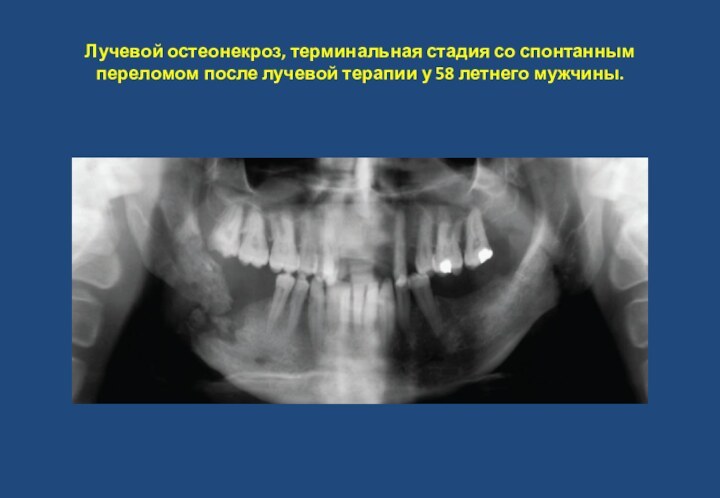
- 39. Лучевой остеонекроз. При лучевой терапии в зоне
- 40. Лучевой остеонекроз, терминальная стадия со спонтанным переломом после лучевой терапии у 58 летнего мужчины.
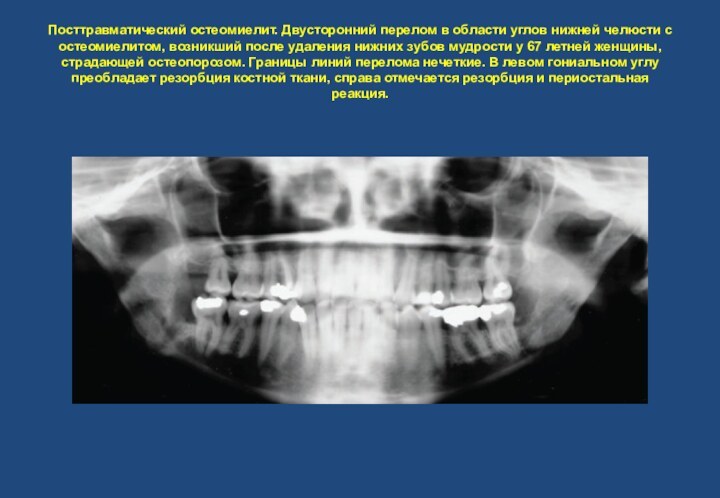
- 41. Травматические остеомиелиты. Переломы челюстей, чаще всего нижней,
- 42. Посттравматический остеомиелит. Двусторонний перелом в области углов
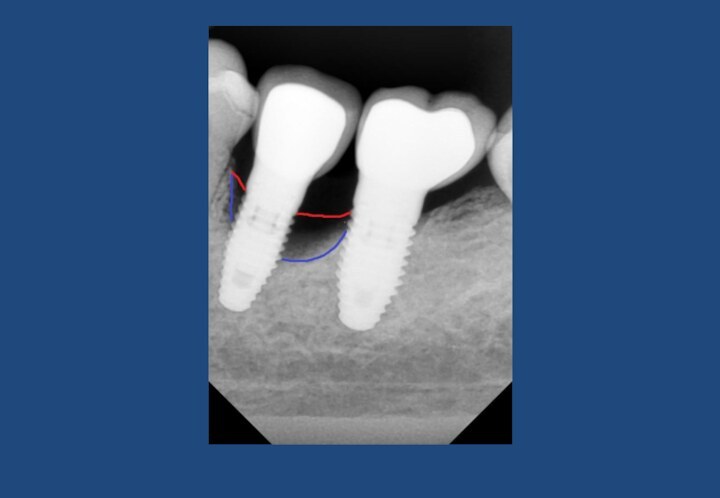
- 43. Асептические некрозы костной ткани (Переимплантиты). После активного
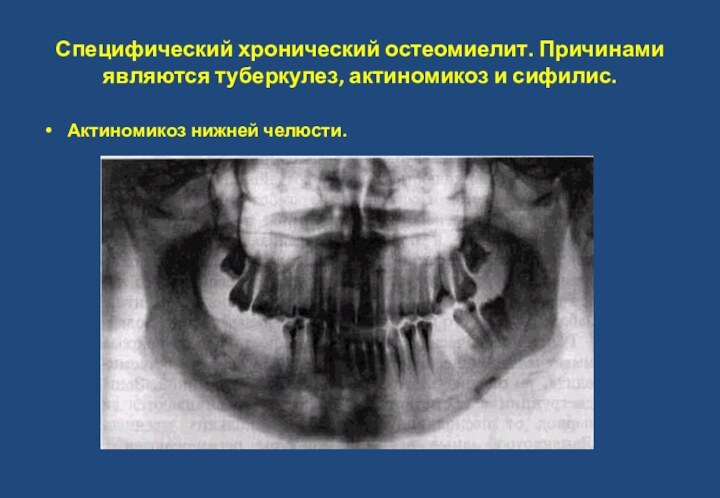
- 45. Специфический хронический остеомиелит. Причинами являются туберкулез, актиномикоз и сифилис.Актиномикоз нижней челюсти.
- 46. Скачать презентацию
- 47. Похожие презентации
Деструктивные изменения пародонтаКраевые пародонтопатии.Для получения полноценной информации при первичном обследовании пациента с заболеванием пародонта показана ОПТГ и КТ. ОПТГ обеспечивает ход луча, вдоль альвеолярного гребня позволяя визуализировать кортикальные замыкательные пластинки челюстей. Если необходимо ее дополняют прицельными















Слайд 2
Деструктивные изменения пародонта
Краевые пародонтопатии.
Для получения полноценной информации при
Слайд 3
Рентгенологически можно выделить следующие формы пародонтопатий:
Редко встречающийся краевой
пародонтит раннего детского возраста
Очаговый ювенильный краевой пародонтит, начинающийся в
подростковом возрасте с поражением зон моляров и передних зубов , встречается преимущественно у девочек.Быстро прогрессирующий пародонтит или агрессивный пародонтит молодого возраста
Медленно прогрессирующий краевой пародонтит взрослых (хронический пародонтит)
Существуют еще и травматические и инволютивные формы, которые могут поражать отдельные зубы и носить генерализованный характер.
Внутрикостный воспалительный процесс на рентгенограммах диагностируется только после определенного латентного периода, когда появляются зоны деструкции с нечеткими контурами. Медленно текущий воспалительный процесс только на поздних стадиях проявляется типичными признаками: зонами деструкции с нечеткими контурами.
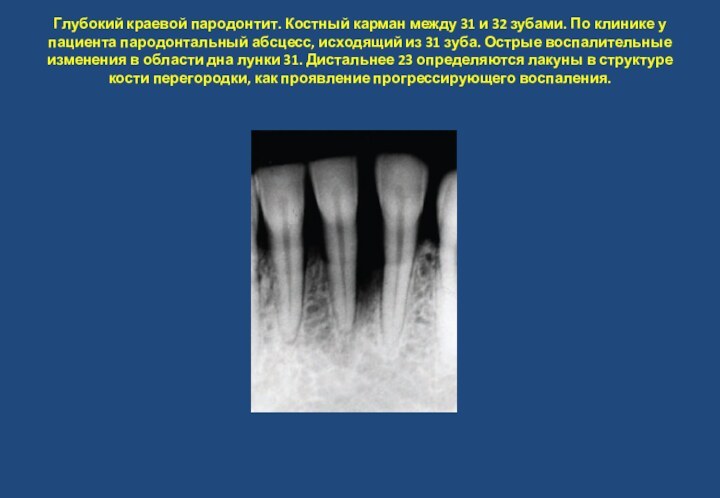
Слайд 4 Глубокий краевой пародонтит. Костный карман между 31 и
32 зубами. По клинике у пациента пародонтальный абсцесс, исходящий
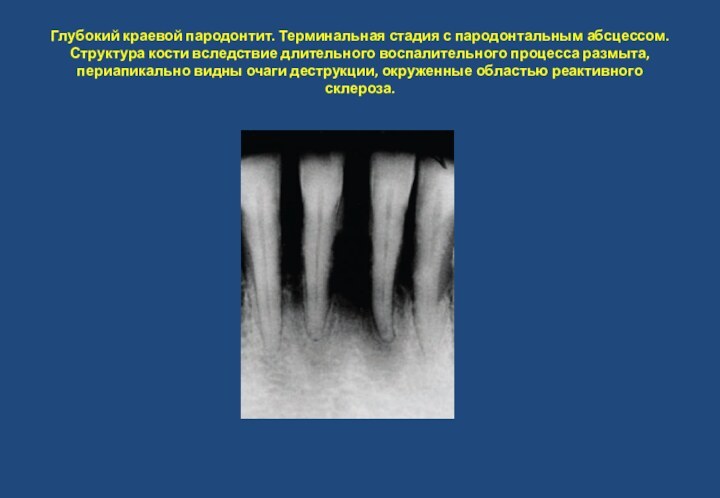
из 31 зуба. Острые воспалительные изменения в области дна лунки 31. Дистальнее 23 определяются лакуны в структуре кости перегородки, как проявление прогрессирующего воспаления.Слайд 5 Глубокий краевой пародонтит. Терминальная стадия с пародонтальным абсцессом.
Структура кости вследствие длительного воспалительного процесса размыта, периапикально видны
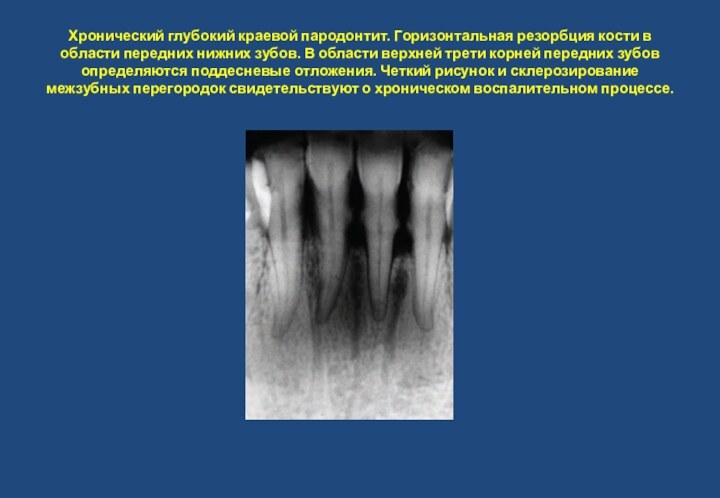
очаги деструкции, окруженные областью реактивного склероза.Слайд 6 Хронический глубокий краевой пародонтит. Горизонтальная резорбция кости в
области передних нижних зубов. В области верхней трети корней
передних зубов определяются поддесневые отложения. Четкий рисунок и склерозирование межзубных перегородок свидетельствуют о хроническом воспалительном процессе.Слайд 7 Центральная гемангиома. Случайная находка у 19 летней женщины
при обследовании в связи с подвижностью 25 зуба без
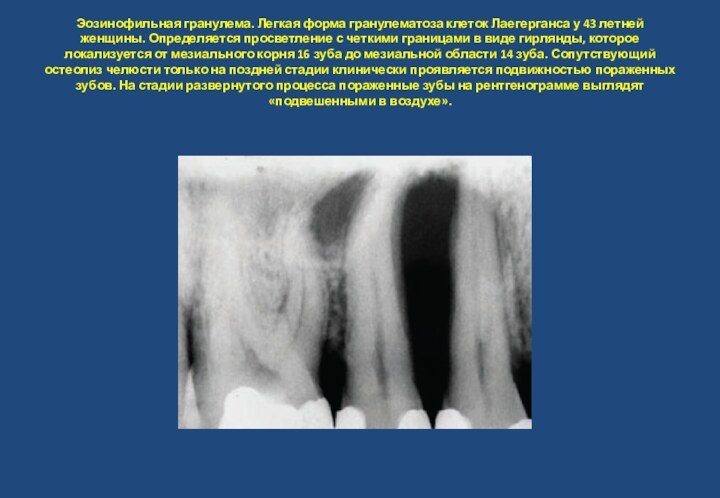
изменения десны. На снимке определяется измененная структура кости между 24 и 25 зубами, которая напоминает раннюю стадию амелобластомы, имеет строение пчелиных сот и небольшую степень деструкции кости.Слайд 8 Эозинофильная гранулема. Легкая форма гранулематоза клеток Лаегерганса у
43 летней женщины. Определяется просветление с четкими границами в
виде гирлянды, которое локализуется от мезиального корня 16 зуба до мезиальной области 14 зуба. Сопутствующий остеолиз челюсти только на поздней стадии клинически проявляется подвижностью пораженных зубов. На стадии развернутого процесса пораженные зубы на рентгенограмме выглядят «подвешенными в воздухе».Слайд 9 Нейтропения. Хроническая наследственная нейтропения- наследственное нарушение гранулоцитопоэза ,
приводящая к пародонтопатии, напоминающее генерализованный ювенильный глубокий краевой пародонтит.
11 летний мальчик.Слайд 11 У 44 женщины определяются признаки хронического пародонтита. Разрушение
краевых отделов альвеолярных отростков у многих зубов достигло двух
третей длины корней, открыты места фуркации корней моляров.Слайд 12 Поздняя стадия прогрессирующего краевого пародонтита у 46 летней
женщины. Генерализованная резорбция костной ткани альвеолярного гребня. Вертикальные костные
карманы (25,26), с переходом в финальную стадию (26,27,38,37,36,32,46).Реактивный хронический диффузный склерозирующий остеомиелит с облаковидным затемнением вокруг пораженных корней зубов. Гипертрофия слизистой оболочки левой верхнечелюстной пазухи.Слайд 13 Пародонтопатии вследствие травмы. Избыток пломбировочного материала в области
фуркации корней 36 зуба. Повреждение периодонта и мезиального корня,
вызванное подготовкой канала к пломбировке, вследствие этого костная ткань между корнями разрушена. Рецидив глубокого кариеса мезиально на 37 зуба.Слайд 14 Разрушение костной ткани между 35 и 37 зубами,
вызванное нависающей с мезиальной стороны амальгамной пломбой на 37
зубе. Глубокий апроксимальный кариес 34, рецидив кариеса 37, кариес 38.Слайд 15 Пародонтопатия вследствие травмы. Последствия травматической окклюзии, обусловленные постоянным
зубным протезом на верхней челюсти с обширным разрушением костной
ткани из-за травмы периодонта. Зона реактивного склероза в верхушечной области корней 36 и 37 зубаСлайд 16 Инволютивные пародонтопатии. Атрофия альвеол. Возрастная инволюция альвеолярного гребня
и тела нижней челюсти у 77 летней женщины.
Слайд 17 Периапикальные пародонтопатии. Несмотря на яркую клинику пульпита, рентгенологические
симптомы возникают только при возникновении структурных изменений в периапикальной
зоне. Спустя определенный латентный период после распространения воспалительных процессов за верхушечное отверстие расширяется периодонтальная щель, появляются периапикальные очаги деструкции костной ткани с нечеткими контурами, обусловленные деминерализацией кости. Хронические формы периапикального пародонтита характеризуются: резорбцией кортикальной выстилки, при этом в периапикальной области пародонтальная щель исчезает. Интактная твердая пластинка прослеживается только до периапикального отдела щели, а далее развивается гранулема, т. е. очаг хронического гранулематозного воспаления. Гранулема, окруженная реактивной зоной уплотнения, расположенная у корня и создает на рентгенограмме картину очага деструкции костной ткани. Верхушка свободно располагается в просвете. Возможно развитие гранулемы на боковой поверхности корня – латеральная гранулема. При рецидивирующих воспалительных процессах существует вероятность резорбции пораженного корня и гиперцементоза. В острую воспалительную фазу хронического периапикального пародонтита пораженные структуры имеют нечеткие контуры. Гранулема с зоной окружающего реактивного склероза может напоминать радикулярную кисту и при размере до 0,6 мм рентгенологически от нее неотличима.Слайд 18 Радикулярную кисту такого размера на 22 зубе рентгенологически
невозможно отличить от инкапсулированной гранулемы. Состояние после некроза пульпы.
Слайд 19 Фиброзную стадию хронического воспаления может напоминать периапикальная полоска
просветления вследствие периапикальной дисплазии цемента. В этом случае жизнеспособность
зуба сохраняется.К хроническим воспалительным процессам пародонта также относится и очаговый склерозирующий остеомиелит. Более подробно рассматривается в теме Остеомиелитов.
Слайд 20 Периапикальный пародонтит на внутриротовом снимке. Вокруг 22 зуба,
несмотря на клинически диагностированный субпериостальный абсцесс, рентгенологические признаки периапикальных
повреждений отсутствуют.Слайд 21 В области 22 зуба, клинически: субпериостальный абсцесс после
рецидива кариеса с некрозом пульпы, определяется расширение периодонтальной щели
особенно в зоне ее верхушки и участок периапикального просветления с нечеткими границами.Слайд 22 Инкапсулированная гранулема 22. Компактная пластинка проходит в хорошо
различимой зоне реактивного склероза костной ткани. Можно провести измерения
образования для дифференцировки между капсулированной гранулемой и небольшой радикулярной кистой. Просветления в области верхушки 21 обусловлено наслоением резцового отверстия.Слайд 23 Периапикальный пародонтит. 36 зуб покрыт коронкой. Рентгенологические признаки
хронического периапикального пародонтита и очагового склерозирующего остеомиелита в стадии
обострения. Несмотря на глубокую ампутацию пульпы периодонтальная щель 35 зуба сохранена. Признаки очагового склерозирующего остеомиелита.Слайд 24 Хронический периапикальный пародонтит и очаговый склерозирующий остеомиелит. Источником
хронического склерозирующего остеомиелита является мертвый 46 зуб. Фуркация корней
зуба широко раскрыта, виден костный карман. Участок реактивного склероза с четкими границами в области верхушек 45 и 46 . Дистальный корень 46 зуба резорбирован. Кариес 46 и 36.
Слайд 25
Остеомиелиты
При проникновении возбудителя инфекции в костную ткань вызывается
воспаление костного мозга – остеомиелит. На рентгенограмме все формы
остеомиелита проявляются в виде деструкции костной ткани, прогрессирование заболевания с сохранением части трабекул дает пятнистую картину.Острый остеомиелит. Способом ранней диагностики начальных стадий остеомиелита (наличие латентного периода) является ультразвуковая диагностика и сцинтиграфия. Вследствие запаздывания рентгенологических проявлений воспалительного процесса (1-2 недели), различия костной структуры верхней и нижней челюсти, особенности васкуляризации, предшествующие изменения костной ткани (деформирующий остит, фиброзная дисплазия) могут затруднять рентгенологическую диагностику. На ранних стадиях острого остеомиелита четких рентгенологических признаков заболевания пока нет. Только через 1-2 недели после начала заболевания можно обнаружить очаговую деструкцию кости и очаги остеолиза и остеосклероза.
Слайд 27 ОПТГ и радионуклеидное исследование пациента с подозрением на
острый остеомиелит. При сцинтиграфии того же пациента обнаруживается повышение
накопления изотопа в теле и ветви нижней челюсти справа, что подтверждает распространение острого остеомиелита.Слайд 28 Острая форма гнойного остеомиелита, чаще встречается у детей,
и возникает после периапикального пародонтита и в отсутствии соответствующего
адекватного лечения приводит к развитию хронического гнойного остеомиелита. Рентгенологическими признаками являются секвестрации зачатков зубов, периостальное костеобразование (периостит), костные секвестры. К отдаленным осложнениям относятся резорбция зачатков постоянных зубов и нарушения развития чаще всего нижней челюсти. Дифференциальную диагностику острого остеомиелита у детей необходимо проводить с саркомой Юинга.
Слайд 29
Хронический остеомиелит.
Вторичный хронический остеомиелит. Без лечения острые
формы остеомиелита переходят во вторичный хронический остеомиелит, что на
сегодняшний день благодаря современным антибактериальным средствам встречается крайне редко.Первичный хронический остеомиелит. Чаще встречается первичный хронический остеомиелит. На рентгенограмме обнаруживается перестройка структуры кости с реактивными новообразованиями и костными секвестрами, которые в дальнейшем либо резорбируются, либо отторгаются. Для поздних стадий характерны периостальное новообразование костной ткани, секвестры и спонтанные переломы. При поражении хроническим остеомиелитом верхней челюсти наблюдаются различные варианты синусита верхнечелюстных пазух.





























