- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему ЯНЭК патогенез, клиника, диагностика, консервативная терапия
Содержание
- 2. Некротизирующий энтероколит: тяжелое заболевание периода новорожденности, которое
- 3. Чем опасен НЭК ?- 7000 случаев НЭК
- 4. Факторы риска развития ЯНЭК у
- 5. Что приводит к возникновению
- 6. Инфекционные агентыБактерии, бактериальные токсины, вирусы,
- 7. Одной из особенностей желудочно-кишечного тракта у
- 8. В условиях ОРИТН высок риск
- 9. Бактериальная транслокация Вследствие повреждения слизистой
- 10. Сроки клинических проявлений Гестационный возрастноворожденного:< 30 нед.31-33
- 11. Сроки клинических проявлений
- 12. В настоящее время активно применяется классификация
- 13. Критерии диагностики НЭК:
- 25. Клинические проявления. I-я стадия:
- 26. Дифференциальная диагностика: необходима на 1-й стадии НЭК,
- 27. Диф диагноз проводится со следующими заболеваниями и
- 28. II-я стадия Нарастание выраженности неспецифических (системных) симптомов:
- 29. III-я стадия Системные проявления - сепсис: -адинамия
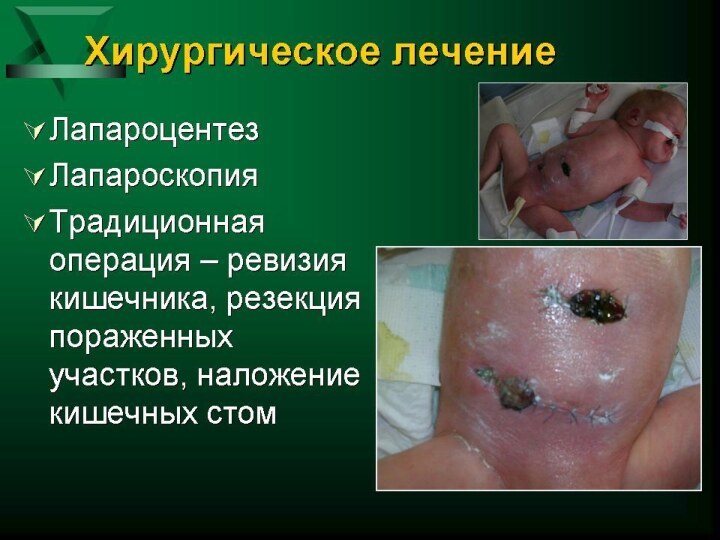
- 30. Осложнения течения некротизирующего энтероколита: -некроз кишечника
- 31. Признаки некроза (трансмурального инфаркта) кишечной стенки:
- 33. Патоморфология-в 50% случаев в патологический процесс вовлечен
- 36. Тактика при
- 37. При подтвержденном диагнозе НЭК II стадии
- 38. Инфузионная терапия при
- 39. Основные современные стратегии:-Протоколы энтерального питания -Трофическое
- 40. Незрелость ферментной системы и кинетической функции
- 41. Длительное голодание приводит к: атрофии слизистой оболочки
- 42. Трофическое питание концепция раннего ЭП впервые
- 43. Зелень в желудке-Рандомизированное контролируемое исследование-Включено 99
- 44. Защитные факторы грудного молока: Антимикробные (лактоферрин, олигосахариды,
- 45. Смеси на основе аминокислот
- 46. Смеси на основе гидролизатов белка-Раннее применение
- 47. Использование пробиотиков Поскольку нарушение бактериальной колонизации
- 48. ПРЕБИОТИКИ-Потенциальная альтернатива живых пробиотиков-Пребитики способствуют росту «правильных»
- 49. Энтеральное питание в терапии некротизирующего энтероколита 1.
- 50. Профилактика развития ЯНЭК: 1. Снижение риска
- 51. Прогноз Своевременная диагностика и начало консервативной терапии
- 53. В случае консервативного разрешения энтероколита в отдаленном
- 54. Скачать презентацию
- 55. Похожие презентации






































Слайд 2 Некротизирующий энтероколит: тяжелое заболевание периода новорожденности, которое представляет
Слайд 3
Чем опасен НЭК ?
- 7000 случаев НЭК ежегодно
регистрируют в США
- из них 1500-2000 умирают
-Еще большее количество
детей переносит синдром короткой кишки и осложнения парентерального питанияСлайд 4 Факторы риска развития ЯНЭК у
новорожденных: 1. Недоношенность (чем больше степень, тем выше риск) 2.
Низкая масса тела при рождении (особенно ЯНЭК подвержены дети с массой тела менее 1000 гр) Kliegman RM, Fanaroff AA. Necrotizing enterocolitis. N Eng J Med 1984;310: 1093–1103 3.СЗВУР новорожденного, особенно с нулевым или ретроградным диастолическим кровотоком в артерии пуповины/маточной артерии (по данным УЗД плода) 4. Дети, страдающие РДС, ОАП, врожденными пороками сердца, рожденные в тяжелой асфиксии, после перенесенной хронической внутриутрибной гипоксии (с мекониальными о\пл водами), с гемолитической болезнью новорожденных после заменного переливания крови, после катетеризации пупочной вены 5. Дети от матерей с экстрагенитальной патологией, тяжелым гестозом 6. При агрессивном расширении объема энтерального питания, высокой осмолярности питания (молочные смеси, лекарственные препараты per os) 6. При наличии факторов повышенного риска развития бактериальной инфекции у плода и новорожденного (напр хориоамнионита у матери). Данные обстоятельства должны обязательно учитываться при лечении ребенка.Слайд 5 Что приводит к возникновению некротического
энтероколита ?
Определенную роль играют:- Нарушение микроциркуляции (ишемия) и реперфузия кишки
- Снижение моторики кишки - Аномальная колонизация кишечника, транслокация условно патогенной кишечной флоры ч\з незрелые барьеры кишечной стенки - Неадекватный характер питания новорожденного
Rubaltelli FF, Biadaioli R, Reali M. F Feeding and neonatal necrotizing enterocolitis. In Ziegler EE, Lucas A, Moro GE. Eds. Nutrition of very low birthweght infants. Nestle Nutrition Workshop Series. Pediatric Program, Vol. 43, Lippincott Williams & Wilkins, Philadelphia, Pensilvania, 1999.
Слайд 6
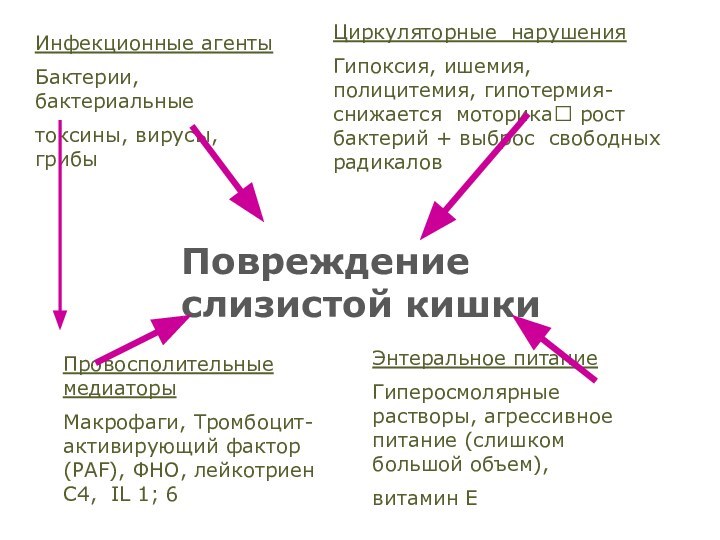
Инфекционные агенты
Бактерии, бактериальные
токсины, вирусы, грибы
Циркуляторные
нарушения
Гипоксия, ишемия, полицитемия, гипотермия- снижается моторика рост бактерий +
выброс свободных радикалов Повреждение слизистой кишки
Энтеральное питание
Гиперосмолярные растворы, агрессивное питание (слишком большой объем),
витамин Е
Провосполительные медиаторы
Макрофаги, Тромбоцит-активирующий фактор (PAF), ФНО, лейкотриен C4, IL 1; 6
Слайд 7 Одной из особенностей желудочно-кишечного тракта у недоношенных
детей, предраспологающей к развитию НЭК, является незрелость барьерной
функции кишечника , которая проявляется:
Сниженной кислотностью желудочного сока;
Низким уровнем синтеза кишечных ферментов у недоношенных детей, рожденных до 32-й недели гестации: трипсина, химотрипсина, энтерокиназы, фермента конвертирующего трипсиноген в трипсин в просвете 12-п.к.
Относительно низкой, вплоть до 29-32 недели гестации, моторной активностью кишечника;
Низкой способностью муцина (гликопротеина слизистой кишечника) и мембран микроворсинок слизистой кишечника связывать антигены микроорганизмов и их токсины, низкий уровень клеточной пролиферации и миграции в стенках ЖКТ.
(Bates M.D., Balistreri W.F., 2002)
Слайд 8 В условиях ОРИТН высок риск аномальной
бактериальной колонизации. Этиологическое значение могут иметь многие инфекционные агенты
— аэробные и анаэробные бактерии, вирусы, но наиболее часто — Kl.pneumonia, E.coli, Clostridium, коагулазонегативный стафилококк, энтерококки и грибы рода Candida. В 25% случаев высеваются ассоциации этих агентов (проф. Караваева С.А., Санкт-Петербург, 2002).Claud EC, Walker WA. Hypothesis: inappropriate colonization of the premature intestine can cause neonatal necrotizing enterocolitis. FASEB J 2001 Jun;15(8):1398–403 Dai D, Walker WA. Role of bacterial colonization in neonatal necrotizing enterocolitis and its prevention. Zhonghua Min Guo Xiao Er Ke Yi Xue Hui Za Zhi 1998 Nov–Dec;39(6):357–65
Слайд 9
Бактериальная транслокация
Вследствие повреждения слизистой кишечника,
незрелости механизмов защиты или избыточного роста флоры, колонизирующие кишечник
бактерии, фрагменты микробных тел, эндотоксины проникают в мезентериальные лимфоузлы и системный кровоток и становятся триггером системного воспалительного ответа и причиной септического шока
Слайд 10
Сроки клинических проявлений
Гестационный возраст
новорожденного:
< 30 нед.
31-33 нед.
>
34 нед.
доношенные
Средний возраст
манифестации НЭК:
20 дней
11 дней
5,5 дней
3 -4
дняСлайд 11 Сроки клинических проявлений широко
варьируют в зависимости от зрелости ребенка. Для
глубоко недоношенных детей более характерно развитие заболевания на 2-3-й неделе жизни, торпидное течение с развитием системного воспалительного ответа. У доношенных детей преобладает ранняя манифестация (в течение первых 4-7 дней), бурное течение, склонность к отграничению воспалительного процесса и выраженные местные реакции.Слайд 12 В настоящее время активно применяется классификация НЭК по
стадиям течения, предложенная J.M. Bell и соавт. (1978) в
модификации М.С. Walsh and R.M. Kliegman (1987) I стадия - начальные проявления или подозрение на НЭК: Iа - скрытая кровь в стуле, Iб - явная кровь в стуле; II стадия - разгар заболевания: IIа - среднетяжелое течение, IIб - тяжелое течение с симптомами системной интоксикации; III стадия - развитие осложнений: III а - некроз кишечника без перфорации, III б - перфорация кишечника.Классификация ЯНЭК
Слайд 13 Критерии диагностики НЭК: 1. Клинические признаки (сочетание
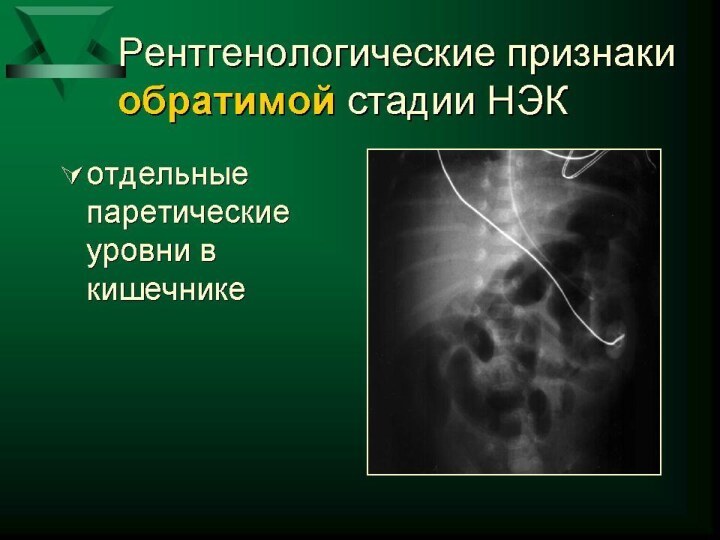
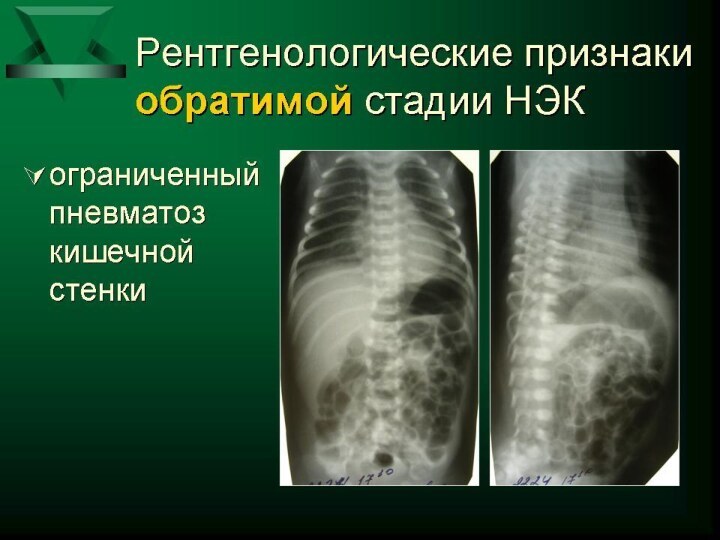
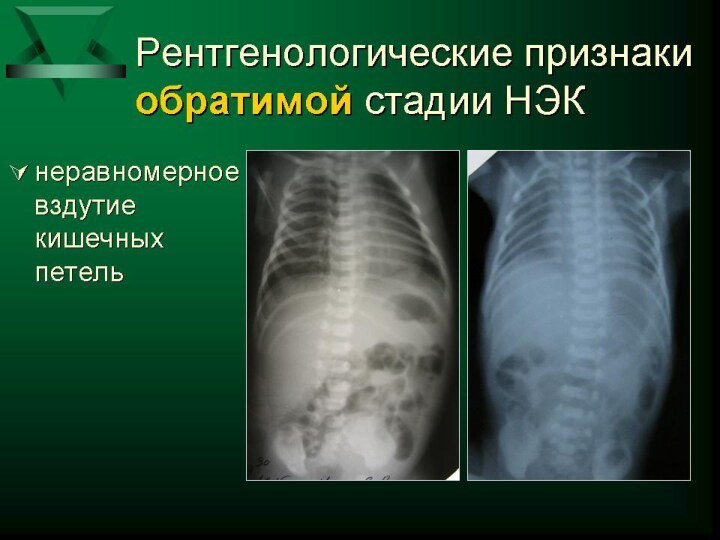
как минимум одного системного и одного местного \со стороны
ЖКТ\ признака заболевания). 2. Лабораторные данные , указывающие на инфекционно- воспалительный процесс (воспалительные изменения в клиническом анализе крови, гипергликемия, нарастание уровня лактата в периферической крови, тенденция к метаболическому ацидозу, нарастание уровня СРБ в динамике и т. д.). 3. Инструментальные признаки воспаления кишечной стенки: -ранние УЗД признаки ( замедление перистальтики кишечника, участки утолщения кишечной стенки, появление небольших количеств межпетлевой жидкости) УЗД -признаки прогрессирующего НЭК ( парез кишечника, отек, пневматоз кишечной стенки, нарастание асцита, появления газа в сосудах системы воротной вены печени; ранние рентгенологические признаки НЭК - неравномерная пневмотизация петель кишечника, "выпрямление" отдельных петель; рентгенологические признаки разгара НЭК – отек стенки кишки, пневматоз, газ по ходу ветвей воротной вены и т. д.).Слайд 25 Клинические проявления. I-я стадия: Неспецифические (системные) симптомы: -изменения в
неврологическом статусе (гипервозбудимость или вялость) -термолабильность -тахикардия/брадикардия -приступы апноэ -нарушения микроциркуляции -нарушения со стороны
свертывающей с-мы крови. Симптомы со стороны ЖКТ: -вздутие живота -вялая перистальтика кишечника -появление патологического отделяемого по желудочному зонду -задержка стула (после очистительной клизмы, свечей ) -ухудшение характера стула, появление патологических примесейСлайд 26 Дифференциальная диагностика: необходима на 1-й стадии НЭК, когда
клиническая картина еще не имеет характерных признаков, а развивающаяся
симптоматика может быть обусловлена сниженной толерантностью к энтеральной нагрузкеСлайд 27 Диф диагноз проводится со следующими заболеваниями и патологическими
состояниями: 1. Нарушение моторики желудочно-кишечного тракта : после
перенесенной анте-интранатальной гипоксии, вследствие недоношенности, медикаментозной терапии матери (магнезиальная терапия, наркотические анальгетики) и т.п. 2. Динамическая кишечная непроходимость (парез кишечника без признаков воспаления кишечной стенки) при сепсисе, тяжелом течении пневмонии и др. 3. Врожденная кишечная непроходимость (стеноз, атрезия, мальротация с заворотом средней кишки, инвагинация) 4. Изолированные перфорации полого органа (чаще желудка) при терапии НПВС (чаще индометацином ) и гормонами 5. Тромбоз мезентериальных сосудов; 6. Врожденные нарушения метаболизма, вызывающие метаболический ацидоз, нарушения электролитного, углеводного обмена 7. Кровоточивость слизистых ЖКТ вследствие гипоксических эрозий (и других нарушений свертывания), непереносимости компонентов питания (лактозы, белка коровьего молока и др.).Слайд 28 II-я стадия Нарастание выраженности неспецифических (системных) симптомов: -вялость, мышечная гипотония -
тахипноэ, регулярные приступы апноэ -тахикардия -нарушения микроциркуляции, гипоксемия, метаболический ацидоз; -могут быть
нарушения свертываемости крови. Симптомы со стороны ЖКТ: -нарастание вздутия живота -отек передней брюшной стенки -отсутствие перистальтики кишечника -застойное отделяемое по желудочному зонду -задержка стула или увеличение объема патологических примесей (слизь, кровь); -появление рентгенологических и ультразвуковых признаков активного воспаления кишечной стенки - пневмотоз кишечной стенки, отек, равномерное вздутие.Слайд 29 III-я стадия Системные проявления - сепсис: -адинамия -тахикардия, гипотония -тяжелый некоррегируемый метаболический
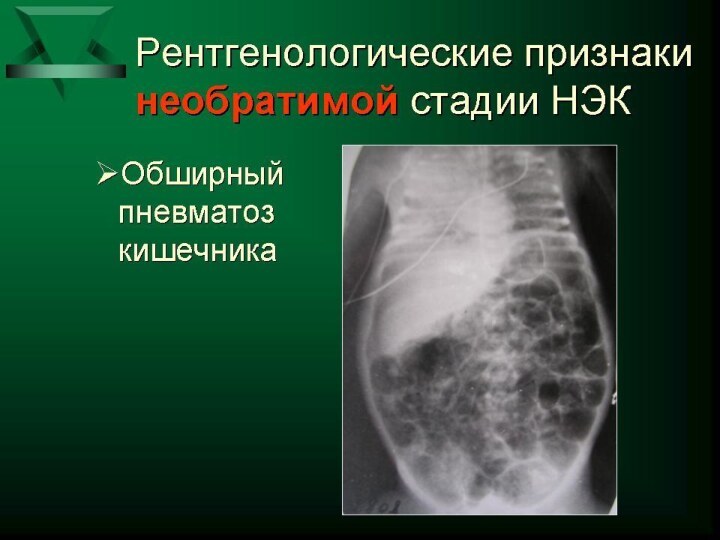
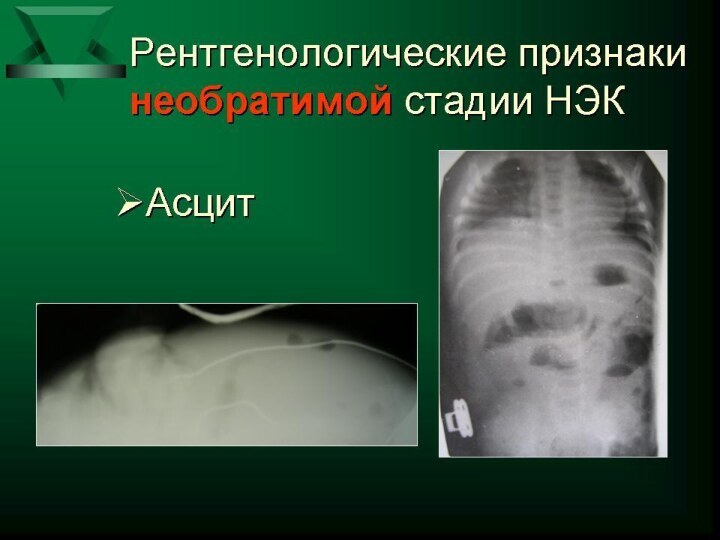
ацидоз -нарушения микроциркуляции, централизация кровообращения -развитие ДВС-синдрома -полиорганная недостаточность. Симптомы со стороны ЖКТ: -напряжение
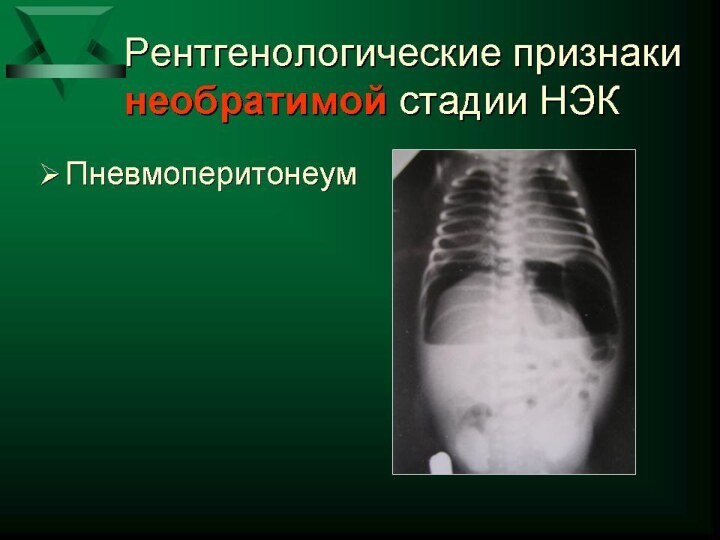
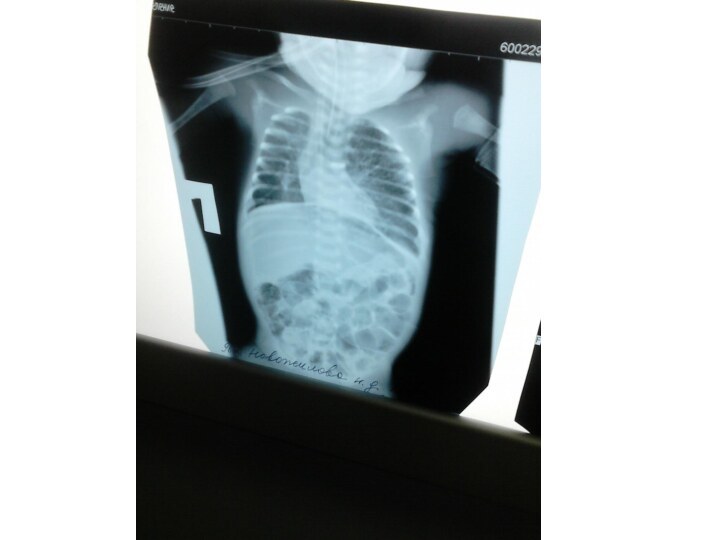
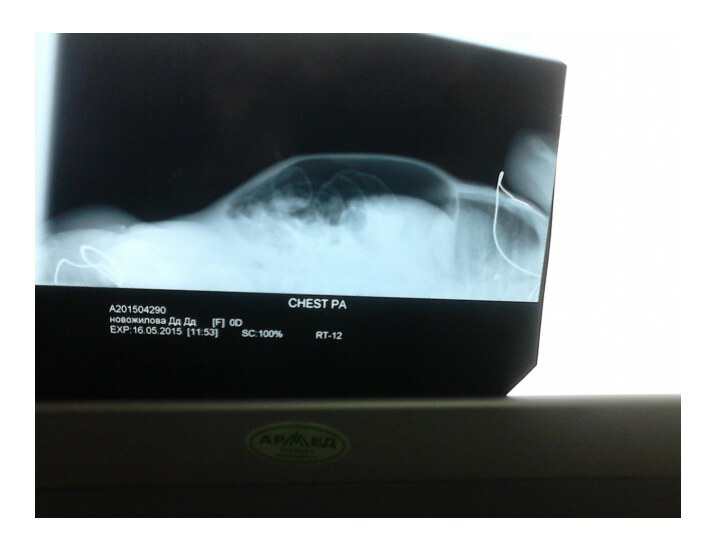
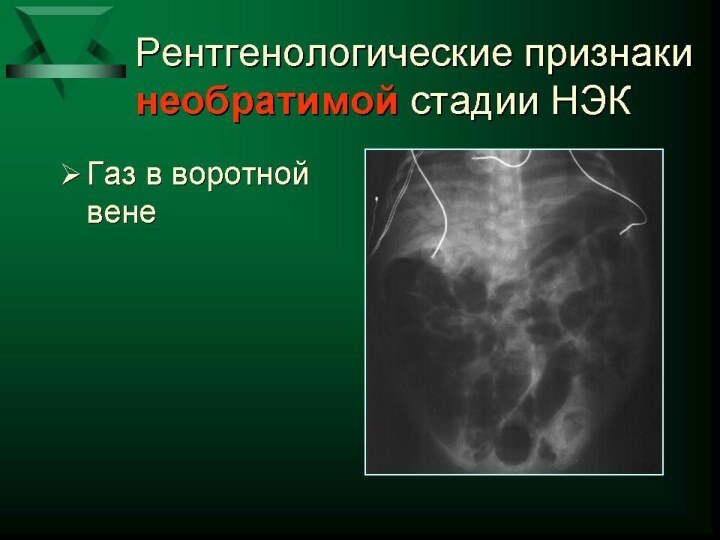
и вздутие живота -отек , гиперемия, цианотическая окраска передней брюшной стенки -расширение подкожной венозной сети -отсутствие перистальтики кишечника -появление рентгенологических и ультразвуковых признаков некроза, перфорации кишечника: асцит, неравномерное вздутие петель кишечника, газ в портальной системе печени, паралич кишечника, перфорация полого органа.Слайд 30 Осложнения течения некротизирующего энтероколита: -некроз кишечника без перфорации; -перфорация кишечника
с развитием разлитого перитонита и пневмоперитонеума; -рецидив некротизирующего энтероколита (Вся
терапия совместно с хирургами)Слайд 31 Признаки некроза (трансмурального инфаркта) кишечной стенки: отек, гиперемия и
(или) цианоз передней брюшной стенки; выраженное/нарастающее вздутие живота; нарастающий и (или)
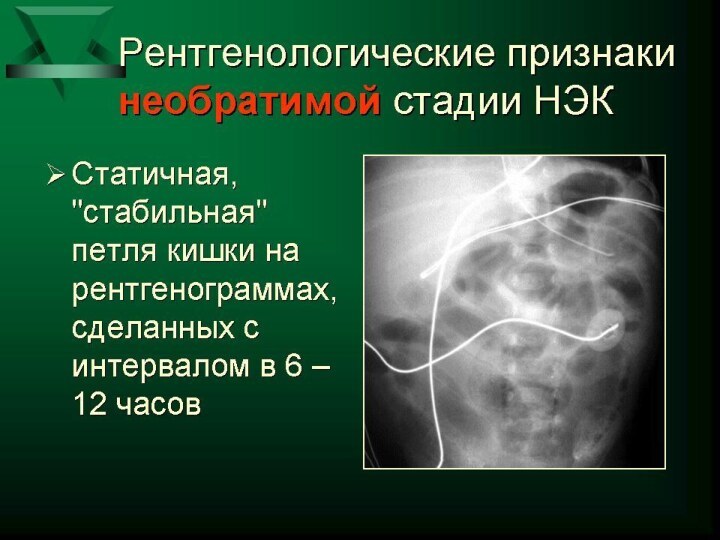
рефрактерный к интенсивной терапии метаболический ацидоз; тяжелая тромбоцитопения, высокий СРБ, повторные положительные посевы крови; статичная петля кишки на серии рентгенограмм; нарастание асцита, газ по ходу портальных сосудов печени по результатам УЗИ. Признаки перфорации кишечника: перечисленные выше + свободный газ в брюшной полости. Прогрессирующее течение заболевания - это клиническое и лабораторное ухудшение состояния ребенка с установленным ранее диагнозом НЭК (I и II стадии) или отсутствие клинического и лабораторного эффекта от проводимой терапии и появление признаков трансмурального инфаркта/перфорации кишечной стенки .
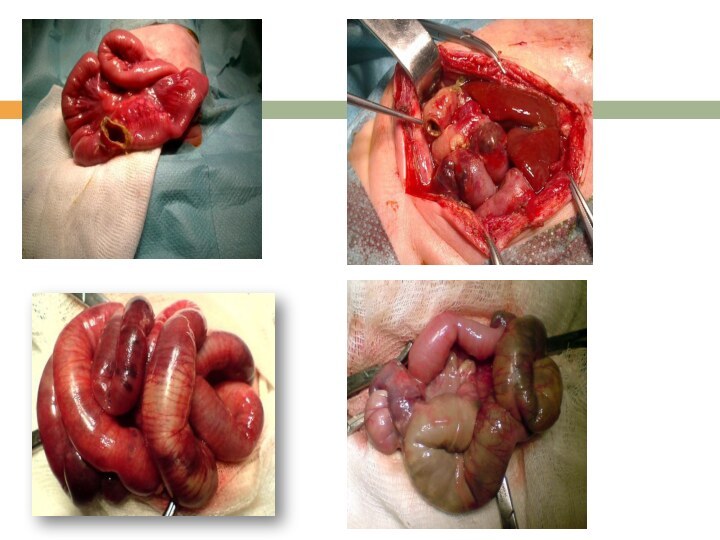
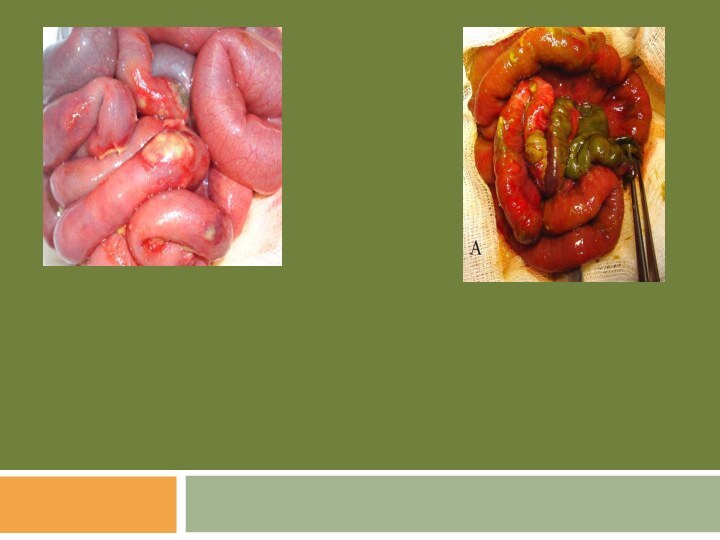
Слайд 33
Патоморфология
-в 50% случаев в патологический процесс вовлечен один
участок кишки
-чаще поражаются терминальный отдел подвздошной , восходящая и
поперечная ободочная кишкаМикроскопически: отек слизистой с очагами кровоизлияний, в дальнейшем, образование кровоточащих язв. Распространение процесса вглубь, в сторону неповрежденных слоев кишечной стенки.
Слайд 36 Тактика при
развитии НЭК I стадии ( Терапия и
разработка плана обследования ребенка совместно с детским хирургом) 1.Отмена энтерального питания до восстановления функции кишечника ( чаще 3 -е суток). 2. Постоянный желудочный зонд с целью декомпрессии кишечника и учета характера и количества содержимого. 3. Венозный доступ (периферический или центральный венозный катетер). 4. Респираторная терапия в зависимости от степени тяжести дыхательной недостаточности 5. Инфузионная терапия с коррекцией электролитов и парентеральное питание в объеме физиологической потребности ребенка, увеличение объема жидкостной нагрузки при необходимости коррекции патологических потерь. 6. Антибактериальная терапия 7. Коррекция анемии, тромбоцитопении , дотация факторов свертывания крови, трансфузия плазмы по показаниям. 9. Проведение очистительной клизмы противопоказано! Ждать появления самостоятельного стула (стул возобновляется при разрешении явлений пареза кишечника). Слабительные свечи допустимы через несколько суток от начала заболевания. 10. Контроль уровня электролитов сыворотки крови, глюкозы ,лактата, КОС и газов крови 11. Общий анализ крови, ПКТ, СРБ 12. УЗИ органов брюшной полости 13. Обзорная рентгенография грудной и брюшной полостей в прямой и обязательно в латеропозиции 14. Контроль за окружностью живота (измерение сантиметровой лентой )Слайд 37 При подтвержденном диагнозе НЭК II стадии Дополнительно : 1.
При нарушениях центральной гемодинамики - инотропная терапия. 2. Обезболивание наркотическими
аналгетиками при выраженном болевом синдроме. 3. Обзорная рентгенография грудной и брюшной полостей через 48 часов после установленного диагноза, затем 1 раз в неделю (допустимо в горизонтальном положении при клинически спокойном течении), обязательно в латеропозиции в случае клинического ухудшения состоянияСлайд 38 Инфузионная терапия при
НЭК С целью коррекции патологических потерь увеличение объема
инфузионных растворов в следующих случаях: парез кишечника (вздутие живота, застойный характер отделяемого из желудка, отсутствие стула) или обильный жидкий стул - 20-40 мл/кг в сутки. Токсикоз с эксикозом в зависимости от степени - 20-40 мл/кг в сутки. Повышение температуры тела (на каждый градус выше 37 °С) - 10 мл/кг в сутки. Антибактериальная терапия при некротизирующем энтероколите 1. Используются антибиотики для внутривенного введения, охватывающие весь спектр микроорганизмов (поскольку в развитии НЭК чаще всего участвует их ассоциация ). С преимущественным действием против : Гр -, Гр + бактерий и анаэробных микроорганизмов. С целью усиления антианаэробного звена в терапию должен быть введен метронидазол. 2. Обязательно учитываются результаты микробиологических посевов из стерильных и нестерильных локусов, а также высевы типичной для отделения госпитальной микрофлоры. 3. Контроль эффективности антибактериальных препаратов проводят через 48-72 часа после начала терапии
Слайд 39
Основные современные стратегии:
-Протоколы энтерального питания
-Трофическое питание
грудным молоком
-При отсутствии или непереносимости грудного молока молочные
смеси на основе гидролизатов белка-Пробиотики и пребиотики
Слайд 40 Незрелость ферментной системы и кинетической функции желудочно-кишечного
тракта детей, рожденных с очень низкой и экстремально низкой
массой тела , обуславливают потребность в постепенной их адаптации к энтеральному питанию
Слайд 41
Длительное голодание приводит к:
атрофии слизистой оболочки
кишки, уменьшению высоты ворсинок
повышению проницаемости кишечного барьера
снижению активности сахаразы, лактазы и протеолитических ферментов (снижается усвоение аминокислот, сахарозы, лактозы)уменьшению числа лимфоцитов и синтеза IgA
Ziegler EE. Trophic feeds. In Ziegler EE, Lucas A, Moro GE. Eds. Nutrition of very low birthweght infants. Nestle Nutrition Workshop Series. Pediatric Program, Vol. 43, Lippincott Williams & Wilkins, Philadelphia, Pensilvania, 1999.
Слайд 42 Трофическое питание концепция раннего ЭП впервые была
предложена Bauman в 1960г.
– раннее начало энтерального
питания в малых объемах (0,1–20 мл/кг/сут) способствует формированию адекватной перистальтики органов ЖКТ, способствует сокращению сроков перехода на полное энтеральное питание и сокращению продолжительности госпитализации. Частота НЭК не возрастает.Tyson JE, Kennedy KA. Minimal enteral nutrition in parenterally fed neonates. http://www.nichd.nih.gov/cochraneneonatal/tyson/tyson.htm. McClure RJ, Newell SJ. Randomised controlled study of clinical outcome following trophic feeding. Arch Dis Child Fetal Neonatal Ed 2000;82:F29–F33
Слайд 43
Зелень в желудке
-Рандомизированное контролируемое исследование
-Включено 99 новорожденных
с массой тела при рождении менее 1000гр
-Остаточный объем менее
5 мл или наличие «зелени» в желудочном аспирате при отсутствии других признаков ЯНЭК не является поводом для отмены энтерального питания (Cobb B.A. et al Pediatrics 2004)/ слайд из лекции Пруткина М.Е. 2011г./
Слайд 44
Защитные факторы грудного молока:
Антимикробные (лактоферрин, олигосахариды, специфические антитела)
Противовоспалительные
(ингибиторы протеаз, эпителиальный фактор роста, антиоксиданты, растворимые рецепторы провоспалительных
цитокинов, противовоспалительные цитокины)Иммуномодулирующие (нуклеотиды, некоторые цитокины).
Goldman AS. The immune system of human milk: antimicrobial, antiinflammatory and immunomodulating properties. Pediatr Infect Dis J 1993;12: 664–671
Слайд 46
Смеси на основе гидролизатов белка
-Раннее применение смесей
на основе гидролизатов белка способно ускорить адаптацию кишечника новорожденного
ребенка к энтеральному питанию и, соответственно, сократить продолжительность парентерального питания и развитие связанных с его использованием осложнений-СЦТ поступают непосредственно в портальную вену
- Происходит усвоение жира без действия липазы
-лучшее усвоение Са и Zn
Слайд 47
Использование пробиотиков
Поскольку нарушение бактериальной колонизации кишки
является одним из патогенетических факторов в развитии НЭК, логично
предположить, что обеспечение нормальной колонизации может предотвратить его развитие. Рандомизированное контролируемое исследование – Lactobacillus acidophilus и Bifidobacterium infantis на фоне грудного молока может уменьшить частоту и тяжесть НЭК у недоношенных новорожденных.Lin H, Su B, Chen A, et al. Oral probiotics reduce the incidence and severity of necrotizing enterocolitis in VLBW infants. Pediatrics – 2005; 115:1
Слайд 48
ПРЕБИОТИКИ
-Потенциальная альтернатива живых пробиотиков
-Пребитики способствуют росту «правильных» бактерий
и позволяют нормализовать стул
-Снижают число «патогенов» в стуле
- Улучшают
иммунитетP. Lin,T. Nasr, B.Stoll - Necrotizing Enterocolitis ; Recent Scientific Advances in Pathophysiology and Prevention, seminars in Perinatology





























