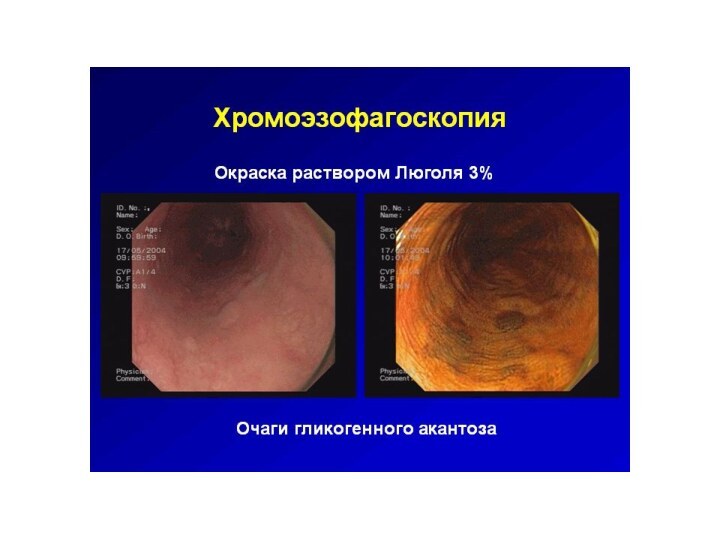
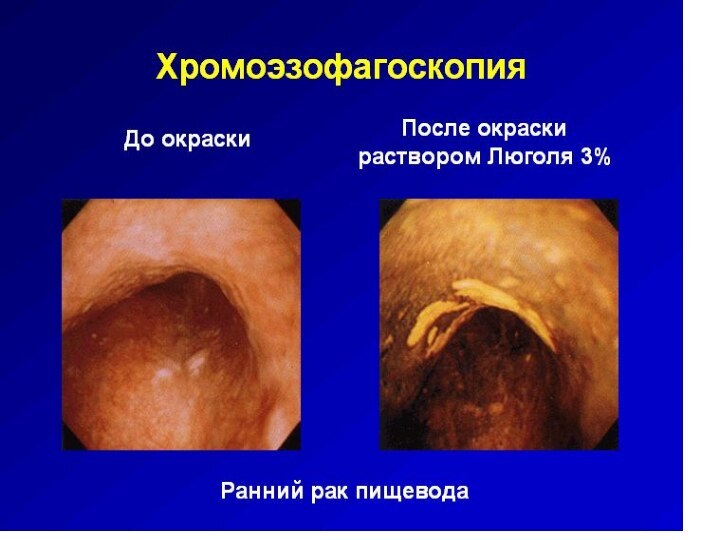
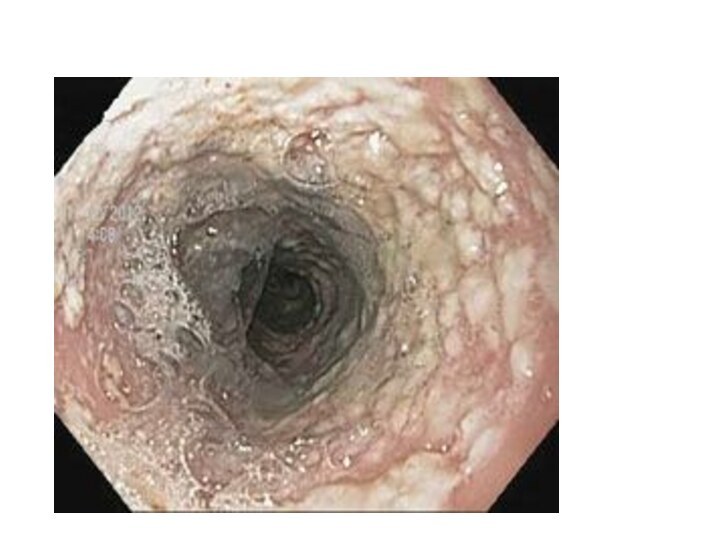
Слайд 2
Синдромы для дифференциальной диагностики заболеваний пищевода
1. Диспепсический (изжога,
дисфагия, регургитация с ночным кашлем и удушьем, срыгиваемая жидкость
может быть представлена белой пенообразной массой - накопление слюны), изжога, руминация. При изжоге вместо ахалазии пищевода может быть ошибочно поставлен диагноз ГЭРБ.
2. Болевой (одинофагия, давящая боль за грудиной с иррадиацией в шею, нижнюю челюсть, спину)
Слайд 3
Синдром дисфагии
Дисфагия (греч. dys- + phagein - есть, глотать) - это затрудненное
глотание; симптом заболеваний пищевода, смежных с ним органов или
неврогенных расстройств акта глотания. Иногда нарушение глотания достигает степени афагии (полной невозможности глотания).
Слайд 5
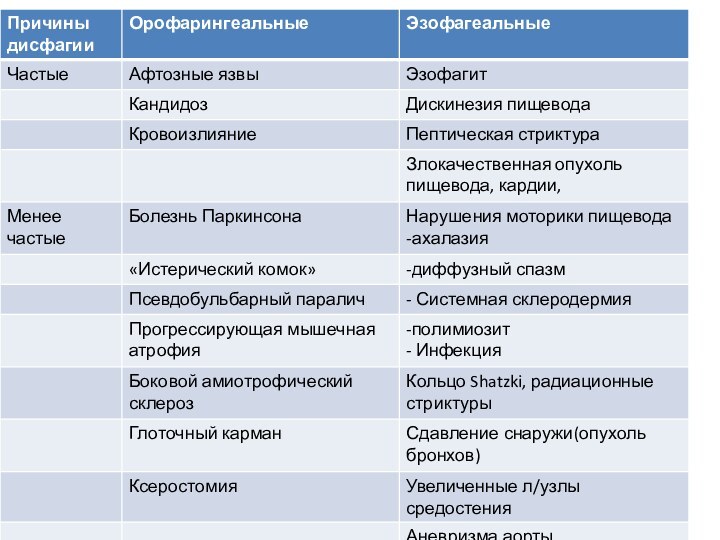
Причины дисфагии
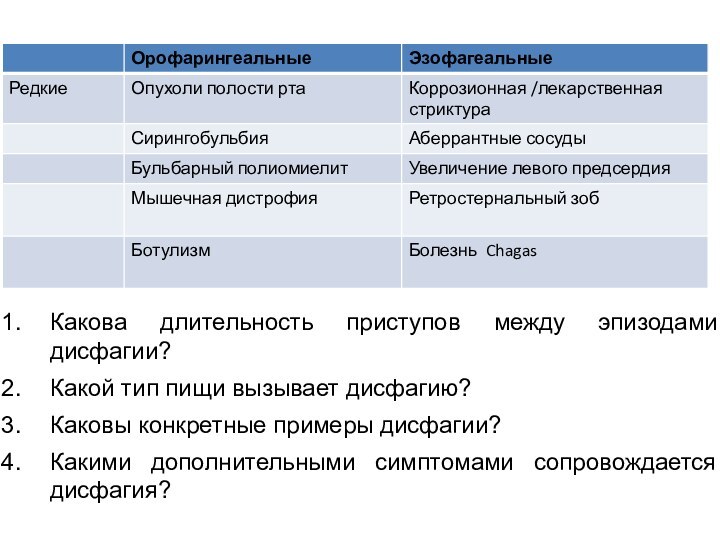
Какова длительность приступов между эпизодами дисфагии?
Какой тип
пищи вызывает дисфагию?
Каковы конкретные примеры дисфагии?
Какими дополнительными симптомами
сопровождается дисфагия?
Слайд 6
Алгоритм диагностики при прогрессирующей симптоматике дисфагии
1.Р-графия ЖКТ, ОГК
(опухоль, жидкость в средостении, выявление газового пузыря желудка, уплотнение
в нижней доле легкого – признаки аспирации)
2. В течение 48 часов – исследование с Ва++
3. Через 12 часов после приема бария –ЭГДС.
4. ОАК (анемия при онкопроцессе), повышение мочевины при дегидратации
5. Осмотр оториноларинголога
6. При системной склеродермии- функциональные исследования легких - спирометрия
Слайд 7
Классификация заболеваний пищевода
1. Ахалазия кардии К 22.0.
2.
Кардиоспазм
3. Гастроэзофагеальный рефлюкс с эзофагитом ГЭРБ ( по МКБ
K 21.0)
4. Гастроэзофагеальный рефлюкс без эзофагита ГЭНРБ (по МКБ K 21.9)
5. Дивертикулы пищевода
6. ГПОД
7. Новообразования пищевода
8. Пептические стриктуры пищевода
9. Стенозы пищевода
9. Болезнь Шагаса (протозооз, Trypanosoma cruzi)
Слайд 8
КЛАССИФИКАЦИЯ ЗАБОЛЕВАНИЙ ПИЩЕВОДА
1. Пороки развития:
Врожденная атрезия пищевода и
пищеводно-трахеальные свищи;
Врожденные стенозы пищевода;
Врожденная мембранная диафрагма пищевода;
Врожденный короткий пищевод;
Врожденные
эзофагеальные кисты;
Аномалии сосудов.
2. Повреждения пищевода:
Травматические повреждения: наружные и внутренние;
Ожоги пищевода и их последствия.
3. Заболевания пищевода:
Дивертикулы: пульсионные и тракционные;
Воспалительные заболевания: эзофагит.
Слайд 9
КЛАССИФИКАЦИЯ ЗАБОЛЕВАНИЙ ПИЩЕВОДА
4. Опухоли пищевода:
Доброкачественные опухоли;
Злокачественные опухоли.
5. Нарушение
моторики пищевода – дискинезии пищевода:
Нарушения перистальтики грудного отдела пищевода:
•
Гипермоторные:
– Сегментарный эзофагоспазм;
– Диффузный эзофагоспазм;
– Неспецифические двигательные нарушения;
• Гипомоторные;
б) Нарушения деятельности сфинктера:
• Нижнего пищеводного сфинктера:
– Недостаточность кардии – гастроэзофагиальная рефлюксная болезнь (ГЭРБ);
– Ахалазия кардиальной части;
– Кардиоспазм;
• Верхнего пищеводного сфинктера.
Слайд 10
Дифференциальный диагноз с
1. ХОБЛ
2. Бронхиальная астма
3. Пневмония,
ателектаз, плеврит
4. Перикардит
5. Стенокардия, другие заболевания ССС (инфаркт,
аневризма аорты)
6. Медиастинит и другие заболевания средостения
Остеохондроз
Заболевания других органов жкт (гастрит, ЯБЖ и ЯБ ДПК, ЖКБ)
9. Инфекционные заболевания (туберкулез, сифилис)
Слайд 11
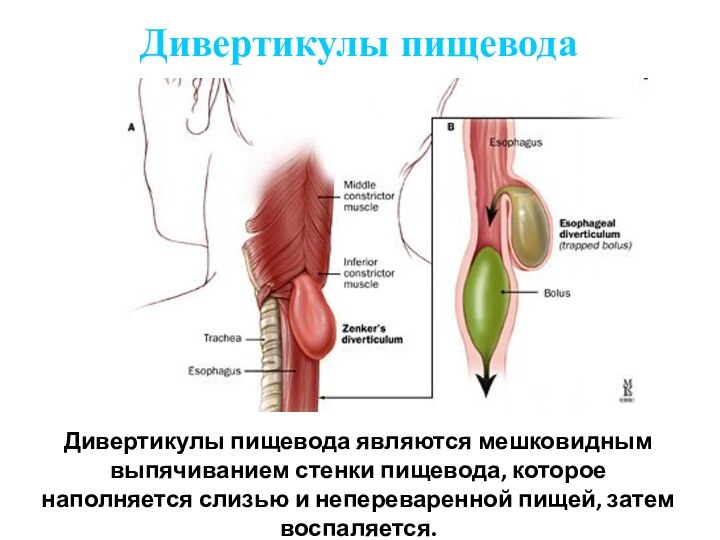
Дивертикулы пищевода
Дивертикулы пищевода являются мешковидным выпячиванием стенки
пищевода, которое наполняется слизью и непереваренной пищей, затем воспаляется.
Слайд 12
Дивертикул пищевода - это ограниченное слепое выпячивание его стенки,
которое может состоять из всех слоев пищевода (истинный дивертикул)
или только слизистого и подслизистого слоя, выпячивающихся через щели мышечного слоя (мышечный дивертикул).
В зависимости от локализации и топографии различают фарингоээофагальные, бифуркационные, эпинефральные и множественные дивертикулы, а от особенностей происхождения - спаечные дивертикулы, возникающие вследствие воспалительных процессов в средостении, и релаксационные, в основе которых лежит локальное расслабление стенки пищевода. Дивертикул пищевода может осложниться воспалением его слизистой оболочки -дивертикулитом. Причины образования дивертикула могут быть врожденными (неполноценность соединительной и мышечной тканей стенки пищевода, глотки) и приобретенными (воспаление, склероз, рубцовые сужения, повышение давления внутри пищевода).
Слайд 13
Показаниями к хирургическому лечению являются:
1. Наличие клинически
значимого дивертикула (дисфагия II-IV степени и любой из перечисленных
симптомов — дивертикулит и передивертикулит)
2. Развитие рака в дивертикуле
3. Перфорация дивертикула
4. Медиастинит
5. Кровотечение из полости дивертикула
6. Наличие свища с другими органами.
Слайд 14
Методы диагностики: клиническое обследование, рентгенконтрастное исследование, ЭГДС, эндоУЗИ.
Клиническая картина дивертикулов пищевода наиболее выражена при пищеводно-глоточных
дивертикулах (Ценкеровских). Ведущим клиническим симптомом дивертикула глоточно-пищеводного перехода является дисфагия.
Дивертикулы средней и нижней трети пищевода не имеют специфической клинической картины
и чаще являются случайной находкой при эндоскопии
Слайд 15
Используются методы малоинвазивного оперативного лечения, в частности, при
дивертикуле Ценкера
: эндоскопическая баллонная дилатация с введением миорелаксантов (действующим
началом препарата является токсин Clostridium botulinui типа А, который блокирует высвобождение ацетилхолина в нервно-мышечном соединении) в область крикофарингеальной мышцы, эндоскопическое рассечение волокон нижней порции крикофарингеальной мышцы, резекция дивертикула.
Слайд 16
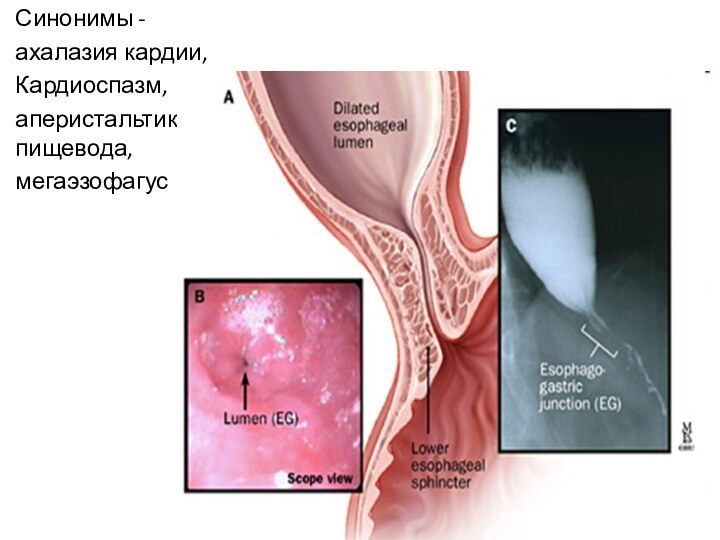
Ахалазия кардии - это нервно-мышечное заболевание пищевода, заключающееся
в стойком нарушении рефлекса раскрытия кардии при глотании и
дискинезии грудного отдела пищевода
Код МКБ : K22.0
3,1 - 20% всех заболеваний пищевода.
Нарушение моторной функции пищевода, которое характеризуется отсутствием перистальтики по всей его длине, усилением тонуса НПС (менее 40 мм рт ст) и невозможностью его расслабления при глотании (Travis S.P.L., Taylor R.H., 2002)
Характерно повреждение парасимпатического отдела нервной системы и пучков ауэрбаховского сплетения.
При обнаружении АК необходимо исключать злокачественную опухоль кардиального отдела желудка
Слайд 17
Ахалазия кардии –
Нарушение перистальтической активности стенки пищевода,
в первую очередь связано с дефицитом оксида азота (NO).
На пути пищевого в виде комка возникает препятствие в виде нерасслабившегося сфинктера,
поступление пищи в желудок затрудняется.
Эпидемиология.
Распространённость 0,6-2,0 на 100.000 населения. Преобладающий возраст - 20-60 лет, дети – 4-5% пациентов
Профилактика: Мероприятия не разработаны. Для предотвращения аспирации рекомендуют пациенту во время сна соблюдать положение с приподнятым изголовьем кровати
Слайд 18
Синонимы -
ахалазия кардии,
Кардиоспазм,
аперистальтика пищевода,
мегаэзофагус
Слайд 19
Этиология АК
1. Идиопатическая ахалазия (95 %).
2.
Семейная ахалазия - 2-5 % всех случаев заболевания (
передается горизонтально, наследуется по аутосомно-рецессивному типу; симптомы впервые появляются до 4-летнего возраста. К сопутствующим аномалиям относятся невосприимчивость к действию адренокортикотропного гормона, алакримия, микроцефалия и нейрогенная глухота.
3. Сочетание ахалазии пищевода с дегенеративными заболеваниями нервной системы, такими как болезнь Паркинсона и наследственная мозжечковая атаксия.
4. Инфекционный фактор
Психогенный
Вторичная ахалазия – инфильтрация волокон пучка Ауэрбаха клетками злокачественных новообразований
Проявление в возрасте 20-40 лет
Слайд 20
Патогенез АК
дефицит нейротрансмиттера - оксид азота (NO), продуцирующийся
из L-аргинина с участием фермента NO-синтетазы. Свойства NO опосредованы
циклическим гуанозинмонофосфатом (цГМФ).
Механизм, по которому NO через цГМФ приводит к расслаблению гладкомышечной клетки, связан с изменением внутриклеточной концентрации кальция.
установлено значительное снижение содержания фермента NO-синтетазы в ткани НПС больных АК. Это ведет к нарушению образования NO и затем к потере способности адекватного расслабления. Регуляция уровня NO является одним из самых перспективных направлений в фармакотерапии дискинетических нарушений в ЖКТ.
Перистальтические сокращения стенки пищевода усиливаются для преодоления функционального барьера, а затем трансформируются в спастические
Слайд 21
Клиника и стадии
Дисфагия, пищеводная рвота (регургитация), булькающие

звуки позади грудины, ночной кашель, боль, снижение веса.
-1. Первоначально эпизоды дисфагии только при волнении.
-2. Постепенно дисфагия при каждом приеме пищи (парадоксальная - твердая пища проходит легче жидкой) . Больные пьют воду или молоко, делают вдохи, выгибают туловище назад.(Регургитация проявляется либо срыгиванием скопившихся в пищеводе слюны, слизи и пищевых остатков, либо в виде пищеводной рвоты, которая развивается спустя 3-4 ч после еды (при значительном расширении пищевода), в горизонтальном положении или при наклоне (с. "шнурка"), во сне. Затекание пищеводного содержимого в дыхательные пути, что сопровождается симптомами "ночного кашля", "мокрой подушки", "ночной рвоты" и др. Следствие - хронический (часто рецидивирующий) бронхит (ХОБЛ) либо повторные аспирационные пневмонии. В 3-8% - озлокачествление.
Загрудинные боли при глотании или вне приема пищи. Диф/ds — стенокардия (иррадиация в шею, челюсть, межлопаточную область, исчезают при приеме нитроглицерина (а также после срыгивания или прохождения пищи в желудок), никогда не связаны с физической нагрузкой.
3. Дисфагия прогрессирует, снижение массы тела в течение нескольких месяцев или лет. Заболевание может протекать волнообразно.
Слайд 22
Дифференциальная диагностика
Рак нижней части пищевода и кардиального
отдела желудка.
Спонтанный пневмоторакс
Стенокардия
Пневмония
Астма
ХОБЛ
К симптомам тревоги при заболеваниях пищевода
относятся: прогрессирующая дисфагия (при проглатывании твердой пищи), кровотечения, анемия, прогрессирующее снижение веса, кахексия, одинофагия (болезненность при проглатывании), это показания к проведению онкопоиска
Слайд 23
Классификация
1 тип – При нём тонус стенок и
форма пищевода сохранены
2 тип – Тонус стенок пищевода потерян,
он искривлен и значительно расширен
Слайд 24
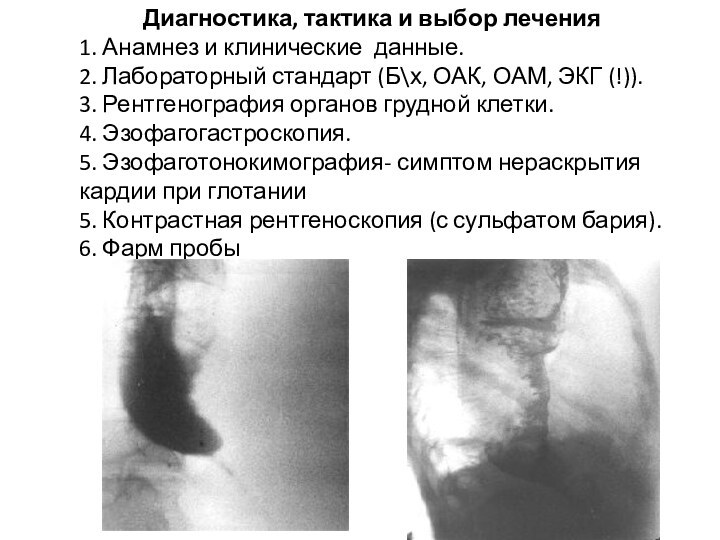
Диагностика, тактика и выбор лечения
1. Анамнез и
клинические данные.
2. Лабораторный стандарт (Б\х, ОАК, ОАМ, ЭКГ
(!)).
3. Рентгенография органов грудной клетки.
4. Эзофагогастроскопия.
5. Эзофаготонокимография- симптом нераскрытия кардии при глотании
5. Контрастная рентгеноскопия (с сульфатом бария). 6. Фарм пробы
Слайд 25
Диагностика ахалазии
Фармакологические пробы: амилнитрит, нитроглицерин.
В/м введение 1-5 мл
0,1%-ного раствора карбохолина либо 0,1-0,15 г ацетилхолина провоцирует возникновение
в грудном отделе пищевода беспорядочных непропульсивных сокращений и стимулирует тонус кардии. Реакция такого рода указывает на денервационную гиперчувствительность органа. При наличии гипермоторной дискинезии пищевода эти тесты отрицательны
-Изжога, обусловленная ахалазией, не возникает после еды, не уменьшается при применении антацидов.
Слайд 26
Диагностика ахалазии
Характерные признаки:
Отсутствие или неполная релаксация НПС
в момент глотания
- повышенное давление в области НПС
Повышенное внутрипищеводное
давление в промежутках между глотательными движениями
Различные нарушения перистальтики грудного отдела (от акинезии пищевода до эпизодов спастических сокращений)
Чувствительность пищеводной манометрии для диагностики ахалазии 80-95%, специфичность 95%
-Рекомендуемые исследования – исследование двигательной функции пищевода – пищеводная манометрия
Слайд 27
Диагностика ахалазии
Кардиолога (при подозрении на ИБС
Онколога - в
случае выявления опухолевой причины дисфагии
Психиатра - при подозрении
на неврогенную причину дисфагии (анорексию)
-Рекомендованы консультации специалистов:
Слайд 28
Классификация
1 тип – При нём тонус стенок и
форма пищевода сохранены
2 тип – Тонус стенок пищевода потерян,
он искривлен и значительно расширен
Слайд 29
Классификация ахалазии
I тип характеризуется умеренным сужением дистального отрезка
пищевода и незначительным супрастенотическим расширением пищевода (до 6 см).
Сохраняется его цилиндрическая или овальная форма.
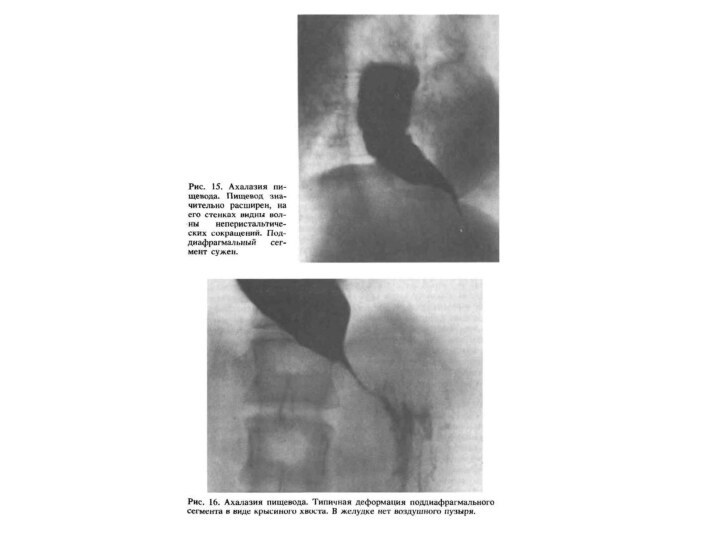
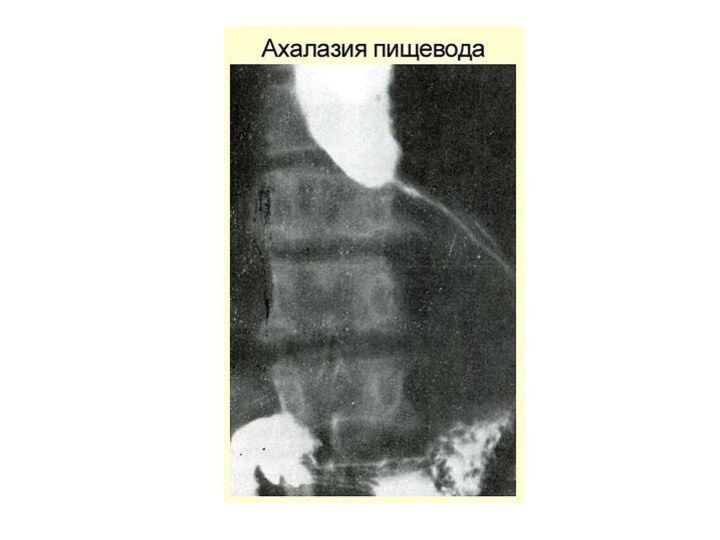
При ахалазии II типа отмечается выраженное сужение дистальной части пищевода и его значительное супрастенотическое расширение (иногда до 16-18 см), из-за чего пищевод часто принимает N-образную форму. В зависимости от вида дискинезии грудного отдела пищевода выделяют гипермоторную и гипомоторную формы ахалазии кардии, а в зависимости от тяжести клинического течения заболевания - стадии компенсации и декомпенсации.
Слайд 30
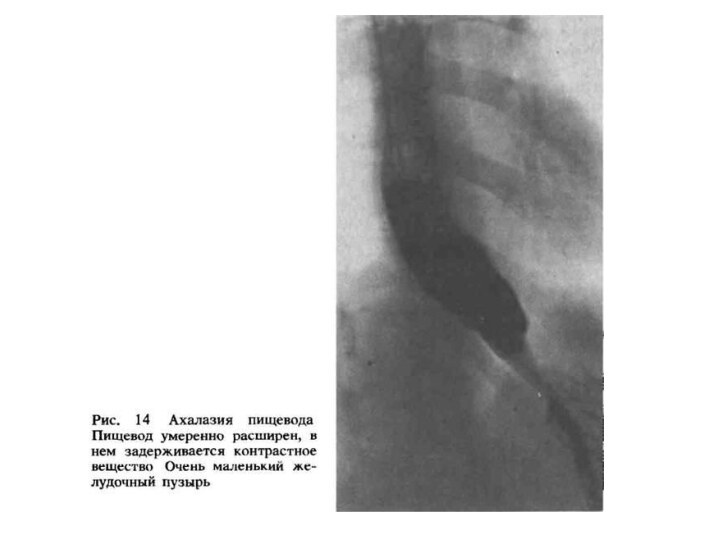
Стадии (рентгенологически)
I – коническое сужение, барий быстро
попадает в желудок
II – расширение в грудной части пищевода,
в которой скапливается жидкость
III – резкое расширение пищевода. Опорожнение пищевода задерживается на несколько суток
Слайд 31
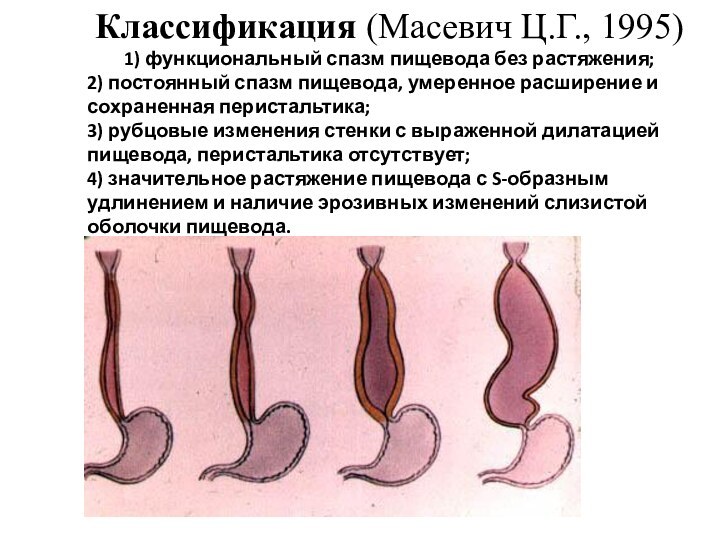
Классификация (Масевич Ц.Г., 1995)
1) функциональный спазм пищевода без
растяжения;
2) постоянный спазм пищевода, умеренное расширение и сохраненная
перистальтика;
3) рубцовые изменения стенки с выраженной дилатацией пищевода, перистальтика отсутствует;
4) значительное растяжение пищевода с S-образным удлинением и наличие эрозивных изменений слизистой оболочки пищевода.
Слайд 32
Ахалазия пищевода II-III стадии
Слайд 33
Осложнения ахалазии
Безоары пищевода.
Дивертикул дистального отдела пищевода.
Инородные
тела пищевода.
Плоскоклеточный рак пищевода.
Варикозное расширение вен пищевода.
Пищеводно-перикардиальный свищ.
Пневмоперикард. Перикардит.
Поражение легких Mycobacterium fortuitum.
Пищевод Барретта после миотомии .
Стридор с обструкцией ВДП
Отслаивание подслизистого слоя пищевода.
Слайд 34
Лечение
Ограничение нагрузок, особенно на мышцы брюшного пресса, психологических.
Сон не менее 8 часов в сутки
Сразу после еды
избегать горизонтального положения тела, а также во время сна (сон с приподнятым изголовьем)
Принимать пищу медленно.
Термическая и механическая обработка пищи (щадящая)
Слайд 35
Лечение
5. Ввиду затруднённого проглатывания лекарств и задержки их
в пищеводе предпочтение отдается сублингвальному (под язык) либо инъекционному
способу введения. Консервативное лечение: нифедипин, верапамил и изосорбида динитрат 5 мг за 30 мин до еды 3 раза в сут до еды или во время внутрь 10 мг. Электростимуляция. Для обезболивания перед приёмом пищи - анестезин или же 0,5-1%-ный раствор новокаина. Прокинетики (у большинства пациентов есть внепищеводные двигательные нарушения, ДЖВП – у 70%). Инъекции в НПС ботулотоксина 50-100 ЕД эндоскопически через иглу для склеротерапии
2. Пневмокардиодилатация с помощью баллонов диаметром до 50 мм при давлении до 340 мм рт. ст(эф. 95%, выполнение контролируемого разрыва мышц нижнего пищеводного сфинктера).R-контроль
3.Эзофагокардиомиотомия (рассекаются мышечные волокна НПС (модифицированная миотомия по Heller)
Слайд 36
Лечение
Хирургическое лечение (кардиомиотомия) показано
при впервые выявленной ахалазии
кардии 1 и 2 типов
Рецидив заболевания после проведенной
кардиодилатации
Слайд 37
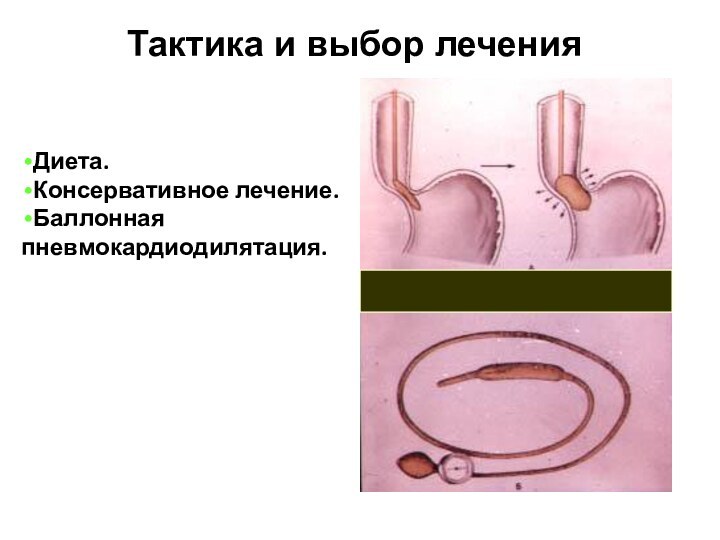
Диета.
Консервативное лечение.
Баллонная пневмокардиодилятация.
Тактика и выбор лечения
Слайд 43
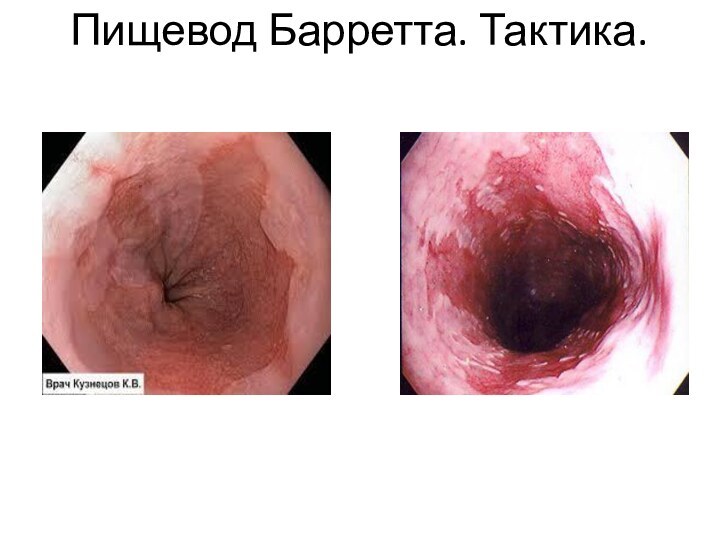
Клинические симптомы не отличаются от симптомов при других
формах ГЭРБ, могут отсутствовать. Морфологически – метаплазия плоского эпителия
пищевода и замена его цилиндрическим кишечным.
Характерная эндоскопическая картина –наблюдаемое смещение границы чешуйчатого и цилиндрического эпителия более чем на 3 см проксимальнее анатомической границы пищевода и желудка - «языки пламени»- не всегда выявляется.
Слайд 44
Пищевод Барретта
Факторы риска: -пожилой возраст больных, мужской пол,
европеоидная раса, длительный (более 13 лет) анамнез симптомов ГЭРБ–
высокая секреция соляной кислоты и высокое содержание желчных кислот в рефлюктате.
К фактору риска пищевода Барретта относится и метаболический синдром- повышает риск развития пищевода Барретта в 2 раза, потому что ожирение приводит к увеличению содержания периэзофагеальной жировой ткани. За счет освобождения из нее цитокинов и хемокинов способствует развитию воспалительных изменений слизистой оболочки пищевода
Слайд 45
Пищевод Барретта
Биопсия — через каждые 2 см, хромоэндоскопия
(индигокармин). Тактика определяется наличием или отсутствием дисплазии.
Если это
ПБ, но нет дисплазии, то ЭГДС и биопсия выполняется 2 раза в год.
Отсутствие дисплазии при ЭГДС-контроле: динамическое наблюдение, ЭГДС 1 раз в 3 года.
Дисплазия низкой степени — повторно ЭГДС через 6 месяцев. Диагноз подтверждается независимым экспертом-патоморфологом.
Риск развития дисплазии высокой степени зависит от длины сегмента пищевода Барретта, от количества очагов дисплазии- мультифокальность дисплазии повышает риск малигнизации в 3 раза
Слайд 46
ПБ
Сохраняется дисплазия низкой степени – динамическое наблюдение, ЭГДС
1 раз в год.
Дисплазия высокой степени - повторно
в течение 3 месяцев в динамике берутся множественные биопсии для исключения аденокарциномы. Диагноз «дисплазия высокой степени» подтверждается – решается вопрос о применении эндоскопических или хирургических методов исследования (Фотодинамическая терапия+ ИПП, радиочастотная аблация, термоаблация с помощью аргоновой плазменной коагуляции , криоаблация. Одним из наиболее опасных для жизни больных осложнений ГЭРБ считается возникновение на фоне пищевода Барретта аденокарциномы пищевода
Метод выбора - эндоскопическая резекция слизистой. Прием ИПП 40 мг в сут – не менее 10 лет (Омепразол, рабепразол, пантопразол, эзомепразол)
Слайд 47
: Все ИПП (утренняя доза) назначаются за
30–50 мин до завтрака; при назначении препарата дважды в
сутки, вечернюю дозу принимают спустя 10–12 ч после утренней; 2) при необходимости лечение любым из ИПП может быть продолжено до достижения эндоскопической ремиссии ; 4) сочетание при ПБ основных симптомов и симптомов, ассоциируемых с замедлением моторики и/или с гиперчувствительностью желудка к растяжению, требует использования прокинетиков и/или ферментных препаратов; при наличии внепищеводных (атипичных) симптомов терапия дополняется прокинетиками
Слайд 48
Портрет пациента с ПБ
Мужчина, белый, европеец.
45-55 лет,
курит, употребляет алкоголь, пониженного питания.
Частичная адентия, гиподинамия как
стереотип поведения.
В анамнезе – хронический
гастрит, ГЭРБ в
формате
«телефонного рефлюкса» - и, закономерно-
пищевод Барретта.
Слайд 52
Эзофагиты
: Группа заболеваний, также протекающих с синдромом
дисфагии и характеризующихся воспалительными и деструктивными изменениями слизистой оболочки
пищевода (возможно, и более глубоких слоев его стенки), определяется термином «эзофагиты». Данная патология может возникать под воздействием различных этиологических факторов: химических (кислот, щелочей и т.д.), термического (ожог), механического (травматизация инородным телом), инфекционного происхождения (грибковые- кандидоз пищевода, вирусные, бактериальные, паразитарные), быть обусловленной лекарственными препаратами, лучевым воздействием и др.
Слайд 53
Эзофагиты
: Лечение эзофагитов включает в себя назначение
механически, химически и термически щадящей диеты. При деструктивных формах
больные переводятся на парентеральное питание. При развитии стриктур решается вопрос о проведении бужирования или операции пластики пищевода.
Валганцикловир (Вальцит) внутрь по 900 мг 2 раза в сутки для лечения эзофагита, ЦМВ-этиологии.
Слайд 54
Кандидоз пищевода
Чаще выявляется у пациентов с хронической
формой кандидоза кожи и слизистых, а также у больных
с заболеваниями надпочечников и паращитовидных желез. Клиника- изжога, боли, дисфагия при глотании. Может протекать бессимптомно.
Рекомендовано эндоскопическое исследование пищевода с целью выявления кандидоза, если :
1. Больной относится к группе риска (физиологические иммунодефицитные состояния – беременность, детский, старческий возраст, приобретенные – СПИД, прием ГКС, аутоиммунные состояния, нарушения нутритивного статуса, трансплантация органов и тканей)
2. У больного имеются проявления орофарингеального, урогенитального кандидоза или диссеминированного кандидоза.
Слайд 55
Причины кандидоза:
1.Рвота;
2. Хирургические вмешательства;
3. Некоторые медикаментозные
препараты, такие как НПВС или антибиотики
3. Токсичные вещества
4.Грыжи
5. Облучение
при лучевой терапии
Прием большой по размеру таблетки с малым количеством воды, или прием лекарственных препаратов перед сном
6. Чрезмерное употребление алкогольных напитков также может привести к кандидозному эзофагиту
7. Употребление гормональных препаратов
Слайд 56
Кандидоз пищевода
Признаки кандидоза при ФГДС
1. Катаральный эзофагит –
гиперемия слизистой, характерна контактная кровоточивость, белесоватый «паутинообразный » налёт
2.
Фибринозный эзофагит – бело-серые или бело-жёлтые рыхлые налёты в виде бляшек диаметром 5 мм. Слизистая отёчна, гиперемирована, выражена контактная кровоточивость
3. Фибринозно-эрозивный эзофагит - «бахромчатые» бело-серые налёты в виде лент, эрозии округлые или линейные
Схожие признаки –наблюдаются визуально при пищеводе Барретта,ГЭРБ, лейкоплакии, красном плоском лишае, эрозивном эзофагите, герпетическом эзофагите.
Слайд 59
Кандидоз пищевода
Поэтому диагностика кандидоза пищевода основана на совокупности
данных эндоскопического и неоднократного лабораторного исследования биопсийного материала.
Золотой
стандарт - обнаружение псевдомицелия Candida (дифференциальный диагноз между кандидозом м кандидоносительством).
Клиницист должен требовать от морфолога точного описания морфологических структур гриба:
Обнаружение бластомицетов свидетельствует о кандидоносительстве
Обнаружение псевдомицелия свидетельствует о кандидозе
Слайд 60
Кандидоз пищевода
Вероятность обнаружения морфологических признаков кандидоза при однократной
биопсии маловероятна. Необходим культуральный микологический метод с посевом биоматериалов
слизистых на среду Сабуро.При этом возможна видовая идентификация грибов и определение чувствительности к антимикотикам (определение вида - C.albicans, C.tropicalis, C.krusei, C.glabrata необходимо при рецидивирующем кандидозе и отсутствии чувствительности к стандартной терапии)
Слайд 61
Кандидоз пищевода
Диагностика без эндоскопии - используется цитологическая щётка
или баллонный катетер, вводятся через нос или зонд, предотвращение
контаминации
Слайд 62
Лечение кандидоза пищевода
В план ведения пациентов с кандидозом
пищевода необходимо включить диагностику и коррекцию фоновых заболеваний (анализы
на ВИЧ, гликированный гемоглобин, онкопоиск), других очагов кандидозной инфекции, рациональную антифунгальную терапию и иммунокоррекцию.
Применяются антифунгальные препараты (1- полиеновые антимикотики -амфотерицин В, нистатин и натамицин; 2 - азольные антимикотики - кетоконазол, флуконазол, итраконазол, вориконазол, позаконазол, 3 - эхинокандины: каспофунгин, анидулафунгин, микафунгин.
Слайд 63
Лечение кандидоза пищевода
В план ведения пациентов с кандидозом
пищевода необходимо включить диагностику и коррекцию фоновых заболеваний (анализы
на ВИЧ, гликированный гемоглобин, онкопоиск), других очагов кандидозной инфекции, рациональную антифунгальную терапию и иммунокоррекцию.
Применяются антифунгальные препараты (1- полиеновые антимикотики -амфотерицин В, нистатин и натамицин; 2 - азольные антимикотики - кетоконазол, флуконазол, итраконазол, вориконазол, позаконазол, 3 - эхинокандины: каспофунгин, анидулафунгин, микофунгин.
Препарат выбора для лечения кандидоза пищевода является флуконазол 200 мг/сут, назначаемый перорально или внутривенно в течение 2–4 нед.
Слайд 64
Лечение кандидоза пищевода
В случаях непереносимости флуконазола или резистентности
возбудителя (чаще это C. krusei, C. glabrata, C. pseudotropicalis)
показаны препараты второй линии (также в течение 2–4 недель ). Препаратами второй линии при кандидозе пищевода являются:
1)итраконазол в растворе для перорального применения 200–400 мг/сут;
2)кетоконазол 200–400 мг/сут;
3)амфотерицин В 0,3–0,7 мг/кг/сут;
4)каспофунгин внутривенно 70 мг/сут в первый день, а затем 50 мг/сут внутривенно в одно введение;
5)вориконазол внутривенно 6 мг/кг/сут каждые 12 часов в первый день, а затем 4 мг/кг/сут каждые 12 часов;
6)позаконазол по 400 мг (10 мл суспензии) 2 раза в день внутрь во время еды.