Слайд 2
Определение - 2010 год
Таким образом, с современных клинических
позиций ХСН представляет собой заболевание с комплексом характерных симптомов
(одышка, утомляемость и cнижение физической активности, отеки и др.), которые связаны с неадекватной перфузией органов и тканей в покое или при нагрузке и часто с задержкой жидкости в организме.
Первопричиной является ухудшение способности сердца к наполнению или опорожнению, обусловленное повреждением миокарда, а также дисбалансом вазоконстрикторных и вазодилатирующих нейрогуморальных систем.
Слайд 3
Определение – 2013 год
Сердечная недостаточность может быть определена,
как такое нарушение структуры или функции сердца, в результате которого сердце
не в состоянии удовлетворить потребности организма в кислороде при нормальном давлении наполнения сердца, и это возможно лишь ценой повышения давления наполнения сердца.
С практической точки зрения СН – это синдром, для которого характерны определенные симптомы (одышка, отеки лодыжек, утомляемость) и клинические признаки (набухание шейных вен, мелкопузырчатые хрипы в легких, смещение верхушечного толчка влево), возникшие в результате нарушения структуры или функции сердца.
Слайд 4
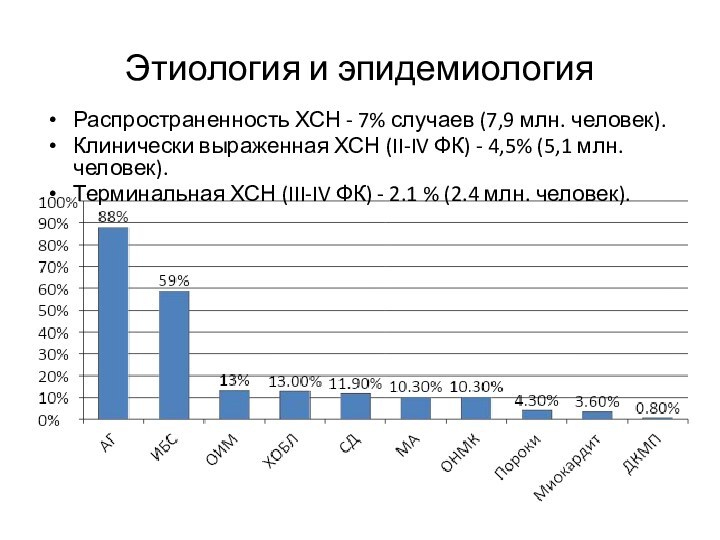
Этиология и эпидемиология
Распространенность ХСН - 7% случаев (7,9
млн. человек).
Клинически выраженная ХСН (II-IV ФК) - 4,5% (5,1
млн. человек).
Терминальная ХСН (III-IV ФК) - 2.1 % (2.4 млн. человек).
Слайд 6
Немедикаментозная терапия
10.1.1.0.0.1
При ХСН рекомендуется ограничение приема поваренной соли,
причем тем большее, чем выраженнее симптомы болезни и застойные явления:
I
ФК– не употреблять соленой пищи (до 3 г NaCl);
II ФК– плюс не досаливать пищу (до 1,5 г NaCl);
III ФК – плюс продукты с уменьшенным содержанием соли и приготовление без соли (<1,0 г NaCl).
Необходимо помнить, что диета со значимым ограничением натрия (1,8 г/день – 4,5 г соли), особенно на фоне агрессивной диуретической терапии, может даже достоверно увеличивать риск общей смерти и повторных госпитализаций в связи с обострением.
Слайд 7
10.1.2.0.0.1
Ограничение потребления жидкости актуально только в крайних ситуациях: при декомпенсированном
тяжелом течении ХСН, требующем в/в введения диуретиков. В обычных ситуациях объем
жидкости не рекомендуется увеличивать более 2 л/сутки (минимум приема жидкости – 1,5 л/сут).
10.1.3.0.0.1
Пища должна быть калорийной, легко усваиваться, с достаточным содержанием витаминов, белка.
10.1.3.0.0.2
Прирост веса >2 кг за 1–3 дня, скорее всего, свидетельствует о задержке жидкости в организме и риске развития декомпенсации!
Слайд 8
10.3.0.0.0.1
Сегодня очевидно, что покой не показан всем больным
ХСН вне зависимости от стадии заболевания. Физическая реабилитация рекомендуется
всем пациентам с I–IV ФК ХСН. Единственным требованием можно считать стабильное течение ХСН, когда нет необходимости в экстренном приеме мочегонных и внутривенном введении вазодилататоров и положительных инотропных средств.
10.3.0.0.0.2
Физическая реабилитации противопоказана при:
A) активном миокардите,
B) стенозе клапанных отверстий,
C) цианотических врожденных пороках,
D) нарушениях ритма высоких градаций,
E) приступах стенокардии у пациентов с низкой ФВ ЛЖ.
Слайд 9
10.3.0.0.0.6
При стабилизации состояния пациента необходимо провести тест 6-мин.
ходьбы. Дальнейшая тактика зависит от полученных результатов.
Слайд 10
10.3.0.0.0.2
С пациентами проводятся структурированные занятия по следующим темам:
A) Общая
информация о ХСН,
B) Симптомы ХСН и принципы самоконтроля,
C) Диета при ХСН,
D) Медикаментозная
терапия ХСН,
E) Физические нагрузки при ХСН.
Слайд 12
иАПФ
11.1.1.1.0.13
Только 5 иАПФ (каптоприл, эналаприл, лизиноприл, периндоприл и
фозиноприл) могут быть в первую очередь рекомендованы для профилактики
и лечения ХСН, хотя это не исключает возможности применения и других представителей этого класса.
Слайд 13
11.1.1.1.0.8
Максимальную степень доказанности в лечении ХСН всех стадий
имеют «классические» иАПФ, абсолютно не потерявшие своего значения – эналаприл
и каптоприл (класс рекомендации I, степень доказанности А). Именно этим препаратам правильно отдавать предпочтение в терапии ХСН.
11.1.1.1.0.21
При СКФ менее 60 мл/мин дозу иАПФ следует уменьшить наполовину, а при СКФ <30 мл/мин на ¾. В этих случаях показано применение иАПФ, имеющих два пути выведения из организма (почки/печень): фозиноприла (50/50) и спираприла (50/50), рамиприла (70/30) и трандолаприла (30/70) (класс рекомендаций IIA, степень доказанности В). Дозы этих препаратов нужно корригировать лишь при снижении СКФ менее 30 мл/мин.
Слайд 14
АРА
11.1.1.2.0.9
Некоторые АРА – кандесартан, валсартан и лозартан могут применяться для лечения
ХСН при непереносимости иАПФ.
11.1.1.3.0.4
Результаты когортных исследований и данные последних мета-анализов показывают
значительное преимущество АРА над иАПФ в лечении женщин, особенно при сочетании АГ и ХСН.
11.1.1.3.0.1
Применение комбинации иАПФ с АРА в качестве стартового лечения не может быть рекомендовано ни одной категории кардиологических больных (класс рекомендаций III, степень доказанности А).
Слайд 15
БАБ
11.1.1.4.0.28
БАБ применяются у всех больных ХСН II–IV ФК
с ФВ ЛЖ
с иАПФ (АРА) и АМКР (класс рекомендаций I, уровень доказанности А).
11.1.1.4.0.14
БАБ должны применяться у всех больных ХСН с ФВ <40%, не имеющих противопоказаний (обычных для этой группы лекарств). Это очень важное положение, ставшее постулатом лишь в последние годы. Тяжесть декомпенсации, пол, возраст, уровень исходного давления (при САД исходно больше 85 мм.рт.ст.) и исходная ЧСС не играют самостоятельной роли в определении противопоказаний к назначению β-АБ.
11.1.1.4.0.9
В четырех наиболее успешных протоколах (CIBIS–II, MERIT–HF, COPERNICUS и SENIORS) четыре различных (по влиянию на типы рецепторов и возможности вазодилатации) β-АБ показали практически одинаковое снижение риска смерти больных ХСН. Кроме того, и бисопролол, и метопролола сукцинат замедленного выведения, и карведилол и небиволол достоверно уменьшали как риск внезапной смерти, так и смерти от прогрессирования ХСН и снижали частоту госпитализаций.
Слайд 16
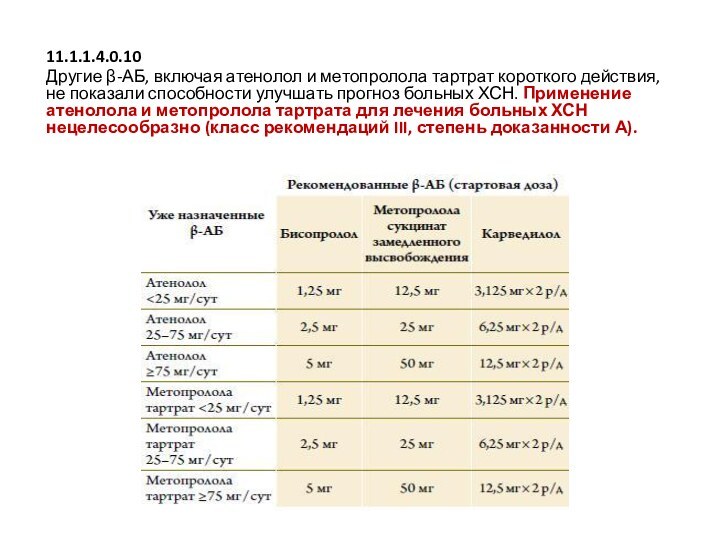
11.1.1.4.0.10
Другие β-АБ, включая атенолол и метопролола тартрат короткого действия,
не показали способности улучшать прогноз больных ХСН. Применение атенолола и метопролола
тартрата для лечения больных ХСН нецелесообразно (класс рекомендаций III, степень доказанности А).
Слайд 17
11.1.1.4.0.26
Наличие хронического обструктивного бронхита, осложняющего течение ХСН, не
является абсолютным противопоказанием к назначению β-АБ. Во всех случаях
необходимо сделать попытку к их назначению, начиная с малых доз и придерживаясь медленного титрования. Лишь при обострении симптомов бронхообструкции на фоне лечения β-АБ от их применения придется отказаться.
11.1.1.4.0.27
При сочетании ХСН и СД 2 типа назначение β-АБ абсолютно показано. Все положительные свойства препаратов этого класса полностью сохраняются. Препаратом выбора в таких ситуациях является карведилол, который в отличие от всех других β-АБ даже улучшает чувствительность периферических тканей к инсулину.
Слайд 18
Антагонисты минералкортикоидных рецепторов (верошпирон, эплеренон)
11.1.1.6.0.13
Последний мета-анализ продемонстрировал способность
АМКР снижать риск смерти (на 21%) и госпитализаций в связи
с обострением декомпенсации (на 38%) и у больных с более ранней ХСН I–II ФК, однако при этом в 1,78 раза увеличивается риск гиперкалиемии. Учитывая небольшое число обследованных больных, перенос показаний к использованию АМКР в комплексной терапии ХСН I ФК следует считать преждевременным.
11.1.1.6.0.14
Несмотря на необходимость контроля уровня калия при начале лечения, АМКР по праву занимают место в списке трех основных групп препаратов, применяемых для лечения ХСН (вместе с иАПФ и β-АБ).
Слайд 19
Ивабрадин
11.1.1.5.0.2
Ивабрадин – селективный блокатор If-каналов (If-токов) в клетках синусового узла,
урежающий ЧСС без других гемодинамических эффектов. В результате риск первичной
конечной точки (время до сердечно-сосудистой смерти или госпитализации в связи с обострением ХСН) достоверно снижался на 29% при отсутствии серьезных побочных реакций.
11.1.1.5.0.3
Ивабрадин должен применяться у больных ХСН II–IV с ФВ ЛЖ <40% для снижения риска суммы смертей плюс госпитализаций из-за ХСН c синусовым ритмом, ЧСС >70 уд/мин при непереносимости β-АБ (класс IIA, уровень доказанности С).
Слайд 20
Диуретики
11.1.2.1.0.11
Диуретики (мочегонные средства) применяются для устранения отечного синдрома
и улучшения клинической симптоматики у больных ХСН. При правильном
применении эти средства позволяют уменьшить число госпитализаций, что соответствует достижению двух из 6 основных целей при лечении ХСН. Большинство диуретиков (кроме торасемида) не замедляют прогрессирования ХСН и не улучшают прогноза больных. Их влияние на качество жизни при неправильном назначении (ударные дозы раз в 3–4–5–7 дней) может быть даже негативным.
11.1.2.1.0.10
Лечение мочегонными средствами начинается лишь при клинических или инструментальных признаках застоя (II А стадия, II ФК по классификации ОССН). Впрок мочегонными не лечат, т.к. они, как сказано выше, не замедляют прогрессирования ХСН.
Слайд 21
11.1.2.1.1.1
Алгоритм назначения диуретиков (в зависимости от тяжести ХСН) представляется
следующим:
А) I ФК – не лечить мочегонными (0 препаратов)
В) II ФК
(без клинических признаков застоя) – торасемид 2,5–5 мг (1 препарат)
C) II ФК (с признаками застоя) – петлевые (тиазидные) диуретики + спиронолактон 100–150 мг (2 препарата)
D) III ФК (поддерживающее лечение) – петлевые диуретики (лучше торасемид) + спиронолактон (25–50 мг/сут) + ингибиторы карбоангидразы = ИКАГ (ацетазоламид по 0,25 мг × 3 раза/сут в течение 3–4 дней один раз в 2 недели) (3 препарата)
E) III ФК (декомпенсация) – петлевые диуретики (лучше торасемид) + тиазидные + спиронолактон 100–300 мг/сут + ИКАГ (4 препарата)
F) IVФК – петлевые диуретики (торасемид однократно или фуросемид дважды в сутки или в/в капельно в высоких дозах) + тиазидные + АМКР + ИКАГ + при необходимости механическое удаление жидкости (5 препаратов/воздействий).
Слайд 22
11.1.2.1.3.5
Существуют относительно простые приемы преодоления устойчивости к использованию мочегонных
средств:
A) Применение диуретиков (лучше предпочесть торасемид) только на фоне иАПФ
и спиронолактона. Это главное условие успеха.
B) Введение большой (вдвое бóльшей, чем предыдущая неэффективная доза) дозы диуретика и только внутривенно.
C) Некоторые авторы предлагают вводить фуросемид (лазикс) дважды в сутки и даже постоянно внутривенно капельно.
D) Сочетание диуретиков с препаратами, улучшающими фильтрацию. При САД более 100 мм.рт.ст. – эуфиллин (10 мл 2,4% раствора внутривенно капельно и сразу после капельницы – внутривенно лазикс) или сердечные гликозиды, при более низком АД – допамин (2–5 мкг/мин). Завершившееся в 2009 году исследование DAD–HF продемонстрировало, что инфузия допамина (5 мкг/кг/мин) позволяла в 4 раза снизить дозу фуросемида при сохранении диуреза и сохранении функции почек.
Слайд 23
E) Применение диуретиков с альбумином или плазмой (можно вместе, что
особенно важно при гипопротеинемии, но эффективно и у пациентов с нормальным уровнем белка
плазмы).
F) При выраженной гипотонии – комбинация с положительными инотропными средствами (левосимендан, добутамин, допамин) и, в крайнем случае, с глюкокортикоидами (только на период критической гипотонии).
G) При САД более 125 мм.рт.ст. эффективной может быть комбинация с вазодилататорами (нитроглицерин, нитропруссид натрия), из которых наиболее перспективным выглядит применение серелаксина (в РФ пока не зарегистрирован).
H) Сочетания диуретиков по тем принципам, что указаны выше.
I) Механические способы удаления жидкости (плевральная, перикардиальная пункции, парацентез) используются лишь по витальным показаниям.
Слайд 24
Сердечные гликозиды
11.1.2.2.0.3
В настоящее время в клинической практике в подавляющем большинстве случаев
используется дигоксин, обладающий оптимальными фармакодинамическими свойствами и доказанной клинической
эффективностью. Применение других гликозидов для длительного лечения больных ХСН не имеет оснований.
11.1.2.2.0.6
Таким образом, до проведения проспективных контролируемых исследований следует руководствоваться рекомендациями – дигоксин должен назначаться всем больным ХСН II–IV ФК, с ФВ ЛЖ <40% при ФП с целью урежения и упорядочения ритма, возможного улучшения прогноза и снижения риска госпитализаций (класс рекомендаций I, уровень доказанности С).
Слайд 25
11.1.2.2.0.7
Применение дигоксина у пациентов с ХСН и синусовым ритмом
было изучено в проспективном исследовании DIG, показавшем, что дигокин
достоверно снижает риск госпитализаций (на 30%), но не влияет на риск смерти.
11.1.2.2.0.13
При ХСН с ФВ ЛЖ <40% и синусовым ритмом применение дигоксина ДОЛЖНО быть рассмотрено при недостаточной эффективности основных средств лечения декомпенсации для уменьшения риска повторных госпитализаций (класс рекомендаций IIA, уровень доказанности B).
Слайд 26
Омега-3 полиненасыщенные ЖК
11.1.2.4.0.9
Назначение ω-3 ПНЖК в дозе 1 г/сут
должно быть рассмотрено у больных ХСН II–IV ФК с ФВ
ЛЖ <35% для снижения риска смерти (в том числе внезапной) и повторных госпитализаций в дополнение к основным средствам лечения ХСН.
Слайд 27
Антикоагулянты
11.1.2.5.1.2
При наличии венозного тромбоза, высоком риске его развития
и декомпенсации, требующей постельного режима в течение не менее 3 суток,
больные ХСН с ФВ ЛЖ <35% должны получать лечение низкомолекулярными гепаринами (эноксипарин по 40 мг/сут) в течение 2 недель (класс рекомендаций IIA, уровень доказанности А).
11.1.2.5.2.9
В настоящее время могут быть использованы три типа ОАКГ:
A) классические антагонисты витамина K (варфарин),
B) прямой ингибитор тромбина дабигатран,
C) селективные блокаторы Ха ривароксабан и апиксабан.
Слайд 28
11.1.2.5.2.7
При ФП всем больным ХСН (постоянной, персистирующей или
пароксизмальной при частоте пароксизмов более 1 раза в месяц)
показано применение ОАКГ. Для определения риска развития тромбоэмболических осложнений и показанности применения ОАКГ используется шкала CHA2DS2VASc.
Слайд 29
11.1.2.5.2.2
При синусовом ритме каких-либо серьезных проспективных исследований не
проводилось, и все имеющиеся сведения касаются только антагонистов витамина
К (варфарина).
Слайд 30
Цитопротекторы
11.1.3.6.0.5
Назначение триметазидина МВ должно быть рассмотрено у больных
ХСН ишемической этиологии в дополнение к основным средствам лечения
декомпенсации для устранения симптомов, нормализации гемодинамики (и роста ФВ ЛЖ) и возможного снижения риска смерти и повторных госпитализаций (класс рекомендаций IIA, уровень доказанности В).
Слайд 31
Нерекомендованные препараты
11.1.4.0.0.1
Применение этих препаратов должно быть, по возможности, исключено
при лечении декомпенсации. К ним относятся:
A) НПВП (селективные и неселективные,
включая дозы аспирина >325 мг). Особенно неблагоприятно их использование у больных ХСН, находящихся на лечении иАПФ, диуретиками и альдактоном. Особенно опасно применение НПВП в период декомпенсации и гипергидратации, что чревато ухудшением клинического состояния и задержкой жидкости, вплоть до развития отека легких;
B) Глюкокортикоиды. Применение стероидных гормонов имеет чисто симптоматические показания в случаях упорной гипотонии и тяжелого отечного синдрома для облегчения начала лечения иАПФ, диуретиками и β-АБ.
C) Трициклические антидепрессанты;
D) Антиаритмики I класса;
E) Некоторые БМКК (верапамил, дилтиазем, короткодействующие дигидропиридины).