Слайд 2
Неотложные состояния у детей.
Слайд 3
Обезболиванию в клинике детской терапевтической стоматологии необходимо уделять
особое внимание, так как:
У ребенка процессы возбуждения превалируют над
процессами торможения
Отрицательные эмоции от посещения стоматолога могут оставить следовую реакцию на всю жизнь
Слайд 4
Виды обезболивания в детской практике:
Анестезия инъекционная местная инфильтрационная
и проводниковая с предварительной аппликационной
Премедикация в сочетании с местной
анестезией
Общая анестезия
Слайд 5
Основные проблемы обезболивания в детской терапевтической стоматологии
Устранение психоэмоциональной
напряженности
Выбор анестетика ( наименее токсичного, но с наибольшей анестезирующей
способностью)
Обеспечение профилактики нарушений в детском организме
Выбор местного обезболивания в зависимости от нозологической формы заболевания
Оказания квалификационной стоматологической помощи и обеспечения максимальных удобств врача - стоматолога
Слайд 6
Анестетики должны:
Обладать выраженным обезболивающим действием
Не вызывать аллергических реакций
Иметь минимальную токсичность
Обеспечивать скорое наступление анестезии.
Слайд 7
На эффективность местного обезболивания выделяют:
Фармакологические свойства анестетика
Техника проведения
анестезии
Анатомо-топографические особенности ЧЛО детей разных возрастов (пористость кости, меньшая
степень минерализация)
Слайд 8
Параметры безопасности анастезии:
Техника анестезии
Исходное состояние ребенка
Фармакологические свойства анестетика
Концентрация
вазоконстриктора
Наличие в анестетике консервантов
Слайд 9
Осложнения при проведении местного обезболивания:
Местные (иглы, боль и
жжение при инъекции, остаточная анестезия (парестезия), тризм, гематома, инцекции,
отек, повреждение и некроз тканей, порез лицевого нерва, внутриротовые повреждения)
Общие или системные (аллергические реакции, обморок, потеря сознания).
Слайд 10
Причины осложнений при проведений местного обезболивания:
Неправильный выбор препарата
Неправильный
выбор дозы препарата
Нарушение техники проведения анестезии
Неправильный сбор анамнеза.
Слайд 11
Обморок
Обморок (синкопальное состояние) - внезапная кратковременная потеря сознания
с утратой мышечного тонуса вследствие преходящих нарушений мозгового кровообращения.
Слайд 12
Неотложная помощь:
1. Уложить ребенка горизонтально, приподняв ножной конец
на 40-50°. Расстегнуть воротничок, ослабить пояс и другие детали
одежды, оказывающие давление на тело. Обеспечить доступ свежего воздуха.
2. Использовать рефлекторные воздействия:
- обрызгать лицо водой или похлопать по щекам влажным полотенцем;
- дать вдохнуть пары нашатырного спирта.
При выходе из этого состояния дать выпить горячий сладкий чай.
Слайд 13
3. При затянувшемся обмороке назначить:
- 10% раствор кофеина-бензоата
натрия 0,1 мл/год жизни п/к или
- раствор кордиамина 0,1
мл/год жизни п/к.
4. При выраженной артериальной гипотензии ввести 1% раствор мезатона 0,1 мл/год жизни в/в струйно.
5. При гипогликемическом состоянии ввести 20-40% раствор глюкозы 2 мл/ кг в/в струйно.
Слайд 14
6. При выраженной брадикардии и приступе Морганьи-Эдамса-Стокса провести
первичные реанимационные мероприятия: непрямой массаж сердца, введение 0,1% раствора
атропина 0,01 мл/кг в/в струйно.
Госпитализация при обморочном состоянии функционального генеза не показана, но если есть подозрение на органическую причину, необходима госпитализация в профильное отделение.
Слайд 15
Коллапс
Коллапс - угрожающая жизни острая сосудистая недостаточность, характеризующаяся
резким снижением сосудистого тонуса, уменьшением объема циркулирующей крови, признаками
гипоксии мозга и угнетением жизненно важных функций.
Слайд 16
Неотложная помощь:
1. Уложить ребенка горизонтально на спину со
слегка запрокинутой головой, обложить теплыми грелками и обеспечить приток
свежего воздуха.
2. Обеспечить свободную проходимость верхних дыхательных путей провести ревизию ротовой полости, снять стесняющую одежду. При явлениях симпатотонического коллапса необходимо:
снять спазм периферических сосудов в/м введением спазмолитиков:
- 2% раствор папаверина 0,1 мл/год жизни или
- 0,5% раствор дибазола 0,1 мл/год жизни или
. - раствор но-шпы 0,1 мл/год жизни;
Слайд 17
3. При нейротоксикозе, острой надпочечниковой недостаточности уже в
этой
фазе необходимо назначение глюкокортикоидов в/в струйно или в/м:
- гидрокортизон
(предпочтительнее!) в разовой дозе 4 мг/кг или
- преднизолон в дозе 1-2 мг/кг.
4. При явлениях ваготонического и паралитического коллапса:
а) обеспечить доступ к периферической вене и начать инфузионную терапию раствором реополиглюкина или кристаллоидами (0,9% раствор натрия хлорида или раствор Рингера) из расчета 20 мл/кг в течение 20-30 мин;
Слайд 18
б) одновременно ввести глюкокортикостероиды в разовой дозе:
- гидрокортизон
10-20 мг/кг в/в или
- преднизолон 5-10 мг/кг в/в или в/м, или в мышцы дна полости рту или
- дексаметазон 0,3-0,6 мг/кг (в 1 мл 0,4% раствора - 4 мг) в/в или в/м;
в) при некупирующейся артериальной гипотензии:
- повторно ввести в/в капельно 0,9% раствор натрия хлорида или раствор Рингера в объеме 10 мл/кг в сочетании с раствором реополиглюкина 10 мл/кг под контролем ЧСС, АД и диуреза;
Слайд 19
- назначить 1% раствор мезатона 0,1 мл/год жизни
в/в струйно медленно
или - 0,2% раствор норадреналина 0,1
мл/год жизни в/в капельно (в 50 мл 5%раствора глюкозы) со скоростью 10-20 капель в мин (в очень тяжелых
случаях - 20-30 капель в мин) под контролем АД.
I Введение норадреналина п/к и в/м не рекомендуется из-за опасности
возникновения некроза на месте инъекции (только в исключительных случаях, когда невозможно ввести в вену).
Слайд 20
5. При отсутствии эффекта от проводимых мероприятий в/в
титрованное введение допамина в дозе 8-10 мкг/кг в мин
под контролем АД и ЧСС.
6. По показаниям - проведение первичной сердечно-легочной реанимации. Госпитализация в реанимационное отделение после оказания неотложных мероприятий.
Слайд 21
ШОК
Шок - остро развивающийся, угрожающий жизни патологический процесс,
характеризующийся прогрессирующим снижением тканевой перфузии, тяжелыми нарушениями деятельности ЦНС,
кровообращения, дыхания и обмена веществ.
Слайд 22
Неотложная помощь:
1. Уложить больного в горизонтальное положение с
приподнятыми под углом 15-20° нижними конечностями.
2. Обеспечить свободную проходимость
верхних дыхательных путей.
3. Дать увлажненный 100% кислород через плотно прилегающую маску или носовой катетер.
4. Устранить, по возможности, основную причину (прекратить введение причинного аллергена, остановить наружное кровотечение, купировать болевой синдром, напряженный пневмоторакс, перикардиальную тампонаду и др.).
Слайд 23
5. При признаках декомпенсации кровообращения обеспечить доступ к
вене и при отсутствии признаков отека легкого и низком
ЦВД начать проведение инфузионной терапии кристаллоидными (раствор Рингера, 0,9% раствор натрия хлорида) и коллоидными растворами (реополиглюкин, полиглюкин, 5% альбумин).
Выбор стартового препарата, объем и соотношение растворов определяются как патогенетическим вариантом шока, так и основным заболеванием. Инфузионная терапия проводится под контролем ЧСС, АД, аускультативной картины в легких, диуреза. Если эти параметры улучшились, в/в введение жидкости следует продолжить.
Слайд 24
Если в процессе инфузионной терапии появляются хрипы в
легких, нарастают тахикардия и одышка - немедленно прекратить инфузию
и провести коррекцию.
6. После начала инфузионной терапии при артериальной гипотензии назначить в/в титрованно допамин в дозе 6-8-10 мкг/кг в мин под контролем АД и ЧСС.
Первоначально необходимо приготовить «матричный» раствор:
официнальный раствор (содержащий в 1 мл 40 мг) развести в 100 раз 1,0 мл на 100 мл 0,9% раствора натрия хлорида или 5% раствора глюкозы. Препарат вводится в/в капельно или микроструйно с помощью инфузионных насосов.
Слайд 25
Дозировка (скорость в/в введения) допамина зависит от задач
терапии и подбирается индивидуально. Переливание этого раствора в дозе
0,3 мл/кг в час (1-2 мкг/кг в мин) обеспечивает периферические сосудорасширяющие эффекты допамина (повышает диурез). Такое разведение в дозе 0,6 мл/кг в час (3-5 мкг/кг в мин) окажет кардиостимулирующий эффект (увеличивает минутный объем крови), а 1,2 мл/кг в час (8-10 мкг/кг в мин) - сосудосуживающий.
Слайд 26
7. Проводить коррекцию сопутствующих состояний (даже если они
не установлены твердо, но высоковероятны): гипогликемии в/в введением 20-40%
раствора глюкозы в дозе 2 мл/кг; метаболического ацидоза под контролем КОС; надпочечниковой недостаточности.
8. При необходимости проведение комплекса мероприятий сердечно-легочной реанимации.
Госпитализация в реанимационное отделение.
Слайд 27
ТРАВМАТИЧЕСКИЙ ШОК
В генезе шока при травме имеют значение
два основных фактора:
кровопотеря и боль. Ведущим из них является
кровопотеря, обуславливающая гиповолемию.
Слайд 28
Выбор лечения и тактические решения. Соответственно задачам диагностики
у пострадавших с травмой прежде всего устраняют причины, вызвавшие
расстройство дыхания, и начинают обезболивание и седативную терапию. Вторым этапом является остановка наружного кровотечения, если оно имеется. Затем определяют стадию расстройства кровообращения и выбирают характер и объемную скорость инфузионно-трансфузионной терапии.
Слайд 29
АНАФИЛАКТИЧЕСКИЙ ШОК
Анафилактический шок (АШ) - остро развивающийся,
угрожающий жизни патологический процесс, обусловленный аллергической реакцией немедленного типа
при введении в организм, аллергена, характеризующийся тяжелыми нарушениями кровообращения, дыхания, деятельности ЦНС.
Слайд 30
Лечение
Ребенка укладывают на бок во избежание асфиксии
в результате аспирации рвотных масс, западения языка (при отсутствии
рвоты больного укладывают на спину с приподнятым ножным концом). Пациента обкладывают грелками, обеспечивают доступ свежего воздуха, проходимость дыхательных путей, начинают кислородотерапию. Выше места введения препарата (если он введен в конечность) или укуса насекомого накладывают жгут. Место введения препарата (укуса) обкладывают льдом для замедления всасывания.
Слайд 31
Затем одновременно и очень быстро проводят следующие мероприятия.
1.
Подкожно вводят 0,1% раствор адреналина (внутримышечно адреналин вводить не
следует, ибо он расширяет сосуды скелетных мышц, что усиливает децентрализацию кровообращения), или 1 % раствор мезатона или норадреналина в дозе 0,01 мл/кг; 10% раствор кофеина от 0,1 до 1 мл или кордиамин от 0,1 до 1 мл. Введение этих препаратов повторяют через 15-20 мин. Если артериальное кровяное давление не поднимается, сохраняется общая слабость, то приступают к внутривенному введению 0,01 % раствора адреналина или 0,1 % раствора мезатона (1 мл ампульного 0,1% раствора адреналина разводят в 10 мл изотонического раствора натрия хлорида) в дозе 0,1 мл / кг вводят медленно в 10-20 мл 5% раствора глюкозы.
Слайд 32
Можно 1 мл 0,1 % раствора адреналина добавить
к 250 мл 5% раствора глюкозы (1 мл полученного
раствора будет содержать 4 мкг адреналина) и вводить его со скоростью 0,1 мкг/кг в мин, постепенно повышая дозу до 1,5 мкг / кг в мин для подъема АД.
Быстрое внутривенное введение коллоидных (не белковых!) кровезаменителей или изотонического раствора натрия хлорида (15 мл/кг в мин) также будет способствовать подъему давления. В некоторых случаях (олигурия, сердечная слабость) более целесообразно на фоне кислородотерапии вливание допамина (200 мг в 250 мл изотонического раствора натрия хлорида, что соответствует 800 мкг в 1мл полученного раствора) в дозе 5 мкг/кг в мин (стартовая доза) с постепенным ее повышением до 10-14-20 мкг/кг в мин, помня, что высокие дозы допамина могут вызвать олигурию.
Слайд 33
2. Кортикостероиды не являются средствами выведения из шока,
но учитывая все их механизмы действия, целесообразно внутривенное введение
метилпреднизолона (20-40 мг), 3% раствора преднизолона (0,1-0,2 мл/кг) или внутримышечное введение гидрокортизона (4-8 мг/кг) каждые 4-6 ч. Иногда достаточно дать преднизолон внутрь. Отмену терапии глюкокортикоидами проводят в течение 5-7 дней.
3. При бронхоспазме и других расстройствах дыхания внутривенно вводят 2,4% раствор эуфиллина (5-7 мг/ кг в 20 мл изотонического раствора натрия хлорида) каждые 4-6 часов. При повторном введении эуфиллина доза уменьшается в два раза.
Слайд 34
4. При сердечной слабости применяется глюкагон (0,225 мл/кг)
и сердечные гликозиды (строфантин в возрастных дозах). Нужно следить
за проходимостью дыхательных путей и при необходимости — немедленно ввести воздуховод. Внутренний диаметр интубационной трубки можно рассчитать по следующей формуле:
диаметр трубки в мм = (16 + возраст больного в годах): 4.
Например, для двухлетнего ребенка должна быть использована интубационная трубка с внутренним диаметром 4,5 мм.
При стойкой (в течение 20 мин) артериальной гипотонии необходимо начать
ИВЛ.
Слайд 35
5. При не тяжелых случаях АШ внутрь или
внутримышечно (внутривенно)
вводят гистаминоблокаторы. Оптимально назначение быстродействующих
антигистаминных препаратов II поколения,
гистаминоблокаторов (циметидин 5 мг/кг или ранитидин 1 мг/ кг). Применение пипольфена противопоказано в связи с его выраженным гипотензивным эффектом.
При АШ, развившимся на введение пенициллина, сразу же после выведения
больного из коллапса и асфиксии показано внутримышечное введение
пенициллиназы (1 000 000 ЕД).
Все больные с АШ должны быть госпитализированы, ибо течение шока может быть волнообразным.
Слайд 36
КРАПИВНИЦА И АНГИОНЕВРОТИЧЕСКИЙ ОТЕК
Эти заболевания — одни из
наиболее распространенных аллергических поражений кожи. Примерно у 10-20% людей
хоть раз в жизни была крапивница.
Крапивница и ангионевротический отек чаще развиваются у девочек.
Слайд 37
Лечение
Устранение контакта с аллергеном после выявления его с
помощью сбора
аллергологического анамнеза, проведения кожных скарификационных и других диагностических
проб. При реакции на пищу целесообразно дать солевое слабительное. Показано назначение антигистаминных препаратов: фенкарола (2-3 мг/кг суточная доза), кларитина или других антигистаминных препаратов II поколения в сочетании с псевдоэфедрином.
Слайд 38
При отеках гортани II, III степени назначают большие
дозы преднизолона—3-4 мг/кг («трахеостомия без ножа»), трахеостомию по показаниям.
Холодовую крапивницу лечат ципрогептадином (2-4 мг каждые 8-12 ч), холинергическую — гидроксизином (0,5 мг/кг4 раза в день, внутрь).
Слайд 39
ЛЕКАРСТВЕННАЯ АЛЛЕРГИЯ
Лекарственная аллергия (ЛА) — объединяющее понятие для
реакций и болезней, вызванных применением медикаментов и обусловленных иммунопатологическими
механизмами
Слайд 40
Лечение
При возникновении подозрения на ЛА необходимо отменить все
медикаменты, которые получает ребенок. При острых реакциях полезно промывание
желудка, солевое слабительное, назначение энтеросорбентов (активированный уголь, полифепан и др.), а также гемосорбция, плазмаферез. Симптоматическая и другая патогенетическая терапия зависит от характера поражения.
Слайд 41
АСФИКСИЯ
Асфиксия является острым патологическим состоянием, которое возникает при
недостатке кислорода и накоплении углекислоты в организме.
Слайд 42
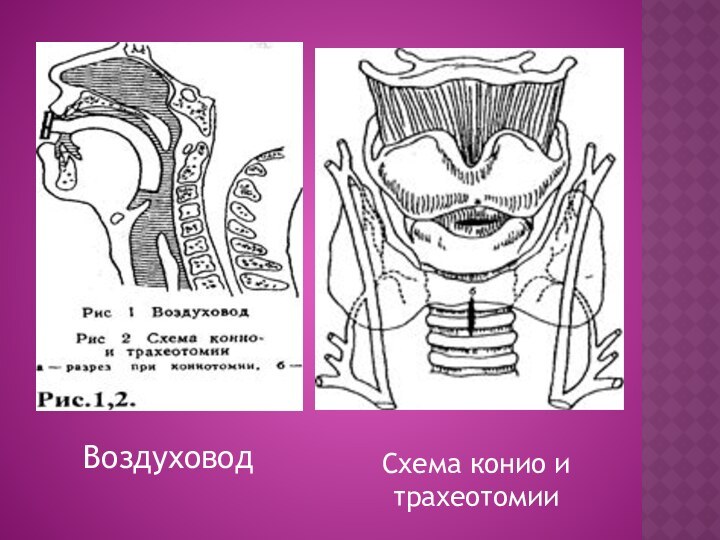
Воздуховод
Схема конио и трахеотомии
Слайд 43
Кониотомия проводится экстренно, на месте происшествия без помощников
и специальных инструментов. Больного укладывают на спину с сильно
запрокинутой назад головой на твердое основание. Врач обхватывает большим и средним пальцем левой руки щитовидный хрящ, а указательным нащупывает углубление между нижним краем щитовидного и верхним краем перстневидного хрящей. Точно по средней линии скальпелем или другим
острым инструментом производится разрез тканей и открывается дыхательная трубка (рис. 2). Появление резкого свистящего дыхания подтверждает, что открыт доступ в трахею. В отверстие вводится канюля, катетер или другая трубочка.
Слайд 44
Трахеотомия. Различают верхнюю, среднюю и нижнюю трахеотомию в
зависимости от того, проводится ли она над перешейком щитовидной
железы, на уровне перешейка или под ним. Более предпочтительна нижняя трахеотомия. Необходим набор следующих инструментов: скальпель, по два хирургических и анатомических пинцета, ножницы, гемостатические инструменты, острый трахеальный крючок, трахеотомные канюли размером 5-8 мм для детей и 9-15 мм для взрослых, иглодержатель, иглы, нитки. На операционном столе больному придают положение с сильно запрокинутой назад головой, для чего под плечи подкладывают подушку или свернутый пододеяльник (простыню). В таком положении голова свисает вниз, а гортань и трахея сильно выпячиваются.
Слайд 45
Необходимо хорошее освещение. Операционное поле обрабатывается и ограждается
стерильной простыней. Под местной анестезией производится разрез кожи от
перстневидного хряща к яремной вырезке грудины строго по средней линии, где меньше всего кровеносных сосудов и ближе расположена трахея. Кожу и подкожный жировой слой рассекают до поверхностной фасции шеи. Разрез увеличивается расширителями. Кровоточащие поверхностные вены подвергаются электрокоагуляции. Строго по средней линии рассекается соединительнотканная оболочка. Расположенные с двух сторон грудино-щитовидная и грудино-подъязычная мышцы раздвигают тупым путем и таким образом подходят к претрахеально расположенной рыхлой соединительной ткани.
Слайд 46
. Имеющиеся здесь кровеносные сосуды подвергают коагуляции или
перерезают между двумя лигатурами. Перешеек щитовидной железы отодвигают. После
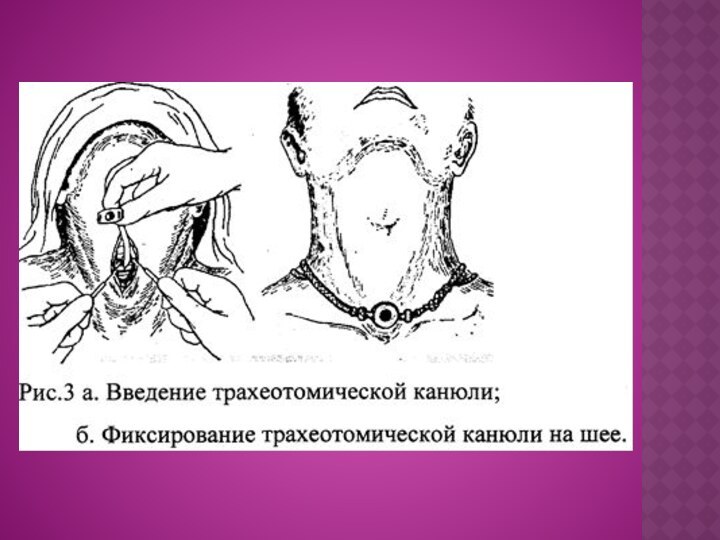
тщательного гемостаза оголенная трахея оттягивается кверху и кпереди с помощью трахеального крючка. Между трахеальными кольцами вводится 0,2-0,3 мл 5% раствора дикаина, который, попадая в просвет трахеи, анестезирует ее слизистую оболочку. Дальше рассекаются второе и третье трахеальные кольца и слизистая оболочка передней стенки трахеи. Скальпель не должен проникать глубже, чем на 0,5-1 см, чтобы не повредить заднюю стенку трахеи. При открытии просвета трахеи слышен свист воздуха. В отверстие вводят подходящую по величине и форме канюлю (рис. 3 а). Чтобы канюля не выскочила при сильных приступах кашля, через ее боковые отверстия пропускают бинт и завязывают его на шее (рис.3 б).
Слайд 47
При необходимости внутреннюю телескопическую канюлю можно извлекать и
очищать. Чтобы избежать развития эмфиземы, кожный разрез зашивается неплотно.
Под щиток кайюли подводится разрезанная с одного края марля, которая впитывает отделяемое из раны. Периодически стерильными катетерами проводится аспирация секрета из самой трахеи. Для его разжижения при необходимости закапывают стерильный изотонический раствор хлорида натрия или ферментные препараты (тахоликвон, мукосольвин), которые сразу же аспирируются.
Слайд 49
Бронхообструктивный синдром.
Синдром бронхообструкции является одной из форм обструктивной
острой дыхательной недостаточности, обусловленной низкой обструкций бронхиального дерева за
счет бронхоспазма, отека слизистой и гиперсекреции.
Слайд 50
Неотложная помощь
При остром обструктивном бронхите и бронхиолите у
детей:
1. При возможности провести ингаляцию с бронхолитиком (беродуал, атровент,
беротек Н, сальбутамол (вентолин):
- 1-2 ингаляционных дозы, желательно через спейсер или аэрочамбер (маска или 0,5 л стаканчик с отверстием в дне для ингалятора), до 3-4 раз в день;
- более эффективная доставка препаратов в бронхиальное дерево достигается с помощью небулайзера.
Слайд 51
Бронхолитик при небулайзерной терапии распыляется с помощью специального
прибора, снабженного компрессором, поступает в бронхи под давлением, проходя
пробки из слизи. Данный метод является самым выгодным способом доставки бронхолитика в бронхиальное дерево, при этом аэрирование раствора происходит более мелкое, достигается максимальный контакт со слизистой бронхиального дерева, не требуется синхронизации с вдохом и эффект развивается гораздо быстрее и держится длительнее, чем при обычной ингаляции.
Слайд 52
Выпускаются бронхолитики в растворе для небулайзерной терапии.
Небулайзерная терапия
на сегодняшний день считается наиболее приемлемым методом оказания экстренной
помощи для детей любого возраста. Эффективность лечения оценивается по частоте дыхания через 20 мин после ингаляции с бронхолитиками: частота должна уменьшаться на 10-15 дыхательных движений в минуту от исходной.
2. При неэффективности данной ингаляционной терапии или при отсутствии ингаляционных бронхолитиков ввести 2,4% раствор эуфиллина в разовой дозе 4 мг/кг (0,15 мл/кг) в/в струйно медленно или капельно на 0,9% растворе натрия хлорида до 3 раз в сутки (максимальная суточная доза составляет 12-15 мг/кг).
Слайд 53
При отсутствии возможности в/в введения на догоспитальном этапе
можно назначить эуфиллин внутрь в той же дозе или
в ингаляции на физиологическом растворе натрия хлорида.
3. Улучшение дренажной функции бронхиального дерева: ингаляция лазолвана через небулайзер или внутрь лазолван, бромгексин, мукодин или ацетилцистеин в возрастных дозах в сочетании с вибрационным массажем.
При бронхиолите возможно парентеральное введение (в/м, в/в) лазолвана в суточной дозе 1,2-1,6 мг/кг в 2 приема.
Слайд 54
4. При дыхательной недостаточности П-Ш степени:
- оксигенотерапия увлажненным
кислородом через маску или носовой катетер;
- преднизолон в дозировке
1-2 мг/кг в сут (при бронхиолите - до 5-10 мг/кг) без учета суточного ритма через каждые 6 часов парентерально (в/в, в/м)
или внутрь в зависимости от степени тяжести; доза преднизолона для парентерального введения увеличивается в 3 раза от дозы, рекомендуемой внутрь;
- при выраженной экссудации возможно назначение гидрокортизона в/в капельно в дозе 5 мг/кг;
Слайд 55
- инфузионная терапия с целью восполнения объема циркулирующей
крови, способствующая разжижению мокроты: глюкозо-солевые растворы (10% глюкоза и
0,9% раствор натрия хлорида) в соотношении 1:1 в суточном объеме 30-50 мл/кг со скоростью введения 10-15 капель в мин; возможно использование реополиглюкина в дозе 10-15 мл/кг при соотношении коллоидов/кристаллоидов 1:2.
5. Перевод на ИВЛ при симптомах дыхательной недостаточности III степени.
Слайд 56
6. Этиотропное лечение противовирусными (интерферон, виферон, рибавирин и
др.) и/или антибактериальными препаратами по показаниям - при средней
и тяжелой степени выраженности бронхообструкции, при микоплазменной и хламидийной этиологии процесса.
Госпитализация при явлениях дыхательной недостаточности 1-11 степени в отделение острых респираторных инфекций, при III степени - в реанимационное отделение.
Слайд 57
Приступ бронхиальной астмы
Приступ бронхиальной астмы (БА) - остро
развившееся и /или прогрессивно ухудшающееся экспираторное удушье, затрудненное и/или
свистящее дыхание, спастический кашель или сочетание этих симптомов при резком снижении показателя пиковой скорости выдоха.
Слайд 58
Неотложная помощь при легком приступе БА:
1. Назначить 1-2
дозы одного из бронхоспазмолитических препаратов с помощью дозирующего аэрозольного
ингалятора через спейсер или приспособление в виде пластикового стаканчика с отверстием в дне для ингалятора или через небулайзер - (беротек Н, сальбутамол) - предпочтителен у детей старшего возраста и при неэффективности других ингаляционных бронхолитиков или - М-холинолитик (атровент) - предпочтителен у детей раннего возраста и при ночных приступах;
Слайд 59
- комбинированный бронхоспазмолитик (агонист и М-холинолитик - беродуал)
- наиболее универсальный препарат с высоким профилем безопасности.
2. Оценить
эффект терапии через 20 мин.
3. Лечение после ликвидации приступа:
- продолжить бронхоспазмолитическую терапию стартового бронхолитика каждые 4-6 часов в течение 24 - 48 час. в ингаляциях, возможно перорально, или метилксантины короткого (эуфиллин) или длительного (теопэк, теотард и др.) действия внутрь;
- назначить или продолжить прием базисных противовоспалительных препаратов.
Слайд 60
Неотложная помощь при среднетяжелом приступе БА:
1. Назначить ингаляцию
1-2 дозы одного из бронхоспазмолитических препаратов (см. неотложную помощь
при легком приступе БА). Предпочтителен комбинированный бронхоспазмолитик (агонист и М-холинолитик) - беродуал;
2. При отсутствии дозирующего аэрозольного ингалятора или небулайзера возможно введение 2,4% раствора эуфиллина в дозе 4-5 мг/кг (0,15-0,2 мл/кг) на изотоническом растворе натрия хлорида в/в струйно медленно в течение 10-15 мин. Эуфиллин в/м, ингаляционно и в свечах не применяется!
Слайд 61
3. Оценить эффект терапии через 20 мин.
4. Лечение
после ликвидации приступа:
продолжить бронхоспазмолитическую терапию стартовым
бронхолитиком каждые 4 часа бодрствования 1-2 дня в форме дозирующего аэрозоля или через небулайзер, затем перевод на пролонгированные бронхолитики (агонисты, метилксантины);
- продолжить базисную противовоспалительную терапию (недокромил натрия, кромогликат натрия, ингакорт, будесонид) с увеличением дозы препарата в 1,5-2 раза на 7-10 дней или использовать комбинированные препараты с противовоспалительным и бронхоспазмолитическим действием
(дитек).
Слайд 62
Неотложная помощь при тяжелом приступе БА:
1. Срочная госпитализация.
2.
рксигенотерапия через маску или носовой катетер.
3. Проведение ингаляционной терапии:
-
бронхоспазмолитики через небулайзер: используются агонисты (беротек, сальбутамол) периодически с интервалом 20 мин в течение часа, затем каждые 1-4 часа по необходимости или проводится длительная небулизация. Бронхоспазмолитический эффект может быть усилен добавлением атровента или использованием комбинированного препарата - беродуала;
- при отсутствии небулайзера и отсутствии признаков передозировки агонистов назначается 2-3 ингаляции дозирующего аэрозоля агониста (беротек Н, сальбутамол) через спейсер каждые 20 мин в течение часа, затем каждые 1-4 часа, как необходимо.
Слайд 63
4. При отсутствии ингаляционной техники (недоступны небулайзер и
дозирующий ингалятор) или при недостаточном эффекте от ингаляционных методов
ввести 2,4% раствор эуфиллина в/в струйно медленно в течение 20-30 мин в дозе 4-5 мг/кг (0,15-0,2 мл/кг); затем при необходимости в/в капельно в Течение 6-8 часов в дозе 0,6-0,8 мг/кг/час.
5. Одновременно с бронхоспазмолитиками ввести глюкокортикостероиды в/в или в/м или внутрь в дозе по преднизолону 2 мг/кг. Несвоевременное введение глюкокортикостероидов повышает риск неблагоприятного исхода.
Слайд 64
6. Проведение инфузионной терапии в объеме 30-50 мл/кг
глюкозо-солевыми растворами в соотношении 1:1 со скоростью 10-15 капель
в мин, затем, при необходимости, в/в капельно в течение 6-8 часов.
7. Лечение после купирования тяжелого приступа:
- продолжить бронхоспазмолитическую терапию стартовым препаратом каждые 4 часа бодрствования в течение 3-5 дней, затем перевод на
пролонгированные бронхолитики (агонисты, метилксантины);
- системные глюкокортикостероиды до купирования бронхообструкции;
- продолжить базисную противовоспалительную терапию (беклометазон, ингакорт, будесонид) с увеличением дозы выше среднетерапевтической, или использовать комбинированные препараты с противовоспалительным и бронхоспазмолитическим действием (дитек).
Слайд 65
Судорожный синдром
Судороги - внезапные непроизвольные приступы тонико-клонических сокращений
скелетных мышц, сопровождающиеся нередко потерей сознания.
Слайд 66
Неотложная помощь:
1. Уложить больного на плоскую поверхность (на
пол) и подложить под голову подушку или валик; голову
повернуть набок и обеспечить доступ свежего воздуха.
2. Восстановить проходимость дыхательных путей: очистить ротовую полость и глотку от слизи, вставить роторасширитель или шпатель, обернутый мягкой тканью, чтобы предотвратить прикусывание языка, губ и повреждение зубов.
3. Если судороги продолжаются более 3-5 мин, ввести 0,5% раствор седуксена (реланиума) в дозе 0,05 мл/кг (0,3 мг/кг) в/м или в мышцы дна полости рта.
Слайд 67
4. При возобновлении судорог и эпилептическом статусе обеспечить
доступ к вене и ввести 0,5% раствор седуксена в
дозе 0,05 мл/кг.
5. Ввести 25% раствор сульфата магния из расчета 1,0 мл/год жизни, а
детям до года - 0,2 мл/кг в/м или 1% раствор лазикса 0,1-0,2 мл/кг (1-2 мг/кг) в/в или в/м.
6. При отсутствии эффекта ввести 20% раствор оксибутирата натрия (ГОМК) 0,5 мл/кг (100 мг/кг) на 10% растворе глюкозы в/в медленно (!) во избежание остановки дыхания.
Госпитализация после оказания неотложной помощи в стационар, имеющий неврологическое отделение, при эпилептическом статусе в реанимационное отделение. В дальнейшем необходим подбор или коррекция базисной терапии эпилепсии.
Слайд 68
Комы
Кома - глубокое расстройство функции ЦНС с серьезным
прогнозом, характеризующееся нарушением сознания с частичной или полной утратой
адекватной реакции на внешние раздражители.
Слайд 69
Неотложная помощь:
1. Организовать срочную госпитализацию в отделение
реанимации.
2. Выполнить незамедлительно мероприятия, направленные на стабилизацию состояния больного,
вне зависимости от причины комы:
а) поддержание оптимального кровообращения и дыхания:
- обеспечить проходимость дыхательных путей (положение больного на боку, голову повернуть набок, очистить ротоглотку от слизи);
- при остановке сердца и дыхания - комплекс первичной сердечно-легочной реанимации;
Слайд 70
- при выраженной артериальной гипотензии (гиповолемический шок) обеспечить
доступ к вене для проведения инфузионной терапии кристаллоидными растворами
(изотонический раствор натрия хлорида, раствор Рингера) со скоростью 20-40 мл/кг в час под контролем ЧСС, АД и диуреза;
- оксигенотерапия;
- при прогрессирующей дыхательной недостаточности (диспное, гиповентиляция, цианоз) - проведение интубации и перевод на ИВЛ;
б) коррекция гипогликемии, высоковероятной при коме (так же, как терапия ех juvantibus при подозрении на гипогликемическую кому) - в/в введение 20-40% раствора глюкозы в дозе 2 мл/кг;
Слайд 71
в) нормализация температуры тела: при гипотермии (температура тела
ниже 35°С) - согревание больного (укутать, грелки к конечностям),
при гипертермии (температура выше 38,5°С) - введение жаропонижающих препаратов;
г) при судорогах неметаболического генеза - введение противосудорожных препаратов.
Госпитализация в реанимационное отделение. Транспортировка осуществляется в горизонтальном положении с приподнятым ножным концом, голова ребенка должна быть повернута набок; обязательна подготовка к возможности проведения в/в инъекций и сердечно-легочной реанимации.
Слайд 72
Гипогликемическая кома
Гипогликемическая кома обусловлена нарушением снабжения головного мозга
глюкозой и кислородом вследствие значительного или быстрого падения уровня
глюкозы в крови.
Слайд 73
Неотложная помощь:
1. Если ребенок в сознании: напоить его
сладким чаем с 1-2 кусочками сахара или 1-2 чайными
ложками меда (варенья), 25-100 г белого хлеба или 50 г печенья.
2. При внезапной потере сознания:
- в/в струйно ввести 25-50 мл 20-40% раствора глюкозы из расчета 2 мл/кг;
если ребенок пришел в сознание, его необходимо накормить (манная каша, картофельное пюре, кисель и др.);
- при отсутствии эффекта через 10-15 мин повторить введение 20-40% раствора глюкозы в той же дозе, и если эффекта нет - начать в/в капельное введение 10% раствора глюкозы в объеме 100-200 мл со скоростью 20 капель в минуту (под контролем гликемии, поддерживая уровень глюкозы в крови в пределах 6-9 ммоль/л).
Слайд 74
3. Если в результате проведенных мероприятий сознание у
ребенка не восстановилось, ввести:
- раствор глюкагона в дозе 0,5
мл детям с массой до 20 кг и 1,0 мл - с массой более 20 кг в/м или 0,1% раствор адреналина 0,1 мл/год жизни п/к;
- 3% раствор преднизолона в дозе 1-2 мг/кг в 300-500 мл 10% раствора глюкозы в/в капельно (под контролем гликемии).
4. При судорожном синдроме ввести:
- 0,5% раствор седуксена в дозе 0,05-0,1 мл/кг (0,3-0,5 мг/кг) в/м или в/в. 5. При развитии отека мозга:
Слайд 75
- назначить маннитол в виде 10% раствора в
дозе 1 г/кг в/в капельно на 10% растворе глюкозы;
половину дозы ввести быстро (30-50 капель в минуту), остальной инфузат - со скоростью 12-20 капель в минуту;
- ввести раствор дексаметазона в дозе 0,5-1 мг/кг в/в;
- ввести 1% раствор лазикса 0,1-0,2 мл/кг (1-2 мг/кг) в/в или в/м;
- оксигенотерапия.
Госпитализация больного сахарным диабетом в коматозном состоянии в реанимационное или специализированное эндокринологическое отделение.
Слайд 76
Носовое кровотечение.
Неотложная помощь:
1. Придать сидячее или полусидячее положение,
успокоить ребенка.
2. Прижать крылья носа к носовой перегородке на
10-15 мин, холод на переносицу.
3. Ввести в носовые ходы турунды, смоченные 3% раствором перекиси водорода или 0,1% раствором адреналина (возможно использование гемостатической губки).
4. При отсутствии эффекта - проведение передней тампонады носа.
Слайд 78
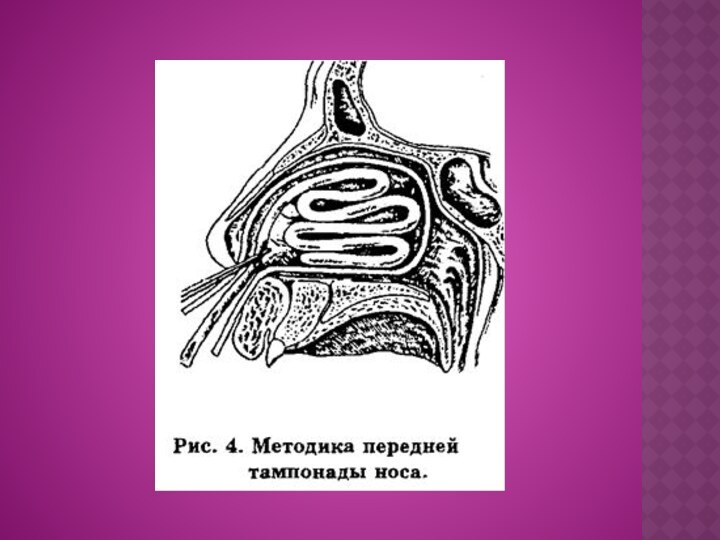
Методика передней тампонады носа (рис. 4): необходимы коленчатый
пинцет или носовой корнцанг, марлевые турунды шириной 1,5 см
и длиной 20 см. При кровотечении из передних отделов полости носа ограничиваются введением с помощью пинцета в преддверие носа марлевого тампона. При
кровотечении из средних и задних отделов носа тампонируют всю полость носа. Марлевый тампон (лучше его нежирно смочить вазелиновым маслом или стрептоцидовой эмульсией) вводят в задний отдел полости носа в виде дуги большой петли (оба конца остаются снаружи) и плотно заполняют им нижний, средний и общий носовой ходы. Тампон вставляется в нос на 24 часа (при назначении антибиотиков - на 48 часов).
Госпитализация больного с непрекращающимся носовым кровотечением осуществляется в зависимости от подозреваемого или известного основного заболевания в соматическое, гематологическое или ЛОР-отделение.
Слайд 79
Геморрагический синдром при гемофилии
Геморрагический синдром при гемофилии -
остро возникшие кровотечения и/или кровоизлияния, в основе которых лежит
наследственный дефицит одного из плазменных факторов свертывания крови.
Слайд 80
Неотложная помощь:
1. Немедленно принять меры по местной остановке
кровотечения, по показаниям провести противошоковую терапию и обеспечить госпитализацию
ребенка.
2. Проведение заместительной терапии антигемофильными препаратами.
Парентеральные инъекции должны проводиться строго в периферические вены (!).
Противопоказаны катетеризация центральных вен и в/м инъекции.
Слайд 81
При гемофилии А необходимо назначить:
а) Криопреципитат VIII фактора
(1 доза криопреципитата соответствует 200 ЕД антигемофильной активности) в/в
струйно, сразу же после оттаивания (препарат хранится в замороженном виде при I = -20°С) в следующих дозах:
- при небольших порезах и травмах, перед малыми хирургическими манипуляциями - 15-20 ЕД/кг в сутки в 1 прием;
- при гемартрозах, подкожных и межмышечных гематомах, при полостных операциях - 35-40 ЕД/кг в сутки в 2 приема;
Слайд 82
- при обширных травмах и при кровотечениях, угрожающих
жизни (травмы головы, гематомы в области шеи, травматические операции
на легких, печени) - 50-100 ЕД/кг в сутки в 2 приема. Повторные введения в той же дозе рекомендуются в течение 4-5 дней до полной остановки кровотечения и предотвращения угрозы его возобновления.
- при экстракции зубов - доза 30-40 ЕД/кг вводится за 12 час и за 1 час до манипуляции, повторные введения указанной дозы рекомендуются через 4-10 час после экстракции, еще 3 дня ежедневно, а затем через день до эпителизации лунки.
Слайд 83
б) При отсутствии криопреципитата ввести:
- антигемофильный глобулин (расчет
в международных ЕД, как. криопреципитата) или антигемофильную плазму в
разовой дозе 10-15 мл/кг;
суточная доза 30-50 мл/кг распределяется на 3 приема с интервалом 8 час. Главная опасность при использовании плазмы - перегрузка объемом (для примера, 1 доза криопреципитата = 200 мл антигемофильной плазмы).
Слайд 84
в) При отсутствии указанных выше антигемофильных препаратов в
исключительных случаях (!) по жизненным показаниям допустимо провести прямую
трансфузию крови в объеме 5-10 мл/кг.
Не рекомендуется в качестве донора использовать мать (уровень фактора снижен на 25-30%).
Донорская кровь, заготовленная заранее, не может использоваться в лечении больного гемофилией А, так как VIII фактор быстро разрушается.