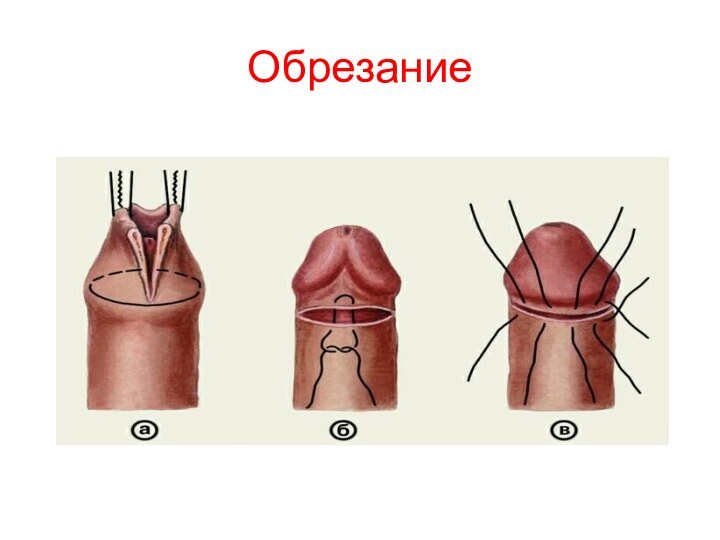
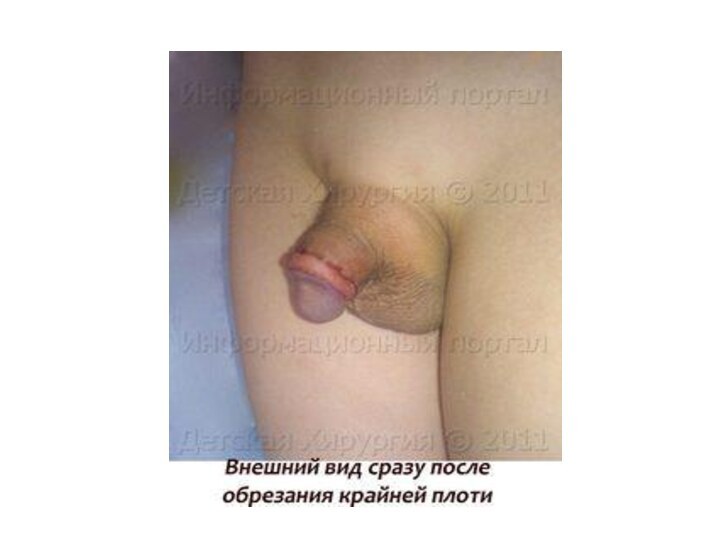
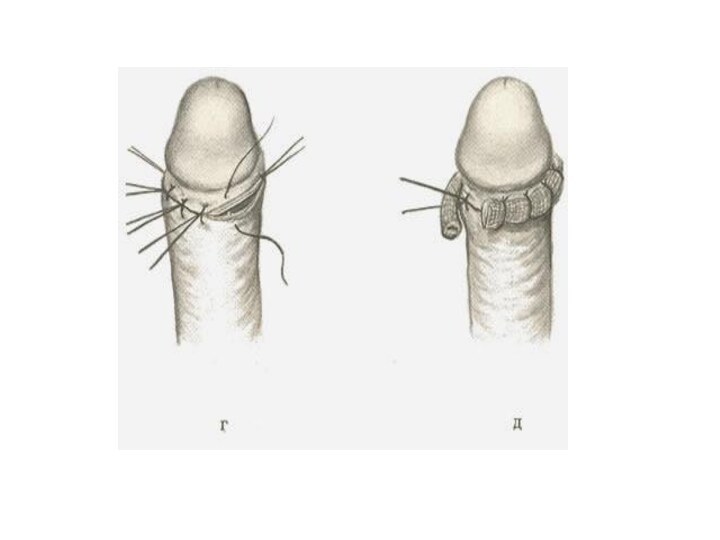
Слайд 2
Урология составляет часть хирургии, которая занимается лечением больных

с заболеванием мочеполовых органов (почки, мочеточники, мочевой пузырь, мочеиспускательный
канал, предстательная железа, яички, половой член).
Особенности урологического обследования больного и специальная терминология
Урология относится к таким разделам хирургии, где при постановке диагноза и послеоперационном ведении больного необходимо владеть специальными методами исследования, присущими только этому разделу хирургии.
Цистоскопия — это обследование мочевого пузыря с помощью специального прибора — цистоскопа. Кроме слизистой оболочки мочевого пузыря, осматривают устья мочеточника, определяют их функцию и при помощи катетеризации мочеточников производят восходящую пиелографию.
Хромоцистоскопия. Методика позволяет определить функцию почек. Для этой цели внутривенно вливают 4 мл 0,4% раствора индигокармина. В мочевой пузырь вводят цистоскоп. В норме через 3—5 мин из устьев мочеточников выделяется окрашенная в синий цвет моча. При задержке выделения индигокармина можно говорить о нарушении функции почек или мочеточников.
Катетеризация мочеточников. Для исследования применяют специальный катетеризационный цистоскоп. При помощи его в мочеточник вводят специальный катетер. При рубцовом сужении мочеточника или закупорке его камнем катетер останавливается около препятствия. Через мочеточниковый катетер можно взять мочу непосредственно из лоханки почки.
Восходящая пиелография. Через мочеточниковый катетер вводят в лоханку контрастное вещество — 20% раствор сергозина, кардиотраста, диодона или кислород и производят рентгеновский снимок. На фоне контрастного вещества хорошо видны камни и опухоль.
Слайд 3
Внутривенная урография. Внутривенно вводят около 50 мл 40%

раствора сергозина и делают рентгеновские снимки мочевых путей через
10, 20, 30 мин. Данный метод позволяет определить выделительную функцию почек и наличие препятствия.
Цистография — это рентгенография мочевого пузыря, наполненного 150—100 мл 10—20% раствора сергозина, диодона или кардиотраста. Применяется для диагностики опухолей и повреждений мочевого пузыря.
Уретрография — это рентгенография после введения в уретру 10—20 мл 10—20% раствора сергозина, кардиотраста или диодона. Применяется для диагностики при повреждениях и опухолях уретры.
Медицинская сестра должна знать терминологию, которая имеет место в урологической практике.
Нормальный суточный диурез (суточное количество выделенной мочи) в среднем равен 1,5 л (от 700 до 3000 мл). Увеличение диуреза — полиурия — наблюдается при чрезмерном употреблении жидкости, повышении осмотического давления крови вследствие увеличенного содержания в ней сахара (сахарный диабет), нарушении реабсорбции воды в канальцах вследствие недостаточной активности антидиуретического гормона гипофиза (несахарный диабет), снижении концентрационной способности почек при хронических нефритах.
Слайд 4
Стойкое уменьшение диуреза — олигурия — и полное

отсутствие мочи —анурия могут наступить вследствие заболевания почек, при
обезвоживании организма, закупорке мочеточника камнем, слизью или сдавлением опухолью, а также при нарушении кровообращения или рефлекторно.
В норме опорожнение мочевого пузыря происходит 5—6 раз в сутки при соответствующей емкости мочевого пузыря (200— 300 мл). Учащение ритма мочеиспускания — полакиурия — часто сочетается с полиурией. В этих случаях учащение позывов связано с наполнением мочевого пузыря. Полакиурия в сочетании с болезненным и затрудненным мочеиспусканием — дизурией— наблюдается при воспалении или камнях мочевого пузыря вследствие раздражения слизистой оболочки. В этих случаях моча часто выходит малыми порциями.
Протеинурия (альбуминурия) — появление белка в моче может наблюдаться и у здоровых лиц после физического напряжения, обильной еды, переохлаждения. У некоторых людей протеинурия появляется при вертикальном положении тела и исчезает при горизонтальном (ортостатическая протеинурия).
Чаще протеинурия наблюдается при нефритах, пиелитах (3—6% о) и нефрозах (10—50 %0).
Гемоглобинурия — появление в моче свободного гемоглобина— указывает на усиленный процесс разрушения эритроцитов (гемолиз). При этом моча в зависимости от количества в ней гемоглобина принимает цвет от розового до черного. Гематурией называется появление крови в моче.
Слайд 5
Пороки развития мочевого пузыря и мочеиспускательного канала
После

деления клоаки на задний и передний отдел в последнем
начинается закладка мочеполового синуса и мочевого пузыря. Во второй фазе закладки мочевой пузырь отделяется от мочеполового синуса и Вольфа протока. В третьей фазе, с середины 3-го месяца внутриутробной жизни мочевой пузырь формируется окончательно.
При задержке развития или необычном его ходе появляются аномалии. Одновременно могут наблюдаться пороки развития передней стенки живота, неопущение яичка и т. д.
Различают эктопию — незаращение мочевого пузыря, разделение его полости на две части, эписпадию — незаращение верхней стенки мочеиспускательного канала и ги-поспадию — незаращение нижней стенки мочеиспускательного канала.
Эктопия мочевого пузыря. Является самой тяжелой формой аномалии мочевыводящих путей. У девочек при разведении больших половых губ виден мочевой пузырь. У мальчиков в таких случаях половой член слабо развит, с желобком по передней (верхней) поверхности и с расширенным входом в пузырь. В типичных случаях отсутствует вся передняя стенка мочевого пузыря, а задняя стенка за счет внутрибрюшного давления выпячивается вперед в виде округлой опухоли, покрытой ярко-красной слизистой оболочкой, которая резко отличается от кожи. Треугольник мочевого пузыря (Льето) с отверстиями мочеточников и складкой между ними виден у шейки пузыря при переходе в открытый несросшийся мочеиспускательный канал. Из отверстий мочеточников периодически каплями или струйкой выделяется моча.
Пупок у таких детей располагается непосредственно у верхнего края слизистой оболочки. Отмечается расхождение лобковых костей на 2—5 см и больше. Часто имеются сопутствующие аномалии: врожденные паховые грыжи, неспустившееся яичко (крипторхизм), слабость сфинктера заднего прохода, выпадение прямой кишки.
Слайд 6
Эписпадия — это незаращение верхней (передней) стенки мочеиспускательного

канала. В более тяжелых случаях незаращение простирается на заднюю
часть уретры и даже на шейку мочевого пузыря. В более легких случаях эписпадия распространяется только на дистальную часть (переднюю уретру). У мальчиков иногда расщепление можно видеть на головке полового члена только после отодвигания крайней плоти. В этих случаях наблюдается недоразвитие полового члена. У девочек эписпадия мало заметна даже в случаях незаращения шейки мочевого пузыря. Расщепление видно только при раздвигании половых губ.
Клиническая картина характеризуется наличием незаращения мочеиспускательного канала и нарушением мочеиспускания (неправильное направление струи, недержание мочи).
Лечение. Операцию обычно производят в дошкольный период. При тяжелых формах с незаращением шейки мочевого пузыря и недержанием мочи операцию делают так же, как при восстановлении пузыря по поводу эктопии. Излишек слизистой оболочки иссекают, стенку мочевого пузыря сшивают. Восстановление уретры на половом члене производят пластическим путем.
Гипоспадия. Характеризуется неправильным расположением отверстия мочеиспускательного канала. Незаращение уретры происходит кнаружи от сфинктера, поэтому удержание мочи не нарушено. Рудимент уретрального желоба идет в виде фиброзного тяжа (хорды) до головки полового члена по нижней (задней) поверхности. В связи с этим половой член согнут, особенно при эрекции.
Сопутствующие аномалии: крипторхизм, врожденные паховые грыжи и т. д.
Слайд 7
Крипторхизм. Этим термином обозначают задержку опускания яичка в

брюшной полости или в паховом канале. В норме на
8-м месяце яичко проходит через паховый канал в мошонку, а на 9-м месяце занимает свое нормальное положение на дне мошонки.
Остановка развития приводит к различным аномалиям расположения яичка. Чаще яичко задерживается в брюшной полости или в паховом канале. Наиболее часто наблюдается односторонний крипторхизм.
Клиническая картина. Диагностика не представляет затруднений. При пальпации можно обнаружить, что яичко в мошонке отсутствует. Если оно находится в паховом канале, иногда можно пропальпировать небольшое опухолевидное образование. При физической нагрузке в паховом канале может появиться болезненность. При длительном нахождении яичка в брюшной полости или в паховом канале может наступить его атрофия.
Лечение. Иногда в период полового созревания яичко может опуститься самостоятельно. Показанием к оперативному лечению являются следующие моменты: частая травматизация яичка, сочетание крипторхизма и врожденной паховой грыжи и нахождение яичка в брюшной полости. Суть операции заключается в освобождении яичка от окружающих тканей и низведении его на дно мошонки
Слайд 8
Закрытые повреждения почек
Закрытые повреждения почек происходят вследствие

тупой травмы поясничной области, падения с высоты, сдавления между
двумя предметами. При этом могут наблюдаться :
-поверхностные повреждения почки;
-субкапсулярное повреждение почки;
-повреждение почки с разрывом лоханки и чашечек.;
-повреждение сосудистой ножки почки, отрыв ножки.
Клиническая картина. Больной предъявляет жалобы на боли в соответствующей половине поясничной области, припухлость. В моче появляется примесь крови. Важнейшее диагностическое значение имеет цистоскопия, при которой из соответствующего мочеточника выделяется кровь или сгустки крови в виде слепка с мочеточника. При отрыве мочеточника моча из последнего не выделяется. При внутривенной урографии контрастное вещество распространяется в клетчатке, окружающей участок поврежденной почки или мочеточника.
Лечение. При небольших травмах применяется консервативная терапия: покой, холод на поясничную область, антибиотики для профилактики инфекции. Показана гемостатическая терапия: хлорид кальция, викасол, эпсилон, аминокапроновая кислота и т. д. При больших повреждениях почки прибегают к оперативному лечению — наложению швов на разорванный участок почки или мочеточника. В случае значительной травмы почку удаляют (нефрэктомия). -
Слайд 9
Разрыв мочевого пузыря.
Внебрюшинный разрыв мочевого пузыря происходит чаще

при повреждении костей таза отломками. Возникает кровотечение в клетчатку таза
и инфильтрация мочой. Урогематома распространяется в надлобковую область, промежность. Внутрибрюшинный разрыв возникает при прямом ударе в область переполненного мочевого пузыря, при этом происходит истечение мочи в брюшную полость.
Клиника разрыва мочевого пузыря:
боль; симптомы шока; расстройства мочеиспускания (прекращение мочеиспускания, болезненные тенезмы); незначительное выделение мочи с кровью из уретры; болезненный и напряженный живот при пальпации над лоном и в нижних отделах. При внебрюшинном разрыве отсутствуют четкие границы, отмечается притупление перкуторного звука, на 3-й день — покраснение кожи и отек клетчатки. При внутрибрюшном разрыве — признаки перитонита, болезненность и напряжение передней брюшной стенки, тошнота, рвота, учащение пульса.
Диагностика разрыва мочевого пузыря:
восходящая цистография. Для цистографии по катетеру в мочевой пузырь вводят 300 мл раствора с 10-15%-ным рентгеноконтрастным веществом. Снимки в двух проекциях. При внебрюшинном разрыве контрастное вещество распространяется в околопузырную клетчатку, при внутрибрюшинном — в брюшную полость; УЗИ; лапароскопия. Лечение разрыва мочевого пузыря: выведение из шока; при полных разрывах пузыря — оперативное лечение (ушивание, эпицистостомия, дренирование брюшной полости, околопузырчатого пространства или запирательного отверстия (по И. В. Буяльскому).
Слайд 10
Повреждения уретры.
Закрытые и открытые, изолированные, проникающие и непроникающие повреждения. Закрытые

повреждения уретры. Закрытые повреждения характеризуются болью, задержкой мочи или
невозможностью помочиться, образованием припухлости в области промежности, кровотечением из уретры. Диагностика заключается в уретрографии с 20%-ным раствором рентгеноконтрастного вещества.
Лечение. При неполном разрыве уретры — постоянный катетер Фоли на 2-3 недели. При полном разрыве — наложение надлобкового свища или эпицистостомия, дренирование. Для наложения первичного шва на уретру нужны условия: опыт хирурга, отсутствие шока.
Открытые повреждения уретры.
Открытые повреждения уретры характеризуются выделением мочи из раны во время мочеиспускания, уретроррагией, переполненным мочевым пузырем. Диагностика — уретрография. Лечение: наложение надлобкового свища или троакарная эпицистомия.
Повреждения мошонки.
При ушибах мошонки — консервативная терапия: суспензорий, на 1-2 суток — холод на мошонку, позже — тепло (компрессы, антибиотики. При открытых повреждениях производится обработка раны мошонки.
Слайд 11
Мочекаменная болезнь(urolithiasis)
хроническое заболевание, характеризующееся нарушением обмена веществ

с образованием в почках и мочевых путях камней, формирующихся
из составных частей мочи. Одно из наиболее распространенных заболеваний почек и мочевых путей. Встречается в любом возрасте, но преимущественно в период от 30 до 50 лет. Наиболее частая форма — почечнокаменная болезнь (нефролитиаз).
Мочевые камни состоят из кристаллов мочевых солей, скрепленных различными белковыми соединениями. Одной из причин их образования является повышенное содержание в моче солей, связанное с воспалительным процессом в мочевых путях и нарушением коллоидного равновесия. При этом недостаточная концентрация защитных коллоидов (мукополисахаридов или высокомолекулярных полисахаридов) способствует группированию некоторого числа молекул в будущее ядро камня — так называемую мицеллу.
Камнеобразование связано также с тубулопатиями и пороками развития мочевых путей. Установлено, что Оксалурия, Уратурия, генерализованная аминоацидурия, цистинурия, изменения углеводного обмена могут быть результатом не только врожденных изменений, но и перенесенных заболеваний. Важную роль в образовании фосфатных камней играет гиперфункция паращитовидных желез (Паращитовидные железы).
Уратурия является следствием нарушения синтеза пуриновых нуклеидов приводящего к повышенному образованию мочевой кислоты и ее реабсорбции в почечных канальцах.
Генерализованная аминоацидурия встречается у большинства больных, особенно при коралловидных камнях (занимающих всю чашечно-лоханочную полость), и примерно у половины их родственников. Содержание аминокислот в моче при этом достигает 2,5—5,7 г/сут при норме 1—2 г.
Слайд 13
Клиническая картина. Основными симптомами являются боль. Гематурия ,пиурия,

самопроизвольное отхождение камней, в редких случаях — обтурационная анурия.
Боль может быть постоянной или интермиттирующей, тупой или острой. Локализация боли и ее иррадиация зависят от размеров камня и его местонахождения. Наиболее характерна для камней почки и мочеточника почечная колика, которая развивается в результате внезапного прекращения оттока мочи из почки, вызванного закупоркой верхних мочевых путей камнем. В связи с этим повышается внутрилоханочное давление, нарушается микроциркуляция в почке, развивается гипоксия ее паренхимы. Повышение внутрилоханочного давления и венозный застой в почке вызывают раздражение рецепторов чувствительных нервов ворот и фиброзной капсулы почки, следствием чего является возникновение характерного приступа боли.
Почечная колика возникает, как правило, внезапно, во время или после физического напряжения, ходьбы, обильного приема жидкости. Боль распространяется на соответствующую половину живота, может продолжаться несколько часов и даже суток, периодически стихая. Почечная колика нередко сопровождается тошнотой, рвотой, учащенным болезненным мочеиспусканием, парезом кишечника, задержкой стула. Желудочно-кишечные расстройства объясняются рефлекторным раздражением задней париетальной брюшины, прилежащей к передней поверхности жировой капсулы почки, а также связями нервных сплетений почки и органов брюшной полости. Нередко почечная колика сопровождается повышением АД, интоксикацией; при этом возникают слабость, сухость во рту, головная боль, озноб, повышается температура тела.
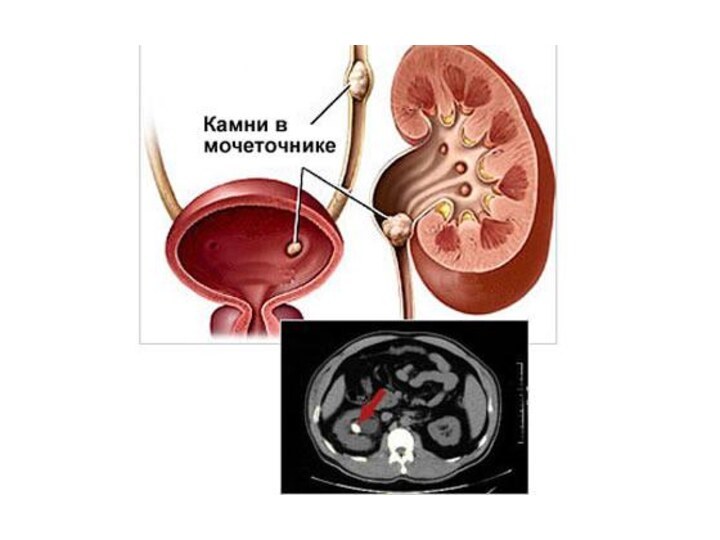
Макро- и микрогематурия наблюдается у 75—90% больных М.б., в основном после почечной колики. Одним из патогномоничных признаков является отхождение камней с мочой. В тех случаях, когда камень находится в интрамуральном отделе мочеточника, наблюдается дизурия. Части отмечается болезненность при пальпации почки и обнаруживается положительный симптом Пастернацкого.
Слайд 14
Диагноз обычно не представляет особых сложностей. Из анамнеза

выясняется наличие болей в поясничной области, почечной колики, отхождения
камней, гематурии. В крови обнаруживается лейкоцитоз и сдвиг лейкоцитарной формулы влево, увеличение СОЭ; в моче — небольшое количество белка (0,03—0,3 г/л), единичные цилиндры и соли. Лейкоцитурия свидетельствует о присоединившемся воспалительном процессе.
При цистоскопии можно увидеть камень в мочевом пузыре или в интрамуральном отделе мочеточника. Хромоцистоскопия позволяет выявить степень нарушения функции почек, а отсутствие выделения индигокармина в течение 10—12 мин свидетельствует об окклюзии мочеточника или о значительных деструктивных изменениях паренхимы почки.
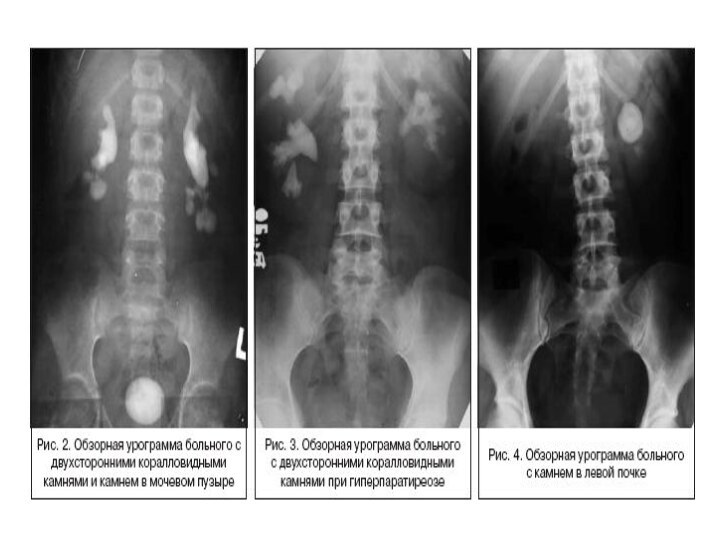
Рентгенологические методы являются основными в диагностике. По обзорной рентгенограмме почти в 90% случаев могут быть установлены форма, величина, локализация и структура камня. Однако тень, подозрительная на конкремент, не требует дифференциальной диагностики только при коралловидном камне, заполняющем почечные лоханку и чашечки. Камни чашечек обычно имеют неправильную или округлую форму, камни лоханки — треугольную или округлую, мочеточника — цилиндрическую, мочевого пузыря — округлую. Наиболее интенсивную тень дают оксалатные камни, менее интенсивную — камни смешанного состава и фосфатные. До 10% камней (ураты, белковые, цистиновые и ксантиновые) являются рентгенонегативными и на обзорном снимке не видны. Для выявления камней, проецирующихся на изображение костей, делают прицельные рентгенограммы в косых и атипичных проекциях при рентгенотелевизионном просвечивании.
Наиболее важные данные о принадлежности камней к мочевой системе, их локализации, нарушениях уродинамики и структуры чашечки и лоханок выявляются при экскреторной урографии.
Слайд 16
ЛЕЧЕНИЕ. При наличии камней, имеющих тенденцию к самостоятельному

отхождению, применяют препараты группы терпенов (цистенал, олиметин, ависан и
др.). Цистенал назначают по 4—5 капель на сахаре за 30 мин — 1 ч до еды 3 раза в день, олиметин — по 1 г в капсулах, ависан — по 0,05 г в таблетках 3—4 раза в день. Экстракт марены красильной сухой, обладающий диуретическим и спазмолитическим свойствами, окисляет мочу; его применяют по 2—3 таблетки на 1/2 стакана теплой воды 3 раза в сутки. С целью окисления мочи можно назначить соляную (хлористоводородную) кислоту по 10—15 капель на 1/2 стакана воды 3—4 раза в день во время еды, бензойную кислоту по 0,05 г 2 раза в день, хлорид аммония по 0,5 г 5—6 раз в день.
Купирование почечной колики начинают с тепловых процедур (грелка, горячая ванна) в сочетании с приемом спазмолитиков (баралгин, ависан, но-шпа и др.). При отсутствии эффекта применяют болеутоляющие и спазмолитические препараты (5 мл баралгина внутримышечно или внутривенно, по 1 мл 0,1% раствора атропина с 1 мл 1—2% раствора омнопона или промедола подкожно, 0,2% раствор платифиллина по 1 мл подкожно, спазмолитан по 0,1—0,2 г или папаверин по 0,02 г 3—4 раза в день внутрь). В тех случаях, когда почечная колика не купируется, проводят новокаиновую блокаду семенного канатика по Лорину — Эпштейну. В крайнем случае для восстановления пассажа мочи показана катетеризация мочеточника.
Важная роль в лечении больных принадлежит антибактериальным средствам, которые назначают для борьбы с мочевой инфекцией. При этом учитывают результаты посева мочи и чувствительность ее микрофлоры к этим препаратам (фурадонин, налидиксовая кислота и др.). При показаниях применяют антибиотики, полезны назначать также сульфаниламидные препараты — уросульфан, этазол, гексаметилентетрамин (уротропин) и др. Большое значение имеет санаторно-курортное лечение (курорты Джермук, Ессентуки, Железноводск, Моршин, Трускавец, Шкло и др.). Минеральные воды увеличивают диурез, изменяют электролитный состав и кислотно-щелочной баланс мочи.
Слайд 18
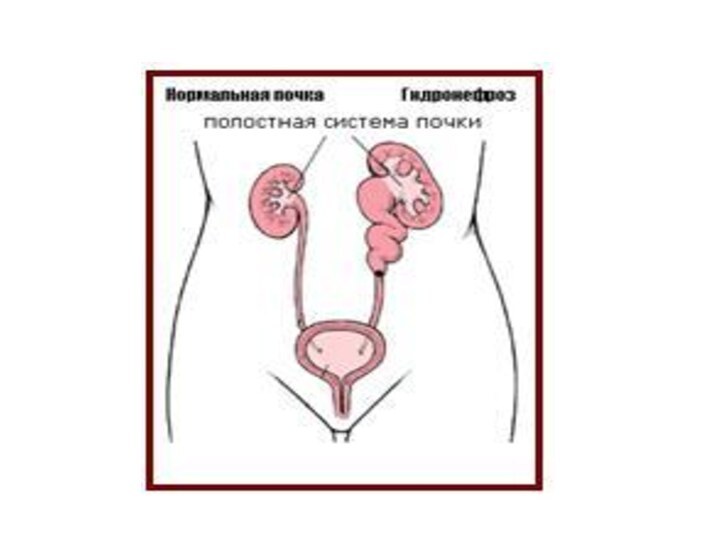
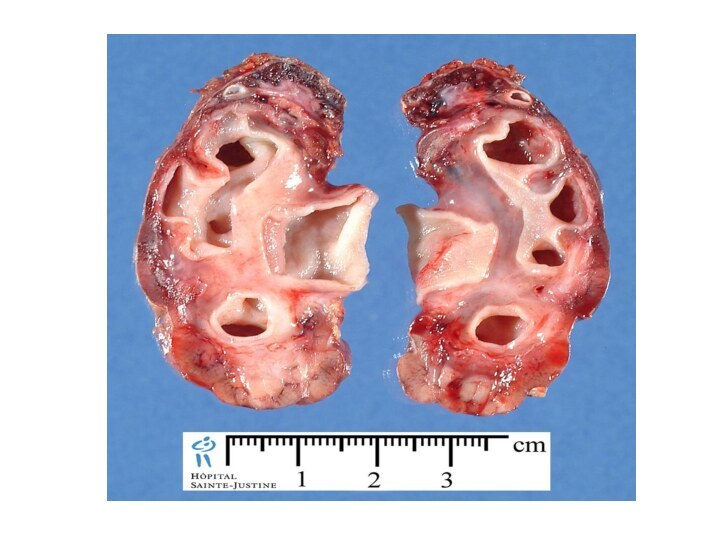
Гидронефроз — стойкое, прогрессирующее расширение почечной лоханки и чашечек

на почве нарушения оттока мочи в пиелоуретеральном сегменте, приводящее
к постепенной атрофии почечной паренхимы.
Выделяют три стадии развития этого заболевания:
I стадия – расширена только почечная лоханка, функция почки не изменена или нарушена в легкой степени.
II стадия – размеры почки увеличены на 15-20 %, лоханка значительно расширяется, стенка ее истончается. Значительно нарушается эвакуаторная способность лоханки. Функция почки снижается на 20-40 %.
III стадия – размеры почки увеличены в 1,5-2 раза. Лоханка и чашки резко расширена, почка представляет собой многокамерную полость. Отмечается резкое нарушение эвакуаторной способности лоханки. Функция почки снижена на 60-80 % или отсутствует вообще.
В зависимости от выраженности атрофии паренхимы почек различают 4 степени гидронефроза:
1 степени — паренхима сохранена,
2 степени — незначительное повреждение паренхимы,
3 степени — значительное повреждение,
4 степени — отсутствие паренхимы, почка не функционирует.
Слайд 22
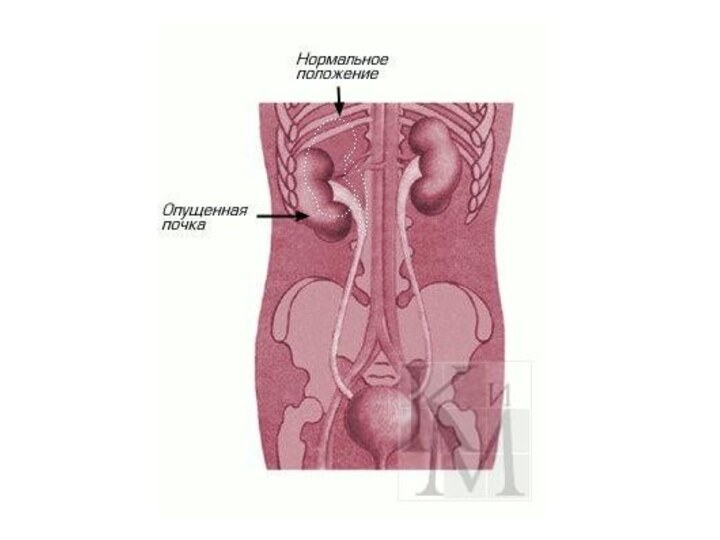
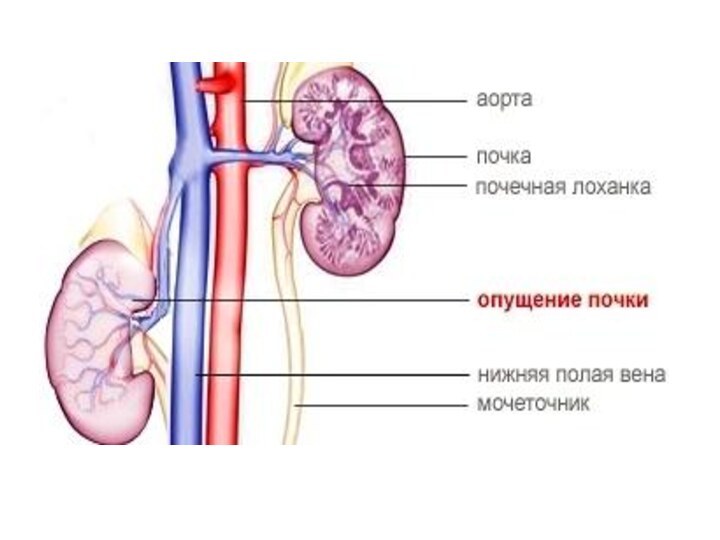
Нефроптоз - блуждающая или подвижная почка - это

состояние при котором почка из своего обычного положения (в
поясничной области) сильно смещается к низу (в область живота и даже таза). При этом она может как возвращаться на свое обычное место так и не возвращаться туда.
Распространенность нефроптоза
Нефроптоз встречается преимущественно у женщин (0,1% у мужчин и 1,5% у женщин). Этот факт объясняется особенностями строения женского организма – более широкий таз, сниженный тонус брюшной стенки, большая эластичность связок.
Почки, как и большинство органов тела человека, находятся в относительной подвижности, хотя имеют свое четкое место в организме. В момент вдоха почка смещается вниз на 2-4 см., при глубоком вдохе уходит на 4-6 см. Она реагирует на движения и перемещения тела. Такие физиологические колебания помогают нормальному выделению мочи.
Но случается, орган выходит из-под контроля, связочный аппарат не удерживает почку, и ее движения становятся непредсказуемыми. Она начинает блуждать по организму, может смещаться вниз-вверх, поворачиваться вокруг вертикальной или горизонтальной оси, перемещаться в противоположную сторону. Как правило, потом она возвращается на своё место самостоятельно, но ненадолго. При длительном нахождении в каком-то другом месте почка может зафиксироваться там навсегда спаечным процессом.
Слайд 23
Симптомы нефроптоза
Заболевание вначале вообще никак не проявляется, и

заявлять о себе блуждающая почка начинает неприятными ощущениями в
поясничной области на стороне опущения: чаще справа - в 75% случаев, в 10% - слева и в 15% - с обеих сторон. Самое частое следствие смещения почки - боли тянущего, ноющего характера, реже колющие. В начале заболевания боли не резко выражены, быстро исчезают. Но с годами становятся более интенсивными, постоянными, изматывающими.
Сначала боли возникают после какого-нибудь физического напряжения, подъема тяжести, интенсивного кашля или в конце рабочего дня. Они уменьшаются в положении на спине или на больном боку.
Боли при нефроптозе бывают и очень интенсивными - по типу почечной колики. Они могут появиться внезапно после сильного напряжения или перемены положения тела из лежачего в вертикальное и продолжаться от нескольких минут до нескольких часов - то ослабевая, то нарастая. Боли часто отдают в паховую область, в половые органы. Иногда такой приступ сопровождается тошнотой и рвотой. Пациент бывает бледен, покрыт холодным потом, может повыситься температура.
Боли - не единственный симптом нефроптоза. У многих подвижная почка проявляется потерей аппетита, тошнотой, ощущением тяжести в подложечной области, запорами или, наоборот, поносами.
Слайд 24
В развитии нефроптоза различают три стадии, в зависимости
от уровня опущения почки:
1 стадия. В этой стадии опущенную
почку можно прощупать через переднюю брюшную стенку на вдохе, на выдохе почка уходит в подреберье (в норме почку можно прощупать только у очень худых людей, у всех остальных она не пальпируется).
2 стадия. В вертикальном положении пациента уже вся почка выходит из подреберья, но в положении лежа возвращается в подреберье, или же ее можно безболезненно вправить рукой.
3 стадия. Почка полностью выходит из подреберья в любом положении тела и может сместиться в малый таз.
Слайд 25
Причины нефроптоза
Причинами нефроптоза являются факторы, приводящие к изменениям

связочного аппарата почки (инфекционные болезни, резкое похудание) и к
снижению тонуса мышц передней брюшной стенки (например, при беременности), а также травмы, сопровождающиеся перерастяжением или разрывом связочного аппарата почки (резкое поднятие тяжестей, падение с высоты и т.д.).
Осложнения при нефроптозе
В момент значительного смещения почки, чаще книзу, мочеточник изгибается, перекручивается, прохождение мочи затрудняется. Возникает задержка мочи, ее застой в чашечно-лоханочной системе почки. Моча все прибывает, а отток затруднен, лоханки почек расширяются, что со временем может привести к гидронефротической трансформации.
Чаще всего застой мочи приводит к пиелонефриту - воспалению чашечно-лоханочной системы почек. Это первое, самое раннее и частое осложнение нефроптоза. В ряде случаев пиелонефрит может протекать остро с развитием выраженного болевого синдрома – почечной колики, что требует неотложной врачебной помощи.
Натягивается почечная артерия, иногда она удлиняется вдвое, естественно сужаясь при этом. В следствие перекрута почечных артерий при нефроптозе часто развивается артериальная гипертензия, сопровождающаяся выраженным повышением артериального давления и плохо поддающаяся медикаментозному лечению. Почке не хватает крови, питательных веществ и кислорода, результатом чего бывают даже гипертонические кризы. Почечное артериальное давление наиболее высокое, особенно за счет диастолических цифр, и может доходить до 280/160 мм.рт.ст.
Слайд 26
Основной метод диагностики нефроптоза–рентгенологическое и ультразвуковое исследования. Наиболее
информативны инструментальные методы обследования почек - обзорный рентгеновский снимок
мочевой системы, а также экскреторная урография - рентгеновский метод исследования, сочетающийся с введением контрастного вещества в вену больного. Снимки делаются в положении стоя и лежа. Радиоизотопные сканирование и сцинтиграфия позволяют определить положение, а ренография – функциональное состояние патологически подвижной почки. Ангиография позволяет судить о состоянии почечной артерии, венография - о венозном оттоке. Иногда приходится исследовать все органы желудочно-кишечного тракта (рентген желудка и кишечника, ФЭГДС, колоноскопия) для исключения или подтверждения общего опущения органов брюшной полости.
Слайд 27
Лечение нефроптоза может быть как консервативным, так и

оперативным.
На ранних стадиях заболевания при отсутствии резких болей, если
еще не развились осложнения, нефроптоз можно вылечить консервативными методами. К таким методам относятся ортопедическое лечение: специальный бандаж утром, перед тем как встать с постели, надевают на глубоком выдохе на живот, находясь в горизонтальном положении, и снимают вечером. Предлагается много различных бандажей, поясов, корсетов, но они должны быть изготовлены индивидуально для каждого конкретного больного. Противопоказанием для ортопедического лечения служит лишь почка, фиксированная на новом месте спаечным процессом. Во всех остальных случаях оно показано.
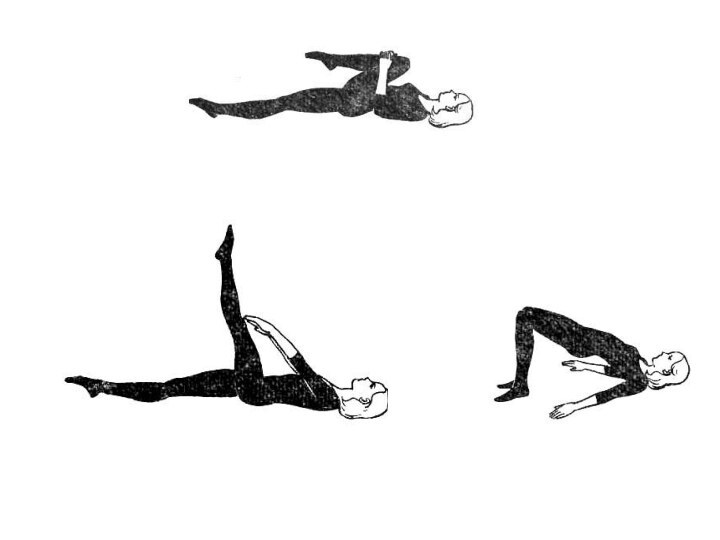
При первой стадии нефроптоза полезны санаторно-курортное лечение, массаж живота, лечебная гимнастика, направленная на укрепление мышц брюшного пресса и спины, обеспечивающая нормальное внутрибрюшное давление и ограничивающая смещаемость почек вниз.
Лекарственными препаратами невозможно поставить почку на место. Однако они лечат осложнения нефроптоза, такие как пиелонефрит, повышенное артериальное давление при почечной артериальной гипертензии. Обычно назначают спазмолитические, обезболивающие, противовоспалительные средства. Необходимо ограничение тяжелых физических нагрузок. Если нефроптоз развился в результате похудания больного, то необходимо достаточное питание для того, чтобы набрать потерянный вес.
Слайд 34
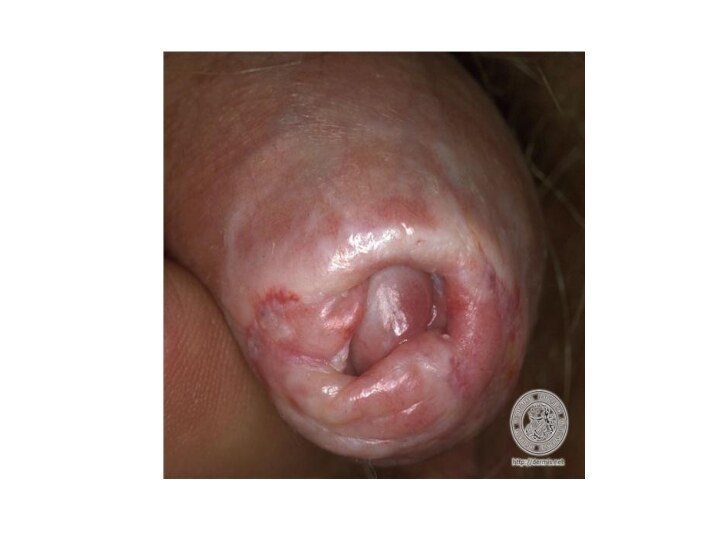
Фимоз – это характерное для мужчин состояние, при котором

невозможно обнажить головку полового члена. Данное состояние может быть
как нормальным, то есть физиологическим, та и ненормальным – патологическим. Также фимоз у мальчиков принято разделять на врожденный и приобретенный.
Наиболее часто у мужчин диагностируется врожденный фимоз. При рождении у мальчиков физиологический фимоз, то есть невозможность смещения крайней плоти полностью и обнажения головки полового члена, имеет место в 96% случаев. Только четыре процента мальчиков рождаются с крайней плотью, подвижной до такой степени, что головка пениса открывается полностью. Постепенно ситуация выравнивается, и уже к шести месяцам у двадцати процентов мальчиков головку полового члена можно открыть. В трехлетнем возрасте уже в 90% случаев фимоз исчезает, а примерно к шестилетнему возрасту данное состояние проходит самостоятельно практически у всех детей.
Несколько иначе обстоит ситуация с приобретенным фимозом или ситуацией, когда крайняя плоть потеряла эластичность из-за болезней и травм.
Симптомы фимоза
Фимоз у мальчиков выражается основным симптомом – невозможностью обнажить и вывести головку пениса. В некоторых случаях данное состояние не вызывает у мальчиков жалоб, однако достаточно часто дети с фимозом имеют проблемы с мочеиспусканием. Так, в процессе мочеиспускания мальчик может сильно тужиться, проявлять заметное беспокойство. В итоге моча ребенка попадает в препуциальную полость. Она раздувается, и моча проходит каплями либо тонкой струей сквозь узкое отверстие.
Слайд 35
В настоящее время принято выделять четыре степени фимоза.
При первой степени открыть головку полового члена можно исключительно
в состоянии покоя. Если пробовать обнажать головку пениса во время эрекции, человек будет ощущать боль, к тому же сделать это трудно.
При второй степени болезни головку в состоянии покоя вывести трудно, а во время эрекции головка члена вообще не открывается.
Для третьей степени заболевания характерно отсутствие возможности открыть головку пениса, либо она только частично открывается в спокойном состоянии. Четвертая степень фимоза – наиболее тяжелая: в данном случае головка пениса вообще не открывается, что значительно затрудняет процесс мочеиспускания. Моча у человека выделяется каплями либо очень тонкой струйкой.
Кроме уже описанных стадий выделяется также фимоз относительный. В данном состоянии заметным сужение крайней плоти становится исключительно во время эрекции.
Слайд 36
Осложнения фимоза
Если у пациента имеет место выраженный фимоз,

у него может застаиваться смегма - жироподобный секрет, который выделяют
железы крайней плоти. Эта жидкость становится питательной средой, в которой размножаются разные бактерии. В итоге вследствие такой ситуации развивается воспалительный процесс. Даже невыраженный фимоз является предпосылкой для скапливания смегмы и, как следствие, проявления проблем гигиенического характера.
У больных фимозом четвертой степени крайняя плоть сужается максимально, и появляются препятствия для нормального оттока мочи. В качестве внешних проявлений сужения возникает раздувание крайней плоти и проникновение мочи по каплям. В данном случае формируются остаточно серьезные сбои в механизме оттока мочи и, как следствие, у больного могут развиться осложнения инфекционного характера в уретре.
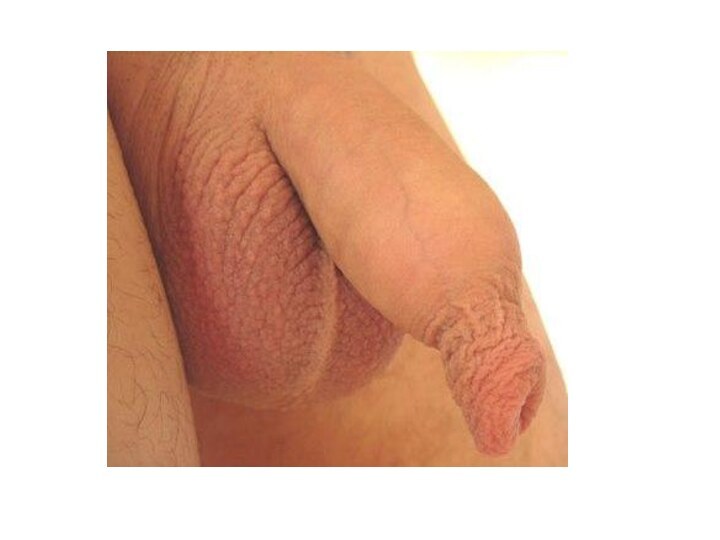
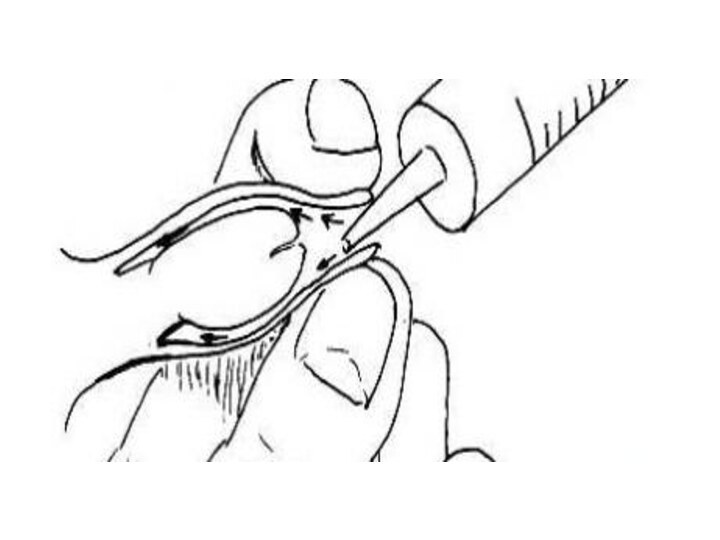
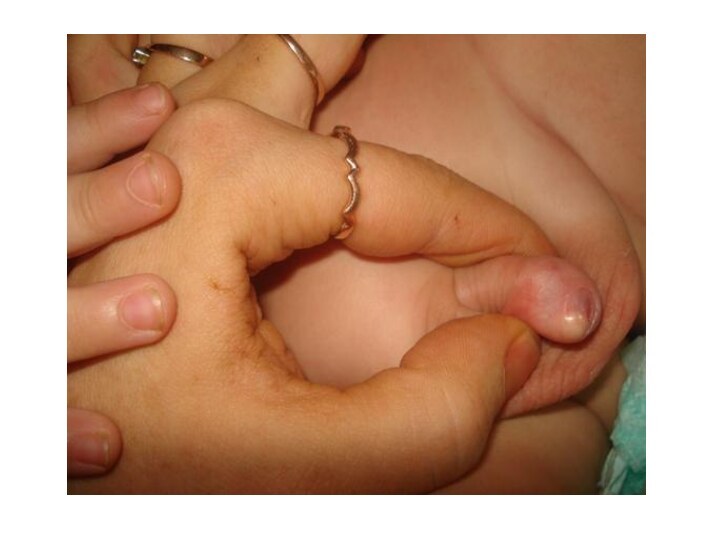
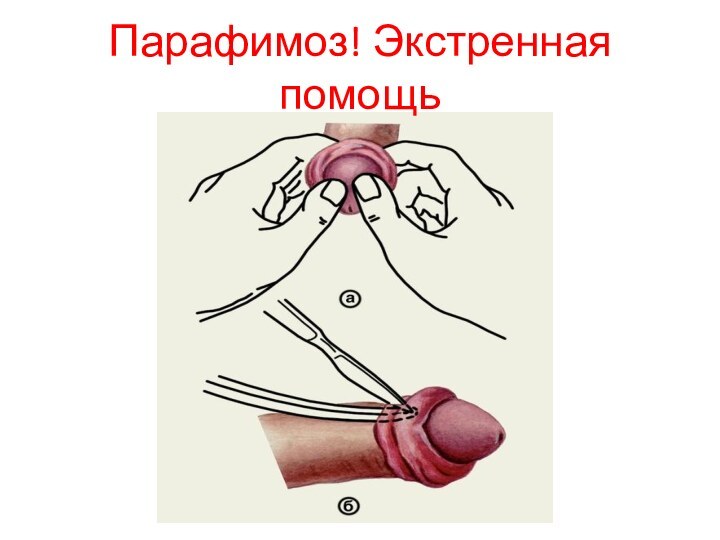
Еще одно осложнение, возникающее у больных фимозом, — парафимоз. Для такого состояния характерно ущемление головки пениса суженной крайней плотью. Парафимоз может проявиться, если человек пытается обнажить головку пениса, в процессе полового акта либо мастурбации. Вследствие такого ущемления начинается отек головки полового члена, ведущий к тому, что спустя некоторое время вправить ее обратно уже невозможно. Происходит посинение головки, она становится очень болезненной. В некоторых случаях достаточно обычного вправления головки вручную. Однако если отек сильно выражен, пациенту следует провести операцию, во время которой рассекается крайняя плоть либо иссекаются ее листки.
Также из-за травм крайней плоти у больных фимозом могут развиваться осложнения воспалительного характера.
Слайд 37
Травмы, а также скопление смегмы в препуциальном мешке
ведут к проявлению баланопостита (воспалительный процесс головки и крайней
плоти пениса). Для этого состояния характерно проявление боли и зуда возле головки пениса. У больных фимозом третьей-четвертой стадии крайняя плоть может прирастать к головке полового члена. Вследствие тесного контакта происходит эпителиальное склеивание головки и внутреннего листка крайней плоти. Таким образом, проявляются сращения (синехии). В зависимости от того, насколько долго существуют эти сращения, укрепляется связь головки и крайней плоти. Лечить подобное состояние можно только хирургическим методом.
Среди осложнений фимоза наиболее тяжелым последствием является рак полового члена. Причиной подобного явления считают продолжительный застой смегмы в препуциальном мешке. Доказано, что большинство людей, страдающих раком полового члена, имели врожденный фимоз.